Могут ли быть у детей чумы



Считается, что дети легко переносят COVID-19. Но в Китае были прецеденты, когда школьники болели с осложнениями. Как уберечься в пандемию и другие вопросы о коронавирусе у детей обсуждаем с экспертом.
В официальной статистике Минздрава и Роспотребнадзора отдельной цифры по детям нет. При этом в начале весны в интернете гуляла информация о дошкольнике с COVID-19, который попал в московскую больницу. А 21 марта оперштаб Москвы объявил о девочке, которая заразилась коронавирусом от родителей.
- Есть у нас дети с подтвержденным коронавирусом или нет?
- Статистики по детскому возрасту нет. Есть лишь противоречивые заявления от разных СМИ о нескольких детях, которые заболели коронавирусной инфекцией и находятся на карантине, - говорит Денис Кондратьев. - Если посмотреть мировую статистику, то детей среди всех заболевших – около одного процента. Можно предположить, что примерно такой же процент и у нас.
- Складывается впечатление, что заболеваемость среди детей в России попросту не отслеживается. Ведь заболевание должно быть подтверждено тестом, а в легких случаях анализы не назначают.
- Дети действительно переносят COVID-19 гораздо легче взрослых. Часто практически в бессимптомной форме. Наблюдение за ними не ведется так пристально, как за пожилыми людьми, более подверженными заболеванию коронавирусной инфекцией. Для общей картины эти данные не являются статистически значимыми.
Симптомы коронавируса у детей
Симптомы коронавируса у детей такие же, как при других распространенных вирусных инфекциях: температура, насморк, чихание, кашель, боль в горле. Может добавиться диарея и рвота.
- Проявления COVID-19 у детей и взрослых отличаются?
- В отличие от взрослых у детей симптомы могут быть смазанными и не такими явными.
- Серозные выделения не гарантируют отсутствие коронавируса, как и не подтверждают болезнь.
- Низкая заболеваемость среди детей связана прежде всего с особенностью самого штамма, который, как я уже говорил, преимущественно поражает пожилых людей. Также это связано с активностью функциональных систем ребенка, которые не позволяют COVID-19 протекать в тяжелой форме.
- В странах, где вирус сейчас особенно свирепствует, заговорили о случаях тяжелого течения болезни у школьников старше 9 лет, есть и один умерший – 14-летний подросток из Китая. Как обстоят дела с коронавирусом у детей в мире?
- Тяжелые случаи скорее единичные, исключительные и связаны с особенностями организма конкретного ребенка, его предрасположенностью к определенным заболеваниям, что провоцирует тяжелое течение вирусной инфекции.
- Роспотребнадзор внес младенцев в группу риска, при этом китайские медики говорят, что для детей от 0 до 9 лет вирус не опасен. Кто из детей все-таки входит в группу риска?
- Группы особого риска - младенцы и дети до года. Как и пожилые люди, они подвержены риску тяжелых форм вирусных инфекций. Это связано с тем, что у пожилых функциональные системы защиты уже ослабли, а у малышей еще не сформированы.
Лечение коронавируса у детей
Для лечения коронавируса у детей специальных лекарств не назначают – их попросту нет. Лечение симптоматическое и в целом не отличается от лечения других ОРВИ. Сидите дома, проветривайте квартиру, соблюдайте режим прохладного влажного воздуха. Давайте ребенку много воды, не заставляйте есть. Промывайте нос солевым раствором, полощите горло. При высокой температуре (выше 38,5 градусов) дайте жаропонижающее. Если же появляются опасные симптомы – одышка, мучительный сухой кашель, затрудненное дыхание, тогда требуется интенсивная медицинская помощь и наблюдение в стационаре. Это не обязательно коронавирус – может быть любая вирусная инфекция: грипп, пневмококковая…
Что касается осложнений, то при коронавирусе у детей они такие же, как и при ОРВИ: пневмония, бронхит, синусит, острая дыхательная недостаточность, отек легких, сепсис, инфекционно-токсический шок, проблемы с желудочно-кишечным трактом. Осложнения бывают, как правило, у детей, имеющих другие заболевания. К примеру, астму, хронический бронхит.
Профилактика коронавируса у детей
Вирус передается в основном воздушно-капельным путем и дает о себе знать в течение 14 дней после тесного контакта с инфицированным человеком. Тесный контакт – это значит находиться на расстоянии меньше двух метров друг от друга или же в одной комнате в течение 15 минут. А значит, очень важно избегать людных мест: вместо автобуса пройдитесь пешком, вместо лифта спуститесь на улицу по лестнице, выходной проведите не в торговом центре, а в парке или в лесу. Побегайте, поиграйте, повеселитесь. Хорошее настроение тоже важно.
- Ребенок должен правильно и полноценно питаться, получать все необходимые микроэлементы, витамины. Весна – период авитаминоза, так что нужен дополнительный прием витаминов, - настаивает Денис Кондратьев. - Важен режим дня: ребенок должен высыпаться, организм - восстанавливаться, чтобы иммунитет работал и защищал от инфекций.
Главные рекомендации для профилактики коронавируса у детей:
-
Гигиена рук. Мойте руки часто и тщательно, особенно после улицы, туалета, перед едой. Намыливать нужно не меньше 20 секунд. На прогулки берите с собой антибактериальные влажные салфетки и санитайзер (бактерицидный гель для рук), по необходимости протирайте ими руки.
Следите, чтобы ребенок не трогал лицо руками. Это беда и взрослых: мы непроизвольно касаемся щек, носа, лба, глаз около 15 раз в час, говорят врачи. Особое внимание к детям, которые любят ковырять в носу и грызть ногти – самое время избавляться от вредных привычек.
Учите ребенка кашлять и чихать в бумажный платочек и сразу его выбрасывать. Или в локоть, в рукав одежды. Главное – не в ладошку.
Контролируйте, чтобы дети не трогали руками поручни лестниц, кнопки в лифте, дверные ручки. Дверь можно открыть плечом, кнопку нажать костяшкой пальца или локтем. Пока не потеплело окончательно, не снимайте перчатки, пока не вернетесь домой.
Если поход в магазин, аптеку, поликлинику неизбежен, надевайте маску.
Орошайте нос солевым раствором, полощите горло: слизистые не должны пересыхать, ведь они обеспечивают работу местного иммунитета. Рецепт домашнего раствора для ребенка: треть чайной ложки соли на стакан воды.

В истории чумы известны три колоссальные пандемии
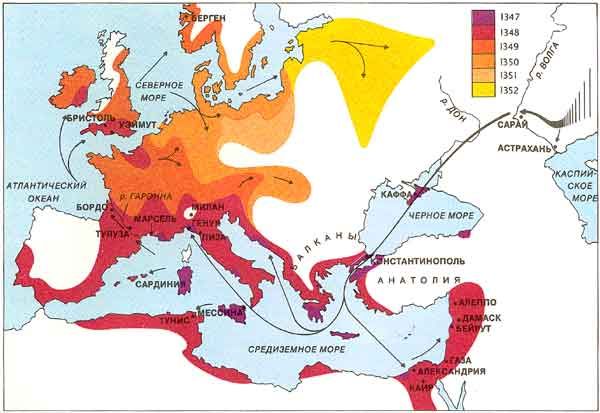
Фото 1а - карта распространения бубонной чумы в Средневековье
Гибель заболевших наступала через несколько часов после заражения.

По данным историков, в Кессарии никто не остался в живых. В Неаполе умерло около 60 тыс. человек, в Генуе — 40 тыс. (50% населения), в Венеции — 100 тыс. (70%), в Лондоне — девять десятых населения. Живые не успевали хоронить мертвых. Всего в XIV в. погибло от этого заболевания более 50 млн человек.

Фото 3 – чума в средневековом городе

Третья — пандемия чумы, начавшаяся в 1892 г. в Индии (где погибло более 6 млн человек) и отразившаяся эхом в XX в. на Азорских островах, в Южной Америке и других районах земного шара.
Симптомы черной смерти
Болезнь начиналась с невыносимой головной боли, которая сменялась лихорадочным жаром. Затем появлялись так называемые бубоны. Они вздувались чаще всего под мышками и в паху, увеличиваясь до размеров апельсина. Невыносимые страдания несчастного чаще всего заканчивались мучительной смертью.

Фото 4 - бубонная чума
В поисках спасения от смерти люди укрывались в церквях, где в неустанных молитвах и постах просили исцеления. Причины быстрого распространения чумы часто искали в грешной природе человека. В периоды обострения эпидемии улицы города наполнялись толпами кающихся грешников. Люди взывали к Богу и умерщвляли плоть, хлеща себя кнутами до полного телесного изнеможения.
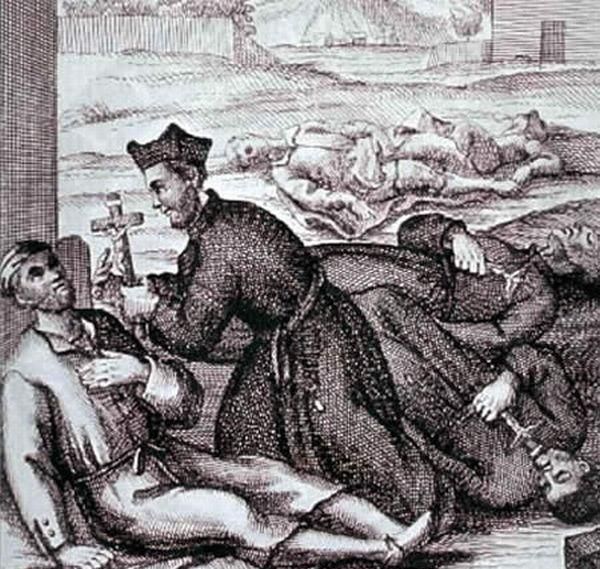
Другая часть горожан не видела спасения в усердном служении Богу, а старалась провести возможные последние дни как можно пышнее и разгульнее.
Как лечили чуму?
Во время средневековых эпидемий чумы населению оказывали помощь специальные "чумные врачи".


Фото 7 – средневековые карантинные лазареты на территории Балканского полуострова
Природа болезни оставалась неизвестной, но уже тогда медики понимали, что для прекращения распространения болезни необходимо разобщение больных и здоровых. Так был придуман карантин. Слово "карантин" происходит от итальянского "quaranta" - сорок. В Венеции в 1343 году для приезжающих были построены специальные дома, в которых они содержались сорок дней, ни при каких обстоятельствах не выходя на улицу. Морскому транспорту, прибывавшему из опасных мест, также предписывалось стоять на рейде сорок дней. Карантин стал одним из первых барьеров на пути инфекции.

Фото 8 портрет Нострадамуса
В период Позднего Средневековья с чумой боролся великий Нострадамус. Он предлагал больным употреблять родниковую воду, как можно больше находиться на свежем воздухе и использовать лекарства, которые он изготавливал сам на основе целебных трав, но собственную семью не смог спасти. Жена и двое его сыновей умерли.
Чума в России

Фото 9 – Чума в Астраханской губернии. Сожжение домов и вещей в селе Никольском
Не обошла "черная смерть" стороной и Россию. На протяжении XIII-XIV столетий она посещала Киев, Москву, Смоленск, Чернигов. В Смоленске из всех жителей города осталось в живых пять человек, которые выбрались из города, закрыли городские ворота и ушли. В XIV веке в Пскове и Новгороде чума уничтожила две трети населения, а в Глухове и Белозерске вымерли все жители.
Истоки возникновения чумы
Существует несколько версий возникновения и распространения заболевания.

Фото 10 – крепость Кафа во время осады ханом Джанибеком
По одной из них, чума пришла с Востока, и татары принесли ее в Крым. Во время осады генуэзской крепости Кафы (сейчас это Феодосия) ордынский хан Джанибек нес ужасные потери от болезни, косившей его воинов. Хан принял решение снять осаду, но напоследок с помощью катапульты через крепостную стену перебросили еще не остывший труп воина, умершего от чумы.
В городе началась эпидемия, и жители спешно покинули крепость и отправились домой. Потом болезнь дошла до Европы. Однако с этой теорией не позволяет согласиться только один факт — переносчиками чумы не являются ни трупы, ни исходящий от них запах! Но, так или иначе, хроники свидетельствуют, что в 1346 г. в Крыму погибло около 85 000 человек. 1 ноября 1347 г. первая вспышка чумы была отмечена в Марселе, а уже через три месяца смертоносная зараза распространилась по всему югу Франции. К началу 1348 г. эпидемия расползлась по Испании. Она стала причиной смерти королевы Арагона и короля Кастилии.

Ученые полагают, что быстрое распространение чумы могло произойти из-за низкого уровня иммунитета людей, подорванного другими, не менее опасными болезнями — туберкулезом, оспой, холерой и т. д. Оставляло желать лучшего и питание большинства населения.
Еще одной причиной быстрого распространения заразы могла быть большая скученность населения, особенно в крупных городах.
К 1351 г. чума обошла весь континент. По утверждению средневекового историка Фруассара, погибло более 25 миллионов человек, что составляло треть населения Европы. Эту оценку подтверждают и новейшие исследования. Черная смерть миновала, но болезнь осталась. Чума возвращалась еще в 1361 году, 1369 году, и давала о себе знать все реже до конца XV столетия.
Кто же был основным распространителем заболевания?
Во время эпидемии Черной Смерти в 14 веке, считалось, что болезнь вызвалась и распространялась миазмами - нездоровыми запахами и парами или же дыханием инфицированных людей.
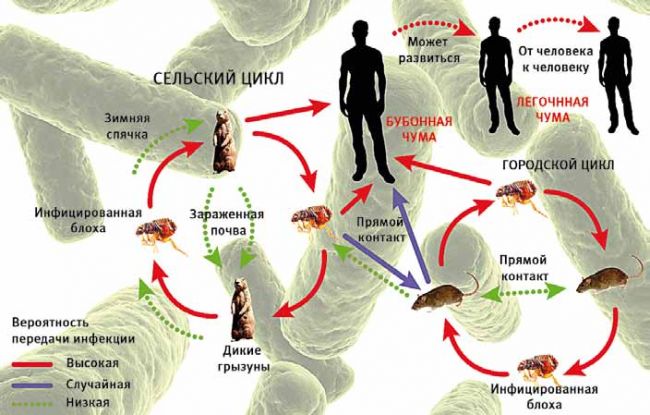
Фото 12 – переносчики и возбудители чумы
Реальный возбудитель чумы был обнаружен лишь в 1894, во время третьей пандемии, когда бактериолог Александр Йерсен выделил бактерию Yersinia Pestis, чумную палочку.
Переносчиками бактерий чумы стали блохи, живущие на черных крысах. Сами крысы обладают иммунитетом к возбудителю заболевания. В условиях антисанитарии средневековых городов, скученности населения и обилия крыс, люди заражались от укусов блох, и болезнь быстро разрасталась в эпидемию.
Ученые США выяснили истинного распространителя чумы
В официальном печатном органе Национальной академии наук США опубликовано исследование, согласно которому в распространении бубонной чумы в средневековой Европы виновны не крысы, а похожие на крыс песчанки (мелкие грызуны).
Ученые обратили внимание на то, что вспышки чумы в Европе по времени связаны с периодами теплой и влажной погоды в Центральной Азии, благоприятной для увеличения популяция этих зверьков и живущих на них блох.
По мнению ученых, песчанки и переносили чумную палочку на домашних животных и торговцев, путешествовавших по Великому шёлковому пути.
Лекарство от чумы и конец эпидемии.

Фото 13 – микробиолог Владимир Хавкин
Первую вакцину против чумы получил ученик Мечникова микробиолог Владимир Хавкин в 1897 году. Лекарство активно применялось по всему миру до 40-х годов ХХ века. Эта вакцина могла снизить заболеваемость в 2-5 раз, смертность - в 10. Более эффективная вакцина была создана в СССР при ликвидации чумы в Маньчжурии в 1945–1947 годах, когда впервые использовался антибиотик стрептомицин.
Сейчас в мире случаются отдельные вспышки чумы, при правильном лечении смертность не превышает 5 - 10%.
Современные версии возникновения чумы

Например, в Авиньоне в январе 1348 года, чуму обнаружили, только когда все монахи местного монастыря скончались в одну ночь. Есть упоминания о том, что в Багдаде смерть людей наступала через несколько часов после начала болезни.
В США большинство случаев чумы приходятся на период с мая по сентябрь. Заболевание протекает в трех основных формах: бубонной, септической и легочной. В США 86% случаев составляет бубонная чума, 12 — септическая и 2% — легочная.
Инкубационный период бубонной и септической чумы зачастую трудно определить, в среднем он составляет 2—6 сут, но может колебаться от 1 до 10 сут. Кожный первичный очаг (например, на месте укуса блохи) развивается редко. Обычно заболевание начинается с острой лихорадки (39°С и выше) и потрясающего озноба.
Через несколько часов или дней увеличиваются один или несколько лимфоузлов; пораженные лимфоузлы чрезвычайно болезненны при пальпации, иногда кожа над ними краснеет и становится горячей. Увеличению лимфоузлов может предшествовать сильная боль. Чаще всего страдают паховые поверхностные или глубокие) лимфоузлы, реже — подмышечные и шейные, однако возможно поражение любых лимфоузлов.
Пораженный лимфоузел быстро увеличивается в размерах — образуется характерный бубон, достигающий от одного до нескольких сантиметров в диаметре. При септической форме бубоны не заметны. В последние годы доля септических форм растет и достигает 25%.

Лихорадке могут сопутствовать выраженное недомогание, сильная головная боль, светобоязнь, боль в животе, тошнота, рвота, понос, беспокойство, делирий, миалгия, слабость. Обычно лихорадка нарастает в первые сутки, а затем немного снижается; иногда наблюдаются утренние подъемы температуры тела. Через 3—4 сут температура тела падает (иногда до нормы), но затем почти сразу дает второй скачок.
Затем она постепенно опять снижается к 7—10-му дню (если нет пневмонии и осложнений); в это же время бубоны обычно спонтанно вскрываются и начинают рассасываться. В редких случаях развиваются эпилептические припадки, обусловленные лихорадкой или менингитом.
При осмотре нередко обнаруживают тахикардию, тахипноэ и артериальную гипотонию. Если есть бубоны, в течение нескольких дней они увеличиваются в размерах, после чего в них появляется флюктуация, а на коже над ними — кровоизлияния. По мере улучшения общего состояния постепенно разрешается и лимфаденит: обычно выздоровление наступает в течение 2 нед от начала болезни, хотя иногда лимфаденит переходит в хронический с образованием язв и гнойных свищей.
На ранней стадии болезни (как при легких, так и тяжелых формах) часто развивается бактериемия. В одних случаях она устраняется ретикулоэндотелиальной системой, в других защитные механизмы не справляются и развивается сепсис, порой с тяжелейшей эндотоксинемией. С кровью бактерии заносятся в легкие и вызывают вторичную пневмонию с легочными кровотечениями, отеком легких, абсцедированием и бронхитом.
Возможны вторичные очаги и в других органах, в том числе в головном мозге и мозговых оболочках. Нередки кровоизлияния в кожу, возможны крупные подкожные гематомы. Пораженные области приобретают характерную красную или черную окраску. Следствием ДВС-синдрома у больных, переживших первую реакцию на эндотоксинемию, могут быть некрозы кожи, ее придатков и других органов.
Изредка встречаются стертые формы чумы (pestis minor), которые не всегда распознаются. Интоксикация при этом минимальна, лихорадка невысокая, лимфаденит протекает легко, без формирования характерных бубонов. Такие формы обусловлены штаммами Yersinia pestis, У которых недостает одного или нескольких факторов вирулентности.
Легочная чума — как первичная (при воздушно-капельном пути заражения), так и вторичная (в результате гематогенного заноса инфекции при септической форме) — в большинстве случаев быстро приводит к смерти. Инкубационный период первично-легочной чумы очень короткий, часто менее суток. Бактерии быстро размножаются в альвеолах и выделяют большое количество эндотоксина.
В легких развиваются кровоизлияния, очаги некроза, паренхиматозные кровотечения. Рентгенологическая картина соответствует долевой или бронхопневмонии, возможен массивный отек легких (РДСВ). Даже при активном лечении большинство больных в считанные часы умирают.

Актуальность данной темы в последнее время возрастает, информация поступает противоречивая, а паника в социальных сетях лишь усиливает остроту момента.
Большинство родителей переживает за своих малышей в условиях объявленной эпидемии, поэтому попытаемся разобраться, для кого опасен коронавирус и чем.

Как можно заразиться?
Заразиться этой новой вирусной инфекцией дети могут также, как и взрослые:
- воздушно-капельным путем (от больного человека или носителя при поцелуях, при чихании и кашле),
- воздушно-пылевым путем,
- контактно-бытовым способом (при контакте с предметами, на которых побывали капельки слюны, слизи и других выделений из дыхательных путей зараженных или носителей).
Казалось бы, у детей риск заразиться выше, чем у взрослых, так как их сложнее проконтролировать в плане соблюдения гигиенических мероприятий: они не любят мыть руки, склонны тянуть пальцы в рот и трогать лицо руками. Однако катастрофы не происходит, потому что детский иммунитет оказывается более устойчивым к данной инфекции. Он способен к сопротивлению лучше, чем взрослый.
Но это, конечно же, не означает, что малютки могут пренебрегать правилами гигиены, надеясь на природные силы организма. Так, например, рекомендуется не водить детей на общественные детские площадки, а отдавать предпочтение прогулкам в парках и скверах.
Как проявляется?
Инкубационный период у детей, как и у взрослых, составляет от 2 до 14 дней, в отдельных случаях может увеличиваться до 3 – 4 недель.
В дебюте заболевание протекает как обычная ОРВИ, проявляющаяся:
- температурой от субфебрильной до фебрильной,
- интоксикацией,
- насморком,
- першением в горле,
- сухим кашлем,
- расстройством пищеварения

У подавляющего большинства маленьких пациентов достаточно быстро наступает выздоровление, однако при неблагоприятном стечении обстоятельств возможно присоединение бронхита и даже пневмонии, требующих серьезного лечения в условиях стационара.
Для кого опасна инфекция?
В группе риска находятся дети, страдающие хроническими заболеваниями органов дыхания, различными иммунодефицитами, дети, находящиеся на гормональной терапии и проходящие лечение по поводу онкологических или аутоиммунных заболеваний. Именно этих малышей нужно оберегать от контактов особенно усердно. Как этого добиться:
- создать изоляцию (минимизировать походы по магазинам, социальным учреждениям, больницам и поликлиникам) – большинство вопросов можно решить по телефону или отложить их решение на более позднее время
- полностью исключить походы в развлекательные центры, в гости и учреждения образования. Всегда нужно помнить, что пробелы в знаниях можно восполнить, а утраченное здоровье восстановить очень трудно
- предпочитать общественному транспорту личный, если нет такой возможности, то всегда использовать маску
- взрослые, проживающие с детьми из категории риска, должны также минимизировать свои контакты и тщательно следить за своим здоровьем (носить маску, регулярно обрабатывать руки и т.д.)
Хороший профилактический эффект дает регулярное орошение дыхательных путей физиологическим раствором при помощи небулайзера. Детям из группы риска и окружающим их взрослым не стоит пренебрегать этой простой процедурой. Если небулайзера нет, то можно просто полоскать горло и промывать нос соленой водой.
Не лишним будет кварцевание помещения, где проживает ребенок, антибактериальной лампой закрытого типа (именно такую лампу можно использовать, когда в помещении находятся люди).
Лечение
К сожалению, специфической терапии для лечения коронавируса пока не разработали, поэтому пока лечение сводится к симптоматическому:
- строгий домашний режим
- обильное питье
- частая уборка, увлажнение и проветривание помещения
- при повышении температуры рекомендуется использовать жаропонижающие на основе парацетамола (ибупрофен не рекомендуется при подозрении на коронавирусную инфекцию)
- при болях в горле, першении и насморке используются местные антисептики в виде спреев для горла и капель или спреев для носа
- при расстройстве пищеварения назначаются энтеросорбенты
Присоединение кашля, затруднение дыхания, фебрильная лихорадка и выраженное ухудшение состояния является стопроцентным показанием к госпитализации. Лечение инфекции на дому антибиотиками не проводится.
Переносчики заболевания
Есть еще один важный момент, на который стоит обратить внимание: большинству детей инфекция не опасна, так как она не несет угрозу для жизни. Но практически у всех детей есть пожилые родственники (бабушки и дедушки), которым лучше от коронавируса держаться подальше.
В этой связи, по возможности, лучше ограничить контакты детей, посещающих детские коллективы и общественные места, с пожилыми родственниками до конца опасного периода.
Болезнь всегда легче предотвратить, чем лечить.
Симптомы чумы у ребенка
Инкубационный период чумы у ребенка
- Составляет 3-6 суток.
- При эпидемиях сокращается до 1-2 дней.
- Максимальный срок инкубационного периода — 9 дней.
Формы чумы у ребенка
Причины чумы у ребенка
- Основной резервуар и источник инфекции — дикие грызуны.
- Основные источники в природе — сурки, суслики, песчанки, полевки и др.
- Основной резервуар инфекции в городских очагах чумы – крысы.
- Переносчиками возбудителя являются блохи и некоторые виды клещей, поддерживающие процесс передачи бактерий в природе и сохранение естественных очагов среди животных. Они же передают возбудитель грызунам, живущим вблизи человека, а также кошкам и собакам.
- Животные могут переносить на себе зараженных блох к жилью человека.
- Человек заражается не столько при укусе блохи, сколько после втирания в кожу ее выделений.
- Возможна передача от человека к человеку: чаще с выдыхаемым воздухом и при кашле в случае легочной формы чумы.
- Передача может происходить и при контакте заразы с кожей, слизистой рта. Такое чаще происходит при разделке зараженных туш, шкур животных.
- Больные бубонной формой чумы практически не заразны, так как их выделения не содержат возбудителей, а в содержимом из вскрывшихся бубонов их мало или нет совсем.
- Заражение человека непосредственно от живых животных не описано.
Врач инфекционист поможет при лечении заболевания
Диагностика чумы у ребенка
- Анализ анамнеза заболевания и жалоб (выявление характерных проявлений заболевания и порядка их возникновения из рассказа больного).
- Эпидемиологический анамнез (установление факта укуса блох, разделки туш животных, контакта с человеком, у которого есть признаки заболевания, а также других вероятных способов заражения).
- Общий осмотр (выявление признаков болезни (кожных, легочных) при непосредственном осмотре врачом).
- Для выявления возбудителя используют выделение бактерий возбудителя из материала от больных в специальных режимных лабораториях. Выращивают бактерии на специальных питательных средах (например, на кровяном агаре), либо заражают лабораторных животных и после их гибели наблюдают характерные для болезни изменения на внутренних органах.
- Окончательным подтверждением заболевания чумой являются выделение чистой культуры бактерий Yersinia pestis.
- Предварительно с высокой степенью точности можно подтвердить диагноз исследованием крови. Используется выявление частиц бактерий (их ДНК) методом ПЦР-диагностики.
- Определение уровня антител (специфических белков иммунной системы, основной функцией которых является распознавание возбудителя (вируса или бактерии) и дальнейшая его ликвидация) методом ИФА (иммуноферментный анализ), реакцией непрямой гемагглютинации.
Лечение чумы у ребенка
Осложнения и последствия чумы у ребенка
- проявления легочной формы (фактически это тяжелое воспаление легких, вызванное палочкой чумы);
- проявления септической формы чумы (из-за накопления токсических веществ (вредные вещества, появляющиеся в результате жизнедеятельности вируса) и массовом попадании бактерий в кровь страдают все органы).
Профилактика чумы у ребенка
- Профилактика чумы осуществляется в первую очередь на государственном уровне.
- Существуют разнообразные инструкции, направленные на ограничение и наблюдение за естественными очагами распространения инфекции, мероприятия по ограничению возникающих вспышек заболевания.
- Люди, которые проводят противочумные мероприятия, работают в специальных костюмах.
- При высоком риске распространения инфекции всему населению на территории вводят вакцину (препарат подготавливает организм человека к встрече с инфекцией) для снижения риска заболевания и вероятности тяжелых осложнений.
- Индивидуальные меры для предотвращения заболевания условны:
- разумная предосторожность, исходя из способов передачи чумной палочки (ограничение контакта с животными – переносчиками блох; исключение контакта с лицами при подозрении на наличие у них инфекционного заболевания в заразной стадии);
- своевременное обращение за помощью к врачу, согласие на вакцинацию при необходимости.
ИНФОРМАЦИЯ ДЛЯ ОЗНАКОМЛЕНИЯ
Необходима консультация с врачом
- Выбрать подходящего врача инфекционист
- Сдать анализы
- Получить от врача схему лечения
- Выполнить все рекомендации
Читайте также:


