Сыпь при краснухе скарлатине ветрянке

Краснуха VS Ветрянка
И краснуха, и ветрянка относятся к острым вирусным инфекциям, которые обычно поражают организм в детском возрасте. В обоих случаях болезнь протекает доброкачественно, вызывая легкое общее недомогание, а на коже больного присутствуют красные высыпания.
Отследить ветрянку практически не возможно, так как, зацепившись за слизистую, вирус ветряной оспы проходит период инкубации от 7 до 21 дня, в течение которых больной чувствует себя совершенно здоровым. За пару дней до появления сыпи, ветрянку можно спутать с обычной простудой. При данной инфекции температура тела может достигать 39 – 40 градусов. Повышенная температура и общая интоксикация организма провоцируют головные боли, боли в мышцах и суставах.
При краснухе температура тела редко превышает 38 градусов. Поражение вирусом слизистой дыхательных путей и оболочки носа вызывает продолжительный сухой кашель и насморк, чего никогда не происходит при ветрянке. Активация иммунной системы организма приводит к увеличению всех лимфатических узлов, а воспаление миндалин – к Ангине. Но верно различить эти две болезни поможет наблюдение за сыпью.

Ветряночная сыпь возникает на животе и за несколько часов покрывает все тело, включая волосяной покров головы, слизистые глаз, ротовой полости и паха. Небольшие пятна розового цвета формируют узелки – папулы, которые наполняются прозрачной жидкостью, превращаясь в везикулы. За несколько дней пузырек покрывается корочкой и отпадает через две-три недели. Однако новые высыпания будут появляться еще от 2-х до 5-ти дней. Таким образом, сыпь при ветрянке имеет выраженный полиморфизм – одновременно на теле могут встречаться как зажившие, так и новые везикулы. Что характерно, сыпь при ветрянке интенсивно зудит, чего не скажешь о красных пятнах краснухи.
Они появляются на лице, переходят на грудь, живот, спину, конечности (сгибы рук и ног). Это небольшие округлые пятна красного или ярко-розового цвета. У взрослых элементы сыпи могут сливаться, у детей обычно расположены отдельно. За 5-7 дней пятна краснухи бесследно сходят.
Аллергия или ветрянка?
Аллергия – это реакция организма на раздражитель. Аллергенами могут выступать продукты питания, пыльца растений, шерсть животных. Действительно сыпь при ветрянке и аллергии зудит одинаково. Но, что характерно для аллергической сыпи, она возникает резко и быстро проходит после приема специальных препаратов или прекращения действия раздражителя. Также легко избавиться от ветряночной сыпи не получится.
Кроме того, главным отличием аллергической сыпи от ветряной оспы является локализация пятен. При ветрянке они распространяются по всему телу и могут быть заметны на конъюнктиве глаз. Для аллергии такая глобализация не характерна.
Не редко аллергия сопровождается слезотечением, чиханием, покраснением глаз, кашлем. Но больной не будет температурить, как при ветрянке и чувствовать недомогание, слабость.
Различая ветрянки и кори
Легче всего спутать ветряную оспу с корью. Провоцирует корь летучий и заразный парамиксовирус. Как при ветрянке, источником заражения выступает больной, распространяя вирус на протяжении последних двух дней инкубационного периода и еще 5 дней после начала высыпаний. Переболев ветрянкой и корью, человек может похвастаться стойким иммунитетом, который не позволяет заболеть повторно. Хотя из этого правила крайне редко случаются исключения.
Чтобы отличить корь от ветрянки следует сфокусироваться на симптомах болезни. В обоих случаях температура тела может доходить от 38 до 40°C, но при ветрянке больного не будут мучать удушливый кашель, светобоязнь и конъюнктивит. Конъюнктивит с болью и резью в глазах, повышенное слезотечение, резкое покраснение глаз, из которых потом выделяется гной – это симптоматика кори, которая проявляется через 24−32 часа и длится 4 дня. Если при краснухе увеличиваются все лимфоузлы, а при ветрянке только узлы шейного отдела, то при коревой форме лимфы не изменяются в размере.
Сыпь кори представлена в виде мелких пятен ярко-красного цвета величиной 0,1−0,3 см. Появляется на 4-е сутки и склонна к слиянию в огромные пятна. Локализация — голова, лицевая часть, зоны за ушами. За весь период болезнь медленно покрывает сыпью все тело: на следующий день ее можно заметить на туловище, на 3-й день сыпь добирается до конечностей. В случае с ветрянкой больной за несколько часов будет усыпан красными пятнышками с ног до головы.
Сходят пятна кори постепенно, оставляя пигментацию, которая затем светлеет. Ветряночные папулы заживают ранками, иногда оставляя на коже шрамы в виде оспин.
Чаще всего кожа рубцуется, если больной ветрянкой расчесывал папулы, срывая корочки с заживших везикул. Положение усугубляется присоединением бактериальной инфекции, попадающей в раны с грязных рук. Дабы не допустить шрамирования кожи, особенно на лице, ветряночную сыпь следует обрабатывать успокаивающими мазями и гелями. С этой целью применяют охлаждающий гидрогель ПоксКлин, способный ускорить процесс заживления везикул и предотвратить образование рубцов.
ПоксКлин обладает продолжительным охлаждающим эффектом для быстрого облегчения симптомов ветряной оспы. Пантенол, экстракты алоэ-вера, ромашки и лаванды в его составе обеспечивают смягчающий эффект, снимая ощущение зуда, тем самым помогая избежать расчесывания.
В отличие от густых кремов и мазей, ПоксКлин имеет консистенцию легкой пены и без труда распространяется на поверхности кожи, не повреждая оболочку папул. Применять его можно столько раз, сколько потребуется при каждой смене одежды или возобновлении зуда.
Кроме того, от устаревших цветных средств для обработки ветряночной сыпи, таких как раствор бриллиантовый зеленый или фурацилин, ПоксКлин выгодно отличается своей прозрачной текстурой, которая не оставляет пятен на теле больного.
Гидрогель разрешен к применению, как взрослым, так и детям с двухлетнего возраста, за исключением тех редких случаев, если у больного имеется индивидуальная непереносимость компонентов препарата, повышенная чувствительность и склонность к аллергическим реакциям.
Стоит отметить, что все три патологии не лечатся антибиотиками. Такая терапия может потребоваться только в случае присоединения вторичной бактериальной инфекции. На весь период болезни зараженного корью, краснухой или ветрянкой следует обеспечить обильным питьем и диетическим рационом. Желательно соблюдать все правила личной гигиены и организовать в доме карантин.
Несмотря на подробное раскрытие автором темы статьи, все вышесказанное указывает на необходимость консультации с врачом-инфекционистом или педиатром. Помните, что самолечение может привести к нежелательным последствиям и при первых признаках сыпи необходимо вызвать врача на дом для профессионального осмотра.
Предупреждаем, что препараты для симптоматического лечения ветряной оспы могут иметь противопоказания к их применению, перед их использованием необходимо ознакомиться с инструкцией выбранного средства и получить консультацию специалистов.
Существует ряд инфекционных заболеваний, которые принято называть детскими, так как болеют ими в основном в детском возрасте. Как правило, ребенок заболевает детскими инфекциями только один раз, затем у него вырабатывается стойки иммунитет на всю жизнь. Детские инфекции – это корь, краснуха, скарлатина, ветрянка (ветряная оспа), свинка (эпидемический паротит) и коклюш.

Симптомы и лечение ветрянки у детей (ветряной оспы)
Если после непродолжительного повышения температуры тела, насморка и покраснения глаз/горла на теле ребенка появились высыпания, то любая мама поймет, что это ветрянка. Симптомы и лечение ветрянки у детей должны знать все родители, потому что важно не только вовремя диагностировать инфекцию, но и провести грамотное лечение.
Первым признаком ветрянки считается характерная сыпь – небольшие, красновато-розовые узелки с неровными краями, которые чаще всего появляются на лице и верхних конечностях. Через несколько часов на поверхности узелка образуется мелкий пузырек, который наполнен полупрозрачной желтоватой жидкостью. Через 8-12 часов пузырьки самостоятельно вскрываются, сыпь покрывается плотной корочкой, которая постепенно исчезает.
Инкубационный период ветрянки составляет 3-5 дней, на этом этапе выявить болезнь не представляется возможным. Родители должны при появлении первых симптомов ветряной оспы обратиться к врачу (вызвать его на дом), но какого-то специфического лечения назначено не будет. При ветрянке рекомендуется проводить симптоматическую терапию – например, ребенку могут понадобиться жаропонижающие средства, препараты, снимающие зуд кожи. Крайне редко врачи назначают Циклоферон, который способен препятствовать развитию гнойной бактериальной инфекции на фоне ветрянки, что значительно облегчает течение болезни.
Инфекция ветрянки в детском саду подразумевает его закрытие на карантин.
Симптомы и лечение скарлатины у детей
Скарлатина – это острое инфекционное заболевание, которое характеризуется интоксикацией, лихорадкой и обильной точечной сыпью. Источник инфекции – это больной ребенок, либо здоровый носитель стрептококков – именно этот патогенный микроорганизм провоцирует развитие скарлатины.
Симптомы и лечение скарлатины у детей хорошо известны врачам, поэтому проблем с диагностикой не будет. Данное заболевание всегда начинается остро, с резкого подъема температуры, вплоть до 39 градусов. Ребенок предъявляет жалобы на головную боль и тошноту, отмечается боль при глотании. Уже в конце первых суток заболевания появляется мелкая и зудящая сыпь, которая стремительно покрывает все тело. На ощупь кожные покровы становится чрезмерно сухими, напоминают наждачную бумагу.
Лечение скарлатины осуществляется на дому, только в случае тяжелого течения болезни ребенка могут поместить в стационар. Для подавления стрептококка назначают антибактериальную терапию, горло обязательно полощут раствором фурацилина или настоями ромашки/календулы. В обязательном порядке в рамках лечения скарлатины назначаются антигистаминные средства и витамины.
Симптомы и лечение коклюша у детей
Чаще всего коклюшем заражаются дети в возрасте до 5 лет, которые не были привиты. Принято считать, что наиболее опасен коклюш детям первого года жизни, в более старшем возрасте заболевание протекает легче.
Знать симптомы и лечение коклюша у детей нужно всем родителям, ведь эта болезнь инфекционная и больной ребенок может заразить всех окружающих детей. Как правило, болезнь начинается с небольшого повышения температуры, общей слабости и легкого кашля. Затем, через несколько дней, ребенка начинает беспокоить специфический кашель с надрывами и спазмами, услышав который, педиатр сразу же заподозрит коклюш. Примечательно, что до появления этого коклюшного кашля родители считают своего ребенка здоровым, но слегка простывшим – он может даже посещать дошкольное учреждение, что приводит к распространению инфекции.
Лечение назначает врач, предварительно сделав анализ на коклюш – бактериальный посев на биоматериал из глотки больного ребенка. Это, во-первых, дает возможность уточнить диагноз, а во-вторых, помогает выявить истинного возбудителя инфекции и подобрать грамотное/эффективное лечение.
Как правило, лечение проводится с помощью антибактериальных препаратов, назначаются также антигистаминные и противокашлевые средства.
Свинка, корь и краснуха
Эти заболевания также считаются инфекционными и опасными. Например, симптомы свинки у детей будут следующими:
-
повышение температуры до 40 градусов; боль в области уха; повышенное слюноотделение; боль при жевании и глотании; припухлость щеки со стороны пораженной околоушной железы.
Крайне редко, но может произойти поражение вирусом мозговых оболочек (разовьется менингит), почек, поджелудочной железы (прогрессирует панкреатит). У мальчиков эпидемический паротит чаще всего вызывает бесплодие, хотя и бывают исключения.
Среди детских инфекций есть два заболевания, которые имеют схожий признак – сыпь при кори и краснухе выглядит как скопление зерен манной крупы. Покраснение кожи в местах высыпаний будут характерными и для кори, и для краснухи. Считается отличным признаком, если девочка переболела краснухой в детстве – антитела к краснухе вырабатываются в организме на всю жизнь, и во время беременности это инфекционное заболевание не грозит. Если женщина перенесла краснуху во время беременности, то это чревато выкидышем, смертью плода или рождением ребенка с грубыми нарушениями в развитии. Женщине на этапе планирования беременности может быть сделана прививка от краснухи, что обезопасит ее и ее будущего малыша от проблем в будущем.
Профилактика детских инфекций
Сразу оговоримся, что профилактика – это вакцинация ребенка. Стоит знать, что прививки от ветрянки не существует, а корь, краснуху и скарлатину можно предупредить. Такая специфическая прививка переносится детьми хорошо, крайне редко после введения вакцины у малыша может подняться температура тела.
Многие родители отказываются от прививок, но профилактика краснухи и скарлатины по-другому просто невозможна, а последствия перенесенных инфекционных заболеваний могут быть действительно страшными, вплоть до полной инвалидизации.
По материалам сайта dobrobut.com
Здоровый образ жизни для Вас – это, прежде всего, …
Корь. Период высыпания сопровождается новым подъемом температуры. Первые элементы сыпи появляются за ушами, на переносице, затем в течение первых суток сыпь распространяется на лицо, шею, верхнюю часть груди. В течение 2-х дней она распространяется на туловище и верхние конечности, а на 3-й день - на нижние конечности. Сыпь обычно обильная, местами сливающаяся. Особенно много элементов сыпи на лице, несколько меньше на туловище и еще меньше на ногах. При появлении сыпь имеет вид розовых розеол или мелких папул. В дальнейшем сыпь становится яркой, укрупняется и местами сливается, что создает полиморфизм в величине розеол. Через сутки сыпь теряет папулезность и цвет - становится бурой, не исчезающей при надавливании и превращается в пигментированные пятна. Исчезает сыпь в том же порядке, что и появлялась.
В некоторых случаях сыпь при кори скудная и представлена отдельными редкими элементами, не сливающимися между собой. У части больных наблюдают крупнопятнистый характер сыпи, у части - мелкопятнистый, или сыпь имеет вид крупнопапулезной экзантемы. Иногда сыпь приобретает петехиальный характер. Подобная разновидность сыпи не имеет неблагоприятного прогностического значения.
Отцветающая сыпь становится более плоской, приобретает синюшный оттенок и бледнеет. Элементы сыпи постепенно превращаются в светло-коричневые пятна. Эта пятнистая пигментация сохраняется 1-2 недели. Угасание сыпи часто сопровождается мелким шелушением кожи лица и туловища, сохраняющимся 5-7 дней.
Сыпь при кори почти всегда типичная, разновидности ее встречаются редко. К ним относят геморрагические изменения (сыпь приобретает фиолетово-вишневый оттенок). При растягивании кожи она не исчезает, а при переходе в пигментацию приобретает вначале зеленоватый, а затем коричневый цвет. Нередко на фоне обычной сыпи в местах, подвергающихся давлению, появляются петехии или кровоизлияния. Геморрагический характер сыпи при кори может наблюдаться и при легком течении заболевания.
При митигированной кори сыпь необильная или даже может быть представлена отдельными элементами. Несмотря на слабую выраженность сыпи, сохраняется этапность распространения и переход в пигментацию.
Скарлатина. Сыпь появляется в первые сутки заболевания, реже на 2-й день болезни. Полное высыпание происходит в ближайшие часы. Сыть представлена мелкоточечными элементами на гиперемированном фоне кожи. Основной элемент - точечная розеола диаметром 1-2 мм, розового цвета, в тяжелых случаях с синюшным оттенком. Центр розеолы обычно приподнят над уровнем кожи и окрашен более интенсивно. Возвышение сыпи над кожей лучше заметно при боковом освещении и определяется на ощупь (“шагреневая кожа”). Розеолы расположены очень густо, их периферические зоны сливаются и создают общую гиперемию кожи.
Вначале сыпь появляется на коже шеи, верхней части туловища, затем распространяется на все туловище и конечности. Наиболее яркая и густая сыпь в подмышечных впадинах, локтевых, паховых, и подколенных сгибах, внизу живота, на внутренних поверхностях бедер (паховый треугольник). Носогубный треугольник остается бледным. В складках шеи, в локтевых, паховых, коленных сгибах появляются темные полоски, не исчезающие при надавливании. Они обусловлены образованием мелких петехий, появляющихся вследствие повышенной ломкости сосудов (симптом Пастиа).
Для скарлатины характерны сухость кожи и зуд. Типичным считается белый дермографизм - белые полосы на гиперемированной коже после проведения по ней тупым предметом.
В некоторых случаях при скарлатине появляется милиарная сыпь в виде мелких, диаметром 1 мм пузырьков, наполненных желтоватой, иногда мутной жидкостью. На разгибательных поверхностях суставов иногда появляется розеолезно-папулезная сыпь. В подмышечных впадинах, на внутренней поверхности бедер может появляться мелкая геморрагическая сыпь. Перечисленные варианты сыпи сочетаются с типичной скарлатинозной сыпью.
Сыпь при скарлатине остается яркой 1-3 дня, затем начинает бледнеть и к 8-10 дню болезни исчезает. После побледнения сыпи начинается шелушение. На лице и шее шелушение отрубевидное, на туловище и конечностях - пластинчатое. Крупнопластинчатое шелушение появляется позднее и начинается от свободного края ногтя, затем распространяется на концы пальцев и далее на ладони и подошву.
Краснуха. Сыпь появляется на лице, шее и в течение ближайших часов после начала болезни распространяется по всему телу. Сыпь локализуется преимущественно на разгибательных поверхностях конечностей, ягодицах, спине. На других частях тела сыпь более скудная. Обычно сыпь пятнистая, ее основным элементом является розовые пятнышки круглой или овальной формы, величиной от булавочной головки до чечевицы. Элементы сыпи располагаются на неизмененной коже и не сливаются. На 2-й день болезни сыпь обычно несколько бледнеет, на 3-й день становится более скудной и мелкой, сохраняясь лишь в местах излюбленной локализации, а затем бесследно исчезает. В некоторых случаях на несколько дней после исчезновения сыпи остается незначительная пигментация. Шелушение кожи отсутствует.
Ветряная оспа. “Ветряночная сыпь” появляется обычно одновременно с повышением температуры или на несколько часов позднее. Высыпание происходит волнами в течение 2-4 дней. Сыпь локализуется на лице, волосистой части головы, туловище и конечностях. На ладонях и подошвах сыпь встречается лишь при очень обильном высыпании. Элементы сыпи вначале имеют характер мелких макуло-папул, однако они очень быстро (в течение нескольких часов) превращаются в везикулы. Некоторые макуло-папулы (особенно появляющиеся в поздние дни) подсыхают, не доходя до стадии пузырька. Ветряночные везикулы имеют круглую или овальную форму и различную величину (2-4 мм). Элементы сыпи располагаются поверхностно, на инфильтрированном основании, стенка их напряжена, блестящая, содержимое прозрачно и лишь в некоторых случаях мутнеет. Пупковидное вдавление имеется лишь у отдельных элементов. В окружении большинства везикул отмечается узкая кайма гиперемии. При проколе пузырек, вследствие своей однокамерности, относительно легко опорожняется. Пузырьки подсыхают через 2 дня и на их месте образуются плоские бурые корочки, отпадающие через 2-3 недели. При отпадении корочек, как правило, рубцов не остается. Так как высыпание происходит не одномоментно, а как бы толчками с промежутками в 1-2 дня, ветряночная сыпь приобретает полиморфный характер - обнаруживаются элементы сыпи в разной стадии развития, корочки. Такое явление называют “ложным полиморфизмом”.
Высыпания могут появляться на слизистых оболочках рта, носоглотки, реже гортани, половых органов. Пузырьки на слизистых оболочках быстро превращаются в эрозии с желтовато-серым дном, которые через несколько дней подживают. Высыпания на слизистых оболочках обычно сопровождаются небольшой болезненностью при жевании и глотании.
Очень редко у ослабленных детей наблюдают геморрагическую форму ветряной оспы. На 2-3 день высыпания содержимое пузырьков приобретает геморрагический характер. Появляются кровоизлияния в кожу и слизистые оболочки, носовые кровотечения, кровавая рвота, Развитию этой формы способствует применение стероидов. Прогноз часто неблагоприятный.
Буллезная форма характеризуется появлением в стадии высыпания наряду с типичными везикулами больших, диаметром 2-3 см, дряблых пузырей с мутноватым содержимым. Некоторые рассматривают эти проявления как осложнение ветряной оспы, связанные с присоединением стрептококковой инфекции.
Гангренозная форма развивается у истощенных больных, при плохом уходе, создающем возможность вторичного инфицирования. Вначале отдельные пузырьки принимают геморрагический характер. В окружении их появляются воспалительные изменения. Затем образуются некротические струпы, при отпадении которых обнажаются глубокие язвы с грязным некротическим дном и крутыми или подрытыми краями. Язвы вследствие прогрессирующего гангренозного распада ткани увеличиваются, принимая значительные размеры. Нередко возникают осложнения гнойно-септического характера. Общее состояние больных тяжелое, течение болезни длительное.
Рудиментарная форма наблюдается у детей с остаточным специфическим иммунитетом или получившим в период инкубации иммуноглобулин или плазму. Характеризуется появлением розеолезно-папулезных высыпаний с единичными недоразвитыми едва заметными пузырьками. Заболевание протекает при нормальной температуре тела.
Иерсиниоз. Сыпь при иерсиниозе точечная. Пятнисто-папулезная, геморрагическая с преимущественной локализацией вокруг суставов, на кистях или стопах (симптом перчаток, носков). Сыпь появляется на 2-3-й день заболевания. В периоде спада клинических проявлений на коже появляется шелушение - крупнопластинчатое на ладонях и стопах и отрубевидное на туловище и конечностях.
Наглядный путеводитель по болезням.
В 2018 году в Украине произошла вспышка кори, и пока что ситуация остаётся неутешительной.
По данным Министерства здравоохранения, с начала 2019 года более 5000 человек заболели корью. Неудивительно, что люди паникуют, завидев у себя или своих детей на коже сыпь.
Но как понять, что за болезнь сразила вас или вашего ребёнка, если она сопровождается красными высыпаниями?
Вот какая сыпь бывает при кори:
1. Пятна Коплика.

Это одно из проявлений кори: красные пятна с белым центром, которые появляются во рту. Обычно пятна Коплика появляются раньше сыпи на лице и теле и могут держаться всего несколько часов.
Изредка симптом Коплика может появиться и после высыпания на теле.
2. Коревая сыпь.

Коревая сыпь появляется на 3–5 день болезни. Она распространяется от головы до стоп.
Сначала папулы красного или коричневатого цвета можно заметить за ушами, постепенно они распространяются на шею и далее на туловище.
3. Конъюнктивит

Конъюнктивит наблюдается почти у всех больных корью и часто является одним из первых проявлений наряду с жаром, кашлем и насморком.
Корь часто поражает глаза. Эта болезнь — одна из основных причин детской слепоты в развивающихся странах.
А вот какие высыпания бывают при других болезнях:
1. Ветрянка.

Сыпь при ветряной оспе напоминает водянистые пузырьки, похожие на капли росы. Они могут быть как обильными, так и единичными, и часто вызывают зуд.
Сыпь начинается в районе груди и спины и постепенно распространяется на лицо, голову и конечности. Причём на голове сыпь появляется под волосами.
2. Коксаки.

При заражении вирусом Коксаки сыпь появляется на тех же частях тела, что и при ветрянке, и часто имеет форму пузырьков.
Главное отличие между этими двумя болезнями в том, что при Коксаки сыпь, как правило, не чешется.
3. Розеола.

Это герпетическая инфекция, основной симптом которой — высокая температура, которая длится около трёх дней в отсутствии других симптомов ОРВИ. Затем температура падает, состояние улучшается, и появляется сыпь.
Важное отличие от кори в том, что при кори симптомы не облегчаются с появлением сыпи.
При розеоле сыпь сначала появляется на туловище, а затем распространяется на шею и на верхние и нижние конечности.
4. Краснуха.

Главное отличие от кори: сыпь появляется в первый же день болезни и не сливается, оставаясь локализованной. Также краснуха обычно протекает легче, чем корь.
Для краснухи перед появлением сыпи характерны боль при движении глазами в сторону и вверх и увеличение затылочных лимфоузлов.
5. Инфекционная эритема.

Эта вирусная болезнь начинается с сыпи на щеках, напоминающей следы от пощёчин. Затем сыпь постепенно распространяется на туловище и конечности.
6. Инфекционный мононуклеоз.

При мононуклеозе высыпания появляются примерно у 10% больных. Причём сыпь сразу покрывает всё тело (при кори, напомним, она распространяется сверху вниз).
Если при мононуклеозе больной получил антибиотик пенициллинового ряда (это врачебная ошибка, увы, нередкая в наших краях), вероятность сыпи возрастает до 90%. Такая сыпь называется ампициллиновой и свидетельствует об аллергии на антибиотик.
7. Аденовирусная инфекция.

Аденовирусная инфекция часто сопровождается конъюнктивитом и сыпью, поэтому её можно спутать с корью. Но при этой болезни, как и в случае с розеолой, с появлением сыпи состояние больного улучшается.
8. Синдром Кавасаки.

Как и во время кори, при синдроме Кавасаки наблюдаются сыпь и конъюнктивит. Однако есть и дополнительные симптомы: малиновый язык, трещины на губах, покраснения на ладонях и ступнях.
Синдром Кавасаки — тяжёлое заболевание, которое требует лечения в стационаре и даёт осложнения на сердце.
Сыпь. Инфекционные заболевания у детей.
Сыпь! С температурой или без, мелкая и крупная, зудящая и не очень, "пузырьками"; или "бляшками" — она всегда одинаково пугает родителей, ведь найти причину "высыпаний" порой бывает непросто. Неожиданно покрывшийся красными пятнами ребенок и сам напоминает ожившего монстра, и жизнь родителей превращает в фильм ужасов. Бояться не надо, надо лечиться!

Ветрянка, или ветряная оспа
Возбудитель: вирусварицелла-зостер (Varicella-Zoster virus, VZV).
Способ передачи: воздушно-капельный. Передается от больного человека здоровому при разговоре, кашле, чихании.
Иммунитет к ветрянке: пожизненный. Вырабатывается либо в результате болезни, либо после вакцинации. У детей, чьи матери болели ветрянкой или были привиты от нее, иммунитет к ветряной оспе передается от матери внутриутробно и сохраняется первые месяцев жизни.
Инкубационный период: от 10 до 23 дней.
Заразный период: весь период сыпи +5 дней после последнего высыпания.
Проявления: красные точки появляются одновременно с подъемом температуры. Впрочем, иногда температура может оставаться нормальной или повышаться незначительно. Пятнышки очень быстро превращаются в одиночные пузырьки-везикулы, наполненные прозрачной желтоватой жидкостью. Вскоре они подсыхают и покрываются корочками. Отличительная особенность ветрянки — сыпь на голове под волосами и на слизистых (во рту на веке и т.д.). Очень часто эта сыпь чешется.
Лечение: ветряная оспа проходит самостоятельно, поэтому лечение может быть только симптоматическим: сбить температуру, обработать зудящую сыпь зеленкой (для того чтобы, расчесывая пузырьки, ребенок не занес туда дополнительную инфекцию), дать антигистаминный препарат, чтобы чесалось меньше. Купаться при ветрянке можно! Но при этом нельзя растирать пораженные места — вместо этого нужно аккуратно промакивать их полотенцем.
Важно: использовать зеленку или другие красители (фукорцин и т.д.) нужно и для того, чтобы не пропустить очередные высыпания, — ведь намазанными будут только старые пятнышки. Так же проще отследить и появление последнего очага сыпи.
Простой герпес
Возбудитель: вирус простого герпеса. Бывает двух типов: вирус простого герпеса I типа вызывает высыпания в области рта, II типа — в области половых органов и заднего прохода.
Способ передачи: воздушно-капельный и контактный (поцелуи, общие предметы обихода и т.д.).
Иммунитет: не вырабатывается, болезнь протекает с периодическими обострениями на фоне стресса или других инфекций (ОРВИ и т.д.).
Заразный период: все время высыпаний.
Проявления: за несколько дней до появления сыпи могут отмечаться зуд и болезненность кожи. Потом в этом месте появится группа тесно расположенных пузырьков. Температура поднимается крайне редко.
Лечение: специальные противовирусные мази, например с ацикловиром и т.д.
Важно: мазь использовать сразу после возникновения зуда и болезненности еще до появления пузырьков. В этом случае высыпания могут и вовсе не возникнуть.
Синдром "рука-нога-рот"
(от английского названия Hand-Foot-and-Mouth Disease, HFMD), или энтеровирусный везикулярный стоматит с экзантемой.
Способ передачи: фекально-оральный и воздушно-капельный. Вирус передается от человека к человеку при общении, разговоре, использовании общих предметов обихода (посуда, игрушки, постель и т.д.).
Иммунитет: после перенесенного заболевания — пожизненный.
Инкубационный период: от 2 дней до 3 недель, в среднем — около 7 дней. Заразный период: с начала заболевания.
Проявления: вначале повышается температура и начинается стоматит: высыпания на слизистой рта, боль при приеме пищи, обильное слюноотделение. Температура держится нередко на ее фоне отмечается понос, в некоторых случаях появляются насморк и кашель. На второй-третий день болезни появляется сыпь в виде одиночных пузырьков или небольших пятнышек. Название болезни идет от мест дислокации сыпи: она располагается на кистях, стопах и вокруг рта. Сыпь держится после чего бесследно исчезает.
Лечение: специфического лечения нет, используются симптоматические средства для снижения температуры и облегчения боли при стоматите. Заболевание проходит самостоятельно, осложнения возможны только в случае присоединения бактериальной или грибковой инфекции в полости рта.
Поставить диагноз энтеровирусного везикулярного стоматита нелегко, т.к. сыпь проявляется не сразу и очень часто ее расценивают как проявление аллергии.
Важно: несмотря на активное использование в лечении стоматита различных обезболивающих средств, первые несколько дней ребенку может быть очень больно есть. В таких случаях хорошо использовать максимально жидкую пищу (молоко, кисломолочные продукты, молочные коктейли, детское питание для малышей, супы и т.д.) и давать ее через соломинку. Обязательно следите за температурой пищи: она не должна быть ни холодной, ни слишком горячей — только теплой.
Розеола
(внезапная экзантема, шестая болезнь)
Возбудитель: еще один представитель славного семейства герпесвирусов — вирус герпеса типа.
Способ передачи: воздушно-капельный. Инфекция распространяется при разговорах, общении, чихании и т.д.
Иммунитет: после перенесенного заболевания — пожизненный. У детей до 4 месяцев есть иммунитет, полученный внутриутробно, от матери. Инкубационный период:
Заразный период: все время заболевания.
Проявления: внезапный подъем температуры и через дней ее самопроизвольное снижение. Одновременно с нормализацией температуры появляется розовая мелко- и среднепятнистая сыпь. Располагается она преимущественно на туловище и, как правило, не вызывает зуда. Проходит самостоятельно через 5 дней.
Лечение: только симптоматическая терапия — обильное питье, снижение температуры и т.д.
Заболевание проходит самостоятельно, осложнений практически нет.
Розеолу нередко называют псевдокраснухой, т.к. кожные проявления этих болезней очень похожи. Отличительной чертой розеолы является появление высыпаний после падения температуры.
Важно: как и в случае с энтеровирусным стоматитом, сыпь, появившуюся не в первый день болезни, часто расценивают как аллергическую, Иногда их действительно сложно отличить, но аллергическая сыпь, как правило, довольно сильно чешется, при розеоле же зуда быть не должно.
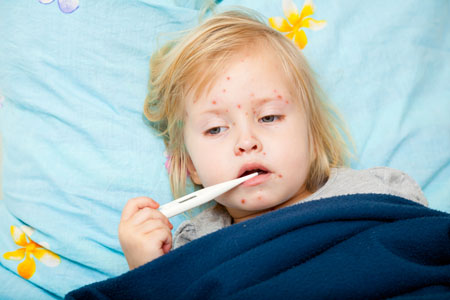
Краснуха
Возбудитель: вирус краснухи (Rubella virus)
Способ передачи: воздушно-капельный. Вирус передается при общении, кашле, разговоре.
Иммунитет: пожизненный. Вырабатывается либо после болезни, либо после вакцинации. Детям, чьи матери болели краснухой или были привиты от нее, иммунитет к краснухе передается внутриутробно и сохраняется первые месяцев жизни.
Инкубационный период: от 11 до 24 дней.
Заразный период: с дня от заражения и до полного исчезновения сыпи + еще 4 дня.
Проявления: повышается температура. На лице, конечностях, туловище появляется мелкая, бледно-розовая, не зудящая сыпь, и одновременно с этим увеличиваются заднешейные лимфоузлы. Температура держится не больше а сыпь проходит на 2-7-й день от возникновения.
Лечение: только симптоматическая терапия: обильное питье, при необходимости снижение температуры и т.д. Дети переносят болезнь легко, а вот у взрослых часто бывают осложнения. Краснуха особенно опасна в первом триместре беременности: вирус проникает через плаценту и вызывает у ребенка врожденную краснуху, в результате которой у новорожденного могут быть глухота, катаракта или порок сердца. Поэтому всем, особенно девочкам, настоятельно рекомендуется проводить курс вакцинации от этого заболевания.
Возбудитель: вирус кори (Polinosa morbillarum)
Способ передачи: воздушно-капельный. Необычайно заразный и очень летучий вирус кори может не только передаваться при непосредственном общении с больным человеком, но и, например, распространяться по вентиляционным трубам, заражая людей в соседних квартирах.
Иммунитет: пожизненный. Вырабатывается либо после болезни, либо после вакцинации. Детям, чьи матери болели корью или были привиты от нее, иммунитет к кори передается внутриутробно и сохраняется первые месяцев жизни.
Заразный период: С двух последних дней инкубационного периода до дня высыпаний/
Проявления: повышение температуры, кашель, осиплость голоса, конъюнктивит. На 3-5-й день болезни появляются яркие, крупные иногда сливающиеся пятна на лице, при этом температура сохраняется. На день сыпь появляется на туловище, на на конечностях. Примерно на четвертые сутки от момента возникновения высыпания начинают угасать в таком же порядке, как и появились.
Лечение: симптоматическая терапия: обильное питье, затемненная комната (т.к. конъюнктивит сопровождается светобоязнью), жаропонижающие. Детям до 6 лет назначают антибиотики для предотвращения присоединения бактериальной инфекции. Благодаря вакцинации корь стала сейчас довольно редким заболеванием.
Инфекционная эритерма, или пятая болезнь
Возбудитель: парвовирус В19
Способ передачи: воздушно-капельный. Чаще всего инфекция встречается у детей в организованных детских коллективах — яслях, детских садах и школах.
Иммунитет: после перенесенного заболевания — пожизненный.
Заразный период: инкубационный период + весь период болезни.
Проявления: все начинается как обычное ОРВИ. В течение дней ребенок ощущает некоторое недомогание (болит горло, небольшой насморк, головная боль), но стоит ему "поправиться", как на фоне полного здоровья, без всякого повышения температуры, появляется красная, сливающаяся сыпь на щеках, больше всего напоминающая след от пощечины. Одновременно с этим или через несколько дней возникают высыпания на туловище и конечностях, которые образуют "гирлянды" на коже, но при этом не чешутся. Красный цвет сыпи быстро сменяется синевато-красным. На протяжении последующих двух-трех недель держится невысокая температура, а сыпь то появляется, то исчезает, в зависимости от физических нагрузок, температуры воздуха, контакта с водой и т.д.
Лечение: специфического лечения нет, только симптоматическая терапия. Заболевание проходит самостоятельно, осложнения бывают крайне редко.
Скарлатина
Возбудитель: бета-гемолитический стрептококк группы А.
Способ передачи: воздушно-капельный. Возбудитель передается при разговоре, кашле, использовании общих предметов обихода (посуда, игрушки и т.д.).
Иммунитет: после перенесенного заболевания — пожизненный.
Заразный период: первые несколько дней заболевания.
Проявления: болезнь начинается так же, как и обычная ангина (боль в горле, температура). Характерные для скарлатины высыпания появляются на 1-3-й день от начала заболевания. Сыпь мелкая, ярко-розовая, располагается в основном на щеках, в паху и по бокам туловища и через дней проходит. Носогубный треугольник остается бледным и свободным от сыпи — это отличительный признак скарлатины. После исчезновения сыпи на ладонях и стопах начинает активно шелушиться кожа.
Лечение: только антибиотиками широкого спектра действия. Очень важно начать лечение как можно раньше, т.к. скарлатина может спровоцировать развитие таких аутоиммунных заболеваний, как ревматизм, гломерулонефрит, аутоиммунное поражение головного мозга.
Иногда болезнь протекает в стертой форме, без выраженного повышения температуры, воспалений в горле и сыпи. В таких случаях родители замечают только внезапно начавшееся шелушение на ладонях. Если это произошло — надо обязательно консультироваться с врачом.
Важно: так как скарлатина может провоцировать развитие серьезных аутоиммунных заболеваний, то для ранней диагностики возможных осложнений врачи рекомендуют делать анализы крови и мочи. В первый раз их сдают во время болезни, а потом повторяют через две недели после выздоровления, Тогда же рекомендуется сделать и электрокардиограмму.
Суламифь Вольфсон, врач-педиатр,
сотрудник Клиники питания НИИ питания РАМН
По медицинским вопросам обязательно предварительно проконсультируйтесь с врачом
Читайте также:


