Туляремия лекция по инфекционным
Лекция № 11. Туляремия
Туляремия – типичный зооноз, является природноочаговым инфекционным заболеванием, протекающим с явлениями общей интоксикации, лихорадкой и развитием специфических лимфаденитов, реже – без выраженных нарушений. Возбудитель – Francisella tularensis (Pasteurella tularensis).
Клинические проявления этой инфекции зависят от вирулентности возбудителя и путей заражения. Выделяют пять клинических форм заболевания: язвенно-железистую (80 % всех случаев этой инфекции), железистую (10 %), глазожелезистую (1 %), тифоидную (почти 6 %). Частота развития туляремийных фарингитов и пневмоний у детей остается неизвестной, но орофарингеальные формы встречаются.
Этиология. Возбудитель туляремии – короткая грамотрицательная неподвижная бактерия, не имеющая капсулы и не образующая спор. При выращивании на питательных средах бактерии проявляют выраженные признаки полиморфизма. Работа с культурами возбудителя требует особой осторожности из-за опасности заражения.
Штаммы F. tularensis однородны в антигенном отношении, но вирулентность их весьма различна: штамм Jellison типа А высоковирулентен для человека, тип В этого штамма у человека вызывает только легкие формы заболевания.
Эпидемиология. Возбудитель туляремии был выделен от ста разных видов млекопитающих и членистоногих. Бактерии типа А обычно обнаруживаются у белохвостых кроликов и клещей. Тип В более характерен для крыс, мышей, белок, бобров, мускатных крыс, кротов, птиц и паразитирующих у них клещей. Переносчиками туляремии являются блохи, вши, комары и слепни.
Туляремия чаще всего развивается у охотников, поваров, звероводов и других лиц, по роду своих занятий чаще всего сталкивающихся с возбудителем.
Заболевание может наступить у детей, потребляющих зараженные пищу (мясо кролика или белки) или воду. Часто заболевание наступает после укусов инфицированными клещами, комарами или другими переносчиками заболевания.
Патоморфология и патогенез. Человек заражается туляремией при проникновении возбудителя через пораженную или здоровую кожу, слизистые оболочки, при укусе насекомого, через легкие или желудочно-кишечный тракт. Через 48–72 ч в месте проникновения бактерий на коже появляется эритематозное, пятнисто-папулезное образование, быстро изъязвляющееся, и местная лимфаденопатия. Возбудитель размножается в лимфатических узлах и вызывает в них формирование гранулем. В последующем может развиться бактериемия, приводящая к поражению самых разных органов. Тем не менее наиболее выраженные изменения происходят в ретикулоэндотелиальной системе.
При ингаляционном пути заражения развивается бронхопневмония, реже долевая пневмония. Воспалительные изменения локализуются в местах оседания бактерий, сопровождаются некрозом стенок альвеол. В некоторых случаях после ингаляционного заражения может возникнуть бронхит, а не пневмония.
Возбудитель туляремии, попавший в легкие, фагоцитируется альвеолярными макрофагами и попадает вместе с ними в лимфатические узлы корня легких, а оттуда – в общий кровоток. Тифоидные формы туляремии обусловливаются аспирацией пережеванной зараженной пищи.
Факторы, определяющие вирулентность возбудителя туляремии, пока не изучены. F. tularensis не выделяют экзотоксина, не отмечено взаимосвязи между вирулентностью и антифагоцитарным действием отдельных штаммов этих бактерий.
Возбудитель туляремии представляет собой внутриклеточный паразит, способный длительное время персистировать в моноцитах и других клетках макроорганизма, что создает опасность хронического течения и последующих обострений инфекции.
Реакции клеточного иммунитета могут иметь большое значение в невосприимчивости к туляремии, роль циркулирующих антител менее заметна.
Клинические проявления. Инкубационный период при туляремии варьируется от нескольких часов до 1 недели. Заболевание начинается остро с повышения температуры тела до 40–41 °C, озноба, болей в мышцах и суставах, тошноты, рвоты и потливости. Головные боли нередко очень сильные, но у детей младшего возраста они обычно отсутствуют. Иногда наблюдается фотофобия, появляется пятнисто-папулезная сыпь. Может развиваться умеренно выраженная анемия. Число лейкоцитов в периферической крови может быть в пределах нормы, увеличено или уменьшено, СОЭ может не изменяться. Наблюдается транзиторная протеинурия.
Первичные изменения на коже при язвенно-железистой форме туляремии в течение первых 3 дней отличаются пятнисто-папулезным характером. К 4—5-му дню болезни они изъязвляются и становятся болезненными. Заживление происходит в течение 4 недель. Лимфангит вокруг изъязвлений обычно отсутствует. Увеличенные регионарные лимфатические узлы плотные, чувствительные, в 25 % случаев при отсутствии лечения они расплавляются. У некоторых больных наблюдается генерализованное увеличение лимфатических узлов и спленомегалия.
Орофарингеальная форма туляремии характеризуется развитием гнойного тонзиллита и фарингита, а иногда язвенного стоматита. Общие проявления болезни те же, что и при язвенно-железистой форме.
Железистая форма туляремии не отличается от язвенно-железистой, характерной особенностью является отсутствие изменений на коже и слизистых оболочках. Глазожелезистая форма туляремии аналогична кожно-железистой, но первичное поражение при ней представлено выраженным конъюнктивитом и увеличением регионарных лимфатических узлов.
Тифоидная форма туляремии напоминает тиф. Длительно удерживается лихорадочное состояние, изменения на коже и слизистых оболочках могут отсутствовать. Отмечаются сухой кашель, сильные боли за грудиной, кровохарканье. Клиническая картина бронхита, пневмонита или плеврита отмечается у 20 % больных. У большинства больных в этих случаях при рентгенографическом исследовании выявляют вовлечение в процесс ткани легких и плевры, увеличение лимфатических узлов корня легкого. Часто отмечают спленомегалию, иногда увеличение печени.
Описаны случаи развития менингита, энцефалита, перикардита, эндокардита, невралгии, тромбофлебита и остеомиелита.
Диагноз. Для диагностики туляремии большое значение имеют:
1) аллергическая (внутрикожная, накожная) проба с тулярином, которая ставится по типу реакций Пирке и Манту. Учет реакции производят через 1–2 суток и считают ее положительной при наличии инфильтрата и гиперемии не менее 0,5 см;
2) серологические РА, обладающиеся высокой специфичностью, но позднее появление агглютининов в крови снижает их ценность как метода ранней диагностики; а также РПГА и РН – строго специфичные и надежные для диагностики туляремии и ретроспективной диагностики этой инфекции;
3) бактериологические методы диагностики (имеют дополнительное значение и не всегда эффективны).
Дифференциальный диагноз. Язвенно-железистую форму туляремии дифференцируют с болезнью кошачьей царапины, инфекционным мононуклеозом, споротрихозом, чумой, сибирской язвой, мелиоидозом, сапом, лихорадкой крысиного укуса или лимфаденитом, вызванным пиогенным стрептококком или золотистым стафилококком. Орофарингеальную форму туляремии дифференцируют с теми же заболеваниями и с приобретенными цитомегаловирусной инфекцией и токсоплазмозом, аденовирусной инфекцией и простым герпесом.
Пневмониты при туляремии дифференцируют с другими бактериальными и небактериальными пневмониями, особенно с вызванными микоплазмами, хламидиями, микобактериями, грибами и риккетсиями. Точная их дифференцировка возможна лишь при выделении возбудителя.
Тифоидную форму туляремии дифференцируют с тифом, бруцеллезом и другими сопровождающимися септицемией заболеваниями.
Лечение. Положительные результаты получают при лечении стрептомицином, а также тетрациклином и левомицетином, однако при лечении последними нередко встречаются рецидивы, требующие проведения повторных курсов лечения тетрациклином.
Прогноз. Летальный исход при нелеченой язвенно-железистой форме туляремии наступает в 5 % случаев. При отсутствии лечения заболевание продолжается 2–4 недели, и в течение 8—12 недель отмечается снижение работоспособности.
Пневмония, как первичная, так и вторичная, развившаяся на фоне бубонной формы туляремии, заканчивается смертью у 30 % больных, не получавших соответствующей терапии. Переболевшие туляремией приобретают к ней иммунитет на всю жизнь. Повторные заболевания наблюдаются редко и протекают легко. Заболевание, вызванное штаммом Jellison типа В, характеризуется более легким течением. Правильно проведенное лечение обеспечивает быстрое и полное излечение, летальные исходы при этом наступают крайне редко.
Профилактика. Основной способ профилактики – вакцинация с использованием живой ослабленной противотуляремийной вакцины Эльберта – Гайского. В эндемичных по туляремии и смежных с ними районах плановыми прививками охватывается все население старше 7 лет, а в некоторых случаях и дети в возрасте до 2 лет.
В туляремийном очаге проводится комплекс санитарно-противоэпидемических мероприятий, регламентированных специальным постановлением.
Туляремия - это острое инфекционное заболевание, характеризующееся лихорадкой, общей интоксикацией, поражением лимфатического аппарата, кожи, слизистых оболочек и легких (в зависимости от входных ворот инфекции).
Этиология. Возбудитель - туляремийная палочка - небольших размеров, грамотрицательна, неподвижна, спор не образует. Устойчива во внешней среде, хорошо переносит низкие температуры. Погибает при кипячении, действии дезинфицирующих средств.
Эпидемиология. Туляремия - зооноз. Основной источник инфекции - грызуны, реже - домашние животные. Переносчики инфекции - кровососущие членистоногие - клещи, комары, слепни, блохи. Туляремии свойственна множественность путей передачи инфекции человеку:
1) контактный (при контакте с больными грызунами или продуктами их жизнедеятельности);
2) алиментарный (при употреблении в пищу продуктов и воды, инфицированных выделениями грызунов);
3) воздушно-пылевой ( при сельскохозяйственных работах);
4) трансмиссивный ( при укусах насекомыми-переносчиками).
Заболеваемость выше среди сельского населения. Восприимчивость всеобщая. После перенесенной инфекции остается стойкий иммунитет.
Патогенез. Входными воротами могут быть кожа, слизистые оболочки глаз, дыхательного и пищеварительного трактов. Возбудитель проникает в регионарные лимфатические узлы, вызывая в них специфическое воспаление с образованием гранулем и очагов некроза (первичных бубонов). При нарушении барьерной функции лимфатического аппарата возбудитель выходит в кровь (бактериемия) и распространяется паренхиматозные органы, вызывая формирование вторичных бубонов и аллергизацию организма.
1) туляремия с поражением кожи, слизистых оболочек и лимфатических узлов:
2) туляремия с преимущественным поражением внутренних органов:
3) генерализованная форма.
По длительности течения:
По степени тяжести:
2) средней тяжести;
Клиника. Инкубационный период длится от 3 до 7 дней. Заболевание начинается остро с озноба и повышения температуры до 38-39 град.С, которая имеет неправильный характер. Больные жалуются на слабость, разбитость, головную боль, боли в мышцах, особенно в икроножных, иногда тошноту и рвоту. При обследовании больного отмечаются гиперемия лица, инъекция сосудов склер, брадикардия, гипотония, приглушение тонов сердца, гепато- и спленомегалия.
Бубонная форма характеризуется увеличением на 2-3-й день болезни регионарных лимфатических узлов. Пораженные лимфоузлы малоболезненны, имеют четкие контуры, размер 3-5 см, кожа над ними не изменена. Формирование бубона происходит медленно, в течение 1-4 месяцев. Обычно бубон вскрывается с выделением густого гноя, у части больных он может полностью рассасываться или склерозироваться.
При язвенно-бубонной форме на коже возникает пятно, папула, пустула, а затем формируется неглубокая язва, дно которой покрыто серозно-гнойным отделяемым, малоболезненная, с приподнятыми краями.
При глазо-бубонной форме поражение чаще одностороннее. Отмечается значительный отек век, гиперемия конъюнктив и инъекция сосудов склер. На слизистых оболочках глаза возникают эрозивно-язвенные изменения, отделяется густой желтоватый гной.
При ангинозно-язвенной форме отмечается односторонний тонзиллит (катаральный, дифтеритический, язвенно-некротический) и подчелюстной или шейный бубон.
Абдоминальная форма сопровождается интенсивными болями в животе, рвотой, поносом, увеличением мезентериальных лимфоузлов. Выявляется гепато- и спленомегалия.
Легочная форма в зависимости от локализации поражения протекает в бронхитическом или пневмоническом варианте.
Бронхитический вариант характеризуется поражением бронхиальных, паратрахеальных и медиастинальных лимфоузлов. Общее состояние больных изменяется незначительно. Больные жалуются на загрудинные боли, сухой кашель. Температура тела повышается до субфебрильных цифр.
Пневмонический вариант отличается тяжелым и длительным течением. Характерны выраженные симптомы интоксикации. Жалобы на боль в груди и сухой кашель. Над легкими выслушиваются сухие и влажные мелкопузырчатые хрипы. Увеличиваются лимфоузлы средостения и корней легких.
Генерализованная форма характеризуется выраженными симптомами интоксикации с угнетением сознания, септической лихорадкой с ознобами и проливными потами. На коже появляется сыпь в виде полиморфной экссудативной эритемы. Отмечается гепато- и спленомегалия. Нередко поражаются суставы.
Диагностика. Диагноз ставится на основании клинических симптомов и эпидемиологических данных. Для подтверждения диагноза проводят реакцию агглютинации и кожную аллергическую пробу с тулярином.
Дифференциальная диагностика. Туляремию дифференцируют с чумой, сибирской язвой, брюшным и сыпным тифом, туберкулезом, ангиной и банальными лимфаденитами.
Лечение. Назначают стрептомицин в/м по 0,5 г 2 раза в сутки, тетрациклин по 0,4 г через 6 ч или левомицетин по 0,5 г через 6 ч. Антибиотикотерапию проводят до 5-7-го дня нормальной температуры. При затяжном течении используют убитую туляремийную вакцину (в дозе от 1 до 15 млн микробных тел с интервалами 3-5 дней, всего 6-10 сеансов). При появлении флуктуации бубонов показан разрез их и очищение от гноя.
ОСОБО ОПАСНЫЕ ИНФЕКЦИИ
Л № 11: Тема: ЧУМА. ТУЛЯРЕМИЯ.
- острая зоонозная природно-очаговая инфекция, характеризующаяся интоксикацией, поражением в зависимости от входных ворот лимфатических узлов, кожи, слизистых оболочек.
Возбудитель – мелкая бактерия Francissella tularensis . Хорошо переносит низкую температуру. Может сохраняться в воде до 3-х месяцев, в пыли и земле – до 6 месяцев, на шкурах животных – до 40 дней. Погибает при кипячении, высушивании, воздействии прямых солнечных лучей. Чувствителен к действию дез. средств и антибиотиков.
Источник инфекции: дикие и домашние животные.
Механизм передачи : трансмиссивный.
Пути передачи: - трансмиссивный - через укусы кровососущих насекомых
Больной человек не представляет эпидемической опасности для окружающих.
Восприимчивость: очень высокая.
Инкубационный период составляет 3-7 дней, но может длиться до 3 недель.
Начинается остро. Появляются озноб, слабость, головная боль, ломота в теле, мышечные боли, происходит быстрый подъем температуры до 38-40 градусов, снижение аппетита, нарушение сна. Может появляться сыпь различного характера. Лицо становится красным. У величиваются регионарные лимфоузлы до размеров грецкого ореха.
В зависимости от локализации процесса различают формы :
На фоне интоксикационного синдрома на 2-3-й день болезни отмечается сначала небольшая болезненность, а потом увеличение до 3-5 см периферических лимфоузлов с образованием бубона. Лимфоузлы не спаяны с окружающей тканью, имеют четкие контуры, и кожные покровы над ними не изменены.
В месте входа инфекции появляется болезненное и зудящее красное пятно, которое переходит в пустулу, затем везикулу, а после вскрытия пузырька – в язву.
(редкая форма) Развивается односторонний эрозивно-язвенный конъюнктивит, отек века. Бубон формируется в околоушной или подчелюстной области.
Одностороннее поражение миндалины, на которой образуется язва. Язва бывает глубокой и очень медленно заживает. В лёгких случаях развивается лишь катаральное воспаление. Одновременно с ангиной появляется подчелюстной или шейный бубон.
На фоне выраженной интоксикации отмечаются боли в груди, сухой или со скудной мокротой кашель. Бубонов при этой форме не бывает.
Появляются боли в животе, жидкий стул, тошнота, увеличение печени и селезенки.
Проводится на основе клинико-эпидемиологических данных и лабораторных исследований.
Кожно-аллергическая проба с тулярином.
Госпитализация и особенности ухода.
Для ускорения рассасывания бубонов применяют сухое тепло.
Промывание глаз, закапывание капель.
Полоскание ротоглотки дезинфицирующими растворами.
Окна палаты с больным закрываются сеткой для исключения трансмиссивного пути заражения.
Соблюдение санитарно-гигиенических правил.
В острый период стол №2.
- острое природно-очаговое заболевание, характеризуется тяжелой интоксикацией, геморрагически-некротическим воспалением лимфоузлов, легких и др. органов.
Возбудитель – Yersinia pestis хорошо переносит низкие температуры. В молоке при комнатной температуре живет до 3-х месяцев, в воде – до 47 дней, в земле - до 2-х месяцев. Чувствителен к нагреванию, солнечным лучам, высушиванию, действию дез. средств. При температуре 100 о градусов погибает через 1 мин.
Возбудитель образует эндо- и экзотоксины, которые поражают нервную систему и оказывают некротизирующее действие.
Возбудитель чумы один из самых вирулентных патогенных микроорганизмов – рассматривается как потенциальное бактериологическое оружие.
Источник инфекции: грызуны и зайцеобразные
Чума преимущественно болезнь грызунов, которые являются основными хранителями этой инфекции в природе.
Выделяют природные и антропургические очаги чумы .
Передача инфекции от животных к животным или человеку происходит через инфицированных блох. Зараженные блохи пожизненно сохраняют в себе инфекцию. Заражение человека в основном происходит трансмиссивным механизмом через блох, при втирании в кожу их фекалий, масс, срыгиваемых во время питания.
Пути передачи: - контактно-бытовой
Инкубационный период составляет 3-6 дней.
Заболевание начинается внезапно. Повышается температура тела до 39-40 градусов, что сопровождается сильным ознобом. Быстро нарастают симптомы интоксикации: сильная головная боль, головокружение, выраженная слабость, чувство разбитости, мышечные боли, жажда. Могут появиться тошнота и рвота. Речь у больных становится невнятной, походка – шатающаяся.
Со стороны ЦНС: суетливость, психомоторное возбуждение, спутанность сознания, бред, галлюцинации. Больные вскакивают с постели, стремятся куда-то бежать. В других случаях у больных отмечается заторможенность, адинамия, отрешенность от окружающего мира.
Внешний вид : лицо одутловатое, гиперемированное, затем становится осунувшимся с цианотичным оттенком, темными кругами вокруг глаз, страдальческим выражением лица и фиксированным взглядом. Склеры глаз инъецированы.
Кожные покровы горячие и сухие. При тяжелом течении на коже появляются геморрагии, имеющие темно-багровый оттенок.
В ротоглотке выявляются резкая сухость слизистых, гиперемия, миндалины увеличены, изъязвлены. Язык утолщен, покрыт белым налетом (меловой язык ).
Со стороны ССС: тахикардия достигает 120-160 ударов в мин., АД резко падает.
Печень и селезенка увеличены.
Выделяют следующие клинические формы чумы :
Кожная форма чумы встречается редко.
На месте входа инфекции возникает геморрагический карбункул (пустула, окруженная зоной красноты, наполненная темно-кровавым содержимым). Когда пустула лопается, образуется язва с желтоватым твердым дном. Заживает язва медленно с образованием рубца.
Бубонная . ( наиболее распространенная форма)
В месте формирования будущего бубона появляется сильная боль. На второй день начинают прощупываться отдельные лимфоузлы, а затем, спаиваясь между собой и окружающей клетчаткой, они превращаются в неподвижное резко болезненное образование с нечеткими границами. Кожа над бубоном напряжена и имеет темно-красный цвет. В исходе бубоны могут рассасываться или вскрываться с выделением гноя и образованием рубца.
(встречается редко) Для ее развития необходима большая инфицирующая доза. Язв или бубонов не наблюдается. Характеризуется септическим течением, геморрагическими проявлениями. Уже через несколько часов от начала заболевания развивается инфекционно-токсический шок и кома. Общая длительность заболевания составляет сутки.
Развивается из локальных форм болезни.
(воздушно-капельный путь инфицирования) Развивается пневмония с выраженной интоксикацией. Нарастающая одышка и кашель с выделением пенистой кровянистой мокроты. Быстро нарастают признаки легочно-сердечной недостаточности. Летальный исход наступает на 3-5 сутки от начала заболевания.
Данные эпид. анамнеза .
Лабораторное исследование: - бактериоскопический
Для выявления возбудителя исследуют пунктат из бубона, отделяемое язвы, мокроту, слизь из ротоглотки, кровь, мочу, рвотные массы. Все манипуляции при взятии материала проводят в полном противочумном костюме. Материал должен находиться в стеклянной посуде с притертыми пробками, помещенный в металлические биксы, и транспортироваться в специальные противочумные лаборатории только в сопровождении мед. персонала.
Все больные при малейшем подозрении на чуму подлежат обязательной госпитализации в специально выделенные боксы инфекционной больницы.
Строжайшее соблюдение противоэпидемического режима.
Мед. персонал, работающий с больным чумой, должен постоянно находиться внутри больницы до момента выписки последнего реконвалесцента с последующей обсервацией в течение не менее 6 дней.
Мед. работники, находившиеся в контакте с больным без средств индивидуальной защиты (противочумного костюма), подлежат обязательной изоляции на срок инкубационного периода с проведением курса профилактической антибиотикотерапии.
В боксе, где находиться больной с чумой, должны быть заклеены вентиляционные люки, окна и двери. Проветривание помещения через окна (форточки) категорически запрещается!
Для наблюдения за больными создается индивидуальный пост.
Мед. персонал, осуществляющий лечение и уход за больными, должен обязательно находиться в защитных противочумных костюмах.
Все выделения больных собираются для последующей дезинфекции.
Больные с тяжелым течением должны до полного клинического выздоровления находиться на строгом постельном режиме.
Постоянное наблюдение за состоянием больного.
Витаминные препараты (С, группы В).
Выписка из стационара производится после полного клинического выздоровления и получения отрицательного результата при 3-хкратном бактериологическом исследовании.
Работа в очаге инфекции .
При выявлении больного на дому необходимо:
1 Изолировать членов семьи и соседей от больного. Запретить им вход в места общего пользования. Не допускать в квартиру больного родственников и посторонних лиц.
2 Составить список лиц, бывших в контакте с больным.
3 Нарочным (не бывшим в контакте с больным) или по телефону сообщить главному врачу поликлиники о выявлении больного, подозреваемого на заболевание чумой, и запросить противочумные костюмы, дез. средства.
4 Запретить пользование канализацией, водопроводом до проведения дезинфекции.
5 Запретить вынос вещей из квартиры, где находился больной, до заключительной дезинфекции.
6 Переодеться в защитную одежду (противочумный костюм).
7 Оказать больному необходимую помощь.
8 Остаться в очаге до прибытия специальной бригады.
9 Доложить прибывшим консультантам о проведенных мероприятиях.
10 Провести текущую дезинфекцию, а после госпитализации больного – заключительную.
Что такое туляремия?
Очаги туляремии встречаются во многих странах северного полушария; в России они располагаются преимущественно на территории Европейской части и Западной Сибири.
Причины туляремии
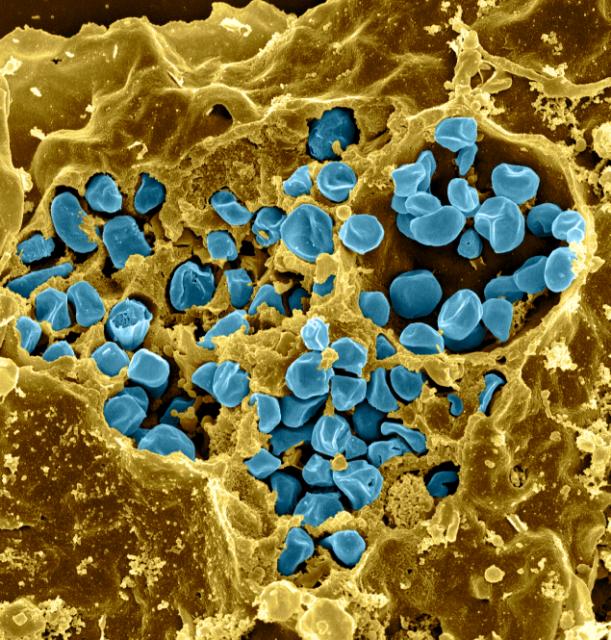
Возбудитель заболевания — неподвижные грамотрицательные аэробные капсулированные бактерии F. tularensis рода Francisella семейства Brucellaceae. Проявляют выраженный полиморфизм; наиболее часто имеют форму мелких коккобацилл.
У бактерий выделяют три подвида:
- неарктический (африканский);
- среднеазиатский;
- голарктический (европейско-азиатский).
Последний, голарктический включает три биологических варианта:
- японский биовар;
- эритромицин-чувствительный;
- эритромицин-устойчивый.
Внутривидовая дифференциация возбудителя туляремии основывается на различиях подвидов и биоваров по ряду фенотипических признаков:
- биохимической активности;
- составу высших жирных кислот;
- степени патогенности для человека и животных;
- чувствительности к определённым антибиотикам, а также особенностям экологии и ареалу возбудителя.
У бактерий обнаружены О- и Vi-антигены. Бактерии растут на желточных или агаровых средах с добавлением кроличьей крови или других питательных веществ. Из лабораторных животных к заражению чувствительны белые мыши и морские свинки. Вне организма хозяина возбудитель сохраняется долго. Так, в воде при 4°С он сохраняет жизнеспособность 1 мес, на соломе и зерне при температуре ниже О°С — до 6 мес, при 20-30°С — до 20 дней, в шкурах животных, павших от туляремии, при 8-12°С — более 1 мес.
Бактерии неустойчивы к высокой температуре и дезинфицирующим средствам. Для дезинфекции применяют 5% раствор фенола, раствор сулемы 1:1000 (убивает бактерии в течение 2-5 мин), 1-2% раствор формалина (уничтожает бактерии за 2 ч), 70° этиловый спирт и др. Для полного обеззараживания трупов инфицированных животных их следует выдерживать не менее 1 сут в дезинфицирующем растворе, после чего подвергать автоклавированию и сжиганию.
Эпидемиология

Резервуар и источник инфекции — многочисленные виды диких грызунов, зайцевидные, птицы, собаки и др. Бактерии выделены от 82 видов диких, а также от домашних животных (овцы, собаки, парнокопытные). Основная роль в поддержании инфекции в природе принадлежит грызунам (водяная крыса, обыкновенная полёвка, ондатра и др.). Больной человек не опасен для окружающих.
Человек заражается туляремией в результате прямого контакта с животными (снятие шкур, сбор павших грызунов и др.), а также алиментарным путём через инфицированные грызунами пищевые продукты и воду. Часто заражение происходит через кровососущих переносчиков (клещи, комары, блохи, слепни и другие членистоногие). Возможно заражение и респираторным путём (при вдыхании инфицированной пыли от зерна, соломы, овощей).
Естественная восприимчивость людей высокая (практически 100%).
Туляремия — распространённое природно-очаговое заболевание, встречающееся преимущественно в ландшафтах умеренного климатического пояса Северного полушария.
Широкое распространение возбудителя в природе, вовлечение в его циркуляцию большого числа теплокровных животных и членистоногих, обсеменённость различных объектов окружающей среды (воды, пищевых продуктов) определяют и характеристику эпидемического процесса.
Выделяют различные типы очагов (лесной, степной, лугово-полевой, поименно-болотный, в долине рек и др.). Каждому типу очагов соответствуют свои виды животных и кровососущих членистоногих, принимающих участие в передаче возбудителя.
Среди заболевших преобладают взрослые; часто заболеваемость связана с профессией (охотники, рыбаки, сельскохозяйственные рабочие и др.). Мужчины болеют в 2-3 раза чаще, чем женщины.
Антропургические очаги туляремии возникают при миграции заражённых грызунов из мест обитания в населённые пункты, где они контактируют с синантропными грызунами.
Туляремия остаётся болезнью сельской местности, однако в настоящее время отмечают устойчивое нарастание заболеваемости городского населения. Туляремию регистрируют на протяжении всего года, но более 80% случаев приходится на лето и осень. В последние годы заболеваемость спорадическая. В отдельные годы отмечают локальные трансмиссивные, промысловые, сельскохозяйственные, водные вспышки, реже вспышки других типов.
Трансмиссивные вспышки обусловлены передачей возбудителя инфекции кровососущими двукрылыми и возникают в очагах эпизоотии туляремии среди грызунов. Трансмиссивные вспышки обычно начинаются в июле или июне, достигают максимума в августе и прекращаются в сентябре-октябре; подъёму заболеваемости способствуют сенокос и уборочные работы.
Промышленный тип вспышек обычно связан с отловом водяной крысы и ондатры. Промысловые вспышки возникают весной или в начале лета в период половодья, и длительность их зависит от периода заготовки. Заражение происходит при контакте с животными или шкурами; возбудитель проникает через повреждения на коже, в связи с чем чаще возникают подмышечные бубоны, часто без язв в месте внедрения.
Водные вспышки определяет попадание возбудителей в открытые водоёмы. Основным загрязнителем воды являются водяные полёвки, обитающие по берегам. Заболевания обычно возникают летом с подъёмом в июле. Заболевания связаны с полевыми работами и использованием для питья воды из случайных водоёмов, колодцев и др. В 1989-1999 гг. доля изолятов возбудителя туляремии из образцов воды достигла 46% и более, что свидетельствует о важном эпидемиологическом значении водоёмов как длительных резервуаров инфекции.
Сельскохозяйственные вспышки возникают при вдыхании воздушно-пылевого аэрозоля при работе с соломой, сеном, зерном, кормами, контаминированными мочой больных грызунов. Преобладают лёгочная, реже абдоминальная и ангинозно-бубонная формы. Бытовой тип вспышек характеризует заражение в быту (дома, на усадьбе). Заражение также возможно во время подметания пола, переборке и сушке сельскохозяйственных продуктов, раздаче корма домашним животным, употреблении в пищу контаминированных продуктов.
Патогенез (что происходит?) во время туляремии
Бактерии проникают в организм человека через кожу (даже неповреждённую), слизистые оболочки глаз, дыхательных путей и желудочно-кишечный тракт. В области входных ворот, локализация которых во многом определяет клиническую форму заболевания, нередко развивается первичный аффект в виде последовательно сменяющих друг друга пятна, папулы, везикулы, пустулы и язвы.
В дальнейшем туляремийные палочки попадают в регионарные лимфатические узлы, где происходят их размножение и развитие воспалительного процесса с формированием так называемого первичного бубона (воспалённого лимфатического узла). При гибели бактерий F. tularensis высвобождается липополисахаридный комплекс (эндотоксин), усиливающий местный воспалительный процесс и при поступлении в кровь вызывающий развитие интоксикации.
Бактериемия при заболевании возникает не всегда. В случае гематогенного диссеминирования развиваются генерализованные формы инфекции с токсико-аллергическими реакциями, появлением вторичных бубонов, поражением различных органов и систем (прежде всего лёгких, печени и селезёнки).
В лимфатических узлах и поражённых внутренних органах образуются специфические гранулёмы с центральными участками некроза, скоплением гранулоцитов, эпителиальных и лимфоидных элементов. Формированию гранулём способствует незавершённость фагоцитоза, обусловленная свойствами возбудителя (наличием факторов, препятствующих внутриклеточному киллингу). Образование гранулём в первичных бубонах зачастую приводит к их нагноению и самопроизвольному вскрытию с последующим длительным заживлением язвы. Вторичные бубоны, как правило, не нагнаиваются. В случае замещения некротизированных участков в лимфатических узлах соединительной тканью нагноение не происходит, бубоны рассасываются или склерозируются.
Симптомы туляремии
В соответствии с клинической классификацией, выделяют следующие формы туляремии:
- по локализации местного процесса: бубонная, язвенно-бубонная, глазо-бубонная, ангинозно-бубонная, лёгочная, абдоминальная, генерализованная;
- по длительности течения: острая, затяжная, рецидивирующая;
- по степени тяжести: лёгкая, среднетяжёлая, тяжёлая.
Инкубационный период. Длится от 1 до 30 дней, чаще всего он равен 3-7 сут.
Признаки заболевания, общие для всех клинических форм, выражаются в повышении температуры тела до 38-40°С с развитием других симптомов интоксикации:
Лихорадка может быть ремиттирующей (наиболее часто), постоянной, интермиттирующей, волнообразной (в виде двух-трёх волн). Длительность лихорадки различна, от 1 нед до 2-3 мес, чаще всего она продолжается 2-3 нед.
При осмотре больных отмечают гиперемию и пастозность лица, а также слизистой оболочки рта и носоглотки, инъекцию склер, гиперемию конъюнктивы. В ряде случаев появляется экзантема различного характера: эритематозная, макуло-папулёзная, розеолёзная, везикулярная или петехиальная. Пульс урежен (относительная брадикардия), артериальное давление снижено. Через несколько дней от начала заболевания развивается гепатолиенальный синдром (сочетанное увеличение печени (гепатомегалия) и увеличение селезенки (спленомегалия)).
Развитие различных клинических форм заболевания связано с механизмом заражения и входными воротами инфекции, определяющими локализацию местного процесса. После проникновении возбудителя через кожу развивается бубонная форма в виде регионарного по отношению к воротам инфекции лимфаденита (бубона). Возможно изолированное или сочетанное поражение различных групп лимфатических узлов — подмышечных, паховых, бедренных.
Кроме того, при гематогенной диссеминации возбудителей могут формироваться вторичные бубоны. Возникают болезненность, а затем увеличение лимфатических узлов до размеров лесного ореха или мелкого куриного яйца. При этом болевые реакции постепенно уменьшаются и исчезают. Контуры бубона остаются отчётливыми, явления периаденита незначительны. В динамике заболевания бубоны медленно (иногда в течение нескольких месяцев) рассасываются, нагнаиваются с образованием свища и выделением сливкообразного гноя или склерозируются.
Формы заболевания
В зависимости от способа заражения и последующих симптомов заболевания, существуют различные клинические формы туляремии.
Осложнения
Осложнения в большинстве случаев развиваются при генерализованной форме. Наиболее часты вторичные туляремийные пневмонии. Возможен инфекционно-токсический шок. В редких случаях наблюдают менингит и менингоэнцефалит, миокардит, полиартрит и пр. осложнения.
Диагностика
У врача возникает подозрение на туляремию у пациентов, у которых внезапно возникает жар, опухают лимфатические узлы и появляются характерные язвы после контакта с клещами, оленьими мухами или даже малейшего контакта с дикими млекопитающими (особенно кроликами).
Врач берет на анализ образец инфицированного материала, например, кровь, жидкости из лимфатических узлов, гной из язв или мокроту. Они направляются в лабораторию для бактериологического исследования (посев на флору) и идентификации возбудителя, если таковой присутствует. Также выполняется анализ крови на антитела к бактериям.
Врачи могут использовать метод полимеразной цепной реакции(ПЦР) для увеличения количества ДНК бактерии для их скорейшего распознавания.
Лечение туляремии
Больных туляремией не требуется изолировать.
Обычно лечение туляремии включает внутримышечные инъекции стрептомицина в течение 7–10 дней. Альтернативными вариантами антибиотиков могут быть:
- гентамицин;
- хлорамфеникол;
- ципрофлоксацин;
- доксициклин.
В редких случаях большие абсцессы могут требовать хирургического дренирования.
Прикладывание теплого компресса к воспаленному глазу, ношение темных очков и применение рецептурных глазных капель может помочь справиться с симптомами.
Сильные головные боли обычно купируют болеутоляющими средствами.
Прогноз
При надлежащем лечении выздоравливают практически все заболевшие. При отсутствии лечения показатели смертности варьируются от 6% у людей с язвенно-железистой туляремией до 33% у заболевших тифоидной, легочной или септической формами. Смерть обычно наступает из-за тяжелой инфекции, пневмонии, менингита или перитонита.
Рецидивы случаются редко, но все же случаются в случае ненадлежащего лечения. Люди, болевшие туляремией, обладают иммунитетом против повторного заражения.
Профилактика туляремии
Эпизоотолого-эпидемиологический надзор.
Включает постоянное отслеживание заболеваемости людей и животных в природных очагах туляремии, циркуляции возбудителя среди животных и кровососущих членистоногих, контроль за состоянием иммунитета у людей. Его результаты составляют основу для планирования и осуществления комплекса профилактических и противоэпидемических мероприятий.
Эпидемиологический надзор предусматривает эпизоотологическое и эпидемиологическое обследование природных очагов туляремии, обобщение и анализ полученных при этом данных, обусловливающих эпидемические проявления в природных очагах туляремии в виде спорадической, групповой и вспышечной заболеваемости людей.
Профилактические мероприятия.
Основу профилактики туляремии составляют мероприятия по обезвреживанию источников возбудителя инфекции, нейтрализации факторов передачи и переносчиков возбудителя, а также вакцинация угрожаемых контингентов населения. Устранение условий заражения людей (общие санитарные и гигиенические мероприятия, включая санитарно-просветительную работу) имеет свои особенности при различных типах заболеваемости.
При трансмиссивных заражениях через кровососущих применяют репелленты, защитную одежду, ограничивают доступ непривитого населения на неблагополучные территории.
Большое значение имеет борьба с грызунами и членистоногими (дератизационные и дезинсекционные мероприятия).
Для профилактики алиментарного заражения следует избегать купания в открытых водоёмах, а для хозяйственно-питьевых целей еледует применять только кипячёную воду. На охоте необходимо дезинфицировать руки после снятия шкурок и потрошения зайцев, ондатр, кротов и водяных крыс.
Вакцинацию проводят в плановом порядке (среди населения, проживающего в природных очагах туляремии, и контингентов, подвергающихся риску заражения) и по эпидемиологическим показаниям (внеплановая) при ухудшении эпидемиологической и эпизоотологической ситуации и возникновении угрозы заражения определённых групп населения. Для иммунопрофилактики применяют живую аттенуированную вакцину. Вакцинация обеспечивает формирование стойкого и длительного иммунитета у привитых (5-7 лет и более). Ревакцинацию проводят через 5 лет контингентам, подлежащим плановой вакцинации.
Мероприятия в эпидемическом очаге.
Каждый случай заболевания человека туляремией требует подробного эпизо-отолого-эпидемиологического обследования очага с выяснением пути заражения. Вопрос о госпитализации больного туляремией, сроках выписки из стационара решает лечащий врач сугубо индивидуально. Больных с абдоминальной, лёгочной, глазо-бубонной и ангинозно-бубонной, а также средней тяжести или тяжело протекающие случаи язвенно-бубонной и бубонной форм необходимо госпитализировать по клиническим показаниям.
Больных выписывают из стационара после клинического выздоровления. Длительно не рассасывающиеся и склерозированные бубоны не являются противопоказанием для выписки. Диспансерное наблюдение за переболевшим осуществляют в течение 6-12 мес при наличии остаточных явлений. Разобщение других лиц в очаге не проводят.
В качестве меры экстренной профилактики можно провести антибиотикопрофилактику назначением рифампицина по 0,3 г 2 раза в сутки, доксициклина по 0,2 г 1 раз в сутки, тетрациклина по 0,5 г 3 раза в сутки. В жилище больного проводят дезинфекцию. Обеззараживанию подлежат только вещи, загрязнённые выделениями больных.
Читайте также:


