У кого был сепсис желчного пузыря



Что такое сепсис?
Наиболее частые возбудители, которые приводят к заражению, это бактерии стафилококки, стрептококки, кишечная палочка, а также различные грибы.
Причины сепсиса у взрослых
Наиболее частая причина сепсиса – это попадание в кровь вредных микроорганизмов – бактерий, грибков и вирусов. И чем сильнее заражается организм, тем тяжелее протекает заболевание. Особенно это касается тех случаев, когда инфицирование происходит сразу несколькими видами возбудителей.
Сепсис часто может развиваться на фоне ослабленной иммунной системы. Это происходит при онкологических заболеваний, при ВИЧ, при приеме препаратов, ослабляющих иммунную систему, при лучевой терапии и других факторах.
В ряде случаев сепсис может развиваться при распространении бактерий, которые полезны для организма. Например, кишечных бактерий, которые помогают переваривать пищу. При ослабленном иммунитете эти бактерии становятся опасными. При их попадании в кровь развивается интоксикация.
Виды сепсиса у взрослых
Сепсис может развиваться на фоне различных инфекционных заболеваний. Например:
- Тяжелая ангина;
- Пневмония;
- Онкологические заболевания;
- СПИД;
- Перитонит;
- Воспаление среднего уха (отит);
- Другие тяжелые раны и инфекции.
Различают три фазы развития сепсиса:
-
Токсемия – начальная фаза заболевания, при которой возбудитель выходит из первичного очага инфекции. Сопровождается активизацией иммунной системы в ответ инфицирование;
-
Септицемия – ухудшение общего состояния пациента, в результате проникновения в кровь микроорганизмов или их токсинов;
Септикопиемия – при этой форме сепсиса вместе с общей интоксикацией в организме образуются метастатические абсцессы (гнойные очаги). Они могут находится в различных тканях и органах.
- Молниеносный сепсис с быстрым развитием септического шока и летальным исходом через 1-2 дня;
- Острый сепсис с острой воспалительной реакцией в течение 5-28 суток;
- Подострый – заболевание длится около 3-4 месяцев;
- Хронический – может продолжаться до нескольких лет.
Симптомы сепсиса у взрослых
Симптомы заболевания могут различаться в зависимости от расположения первичного очага инфекции. Однако имеются и общие симптомы, которые встречаются у всех типов заболевания. Обычно это резкое повышение температуры, жар может периодически сменяться ознобом.
Когда заболевание начинает прогрессировать, меняется внешний вид пациента, заостряются черты и меняется цвет лица, на коже появляются высыпания (гнойники). Если заболевание протекает остро у больного может развиться истощение, обезвоживание организма и пролежни. К другим симптомам сепсиса относят:
- Вялость, заторможенность сознания;
- Слабый пульс, аритмию;
- Дыхательную недостаточность;
- Чередующиеся запоры и понос;
- Нарушение мочеиспускания из-за развития токсического нефрита;
- Мутные выделения из ран.
Диагностика сепсиса у взрослых
Лечение сепсиса у взрослых
Возможен ли благополучный исход такой грозного заболевания как сепсис? Согласно статистике, около 50% случаев сепсиса заканчиваются летальным исходом. Однако вылечить заболевание все же можно, если вовремя поставить диагноз и начать лечение.
Обычно таких больных помещают в палату интенсивной терапии, где под контролем специалистов проводят антибактериальную, дезинтоксикационную, симптоматическую терапию. При необходимости поддерживают работу важных органов, назначают иммуностимулирующие средства.
Удалить очаг инфекции можно только хирургическим способом, полностью удалив гнойник. В наиболее тяжелых случаях приходится удалять целиком орган.
Для того, чтобы уничтожить возбудителя инфекции внутривенно вводят антибиотики, к которым наиболее чувствительны микроорганизмы, вызвавшие заболевание.
Длительность лечения сепсиса составляет около 2 недель. Больного можно считать выздоровевшим после полной нормализации температуры и отсутствии возбудителей в двух посевах крови.
Одно из частых следствий холецистита — эмпиема жёлчного пузыря. Это накопление гноя в полости жёлчного пузыря, который появляется чаще всего в результате развития бактериальной инфекции. Заметить невооружённым взглядом это заболевание можно, когда температура поднимается до очень высоких цифр, проявляют себя сильные боли в районе жёлчного пузыря и прочие признаки интоксикации. Что такое эмпиема жёлчного пузыря и как её лечить? Можно ли заниматься самолечением или нужно срочно обращаться к специалисту?

Этиология заболевания и его причины
Как правило, эмпиема жёлчного пузыря возникает в результате острой формы холецистита. Образование гнойных масс и их скопление в жёлчном пузыре провоцирует появление боли, ухудшение состояния и непроходимостью жёлчных протоков. Это заболевание не только нарушает работу самого органа и его стенок, но и серьёзно ухудшает отток жёлчи.
Начинается эта болезнь с того момента, когда различные микробы и инфекционные заболевания начинают скапливаться в жёлчном пузыре и не находят выхода. Кроме того, такие заболевания жёлчного, как острый холецистит калькулёзной формы или водянка также вызывают нарушения работы органа. Это является причиной появления нарушения работы жёлчных протоков, а затем — эпиемы.
Подобные признаки заболевания могут вызвать и другие причины:
- опухоль, которая неизменно вызывает некроз тканей,
- сахарный диабет любого типа,
- лишний вес и все стадии ожирения,
- болезни, задевающие иммунную систему,
- инфекционные и бактериальные заболевания — стрептококки, клостридии и другие.
Причины и осложнения

Отказ от медицинской помощи и лечения приводят к появлению осложнений эмпиемы. Без приёма лекарств и лечения необходимого уровня развивается генерализованный сепсис, который крайне пагубно отражается на здоровье и жизни человека. К подобного вида осложнениям также относят перфорацию жёлчного пузыря любой формы — открытой или закрытой.
Осложнения после хирургического вмешательства включают в себя появление инфицирования раны, подпочечный абсцесс, повреждения различного характера жёлчных протоков и открывшееся кровотечение. При наличии генерализованного сепсиса и подобного осложнения и прогноз не может быть благоприятным. Отсутствие адекватного лечения гарантировано ведёт либо к разрыву органа, либо к развитию гангрены.
Симптомы заболевания
Пациенты, страдающие сахарным диабетом, как и те, у кого иммунитет постоянно подавляется специальными препаратами, могут долгое время не ощущать симптомов заболевания. Эмпиема жёлчного пузыря проявляется в виде высокой температуры, озноба, резкой и сильной боли в подрёберной зоне справа, появлением общей слабости и сухости во рту, тошнотой, рвотой и полной потерей аппетита. Часто отмечается непроизвольное напряжение мышц брюшного пресса и сильно пониженное артериальное давление. На фоне повышенного потоотделения часто развивается не только слабость, но и раздражительность, но главными симптомами всё же остаётся сильная боль и рвота после приёма пищи.
Любой симптом, который заканчивается потерей сознания, требует срочного обращения в больницу для оказания квалифицированной помощи. Уже в медицинском учреждении отмечают изменения в биохимическом анализе крови — изменение лейкоцитарной формулы и скорости, с которой оседают эритроциты.
Методы диагностики заболевания и дифференциальная диагностика

Методы диагностики эмпиемы могут быть как точными, так и дифференциальными. К точным устанавливающим диагноз методам можно отнести проведение УЗИ брюшной полости. Именно это исследование определяет, что орган увеличен в размерах и имеет не только деформированные стенки, но и неизвестное содержимое внутри. Вокруг органа в этом случае появляется жидкость, которой не должно быть. Однако аппарат УЗИ не во всех больницах работает круглосуточно, а также существует очередь, иногда приходится некоторое время ждать.
В домашних условиях дифференциальная диагностика отбрасывает неподходящие заболевания, оставляя только те, под которые подходят имеющиеся симптомы. Однако нельзя заниматься самолечением и самоопределением — это может привести к летальному исходу.
В условиях больницы дифференциальная диагностика сводятся к осмотру, снятию неподходящих диагнозов и к проведению анализа крови, которые определяют воспалительный процесс в организме. Биохимическое исследование устанавливает, как работает печень, а также с помощью крови выявляют возможное наличие бактерий, которые могли бы спровоцировать появление стрептококковой инфекции и прочих.
Как лечить заболевание
Лечится эмпиема жёлчного пузыря исключительно хирургическим путём, так как никакое консервативное лечение не приведёт к положительным результатам. Попытка вылечить эмпиему без хирургического вмешательства закончится плачевно. Операция проводится под общим наркозом полной бригадой врачей.

Заключается операция в полном удалении самого жёлчного пузыря и зачистки места около него — удаление жидкости, возможной жёлчи и гноя. Если эмпиема осложнена нарушением работы жёлчных протоков, наличием камней в них или кровотечением, то после удаления пузыря врач ликвидирует и эту проблему. Если всё прошло хорошо, то больному назначают антибактериальную терапию на небольшой срок, чтобы обезопасить от проявления заражения. При нормальном течении послеоперационного периода пациент может получать терапию в домашних условиях.
Прогноз и профилактика
При своевременном обращении в больницу и верном определении диагноза, скором проведении операции, человек быстро восстанавливается и может жить нормальной жизнью. Наличие любых осложнений, перфорация и гангрена как минимум удлиняют период реабилитации, а любое промедление может закончиться летальным исходом.
После удаления органа пациенту предстоит пересмотреть свой рацион, обратить внимание на продукты, которые могли спровоцировать появление холецистита. Сюда можно отнести высококалорийные продукты, вредные и химию. Пациенту желательно вести активный образ жизни, правильно и по режиму питаться, употреблять как можно больше воды и не иметь вредных привычек.
Видео
Осложнения холецистита: эмпиема и рак желчного пузыря, перитонит, желтуха, холангит, панкреатит.

Выработка желчи в организме очень важна, чтобы ускорить процесс переваривания жиров, стимулировать активность желудочно-кишечных ферментов, выводить токсические вещества. Эти функции выполняет желчный пузырь, находящийся под печенью, который активно участвует в пищеварительном процессе. Однако зачастую работа органа дает сбои, которые приводят к желчнокаменной болезни, холециститу (воспалению внутренней оболочки), дискинезии, холангиту (поражению желчевыводящих протоков). Самый тяжелый из недугов – рак желчного пузыря.
Особенности развития
Эта редкая форма онкологии встречается в основном у людей в возрасте старше 40 лет, причем женщины болеют в 4 раза чаще, чем представители сильного пола.
- плохая экологическая обстановка;
- повышенный радиационный фон;
- нерациональное питание (чрезмерное употребление жирного мяса и другой животной пищи);
- склонность к алкоголизму;
- наличие сопутствующих хронических заболеваний;
- ожирение;
- женский пол;
- наследственность;
- сахарный диабет;
- накопление кальция в стенках пузыря и камней в желчевыводящих протоках.
Рак желчного пузыря имеет высокий уровень метастазирования. Метастазы распространяются по лимфатическим путям в клетки печени, переходят в брюшину, поджелудочную железу. При этом медики отмечают неблагоприятный прогноз.
Если имеет место доброкачественная опухоль (аденома, папиллома, липома, фиброма), остается вероятность (хотя достаточно малая) ее озлокачествления. Такие новообразования представляют некую опасность из-за возможности перерождения. Их выявление может являться поводом для холецистэктомии.
Классификации
Рак желчного пузыря имеет ряд стадий, характеризующихся тяжестью течения болезни:
- Преинвазивная (предраковая, нулевая) – клетки поражают слизистую органа и далее под влиянием этиологических (способствующих развитию) факторов трансформируются в злокачественную опухоль. На указанном этапе симптомы не выражены.
- Начальная (первая, А, В) – процесс распространяется со слизистой на мышечную ткань. Ранние признаки рака могут проявиться, но не всегда. Если недуг диагностирован на этой стадии, есть шанс полного выздоровления.
- Средней тяжести (вторая) – метастазы переходят в печень, почки и другие органы. Симптомы рака могут быть приняты за признаки других недугов. Шансы выздороветь снижаются.
- Тяжелая (третья) – болезнь поражает региональные и отдаленные лимфатические узлы. Состояние человека резко ухудшается. В лечении используют методы снижения интенсивности симптоматики и пытаются предотвратить распространение заболевания.
- Осложненная (четвертая) – метастазы поражают отдаленные органы: яичники, плевру, брюшную полость, сальник. Может одновременно развиться рак печени. Доктора назначают поддерживающую терапию, чтобы на определенный период продлить жизнь больного.
Виды рака желчного пузыря по гистологии:
- аденокарцинома (она развивается в более чем 80% случаев в железах клеток, выстилающих желчный пузырь);
- плоскоклеточный (по частоте распространения стоит на втором месте, прорастает в периневрий или лимфатические сосуды);
- скиррозный (с плотной соединительнотканной основой);
- солидный (опухоль состоит из клеток, расположенных пластинами);
- низкодифференцированный (раковые клетки имеют неправильные ядра и аномальное строение).
Самый распространенный вид – аденокарцинома желчного пузыря – обычно возникает в участке шейки или дна органа и может прогрессировать по внутрипеченочным желчным протокам.
По сосредоточению опухоли желчного пузыря рак бывает локализованный (начальная степень, когда его можно побороть оперативным путем, полностью удалив пораженную часть), неоперабельный (метастазы поражают другие органы – почки, печень) и рецидив (появление вторичной опухоли после проведенного лечения).
Почему возникает болезнь
Согласно статистическим данным, среди злокачественных опухолей желудочно-кишечного тракта рак желчного пузыря занимает пятое место. В двух случаях из трех он развивается из протекающей длительное время желчнокаменной болезни или хронического холецистита. Зачастую опухоль возникает при наличии камней, особенно опасных, если они большого размера. Перемещаясь внутри, они травмируют слизистую органа, способствуя канцерогенезу.
К сопутствующим заболеваниям, которые способствуют развитию недуга, относятся полипы и кисты, кальциноз, сальмонеллез, инфицирование бактерией Хеликобактер пилори.
Вероятность болезни увеличивают встречающиеся врожденные аномалии поджелудочной железы и желчных протоков: наросты, неправильное соединение железы и протоков.
В 50 процентах случаев наличие небольшой аденокарциномы желчного пузыря (диаметром 5-10 мм) сочетается с желчнокаменной болезнью и является дополнительным поводом для хирургического вмешательства.
Первые симптомы
Сразу после начала болезни пациента ничего не беспокоит. Специфические признаки начинают проявляться, когда клетки опухоли выходят за пределы пораженного органа.
Первые симптомы рака желчного пузыря:
- общая слабость в теле;
- горький привкус во рту;
- тошнота;
- отсутствие аппетита;
- тянущая боль в правом боку.
Если заблокирован желчевыводящий проток, боль может быть резкой. На этом фоне пациент начинает худеть, терять килограммы.
Вторая стадия характеризуется рвотой, желтизной кожи, глазных белков, зудом. Моча становится более темной, а кал – светлеет.
Рак третьей стадии известен тем, что опухоль переходит на клетки печени, развивается печеночная недостаточность, появляются чувство апатии, сильная вялость, заторможенность. Опухоль может закупорить желчные протоки, это заканчивается скоплением жидкости в желчном пузыре, воспалением желчных протоков (холангиту), циррозом печени.
Полное истощение жизненных сил (кахексия), злокачественное поражение брюшной полости (канцероматоз), водянка (асцит), тяжелая интоксикация вплоть до сепсиса – таковы признаки рака желчного пузыря четвертой стадии.
Онкопатологические стадии
Выделение этапов заболевания позволяет доктору выбрать правильные и своевременные терапевтические процедуры.
Для дифференцирования степени распространения опухоли медики чаще всего используют систему TNM (аббревиатура от англ. Tumour (первичная опухоль), Nodes (лимфоузлы), Metastases (отдаленные метастазы), разработанную во Франции Международным противораковым союзом. T – указывает на величину и распространение опухоли; N – поражение лимфатических узлов; M – проникновение опухоли в другие органы.
- Tx – нельзя определить размеры и местное распространение первичной опухоли;
- ТО – признаки первичной опухоли не проявляются;
- Ta – преинвазивная папиллярная карцинома;
- Tis – плоская опухоль;
- T1-Т4 – прорастание через слои и ткани желчного пузыря;
- T4a – попадание в другие органы: предстательную железу, влагалище, матку;
- T4b – прорастание в брюшину или тазовую стенку.
- Nx – невозможно дать оценку региональных лимфоузлов;
- NO – отсутствие метастазов;
- N1 – наличие метастазов в единичном лимфоузле малого таза;
- N2 – присутствие метастазов в нескольких лимфоузлах малого таза;
- N3 – метастазы в подвздошных лимфоузлах.
- Mx – нельзя дать оценку отдаленным метастазам;
- MO – метастазы отсутствуют;
- М1 – имеются отдаленные метастазы.
Согласно другой системе, медики выделяют 4 стадии:
- Первая. Самая ранняя, когда злокачественный процесс еще не проник в ближайшие ткани и органы, а локализуется лишь внутри желчного пузыря. По классификации TNM, соответствует ТО, NO, MO;
- Вторая. Рак в желчном пузыре прорастает через мышечный слой его стенки в соединительную ткань, но остается в пределах органа. Идентичен T2, NO, MO;
- Третья. Подразделяется на 2 подгруппы:
• 3A – опухоль проросла через стенки желчного пузыря, злокачественных клеток в лимфоузлах нет. Соответствует 3, NO, MO;
• 3B – новообразование располагается в границах внешнего слоя или поразило лимфоузлы. Идентификация с T1, T2 или T3, N1 или MO; - Четвертая. Метастатический рак. Делится на 4A, 4B:
• 4A – процесс поражает ведущую к печени артерию, распространяется в нескольких органах. Затрагиваются лимфоузлы. Соответствие T4, NO или N1, MO;
• 4B – рак, поразивший лимфоузлы и давший метастазы (T, N2, MO; T, N, M1).
Методы диагностики заболевания
В связи с бессимптомным протеканием болезни о раке желчного пузыря пациенты зачастую узнают слишком поздно – когда наступает его поздняя неоперабельная стадия. Это происходит в 70% случаев.
При обращении пациента онколог собирает анамнез, осматривает больного, прощупывает живот, чтобы определить, не увеличен ли он. Может иметь место патологическое увеличение печени – гепатомегалия; селезенки – спленомегалия; желчного пузыря, иногда – инфильтрат в брюшной полости. Особое внимание доктор обращает на белки глаз и оттенок кожи – при наличии заболевания должна присутствовать желтизна. Шейные и паховые лимфатические узлы при осмотре могут быть увеличены.
После предварительного вердикта специалист назначает дополнительные обследования:
- специальные анализы крови – печеночные пробы (тесты, проверяющие функционирование печени и желчного пузыря), билирубин (высокий уровень которого указывает на проблемы с печенью или желчным пузырем);
- ультразвук (УЗИ-диагностика устанавливает, не распространился ли рак на стенки желчного пузыря);
- компьютерную томографию (КТ), которая показывает наличие или отсутствие опухоли желчного пузыря и желчных протоков, лимфоузлов и печени.
С помощью специфического лабораторного теста можно определить в крови маркер – раковый антиген 19-9.
Если в результате сканирования выявлены аномальные области в желчном пузыре или вокруг него, назначают рентген с помощью эндоскопа (обследование ЭРХПГ), которым врач обследует внутреннюю часть тонкого кишечника и берет биопсию с подозрительных участков.
Магнитно-резонансная холангиопанкреатография (МРХПГ) позволяет получить детальное изображение обследуемых органов. На сегодняшний день это лучший метод диагностики и определения стадии онкологического заболевания.
Определить, доброкачественная опухоль или злокачественная, поможет биопсия – взятие образцов тканей и их изучение под микроскопом. Процедуру выполняют разными способами: в момент лапароскопии, ЭРХПГ, путем тонкоигольной аспирационной биопсии.
Образцы клеток изучаются в лаборатории. Для выяснения, не распространился ли опухолевый процесс на печень или лимфоузлы, могут дополнительно взять пробы ткани.
Диагностика желчного пузыря может выявить наличие заболевания. Возникает необходимость дальнейших исследований для определения степени распространения процесса. В 80 процентах случаев диагностика показывает развитие онкологии.
Для назначения дальнейшей терапии могут быть показаны:
- МРТ с холангиографией, которые определят, блокируется ли поток желчи новообразованием, распространяется ли опухоль на воротную вену. Этот тест имеет противопоказания для тех, у кого в организме есть металл (например, кардиостимулятор);
- эндоскопическое УЗИ показывает рак желчного пузыря, его стадию, прорастание опухоли в стенку пузыря или печень. Это способствует облегчению планирования операции;
- холангиография – исследование желчных протоков при помощи красителей, рентгеновских лучей и эндоскопа. Помогает выявить опухоль протока, наличие или отсутствие блокировки (если она есть, ставят стент);
- диагностическая лапароскопия, при которой аппарат, оснащенный светом и камерой, вводят через небольшие разрезы в брюшную полость, чтобы проверить признаки онкологии. Манипуляция проводится под анестезией. В ее результате можно определиться с методом лечения.
Лечебная тактика
При начальной стадии рака проводят простую или расширенную холецистэктомию – хирургическим путем удаляют желчный пузырь. Рак желчного пузыря и печени (если имеются единичные метастазы) оперируют, подвергая резекции пораженной доли, дополнительно могут сделать резекцию правой части печени, удалить 12-перстную кишку и поджелудочную железу. Возможно удаление пораженных региональных лимфоузлов.
Альтернативный метод лечения представляет применение рентгеновского излучения (или других видов лучевой терапии), которое позволяет не только удалить пораженные части органа, но и уменьшить рост опухоли. Внешняя лучевая терапия – когда аппарат расположен в непосредственной близости к пациенту. Внутренняя – радиоактивные вещества вводятся в организм с помощью игл, трубок, катетеров. В последнее время применяют радиосенсебилизаторы, повышающие чувствительность злокачественной опухоли к лучам. Это позволит ликвидировать больше метастазированных клеток.
Если рак вошел в неоперабельную стадию, назначают паллиативные хирургические вмешательства, чтобы облегчить состояние больного и продлить ему жизнь. Для нормализации оттока желчи устанавливают трубки в желчные ходы, иногда формируют искусственный свищ для вывода желчи.
После удаления опухоли желчного пузыря и при неоперабельном раке проводят дополнительные мероприятия:
- химиотерапию, при которой курсом вводят лекарственные препараты, уничтожающие онкологические клетки. Болевой синдром уменьшается, но появляются побочные эффекты: общее недомогание, отсутствие аппетита, рвота);
- лучевую терапию – уничтожение патологических клеток рентгеновскими лучами и подавление их роста;
- радиационную терапию, которая в комплексе с лучевой дает положительный результат и увеличивает продолжительность жизни пациента на несколько лет.
К вспомогательной терапии можно отнести народную медицину, средства которой не заменяют основного лечения, но в отдельных случаях могут облегчить состояние заболевшего. Популярными в народе считаются рецепты с использованием настоя рылец кукурузы (стакан кипятка на 10 г сырья, пьют в течение 45 суток); черной белены (бутылка водки на 20 г сырья, настаивают 2 недели, принимают по 2 капли однократно ежедневно перед едой); меда и сока из редьки в одинаковых пропорциях (по 50 г два раза в день перед едой).
Метастазы
При раке в желчном пузыре метастазы часто распространяются в печень, желудок, брюшную полость, желудочные, брызжеечные и забрюшинные лимфоузлы, в поясничный лимфатический ствол, ткани поджелудочной железы, селезенку, а также в плевру и яичники. Отдаленные метастазы проникают в паховые лимфоузлы и образуют вторичные злокачественные новообразования в легких.
Метастазы могут распространяться:
- через лимфоузлы (лимфогенный путь);
- с пораженного органа (путем прорастания в прилежащие органы – поджелудочную железу, печень, кишечник, лимфатические сосуды);
- с кровью по сосудам (гематогенный путь).
Если метастазы имеют место, излечение от недуга невозможно. Паллиативная терапия должна быть направлена на поддержание работы жизненно важных органов, облегчение симптомов, замедление развития заболевания, улучшение (насколько это возможно) качества жизни пациента.
Прогноз выживаемости
Если на ранней стадии выявлен рак желчного пузыря, лечение в 80 процентах случаев даст благоприятный результат после удаления пораженного органа (холецистэктомии). Онкологи настаивают на операции, убеждая, что удаление опухоли – единственный шанс продлить годы существования.
Если рак проник в мышечную ткань (первая раковая стадия), общий прогноз – не очень благоприятный. По статистике, лишь 50 процентов пациентов живут после поставленного диагноза 5 и более лет. Результат напрямую зависит от прогрессирования опухоли и ее стадии. Обычно в связи с поздно поставленным диагнозом вылечить болезнь тяжело.
Третья и четвертая стадии – это проникновение метастазов в окружающие ткани и лимфоузлы. При их удалении можно получить контроль над карциномой в течение некоторого времени. На этой стадии около 5 лет живут менее 10 процентов заболевших.
Если заболевание возвращается после проведенного лечения, речь идет о рецидиве. Агрессивная форма – рецидив рака желчных протоков – быстро развивается и трудно поддается лечению. В большинстве случаев пациент с таким диагнозом живет не больше года.
Профилактические меры
Специфической профилактики заболевания не существует. Общие врачебные рекомендации включают советы по нормализации массы тела, правильному рациону с уменьшением доли животной пищи и увеличением количества витаминов и питательных элементов. Рекомендуется регулярно заниматься спортом, отказаться от пагубных пристрастий, закаливать организм.
Чтобы избежать формирования рака желчного пузыря, необходимо придерживаться правил:
- полноценно и рационально питаться;
- проходить регулярные медицинские осмотры, в том числе УЗИ;
- проводить очищение печени (по назначению врача).
Помните, что своевременное обнаружение рака — залог вашего скорейшего выздоровления и возврата к обычной, полноценной жизни! При любых неприятных симптомах следует немедленно обращаться к врачу.
а) Определение:
• Острое воспаление желчного пузыря, не обусловленное конкрементами
1. Общая характеристика:
• Лучший диагностический критерий:
о Сочетание лучевых признаков и клинических данных:
- УЗИ: увеличение желчного пузыря, утолщение его стенки, скопление жидкости возле нее, положительный сонографический симптом Мерфи, отсутствие конкрементов
- Гепатобилиарная сцинтиграфия: отсутствие визуализации желчного пузыря
- Пациент обычно находится в крайне тяжелом состоянии
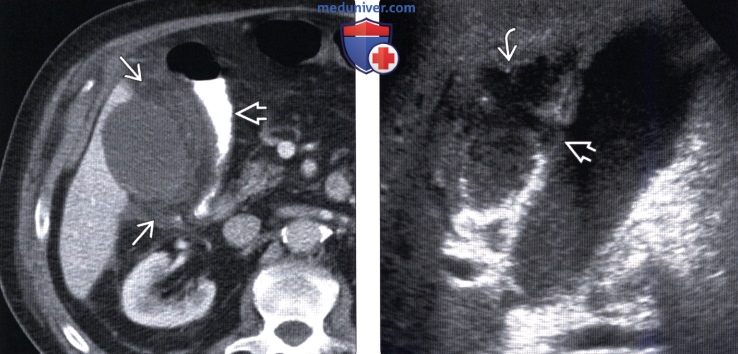
(Слева) На аксиальной КТ с контрастным усилением у пациента, недавно перенесшего инфаркт миокрада, определяется увеличение желчного пузыря, инфильтрация жировой ткани возле него, а также реактивное утолщение стенки расположенных поблизости отделов ободочной кишки. Пациенты, восстанавливающиеся после тяжелых заболеваний, относятся к группе риска по акалькулезному холециститу.
(Справа) На сонограмме у пациента, находящегося в отделении интенсивной терапии, три недели назад получившего травму, определяется увеличение желчного пузыря с наличием сладжа в его просвете, неравномерное утолщение стенки, перфорация стенки на ограниченном участке и комплексное скопление жидкости возле стенки желчного пузыря. Во время операции подтвердился акалькулезный холецистит.
6. Рекомендации по визуализации:
• Лучший диагностический метод:
о Сочетание УЗИ и гепатобилиарной сцинтиграфии:
- УЗИ - как первичный инструмент скрининга, гепатобилиарная сцинтиграфия - как метод исследования пациентов при неоднозначных результатах УЗИ
в) Дифференциальная диагностика акалькулезного холецистита:
1. Острый калькулезный холецистит:
• Лучевые признаки идентичны (кроме наличия конкрементов)
2. Отек стенки желчного пузыря:
• Отек может быть обусловлен множеством различных причин, в т.ч. циррозом печени, застойной сердечной недостаточностью, асцитом, гипоальбуминемией, гепатитом и т.д.
• Неспецифический признак, обнаруживаемый у многих пациентов, нуждающихся в интенсивной терапии, и обусловленный сочетанными заболеваниями
• Для дифференциальной диагностики с акалькулезным холециститом могут понадобиться дополнительные методы визуализации (гепатобилиарная сцинтиграфия) и изучение анамнеза заболевания
3. Рак желчного пузыря:
• Эксцентрическое утолщение желчного пузыря, инвазия прилежащих отделов паренхимы печени, увеличение регионарных лимфатических узлов
4. Холангиопатия при СПИД:
• Утолщение стенки желчного пузыря, возможны также стриктуры желчных протоков
2. Макроскопические и хирургические особенности:
• Кроме наличия конкрементов какие-либо специфические изменения стенки желчного пузыря, позволяющие различить калькулезный и акалькулезный холецистит, отсутствуют
д) Клинические особенности:
1. Проявления акалькулезного холецистита:
• Наиболее частые признаки/симптомы:
о Боль в правом подреберье, повышение температуры тела, лейкоцитоз (как и при калькулезном холецистите)
о Чаще, чем калькулезный холецистит, проявляется атипичной симптоматикой
• Другие признаки/симптомы:
о Желтуха (около 20%) и желчный пузырь, доступный пальпации, чаще обнаруживаются в случае акалькулезного холецистита
о Легкое повышение уровня АСТ/АЛТ
• Клинический профиль:
о У пациентов в крайне тяжелом состоянии заболевание может протекать скрыто, что приводит к запоздалой диагностике
о У пациентов в более стабильном состоянии проявления схожи с таковыми при калькулезном холецистите
2. Демография:
• Эпидемиология:
о Составляет меньше 10% случаев острого холецистита
о Изначально акалькулезный холецистит был описан у пациентов, находящихся в критическом состоянии; однако может также обнаруживаться и у амбулаторных пациентов, подверженных воздействию факторов риска:
- Согласно данным одного исследования, 77% пациентов (36 из 47) были амбулаторными
о Акалькулезный холецистит составляет 50-70% случаев острого холецистита у детей
3. Течение и прогноз:
• По сравнению с калькулезным холециститом выше риск развития тяжелых осложнений (на 40%), и в целом более высокая летальность
о Риск гангрены составляет приблизительно 50%, риск перфорации около 10%
о Уровень смертности колеблется между 10% и 90%
о Более высокий уровень заболеваемости и смертности частично связан с сопутствующими заболеваниями; он намного ниже у амбулаторных пациентов
• Прогноз зависит от наличия состояний, требующих консервативного или хирургического лечения, а также своевременности диагностики
е) Диагностическая памятка. Следует учесть:
• Необъяснимый сепсис у пациентов с наличием факторов риска крайне подозрителен на акалькулезный холецистит
ж) Список использованной литературы:
1. Atar Е et al: Percutaneous cholecystostomy in critically III patients with acute cholecystitis: complications and late outcome. Clin Radiol. 69(6):e247-52, 2014
2. Knab LM et al: Cholecystitis. Surg Clin North Am. 94(2):455-70, 2014
Редактор: Искандер Милевски. Дата публикации: 4.3.2020
Читайте также:


