Аневризма синуса Valsalva. Атеросклероз аорты
Добавил пользователь Skiper Обновлено: 27.01.2026
Аорта - это главный кровеносный сосуд организма, по которому кровь распределяется от сердца к тканям и органам.
Она ветвится как дерево, вначале - на крупные ветви (стволы), затем на более мелкие ветви и веточки, и условно делится на несколько частей или отделов:
- 1. Восходящий отдел аорты — это участок от аортального клапана до плече-головного ствола.
- 2. Дуга аорты представляет собой короткий отдел, от которого отходят все сосуды, питающие руки и голову (плече-головные артерии). Они анатомически образуют дугу, соединяющую восходящий и нисходящий отделы аорты.
- 3. Нисходящий (грудной) отдел аорты начинается от устья левой подключичной артерии и продолжается до диафрагмы.
- 4. Ниже диафрагмы и до раздвоения аорты (бифуркации) располагается брюшной отдел аорты.
Деление аорты на отделы очень важно для оценки риска и выбора оптимальной тактики лечения у пациентов с аневризмами аорты.
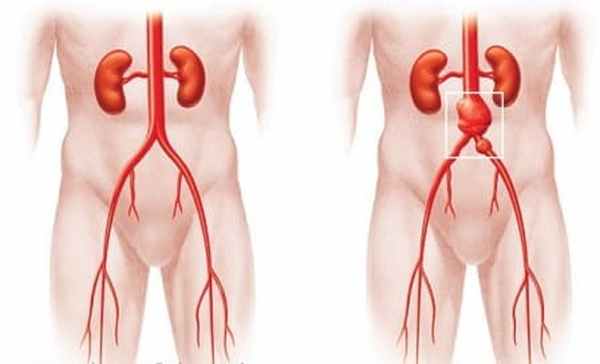
Аневризмой аорты называют участок её локального расширения.
Причины расширения аорты
Врожденные системные заболевания соединительной ткани: синдром Марфана, Элерса – Данлоса, вызванные генетическими изменениями, при которых стенка аорты имеет неправильное строение, способны стать причиной развития аневризмы.
Приобретенные заболевания, вызывающие аневризматическое изменение стенки аорты: чаще всего это — атеросклероз. Около 80% всех осложненных аневризм аорты — аневризмы, вызванные атеросклеротическим процессом, который приводит к ослаблению стенки сосуда, и невозможности выдерживать нормальное кровеносное давление, а как следствие — к расширению её.
Реже аневризма аорты развивается при воспалительных заболеваниях, вызванных внешними агентами (сифилис, грибковая инфекция, туберкулез) или при аутоиммунных заболеваниях (неспецифический аортоартериит).
Симптомы аневризмы аорты
К сожалению, диагноз аневризмы аорты не всегда может быть установлен в «холодный период» (до развития осложнений), так как это заболевание обычно протекает бессимптомно. Чаще всего её обнаруживают случайно при выполнении флюорографии, ультразвуковых или томографических исследований, выполненных в связи с другими заболеваниями. Лечение аневризмы восходящего отдела аорты до развития осложнений гораздо безопаснее для пациента, поэтому в ранней диагностике аневризмы аорты важное значение придается плановой диспансеризации.
Стоит отметить, что каждый сотый пациент, умерший внезапно - умирает от расслоения аорты.
Жалобы обычно появляются, когда аневризма начинает расслаиваться или, увеличиваясь, сдавливает окружающие органы и ткани. Появляется боль или нарушение функций тех органов, которые располагаются в области аневризмы. Вначале это не носит яркого характера и, поэтому, не настораживает ни пациента, ни врача.
Однако, боль усиливается при развитии этих смертельно опасных осложнений аневризмы аорты - это одна из самых сильных болей, которую может испытывать человек. Она локализуется в груди, если аневризма располагается в восходящем, нисходящем отделах или в её дуге, или в животе, если она образовалась в брюшном отделе. Характерна резкая слабость, бледность, нередко человек теряет сознание.
Нарушение кровоснабжения органов, находящихся в зоне разрыва аневризмы или расслоения аорты (головной или спинной мозг, почки, кишечник, верхние или нижние конечности) — приводит к потере функции этих органов, а большой объем кровопотери при разрыве аорты — представляет собой наиболее серьезную опасность. Для спасения жизни счет идет на минуты. Если раннее хирургическое лечение недоступно, то смертность при расслоении аорты в первый день составляет 1 % в час (один человек из ста умирает каждый час). В течение первых суток от расслоения аорты погибает 33% пациентов, 50% больных в течение 48 часов и 75% - в течение двух недель. Только раннее хирургическое вмешательство дает возможность спасти значительную часть больных .
Диагностика аневризмы аорты
В диагностике аневризм аорты наибольшее значение имеют так называемые визуализационные методики (УЗИ, МРТ, КТ, АГ). В восходящем отделе аорты , её дуге и в брюшном отделе можно обнаружить аневризму ультразвуковыми методами (УЗИ). Для диагностики аневризмы нисходящего (грудного) отдела аорты необходимы рентгеновские методы (рентгенография, компьютерная томография). Для установления окончательного диагноза и выбора метода лечения выполняются контрастные методы исследования. В настоящее время оптимальным методом диагностики, дающим наиболее полную информацию о локализации, протяженности, диаметре аневризмы и ее отношении к близлежащим органам является мультиспиральная компьютерная томография — аортография.
Методы лечения аневризмы аорты
Основной метод лечения аневризмы любого отдела аорты — это хирургический. Смысл метода заключается в замене расширенного участка аорты с целью предотвращения его дальнейшего растяжения и разрыва. Для замены аорты используются два способа — эндоваскулярный (внутрисосудистый) метод с использованием специального внутрисосудистого протеза (стент-графта), и открытая операция -протезирование аорты.
Для каждого метода имеются свои показания, и каждому из них присущи свои преимущества и недостатки.
Преимущества хирургического метода заключаются в его универсальности, то есть возможности исправления всех нарушений, связанных с аневризмой аорты, вне зависимости от отдела и характера поражения. Например, при аневризме восходящего отдела аорты и поражении аортального клапана проводят протезирование аорты, аортального клапана в сочетании с коронарным шунтированием.
Для проведения операции на восходящем отделе аорты и ее дуге необходимо применение искусственного кровообращения, системной гипотермии и зачастую - полной остановки кровообращения.
Показания к оперативному лечению
- поперечный размер аневризмы,
- темп роста аневризмы;
- формирование осложнений данного заболевания.
Для каждого отдела аорты существует пограничный предел поперечного размера аорты, после достижения которого риск разрыва аорты статистически достоверно увеличивается. Так, для восходящего и брюшного отдела аорты опасным в плане разрыва является поперечный диаметр аневризмы 5 см, для грудного отдела аорты — 6 см. Если диаметр аневризмы увеличивается более чем на 6 мм за 6 мес, то это тоже является показанием к операции. Угрожающими в плане разрыва и расслоения аорты являются также мешковидная форма аневризмы и расширения аорты меньше того диаметра, который является показанием для операции, но сопровождающиеся болями в месте расширения и нарушениями функций предлежащих органов. Расслоения и свершившиеся разрывы аневризм являются абсолютными показаниями к экстренной операции.
Виды открытых хирургических операций при аневризмах аорты:
Операция Бенталла-Де-Боно (протезирование восходящего отдела аорты клапансодержащим кондуитом с механическим протезом аортального клапана);
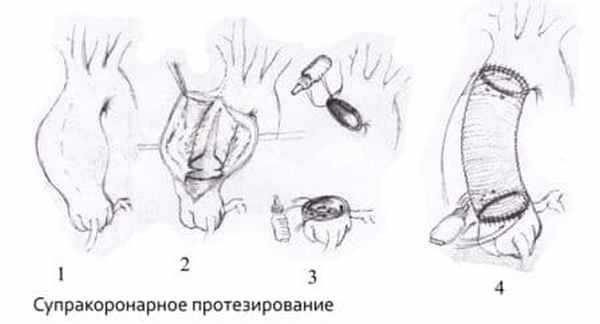
Протезирование восходящего отдела аорты и её дуги (техника Борста, использование косого агрессивного анастомоза и другие методики);
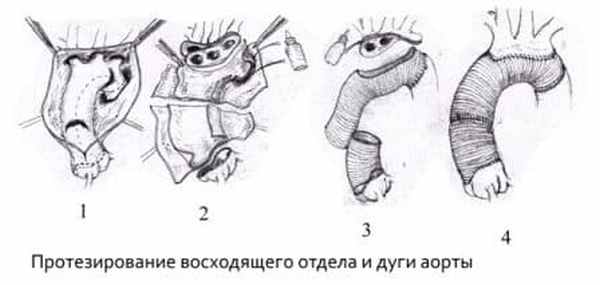
Протезирование грудного отдела аорты;
Протезирование брюшного отдела аорты.
Эндоваскулярные вмешательства
Позволяют резко уменьшить объем операционной травмы, сократить сроки госпитализации и уменьшить неизбежные страдания пациента, связанные с хирургическими доступами. Одним из основных недостатков метода, является необходимость повторных вмешательств.
Виды эндоваскулярных операций при аневризме аорты:
- имплантация стент-графта в брюшной отдел аорты,
- имплантация стент-графта в восходящий (грудной) отдел аорты.
Наиболее современным методом лечения аневризмы аорты является гибридный метод, позволяющий достичь оптимальных результатов лечения при наименьшей операционной травме.
Гибридные операции сочетают в себе преимущества открытых и эндоваскулярных вмешательств.
Для профилактики развития аневризм аорты наиболее важным является необходимость контроля факторов риска, а именно - артериальной гипертензии. Кроме артериальной гипертензии,наиболее значимыми факторами риска являются возраст (старше 55 лет), мужской пол, курение, наличие аневризм у прямых родственников, повышенный уровень холестерина.
Оформите заявку на сайте, мы свяжемся с вами в ближайшее время и ответим на все интересующие вопросы.
Клинический случай разрыва аневризмы некоронарного синуса Вальсальвы Текст научной статьи по специальности «Клиническая медицина»
АНЕВРИЗМА СИНУСА ВАЛЬСАЛЬВЫ / SINUS OF VALSALVA ANEURYSM / ЭТИОЛОГИЯ АНЕВРИЗМЫ СИНУСА ВАЛЬСАЛЬВЫ / SINUS OF VALSALVA ANEURYSM ETIOLOGY / РАЗРЫВ АНЕВРИЗМЫ СИНУСА ВАЛЬСАЛЬВЫ / RUPTURE OF SINUS OF VALSALVA ANEURYSM / ОСТРАЯ ПРАВОЖЕЛУДОЧКОВАЯ НЕДОСТАТОЧНОСТЬ / ACUTE RIGHT VENTRICULAR FAILURE / ХИРУРГИЧЕСКОЕ ЛЕЧЕНИЕ / SURGICAL MANAGEMENT
Аннотация научной статьи по клинической медицине, автор научной работы — Корнеева Ольга Николаевна, Драпкина Оксана Михайловна, Ивашкин Владимир Трофимович
Аневризма синуса Вальсальвы (АСВ) представляет собой выпячивание (мешкообразной или пальцеобразной формы) аортальной стенки синуса, чаще всего сопровождающееся ее прорывом в предлежащие отделы сердца. Клинически до прорыва АСВ ничем себя не проявляет. Приводится описание случая разрыва аневризмы некоронарного синуса Вальсальвы с развитием острой правожелудочковой недостаточности и дальнейшим проведением успешной хирургической коррекции.
Похожие темы научных работ по клинической медицине , автор научной работы — Корнеева Ольга Николаевна, Драпкина Оксана Михайловна, Ивашкин Владимир Трофимович
Клинический случай диагностики и успешного хирургического лечения разрыва аневризмы синуса Вальсальвы у беременной
Результаты экстравальвулярного протезирования аорты с использованием протеза с искусственными синусами Вальсальвы
Clinical case of ruptured noncoronary sinus of Valsalva aneurysm
Sinus of Valsalva aneurysm (SVA) is evagination (sacculated or finger-shaped) of aortic sinus wall, often accompanied by its burst in presented heart compartments. Clinically SVA does not manifest itself before the burst. Authors describes clinical case of ruptured noncoronary sinus of Valsalva aneurysm with acute right ventricular failure germination and further carrying out of successful surgical correction.
Текст научной работы на тему «Клинический случай разрыва аневризмы некоронарного синуса Вальсальвы»
Клинический случай разрыва аневризмы некоронарного синуса Вальсальвы
О.Н. Корнеева, О.М. Драпкина, В.Т. Ивашкин
ГБОУ ВПО «Первый Московский государственный медицинский университет им. И.М. Сеченова» Минздрава России
Аневризма синуса Вальсальвы (АСВ) представляет собой выпячивание (мешкообразной или пальцеобразной формы) аортальной стенки синуса, чаще всего сопровождающееся ее прорывом в предлежащие отделы сердца. Клинически до прорыва АСВ ничем себя не проявляет. Приводится описание случая разрыва аневризмы некоронарного синуса Вальсальвы с развитием острой правожелудочковой недостаточности и дальнейшим проведением успешной хирургической коррекции.
Clinical case of ruptured noncoronary sinus of Valsalva aneurysm
O.N. Korneeva, O.M. Drapkina, V. T. Ivashkin
I.M. Sechenov First Moscow State Medical University
Sinus of Valsalva aneurysm (SVA) is evagination (sacculated or finger-shaped) of aortic sinus wait often accompanied by its burst in presented heart compartments. Clinically SVA does not manifest itself before the burst. Authors describes clinical case of ruptured noncoronary sinus of Valsalva aneurysm with acute right ventricular failure germination and further carrying out of successful surgical correction.
sinus of Valsalva aneurysm, sinus of Valsalva aneurysm etiology, rupture of sinus of Valsalva aneurysm, acute right ventricular failure, surgical management
Аневризма синуса Вальсальвы (АСВ) - редкая патология, представляющая собой выпячивание (мешкообразной или пальцеобразной формы) аортальной стенки синуса Вальсальвы. Наиболее часто АСВ является врожденной патологией, которая составляет 0,1-3,5% среди всех врожденных пороков сердца. Причинами возникновения приобретенной АСВ могут быть инфекции (инфекционный эндокардит, сифилис, туберкулез), травма, дегенеративные заболевания (атеросклероз, синдромы дисплазии соединительной ткани, кистозный некроз медии). По данным разных авторов, АСВ исходит в 69-94% случаев из правого коронарного синуса, из некоронарного синуса в 5-26%, из левого коронарного синуса в 1-5% случаев. АСВ часто осложняется разрывом с последующим прорывом в предлежащие отделы сердца. Так, аневризма, исходящая из правого коронарного синуса, обычно прорывается в правое предсердие и правый желудочек, аневризма некоронарного синуса Вальсальвы прорывается в правое предсердие и крайне редко в правый
желудочек, крайне редко возникающая аневризма левого коронарного синуса прорывается в легочную артерию, левый желудочек. До разрыва аневризмы синуса Вальсальвы в подавляющем большинстве случаев бессимптомны.
В качестве примера мы приводим клиническое наблюдение случая разрыва аневризмы синуса Вальсальвы, приведшее к развитию острой правожелудочковой недостаточности.
Больной В., 57 лет, поступил в нашу клинику 24 декабря 2003 г. с жалобами на одышку в покое, усиливающуюся при незначительной физической нагрузке, увеличение живота в объеме, отеки обеих нижних конечностей до середины бедер.
Считает себя больным с 4 ноября 2003 г., когда, проснувшись утром, обнаружил вздутие живота, однако беспокоиться по этому проводу не стал, продолжал вести
обычный образ жизни. Постепенно стал отмечать прогрессирующее увеличение живота в объеме, возникла одышка сначала при ходьбе, а затем и в покое, присоединились отеки обеих нижних конечностей до середины бедер.
Пациент - курильщик с 30-летним стажем курения по 10 сигарет в день. Из сопутствующих заболеваний можно отметить гипертоническую болезнь (в течение последних 20 лет беспокоит повышение АД с максимальными подъемами до 180/100 мм рт.ст., возникающими периодически на фоне эмоциональных перегрузок; регулярно гипотензивные препараты не принимал).
Объективно при поступлении обращало на себя внимание следующее: состояние средней степени тяжести, акроцианоз, набухшие шейные вены, положительный венный пульс, отеки обеих нижних конечностей до середины бедер. В легких: дыхание жесткое, в нижних отделах обоих легких незвучные влажные мелкопузырчатые хрипы, ЧДД 24 в минуту. Границы сердца расширены в обе стороны: правая граница сердца - на 1,5 см кнаружи от правого края грудины, левая - на 2 см кнаружи от левой срединно-ключичной линии. Над областью сердца выслушивался грубый систолодиастолический шум с максимумом во 2-4-м межреберье справа от грудины. Пульс 100 ударов в минуту, слабого наполнения, АД 175 и 80 мм рт.ст. Живот увеличен в объеме за счет выраженного асцита, границы печени из-за асцита определить не удалось. Симптом поколачивания по поясничной области отрицателен с обеих сторон.
На электрокардиограмме (ЭКГ) при поступлении (рис. 1) отмечалась синусовая тахикардия (ЧСС - 104 в минуту), отклонение ЭОС вправо, признаки выраженной острой перегрузки обоих предсердий и правого желудочка.
Таким образом, клинические и ЭКГ-данные указывали на имеющуюся выраженную перегрузку правого желудочка и предсердий с развитием клиники острой правожелудочковой недостаточности. Дифференциально-диагностический поиск (см. таблицу) в данной ситуации представлял определенные трудности, так как на основании имеющихся жалоб, данных анамнеза, объективного обследования и ЭКГ точно установить причину, приведшую к быстрому появлению симптомов правожелудочко-вой недостаточности, не представлялось возможным. Для верификации диагноза требовалось проведение полного комплексного обследования, включающего лабораторные и инструментальные методы диагностики.
В общем анализе мочи, анализе кала, в клиническом и биохимическом анализах крови патологии не обнаружено.
При ультразвуковом исследовании органов брюшной полости определялось большое количество свободной жидкости в брюшной полости.
Для исключения тромбоэмболии легочной артерии (ТЭЛА) было сделано компьютерно-томографическое исследование органов грудной клетки, при котором данных за ТЭЛА.
При трансторакальной эхокардиографии (ЭхоКГ) отмечались признаки атеросклероза аорты, дилатация всех камер сердца, со значительной объемной перегрузкой правого предсердия, сброс крови у основания септаль-
ной створки трикуспидального клапана в полость правого предсердия и объемное плотное образование 1,43x1,5 см у основания септальной створки трикуспидального клапана со стороны правого предсердия. Для уточнения диагноза требовалось проведение чреспищеводной ЭхоКГ (рис. 4), по результатам которой было сделано заключение о разрыве аневризмы некоронарного синуса Вальсальвы со сбросом крови из аорты в полость правого предсердия. Таким образом, данные, полученные при чреспищеводной ЭхоКГ, позволили установить диагноз и выбрать дальнейшую тактику ведения пациента.
Учитывая тяжесть состояния, прогрессирующее нарастание симптомов сердечной недостаточности, пациент был переведен в НИИ грудной хирургии Первого МГМУ им. И.М. Сеченова для проведения срочного хирургического лечения. Проводились предоперационная подготовка и обследование больного, включавшие коронарографию, аорто-графию, зондирование полостей сердца (см. рис. 2 и 3), при выполнении которых диагноз разрыва аневризмы некоронарного синуса Вальсальвы был подтвержден.
Клинический диагноз, поставленный пациенту, был сформулирован следующим образом:
Основное заболевание: Разрыв аневризмы некоронарного синуса Вальсальвы.
Сочетанное заболевание: Ишемическая болезнь сердца: стабильная стенокардия 1-11 ФК. Гипертоническая болезнь II степени. Атеросклероз аорты, коронарных, мозговых артерий. Атеросклеротический кардиосклероз.
Осложнение основного заболевания: Недостаточность кровообращения II Б стадии, III ФК (^НА).
Сопутствующие заболевания: Пневмосклероз. Эмфизема легких.
Больному 15 января 2004 г. была проведена операция ушивания разрыва синуса Вальсальвы в условиях искусственного кровообращения. Послеоперационное течение без осложнений, на 2-е сутки исчезли отеки конечностей, асцит. В дальнейшем отмечалось гладкое течение послеоперационного периода. При выписке состояние удовлетворительное, шума в области сердца нет, признаки сердечной недостаточности отсутствуют.
Рис. 1. ЭКГ при поступлении. Ритм синусовый, ЧСС 104 в минуту, отклонение ЭОС вправо, признаки выраженной острой перегрузки обоих предсердий и правого желудочка
Журнал для непрерывного медицинского образования врачей
Б1оск_сагсИо1ора_2_2015_СМУК.т 23.06.2015 13:06:00
Рис. 2. Коронарограмма. Правый тип кровоснабжения миокарда. Обнаружено двусосудистое поражение венечных артерий: артерия тупого края диффузно поражена в проксимальной и средней трети, стеноз в средней трети 85%, стеноз правой коронарной артерии в средней трети 40% (стрелками указаны стенозированные участки пораженных артерий)
Рис. 3. Аортограмма. Выявляется дефект некоронарной створки синуса Вальсальвы диаметром около 20 мм, сброс из аорты в полость правого предсердия (стрелкой указан сброс крови из аорты в полость правого предсердия)
Рис. 4. Чреспищеводная ЭхоКГ (горизонтальная короткая ось аортального клапана). В проекции некоронарной створки аортального клапана визуализируется пальцевидное выпячивание, провисающее в правое предсердие, - аневризма синуса Вальсальвы. При цветном допплеровском картировании определяется цветной поток регургитации из аорты в правое предсердие (указано стрелкой). (Источник. Sutton M.J., Maniet A. Atlas of multiplane transesophageal echocardiography // MD. 2003. Vol. 1. P. 257-258)
Дифференциальная диагностика при клинико-электрокардиографических признаках выраженной перегрузки правого желудочка и предсердий
Как правило, АСВ без фистулы между аортой и полостью сердца протекает асимптотично. Симптоматика появляется после разрыва АСВ в предлежащие отделы сердца. В приведенном наблюдении в результате прорыва аневризмы некоронарного синуса Вальсальвы в правое предсердие в клинической картине доминировали признаки быстро-нарастающей правожелудочковой недостаточности. Прогноз зависит от ранней диагностики и проведения срочного оперативного вмешательства. Неоспорима при диагностике разрыва АСВ роль эхокардиографического исследования. Внедрение в клиническую практику чреспищеводной ЭхоКГ позволяет диагностировать ранее выявляемые лишь при аутопсиях разрывы АСВ прижизненно.
В данном клиническом случае разрыва аневризмы некоронарного синуса Вальсальвы продемонстрирован правильный клинический подход с использованием современных возможностей и эффективного применения метода чреспищеводной ЭхоКГ и дальнейшим проведением успешного хирургического лечения разрыва АСВ.
• Тромбоэмболия легочной артерии
• Инфаркт миокарда правого желудочка; инфаркт миокарда левого желудочка, осложненный разрывом межжелудочковой перегородки
• Декомпенсация хронической сердечной недостаточности, обусловленной любым заболеванием сердца
• Миксома правого предсердия
• Тромб в правом предсердии
• Острый экссудативный перикардит с развитием тампонады сердца
• Разрыв аневризмы синуса Вальсальвы в правое предсердие или правый желудочек
• Травма сердца с поражением правого предсердия и правого желудочка
СВЕДЕНИЯ ОБ АВТОРАХ
Ивашкин Владимир Трофимович - доктор медицинских наук, профессор, академик РАН, заведующий кафедрой пропедевтики внутренних болезней и директор Клиники пропедевтики внутренних болезней
1. Бураковский В.И., Бокерия Л.А. и др. Сердечно-сосудистая хирургия : руководство / под ред. В.И. Бураковского, Л.А. Бокерия. М. : Медицина 1989. С. 351-353.
2. Виноградов В.И. Дифференциальный диагноз внутренних болезней : Справочное руководство для врачей. 2-е изд., перераб. и доп. М. : Медицина, 1987. С. 422-466.
3. Kucukoglu S., Ural E., Mutiu H., Ural D. et ai. Ruptured aneurysm of the sinus of Valsalva into the left ventricle: a case report and review of the literature // J. Am. Soc. Echocardiogr. 1997 Oct. Vol. 10, N 8. P. 862-865.
4. Liau C.S., Chu I.T., Ho F.M. Unruptured congenital aneurysm of the sinus of Valsalva presenting with pulmonary stenosis // Cathet. Cardiovasc. Interv. 1999. Vol. 46. P. 210-213.
5. Liang C.D., Chang J.P., Kao C.L. Unruptured sinus of Valsalva aneurysm with right ventricular outflow tract obstruction
6. Sutton M.G., Maniet A.R. Atlas of Multiplane Transesophageal Echocardiography. Lond. : Martin Dunitz etc., 2003. Vol. 1. P. 257-258.
7. Marques K.M.J., De Cock C.C., Visser C.A. Isolated unruptured aneurysm of the right sinus of Valsalva causing right ventricular outflow obstruction // Heart. 1999 Apr 1. Vol. 81, N 4. P. 447-448.
8. Masani N.D. Transoesophageal echocardiography in adult congenital heart disease // Heart. 2001 Dec. Vol. 86. P. 30ii-40ii.
9. Turgeon A.F., Dagenais F., Poirier F., Bauset R. et al. Myocardial infarction in a young woman secondary to a rupture of a noncoronary sinus of Valsalva aneurysm without coronary artery disease // Can. J. Cardiol. 2003 May. Vol. 19, N 6. P. 723-724.
Аневризма синуса Valsalva. Атеросклероз аорты
Аневризма синуса Valsalva. Атеросклероз аорты
Локальное отсутствие медии в стенке аорты приводит к развитию аневризм синуса Valsalva. Эти аневризмы могут быть случайными находками при ЭхоКГ. Аневризмы могут прорываться в смежные камеры сердца, чаще всего в ПП, ПЖ или МЖП, и сдавливать рядом расположенные структуры. Парастернальная и апикальная позиции по длинной оси помогают дифференцировать эти аневризмы от аневризм мембранозной части МЖП. Аневризма синуса Valsalva локализуется в аортальной части ЛК, тогда как аневризма мембранозной части МЖП расположена со стороны желудочков. Эти аневризмы можно четко отличить, используя ЧПЭхоКГ и ТТЭхоКГ.
Естественное течение аневризм синуса Valsalva изучено не до конца, однако установлено, что они с высокой вероятностью связаны с эндокардитом, фатальным разрывом, эмболиями и появлением соустий между камерами сердца. Хирургическое лечение строго показано при разрывах аневризм, приводящих к появлению шунта слева направо. Вопрос о пластике неосложненных аневризм решается индивидуально.
Атеросклероз аорты
При рутинной ТТЭхоКГ у пожилых людей часто визуализируются атеросклеротические бляшки и их фрагменты. Бляшки в Ао обычно имеют неправильную форму и подвижны. В рамках исследования SPARC (Stroke Prevention Assessment of Risk in a Community) бессимптомным больным выполняли ЧПЭхоКГ. В этом исследовании возраст, курение в анамнезе и САА были независимо связаны с атеросклерозом Ао, и фрагменты атеросклеротических бляшек в Ао часто определяли у больных с эмболиями. Изъязвленные бляшки в дуге Ао были обнаружены у 26% из 239 больных с цереброваскулярными событиями и только у 5% из 261 пациента без цереброваскулярной патологии.
Предварительные результаты свидетельствуют, что длительная варфариновая гипокоагуляция эффективна при атеросклерозе для уменьшения вероятности эмболических осложнений; при рецидивирующих эмболиях на фоне гипокоагуляции показано хирургическое удаление бляшек.
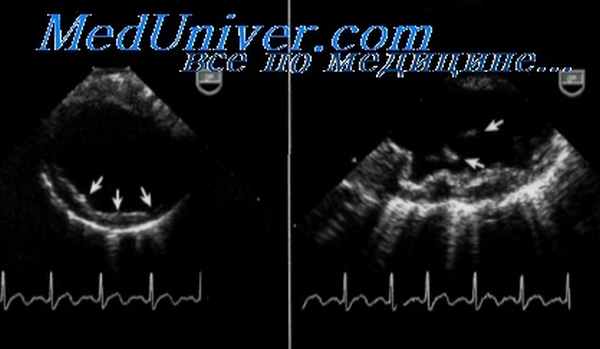
Несмотря на то что у большинства больных с расслоением аорты она расширена при визуализации в В-режнме ЭхоКГ, при ТТЭхоКГ обнаружить расслоение аорты трудно; кроме того, при ТТЭхоКГ невозможно визуализировать нисходящий отдел Ао. При отсутствии данных о расслоении аорты или недостаточно оптимальной визуализации требуется дополнительное обследование.
При ЧПЭхоКГ проксимальное расслоение Ао отображается хорошо. При этом можно полностью визуализировать грудной отдел аорты вследствие его близкого расположения к пищеводу. При горизонтальной чреспищеводной позиции может быть не видна дистальная часть восходящей Ао и проксимальная часть дуги Ао из-за интерпозиции трахеи. Однако эту слепую зону можно визуализировать в продольной позиции, благодаря четкому и полному изображению всей аорты ЧПЭхоКГ изменила роль ЭхоКГ в диагностике и лечении расслоения аорты. В IRAD (International Registry of acute Aortic Dissection) опубликованы методы, использованные для диагностики расслоения аорты. У 628 больных с острым расслоением аорты из 13 международных медицинских центров наиболее распространенными методами диагностики расслоения аорты были КТ и ЧПЭхоКГ.
Многоцентровое исследование European Cooperative Study Group of Echocardiography впервые продемонстрировало, что ЧПЭхоКГ даже превосходит КТ и аортографию в диагностике расслоения Ао (чувствительность 99%). Последующие исследования подтвердили высокую диагностическую ценность ЧПЭхоКГ при расслоении Ао. После широкого распространения ЧПЭхоКГ в клинической практике чувствительность ЧПЭхоКГ, по данным IRAI), снизилась до 88% по сравнению с чувствительностью КГ (93%). В настоящее время ЧПЭхоКГ или КТ с контрастированием являются методами выбора при подозрении на расслоение Ао. Диагностическую точность МР'Г оценивали в недостаточном количестве исследований, но ее клиническое значение ограничено длительностью исследования, трудностями наблюдения за больными во время исследования и большим расстоянием места обследования от отделений реанимации и интенсивной терапии.
Интрамуральная гематома предшествует расслоению аорты и часто ассоциирована с артериальной гипертензией и пожилым возрастом. Интрамуральная гематома появляется у 15-20% больных с расслоением аорты и заканчивается расслоением или разрывом Ао у 45% больных . У 34% гематома полностью исчезает, у 12% заканчивается расслоением Ао, у 20% — развитием аневризмы аорты, у 24% — развитием псевдоаневризмы. Интрамуральная гематома хорошо визуализируется при ЧПЭхоКГ, Представляя собой повышение эхоплотности вдоль стенки Ао, соответствующее формированию тромба между интимой и адвентицией. Это изображение необходимо дифференцировать от атсросклсротичсских бляшек в Ао и аортита. Интрамуральная гематома также легко диагностируется при КТ и МРТ. Аортография — наименее ценный метод диагностики интрамуральной гематомы.
Изъязвление атеросклеротической бляшки в аорту может проникать через внутреннюю эластическую мембрану в медию. Это называют пенетрирующей атеросклеротичсской язвой Ао. Такая язва может привести к появлению интрамуральной гематомы, расслоению или разрыву Ао; ее можно заподозрить у больных артериальной гипертензией при болях в груди или спине, напоминающих боли при расслоении аорты. Язвы обычно локализуются в нисходящем отделе аорты. При ЧПЭхоКГ пенетрирующая язва аорты представляет собой кратерообразное или локальное выпячивание атеросклеротически измененной стенки аорты .
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Аневризма аорты
Аорта — это самый крупный, мощный кровеносный сосуд человеческого тела. Мощный, посему, казалось, его ничего «не берет». Тем не менее, аневризма аорты — бич современной кардиоваскулярной хирургии. В нормальном состоянии у взрослых женщин и мужчин диаметр просвета восходящей части аорты составляет около 3 см, нисходящей — 2,5 см, брюшного сегмента этого крупного сосуда еще меньше — 2 см. Диагноз аневризмы оглашают только в том случае, если диаметр пораженной аорты увеличивается в 2 и больше раза в сравнении с нормой.
Аневризма — это аномальная выпуклость, возникающая на стенках артерии. Стенки артерий достаточно толстые и прочные, мышечные волокна, из которых они состоят, позволяют выдерживать интенсивное давление крови. Однако при наличии слабого участка в стенке артерии давление вызывает распирание этого участка, таким образом формируется аневризма.
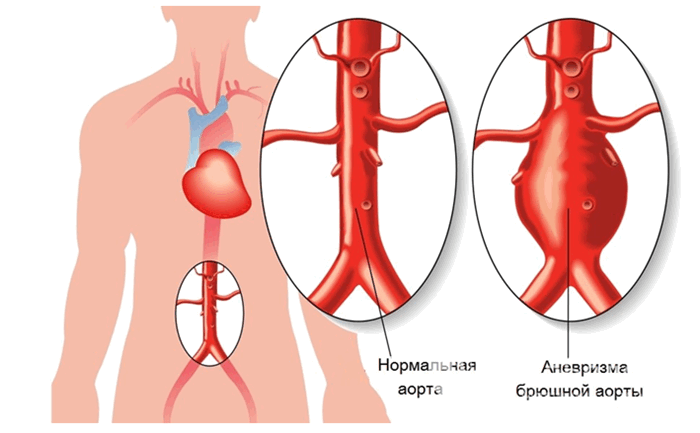
Аневризма аорты может развиваться в двух частях этой артерии:
- брюшная часть, проходящая через нижнюю часть брюшной полости — аневризма брюшной аорты;
- аневризма грудной аорты, развивающаяся в области грудной полости. Этот вид аневризмы встречается реже, однако оба вида одинаково опасны для здоровья и жизни человека.
В зависимости от внешнего вида аневризма может быть:
1. веретенообразной
2. мешковидной.
Небольшие аневризмы обычно не представляют никакой угрозы. Тем не менее, они способны увеличить риск: образования атеросклеротических бляшек в месте аневризмы, которые вызывают дальнейшее ослабление стенок артерии; образования и отрыва тромба, следовательно, повышения риска инсульта; увеличения размеров аневризмы, а значит, сжатия близлежащих органов, что вызывает болевые ощущения; разрыва аневризмы.
Основным осложнением аневризм любой локализации является их расслоение с последующим возможным разрывом (летальность — 90%).
Причины и факторы риска
Основными причинами аневризмы являются заболевания и состояния, способствующие снижению прочности и эластичности сосудистой стенки:
- атеросклероз стенки аорты (по различным данным, от 70 до 90%); воспаление аорты (аортит) сифилитического, гигантоклеточного, микотического характера;
- травматическое повреждение;
- врожденные системные заболевания соединительной ткани (например, синдром Марфана или Элерса — Данлоса);
- аутоиммунные заболевания (неспецифическийаортоартериит);
- ятрогенные причины, обусловленные лечебными манипуляциями (реконструктивные операции на аорте и ее ветвях, катетеризация сердца, аортография).
Факторы риска развития атеросклероза и образования аневризмы:
- мужской пол (частота встречаемости аневризм у мужчин в 2–14 раз выше, чем у женщин);
- курение (при скрининговой диагностике 455 человек в возрасте от 50 до 89 лет в отделении сосудистой хирургии Московского областного научно-исследовательского клинического института были выявлено, что 100% пациентов с аневризмами абдоминального отдела аорты имели стаж курения более 25 лет, а в результате Уайтхолльского исследования доказано, что жизнеугрожающие осложнения аневризм у курильщиков возникают в 4 раза чаще, чем у некурящих);
- возраст старше 55 лет;
- отягощенный семейный анамнез;
- длительная артериальная гипертензия (АД выше 140/90 мм рт. ст.);
- гиподинамия;
- избыточная масса тела;
- повышение уровня холестерина крови.
Также говорят о расслаивающей аневризме, формирующейся вследствие разрыва внутренней оболочки с последующим ее расслоением и образованием второго ложного канала для кровотока.
В зависимости от локализации и протяженности расслоения выделяют 3 типа патологии:
1. Расслоение начинается в восходящей части аорты, продвигается по дуге (50%).
2. Расслоение происходит только в восходящей части аорты (35%).
3. Расслоение начинается в нисходящей части аорты, продвигается вниз (чаще) или вверх (реже) по дуге (15%).
В зависимости от давности процесса расслаивающая аневризма может быть:
острой (1–2 дня от момента появления дефекта эндотелия);
подострой (2–4 недели);
хронической (4–8 недель и более, до нескольких лет).
СИМПТОМЫ АНЕВРИЗМЫ АОРТЫ
Аневризма аорты проявляется по-разному — главным образом это зависит от размеров аневризматического мешочка и его местонахождения (ниже — наглядная клиническая картина на примере аневризмы синуса Вальсальвы). В ряде случаев никаких симптомов не наблюдается вообще (в частности, до разрыва аневризмы, но это уже будет другой диагноз), что затрудняет заблаговременную диагностику.
Самые частые жалобы со стороны больных при аневризме восходящего фрагмента аорты:
боль в грудной клетке (в области сердца или за грудиной) — из-за того, что аневризматическое выпячивание надавливает на близко расположенные органы и ткани, а также из-за давления тока крови на истонченную и немощную стенку; одышка, усиливающаяся со временем; ощущение сердцебиения («Словно что-то колотится в груди» — комментарий пациентов); головокружение; при больших размерах аневризмы беспокоят атаки головных болей, отечность мягких тканей лица и верхней половины туловища — из-за развития так называемого синдрома верхней полой вены (потому как аневризма давит на верхнюю полую вену).
Для аневризмы дуги аорты характерны:
- затруднение глотания (из-за давления на пищевод);
- сиплость голоса, иногда покашливание — в случае, если аневризма давит на возвратный нерв, который «отвечает» за голос;
- внезапно увеличенное слюноотделение и редкий пульс — если давление распространяется на блуждающий нерв, контролирующий слюноотделение и частоту пульса;
- натужное дыхание, а позже и одышка в случае сдавливания трахеи и бронхов огромной аневризмой;
- односторонние пневмонии — если аневризма, давя на корень легкого, мешает его нормальной вентиляции, то, как следствие, возникает застой в легких, при присоединении инфекции перетекающий в воспаление легких.
При аневризме нисходящей части аорты появляются:
- боли в левой руке (иногда до самих пальцев) и лопатке;
- при давлении на межреберные артерии может развиться недостаточность кислородного питания спинного мозга, из-за этого неминуемы парезы и параличи;
- в случае постоянного длительного давления большой аневризмы на позвонки возможно даже их смещение;
- в более легких случаях из-за давления на межреберные нервы и артерии — боли, как при радикулите или невралгиях.
Самые частые жалобы при аневризме брюшного сегмента аорты:
- ощущение переполнения желудка и тяжести в эпигастрии (верхнем этаже живота), которое больной поначалу пытается объяснить перееданием или патологией желудка;
- отрыжка;
- в ряде случаев — рвота рефлекторного характера (появляется как реакция на давление аневризмы аорты на близко расположенные органы и ткани);
- при пальпировании прощупывается напряженное, похожее на опухоль пульсирующее образование. Иногда больные самостоятельно могут выявить у себя эту пульсацию.
ДИАГНОСТИКА АНЕВРИЗМЫ АОРТЫ И ЕЕ УСЛОЖНЕНИЙ
Аневризма аорты в период до разрыва имеет довольно скудные клинические проявления: шумы, которые слышны при аускультации; врач выслушивает не только грудную клетку, но и брюшную полость; опухолевидное пульсирующее образование, которое находят при глубокой, но осторожной пальпации (иногда в самом деле расценивается как опухоль, так как довольно плотное на ощупь); непонятный дискомфорт в месте образования аневризматического выпячивания.
Поэтому для уточнения патологии, пока она не «разродилась» опасными усложнениями, применяют инструментальные методы диагностики: рентгеноскопия и рентгенография грудной клетки и брюшной полости — при них визуализируется опухолевидное образование (его пульсацию видно при рентгеноскопии); эхокардиография — при подозрении на аневризму восходящей аорты; ультразвуковая допплерография (УЗДГ) — при признаках аневризмы других участков аорты; КТ и МРТ.
ЛЕЧЕНИЕ И ОПЕРАЦИЯ ПРИ АНЕВРИЗМЕ АОРТЫ
Если поставлен диагноз аневризмы, но не наблюдается ее прогрессирования — врачи берут на вооружение консервативную тактику: дальнейшее внимательное наблюдение сосудистого хирурга и кардиолога — контролирование общего состояния, артериального давления, пульса, повторное выполнение электрокардиографии и других более информативных методов, чтобы уследить за возможным прогрессированием аневризмы и вовремя заметить предпосылки для осложнений аневризмы; гипотензивная терапия — для того, чтобы уменьшить давление крови на истонченную стенку аневризмы; антикоагулянтное лечение — чтобы профилактировать образование кровяных сгустков и возможной последующей тромбоэмболии средних и мелких сосудов; снижение количества холестерина в крови (с помощью как медикаментозной терапии, так и диеты). К хирургическому вмешательству прибегают в таких случаях: большие по размеру аневризмы (не менее 4 см в диаметре) или при быстром увеличении размеров (на полсантиметра за полгода); осложнения, которые угрожают жизни пациента — разрыв аневризмы и другие; осложнения, которые хоть и не критичны с точки зрения летального исхода, но резко понижают качество жизни больного — например, надавливание на близлежащие органы и ткани, что вызывает болевой синдром, чувство одышки, рвоту, отрыжку и тому подобные симптомы.
ПРОГНОЗ ПРИ АНЕВРИЗМЕ АОРТЫ
Аневризма аорты — нозология, которая должна постоянно находиться под усиленным контролем со стороны врачей. Причина — возможные осложнения, которые в большинстве случаев угрожают жизни человека. Со временем морфологически аневризма прогрессирует (измененная стенка становится все тоньше и тоньше, выпячивание увеличивается). Жизнь и здоровье больному можно сберечь только благодаря тщательнейшему наблюдению за течением болезни и в случае необходимости — безотлагательному оперативному вмешательству.
ПРОФИЛАКТИЧЕСКИЕ МЕРЫ
Профилактика, благодаря которой можно предупредить возникновение аневризмы аорты у здоровых людей, неспецифическая (то есть, действенны не только в случае этой патологии) и включает в себя: полный отказ от курения; снижение норм алкоголя до уровня «только на праздники», а лучше полный отказ; занятия физкультурой и спортом; устранение факторов, вызывающих подъем артериального давления (стрессы, заболевания почек); излечение и предупреждение патологии, которая способствует образованию аневризмы аорты (атеросклероз); моментальная настороженность при внезапном, на первый взгляд необъяснимом появлении перебоев в работе сердца, ЖКТ и дыхательной системы и незамедлительное обследование у профильных специалистов, чтобы исключить аневризму аорты; регулярные качественные, а не для «галочки», профосмотры у сосудистого хирурга и кардиолога. Если аневризма аорты уже имеется в наличии, профилактические мероприятия показаны для того, чтобы предупредить усложнения этого заболевания: грамотно подобранная антикоагулянтная терапия, чтобы предотвратить образование тромбов в просвете аневризмы; значительное снижение физнагрузок — иначе они могут вызвать перенапряжение истонченной стенки аневризмы, что обернется ее разрывом; иногда необходим полный отказ от физических нагрузок до того момента, пока врач уточнит диагноз и оценит риск; антигипертензивное лечение — благодаря ему удается избежать нарастания давления тока крови на истонченную стенку аневризмы, которая может разорваться в любой момент; тщательный психологический контроль — у некоторых пациентов к разрыву аневризмы аорты подталкивали даже незначительные стрессовые ситуации.
Аневризма синуса Valsalva. Атеросклероз аорты
При проведении рентгенографии органов грудной клетки (РОГК) выявлен венозный застой в легких (ВЗЛ) 2-й степени.
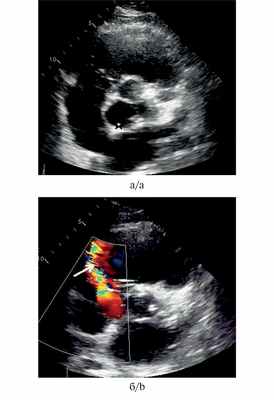
Рис. 2. Трансторакальная эхокардиография у пациента И. (короткая ось на уровне корня аорты).
а — аневризма некоронарного синуса Вальсальвы (показана звездочкой); б — дефект стенки аневризмы со сбросом крови в правое предсердие (показан стрелкой).
С момента поступления проводилась следующая медикаментозная терапия: бисопролол 2,5 мг/сут, периндоприл 2 мг/сут, фуросемид 80—120 мг/сут внутривенно, спиронолактон 50 мг/сут, омепразол 20 мг/сут. В течение нескольких дней наблюдалось улучшение состояния пациента, исчезла одышка в покое, по данным РОГК уменьшилась выраженность ВЗЛ до 1-й степени.
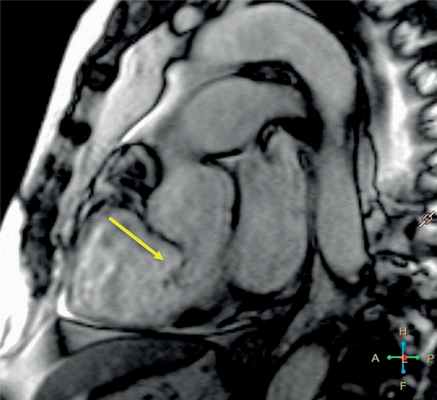
Рис. 3. Магнитно-резонансная томограмма сердца пациента И., наклонная ось.
Стрелка указывает на некоронарный синус Вальсальвы, где определяется дефект, величина дефекта 7 мм.
Консилиумом, состоящим из кардиологов, рентгенэндоваскулярных и сердечно-сосудистых хирургов, принято решение о проведении хирургического лечения. Перед операцией выполнена коронароангиография, выявлен стеноз 50% в устье передней нисходящей артерии (ПНА) (рис. 4).
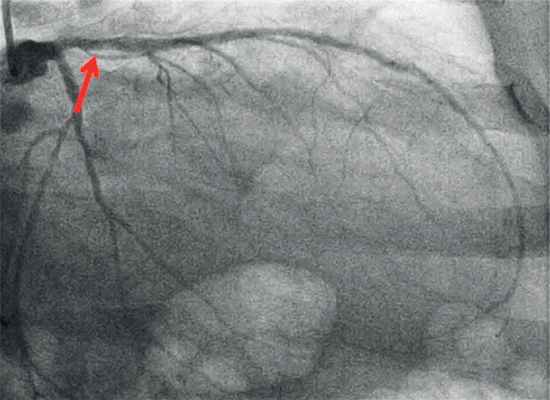
Рис. 4. Коронароангиография пациента И.
Стеноз 50% в устье передней нисходящей артерии.
При проведении эзофагогастродуоденоскопии обнаружен острый антральный эрозивно-язвенный гастрит, в связи с чем оперативное вмешательство отложено; усилена гастропротективная терапия, назначен пантопразол 80 мг/сут. Несмотря на проводимую медикаментозную терапию, наблюдалось ухудшение состояния пациента в виде прогрессирования явлений СН. Наросла одышка в покое, увеличились отеки нижних конечностей и масса тела. При РОГК вновь выявлен ВЗЛ 2-й степени, появилось небольшое количество двустороннего плеврального выпота (верхняя граница на уровне переднего отрезка VII ребра). При проведении ультразвукового исследования органов брюшной полости обращало на себя внимание появление свободной жидкости. В анализах крови отмечалось нарастание печеночной недостаточности (см. табл. 1), появление почечной недостаточности (скорость клубочковой фильтрации 34 мл/мин/1,73 м 2 ). При ЭХО-КГ в динамике наблюдалось увеличение размеров ПЖ (апикально 5 см—>6,2 см), повышение уровня СДЛА (53 мм рт.ст.—>70 мм рт.ст.).
Попытки стабилизировать состояние пациента путем медикаментозной терапии, повышением дозы фуросемида до 320 мг/сутки внутривенно к успеху не привели. Выполнена операция — протезирование корня и восходящего отдела аорты клапаносодержащим кондуитом (механическим протезом) с реимплантацией КА и одномоментным ушиванием фистулы некоронарного синуса Вальсальвы, ПП в сочетании с маммарокоронарным шунтированием ПНА в неотложном порядке по жизненным показаниям.
Результат
Через полгода после операции выполнены контрольные ЭХО-КГ и компьютерная томография сердца. По данным ультразвукового исследования, протез АК функционирует в полном объеме. Наблюдается положительная динамика в виде уменьшения объемов предсердий (объем ЛП — 72 мл, ПП — 67 мл), снижения уровня СДЛА (37 мм рт.ст.). ФВ — 55%. Зон нарушения локальной сократимости нет. Нижняя полая вена не расширена (1,8 см). Нормальный уровень центрального венозного давления. При компьютерной томографии выявлена окклюзия шунта к ПНА.
В настоящее время, спустя полтора года после операции, пациент живет без каких-либо ограничений, сам себя обслуживает, симптомов СН нет.
Разрывы АСВ чаще всего наблюдаются в возрасте от 20 до 40 лет. Представлены отдельные случаи развития этого осложнения в любом возрасте, в том числе в младенчестве и в старческом возрасте [16]. Причиной разрыва АСВ может быть травма грудной клетки, инфекционный процесс, ятрогения во время катетеризации сердца и других манипуляций. В ряде случаев разрыв АСВ может быть спонтанным [17]. В случае нашего пациента наиболее вероятный провоцирующий фактор развития разрыва — плохо контролируемые подъемы уровня АД. Что касается этиологии АСВ, в ходе обследования удалось исключить наличие инфекционного процесса; в анамнезе отсутствовали указания на травму грудной клетки и оперативные вмешательства. Признаков системных заболеваний соединительной ткани, проявлений генетических синдромов (Марфана, Элерса—Данлоса) не было. При визуализации сердца сопутствующие врожденные пороки сердца не обнаружены, однако это полностью не исключает врожденный генез аневризмы. Другой возможной причиной формирования аневризмы могли быть дегенеративные или атеросклеротические изменения стенки аорты.
Основной метод лечения АСВ — хирургический. Специальных, доказательно обоснованных рекомендаций по тактике ведения больных с АСВ не существует. В случае разрыва АСВ необходимость проведения срочного хирургического лечения не вызывает сомнения. В отсутствие операции медиана продолжительности жизни таких больных сокращается до 1—3 лет [3, 18]. Целесообразность хирургической коррекции неповрежденных АСВ вызывает споры. Вследствие редкого выявления патологии сравнительные клинические исследования не проводились. По данным обзоров литературы, анализирующих опубликованные случаи оперативного лечения неповрежденных АСВ, показанием к оперативному лечению могут быть большие размеры или быстрое увеличение аневризмы и сдавление близлежащих структур, появление симптомов заболевания, наличие сопутствующих пороков сердца, инфицирование, профилактика эмболических осложнений при выявлении тромба в полости [1, 8, 15]. Кроме того, предлагается использовать руководство по лечению аневризм корня аорты. Согласно рекомендациям ACC/AHA, хирургическое лечение следует рассматривать у пациентов с аневризмами корня аорты >5,5 см, >5 см у пациентов с двустворчатыми клапанами, >4,5 см при заболевании соединительной ткани или при скорости роста >0,5 см/год [19].
Хирургическая тактика лечения АСВ зависит от размеров аневризмы и наличия сопутствующей кардиальной патологии. Традиционно используют операцию в условиях искусственного кровообращения (выживаемость 90—95% в течение 10 лет, летальность 1,9—3,6%) [20]. Первая успешная операция выполнена в клинике Mayo в 1957 г. При небольших аневризмах устраняют расширение и ушивают дефект, при больших размерах АСВ предпочтение отдается использованию заплаты (из перикарда), без которой может быть искажена анатомия корня аорты. В качестве оперативного доступа используют корень аорты или камеру сердца, в которую происходит сброс крови из АСВ, может быть использован двойной доступ [21]. При сопутствующей патологии АК или больших размерах аневризмы со значительным изменением анатомии корня аорты используют операцию Бенталла с заменой АК, корня и восходящего отдела аорты с реимплантацией КА в трансплантат или клапан-сохраняющую замену корня аорты [1, 21].
В последние годы с развитием малоинвазивных технологий эндоваскулярное закрытие дефекта поврежденной АСВ с помощью окклюдера становится альтернативой оперативному лечению [20]. Первое успешное транскатетерное закрытие (ТКЗ) разрыва АСВ выполнено в 1992 г. [22]. В 2020 г. опубликованы результаты небольшого ретроспективного исследования, в которое включено 26 пациентов с ТКЗ разрыва АСВ и 91 пациент, подвергнутый традиционному оперативному лечению с прямым ушиванием дефекта или с наложением перикардиальной заплаты. В группе ТКЗ размеры дефекта были меньше (3,0—14,0 мм, средний размер 7,0 мм), чем в группе хирургического лечения (5,0—25,0 мм, средний размер 10,0 мм), статистически значимые различия в других клинических характеристиках отсутствовали. Для сравнения из группы хирургического лечения отобрано 32 больных, сопоставимых по возрасту, полу и размерам дефекта с 26 пациентами с ТКЗ. При использовании ТКЗ медиана длительности пребывания в больнице оказалась значительно ниже. Тяжелых послеоперационных осложнений не было у пациентов обеих групп, частота развития аортальной регургитации, остаточного шунта и рецидива АСВ была одинаковой в обеих группах [20]. Авторы работы рекомендуют использовать ТКЗ разрыва АСВ при диаметре дефекта менее 10 мм, отсутствии сопутствующей внутрисердечной патологии, являющейся показанием к хирургическому лечению, а также у больных с операциями на сердце в анамнезе из-за высокого риска повторной торакотомии и у пациентов высокого хирургического риска.
Выбор тактики хирургического лечения у нашего пациента обусловлен анатомическими особенностями аневризмы. При проведении ЭХО-КГ в динамике обращало на себя внимание выраженное истончение стенки аневризмы, поэтому закрытие дефекта с помощью окклюдера представлялось проблематичным. При интраоперационной оценке отмечалось расширение фиброзного кольца и истончение створок АК, в связи с чем кардиохирургом принято решение о проведении операции Бенталла. Прямое ушивание разрыва или его закрытие заплатой с подшиванием к кольцу АК могло привести к несостоятельности швов и в дальнейшем — к повторной стернотомии. В связи с тяжестью состояния больного перед операцией и вероятностью недооценки степени аортальной регургитации из-за выраженного сброса крови через дефект АСВ от выполнения клапан-сохраняющего протезирования корня аорты решено отказаться. За исключением развития полной АВ-блокады, ставшей показанием к имплантации электрокардиостимулятора, и левостороннего плеврита послеоперационный период протекал без осложнений. Симптомы СН регрессировали. Несмотря на результаты метаанализа, выполненного M.Y. Salmasi и соавт., и показавшего меньшую частоту развития осложнений, смертность и количество повторных операций при проведении клапан-сохраняющего протезирования корня аорты по сравнению с операцией Бенталла [23], выбранная в нашем случае тактика представляется оправданной. По данным некоторых исследований, прогрессирование или развитие аортальной регургитации в послеоперационном периоде у больных с разрывом АСВ оказывает существенное влияние на снижение ФВ и нарастание явлений СН [24]. Нарушение функции АК, необходимость повторной стернотомии могли бы сыграть для нашего пациента фатальную роль. После проведенной операции через 1,5 года больной чувствует себя хорошо, симптомов СН нет, протез АК функционирует в полном объеме.
Заключение
Аневризма синуса Вальсальвы — редкая, но потенциально опасная патология. Современные методы визуализации упростили выявление этого заболевания. Тем не менее неповрежденные аневризмы синусов Вальсальвы часто не диагностируются вследствие бессимптомного течения болезни. Разрыв аневризмы синуса Вальсальвы должен рассматриваться как возможная причина развития сердечной недостаточности, появления шума в прекардиальной зоне и ряда других симптомов. Эхокардиография в большинстве случаев помогает установить диагноз. Своевременно проведенное хирургическое вмешательство является основным методом лечения.
Читайте также:
