Аутотрансплантация селезенки. Методика аутотрансплантации селезенки.
Добавил пользователь Евгений Кузнецов Обновлено: 29.01.2026
Кафедра военно-полевой хирургии Саратовского военно-медицинского института
Кафедра военно-полевой хирургии Саратовского военно-медицинского института
Кафедра военно-полевой хирургии Саратовского военно-медицинского института
Травма селезенки: основные факторы, определяющие возможность выполнения органосохраняющих операций
Журнал: Эндоскопическая хирургия. 2011;17(1): 3‑5
Масляков В.В., Шапкин Ю.Г., Чалык Ю.В. Травма селезенки: основные факторы, определяющие возможность выполнения органосохраняющих операций. Эндоскопическая хирургия. 2011;17(1):3‑5.
Masliakov VV, Shapkin IuG, Chalyk IuV. Main factors, ascertaining possibility of organ-preserving operations for splenic injury. Endoscopic Surgery. 2011;17(1):3‑5. (In Russ.).
Кафедра военно-полевой хирургии Саратовского военно-медицинского института
Проведен анализ историй болезней 218 больных, оперированных по поводу травмы селезенки с использованием лазерной техники. Установлено, что применение органосохраняющих операций на селезенке по времени можно разделить на несколько этапов, которые зависят от оснащенности, а также наличия опыта у оперирующего хирурга. Применение общехирургических методов гемостаза позволяет сохранить селезенку при ее травме лишь у 5,1% больных, использование СО2-лазеров - у 38%, а СО2 и АИГ-лазеров - у 58% больных.
Кафедра военно-полевой хирургии Саратовского военно-медицинского института
Кафедра военно-полевой хирургии Саратовского военно-медицинского института
Кафедра военно-полевой хирургии Саратовского военно-медицинского института
Повреждения селезенки при травме занимают одно из ведущих мест в абдоминальной хирургии. Разрывы этого органа встречаются у 20—25% пострадавших с травмой живота [1]. Строение селезенки, хрупкость ее паренхимы обусловливают значительное кровотечение даже при небольших повреждениях капсулы и делают невозможным достижение надежного гемостаза, вследствие чего хирургическое лечение поврежденного органа в большинстве случаев заканчивается его удалением. Привлекательность этой операции заключается в технической простоте и минимальном количестве явных непосредственных осложнений [2]. Вместе с тем вопрос о сохранении селезенки активно обсуждается в литературе [3, 4]. В связи с этим целью работы явился анализ основных факторов, определяющих выполнение органосохраняющих операций на селезенке при ее травме.
Материал и методы
Работа основана на анализе 218 больных, оперированных по поводу травмы селезенки с 1976 по 1999 г. Из них у 199 пациентов имелись закрытые повреждения, а у 19 — открытые. Выполняли следующие виды операций: спленэктомия, органосохраняющие операции (ОСО), спленэктомия с аутотрансплантацией селезенки. ОСО выполняли с помощью ушивания ран селезенки, а в дальнейшем с помощью лазерной коагуляции аппаратами «Скальпель-I» (СО2) или «Радуга» (АИГ) по описанной ранее методике и показаниям [5].
Результаты и обсуждение
Анализ источников литературы и собственных наблюдений показывает, что основой для выполнения ОСО является техническая оснащенность лечебного учреждения аппаратами для выполнения подобных операций. Появление в нашей клинике лазеров в 1976 г., приобретение опыта работы с ними позволяли сохранить селезенку у 58% оперированных больных [5]. Надежность и эффективность лазерной коагуляции подчеркивается ее воспроизводимостью разными хирургами, что служит необходимым критерием для суждения об эффективности новой операции (аппарата, нити и т.д.).
За последнее время в клинике сменилось не менее 3 поколений хирургов, однако ОСО с использованием лазерной техники освоили все врачи, поскольку выполнение операций при травме селезенки нельзя сосредоточить в одних руках в силу их неотложности.
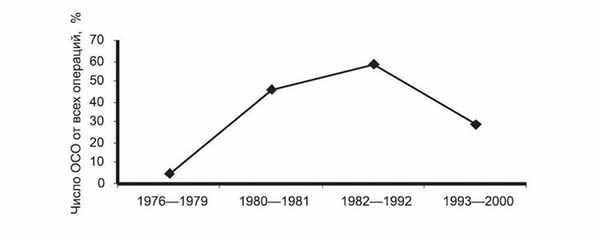
На рис. 1 Рисунок 1. Число выполненных ОСО в зависимости от этапа хирургической деятельности. приведены показатели выполнения ОСО в клинике за анализируемый период. Как видно из графика, применение ОСО на селезенке по времени можно разделить на несколько этапов.
Так, на первом этапе до использования лазерной техники, ОСО (ушивание) удалось выполнить только в 5,1% наблюдений. На втором этапе (активного использования СО2-лазера) доля ОСО выросла до 46%. На третьем этапе активное внедрение в хирургическую практику АИГ-лазера позволило сохранить селезенку в 58% наблюдений. Удельный вес спленэктомии снизился до 42%.
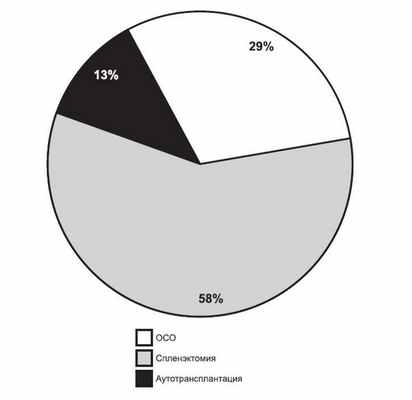
Однако за последние 7 лет наметилась тенденция к снижению доли ОСО до 29%. Это связано как с изношенностью лазерной техники (недостаточная мощность лазерного скальпеля), так и с внедрением метода аутотрансплантации селезенки. Последняя выполняется в 12,8% наблюдений и привлекательна своей технической простотой (рис. 2). Рисунок 2. Соотношение ОСО, спленэктомии и аутотрансплантации селезенки на пятом этапе.
Необходимо отметить, что в настоящее время более широкое развитие стали получать альтернативные методы лечения травмированной селезенки — консервативное лечение. Этот способ лечения успешно применен в 0,5% наблюдениях и, несомненно, требует более широкого, но обоснованного использования в клинической практике.
Вместе с тем, несмотря на широкое внедрение различных методов сохранения селезенки, решающая роль в выборе той или иной лечебной тактики при работе с этим органом принадлежит оперирующему хирургу. На выбор способа операции влияют несколько факторов, прежде всего техническая оснащенность операционной. Необходимо отметить и то, что на число выполненных ОСО, помимо технических средств, влияет «настроенность» всего коллектива на выполнение подобных операций, «объединяющая идея», определенный стандарт, который заставляет каждого хирурга смотреть на повреждение селезенки, прежде всего, с точки зрения ее сохранения. Помимо этого, на выбор влияет наличие опыта работы с таким хрупким органом, как селезенка. Выполнять ОСО с помощью лазерной техники должен хирург, прошедший специальную подготовку. При выборе консервативного метода необходимо помнить о возможных осложнениях, которые могут развиться в брюшной полости. В первую очередь, это развитие внутрибрюшного кровотечения. Поэтому такое лечение можно проводить только в условиях специализированного стационара, при наличии возможности круглосуточного наблюдения за больным. Кроме описанных факторов на выбор способа лечения влияют характер травмы и общее состояние пострадавшего. Так, при наличии у больного небольшого повреждения органа, стабильной гемодинамики операцией выбора должна быть ОСО. В то же время при тяжелой сочетанной травме, сопровождающейся нестабильной гемодинамикой, операцией выбора, несомненно, служит спленэктомия, даже при небольших повреждениях ее.
Таким образом, выполнение ОСО реально достижимо в 58% наблюдений. На выбор хирургической тактики при травматических повреждениях селезенки влияют такие факторы, как оснащение операционной лазерной техникой, наличие опыта работы хирурга с ней и общее состояние пострадавшего.
Выводы
Применение общехирургических методов гемостаза позволяет сохранить селезенку при ее травме лишь у 5,1% больных, с использованием СО2-лазеров — у 38%, а СО2- и АИГ-лазеров — у 58% больных.
Применение ОСО зависит от технической оснащенности операционной, опыта работы хирурга на таком хрупком органе, как селезенка, и общего состояния пострадавшего.
Автореферат и диссертация по медицине (14.00.27) на тему: Аутотрансплантация ткани селезенки у хирургических больных
Оглавление диссертации Ландо, Михаил Наумович :: 2006 :: Воронеж
ГЛАВА I. ОБЗОР ЛИТЕРАТУРЫ.
1.1 Причины и частота спленэктомий.
1.2 Физиологические функции селезенки.
1.3 Осложнения после спленэктомии.
1.4 Способы сохранения функции селезенки.
ГЛАВА II. ХАРАКТЕРИСТИКА КЛИНИЧЕСКИХ НАБЛЮДЕНИЙ И
2.1 Характеристика клинических наблюдений.
2.2 Методы обследования пациентов.
ГЛАВА III. АУТОТРАНСПЛАНТАЦИЯ ТКАНИ СЕЛЕЗЕНКИ У
БОЛЬНЫХ С ТРАВМОЙ.
3.1 Хирургические вмешательства у больных с травмой селезенки.
3.2 Ближайшие результаты операций на селезенке.
3.3 Структурная оценка аутотрансплантата селезенки в послеоперационном периоде.47 '
ГЛАВА IV. АУТОТРАНСПЛАНТАЦИЯ ТКАНИ СЕЛЕЗЕНКИ У
БОЛЬНЫХ РАКОМ ЖЕЛУДКА.
4.1 Хирургические вмешательства у больных раком желудка.
4.2 Ближайшие результаты операций при раке желудка.
4.3 Структурная оценка аутотрансплантата селезенки в послеоперационном периоде.
ГЛАВА V. ПОКАЗАТЕЛИ ГОМЕОСТАЗА У БОЛЬНЫХ С
АУТОТРАНСПЛАНТАЦИЕЙ ТКАНИ СЕЛЕЗЕНКИ.
5.1 Показатели гомеостаза у больных с травмой селезенки.
5.2 Показатели гомеостаза у больных раком желудка.
ГЛАВА VI. ОТДАЛЕННЫЕ РЕЗУЛЬТАТЫ ЛЕЧЕНИЯ У БОЛЬНЫХ С АУТОТРАНСПЛАНТАЦИЕЙ ТКАНИ СЕЛЕЗЕНКИ.
6.1 Результаты аутотрансплантации ткани селезенки у больных с травмой селезенки в отдаленном периоде.
6.2 Результаты аутотрансплантации ткани селезенки у больных раком желудка в отдаленном периоде.
Введение диссертации по теме "Хирургия", Ландо, Михаил Наумович, автореферат
В настоящее время все больше больных подвергается спленэктомии. Это обусловлено, прежде всего, ростом травматизма. Среди повреждений органов брюшной полости травма селезенки занимает третье место и составляет по данным разных авторов 25-50% [12, 13, 22, 37, 61, 89, 90, 108, 112, 225]. Рост количества спленэктомий связан с повышением количества оперативных вмешательств на органах брюшной полости, а также увеличением их агрессивности [15, 56]. Спленэктомия проводится в лечебных целях, когда польза от операции превышает риск осложнений, связанных с ней: при спленомегалии, гиперспленизме, ряде онкогематологических заболеваний, гемолитических анемиях, тромбоцитопениях [31, 118, 226]. Особенно часто спленэктомия имеет место в хирургическом лечении рака желудка, что связано с принятым в онкологии «принципом радикализма» [48, 77, 81, 91, 100, 114, 115, 122, 161, 198,234].
Исследования последних лет показали, что селезенка выполняет в организме ряд важнейших функций: иммунологическую; регуляцию жизнедеятельности форменных элементов крови; синтез факторов свертывания крови; обмен железа и ряд других [14, 89, 109, 121, 150, 152, 158, 169, 219, 222]. Это заставляет искать более щадящую хирургическую тактику при травме селезенки, в особенности при ятрогенном характере травмы. Основной трудностью при повреждениях селезенки является достижение надежного гемостаза. Для решения этой проблемы предложено большое количество швов, ауто-, ксено-, синтетических материалов, повышающих надежность шва. Применяется целый ряд физических воздействий: ультразвуковая, лазерная обработка ран, частичная перевязка или эмболизация селезеночной артерии [1,2, 12, 21, 29, 40, 49, 68, 71, 88, 89, 90, 99, 127, 128, 133]. Однако в определенной хирургической ситуации, в частности у онкологических больных, сохранить селезенку не представляется возможным. Альтернативой органосохраняющим операциям в таких случаях стала аутотрансплантация ткани селезенки. Предложено большое количество способов аутотрансплантации, которые различаются по месту трансплантации, размерам пересаживаемых фрагментов и способам обработки ткани селезенки [6, 13, 22, 39, 60, 62, 74, 79, 89, 190, 193]. Многообразие методик свидетельствует о том, что результаты аутотрансплантации далеки от удовлетворительных, а некоторые аспекты /динамический контроль над состоянием аутотрансплантата, применение аутотрансплантации ткани селезенки при расширенных операциях по поводу новообразований желудка и других органов брюшной полости/ в литературе освещены недостаточно.
Изучение возможности расширения внедрения аутотрансплантации ткани селезенки в хирургическую практику позволит уменьшить количество ранних послеоперационных осложнений и улучшить качество жизни больных в отдаленном периоде.
Целью работы является улучшение результатов лечения хирургических больных, подвергнутых спленэктомии, которым для профилактики послеоперационных осложнений произведена аутотрансплантация ткани селезенки.
Основные задачи работы
1. Провести анализ послеоперационных осложнений у больных после спленэктомии.
2. Выработать показания и противопоказания к аутотрансплантации ткани селезенки у хирургических больных.
3. Усовершенствовать способ аутотрансплантации ткани селезенки у хирургических больных.
4. Изучить возможность аутотрансплантации ткани селезенки при операциях по поводу рака желудка.
5. Изучить возможность динамического контроля состояния аутотрансплантата ткани селезенки в послеоперационном периоде.
Определены показания и разработан новый способ выполнения аутотрансплантации ткани селезенки при травме живота и раке желудка.
Исследованы результаты разработанного метода аутотраисплантации в раннем и отдаленном послеоперационном периодах. Оценена эффективность предложенного метода сохранения функции селезенки в профилактике синдрома постспленэкгомического гипоспленизма способом ультразвуковой и компьютерной томографии. Впервые проведено исследование аутотрансплантата ткани селезенки в послеоперационном периоде методом спиральной компьютерной томографии.
Практическая значимость работы
Улучшены результаты хирургического лечения пациентов с травмой живота и больных раком желудка.
Разработан способ сохранения функционирующей ткани селезенки в ходе радикального хирургического вмешательства по поводу рака желудка с сохранением требований абластики.
Предложенный способ сохранения функции селезенки является альтернативой спленэктомии при травме селезенки и патологических процессах живота, исключающих применение традиционных способов хирургической профилактики постспленэктомического синдрома. Разработан способ оценки состояния аутотрансплантата методом ультрасонографии и компьютерной томографии.
Внедрение в практику
Разработанная методика аутотрансплантации ткани селезенки в забрюшинное пространство применяется в отделении абдоминальной онкологии Липецкого областного онкологического диспансера, в хирургическом отделении Клинической медико-санитарной части ОАО HJIMK г. Липецка и Областной клинической больницы г. Липецка.
Результаты диссертационного исследования используются в учебном процессе на кафедре хирургических болезней №1 ФПК и ППС ВГМА.
По материалам работы получен Патент на изобретение № 2162659 «Способ аутотрансплантации ткани селезенки», 3 удостоверения на рационализаторские предложения.
Основные положения, выносимые на защиту
Аутотрансплантация ткани селезенки в забрюшинное пространство по эффективности не уступает традиционному способу аутотрансплантации в большой сальник и позволяет сохранить важнейшие функции селезенки после спленэктомии. Преимуществом этого метода является то, что он может быть применен у онкологических больных, а так же то, что данный способ позволяет легко контролировать структурное состояние аутотрансплантата в ближайшем и отдаленном послеоперационном периоде.
Аутотрансплантация ткани селезенки в забрюшинное пространство у онкологических больных снижает количество гнойно-септических осложнений в раннем послеоперационном периоде.
Аутотрансплантация ткани селезенки в забрюшинное пространство у онкологических больных не увеличивает риска метастазирования опухоли в ближайшем и отдаленном периоде.
Регенерация ткани селезенки после ее аутотрансплантации у пострадавших с травмой селезенки и у больных раком желудка, имеет однотипный характер.
Апробация основных положений работы
Материалы исследования представлены на заседаниях научного общества хирургов Липецкой области (г. Липецк, 1997, 2000 гг.), на областных межрегиональных научно-практических конференциях г. Липецка (2003, 2004, 2005 гг.), на Российской научно-практической конференции «Торакальная онкология» (г. Краснодар, 2003 г.), международной научно-практической конференции «Медико-биологические и экологические проблемы здоровья человека на Севере» (г. Сургут, 2004 г.).
Структура и объем работы
Диссертация состоит из введения, обзора литературы, главы о материалах и методах исследования, общей характеристики изучаемой группы больных, четырех глав собственных наблюдений, заключения, выводов, практических рекомендаций, указателя литературы.
Аутотрансплантация селезенки. Методика аутотрансплантации селезенки.
Совершенствование способов аутотрансплантация ткани селезенки после спленэктомии остается приоритетным в абдоминальной хирургии. Исследованы 62 пациента с закрытой травмой живота и разрывом селезенки, в период 2004 - 2011 гг. Все пострадавшие были рандомизированы на две группы. В первую группу вошли 40 пациентов с закрытой травмой живота и разрывом селезенки, у которых выполнена спленэктомия без аутотрансплантации ткани селезенки. Вторую группу составили 22 пациента с закрытой травмой живота и разрывом селезенки, у которых выполнена спленэктомия, аутотрансплантация ткани селезенки у 6 пациентов в сформированный карман большого сальника и у 16 предложенным способом (заявка на изобретение РФ № 2011139547). Третью группу составили 30 относительно здоровых человек, у которых в анамнезе отсутствует спленэктомия, иммунная патология. Все больные давали информированное добровольное согласие на медицинское вмешательство. Предлагаемый способ позволяет компенсировать функции удаленной селезенки путем выполнения реимплантации селезеночной ткани у пациентов, подвергающихся вынужденной спленэктомии по поводу травмы и снизить количество ранних послеоперационных осложнений.
1. Литвин А.А., Цыбуляк Г.И. Местный гемостаз в хирургии повреждений печени и селезенки // Хирургия. - 2000. - №4. - С. 74-76.
2. Рагимов Г.С. Дифференцированный выбор способа гемостаза и тактики хирургического лечения травматических повреждений печени и селезенки (экспериментально-клиническое исследование): Автореф. дис. д-ра мед. наук. - Махачкала, 2010. - 37 с.
3. Сабиров Ш.Р. Органосохраняющие принципы гемостаза при повреждениях паренхиматозных органов (печени, селезенки и почек): Автореф. дис. д-ра мед. наук. - М.,2006. - 35 с.
4. Тимербулатов М.В. Совершенствование хирургического лечения повреждений и заболеваний селезенки с позиций профилактики постспленэктомического синдрома: Автореф. дис. д-ра мед.наук. - Уфа, 2004. - 43 с.
5. Фаязов Р.Р. Оптимизация методов диагностики, хирургического лечения и профилактика осложнений травм абдоминальных повреждений (клинико-экспериментальное исследование): Автореф. дис. д-ра мед. наук. - Уфа, 2000. - 43 с.
6. Hanna S.S. Blunt live trauma and Sunnybrook medical centra a 13 year experirience. // Surgery. - 1991. - Vol. 4 (1). - P. 49-58.
7. Mooney D.P. Multiple trauma: liver and spleen injury // Curr Opin Pediat. - 2002. - Vol. 14 (4). - P. 482-485.
Разрывы селезенки встречаются у 20-25 % пострадавших с травмой живота, при этом летальность достигает 40,9 % [1, 2, 3]. Среди основных причин, приводящих к смертельному исходу, выделяют наличие множественных и сочетанных повреждений [1, 4, 5]. Строение селезенки, хрупкость ее паренхимы обусловливают значительное кровотечение даже при небольших повреждениях капсулы и делают невозможным достижение надежного гемостаза, вследствие чего хирургическое лечение поврежденного органа в большинстве случаев заканчивается спленэктомией [3, 6, 7]. После спленэктомии наблюдаются существенные изменения в основных звеньях гемостаза, поэтому вопрос о сохранении селезенки активно обсуждается в литературе [1, 2, 5, 7]. Доказано, что селезенке принадлежит ряд важных функций, основные из которых - участие в кроветворении и иммунном статусе организма [2, 4]. В послеоперационном периоде после спленэктомии у пациентов нарушаются реологические свойства крови за счет увеличения ее вязкости, возрастания агрегации эритроцитов и способности их к деформации, количество послеоперационных осложнений достигает 30 %, летальность составляет 16-30 % [4, 7]. С целью предотвращения развития осложнений и сохранения основных функций органа в настоящее время предложены различные виды органосохраняющих операций, при невозможности их применения - аутотрансплантация ткани селезенки [2, 4, 7].
Совершенствование способов аутотрансплантация ткани селезенки после спленэктомии остается приоритетным в абдоминальной хирургии.
Целью нашего исследования явилось улучшение результатов хирургического лечения травматических повреждений селезенки.
Материал и методы исследования
Клинические исследования проведены на базе МУЗ УГКБСМП г. Ульяновск. Под нашим наблюдением находилось 62 пациента с закрытой травмой живота и разрывом селезенки, в период 2004 - 2011 гг. Все пострадавшие были рандомизированы на две группы. Между группами не было выявлено значимых различий по полу, возрасту, характеру сопутствующей патологии.
В первую группу вошли 40 пациентов с закрытой травмой живота и разрывом селезенки, у которых выполнена спленэктомия без аутотрансплантации ткани селезенки.
Вторую группу составили 22 пациента с закрытой травмой живота и разрывом селезенки, у которых выполнена спленэктомия, аутотрансплантация ткани селезенки у 6 пациентов в сформированный карман большого сальника и у 16 предложенным способом (заявка на изобретение РФ № 2011139547). Способ осуществляют следующим образом.
После спленэктомии удаленную селезенку помещали в стерильный физиологический раствор и промывали ее до появления неокрашенного кровью раствора. После этого формировали три фрагмента размером 20х20х5мм из ткани селезенки и производили их декапсуляцию.
Через окно сосудистой ножки селезенки тупо отслоивали париетальную брюшину в латеральном направлении и формировали забрюшинное пространство 8,0х8,0см. Фрагменты из ткани селезенки имплантировали в сформированное забрюшинное пространство в области ложа селезенки. На париетальной брюшине над фрагментами из ткани селезенки формировали отверстия диаметром 3,0 мм для оттока воспалительного экссудата. В ложе селезенки установили дренажную трубку диаметром 1,0 см для наружного оттока экссудата и микроирригатор диаметром 0,3 см для введения антибактериальных препаратов через отверстие, сформированное по среднеподмышечной линии, ниже реберной дуги слева. В послеоперационном периоде в течении 3-х суток по микроирригатору в сформированное ложе реимплантированной селезенки вводили антибактериальные препараты. Микроирригатор и дренажную трубку удаляли на 5 сутки после операции.
Все больные давали информированное добровольное согласие на медицинское вмешательство.
Заключение этического комитета ИМЭиФК УлГУ от 17.03.2010 г., проведение клинических исследований по применению разработанного способа аутотрансплантации ткани селезенки, предполагаемая эффективность и безопасность научно обоснованы.
Третью группу составили 30 относительно здоровых человек, у которых в анамнезе отсутствует спленэктомия, иммунная патология.
Статистическая обработка результатов производилась с помощью пакета программ Statistica 6. При сравнении полученных параметров нами использовался t-критерий Стьюдента для независимых парных выборок и х 2 -тест. Cтатистически значимыми признавались различия с уровнем доверительной вероятности не менее 95 % с учетом поправки Бонферрони для множественных сравнений.
Результаты исследования и их обсуждение
Средний возраст пострадавших составил 37,1±5,7 лет. Между группами исследования не было выявлено значимых различий по полу, возрасту.
Сравнительная оценка частоты развития послеоперационных осложнений (таб. 1) показала, что во второй группе осложнения возникали реже, чем в первой группе, у которых выполнена спленэктомия без аутотрансплантации ткани селезенки.
Спленэктомия (удаление селезенки)
Спленэктомия — хирургическое вмешательство, заключающееся в удалении селезенки. Операция может быть проведена в плановом порядке, что происходит чаще всего при заболеваниях крови, сопровождающихся увеличением селезенки. По экстренным показаниям хирургическое лечение показано при травмах или злокачественных процессах, в этом случае операция должна быть проведена незамедлительно.
Здоровая селезенка выполняет целый ряд функций, отвечающих за работу всего организма: защитную, кроветворную, метаболическую, фильтрующую. Но при некоторых заболеваниях селезенка перестает нормально функционировать, более того, это может негативно отразиться на состоянии других органов, представляя угрозу здоровью, а то и жизни человека. В таком случае показана спленэктомия — удаление селезенки: полное либо частичное.
Операция считается сложной, поэтому в нашем Центре показания к ее проведению обсуждаются консилиумом врачей. На успешность проведения в немалой степени влияет, помимо опыта хирургов, оснащенность операционных, которые в нашей клинике оборудованы всем необходимым, а все действия специалистов выполняются под контролем эндовидеолапароскопа. Мы стремимся проводить лапароскопическую спленэктомию, в ходе которой манипуляции осуществляются через небольшие разрезы, которые после заживления становятся практически незаметными. Но после удаления возникает снижение уровня тромбоцитов, для предупреждения чего при операции по поводу кист или опухолей доброкачественного характера в клинике проводится аутотрансплантация собственной ткани селезенки пациента в большой сальник с целью сохранения иммунологических свойств органа.
Продолжительность операции
около 90 минут
Время в стационаре
2-3 дня
Показания и противопоказания
- травмы или разрывы в результате заболевания;
- опухоли, абсцессы, кисты;
- некоторые заболевания крови, печени, патологии, связанные с иммунными нарушениями (ВИЧ);
- портальная гипертензия со спленомегалией и гиперспленизмом;
- сопутствующие заболевания организма в стадии декомпенсации;
- некоторые патологии крови;
- злокачественные заболевания в терминальной стадии.
Преимущества спленэктомии
- малотравматичность и отсутствие кровопотери;
- срок пребывания в стационаре минимальный, при лапароскопии — не более 3 дней;
- снижения риска осложнений как в ходе операции, так и по ее окончании;
- короткий период восстановления;
- после заживления отличный косметический результат.
Комментарий врача

Руководитель хирургической службы SwissClinic Пучков Константин Викторович
Почему спленэктомию лучше делать в Швейцарской Университетской клинике?
- Более 20 лет в нашей клинике проводится хирургическое лечение заболеваний селезенки, мы одними из первых начали применять органосохраняющие методики и проводить операции щадящим методом.
- Специалистами клиники запатентовано множество методик органосохраняющих вмешательств на селезенке, в том числе резекция или удаление с аутотрансплантацией ткани селезенки в большой сальник с целью сохранения иммунологических свойств организма. Еще в 90-х годах нашими специалистами — одними из первых в стране — была проведено уникальное вмешательство беременной женщине, при этом успешность спленэктомии подтверждена тем, что ребенок абсолютно не пострадал, а роды прошли естественным путем.
- Мы имеем более 40 патентов на бескровные методики, кроме того, кровопотеря и травматизация поджелудочной железы в ходе операции исключена благодаря использованию оборудования последнего поколения: ультразвуковых ножниц, эндоскопических сшивающих аппаратов и системы «LigaSure».
- Одновременно при проведении хирургического вмешательства в нашей клинике можно выполнить другие процедуры: биопсию печени, лимфоузлов, а также избавиться от сопутствующих патологий органов малого таза или брюшной полости.
Часто задаваемые вопросы
При спленэктомии нужна ли специальная подготовка?
Помимо обследования, которое человек должен пройти перед операцией — от этого зависит результативность лечения, возможно, понадобится вакцинация против некоторых инфекций: после хирургического вмешательства организм человека становится более чувствителен к инфекциям. Также имеются особенности в подготовке пациентов с гематологическими заболеваниями, у них часто развивается геморрагический диатез. Поэтому таким больным могут быть назначены препараты, уменьшающие вероятность развития побочных эффектов. Кроме того, пациенты, принимающие медикаменты, по согласованию с врачом должны временно прекратить прием некоторых препаратов (Варфарин, Аспирин и др.). Операция проводится натощак, накануне следует очистить кишечник. Также рекомендуется за несколько дней до процедуры отказаться от употребления продуктов, повышающих вздутие живота.
Как делают спленэктомию?
В ходе хирургического вмешательства последовательно проводится пересечение связочного аппарата органа, лигируются сосуды, после чего селезенка, предварительно помещенная в герметичный контейнер, извлекается. Благодаря использованию видеоэндоскопической техники при лапароскопии все манипуляции контролируются визуально, изображение при этом проектируется на монитор. После извлечения проводится ревизия органов брюшины, при необходимости выполняется санация. В ходе оперативного лечения возможна аутотрансплантация ткани селезенки пациента в большой сальник, целью чего является сохранение иммунологических свойств. По окончании в зависимости от показаний в полость брюшины на пару дней может быть установлен страховой дренаж для оттока жидкости. Операция выполняется под общей анестезией, ее длительность около 90 минут, удаленный биоматериал по окончании процедуры отправляется на гистологический анализ.
Какие существуют виды спленэктомии?
Существует несколько методов удаления: открытая операция через латеральный или медиальный доступ, в ходе которой удаляется селезенка, после чего рана ушивается. Также операция может быть проведена методом лапароскопии — это наиболее щадящая методика, при использовании которой все манипуляции осуществляются через разрезы размером не более 10 мм. Кроме того, возможно частичное или полное удаление селезенки. При поражении поджелудочной железы и неэффективности других способов лечения возможно проведение дистальной гемипанкреатэктомии со спленэктомией, заключающейся в удалении части поджелудочной железы и селезенки.
Есть ли у спленэктомии недостатки?
После операции, причем независимо от сложности, может развиваться ряд негативных симптомов: селезенка участвует в процессе кроветворения, и ее удаление негативно отражается на работе всего организма. После удаления для восстановления потребуется какое-то время, необходимое организму для перестройки, после чего станет возможной компенсация утраченного органа. Но в этот период снижается иммунитет, организм становится уязвим перед инфекциями, вирусами, опасно даже переохлаждение. Кроме того, могут появится изменения в составе крови, что может привести к тромбоэмболии. Возможны нарушения в работе печени, воспаление желчного пузыря и др. Чтобы избежать подобных нарушений, после проведенной операции человек должен наблюдаться у гематолога, который для предупреждения возможных негативных последствий назначит медикаментозное и порекомендует специальную диету.
Осложнения при спленэктомии
Любое оперативное вмешательство, в т. ч. удаление селезенки, сопровождается риском развития осложнений. Это могут быть: кровотечение или повреждения близлежащих органов в ходе операции, присоединение инфекции в послеоперационный период. Кроме того, на месте разреза возможно появление грыжи. Также существует целый ряд негативных факторов, усугубляющих ситуацию: лишний вес, хронические заболевания, проблемы со свертываемостью крови и др. Чтобы избежать осложнений, обращаться следует в медучреждение, где практикуется индивидуальный подход, а лечение проводится опытными специалистами. Кроме того, риск осложнений сегодня можно свести к минимуму благодаря оснащенности клиники современным оборудованием.
Реабилитация после спленэктомии — как проходит?
После лапароскопии подниматься с постели больному разрешается уже в день операции, рацион составляет легкая и жидкая пища. Дренажи, устанавливаемые по показаниям, извлекаются через пару дней. Стационар пациент может покинуть спустя 2-3 дня. На полное восстановление уйдет около трех недель. После операции человек должен находиться под наблюдением врача-гематолога. Интенсивные физические нагрузки следует отложить на месяц, отдав предпочтение несложным упражнениям, пешим прогулкам. Особое внимание следует уделить профилактике простудных и инфекционных заболеваний, огромное значение имеет соблюдение правил здорового питания, занятия физкультурой, прогулки на свежем воздухе.
Заболевания
Киста селезенки и поражения селезенки при заболеваниях крови
Вам поставили диагноз киста селезенки или у Вас выявили поражение селезенки на фоне других заболеваний? Вам запретили любые физические нагрузки, Вам требуется принимать препараты, чтобы избавиться от постоянных болей в левом боку? Вы стали быстро уставать и работоспособность снизилась практически до нуля? Вы часто простываете и простуда протекает с высокой температурой? Вы обратились в клинику, где Вам помогут.
Альтернативные методики
Удаление капсулы кисты селезенки (лапароскопия)
Показанием к удалению кисты селезенки и капсулы является паразитарный характер кисты, а также развитие осложнений. При неосложненных образованиях непаразитарного происхождения операция рекомендована при больших размерах кисты.…
Аутотрансплантация селезенки. Методика аутотрансплантации селезенки.
Представлен обзор литературы, посвященный хирургическому лечению повреждений селезенки. Особое внимание отводится хирургическому лечению, направленному на сохранение этого органа с помощью лазерной техники. Показано, что практика использования операций, направленных на сохранение селезенки при ее травме прошла несколько этапов. Применение таких хирургических вмешательств во многом зависит от технического оснащения операционного блока.
Значение селезенки в организме была описана Аристотелем (382-322 до н.э.). Несмотря на многочисленные научные исследования, некоторые функции селезенки до настоящего времени остаются невыясненными. Известно, что селезенка не относится к жизненно важным органам. Однако ей принадлежит ряд важных функций, таких как:
1) удаление микроорганизмов и антигенов из кровотока;
2) синтез иммуноглобулина и пропердина;
3) осуществление деструкции истощенных и патологически измененных эритроцитов;
4) участие в эмбриональном гемопоэзе, который при некоторых заболеваниях может выступать в качестве экстрамедуллярного гемопоэза [64, 87].
Повреждения селезенки при механической травме встречаются в 15-50 % от числа всех пострадавших с травмой живота [20, 45, 50, 53, 66]. Они занимают 2-3-е место после повреждений печени и кишечника [19, 29, 32, 44, 62]. При этом летальность достигает 25 % [25, 32]. Среди механизмов развития закрытых травм селезенки преобладают прямые удары в область левого подреберья, сдавления нижних отделов грудной клетки, сила инерции при падении с высоты [45]. Отмечено, что хрупкость селезеночной паренхимы обусловливает значительное внутрибрюшное кровотечение даже при небольших повреждениях капсулы. По данным П.Н. Зубарева и В.П. Еременко [26], D.E. Fri [66], 42-59 % больных с закрытой травмой селезенки госпитализируют в состоянии тяжелого геморрагического шока. При этом внутрибрюшная кровопотеря в среднем составляет 1685 мл [87].
Органосохраняющие операции при повреждениях селезенки пропагандируются лишь в отдельных публикациях [33, 35, 48]. При этом чаще других упоминается спленорафия, впервые выполненная Тиффани в 1894 году.
Вместе с тем вплоть до настоящего времени отношение к органосохраняющим операциям неоднозначно. Так, по мнению Р.Ш. Байдулатова [10], T.H. Ragsdale et al. [80], органосохраняющие операции часто оказываются сложными, не всегда гарантирующими от рецидива кровотечения. Из-за этого при большинстве травм селезенки авторы рекомендуют спленэктомию. В качестве относительного противопоказания к органосохраняющей операции некоторые ученые относят перитонит [22, 34, 37].
Зарубежные авторы [64, 87] разработали методику выбора того или иного органосохраняющего вмешательства в зависимости от морфологических типов нарушения целостности селезенки. Они различают 4 морфологических типа:
1. Первый тип - разрывы капсулы без нарушения целостности паренхимы.
2. Второй тип - разрывы капсулы селезенки сочетаются с нарушением целостности паренхимы.
3. Третий тип - разрывы распространяются на ворота органа.
4. Четвертый тип - фактически полное разрушение селезенки.
При повреждениях первого типа авторы накладывают швы нитью 3-0 из рассасывающегося материала. В подобных ситуациях ими используются также аппликации биологического клея или порошкообразного коллагена.
Повреждения второго типа, по мнению авторов, требуют иссечения размозженных тканей с последующим наложением глубоких швов (нить 3-0) с дополнительным укреплением их прядью сальника на ножке.
При повреждениях третьего типа выполняется резекция селезенки, или, выражаясь словами автора, - «частичная спленэктомия». К образующейся раневой поверхности фиксируют участок сальника, прибегают к аппликации биологического клея или порошкообразного коллагена.
Четвертый тип повреждения, естественно, требует удаления органа.
Массивные внутрибрюшные кровотечения, возникающие при повреждениях селезенки, нередко затрудняют выполнение органосохраняющих операций [36]. При глубоких разрывах паренхимы авторами предложена остановка кровотечения методом эмболизации, а при поверхностных разрывах - внутриартериального введения лекарственных веществ. Причем, это может быть использовано как с целью предоперационной подготовки больного, так и в качестве основного метода лечения.
При небольших повреждениях селезенки предложен метод гемостаза, заключающийся в заклеивании разрыва капсулы участком ксенобрюшины клеями МК-8 или МК-7. Ксенобрюшину используют также при разрывах в области полюсов органа, фиксируя ее непрерывным кетгутовым швом в виде колпачка. При ранениях в области ворот органа предложен метод «бинтования» ксенобрюшиной [13].
В случае разрыва селезенки на две части с сохранением их кровоснабжения используется методика, при которой раневые поверхности коагулируются, покрываются сеткой или гемостатической губкой, фиксируемых матрацными швами [60]. Авторами предложены следующие виды швов:
1. Горизонтально-матрацный - викриловой нитью с подкладкой из тефлона.
2. Матрацный - хромированным кетгутом.
4. Обычный - хромированным кетгутом с применением сетки.
Экспериментальными работами J.W. Alexander et al. [56], обосновано использование фибриновой пленки с целью гемостаза. Пленка, содержащая концентрированный фибриноген, обеспечивает хорошую системную и местную совместимость. Она может быть применена при паренхиматозных кровотечениях, что позволяет использовать минимальное количество травмирующих орган швов, способствует оптимальному заживлению ран селезенки.
Использование вышеописанных клеев не нашло широкого применения. Более эффективными оказались фибриновые клеи, клей Лигамент-Филанеду, принцип действия их заключается в воспроизведении конечных этапов свертывания крови [18, 42, 67].
Решая вопрос об оставлении фрагмента селезенки, не связанного с основными питающими сосудами ворот, при отсутствии других технических средств, В.В. Дибижев [24], накладывал зажим на сосудистую ножку. Отсутствие изменения цвета или пульсирующего кровотечения (за счет коротких желудочных или диафрагмальных сосудов) служили основанием к оставлению этого фрагмента в брюшной полости.
Возможна резекция селезенки с использованием сшивающего аппарата [7, 43, 86].
S. Frederic et al. [65], C.A. Steward [82], В.Н. Бордуновский [13], считают показанной резекцию при возможности сохранения 25 % органа.
Несомненно, перспективен метод гемостаза, предложенный В.С. Савельевым с соавт. [45], и Е.И. Бреховым с соавт. [14]. Метод разработан в экспериментальных условиях и заключается в использовании плазменных потоков для резекции, поврежденной селезенки. При воздействии на «сухое» операционное поле было отмечено значительное повышение гемостатических свойств. «Сухость» операционного поля достигается временным пережатием сосудов ворот селезенки или сдавливанием краев раны. При этом время воздействия уменьшалось со 100-120 до 60-80 с [14]. Е.И. Брехов с соавт. [14], и А.Д. Толстой с соавт. [49], сообщили об успешной остановке кровотечения из ран селезенки при ее интраоперационном повреждении.
Несомненный интерес представляют публикации, в которых в сравнительном аспекте содержатся некоторые сведения о применении лазерного скальпеля. Так, R. Orda et al. [78], выявили, что после резекции селезенки лучом СО2-лазера через 21-30 суток процессы организации заканчиваются включением в сформированный рубец инкапсулированных частиц, гигантских клеток и глыбок гемосидерина. Полное заживление после применения лазера наступало за три недели.
В.Н. Кошелев с соавт. [28], выполнили СО2-коагуляцию ран селезенки травматического происхождения у 24 больных с сохранением органа.
В результате многолетних исследований были определены противопоказания к применению СО2-лазера при травматических повреждениях. К ним относятся: тяжелое состояние больного, обусловленное шоком или сопутствующими повреждениями, отрыв селезенки от сосудистой ножки, полное размозжение органа, периспленит, разрыв патологически увеличенного органа. Кроме вышеописанных факторов, авторы подчеркивают, что для проведения подобных операций должна быть «настроенность» всего коллектива на сохранение органа [28].
Основными противопоказаниями к сохранению селезенки служат тяжелый шок с нестабильной гемодинамикой, значительное повреждение паренхимы, отрыв селезенки от сосудистой ножки [13,21,55,61].
С.А. Афендулов [8], F.P. Angelecu N. et al. [57], C.I.C. Nei et al. [76] считают, что выполнение органосохраняющих операций менее уместно в случаях шока, при одновременных повреждениях других органов брюшной полости, массивном загрязнении брюшной полости при проникающих ранах, при неконтролируемом артериальном кровотечении, при тяжелых нарушениях системы свертывания крови, при ожирении и преклонном возрасте.
Важно подчеркнуть, что добиться выполнения органосохраняющих операций в ста процентах наблюдений невозможно. Поэтому, в случае невозможности сохранения селезенки, альтернативой такой операции может быть аутолиентрансплантация [15, 41, 48, 54, 70, 85].
Начало экспериментальной разработки этого метода относится к 20-м годам ХХ века, а интенсивные исследования проблемы началось только в 60-е годы.
В настоящее время предложены многочисленные способы аутолиентрансплантации. К ним относят помещение фрагментов селезенки в большой сальник, в карман брыжейки [16, 76] или в мышечный массив забрюшинного пространства [85], кроме того, предложены способы аутолиентрансплантации в брыжейку тонкой кишки, толстой кишки [22].
Среди всех предложенных методик аутолиентрансплантации можно выделить 2 группы, используемые для подготовки селезеночной ткани к имплантации. К ним относится имплантация «кусочков ткани» с сохранением гистологической структуры и без сохранения структуры - имплантация пульпы или клеточной взвеси селезеночной ткани [8, 35].
При имплантации фрагментов ткани селезенки нарезают небольшие фрагменты органа, определенного размера, погружают в жидкость для удаления излишков крови и помещают в брюшную полость. С целью улучшения приживаемости аутолиентрансплантата Н.И. Батвинников и соавт. [11], предлагают промывать кусочки селезенки в физиологическом растворе с добавлением антибиотиков. Операция не занимает много времени [4, 6, 29, 46].
Имплантация пульпы ткани селезенки требует тщательного ее измельчения и обработки в биологически активных жидкостях, что значительно усложняет операцию [1, 2, 23, 30, 38].
И.И. Бабич и соавт. [9], разработали в эксперименте и применили в клинике оригинальный метод геторотопической аутолиентрансплантации в поперечную мышцу живота с прикрытием трансплантата прядью сальника на ножке. Н.А. Кущ и соавт. [30], предложили реплантацию гомогената пульпы селезенки, для приготовления которой использовали специальное устройство.
В работе А.А. Матиненко [35], показано, что процессы регенерации в ткани селезенки проходят три фазы: некробиотическую, восстановительную и структурной регенерации. Вновь образованная ткань селезенки имеет морфологически органо-типическую функцию [4, 41].
Использование гетеротопической аутолиентрансплантации селезеночной ткани у детей в разволокненную поперечную мышцу живота с перитонизацией прядью большого сальника на ножке позволило предупредить тяжелые осложнения и купировать синдром гипоспленизма [9]. Данная методика, по мнению авторов, обладает некоторыми преимуществами: оптимальными условиями питания селезеночной ткани в различные периоды реваскуляризации трансплантата, локализацией его в функциональном месте с участием в портальном кровообращении, перспективой роста «новой селезенки». В то же время получены сведения, что структурные повреждения в аутолиентрансплантате, изменения в его массе и кровообращении могут оказать отрицательное влияние на фагоцитарную активность [81].
В эксперименте было проведено исследование реваскуляризации фрагментов ткани селезенки в серозно-мышечно-подслизистом лоскуте желудка на сосудистой ножке [12]. При этом выявлена хорошая приживаемость имплантата. Авторы полагают, что селезеночная ткань не только замещает функционирующий орган, но и, в определенной степени, стимулирует адаптационно-компенсаторные процессы после спленэктомии, что проявляется реактивной гиперплазией лимфатических узлов уже с первых дней послеоперационного периода. Авторы считают, что имплантант начинает функционировать через 1-2 месяца.
Реимплантированная ткань селезенки в большинстве случаев хорошо адаптируется, о чем можно судить по тому, что тельца Жолли в эритроцитах, появляющиеся в ближайшее время после операции, перестают определяться к концу второй недели после операции [39]. Авторы показывают, что через 1,5-2 месяца трансплантат начинает визуализироваться при сцинтиографическом и ультразвуковом исследовании. В дальнейшем аутолиентрансплантат функционирует нормально, повышенной наклонности к инфекционным заболеваниям у оперированных больных не отмечается [63]. Вместе с тем оценки жизнеспособности и функциональной активности трансплантатов, высказанные после обследования пациентов, перенесших аутолиентрансплантацию, противоречивы. Так, М.М. Абакумов и соавт. [3], И. Фурка и соавт. [51] расценивают жизнеспособность трансплантатов полной. В то же время P. Klaune et al. [68], эффективность ее оценивают как сомнительную.
Существует точка зрения, что аутолиентрансплантация в сальник уменьшает смертность, повышает выживаемость экспериментальных животных [74]. При этом в клиренсе бактерий большую роль играет масса трансплантата и объем перфузионной ткани [83].
В раннем послеоперационном периоде осложнений не было, при этом авторы отмечают нормализацию иммунного статуса, связанную с регенерацией перенесенной ткани селезенки. К сожалению, отсутствуют сведения об отдаленных результатах этой процедуры (инфекционные осложнения, качество жизни, прогрессирование онкопроцесса, долговременная выживаемость). Негативным фактором следует считать возможные воспалительные осложнения самой аутоспленотрансплантации, которые в неотложной и гнойной хирургии могут достигать 30 % при экстраперитонеальном размещении фрагментов селезенки [5].
E. Kunz et al. [69], произвели 35 реимплантаций ткани селезенки в клинике, пересаживая 35-50 % от массы органа. Через год после операции при помощи сцинтиографии подтверждали наличие селезеночной ткани. При радиоизотопном исследовании с помощью эритроцитов, меченных 99 Тс, уже через две недели отмечалось накопление изотопов в зоне трансплантата [58, 84].
Радионуклидное исследование, выполненное J.C. Orlando et al. [79], показало нарастание функциональной активности селезенки, начиная со 2-й до 3-й недели. В то же время гистологические исследования обнаружили начало клеточной пролиферации с 5-й недели, восстановление структуры ткани к 7-й неделе, массы имплантированной ткани к 24-30-й неделе.
Однако, по мнению М.Х.A. Frederic [65], оценка функционального состояния фрагментов селезенки по степени включения в него радиофармопрепарата ( 99 Тс) не является исчерпывающей. В связи со сказанным, очевидно, что требуются более сложные иммунологические исследования.
К противопоказаниям для аутолиентрансплантации относят: наличие остаточных очагов ткани (спленоз, добавочная селезенка) после иссечения органа, тотальное поражение пульпы гнойно-деструктивным процессом, старческий (более 70 лет) возраст пациента [22].
Необходимо отметить, что в последнее время широкое применение нашла спленэктомия с использованием лапароскопической техники. По мнению К.В. Пучкова и соавт. [40], лапароскопическая спленэктомия является альтернативой открытой спленэктомии при гематологических заболеваний, и ее применение позволяет снизить частоту интра- и послеоперационных осложнений, уменьшить послеоперационный койко-день и улучшить качество жизни пациентов. Б.Ю. Цветков и соавт. [52], в качестве абсолютных противопоказаний для проведения таких операций у гематологических больных, относят увеличение размера селезенки более 30 см, гнойное поражение селезенки. Применив данный вид операции у 18 пациентов, авторы сообщают о двух осложнениях гнойно-септического характера, проявляющихся развитием абсцессов брюшной полости. Широкое использование лапароскопической спленэктомии при гематологических заболеваниях отмечено в детской практике [31]. При этом, по мнению А.Ф. Дронова и соавт. [31], применение данной методики позволяет получить отличные функциональные и косметические результаты при отсутствии интра- и послеоперационных осложнений.
Таким образом, вышеизложенное показывает, что практика использования органосохраняющих операций при травматических повреждениях селезенки прошла несколько этапов. Применение таких хирургических вмешательств во многом зависит от технического оснащения операционного блока. Следует подчеркнуть, что, несмотря на большое количество предложенных органосохраняющих операций, до настоящего времени основным вмешательством остается спленэктомия. При этом как альтернатива полному удалению органа все шире применяется аутолиентрансплантация.
Читайте также:
