Болезнь Кавасаки
Добавил пользователь Владимир З. Обновлено: 27.01.2026
В статье представлен случай поздней диагностики слизисто-кожного лимфонодулярного синдрома (синдрома Кавасаки). У ребенка отмечались лихорадка, поражение слизистых оболочек (конъюнктивит, стоматит), сыпь, плотные отеки кистей и стоп, артрит, коронарит. Инициальная терапия оказалась неэффективна. При подтверждении диагноза назначена патогенетическая терапия с хорошим эффектом. Авторы представляют успешное применение иммуноглобулина нормального человеческого для внутривенного введения в дозе 2 г/кг массы тела на курс в сочетании с ацетилсалициловой кислотой в дозе 80 мг/кг в сут. Уже через 1 сут лечения температура у ребенка снизилась до субфебрильных цифр, уменьшились боли в стопах. Через 1 нед купировались лихорадка, сыпь, стоматит, конъюнктивит; значительно уменьшились отеки конечностей и явления артрита, нормализовались лабораторные показатели активности болезни (СОЭ и СРБ). Через 3 нед купировалось воспаление в коронарных артериях. Нежелательных явлений на фоне терапии иммуноглобулином у ребенка не отмечалось.
Ключевые слова
Об авторах
Научный центр здоровья детей, Москва, Российская Федерация Первый Московский государственный медицинский университет им. И.М. Сеченова, Российская Федерация
Россия
Научный центр здоровья детей, Москва, Российская Федерация Первый Московский государственный медицинский университет им. И.М. Сеченова, Российская Федерация
Россия
Список литературы
1. Newburger J. W., Takahashi M., Gerber M. A. et al. Diagnosis, treatment, and long-term management of Kawasaki disease: a statement for health professionals from the Committee on Rheumatic Fever, Endocarditis, and Kawasaki Disease, Council on Cardiovascular Disease in the Young, American Heart Association. Pediatrics. 2004; 114: 1708–33.
2. Baranov A. A., Alekseeva E. I., Gaedicke G. Paediatric Rheumatology. Atlas. Reed Elsevier LLC (Russia). 2011.
3. JCS Joint Working Group. Guidelines for Diagnosis and Management of Cardiovascular Sequelae in Kawasaki Disease 2008. Circ J. 2010; 74: 1989–2020.
4. Cassidy J., Petty R. Texbook of paediatric rheumatology, 6th еd. Elsevier Saunders. 2010.
5. Ozen S., Ruperto N., Dillon M. J. et al. EULAR/PReS endorsed consensus criteria for the classification of childhood vasculitides. Ann Rheum Dis. 2006; 65: 936–41.
6. Лыскина Г. А., Ширинская О. Г. Слизисто-кожный лимфонодулярный синдром (синдром Кавасаки). Диагностика и лечение. Москва: Видар-М. 2008.
7. Oates-Whitehead R. M., Baumer J. H., Haines L. et al. Intravenous immunoglobulin for the treatment of Kawasaki disease in children. Cochrane Database Syst Rev. 2003. CD004000.
8. Weng K.-P., Hsieh K.-S., Huan S.-H., Ou S.-F., Ma C.-Y., Ho T.-Y., Lai C.-R., Ger L.-P. Clinical relevance of the risk factors for coronary artery lesions in Kawasaki disease. Kaohsiung JournaI of Medical Sciences. 2012; 28: 23–29.
9. Provan D., Nokes T. J. C., Agrawal S., Winer J. B., Wood P. Clinical guidelines for the use of intravenous immunoglobulin. Department of Health, London. 2007.
10. Newberger J. W., Takahashi M., Beiser A. S. et al. A single intravenous infusion of gamma globulin as compared with four infusions in the treatment of acute Kawasaki Syndrome. N Engl J Med. 1991; 324 (23): 1633–1639.
11. Sakata K., Hamaoka K., Ozawa S.-I., Niboshi A., Yoshihara T., Nishiki T., Nakagawa Y., Kazuta K., Morimoto Y., Kamiya Y., Yamamoto T., Horii Y., Kido S. A randomized prospective study on the use of 2 g-IVIG or 1 g-IVIG as therapy for Kawasaki disease. Eur J Pediatr. 2007; 166: 565–571.
Болезнь Кавасаки: новые клинические рекомендации ACR
Американская коллегия ревматологов (ACR) совместно с Фондом исследования васкулитов представила обновленные рекомендации по ведению пациентов с болезнью Кавасаки. Документ содержит критерии диагностики заболевания, рекомендации по обследованию и лечению пациентов.

Болезнь Кавасаки — васкулит с поражением сосудов среднего диаметра. Чаще встречается у детей младше 5 лет. Частота в США составляет 25—50 случаев на 100 тысяч человек в год. Уровень смертности в случае своевременного лечения низкий.
Распространенность осложнений
В развитых странах болезнь Кавасаки — самая распространенная причина приобретенных сердечно-сосудистых заболеваний у детей. Частота образования аневризм коронарных артерий составляет 25% при отсутствии лечения и 5% при адекватной терапии. Среди детей до шести месяцев риск появления аневризм коронарных артерий возрастает до 50%, в том числе у детей, которые получают внутривенный иммуноглобулин.
Диагностические критерии болезни Кавасаки
Болезнь Кавасаки
Фебрильная лихорадка продолжительностью пять дней и больше при отсутствии других причин и с наличием хотя бы четырех клинических проявлений из пяти:
1. двусторонняя инъекция бульбарной конъюнктивы без экссудата,
2. красные растрескавшиеся губы, малиновый язык и/или эритема слизистой оболочки полости рта и глотки,
3. эритема и отек кистей и стоп (в остром периоде) и/или десквамация околоногтевой области (в подостром периоде),
4. пятнисто-папуллезная, диффузная эритродермия или эритематозная полиморфная сыпь,
5. лимфаденопатия шеи (хотя бы один лимфоузел более 1,5 см в диаметре), чаще односторонняя.
Диагноз может быть поставлен после четырех дней лихорадки при наличии более четырех клинических признаков.
Неполная болезнь Кавасаки
Длительная необъяснимая фебрильная лихорадка у ребенка при наличии менее четырех клинических проявлений болезни Кавасаки
Лабораторные показатели, соответствующие болезни Кавасаки (повышения СОЭ, С-реактивного белка, уровня трансаминаз, отрицательная лейкоцитарная эстераза мочи)
ИЛИ изменения, выявленные при проведении эхокардиографии (расширение коронарных артерий).
Первоначальный период фебрильного повышения температуры называют острой болезнью Кавасаки.
Диагностические критерии осложнений
Одним из тяжелых осложнений болезни Кавасаки служит синдром активации макрофагов. Его можно заподозрить при наличии стойкой лихорадки, спленомегалии, повышении уровня ферритина и тромбоцитопении. Несвоевременное начало лечения этого состояния при болезни Кавасаки может привести к образованию крупных аневризм коронарных артерий и их разрыву, стенозу коронарных артерий и развитию инфаркта миокарда, полиорганной недостаточности и смерти.
Диагностика
При подозрении на неполную болезнь Кавасаки, а также при развитии у детей шока или синдрома активации макрофагов неясной этиологии показано назначение ЭХО-КГ с обследованием коронарных артерий.
Лечение
Стандартом лечения болезни Кавасаки является внутривенный иммуноглобулин . Его следует назначать незамедлительно после постановки диагноза, поскольку терапия существенно снижает вероятность образования аневризм артерий, а также сокращает длительность лихорадки и других симптомов. Препарат вводят однократно в дозировке 2 г/кг (целесообразная максимальная доза составляет 100—140 г/кг).
Всем пациентам с болезнью Кавасаки показано назначение аспирина. Точная дозировка не установлена. Обычно используются высокие дозы аспирина (80—100 мг/кг в день), однако преимущество высоких доз над низкими (3—5 мг/кг в день) не доказано.
При высоком риске резистентности к внутривенному иммуноглобулину или высоком риске формирования аневризм введение иммуноглобулина следует сочетать с глюкокортикоидами или другими иммуносупрессивными препаратами.
Факторами риска развития аневризм коронарных артерий служат Z -показатель левой передней нисходящей артерии или правой коронарной артерии 2,5 и выше, а также возраст меньше шести месяцев.
У пациентов с гигантскими аневризмами (Z-показатель больше 10) и множественными аневризмами вероятность обратного развития аневризм низкая, а частота осложнений самая высокая.
Типичная дозировка преднизолона составляет 2 мг/кг в день (максимально — 60 мг в день) с постепенным снижением в течение 15 дней. Вместо кортикостероидов возможно назначение инфликсимаба, анакинры или циклоспорина.
Не рекомендуется дополнительное назначение кортикостероидов и других иммуносупрессивных препаратов при отсутствии высокого риска осложнений.
Пациентам с неполной болезнью Кавасаки не рекомендуется откладывать начало лечения внутривенным иммуноглобулином. Терапию следует начинать незамедлительно после выявления неполной болезни Кавасаки, поскольку риск дилатации коронарных артерий возрастает с каждым днем без лечения.
При синдроме активации макрофагов или подозрении на него рекомендуется немедленно начать лечение внутривенным иммуноглобулином в сочетании с препаратами, которые воздействуют на цитокиновый шторм: анакинрой и кортикостероидами. Несвоевременное начало лечения повышает риск летального исхода.
Пациентам с персистирующей лихорадкой после введения иммуноглобулина повторный курс внутривенного иммуноглобулина предпочтительнее использования кортикостероидов. Однако следует учитывать, что введение повторной дозы внутривенного иммуноглобулина повышает вероятность развития гемолитической анемии. Следует рассмотреть вопрос об использовании альтернативных методов лечения (глюкокортикоидов или других иммуномодуляторов) у пациентов с факторами риска развития гемолитической анемии.
Если лихорадка сохраняется после повторного введения иммуноглобулина, показана иммуносупрессивная терапия глюкокортикоидами или введение инфликсимаба, циклоспорина.
В тяжелых случаях, например, в случае быстро увеличивающихся аневризм, возможно использование комбинации глюкокортикоидов и других иммуносупрессивных препаратов.
После нормализации температуры следует продолжать ежедневную термометрию в течение 1—2 недель , поскольку возможен возврат болезни, или заболевание может быть устойчиво к терапии. Продолжительность лихорадки является прогностическим фактором развития аневризм коронарных артерий.
Пациентам без аневризм коронарных артерий, но с персистирующим артритом после терапии иммуноглобулином возможно назначение НПВП коротким курсом (3—4 недели). Если требуется длительный курс НПВП, следует решить вопрос об использовании альтернативных антикоагулянтов (например, клопидогрела).
Что такое болезнь Кавасаки – причины, симптомы, лечение
Причины и симптомы болезни Кавасаки, клинические рекомендации
Синдром Кавасаки – заболевание, для которого присущи патологические поражения воспалительного характера в артериях разного размера. Болезнь Кавасаки у взрослых выявляется очень редко, поскольку относится к педиатрии и чаще диагностируется у детей в возрасте до 5 лет.
Причины синдрома Кавасаки у детей
Стенки сосудов состоят из специфических эндотелиальных клеток, и по непонятным причинам иммунная система организма ребенка может начать выработку антител к ним. Последствиями такой неадекватной реакции иммунитета станут:
- воспаление средней оболочки артерий и последующее отмирание ее клеток;
- разрушение мембран (внутренних и наружных), что провоцирует формирование аневризм (патологические расширения стенок сосудов);
- формирование фиброзных изменений в стенках сосудов;
- максимально критическое сужение просвета артерий.
Истинные причины синдрома Кавасаки у детей до сих пор не выяснены. Однако у врачей есть два предположения. Первое относится к предрасположенности к патологии у представителей азиатской расы. Во втором случае речь идет о несовершенстве иммунной системы, снижении ее функциональности.
Симптоматика
Рассматриваемое заболевание начинается всегда остро:
- повышается температура тела, нередко до критических отметок;
- увеличиваются шейные лимфатические узлы;
- беспокоят сильные боли в животе, тошнота и частая рвота после приема пищи.
Ребенок категорически отказывается от еды, постоянно плачет, у него нарушается сон. В первый месяц симптомы болезни Кавасаки отягощаются кожными проявлениями – высыпания поражают нижние и верхние конечности, туловище. Волдыри быстро формируются и созревают, затем лопаются и заживают, а на их месте образуется красная, плотная поверхность – она болезненная и причиняет массу неудобств.
Дополняют клиническую картину:
- покраснение слизистой глаз;
- выраженная сухость ротовой полости и губ;
- малиновый цвет языка;
- конъюнктивит;
- отечность стоп и уплотнение их кожных покровов.
По мере прогрессирования заболевания у ребенка отмечается появление сильной одышки после нетяжелых физических нагрузок, быстрая утомляемость и общая слабость с повышенной сонливостью.
Общие принципы лечения заболевания
Опасность болезнь Кавасаки представляет только в том случае, если отсутствует грамотная терапия или заболевание было поздно диагностировано. Лечение синдрома Кавасаки у детей проводится следующими препаратами:
- иммуноглобулин – основное назначение, позволяет нормализовать и стабилизировать работу иммунной системы;
- антикоагулянты – вводятся в качестве профилактики формирования тромбов;
- аспирин (ацетилсалициловая кислота) – снижает интенсивность воспаления, разжижает кровь и предупреждает образование тромбов.
Клинические рекомендации при болезни Кавасаки:
- больному нужно обеспечить покой, в комнате должно постоянно проветриваться;
- необходимо контролировать температуру тела и при ее резком повышении давать ребенку соответствующие препараты;
- питание должно быть низкокалорийным, но полноценным – исключается тяжелая пища в виде жаренных, копченных, соленых и маринованных блюд.
Прогнозы по заболеванию врачи дают благоприятные, только в 0,8% случаев все заканчивается летальным исходом. Чаще всего осложнениями при отсутствии адекватного лечения являются инфаркт миокарда, тромбоз артерий, тяжелая форма сердечной недостаточности.
Более подробно о болезни Кавасаки, ее течении и особенностях терапии можно узнать на страницах нашего сайта Добробут.ком.
Синдром Кавасаки у детей, заболевших в возрасте 5 лет и старше. Обзор литературы, собственное наблюдение
Цель обзора: ознакомить широкий круг врачей с проблемами клиники, диагностики и течения синдрома Кавасаки (СК) у детей, заболевших в возрасте 5 лет и старше; проанализировать факторы риска кардиоваскулярных осложнений СК в возрастной группе от 5 лет.
Основные положения. Слизисто-кожный лимфонодулярный синдром (болезнь (или синдром) Кавасаки) — это системный васкулит детского возраста, характеризующийся лихорадкой, воспалительными изменениями слизистых оболочек, кожи, лимфатических узлов, возможным поражением коронарных и других артерий. Встречается преимущественно у детей младше 5 лет. Для детей 5 лет и старше характерны бо́льшая выраженность воспаления, более длительная лихорадка, бо́льшая частота шейной лимфаденопатии, резистентности к иммуноглобулинам внутривенного введения и дилатационных поражений коронарных артерий.
Заключение. Клиническая картина СК и факторы риска развития осложнений у детей 5 лет и старше отличаются от таковых у детей до 5 лет.
Слизисто-кожный лимфонодулярный синдром (болезнь (или синдром) Кавасаки) — это системный васкулит детского возраста, характеризующийся лихорадкой, воспалительными изменениями слизистых оболочек, кожи, лимфатических узлов, возможным поражением коронарных и других артерий. Синдром Кавасаки (СК) признан ведущей причиной приобретенных заболеваний сердца у детей, прежде всего патологии коронарных артерий (КА) [1–4, 11, 12] . Эти изменения в ряде случаев могут сохраняться у пациента всю жизнь, приводя к ишемической болезни сердца и инфаркту миокарда в детском и молодом возрасте [12].
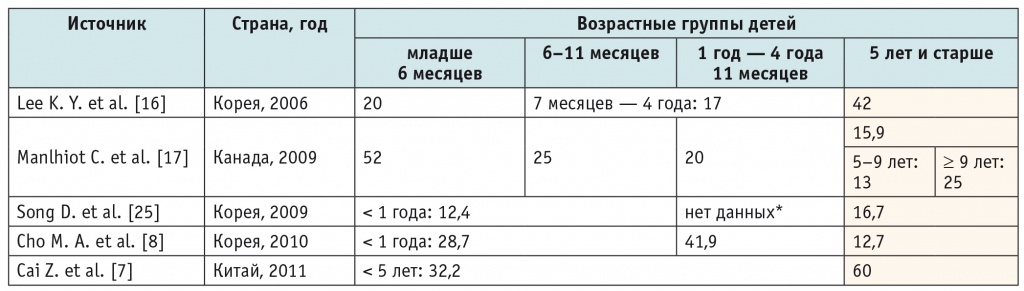
Прежде всего, необходимо отметить, что больные СК старше 5 лет — это не казуистика. Как видно из таблицы 1 , в исследованиях последних лет доля больных СК старше 5 лет варьировала от 8,8 до 39,2% (в Китае и Корее — 8,8–17,7%, в Канаде — 25%, в Индии — 39,2%). Относительная частота больных СК с более высокой возрастной планкой в разных странах также значительно различается. Так, в США [18], Канаде дети старше 8–9 лет составили 5,6–7,5%, тогда как в Индии — 13,4%. S. Singh и соавт. объясняют существенно более высокий показатель в Индии гиподиагностикой СК у детей младшего возраста [24]. Среди 15 692 больных СК (Корея, 1994–2002 гг.) дети старше 8 лет составили 1,35% [22].
Таблица 1
Относительная частота синдрома Кавасаки у детей разного возраста, %
Притом что больных СК можно встретить в любой возрастной группе, с возрастом их число уменьшается. Для примера приведем показательный график возрастного распределения больных СК старше 8 в Корее, представленный в работе Y. W. Yong и соавт. ( рис. ). В исследование были включены 211 детей с СК старше 8 лет, отобранных из 15 692 больных детей: 142 ребенка были 8–10 лет (0,90%), 42 — 10–12 лет (0,27%), 27 детей — 12 лет и старше (0,17%); медиана возраста = 9,8 года; М : Д = 1,9 : 1,0 [22].
Рис. Возрастное распределение 211 больных синдромом Кавасаки старше 8 лет (Корея, 2005), n [22]
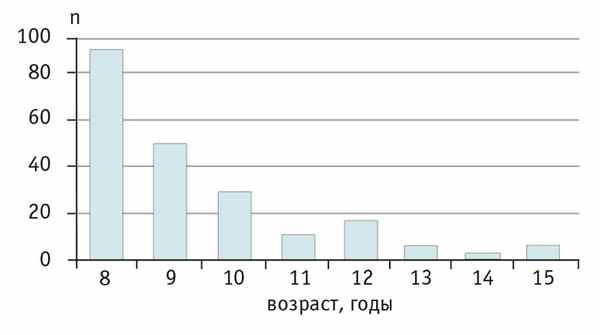
Частота рецидивов в исследованной группе составила 3,8%. Поражение КА отмечалось в 25,4% случаев, у одного ребенка развился инфаркт миокарда. Сравнивая эти данные с данными пациентов до 8 лет, авторы пришли к выводу, что для детей более старшего возраста характерна значительно бо́льшая частота поражения КА (25,4% против 19,8%, p < 0,05) [22].
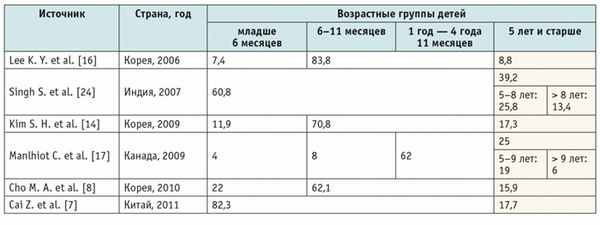
Такой же вывод сделали K. Y. Lee и соавт. [16]. В их исследовании, проведенном с участием 136 детей с СК всех возрастов, частота поражения КА в группе детей 5 лет и старше составила 42%. Сравнительная характеристика частоты дилатационных поражений КА у детей по данным разных авторов приведена в таблице 2 . Из нее видно, что в исследованиях, проведенных в разных странах, и даже в исследованиях, которые были выполнены в одной и той же стране, но в разные годы, частота поражения КА неодинакова.
Таблица 2
Частота поражения коронарных артерий при синдроме Кавасаки у детей разного возраста, %

* В работе анализировались группы детей младше 1 года и старше 5 лет.
Помимо более частого поражения КА, выявленного в части исследований, у заболевших СК в возрасте старше 5 лет, отмечены и другие клинические особенности. Ряд авторов указывают на бо́льшую продолжительность лихорадки у детей старше 5 лет [7, 25]. В этой группе статистически значимо чаще встречались артриты и артралгии [7, 24], шелушение ладоней и стоп [24]. В исследовании Z. Cai и соавт. у детей с СК старше 5 лет суставной синдром наблюдался с частотой 40% против 6,5% в возрасте до 5 лет [7]. Эти больные имели более выраженный воспалительный ответ и худший прогноз относительно развития тромбозов, стенозов и инфарктов [7, 16, 18, 25]. Так, D. Song и соавт., Z. Cai и соавт. показали, что для них характерны более низкие уровни альбумина D и натрия сыворотки крови, а также более высокие уровни лейкоцитов, СРБ [25], СОЭ [7, 25].
Такой симптом, как шейная лимфаденопатия, более распространен у детей с СК в возрасте 5 лет и старше [7, 8, 10, 16]. Предполагается, что более высокий процент шейной лимфаденопатии у них связан с большей зрелостью иммунной системы, которая приводит к более выраженному воспалительному ответу [7]. Более высокий уровень СОЭ в этой возрастной группе подтверждает данное предположение. В исследовании K. Y. Lee и соавт. и P. C. Fan и соавт. шейная лимфаденопатия была характерна для всех детей старше 5 лет [10, 16]. В исследовании P. C. Fan и соавт. симптом обнаруживался у всех детей школьного возраста (в диапазоне от 6 лет 7 месяцев до 11 лет 8 месяцев) [10]. Ранее сообщалось, что для пациентов с СК, у которых шейная лимфаденопатия является основным симптомом заболевания, характерна бо́льшая частота поражения КА [13].
Y. Nomura и соавт. (Япония, 2010) описали форму СК, проявляющуюся только шейной лимфаденопатией и лихорадкой (далее — СКЛ) [20]. СКЛ была отмечена у 16 (8,56%) из 187 пациентов с СК, поступивших с января 2001 по декабрь 2007 г. в клинику Медицинской ассоциации в г. Кагосима. При анализе больных этой группы оказалось, что они были значительно старше остальных детей с диагнозом СК (4,9 ± 2,5 и 2,2 ± 1,9 года соответственно), раньше поступали на стационарное лечение (3,0 ± 1,2 и 3,9 ± 1,3 дня болезни), характеризовались более высокими показателями лейкоцитов (195 ± 67 и 134 ± 43 × 10 2 /мм 3 ) и СРБ (11,5 ± 5,7 и 6,5 ± 4,4 мг/дл). Их лечили теми же дозами иммуноглобулинов внутривенного введения (ИГВВ), что и остальных пациентов с СК, однако в гораздо большем проценте случаев им потребовалось повторное введение ИГВВ (38% против 10%). Лечение в группе СКЛ было начато на 0,7 дня позже, чем у остальных пациентов с СК. Такая задержка, скорее всего, не могла повлиять на исход. Более того, считается, что при раннем использовании ИГВВ чаще требуется их повторное введение [9, 15]. Тем не менее в группе СКЛ расширение КА на всех этапах наблюдения, на протяжении одного месяца с момента поступления на лечение, было более выраженным. В связи с этим авторы сделали вывод, что бо́льшая частота резистентности к ИГВВ у детей с СКЛ была связана с большей тяжестью заболевания, а шейная лимфаденопатия сама по себе могла отражать бо́льшую выраженность воспаления. Больные с этой формой болезни были старше остальных, и риск поражения КА у них увеличивался с возрастом, из чего авторы заключили, что СКЛ может считаться фактором риска поражения КА у пациентов более старшего возраста.
Методом логистической регрессии Y. Nomura и соавт. было показано, что СКЛ, наличие только шейной лимфаденопатии, раннее поступление на лечение, более высокие показатели нейтрофилов и СРБ при поступлении относятся к факторам риска резистентности к ИГВВ. Эти же параметры, за исключением раннего поступления, ассоциировались с увеличением риска поражения КА [20]. Так как диагноз СКЛ может быть поставлен уже к третьему дню болезни, большое значение имеет решение вопроса о том, улучшит ли рано начатое лечение прогноз. Авторы предполагают, что в связи с ответом на этот вопрос может потребоваться пересмотр подходов к лечению больных СКЛ [20].
Следует подчеркнуть, что диагноз СК в группе детей 5 лет и старше устанавливали статистически значимо позже, чем у детей до 5 лет [17–19]. В частности, C. Manlhiot и соавт. указывали на то, что детям старше 5 лет диагноз СК чаще ставится после 12-го дня болезни [17]. Несвоевременная диагностика приводит к тому, что эти больные реже получают лечение ИГВВ [17, 19], сами же препараты вводятся им позже, чем детям более младшего возраста [7, 8]. Пациенты старшей группы хуже отвечают на их введение (имеют более длительный лихорадочный период после инфузии препарата), им может потребоваться дополнительное введение ИГВВ или стероидов. В более ранних исследованиях показано, что резистентность к ИГВВ — это фактор риска развития поражения КА [18, 25].
Немногочисленная группа ученых считает, что возраст на момент начала заболевания не является существенным фактором в отношении риска развития поражений КА [8]. В исследованиях S. H. Kim и соавт. и S. Singh и соавт. также не было выявлено различий в частоте осложнений со стороны КА [14, 24]. Однако гораздо большее число авторов утверждает, что в группе детей 5 лет и старше поражение КА встречается чаще [7, 10, 17–19, 25]. Более того, H. Muta и соавт. (Япония, 2004) показали, что возраст старше 6 лет является независимым фактором риска таких осложнений со стороны сердца, как аневризмы КА, стеноз КА, инфаркт миокарда, клапанная патология. Поражение сердца выявлялось чаще даже у детей с полным синдромом, получавших ИГВВ, что, по мнению авторов, свидетельствует о высоком риске поражения КА в этой возрастной группе даже при соответствующем лечении. Авторы пришли к выводу, что может потребоваться пересмотреть терапевтический подход для пациентов старше 6 лет [19].
Говоря о факторах риска развития дилатационных поражений КА, C. Manlhiot и соавт. (1374 пациента, Канада, 2009), в отличие от других исследователей, указали на то, что старшие дети имеют более благоприятный лабораторный профиль, включая более высокие цифры гемоглобина и более низкий уровень тромбоцитов. У авторов сложилось впечатление, что плохой прогноз у них связан главным образом с отсроченным диагнозом и лечением. В работе сделан вывод, что дети старшей возрастной группы могли бы избежать осложнений со стороны КА, если бы педиатры первичного звена были лучше информированы о возможности СК у таких пациентов и если бы диагноз ставился вовремя [17].
D. Song и соавт. (Корея, 2009) методом регрессионного анализа выявили, что фактором, ассоциированным с поражением КА, в старшей группе является продолжительность лихорадки после применения ИГВВ, т. е. резистентность к ИГВВ (у детей младше одного года таким фактором было меньшее число симптомов) [25]. В свою очередь, Z. Cai и соавт., проанализировав сроки появления каждого из симптомов, показали, что в группе детей 5 лет и старше все симптомы, кроме шейной лимфаденопатии, появлялись статистически значимо позже, чем у детей младше 5 лет, хотя доля неполного синдрома в обеих возрастных группах была сходной. В связи с этим авторы высказали предположение, что высокая частота поражения КА у детей 5 лет и старше связана со следующими обстоятельствами:
- в связи с отсроченным появлением основных клинических симптомов СК у детей этого возраста и отсутствием настороженности педиатров в отношении возможности СК у них, постановка правильного диагноза и начало лечения ИГВВ откладываются;
Своевременная диагностика СК у детей 5 лет и старше представляется непростой задачей. Приведем собственный клинический пример .
Мальчик N , 11 лет. Заболевание началось остро, с подъема температуры до 40 °С. Отмечалось слезотечение (склерит?). Была назначена терапия Амоксиклавом на 7 дней без эффекта. На 5-й день болезни отмечено появление малинового языка, сливной полиморфной сыпи на локтевых и коленных сгибах, купировавшейся через 3 дня на фоне приема антигистаминов. На 11-й день появились боли в руках и стопах. В дальнейшем каждый вечер температура тела поднималась до 40 °С, появились боли в животе, отдававшие в мошонку. По поводу предполагавшегося орхита ребенок получал офлоксацин и индометацин. С 19-го дня болезни в связи с сохранявшейся высокой лихорадкой, повышением СОЭ до 60 мм/ч были назначены цефтриаксон и дексаметазон на 5 дней без положительного эффекта.
На 21-й день болезни мальчик был госпитализирован в инфекционную больницу, где снова получал курс антибактериальной терапии двумя препаратами (цефотаксим и джозамицин) без эффекта. На 39-й день болезни ребенок был переведен в соматический стационар. При поступлении отмечались склерит, ливедо, боли в животе без четкой локализации. В клинике неотложной хирургии был исключен острый живот. В дальнейшем во время госпитализации в Национальный центр здоровья детей сохранялись субфебрильная лихорадка, боль в животе, СОЭ — 53–74 мм/ч, анемия (гемоглобин — 100 г/л), лейкоцитоз до 25 × 10 9 /л, тромбоцитоз до 720 × 10 9 /л, гипоальбуминемия, повышение CРБ до 77,9 мг/л. Онкомаркеры и бактериальный посев крови отрицательные. Ребенку последовательно проводили ЭГДС, колоноскопию, диагностическую лапароскопию, трепанобиопсию, пункцию костного мозга, которые не дали существенных результатов. Спустя 52 дня ребенок уже не лихорадил.
Вскоре мальчик поступил в ФНКЦ детской гематологии, онкологии и иммунологии им. Д. Рогачёва с диагнозом «лихорадка неясного генеза». На основании данных анамнеза был заподозрен СК, и ребенок через 9 недель от начала заболевания был направлен на консультацию в УДКБ Первого Московского государственного медицинского университета им. И. М. Сеченова, где при Эхо-КГ было выявлено расширение правой КА на протяжении до 4–4,8 мм. Назначена терапия Кардиомагнилом в дозе 150 мг/сут.
Спустя 5 месяцев по данным Эхо-КГ КА не расширены, несколько уплотнены периваскулярные ткани в области устий КА. По данным коронарографии, мониторирования ЭКГ по Холтеру — без патологии. Однако по данным сцинтиграфии миокарда отмечены незначительное расширение полости ЛЖ, небольшое расширение миокарда в области нижней и боковой стенок, гипокинез средне-апикального отдела боковой стенки, незначительное диффузное снижение перфузии в апикальном отделе. Кардиомагнил отменен. Ребенок продолжает наблюдение у кардиологов.
Как видим, имел место полный СК. Из основных критериев диагноза, кроме высокой лихорадки (до 40 °С), плохо купировавшейся антипиретиками, можно выделить три симптома: инъекцию сосудов конъюнктивы, малиновый язык, сливную полиморфную сыпь в коленных и локтевых сгибах. Эти симптомы имели место до 10-го дня болезни. Заподозрить СК и поставить диагноз вовремя (до 10-го дня болезни) было возможно, но только при условии настороженности врачей в отношении возможности СК у детей этого возраста.
Кроме этого, можно выделить суставной синдром на 2-й неделе болезни, боль в животе, иррадиировавшую в мошонку, со 2-й по 7-ю неделю, мочевой синдром. Мочевой синдром при СК встречается достаточно часто. Остальные синдромы наблюдаются реже, но не являются казуистикой и не противоречат диагнозу СК. Дилатация правой КА исчезла через 5 месяцев от дебюта СК. Болезнь протекала тяжело, ребенок высоко лихорадил 52 дня и прошел невероятно тяжелое обследование и лечение шестью антибактериальными препаратами и стероидами, которое было и неоправданным, и безрезультатным.
Своевременная постановка диагноза и введение ИГВВ до 10-го дня болезни были бы простым и адекватным решением проблемы. Почему этого не удалось сделать? По-видимому, потому, что сегодня СК не ассоциируется в сознании врачей с детьми старше 5 лет, а основные симптомы заболевания могут быть пропущены, так как они появляются до 10-го дня болезни, когда дети этого возраста могут еще не поступить в стационар (как и описываемый нами больной). На 2-й неделе болезни внимание врачей было обращено на другие — не основные, но очень яркие проявления болезни (суставной и абдоминальный синдромы), — что увело диагностический поиск в неверном направлении.
Следует сказать, что подобный случай в группе детей старше 5 лет, по-видимому, не единичен. В частности, J. A. Stockheim и соавт. упоминали в своей статье о течении СК у детей старше 8 лет (США, 2000), что одному ребенку также была проведена диагностическая лапаротомия по поводу абдоминальной боли [26].
Резюмируя данные об особенностях синдрома Кавасаки (СК) у детей 5 лет и старше, следует сказать, что по данным большинства авторов для этих детей характерны бо́льшая выраженность воспаления, более длительная лихорадка, бо́льшая частота шейной лимфаденопатии, резистентности к иммуноглобулинам внутривенного введения (ИГВВ) и дилатационных поражений коронарных артерий (КА).
Таким образом, в данной возрастной группе бывает сложно не только поставить правильный диагноз, но и выбрать лечение. Эти дети имеют серьезные патогенетические факторы риска неблагоприятного прогноза — большую выраженность воспаления и частую резистентность к ИГВВ. Терапия СК у таких больных трудна в связи с частой резистентностью к ИГВВ и необходимостью назначения других препаратов, поиска новых схем лечения.
Однако не только возраст увеличивает вероятность кардиоваскулярных осложнений. Для детей 5 лет и старше характерны также некоторые управляемые факторы риска, такие как поздняя постановка диагноза, более редкое и позднее введение ИГВВ и, в связи с этим, бо́льшая длительность лихорадки.
Можно значительно улучшить прогноз, вовремя поставив диагноз и назначив адекватное лечение. Складывается впечатление, что именно успешное выполнение этих задач в ряде клиник Кореи позволило S. H. Kim и соавт. и M. A. Cho и соавт. cделать вывод о том, что у детей старше и младше 5 лет нет различий в частоте поражения КА [8, 14].
По-видимому, целью работы врача в этой группе больных должно быть нивелирование влияния немногочисленных патогенетических факторов риска с использованием доступных возможностей своевременной диагностики и лечения.
БОЛЕЗНЬ КАВАСАКИЭто заболевание было впервые описано в англоязычной медицинской литературе в 1967 году японским педиатром по имени Томисаку Кавасаки (болезнь была названа в его честь); он идентифицировал группу детей с лихорадкой, кожной сыпью, конъюнктивитом (покраснение глаз), энантемой (покраснение горла и полости рта), отеком рук и ног и увеличением лимфатических узлов в области шеи

- 1.1 Что это такое?
- 1.2 Как часто встречается это заболевание?
- 1.3 Каковы причины заболевания?
- 1.4 Является ли это заболевание наследственным? Почему мой ребенок заболел этой болезнью? Можно ли предотвратить данное заболевание? Является ли это заболевание инфекционным?
- 1.5 Каковы основные симптомы?
- 1.6 Одинаково ли проявляется заболевание у всех детей?
- 1.7 Отличается ли болезнь у детей от болезни у взрослых?
- 2.1 Как диагностируется данное заболевание?
- 2.2 Как долго будет продолжаться болезнь?
- 2.3 В чем значимость тестов?
- 2.4 Можно ли лечить/излечить данное заболевание?
- 2.5 Каковы методы лечения?
- 2.6 Все ли дети реагируют на внутривенный иммуноглобулин?
- 2.7 Каковы побочные эффекты лекарственной терапии?
- 2.8 Какое лечение рекомендуется после иммуноглобулина и высоких доз аспирина? Как долго необходимо продолжать лечение?
- 2.9 Моя религия не позволяет мне использовать кровь и препараты крови. Как насчет нетрадиционных/комплементарных видов лечения?
- 2.10 Кто участвует в медицинском обслуживании ребенка?
- 2.11 Каков долгосрочный прогноз заболевания?
- 3.1 Как может болезнь повлиять на ребенка и повседневную жизнь семьи?
- 3.2 Как насчет школы?
- 3.3 Как насчет спорта?
- 3.4 Как насчет диеты?
- 3.5 Можно ли ребенку делать прививки?

1.1 Что это такое?
Это заболевание было впервые описано в англоязычной медицинской литературе в 1967 году японским педиатром по имени Томисаку Кавасаки (болезнь была названа в его честь); он идентифицировал группу детей с лихорадкой, кожной сыпью, конъюнктивитом (покраснение глаз), энантемой (покраснение горла и полости рта), отеком рук и ног и увеличением лимфатических узлов в области шеи. Первоначально болезнь была названа «кожно-слизисто-лимфатический синдром». Через несколько лет были зафиксированы осложнения на сердце, такие как аневризмы коронарных артерий (расширение просвета этих кровеносных сосудов).
Болезнь Кавасаки (БК) представляет собой острый системный васкулит; это означает, что имеет место воспаление стенки кровеносных сосудов, которое могут привести к развитию расширения (аневризмы) любой артерии среднего размера в организме, в первую очередь коронарных артерий. Тем не менее, у большинства детей бывают только острые симптомы, без сердечно-сосудистых осложнений.

1.2 Как часто встречается это заболевание?

1.3 Каковы причины заболевания?
Причина БК остается неясной, хотя есть предположение, что толчком для нее служит инфекция. Повышенная чувствительность или нарушение иммунного ответа, вероятно вызванное инфекционным агентом (некоторыми вирусами или бактериями), может послужить толчком к началу воспалительного процесса, который ведет к воспалению и повреждению кровеносных сосудов у некоторых генетически предрасположенных лиц.

1.4 Является ли это заболевание наследственным? Почему мой ребенок заболел этой болезнью? Можно ли предотвратить данное заболевание? Является ли это заболевание инфекционным?
БК – не наследственное заболевание, хотя есть предположение о существовании генетической предрасположенности. Очень редко случается, что более одного члена семьи заболевает этим заболеванием. Заболевание не инфекционное и не передается от одного ребенка к другому. В настоящее время известных способов профилактики этого заболевания не существует. Случается, хотя и очень редко, что у одного и того же пациента развивается второй эпизод этого заболевания.

1.5 Каковы основные симптомы?
Болезнь характеризуется высокой температурой, причину которой невозможно объяснить. Ребенок обычно очень раздражителен. Повышение температуры тела может сопровождаться или развиваться вслед за инъекцией конъюнктивы (покраснение обоих глаз), без гноя или выделений. У ребенка могут развиваться различные типы кожной сыпи, такие как коревая или скарлатинозная сыпь, уртикарная сыпь (крапивница), папулы и т.д. Кожная сыпь появляется в основном на туловище и конечностях, преимущественно в местах прилегания пеленок, и приводит к покраснению, а также шелушению кожи.
Изменения в полости рта могут включать ярко-красные потрескавшиеся губы, красный язык (так называемый «малиновый» язык) и покраснение горла. Болезнь может также поражать руки и ноги в виде отечности и покраснения ладоней и подошв. Пальцы рук и ног могут иметь опухший и отечный вид. Характерным является появление шелушения кожи вокруг кончиков пальцев рук и ног (около второй и третьей недели). Более чем у половины больных отмечается увеличение лимфатических узлов в области шеи; часто отмечается увеличение одного лимфатического узла, по меньшей мере, до 1,5 см.
Иногда присутствуют и другие симптомы, такие как боль в суставах и/или опухание суставов, боль в животе, диарея, раздражительность или головные боли. В странах, где проводится вакцинация БЦЖ (защита от туберкулеза), у детей младшего возраста может наблюдаться покраснение в области рубца от БЦЖ.
Поражение сердца является самым серьезным проявлением БК, поскольку могут носить отсроченный характер. Встречаются шумы в сердце, нарушения ритма и отклонения в картине УЗИ. Все слои сердца могут быть затронуты воспалительным процессом, это означает, что может развиться перикардит (воспаление оболочки, окружающей сердце), миокардит (воспаление сердечной мышцы), а также поражение сердечного клапана. Тем не менее, главной особенностью этого заболевания является развитие аневризмы коронарных артерий (АКА).

1.6 Одинаково ли проявляется заболевание у всех детей?
Тяжесть заболевания различна у каждого ребенка. Не всякий ребенок имеет все клинические проявления, и у большинства пациентов поражение сердца развиваться не будет. Аневризмы встречаются только у 2–6 из 100 детей, которые получают лечение. Некоторые дети (особенно в возрасте до 1 года) часто имеют неполные формы этого заболевания, то есть у них отмечаются не все характерные для него клинические признаки, что затрудняет диагностику. У некоторых из этих маленьких детей могут развиваться аневризмы. Они диагностируются как атипичная БК.

1.7 Отличается ли болезнь у детей от болезни у взрослых?

2.1 Как диагностируется данное заболевание?
Диагностика БК – это клиническая диагностика (т.е. диагностика у постели больного). Это означает, что диагноз ставят исключительно на основании клинической оценки врачом. Определенный диагноз может быть поставлен, если необъяснимая высокая температура длится 5 или более дней наряду с 4 из 5 следующих признаков: двусторонний конъюнктивит (воспаление оболочки, покрывающей глазное яблоко), увеличение лимфатических узлов, кожная сыпь, поражение рта и языка и изменения конечностей. Врач должен убедиться в отсутствии признаков какой-либо другой болезни, которые могли бы иметь такие же симптомы. У некоторых детей это заболевание проявляется не в полной форме, то есть у них отмечаются не все его характерные клинические критерии, что затрудняет диагностику. Такие случаи называют «неполной БК».

2.2 Как долго будет продолжаться болезнь?
БК является болезнью с тремя фазами: острая фаза, которая включает первые 2 недели, когда лихорадка и другие симптомы присутствуют; подострая фаза: от второй до четвертой недели – период, когда количество тромбоцитов начинает повышаться и могут появиться аневризмы; фазы восстановления: от первого до третьего месяца, когда все изменения в лабораторных анализах возвращаются в норму и некоторые из аномалий кровеносных сосудов (например, АКА) проходят или уменьшаются в размерах.
Если заболевание не лечить, оно может самостоятельно пройти в течение примерно 2 недель, но при этом коронарные артерии останутся поврежденными.

2.3 В чем значимость тестов?
В настоящее время лабораторных тестов, которые могут помочь однозначно диагностировать эту болезнь, не существует. Помочь в постановке диагноза могут результаты анализов, такие как повышение скорости оседания эритроцитов (СОЭ), высокий уровень С-реактивного белка, лейкоцитоз (увеличение количества белых кровяных клеток), анемия (низкое количество красных кровяных клеток), низкий уровень альбумина в сыворотке крови и повышенный уровень ферментов печени. Количество тромбоцитов (клеток, участвующих в процессе свертывания крови), как правило, соответствует норме в первые недели болезни, но начинает расти в течение второй недели, достигая очень высоких цифр.
Дети должны периодически проходить обследования и сдавать анализы крови, пока показатели количества тромбоцитов и СОЭ не вернуться в норму.
На ранних стадиях необходимо записать электрокардиограмму (ЭКГ) и выполнить эхокардиографию. Эхокардиография поможет обнаружить дилатацию (расширение) или аневризмы и позволит оценить размер и форму коронарных артерий. В случае если у ребенка выявлены коронарные нарушения, необходимы последующие эхокардиографии и дополнительные анализы и обследования.

2.4 Можно ли лечить/излечить данное заболевание?
Большинство детей с БК можно вылечить; однако у некоторых пациентов развиваются осложнения на сердце, несмотря на применение правильного лечения. Болезнь не может быть предотвращена, но лучшим способом уменьшить осложнения на сердце является ранняя диагностика и по возможности безотлагательное начало лечения.

2.5 Каковы методы лечения?
Ребенок с определенной или предполагаемой БК должен быть госпитализирован для наблюдения и контроля и пройти обследование на предмет возможного поражения сердца.
Для уменьшения частоты осложнений на сердце лечение должно быть начато, как только будет поставлен диагноз.
Лечение состоит из одной большой дозы внутривенного иммуноглобулина (ВВИГ) и аспирина. Эта процедура уменьшает воспаление, резко облегчая острые симптомы. Высокая доза ВВИГ является неотъемлемой частью лечения, так как она может снизить возникновение коронарных нарушений у большой части пациентов. Хотя это лечение стоит очень дорого, в настоящее время оно остается наиболее эффективной формой лечения. Пациентам с особыми факторами риска одновременно можно ввести кортикостероиды. Пациенты, которые не реагируют на одно- или двукратное введение доз ВВИГ, имеют другие терапевтические альтернативы, в том числе введение высоких доз внутривенных кортикостероидов и применение биологической лекарственной терапии.

2.6 Все ли дети реагируют на внутривенный иммуноглобулин?
К счастью, большинству детей требуется только одна доза. Тем, кто не дает ответ на эту терапию, может потребоваться вторая доза или дозы кортикостероидов. В редких случаях могут использоваться новые средства, называемые биологическими препаратами.

2.7 Каковы побочные эффекты лекарственной терапии?
Терапия ВВИГ, как правило, безопасна и хорошо переносится. Редко может развиться воспаление мозговых оболочек (асептический менингит).
После терапии ВВИГ прививки с использованием живых ослабленных вакцин следует отсрочить. (Обсудите каждую из прививок с вашим педиатром). Аспирин в больших дозах может вызвать тошноту или расстройство желудка.

2.8 Какое лечение рекомендуется после иммуноглобулина и высоких доз аспирина? Как долго необходимо продолжать лечение?
После того, как лихорадка отступит (как правило, через 24-48 часов), дозу аспирина снижают. Низкая доза аспирина поддерживается вследствие его влияния на тромбоциты; это означает, что тромбоциты не будут слипаться. Эта процедура полезна для предотвращения образования тромбов (сгустков крови) внутри аневризмы и внутренних выстилок воспаленных кровеносных сосудов, так как формирование тромба внутри аневризмы или кровеносного сосуда может привести к прекращению кровоснабжения областей, снабжаемых кровью через эти сосуды (инфаркт миокарда – наиболее опасное осложнение БК). Низкие дозы аспирина продолжают применять до нормализации маркеров воспаления и нормализации параметров УЗИ. Дети, у которых аневризма носит стойкий характер, должны получать аспирин или другие противосвертывающие препараты под наблюдением врача в течение более длительного времени.

2.9 Моя религия не позволяет мне использовать кровь и препараты крови. Как насчет нетрадиционных/комплементарных видов лечения?
Нетрадиционных методов лечения для этого заболевания не существует. Иммуноглобулин является проверенным методом лечения, которому обычно отдают предпочтение. Если же ВВИГ использовать нельзя, могут помочь кортикостероиды.

2.10 Кто участвует в медицинском обслуживании ребенка?
Педиатр, детский кардиолог и детский ревматолог могут предоставлять медицинскую помощь во время острой стадии и при последующем наблюдении детей с БК. В местах, где нет детского ревматолога, педиатр вместе с кардиологом должен следить за состоянием пациентов, особенно тех, у которых болезнь вызвала поражение сердца.

2.11 Каков долгосрочный прогноз заболевания?
Для большинства пациентов прогноз удовлетворительный, так как они смогут вести нормальную жизнь, нормально расти и развиваться.
Прогноз для пациентов с устойчивыми нарушениями коронарных артерий зависит, главным образом, от развития сужения (стеноза) и закупорки (окклюзии) сосудов. Они могут иметь склонность к развитию симптомов со стороны сердечно-сосудистой системы в начале жизни и, возможно, им потребуется оставаться под наблюдением врача-кардиолога, имеющего опыт в долгосрочной помощи детям с БК.

3.1 Как может болезнь повлиять на ребенка и повседневную жизнь семьи?
Если заболевание не вызывает поражения сердца, ребенок и семья обычно ведут нормальную жизнь. Хотя в большинстве случаев дети с болезнью Кавасаки полностью выздоравливают, должно пройти какое-то время, прежде чем ваш ребенок перестает ощущать усталость и раздражение.

3.2 Как насчет школы?
После того, как болезнь будет надежно взята под контроль, что, как правило, удается с использованием имеющихся в настоящее время препаратов, и острая фаза завершится, ребенок не должен иметь никаких проблем с участием во всех тех же видах деятельности, что и его здоровые сверстники. Школа для детей не менее важна, чем работа для взрослых: это место, где они учатся, как стать самостоятельными и продуктивными членами общества. Родители и учителя должны сделать все, от них зависящее, чтобы ребенок мог участвовать в школьных мероприятиях в обычном порядке, не только для того, чтобы ребенок был успешным в учебе, но для того чтобы он был принят и нашел признание в кругу своих сверстников и взрослых.

3.3 Как насчет спорта?
Занятия спортом являются важным аспектом повседневной жизни любого ребенка. Одна из целей терапии состоит в том, чтобы обеспечить детям возможность вести нормальную жизнь, насколько это возможно, и чувствовать, что они ничем не отличаются от своих сверстников. Таким образом, дети, у которых не развивается поражение сердца, не будут иметь каких-либо ограничений в спорте или любой другой повседневной деятельности. Однако дети с коронарными аневризмами должны консультироваться с детским кардиологом о своем участии в конкурентных видах деятельности, особенно в подростковом возрасте.

3.4 Как насчет диеты?
Никаких доказательств того, что диета может влиять на болезнь, не существует. В целом, ребенок должен соблюдать сбалансированную, нормальную для своего возраста диету. Растущему ребенку рекомендуется здоровая, хорошо сбалансированная диета с достаточным содержанием белков, кальция и витаминов. Пациентам, принимающим кортикостероиды, следует избегать переедания, поскольку эти препараты могут повышать аппетит.

3.5 Можно ли ребенку делать прививки?
После терапии ВВИГ прививки с использованием живых ослабленных вакцин следует отсрочить.
Врачу следует решить, какие вакцины может получить ребенок, учитывая особенности в каждом конкретном случае. В целом, прививки не повышают активность заболевания и не вызывают серьезных неблагоприятных реакций у больных БК. Неживые комбинированные вакцины безопасны для больных БК, даже для тех, которые принимают иммуносупрессивные препараты, хотя большинство исследований не позволяют в полной мере оценить сдучаи вреда, вызываемого прививкой.
Врачам следует рекомендовать своим больным, получающим высокие дозы иммуносупрессивных препаратов, измерять концентрации специфических антител после вакцинации.
Читайте также:
