Холангит. Холецистогепатит и холецистопанкреатит
Добавил пользователь Валентин П. Обновлено: 27.01.2026
Годами, нередко десятками лет, существующая патология желчного пузыря ведет к целому ряду тяжелых осложнений с вовлечением в патологический процесс печени, желчных путей и поджелудочной железы. В результате возникают бактериальный холангиогепатит, гнойный холангит с внутрипеченочными камнями и холецистопанкреатит, т.е. осложненные формы желчнокаменной болезни и холецистита.
Как правило, процесс начинается с камнеобразования в желчном пузыре ( камненосительство ), затем к камням присоединяется бактериальная инфекция и возникает воспаление желчного пузыря ( калькулезный холецистит ). Это не осложненная стадия заболевания, когда патологический процесс не выходит за пределы желчного пузыря. Выполненная в этой стадии холецистэктомия наиболее эффективна.
В результате многократных обострений холецистита вовлекается в патологический процесс печень( холецистогенный холангиогепатит ) или, реже, поджелудочная железа (холецистопанкреатит ).
В современной литературе незаслуженно мало внимания уделяется холангиогепатиту- неспецифическому негнойному воспалению мельчайших внутрипеченочных желчных протоков с поражением гепатоцитов и вероятностью развития печеночной недостаточности. В стадии обострения холангиогепатит сопровождается паренхиматозной желтухой. Этот закономерный для холецистита процесс был достаточно хорошо известен еще в начале столетия терапевтам, которые именовали заболевание термином “ гепатохолецистит” или “холецистогепатит”.
В большинстве случаев после удаления желчного пузыря - основного очага инфекции - холангиогепатит и холецистопанкреатит также излечиваются. Однако у части больных, у которых эти осложнения приобретают автономное течение, холецистэктомия не дает полного излечения.
Более редкое, но очень тяжелое поражение печени в виде гнойного процесса возникает при так называемом гнойном холангите, который , наш взгляд , в литературе неправильно трактуют как изолированное поражение холедоха. Гнойный холангит, как правило, возникает в условиях холедохолитиаза и стриктуры терминального отдела общего желчного протока и закономерно сопровождается поражением печени. При таком гепатите в стенке мельчайших внутрипеченочных протоков и вокруг них наблюдаются множественные микро- и макро-абсцессы и нередко имеются внутрипеченочные камни. Клинически для холангита характерны вспышки с резким подъемом температуры, ознобами и желтухой. Желтуха в таких случаях обусловлена не только механическими причинами, но и поражением гепатоцитов, т.е. она носит смешанный характер.
Хирургические и терапевтические возможности ограничены и мало эффективны. В острой стадии показано наружное дренирование холедоха , предпочтительно в виде мини-операций ( чрескожная чреспеченочная холестомия, РХПГ ), а в стадии ремиссии - наложение билиодигестивного анастомоза. Большинство таких больных ( внутрипеченочным камнями) через несколько лет погибают от сепсиса и печеночной недостаточности во время очередного обострения гнойного процесса.
Профилактика.
Холецистэктомия должна выполнятся своевременно, т.е. до возникновения осложненных форм калькулезного холецистита. Появление желтухи, независимо от её характера (механическая или паренхиматозная ), свидетельствует о распространении патологического процесса за пределы желчного пузыря.
Большое значение имеет развитие плановой желчной хирургии, которое наблюдается в нашей стране в последние два десятилетия.
Клиника
После холецистэктомии меняются клинические проявления заболевания. Имевшие место до операции приступы желчнокаменной колики исчезают, однако полного выздоровления не наблюдается. Имеется клиника холецистогенного холангиогепатита ( печеночная колика, паренхиматозная желтуха, диспептические проявления ) или панкреатита.
Диагностика
Прежде всего не обходимо исключить патологию общего желчного протока ( см. первую группу постхолецистэктомического синдрома ). Диагностика холангиогепатита и панкреатита основывается на сочетании клинико-лабораторных и инструментальных методов (диагностика паренхиматозной желтухи, иногда пункционная биопсия печени).
Лечение консервативное.
Третью группу составляют больные, у которых холецистэктомия выполнена не по показаниям или не распознана патология других органов и систем.
Она включает разнообразную патологию органов брюшной полости ( язвенная болезнь желудка и ДПК, гастриты, гастродуодениты, колиты, диафрагмальные грыжи и прочие) дискенизию желчных путей, а также диэнцифальный синдром, психопатию, истерию, наркоманию, симуляцию.
Профилактика
Известно, что отдаленные результаты оперативного лечения бескаменного холецистита значительно хуже, чем калькулезного. Конечно, причина плохих результатов обусловлена не отсутствием камней, а тем, что при их отсутствии часто допускается необоснованное удаление желчного пузыря ( лямблиоз, описторхоз, психопатия ). Необходим строгий подход при определении показаний к оперативному лечению бескаменного холецистита ( соединительнотканное замещение стенки пузыря, рентгенологически “отключенный жечный пузырь” , гангренозный пузырь у стариков на почве атеросклеротического поражения пузырной артерии).
Однако и при камнях в желчном пузыре в ряде случаев допускаются диагностические ошибки, когда разнообразная симптоматика со стороны других органов ошибочно объясняется исключительно камнями. С появлением УЗИ резко увеличилось количество выявления камненосителей, и с этим приходится считаться.
Относительно камненосительства существуют две противоположные точки зрения. Мейо считал, что “ безвредные желчные камни - это миф”. В противоположность ему, Кер не считал необходимым оперировать камненосителей. Во времена Кера не было рентгенологических методов диагностики, но он считал, что, если бы камни обнаруживались каким-либо способом, то резко бы увеличилось число ненужных операций.
По-видимому, в этом вопросе правильнее занимать среднюю позицию. Лицам, у которых случайно при УЗИ обнаруживаются камни в желчном пузыре, следует рекомендовать немедленное обращение к хирургу для решения вопроса об оперативном лечении при появлении первых клинических проявлений заболевания.
Клиника, диагностика и лечение в этой группе разнообразны и зависят от характера патологии.
Четвертую группусоставляют больные, у которых во время холецистэктомии допущены технические погрешностипри выполнении операции.
В большинстве случаев интраоперационные повреждения элементов гепатодуоденальной связки не входят в понятие ПХС, поскольку они выявляются во время операции и в ближайшем послеопрационном периоде (пересечение и перевязка гепатохоледоха, ранение печеночной артерии и портальной вены ). Собственно к ПХС относятся посттравматические стриктуры холедоха, избыточная культя пузырного протока, остаток желчного пузыря. Количество таких больных, к счастью, мало, но группа особенно досадна, поскольку здесь обычно отчетливо просматривается вина оперировавшего хирурга.
Посттравматическая стриктура гепатохоледоха может возникать при чрезмерной тракции пузырного протока во время его перевязки. При этом лигатура захватывает стенки общего печеночного и общего желчного протоков. Грубое зондирование протока во время холедохотомии также может быть причиной посттравматического стеноза в области большого дуоденального сосочка. Возможно образование камня на нитке из нерассасывающегося шовного материала.
Остаток желчного пузыря. В этом случае выполняется собственно не холецистэктомия, а резекция дна или тела пузыря. Обычно резецируется пузырь мало опытным хирургом в двух типовых ситуациях: 1) во время экстренной операции, когда имеется плотная воспалительная инфильтрация стенок пузыря и гепатодуоденальной связки; 2) во время плановой операции при “сморщенном желчном пузыре”. Остаток желчного пузыря является несомненной причиной ПХС, независимо от того оставлены или нет конкременты. Возникает аналогичная ситуация как после холецистостомии, после которой ,как правило, выздоровления не наступает.
Длинная культя пузырного протока. Относительно данного состояния в литературе нет единого мнения. Рекомендация пересечения пузырного протока на расстоянии О,5 cм от общего желчного протока практически выполняется далеко не всегда, о чем свидетельствуют данные послеоперационных холеграфий. Но те же исследования показывают, что у многих носителей избыточной культи пузырного протока имеется полное клиническое выздоровление. Следует согласиться с мнением В.М.Ситенко и А.И.Нечая: “Вопрос о том, может ли избыточная культя пузырного протока сама по себе причинять какие-либо страдания хотя бы у части больных, остается окончательно не выясненным”. На наш взгляд, только после исключения всех других причин ПХС может идти речь о повторной операции по поводу избыточной культи пузырного протока. Некоторые хирурги говорят о невриномах культи пузырного протока как причине постхолецистомического синдрома. Но эти утверждения не имеют сколько-либо веских оснований.
Профилактика
Большое значение имеет квалификация хирурга; знание анатомии и наиболее частых вариантов взаимоотношений протоков и сосудистых структур гепатодуоденальной связки. Наряду с этим определенное значение имеют и характерологические особенности хирурга. Практика показывает, что интраоперационные повреждения встречаются нередко даже у технически хорошо подготовленных операторов, если они склонны к неоправданному риску. Основное правило: необходимо четко и не спеша выделять место впадения пузырного протока в гепатохоледох.
Клиника, диагностика и лечение.
Клиническая картина после холецистэктомии большей частью существенно не меняется. Диагностические приемы те же, что и до операции. Лечение оперативное.
Хронический калькулёзный холецистит
Калькулёзный холецистит
характеризуется наличием в
желчном пузыре конкрементов.
Теории камнеобразования:
1)
2)
3)
Инфекционная теория.
Теория застоя желчи.
Теория нарушения обменных
процессов, особенно,
холестеринового диатеза.
3. Механизм образования камней
Считают, что в механизме образования камней
одинаково важны и присутствие инерции в
желчном пузыре, и наличие застойных явлений в
желчных путях, и холестеринемия.
4. Виды конкрементов
В зависимости от преобладания в желчных камнях того или
иного химического компонента различают:
1) холестериновые
2) пигментные
3) смешанные (холестерино-известково-пигментные)
конкременты.
5. Виды конкрементов
80% составляют жёлтые или жёлто коричневые
холестериновые камни.
Пигменто-известковые камни почти черного цвета
легко крошатся, что затрудняет их удаление из
протоков.
6. Виды конкрементов
Величина камней колеблется от
просяного зерна до куриного яйца.
Количество от 1-2 до сотен и
тысяч.
Форма тоже различная: округлая,
овоидная, многогранная, ветвистая
в протоках. В большинстве
случаев камни образуются в
пузыре.
В странах Европы конкременты
встречаются у 18%, в Японии
3,5%. У детей очень редко, у
стариков практически у каждого
третьего. У женщин в 6 – 8 раз
чаще чем у мужчин.
7. Классификация
Следует различать:
I) Неосложненный (простой) хронический
калькулёзный холецистит.
II) Осложненный хронический калькулёзный
холецистит:
а)рецидивирующая форма
б)первично-хроническая форма.
8. Неосложненный хронический калькулёзный холецистит
Патоморфологические изменения
касаются только желчного пузыря.
Стенки его становятся
атрофичными, со сглаженной
слизистой оболочкой ,на которой
могут быть изъязвления или
пролежни от конкрементов.
При длительном воспалении
происходит утолщение и
склерозирование стенок,
вызывающие деформацию
желчного пузыря.
Иногда стенки желчного пузыря
подвергаются рубцовому
перерождению.
9. Осложненный хронический калькулёзный холецистит
При осложненном холецистите имеют место
поражение внепеченочных желчных протоков,
органов гепатобилиарной зоны и соседних органов.
10. Осложненный хронический калькулёзный холецистит
Рецидивирующая форма, протекает с
периодически возникающими приступами боли
в правом подреберье и другими симптомами, по
характеру не отличающиеся от острого
холецистита.
Интервалы между обострениями от 2 – 3недель
до нескольких месяцев. В промежутках между
ними больные отмечают: чувство тяжести и
тупые ноющие боли в правом подреберье
живота, но могут быть и светлые периоды.
При пальпации умеренная разлитая
болезненность в правом подреберье. Печень
обычно не увеличена. Желчный пузырь не
пальпируется. Температура тела в норме.
Изменения в крови отсутствуют.
11. Осложненный хронический калькулёзный холецистит
В более редких случаях хронический
калькулёзный холецистит имеет вялотекущую
форму (первично-хронический) без приступов
желчной колики.
Боли носят тупой, ноющий характер, возникают
при погрешностях в диете(употребление
жирной пищи), нервно-психической травме,
инфекциях.
Может быть субфебрилитет и диспепсические
расстройства: изжога, тошнота, метеоризм,
запор, слабость, похудание, иногда может
наблюдаться субиктеричность склер.
12. Осложнения
Среди осложнений хронического
калькулезного холецистита наиболее часто
встречаются:
1) холедохолитеаз
2) стеноз фатерова сосочка
3) хронический холангит
4) холецистогепатит
5) холецистопанкреатит
13. Холедохолитеаз
Возникает у 20% больных калькулезным
холециститом.
Конкременты попадают в протоки из желчного
пузыря, этому способствуют широкий и
короткий пузырный проток, сглаженность
каналов Питстера и гипотония сфинктера
Люткенса.
В магистральных протоках желчь легко обтекает
конкременты, не проявляя себя. При локализации
в Фатеровом сосочке они уже в раннем периоде
приводят к непроходимости, возникает
обтурационная желтуха и холангит.
14. Клиническая картина
Признаки желтухи вслед за приступом печеночной
колики.
Сначала легкое желтушное окрашивание склер,
видимых слизистых оболочек затем и кожи.
Появление зуда, обесцвечивание кала (ахоличный
стул), темная моча. Появление билирубина в
крови, отсутствие уробилина в моче, стеркобилина
в кале. В крови увеличение СОЭ, лейкоцитоз.
15. Диагностика
Анамнез
Клиническое течение
Дополнительные методы исследования:
Холецистохолангиография.
Холангиография.
Ангиография.
Дуоденоскопия.
Дуоденография.
ЭХО-графия.
16. Рубцовые структуры фатерова сосочка
Образуются в результате воспалительных и
склеротических изменений вследствие
травматизации конкрементами, хронического
воспаления, длительных спазмов и возрастных
изменений.
Клиника: отсутствуют симптомы патогномоничные
для данного поражения. Обычно она не отличается
от классической картины хронического
калькулёзного холецистита, холецистопанкреотита.
На рентгенографии при контрастировании –
конусовидно сужен холедох.
17. Холангит (ангиохолит)
Воспаление всей системы желчных протоков: острый, гнойный
и хронический.
Причины (условия): нарушение оттока, калькулезный
холецистит, холедохолитеаз.
Клиника: бурное внезапное начало, озноб, температура носит
гектический характер(повышается до 400, затем снижается до
нормы) , пот. Иногда предшествуют печеночная колика.
Печень увеличивается, болезненная при пальпации. Желтуха
постепенно от легкого окрашивания склер до интенсивного
кожных покровов.
Положительные симптомы Ортнера, Мерри, диафрагмального
нерва.
В крови лейкоцитоз, нейтрофилез. Диагностика не
затруднительна. Вызывают сложности в диагностике лишь
стертые формы, первичный холангит.
18. Холецистогепатит и холецистопанкреатит
Хроническому калькулёзному холециститу
сопутствует хронический гепатит и хронический
панкреатит.
Воспалительные заболевания печени помимо
микробного, могут носить и ферментативный
характер. При нарушении проходимости желчных
протоков возникают диффузные измения печени.
19. Холецистопанкреатит
Вовлечение поджелудочной железы вызывает холецистопанкреатит.
Клиническое течение: появляются боли в левом подреберье, иногда
опаясывающего характера, иррадиируют в левое плечо левую
половину поясницы, изнурительная рвота, вздутие живота, цианоз,
тахикардия, снижение АД.
При пальпации боли в эпигастрии. В периоде между приступами
запоры, сменяющиеся на диарею, боли в эпигастрии становятся
постоянными.
При лабораторных исследованиях: повышение диастазы до 1024 ЕД,
лимфоцитарный сдвиг влево. В стадию ремиссии диастаза может быть
в норме,но всегда угнетение секреции поджелудочной железы,
нарушение перевариваемости пищи при копрологическом
исследовании.
Инструментальные методы исследования:дуоденография (увеличение
головки поджелудочной железы),фибродуоденоскопия, ретроградная
холангиопанкреатография.
20. Диф.диагностика
Доброкачественная или злокачественная
опухоли желчного пузыря и протоков
(папиллома, аденома, фиброма).
В сочетании с конкрементами- рак желчного
пузыря чаще в 4-5 раз, у женщин чаще дно.
21. Лечение
Хирургическое лечение при неосложненном
калькулёзном холецистите состоит в удалении
желчного пузыря. Показания -бесперспективность
консервативного лечения и опасность развития
осложнений особенно рака желчного пузыря.
При рубцующихся структурах фатерова сосочкаоперация папиллосфинктеротомия специальным
зондом, дренирование общего желчного протока.
Радикальное лечение-30-40% удаление желчного
пузыря. Паллиативная операция- холецистодуоденоанастомоз, холецистоэнтероанастамоз.
Летальность после радикальных операций до
30%,паллиативные операции улучшают состояние, но
жизнь продляют не надолго.
Холангит. Холецистогепатит и холецистопанкреатит
Холангит. Холецистогепатит и холецистопанкреатит
Холангит (ангиохолит) — воспаление всей системы желчных протоков— может быть как острым гнойным, так и хроническим. Эти формы легко переходят одна в другую. Поскольку основным условием развития холангита является нарушение оттока желчи в кишечник и распространение инфекции в желчных протоках, он чаще всего наблюдается прн осложненном калькулезном холецистите, сочетающемся с холедохолитиазом, стриктурой фатерова сосочка, стенозирующим панкреатитом и др. Макроскопически стенка внепеченочных желчных протоков отечна, гиперемирована, утолщена, слизистая оболочка ее набухшая, воспалена, желчь мутная, иногда с примесью хлопьев, состоящих из клеток слущенного эпителия, лейкоцитов, кристаллов холестерина.
При гистологическом исследовании обнаруживается, что мельчайшие желчные ходы и капилляры заполнены детритом, гнойными пробками (холангиолит). При гнойном холангите образуются серозно-фиброзный экссудат, поверхностные и более глубокие изъязвления стенок с образованием мелких абсцессов внутри протоков и вокруг них. При затяжных формах возможно появление и более крупных абсцессов печени, а также поддиафрагмальных гнойников.
Холангит всегда протекает бурно. Начинается он обычно внезапно с потрясающего озноба и повышения температуры до 40°С и выше, затем температура снижается до нормы, что сопровождается проливным потом. В дальнейшем температура носит гектический характер. Иногда приступу предшествует печеночная колика. Впоследствии интенсивность болей уменьшается, но они носят постоянный характер. Печень увеличивается, становится болезненной прн пальпации. Желтуха, как правило, появляется не сразу. Она может быть различной интенсивности — от легкого окрашивания склер до интенсивного окрашивания кожных покровов.
При пальпации живота обнаруживается болезненность в точке желчного пузыря или в правом подреберье, где может определяться напряжение мышц, выражены симптомы Ортнера. Мэрфи, диафрагмальиого нерва. В крови лейкоцитоз с нейтрофильным сдвигом.
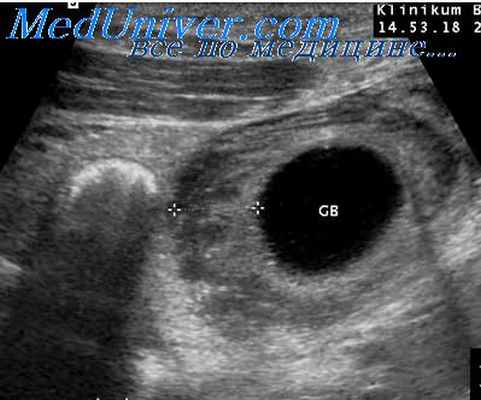
Диагностика обычно не представляет труда, однако прн стертых формах или возникновении холангнта как первичного заболевания для выяснения первопричины нередко необходимо использовать все современные диагностические средства.
Холецистогепатит и холецистопанкреатит. Хроническому калькулезному холециститу нередко сопутствуют хронический гепатит и хронический панкреатит. Если первый встречается как при простом, так и осложненном холецистите, то второй — в основном прн осложненном. Изменения печени при неосложненном холецистите протекают к виде очагового гепатита с преимущественным поражением части печени, прилежащей к желчному пузырю. Воспалительные изменения, помимо микробного, могут носить и ферментативный характер. Прн нарушении проходимости желчных протоков (конкременты, стеноз фатерова сосочка и др.) возникают диффузные изменения печени. В выявлении этих изменений большое значение имеют биопсия печени во время операции, а также исследование функционального состояния органа (печени).
Вовлечение поджелудочной железы в воспалительные процессы, развивающиеся в желчных путях, не только усугубляет тяжесть основного заболевания, но и является одной из причин рецидива болей после холецистэктомии. В основе такого сочетанного поражения поджелудочной железы лежит забрасывание желчи в проток поджелудочной железы вследствие окклюзии терминального отдела холедоха камнем, при рубцовой стриктуре его или папиллите, что неизбежно сопровождается стазом и инфицированием панкреатических протоков. Патоморфологические изменения, развивающиеся в поджелудочной железе, крайне разнообразны — от отека и очагового некроза до интерстициального панкреатита и цирроза поджелудочной железы.
Возникнув как следствие нарушения проходимости желчи, индуративные изменения головки поджелудочной железы в свою очередь могут вести к стойкому сдавлснию панкреатической части общего желчного протока с вытекающими из этого тяжелыми последствиями.
В клинической картине холецистопанкреатита, типичной в основном для калькулезного холецистита, имеются симптомы, характерные для воспаления поджелудочной железы. Так, боли могут локализоваться и в левом подреберье, а иногда носят типичный опоясывающий характер, иррадиируют в левое плечо и левую половину поясницы, сопровождаются упорной, изнуряющей рвотой и вздутием живота. Иногда наблюдаются цианоз, тахикардия, падение артериального давления. При пальпации определяются значительная болезненность в эпигастрии как справа, так и слева, симптомы раздражения брюшины, двустороннее напряжение мышц в верхней половине живота.
В периоде между приступами наблюдаются запор, сменяющийся поносом, постоянные боли в эпигастральной области. Из лабораторных данных характерны повышение диастазы до 1024 единиц и больше, лейкоцитоз с левосторонним сдвигом формулы крови. В стадии ремиссии повышения диастазы может не быть, но отмечаются угнетение внешней секреции поджелудочной железы н нарушение перевариваемости пищи при копрологическом исследовании. При дуоденографии в состоянии гипотонии обнаруживается деформация в области нисходящей ветви двенадцатиперстной кишки, свидетельствующая об увеличении головки поджелудочной железы. Большое диагностическое значение имеют фибр одуоденоскопия и ретроградная холангиопанкреатограф и я, а также исследования, выполняемые во время хирургического вмешательства: пальпаторная оценка состояния головки поджелудочной железы, пункционная биопсия ее, рентгеноконтрастное исследование и зондирование желчных протоков.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Холангит лечение и диагностика
Холангит – это серьезное заболевание, которое характеризуется неспецифическим поражением и воспалением желчных протоков – они находятся как в внутри печени, так и вне ее . Такое заболевание редко развивается беспричинно, чаще всего оно является следствием различных болезней желчного пузыря, таких как холецистит, раковые заболевания желчных протоков и самого желчного пузыря, а также желчнокаменной болезни. Холангит – это болезнь, которая требует обязательного лечения, потому как бездействие может стать причиной тяжелых последствий и даже смерти больного.
Причины холангита
По этиологии различают две группы заболевания: инфекционный и асептический холангит . Инфекционный может быть спровоцирован:
- Бактериями. Чаще всего это стафилококки, кишечная палочка, энтерококки, протеи, анаэробные инфекции. Реже возбудителями выступают бледная спирохета, туберкулезная, брюшнотифозная палочки. Бактерии оказываются в желчных путях через 12-перстную кишку, воротную вену, а также при панкреатите, холецистите, энтерите.
- Вирусами. Как правило, причиной становится вирусный гепатит.
- Паразитами. В этом случае патологию провоцируют аскаридоз, стронгилоидоз, фасциолез, описторхоз, клонорхоз, лямблиоз.
Асептический холангит часто возникает под влиянием активированного панкреатического сока, который раздражает стенки желчных ходов и выделяется во время панкреатобилиарного рефлюкса. Сначала развивается асептическое воспаление, на более поздних этапах присоединяется инфекция. Таким же образом возникает склерозирующий холангит . Его причина – воспалительные процессы в желчных протоках аутоиммунного характера.
Предпосылкой для возникновения заболевания называют холеостаз – замедленное либо полностью прекратившееся выделение желчи. Причинами могут стать сбои в ее синтезе печенью , непроходимость желчных путей. Холеостаз – это «спутник»:
- онкологических патологий, поражающих желчный пузырь , желчные пути;
- других заболеваний желчных путей;
- дискенезии;
- кисты холедоха;
- стеноза фатерова сосочка;
- холедохолитиаза.
Кроме того, развитие холангита могут спровоцировать механические повреждения стенок протоков при эндоскопических исследованиях, хирургических манипуляциях – их называют ятрогенными.
Холангит: симптомы и лечение
Хронический холангит характеризуется менее выраженными симптомами. Ноющие боли в правом подреберье, чувство дискомфорта в области живота. При хроническом холангите также может возникнуть пожелтение кожных покровов и склер, но развивается оно значительно позже, чем при остром заболевании. Также основным симптомом является небольшое повышение температуры, общая слабость, утомляемость, раздражение, сонливость.
Различают еще и склерозирующий холангит, он встречается гораздо реже, чем хронический и острый. Симптомы и последствия такого заболевания очень серьезные и могут привести к смертельному исходу.
Классификация
Острое течение холангита имеет несколько форм:
- Катаральная. Симптомы – покраснение и отечность слизистых в желчных путях, повышенное содержание лейкоцитов в стенках, десквамация (отслаивание) эпителия.
- Гнойная. Сопровождается абсцессами вследствие расплавления стенок желчных путей.
- Дифтеритическая. На стенках образовываются фибринозные пленки.
- Некторическая. Самая тяжелая форма, для которой характерно отмирание тканей.
Хронический воспалительный процесс может быть латентным, рецидивирующим, пролонгированным септическим, абсцедирующим, склерозирующим.
В зависимости от локализации выделяют:
- холедохит – воспаление общего желчного протока;
- ангиохолит – воспаление желчных путей в печени и за ее пределами;
- папиллит – поражение фатерова сосочка.
Диагностика
На наличие у пациента холангита указывает триада Шарко – комплекс симптомов, включающий желтуху, лихорадочное состояние и боль по типу колик справа под ребрами либо в эпигастральной зоне. Для подтверждения диагноза назначают:
- Лабораторные анализы. Это биохимическое исследование крови, а также анализ кала, чтобы исключить наличие паразитов в организме.
- Дуоденальное зондирование. Подразумевает забор биоматериала. При этом исследуют 12-перстную кишку, желчный пузырь , полученную желчь подвергают бактериологическому посеву.
- УЗИ. При ультразвуковой диагностике исследуют брюшную полость, желчные пути, печень. Исследование направлено на выявление патологических расширений желчных протоков, очаговых и структурных изменений печени.
- Лучевая диагностика. Включает панкреатохолангиографию – эндоскопическую ретроградную и магнитно-резонансную, ЧЧХГ (чрескожную чреспеченочную холангиографию) с применением контраста. Эти методы исследования помогают визуализировать желчевыводящие пути, увидеть очаг патологии и понять ее причину.
Если у пациента есть сопутствующие заболевания , симптоматика которых схожа с холангитом (либо провоцирующие его), назначают дифференциальную диагностику, то есть исследование несколькими способами. Это касается людей с правосторонней пневмонией, вирусным гепатитом, желчнокаменной болезнью , эмпиемой плевры, некалькулезным холециститом, первичным билиарным циррозом. Дифференциальная диагностика позволяет поставить точный диагноз и начать своевременное лечение, не допустить дальнейшего развития патологии, ее перехода в более опасные формы.
Лечение холангита
Чаще всего лечение холангита обычно проводится в условиях хирургического стационара, под постоянным наблюдением лечащего врача. Холангит, лечение которого можно проводить двумя путями и только квалифицированным врачом , является очень непростым заболеванием. В домашних условиях лечение холангита успешным не будет.
Различают консервативное и хирургическое лечение холангита. При консервативном лечении пациент должен соблюдать голод в течени е нескольких дней, постепенно переходя на диетическое питание. Хирургическое вмешательство подразумевает устранение причин заболевания.
Осложнения
Примерно половина диагностированных случаев холангита – это неосложненные формы, которые полностью поддаются терапии. 40% заболеваний сопровождаются разнообразными осложнениями, а еще 10% – полиорганной недостаточностью. Среди распространенных осложнений патологии: гепатит, билиарный цирроз печени, холецистопанкреатит, перитонит, недостаточность и абсцесс печени, сепсис, инфекционно-токсический шок.
Не допустить развития осложнений позволяет раннее выявление и грамотная терапия патологии. Людям, которых беспокоит желчный пузырь и другие органы брюшной полости, необходимо регулярно проходить профилактические осмотры.
Профилактика
Специфических профилактических мер не существует. Общие рекомендации – своевременное лечение панкреатита, ЖКБ, холецистита, паразитарных инвазий, гастродуоденита, чтобы эти болезни не спровоцировали холангит . Кроме того, если желчный пузырь или желчные пути подвергались оперативному вмешательству, необходимо регулярно посещать гастроэнтеролога для своевременного выявления патологических изменений.

Врач гастроэнтеролог, врач УЗИ, зам. главного врача по клинико-экспертной работе.
график работы специалиста:
| понедельник | 10.00-14.00 |
| среда | 9.30-14.30 |
| четверг | 9.30-14.30 |
| пятница | 13.00-16.00 |
| суббота | 9.00-15.00 |

Врач гастроэнтеролог детский высшей категории
график работы специалиста:
| понедельник | 13.00-15.00 |
Стоимость услуг гастроэтеролога
| Код услуги | Услуга | Цена, рублей |
|---|---|---|
| 11.1 | Прием врача гастроэнтеролога первичный | 1800 |
| 11.2 | Прием врача гастроэнтеролога первичный с выдачей листка нетрудоспособности | 2000 |
| 11.3 | Прием врача гастроэнтеролога повторный | 1600 |
| 11.3.1 | Консультация врача эндоскописта | 1200 |
| 11.4 | Тест на диагностику инфекции «Helicobacter pylori» | 1100 |
| 11.5 | Экспресс-Тест на диагностику инфекции «Helicobacter pylori» | 1000 |
| 11.6 | Тест на диагностику инфекции «Helicobacter pylori» системой ХЕЛИК-СКАН М | 1300 |
| 11.7 | Взятие биоматериала и экспресс-тест диагностики инфекции «Helicobacterpylori» во время ФиброГастроскопии | 1400 |
| 11.8 | Забор материала для гистологического иследования при эзофагогастроскопии, колоноскопии, бронхоскопии (без стоимости гистологического исследования) | 800 |
| 11.9 | Эзофагогастродуоденоскопия (ЭГДС) диагностическая | 3500 |
| 11.12 | Колоноскопия (видеоколоноскопия) диагностическая | 6900 |
| 11.16 | Колоноскопия диагностическая с терминальной илеоскопией (осмотр дистальной части тонкой кишки) | 7900 |
| 11.19 | Ректоскопия (осмотр прямой кишки) диагностическая | 2500 |
| 11.20 | Ректосигмоскопия диагностическая (осмотр сигмовидной кишки) | 3000 |
| 11.23 | Эндоклипирование (без стоимости расходного материала) до 3-х клипс | 4000 |
| 11.23.1 | Эндоклипирование (без стоимости расходного материала) за каждую последующую клипсу | 1500 |
| 11.24 | Эндоскопическое лигирование (без стоимости расходного материала) | 4000 |
| 11.25 | Стоимость клипсы (за ед.) | 2500 |
| 11.26 | Стоимость лигатуры (за ед.) | 4700 |
| 11.27 | Бронхоскопия диагностическая | 4000 |
| 11.30 | Запись исследования на флеш-накопитель (в стоимость входит флешка) | 350 |
| 11.31 | Эндоскопическое удаление доброкачественных новообразований первой категории (без стоимости седации и гистологического исследования) | 3700 |
| 11.32 | Эндоскопическое удаление доброкачественных новообразований второй категории (без стоимости седации и гистологического исследования) | 5900 |
| 11.33 | Эндоскопическое удаление доброкачественных новообразований третьей категории (без стоимости седации и гистологического исследования) | 9300 |
| 11.34 | Эндоскопическое удаление доброкачественных новообразований нескольких отделов кишки (без стоимости седации и гистологического исследования) | 16000 |
| 11.35 | Установка внутрижелудочного баллона (без стоимости седации) | 47000 |
| 11.36 | Снятие внутрижелудочного баллона (без стоимости седации) | 26500 |

Наша клиника приобрела экспертный УЗИ аппарат с мощными возможностями, качественной визуализацией и исключительной надежностью. Canon Aplio i800– одна из лучших ультразвуковых диагностических систем в мире.
Стойка - главное аппаратное ядро любого кабинета врача-эндоскописта. Аппаратура Pentax представляет из себя синтез высокопроизводительных видеосистем и эндоскопов для обеспечения превосходных диагностических и терапевтических возможностей и удобства специалиста.
ОСТРАЯ КИШЕЧНАЯ НЕПРОХОДИМОСТЬ
Из воспаления желчных протоков Федоров выделяет подострый, острый и гнойный холангит.
Классификация С. П. Федорова явилась основой для многих современных классификаций острого холецистита, более упрощенных, но основанных также на клинико-анатомических признаках (П. А. Гепцына, В. Т. Талалаев, 1936; П. Г. Часовников, 1938; А. Д. Очкин, 1949; А. М. Джавадян, 1957; и др.). Перечислим вкратце некоторые классификации, наиболее часто применяемые в практике.
В. Т. Талалаев выделяет: 1) острый холецистит с исходом в выздоровление или водянку пузыря; 2) хронический холецистит, осложненный или неосложненный; о) склерозирующий холецистит со сморщиванием, утолщением и обызвествлением стенок пузыря.
П. Г. Часовникоз классифицирует холециститы на: 1) острые первичные; 2) хронические рецидивирующие, среди которых выделяет неосложненные и осложненные.
Классификация А. Д. Очкина включает: 1) воспаление желчного пузыря: а) острый холецистит (катаральный, флегмонозный, гангренозный); б) осложненный с рецидивами и всевозможными осложнениями; 2) воспаление протоков: а) острый холангит; б) хронический рецидивирующий холангит.
Л. С. Орлова классифицирует холециститна: 1) неосложненный: а) первичный хронический холецистогепатит; б) лямблиозный холецистит; в) первый приступ острого простого холецистита; г) рецидивирующий простой хронический холецистит; 2) осложненный: а) хронический холецистит с редкими приступами; б) хронический холецистит с частыми приступами.
А. М. Джавадян выделяет: 1) простой (катаральный, водянка, хронический рецидивирующий неосложненный) и 2) деструктивный (флегмонозный, эмпиема, гангренозный, прободной, острый холецистопанкреатит, холангиты, ангиохолиты, острая и хроническая закупорка общего желчного протока) холециститы, причем к последним относит все формы с распространением процесса за пределы желчного пузыря.
Как видим, во всех приведенных классификациях холециститы разделены на простые (неосложненные) и осложненные. Неосложненные холециститы нередко заканчиваются полным выздоровлением, а при прогрессировании патологического процесса могут перейти в осложненные. Однако встречается и первичный гангренозный холецистит, протекающий быстро и тяжело вследствие сосудистого фактора.
Симптоматология неосложненного и осложненного холецистита во многом сходна, поэтому нередко их трудно дифференцировать (правда, у части больных с деструктивными процессами в желчном пузыре или протоках заболевание может протекать более тяжело с частыми приступами). Что же касается методов лечения этих форм, то они резко различаются; существуют различия и в необходимости и объеме оперативного вмешательства.
Классификация А. М. Джавадяна, основанная на патологоанатомических и клинических признаках, удобна для использования в практических целях и для обработки статистического материала. В дальнейшем А. М. Джавадян и Л. Б. Крылов (1976) несколько уточнили классификацию острого холецистита, что, по их мнению, должно помочь хирургам выработать конкретные методические рекомендации.
I. Неосложненный холецистит:
1) катаральный (простой) холецистит (калькулезный или бескаменный), первичный или обострение хронического рецидивирующего;
2) деструктивный холецистит (калькулезный или бескаменный), первичный или обострение хронического рецидивирующего, в свою очередь, подразделяющийся на флегмонозный, флегмонозно-язвенный и гангренозный.
II. Осложненный холецистит:
1) окклюзионный (обтурационкый) (инфицированная водянка, флегмона, эмпиема, гангрена желчного пузыря);
2) прободной с явлениями местного или разлитого перитонита;
3) острый холецистит, осложненный поражением желчных протоков (холедохолитеаз, холангит; стриктура холедоха, папиллит, стеноз фатерова сосочка);
4) острый холецистопанкреатит;
5) острый холецистит, осложненный пропотным желчным перитонитом.
Как видно из приведенной классификации, в группу неосложненного холецистита входят катаральные и деструктивные формы. Подобное разделение условно, поскольку деструктивные (флегмонозные, флегмонозно-язвенные и гангренозные) формы воспаления только доопределенного времени могут не выходить за пределы желчного пузыря, после чего закономерно приводят к развитию различного рода осложнений острого холецистита.
Вторая группа острого холецистита делится на ряд форм, которые развиваются при распространении воспалительного процесса за пределы желчного пузыря.
Как известно, в возникновении острого холецистита имеют значение наличие желчных камней, застой желчи и инфекция. Каждая из указанных причин в отдельности может вызвать заболевание, но чаще они сочетаются. При остром холецистите, протекающем без нарушения проходимости пузырного протока, чаще причиной воспаления желчного пузыря является инфекция, и при своевременно и правильно проведенном лечении болезнь может закончиться выздоровлением. При закупорке пузырного протока желчными камнями нередко возникают водянка, флегмона, эмпиема и гангрена пузыря, протекающие с характерными клиническими и патологоанатоми-ческими признаками. Каждая из форм осложненного холецистита в той или иной мере отличается особенностями клинической картины, требующими определенной хирургической тактики.
Диагностика острых воспалительных заболеваний органов брюшной полости. А.К. Арсений., 1982.
ЯЗВЕННАЯ БОЛЕЗНЬ ЖЕЛУДКА И ДПК
Классификация язвенной болезни
По этиологии
· ассоциированные с Helicobacter pylory
· не ассоциированные с Helicobacter pylory
По локализации
· Язвы желудка:
- кардиального и субкардиального отделов
· Язвы двенадцатиперстной кишки
· Сочетание язвы желудка и язвы двенадцатиперстной кишки (гастроеюнальная язва).
По типу язв
По размеру (диаметру язв)
· малые, диаметр до 0,5 см
· средние, диаметр 0,5-1 см
· большие, диаметр 1,1-2,9 см
· гигантские, диаметр 3 см и более для язв желудка, более 2 см для язв двенадцатиперстной кишки
По клиническому течению:
· 1) с атипичным болевым синдромом,
· 2) безболевые (но с другими клиническими проявлениями),
По характеру течения
Впервые выявленная язвенная болезнь (острая).
Рецидивирующее течение (хроническая):
· с редкими обострениями (1 раз в 2-3 года и реже)
· с ежегодными обострениями
· с частыми обострениями (2 раза в год и чаще)
По стадии заболевания
· неполная ремиссия (затухающее обострение)
Характеристика функции гастродуоденальной системы:
Единой классификации язвенной болезни на сегодня не существует. Выделяют три основных типа язв желудка: I тип - язвы малой кривизны; II тип - комбинированные язвы желудка и двенадцатиперстной кишки; III тип - препилоричные язвы.
А.Ф. Черноусов предложил такую классификацию. По локализации язвы:
1. Желудок: кардиальная часть, субкардиальна часть, малая кривизна, большая кривизна, тело желудка, передняя стенка, задняя стенка, антральные часть.
2. Двенадцатиперстная кишка: луковица, передней, задней, верхней, нижней стенок.
3. Сочетании язвы желудка и ДПК.
По клинической форме язвенной болезни:
1. Острая или впервые обнаруженая язва.
2. Хроническая язва.
По фазе процесса язвенной болезни:
2. Неполная ремиссия.
3. Полная ремиссия.
По клиническому течению язвенной болезни:
1. Латентная язвенная болезнь.
2. Легкое (редко рецидивирующее) заболевание.
3. Заболевания средней тяжести (1-2 рецидива в год).
4. Трудный (3 рецидива в год) или непрерывно рецидивирующее течение, развитие осложнений.
По морфологической картине язвенной болезни:
1. Маленькая язва (менее 0,5 см).
2. Средних размеров (0,5-1,0 см).
3. Большая язва (1-3 см).
4. Гигантская язва (более 3 см).
По наличию осложнений язвенной болезни:
1. Язва, осложненная кровотечением (легким, средним, тяжелым, профузным, крайне тяжелым).
2. Язва, осложненная перфорацией (открытой, прикрытой).
3. Пенетрированная и каллезная язвы.
4. Язва, осложненная рубцовыми деформациями желудка и ДПК, стенозом привратника (компенсированный, субкомпенсированный, декомпенсированный).
5. Малигнизированная язва.
ОСТРАЯ КИШЕЧНАЯ НЕПРОХОДИМОСТЬ
Классификация:
А. По морфофункциональной природе:
1. Динамическая непроходимость:
2. Механическая непроходимость:
а) странгуляционная (заворот, узлообразование, ущемление;
б) обтурационная (интраинтестинальная форма, экстраинтестинальная форма);
в) смешанная (инвагинация, спаечная непроходимость).
В.По уровню препятствия:
1. Тонкокишечная непроходимость:
ГРЫЖИ БРЮШНОЙ СТЕНКИ
Классификация по клиническим признакам:
1. Грыжи неущемленные, вправимые, свободные (hernia libera, hernia reponibilis):
а) вправляющиеся свободно в горизонтальном положении больного, грыжевые ворота прощупываются хорошо;
б) грыжевое выпячивание вправляется самостоятельно, но для полного вправления требуется некоторое время, а также особое положение при осмотре (с приподнятым тазом); грыжевые ворота прощупываются хорошо.
2. Грыжи невправимые (hernia irreponibilis):
а) грыжи частично вправимые, когда грыжевое кольцо определяется неполностью;
б) грыжи полностью невправимые, когда грыжевое кольцо не определяется или определяется нечетко.
3. Грыжи ущемленные (hernia incarcerata):
а) ущемленные органы жизнеспособны;
б) ущемленные органы с необратимыми патологическими изменениями;
в) ущемленные грыжи с флегмонозным процессом в области грыжевого выпячивания.
Читайте также:
