Борозды и шероховатости ногтей при наследственных болезнях
Добавил пользователь Morpheus Обновлено: 09.01.2026
Борозды и шероховатости ногтей при системных болезнях
Изменения ногтей, встречающиеся при синдроме Клайнфелтера, хроническом нарушении питания и/или дефиците витамина А, синдроме Иова, синдроме мальабсорбции, талассемии при лечении гид-роксиуреей и при других ослабляющих состояниях, чаще всего неспецифичны.
Ногти могут становиться шероховатыми, мягкими и/или ломкими, терять блеск, может появиться исчерченность, причем последние два состояния способны обусловить появление пигментированных продольных полосок. Изменения ногтей при синдроме Кронкайта—Канада предположительно связаны с нарушениями питания. Данные изменения, кроме того, описаны при ювенильных полипах и кахексии.
Нервная анорексия и нервная булимия приводят к тяжелому алиментарному дефи циту сизменениями ногтей почти у половины пациентов. Гиперкератоз на дорсальной стороне пальцев известен как симптом Расселла при булимии и появляется из-за механического раздражения в связи с тем, что пациенты пальцем часто вызывают рвоту.
Дистрофия ногтя, приводящая к птеригиуму, иногда встречается при саркоидозе и в основном проявляется в сочетании с поражениями низлежащей кости.
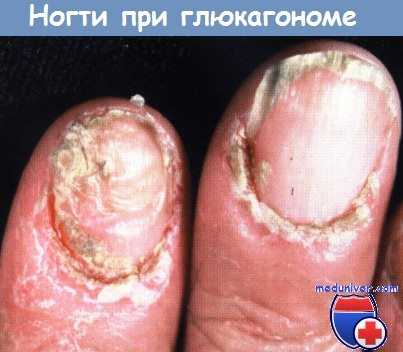
Глюкагонома обычно вызывает характерные периорифициальные эрозивные поражения кожи, известные как мигрирующая некролитическая эритема (синдром глюкагономы). Весьма похожие поражения кожи встречаются и при дефиците цинка и ранней пеллагре, а также при карбоксила-зорезистентном синдроме дефицита биотинидазы. Ногти становятся тонкими, складчатыми, тусклыми и крайне ломкими, наблюдается онихорексис.
При гипопаратиреозе наблюдаются горизонтальные трещины и борозды, возникающие под ногтем. Эти изменения приписывают гипокальциемии, связанной с недостаточностью паращитовидных желез. Гипопаратиреоз бывает также обусловлен другими эндокринопатиями и кандидозом кожи и слизистых. Он приводит к тому, что ногти утрачивают блеск и появляются дистальные продольные трещины.
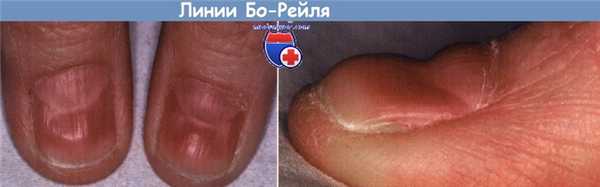
Тяжелые генерализованные заболевания, такие, как сильная лихорадка, могут замедлять формирование ногтя и выступать причиной формирования поперечных борозд — линий Бо—Рейля. Эти изменения на быстро растущих ногтях рук выражены сильнее, чем на медленно растущих ногтях ног. Повторяющееся развитие этихлиний указывает на циклическую причину.
У новорожденных поперечные борозды чаще видны в 5 нед и сильнее всего выражены на большом пальце. Борозды продвигаются в дистальном направлении, достигая свободного края ногтя за 12—15 нед. Появление изменений только на одной руке указывает на причину, ограниченную этой конечностью (например, подключичный синдром или синдром карпального тоннеля). Довольно часто нарушения наблюдаются только на одном пальце в течение нескольких недель после операции.
Продольная исчерченность и поперечные линии встречаются также при лепре. Изменения ногтей наблюдались у 56% пациентов с олигобациллярной лепрой и у 87% пациентов с мультибациллярной лепрой.
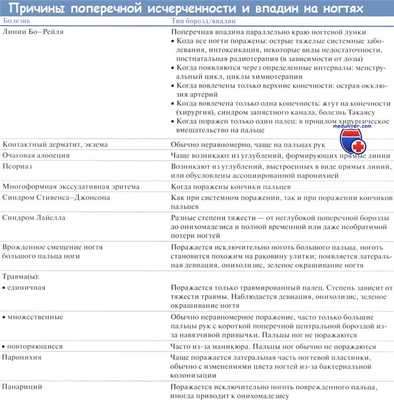
Причины появления поперечных линий и впадин приведены в таблице ниже, ассоциации с линиями Бо—Рейля — в отдельной таблице.
При грибовидном микозе, и, в частности, при синдроме Сезари, ноготь становится тусклым, блеклым и ломким, могут появляться изменения, похожие на трахионихию. Кроме того, могут возникать точечные кровоизлияния.

Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Борозды и шероховатости ногтей при наследственных болезнях
Причины появления шероховатости ногтей
Плоскоклеточный рак in situ (болезнь Боуэна и эпидермоидная карцинома) может поражать матрикс и обусловливать нарушения формирования ногтя, возникновение шероховатости и продольной исчерченности, обычно только с одной стороны ногтя. При болезни Боуэна также наблюдается лейконихия.
Дистрофия ногтей — типичный признак паранеопластического акрокератоза. Этот паранеопластический синдром характеризуется медленным развитием псориазиформного эритематоза, который проявляется в виде эритемы с фиолетовым оттенком на носу, наружном ухе, руках, ногах и коже вокруг ногтя. Ногти могут становиться тусклыми и ломкими, иногда с дистальным подногтевым гиперкератозом, появляются борозды. Редко могут появляться везикулы, пузыри и корки.
Состояние обусловлено малигнизацией верхних дыхательных путей и верхних отделов пищеварительного тракта и почти в 2/3 случаев на 10—12 мес опережает выявление рака. Таким образом, раннее распознавание этого характерного паранеопластического синдрома позволяет намного раньше диагностировать основное новообразование. Кахексия часто обнаруживается раньше постановки корректного диагноза. Более 90% пациентов — мужчины в возрасте около 60 лет.
Поражения кожи и ногтей резистентны к топическому лечению, но кожные изменения, как правило, исчезают при удалении опухоли и появляются вновь при рецидиве опухоли, в то время как поражения ногтей не регрессируют. Патогенез заболевания пока не ясен. Предполагается, что в его основе лежит аутоиммунный процесс.

а - Паранеопластический акрокератоз; изменения, напоминающие псориаз.
б - Паранеопластический акрокератоз; изменения, напоминающие псориаз.
Хронический кандидоз кожи слизистых оболочек — группа редко встречающихся иммунных дефектов, которая характеризуется рано, чаще постнатально или в младенчестве, появляющейся и протекающей чрезвычайно долго инфекцией Candida albicans. С раннего детства может поражаться волосистая часть головы, гладкая кожа, ногти и слизистые оболочки ротовой полости и гениталий.
Очень крупные поражения могут появиться на волосистой части головы и конечностях. Кроме того, для заболевания характерен хронический гиперпластический кандидоз слизистой оболочки ротовой полости со стойким ангулярным хейлитом. Ногтевой аппарат подвергается тотальному дистрофическому онихомикозу, частое гранулематозным воспалением и ложными «барабанными палочками». Другой признак поражения ногтей — специфическое поражение поверхности, которое напоминает древесину, изъеденную червями.
Гистологическое исследование показало выраженное воспаление матрикса и ногтевого ложа, появление дистрофически измененных кератиноцитов. Это подтверждается и данными электронной микроскопии.
Шероховатая и тусклая поверхность ногтя, часто с неглубокими поперечными бороздами на одной или обеих сторонах ногтя, встречается при хронической паронихии разного происхождения. Рост бактерий и некоторых дрожжей может вызывать появление пятен от грязно-серого до черного цвета на латеральной стороне ногтя.
Онихомикоз, вызванный дерматофитами и некоторыми плесневыми грибами, может, кроме того, стать причиной неровной поверхности ногтя с несколькими углублениями, а также ломкости, потери блеска и прозрачности.
Шероховатая, похожая на наждачную бумагу поверхность ногтя может наблюдаться при блестящем лишае (lichen nitidus).
Красный отрубевидный лишай (красный отрубевидный волосяной лишай) часто проявляется утолщенными серыми ногтями с бороздками. Чем больше поражения кожи на дорсальной поверхности пальцев, тем более выражены повреждения ногтей. В гипонихиуме может проявляться выраженный подногтевой гиперкератоз.
Кератотический скабиес сопровождается потерей блеска ногтей и выраженным подногтевым гиперкератозом. Могут также проявляться ассоциированные псориазиформные изменения кончиков пальцев.
Пустулезный паракератоз (Hjorth—Sabouraud), который обычно встречается у молодых девушек, начинается с возникновения нескольких пустул ближе к свободному краю ногтя. Затем возникают экзематозные изменения кожи с незначительным шелушением, после чего развивается выраженный гиперкератоз дистального отдела ногтевого ложа, который приподнимает ноготь. Появляются углубления и иногда поперечная исчерченность. Гистология показывает и псориазиформные, и экзематоидные изменения: гипер-, паракератоз, пустуляцию, акантоз, папилломатоз, экзоцитоз и выраженный, в основном лимфоцитарный инфильтрат вокруг капилляров.
В недавно проведенном исследовании двадцати больных с пустулезным паракератозом авторы установили, что этот клинический диагноз можно рассматривать как признак псориаза, контактного дерматита или атопического дерматита.
Шероховатость ногтей может возникать также при бразильском пемфигусе (fogo selvagem). Однако при этом заболевании ногти бывают блестящими из-за постоянного зуда и расчесывания.
а - Хронический кандидоз кожи и слизистых.
б - Больной с хроническим кандидозом кожи слизистых, ассоциированным с ложными «барабанными палочками».
в - Тотальный дистрофический онихомикоз.
Продольная исчерченность также встречается при фолликулярном дискератозе (болезнь Дарье). При этом заболевании появляются белые, а иногда и красноватые продольные полосы, что может привести к появлению маленьких V-образных (клиновидных) трещин у свободного края ногтя, имеющих тенденцию к продольному расщеплению. Такие симптомы возникают вследствие появления на коже папулы, которая трансформируется в борозды и трещины от проксимального до дистального края ногтя.
Поражение ногтя при доброкачественной семейной пузырчатке Хейли—Хейли клинически и гистологически сходно с таковым при фолликулярном дискератозе. Однако при семейной пузырчатке обычно не встречаются типичные для болезни Дарье V-образные трещины, а наблюдаются только продольные белые линии.
Шероховатость дистальных отделов ногтей, наблюдающаяся при семейной койлонихии, сопровождается потерей блеска, истончением и потемнением ногтевых пластинок. Коричневый цвет ногтей с возрастом становится более интенсивным. Паракератотические клетки обнаруживаются в середине ногтевой пластинки.
Продольная исчерченность, онихорексис, онихошизис, трахионихия и V-образные трещины описаны при наследственной точечной ладонноподошвенной кератодермии Брауэра—Бушке—Фишера. Углубления, онихолизис и подногтевой гиперкератоз наблюдались также в двух других случаях. Дистрофия ногтя была описана у пациента с простым буллезным эпидермолизом, сопровождавшимся пятнистой пигментацией и специфическим точечным кератозом пальцев.

Недавно описанный случай фолликулярного шиповидного декальвирующего кератоза, сцепленного с хромосомой 22 (Хр22.13—22.2), показал значительную дистрофию ногтей пальцев рук и ног с утолщением и поперечными линиями и бороздами. У пациента также наблюдалась почти генерализованная алопеция, очаговая кератодермия ладоней и подошв, блефарит, эктропиум и фотофобия. Изменения ногтей, вероятно, связаны с высоко расположенной кутикулой.
Другие синдромы дистрофии ногтей, фолликулярного гиперкератоза и офтальмологические симптомы включают синдром кератоза—ихтиоза—глухоты и синдром фолликулярного ихтиоза с атрихией и фоточувствительностью.
Дистрофия ногтей выявляется также при наследственной мукоэпителиальной дисплазии, которая клинически характеризуется красной окраской (цвета красного говяжьего мяса) слизистых оболочек ротовой полости, носа и влагалища, дискератозом, потерей когезии эпителия и цитоплазматическими вакуолями. Эти изменения слизистых оболочек — причина частых жалоб пациентов на проблемы с дыхательным трактом (хронический ринит, рецидивирующие пневмонии, пневмоторакс и идиопатический фиброз легких).
Продольная исчерченность бывает и в случае Х-сцепленной полиэндокринопатии (синдром иммунной дисрегуляции).
Поперечные борозды наблюдаются также при синдроме Папийона-Лефевра. Это также признак синдрома Геймлера, который характеризуется нейросенсорной тугоухостью, гипоплазией зубной эмали, линиями Бо—Рейля илейконихией.
Продольная лейконихия при пузырчатке Хейли-Хейли. Подногтевой гиперкератоз при точечной ладонно-подошвенной кератодермии.
Деформация ногтей
Деформация ногтей – различные изменения поверхности и формы ногтевых пластин, вызванные эндогенными или экзогенными причинами. Наиболее часто встречаются следующие виды деформации ногтей: продольные или поперечные бороздки, выпуклые ногти в виде часовых стекол, вогнутые ложкообразные ногти, плоские ногти, деформация по типу «наперстка» и др. Для определения причин, вызвавших деформацию ногтей, необходимо обращение к дерматологу (микологу, подологу). При деформации ногтей может потребоваться проведение местной и системной терапии, коррекции или резекции/удаления ногтевой пластины.
Общие сведения
В норме ногтевые пластинки имеют гладкую, ровную, слегка выпуклую форму; ровные края, правильные очертания; бесцветную (матовую или слегка блестящую) поверхность, эластичную структуру. Сквозь полупрозрачную ногтевую пластинку просвечивает ногтевое ложе, богатое капиллярами и потому имеющее розоватый цвет. Деформация ногтей - изменение состояния ногтевой пластины, при котором ногти теряют однородность своей структуры, нормальную толщину и выпуклость. В дерматологии различные виды деформации ногтей относят к ониходистрофиям. Изменение внешнего вида ногтей – это не просто безобидный косметический недостаток. Довольно часто деформации ногтей (искривление поверхности, потеря прозрачности, дисхромия и др.) являются следствием хронических дерматозов и соматических заболеваний, требующих незамедлительного лечения.
Причины деформации ногтей
Врожденные деформации ногтей обусловлены пороками эктодермы, из которой, начиная с конца III месяца внутриутробного развития, начинает формироваться ногтевое ложе, ногтевые валики и ногтевая кожица, а с VII-VIII месяца - ногтевые пластинки. В клинической практике чаще встречаются приобретенные деформации, возникающие вследствие неблагоприятных эндо- и экзогенных воздействий на матрицу ногтя и другие структуры, в результате чего нарушается питание и рост ногтей.
Примерно половина случаев деформаций ногтей вызвана их грибковым поражением – онихомикозами (поверхностным белым, подногтевым дистальным, подногтевым проксимальным, тотальным дистрофическим). Распространенными причинами деформации ногтей являются кожные заболевания: псориаз, экзема, красный плоский лишай. Довольно часто к изменению формы ногтевых пластин приводит их механическое повреждение: ушибы, защемление, неправильная обработка кутикулы при проведении маникюра или педикюра, неправильное подрезание ногтей. При этом деформацию ногтей может вызвать не только травма самой ногтевой пластинки, но и ногтевого ложа или ногтевого валика. У лиц с психопатическим расстройством личности нередко наблюдается привычка к искусственному повреждению ногтевых пластин (онихотилломания).
Изменение структуры и формы ногтей может быть обусловлено взаимодействием с различными химикатами: моющими и чистящими средствами, удобрениями, растворителями, ацетоном и другими агрессивными веществами. Деформации ногтей часто наблюдаются у лиц определенных профессий (например, парикмахеров), а также женщин, часто прибегающих к наращиванию ногтей, декоративному покрытию ногтей лаками сомнительного качества (особенно содержащих формальдегид). Кроме этого, ониходистрофия может быть связана с применением некоторых лекарственных веществ (в частности, антибиотиков), проведением химиотерапии и т. п.
Часто ногти изменяют свою структуру вследствие дефицита витаминов и микроэлементов: у детей раннего возраста - при гиповитаминозе D; у взрослых – при недостатке витамина В1, дефиците кальция, железодефицитных анемиях. В некоторых случаях деформация ногтей является следствием белкового голодания, например, у лиц, следующих жестким диетам. Большую группу причин, вызывающих вторичную деформацию ногтей, составляет хронические заболевания внутренних органов (легких, сердечно-сосудистой системы, ЖКТ), эндокринные расстройства, коллагенозы, общие инфекции, онкологические процессы.
Виды и характеристика деформации ногтей
Различные деформации ногтей не являются строго патогномоничными признаками определенного заболевания, однако по виду ногтевых пластин можно с высокой степенью достоверности судить о наличии той или иной патологии.
«Гиппократовы ногти» или ногти в форме «часовых стекол» имеют выпуклую шаровидную форму и обычно сочетаются с деформацией пальцев в виде «барабанных палочек». Такие ногти чаще всего служат отражением гипертрофической легочной остеоартропатии (бронхоэктатической болезни, эмфиземы или туберкулеза легких, гнойного плеврита, абсцесса легких, рака легких). Также подобная деформация ногтей характерна для врожденных пороков сердца «синего типа», затяжного септического эндокардита, сердечной недостаточности, аневризмы аорты, билиарного цирроза печени. Иногда «гиппократовы» ногти являются наследственной или врожденной особенностью, не связанной с какими-либо патологическими состояниями.
Онихогрифоз или деформация ногтей в виде «птичьего когтя» характеризуется искривлением и утолщением ногтевых пластин. Ногти приобретают форму рога или спирали; становятся очень плотными, изменяют цвет на желтый, грязно-серый или черный. Подобная деформация ногтей развивается в пожилом и старческом возрасте, в результате ношения узкой обуви, ожогов или обморожения пальцев, онихомикозов, генерализованного кандидоза и т. д.
Койлонихия – ложкообразная деформация поражает только ногтевые пластины пальцев кистей. Поверхность ногтей становится вогнутой, однако их толщина и структура не изменяется. Ложкообразная деформация ногтей может быть обусловлена механической травматизацией, воздействием кислот и щелочей, наследственностью; реже – заболеваниями (болезнью Аддисона, железодефицитной анемией, брюшным тифом и др.).
Платонихия (плоские ногти) чаще является врожденной аномалией, однако возможно развитие деформации при воздействии профессиональных факторов, псориазе, циррозе печени и др. В этом случае обычно поражаются все ногтевые пластинки.
Поперечные бороздки на ногтях (линии Бо) могут появляться после перенесенного гриппа, желтухи, при болезни Рейно, сирингомиелии, анорексии. Глубина бороздок зависит от тяжести поражения матрикса ногтя и может достигать 1 мм. Цвет углублений не отличается от цвета всей ногтевой пластинки. При наличии множества бороздок и гребешков ноготь приобретает волнистую форму. Продольные бороздки на ногтях (ребристые, гофрированный ногти) обычно свидетельствуют о неправильном или несбалансированном питании, дефиците витаминов, нарушениях всасывания в кишечнике.
Наперстковидная или точечная деформация ногтей характеризуется наличием множества точечных ямок на поверхности ногтевой пластины. Мелкие углубления имеют диаметр от 0,3 до 1-1,5 мм и глубину до 1 мм; их количество может варьировать от 2-3 штук до нескольких десятков. Такая форма ониходистрофии типична для экземы, псориаза, ревматизма, туберкулеза легких. При различных видах деформаций ногтей часто встречаются лейконихия (белые пятна на ногтях), ломкость, расслоение ногтей, врастание ногтевой пластины.
Диагностика и лечение деформации ногтей
При появлении деформации ногтей необходимо обратиться к дерматологу или специалисту более узкого профиля – подологу или микологу. Во время осмотра ногтевых пластин под лампой-лупой врач оценивает форму, цвет, толщину, твердость, прозрачность ногтей. Определить причину ониходистрофии может помочь микроскопия ногтевых пластинок на грибы, спектральный анализ на микроэлементы, анализ содержания витаминов в крови. Возможно, пациенту с деформацией ногтей потребуется консультация других специалистов - пульмонолога, кардиолога, хирурга и др.
Лечение ониходистрофии должно быть нацелено на устранение первопричины, повлекшей за собой деформацию ногтей. Так, при онихомикозе проводится курсовое лечение грибкового заболевания, медикаментозная обработка ногтевых пластинок, при необходимости - удаление ногтя хирургическим, лазерным или радиоволновым методом. В терапии ониходистрофий находят применение сосудистые средства (никотиновая кислота, пентоксифиллин), физиотерапия (УВЧ, дарсонвализация, амплипульстерапия). Коррекция вросших и деформированных ногтей может производиться с помощью В/S-пластин, скоб, полускоб Goldstadt. В качестве косметической меры для сокрытия дефекта может использоваться протезирование ногтевых пластин.
Отрастанию здоровой ногтевой пластины способствует полноценное питание, прием витаминно-минеральных комплексов, домашних уход за ногтями (ванночки для рук и ног с морской солью и эфирными маслами, увлажняющие кремы для ногтевых пластин). Среди салонных процедур ухода за руками и ногами следует обратить внимание на парафинотерапию, массаж, европейский или аппаратный маникюр и педикюр, покрытие ногтей лечебными лаками. Во время лечения деформации ногтей рекомендуется отказаться от нанесения декоративных лаков, полировки ногтей, наращивания ногтей.
Предупредить деформацию ногтей позволяет исключение травм ростковой зоны ногтя при маникюре и педикюре, отказ от ношения тесной обуви, защита рук при работе с агрессивными жидкостями, использование качественных средств для ухода за ногтями. Чрезвычайно важным представляется своевременное выявление и терапия фоновых заболеваний.
Ониходистрофия
Ониходистрофия – изменение структуры, формы, цвета ногтей вследствие аномально протекающих трофических процессов, врождённых или приобретённых. Визуально патология проявляется помутнением, истончением ногтевых пластинок, признаками поперечного или продольного расслоения, шероховатостью, шелушением, появлением борозд и точечных вдавлений, частичным или полным разрушением ногтя. Диагностируют ониходистрофию на основании клинической картины, микроскопии соскобов с очага поражения. Для раннего выявления патологии используют исследование сыворотки крови на активность щелочной фосфатазы. Лечение длительное, основа – витаминно-минеральные комплексы, массаж, физиотерапия.
Ониходистрофия – совокупность патологических изменений ногтей, обусловленных нарушениями трофики ногтевого аппарата. Заболевание не имеет возрастных, сезонных, гендерных, расовых особенностей, неэндемично. Ониходистрофия может являться симптомом соматической патологии или диагностироваться как самостоятельный патологический процесс. Большой проблемой в диагностике ониходистрофии является её сходство с проявлениями онихомикоза. Неоднозначность диагностики влечёт за собой проблемы в лечении. Из-за присутствия в соскобах из очага поражения дополнительных биологических включений (условно-патогенных микробов, грибов-контаминантов) участились случаи диагностических ошибок, некорректного назначения антимикотических средств, что ведёт к развитию осложнений, нарушает качество жизни пациентов. Актуальность проблемы диктуется тем, что ониходистрофии могут быть первыми проявлениями серьезной системной патологии.
Причины ониходистрофии
Ноготь – это роговая пластинка, химический состав которой индивидуален и генетически запрограммирован, что определяет разные проявления ониходистрофии, возникающие при одних и тех же условиях. Воспроизводство роговых клеток, иннервацию, кровоснабжение обеспечивает эпидермальный матрикс ногтевого ложа, на котором расположен ноготь. Суть патологических проявлений ониходистрофии связана с качеством сцепления ногтевой пластинки и ногтевого ложа.
Триггерами ониходистрофии могут явиться врождённые аномалии, дерматозы, болезни внутренних органов, интоксикации, авитаминозы, недостаток минералов в организме, травмы различного генеза, стресс, опухоли. В основе патологии лежит разбалансировка саморегулирующегося клеточного метаболизма, которая в сочетании с внеклеточными нарушениями трофики через несколько стадий структурных изменений в тканях приводит к ониходистрофии. Степень выраженности трофических изменений на каждой стадии определяет клинику заболевания.
Стадия инфильтрации характеризуется накоплением продуктов обмена из крови и лимфы в клетке или межклеточном веществе, деформацией ногтевой пластины. Декомпозиция приводит к распаду ультраструктур клеток и межклеточного вещества, изменению обменных процессов в роговой ткани, расслоению ногтя. Патологический синтез белков нарушает процесс кератинизации, деформируя ноготь. Стадия трансформации приводит к инверсии веществ, необходимых для нормального роста и развития ногтя: вместо белков, жиров и углеводов синтезируется что-то одно, теряется связь ногтя с ногтевым ложем, меняется его окраска. Так возникает и развивается ногтевая дистрофия.
Классификация ониходистрофии
Всеобъемлющей общепризнанной классификации в современной дерматологии не существует. На наш взгляд, наиболее удобным является деление ониходистрофий по причинам их возникновения с акцентом на специфику клинических проявлений. Различают врождённые ониходистрофии, как следствие генных мутаций и передачи наследственной предрасположенности, и приобретённые ониходистрофии – гетерогенный результат нарушения трофики. Врождённые ониходистрофии клинически проявляются следующими видами:
1. Онихомадезисом – проявляется в виде быстрого отделения ногтя от ложа с дистального края, чаще всего, как следствие травмы или воспаления; наследуется генетическая предрасположенность к патологии.
2. Койлонихией – наследственной предрасположенностью к спонтанно возникающему овальному углублению в центре ногтевой пластинки.
3. Анонихией – врождённым отсутствием ногтевой пластинки, передающимся из поколения в поколение.
4. Платонихией – врождённой патологией в виде ровного, плоского ногтя.
5. Микронихией – врождёнными короткими, маленькими ногтевыми пластинками на руках, реже – ногах.
6. Ногтями Гиппократа – наследственной аномалией с выпуклыми ногтевыми пластинками, «барабанными пальцами».
Приобретённые ониходистрофии могут являться самостоятельными нозологиями или составной частью симптомокомплекса соматических патологий, дерматозов, визуально проявляющихся в виде изменений ногтевых пластинок. К первой группе (изолированных заболеваний) относятся:
- Онихошизис – дистрофическое расслоение ногтя поперёк на несколько составляющих без явлений воспаления;
- Поперечные борозды Бо (маникюрная ониходистрофия) – радугообразное углубление в ногте от края до края, самая частая разновидность ониходистрофии;
- Срединная каналиформная ониходистрофия – отличительной особенностью является «симптом ёлочки»: центральная трещина - ствол, от которого отходят бороздки-ветви, является следствием травмы;
- Онихолизис – потеря связи с ногтевым ложем при сохранении целостности последнего с медленным отслоением ногтя из-за травмы или инфекции;
- Онихогрифоз – гиперутолщение и искривление ногтя возрастного характера;
- Лейконихия – патологическая окраска ногтей в результате дисфункции матрикса. Может быть точечной (мелкие пятна разного диаметра), полосовидной (возникновение одной широкой или нескольких узких белесых полос поперечно оси ногтя - линии Мюрке), тотальной (с белесыми пробелами по всей поверхности ногтя), частичной (половина ногтя белая, оставшаяся часть – без изменений);
- Гиперпигментация - возникает как следствие накопления гемосидерина, меланина. Проявляется синдромом жёлтых ногтей (состоит из триады признаков: ониходистрофия, соматическая патология, заболевание лимфатической системы); лекарственной пигментацией (возникает в результате использования антибиотиков тетрациклинового ряда, резорцина, косметических лаков); подногтевой дистрофией (характеризуется продольными кровоизлияниями в подногтевое пространством из-за травмирования ногтевого ложа).
Приобретённые ониходистрофии, как часть других заболеваний, могут быть представлены различными формами. Так, онихорексис – дистрофическое расслоение ногтя вдоль – считается одним их признаков красного плоского лишая, экземы, псориаза. Продольные борозды ногтя, возникающие из-за недостатка железа, белка или фолиевой кислоты, могут указывать на нарушения в сердечно-сосудистой системе, ревматоидный артрит. Линии Ми – белые полосы поперёк ногтя – служат симптом отравления мышьяком. Склеронихия – чрезвычайная твёрдость ногтя и гапалонихия – очень мягкий обламывающийся ноготь, выступают симптомом эндокринных нарушений. Трахионихия - мутный, шершавый, расслаивающийся, «песчаный» ноготь – обычно возникает при иммунодефиците. «Напёрсточная» ониходистрофия – испещрённость поверхности ногтя вдавлениями, напоминающими напёрсток, сопутствует псориазу.
Симптомы и диагностика ониходистрофии
Клинические проявления ониходистрофии соответствуют её разновидностям. Однако есть общие клинически признаки заболевания, связанные с нарушением прочности, эластичности, цветовых оттенков ногтей. Прочность страдает из-за расстройства трофики. Визуально в толще роговых слоёв ногтей видна продольная, поперечная исчерченность, борозды, углубления. Пигментные нарушения, инфекции меняют телесный цвет ногтя на белесый или жёлтый. Трансформируются контуры ногтей, ногтевые пластины становятся чрезмерно выпуклыми или нетипично плоскими. Приоритетным симптомом является полная или частичная потеря связи ногтя с матрицей. Такие изменения могут сопровождаться явлениями местного воспаления или протекать бессимптомно. Субъективных ощущений не наблюдается за исключением случаев, когда ониходистрофия является симптомом соматической патологии.
Диагноз ониходистрофии ставит дерматолог на основании анамнеза, клинической картины. Обязательно производится взятие соскоба с ногтей на грибы. Для ранней диагностики проводят исследование сыворотки крови на активность щелочной фосфатазы (ЩФ). Более точной диагностике способствуют такие методы исследования, как дерматоскопия, конфокальная микроскопия. Дифференцируют ониходистрофию с дерматомикозами, истинной пузырчаткой, пемфигоидом Левера, дерматитом Дюринга, буллёзным эпидермолизом, акродерматитами, красным плоским лишаём, псориазом, экземой, болезнью Девержи, дискератозом Дарье, гонореей, лепрой, сифилисом.
Лечение ониходистрофии
Терапию проводят под наблюдением дерматолога. Если возможно, исключают причину, вызвавшую ониходистрофию, осуществляют этиотропную терапию. Лечение комплексное. Приоритет отдают минералам, витаминам, аминокислотам, являющимся необходимыми элементами для восстановления химического состава ногтя. Применяют препараты, улучшающие микроциркуляцию в тканях, ангиопротекторы, иммуностимулирующие, общеукрепляющие средства; лекарства, улучшающие эмоциональную сферу пациента. В тяжёлых случаях назначают кортикостероиды, ретиноиды, хинолины, цитостатики.
Местно применяют тёплые ванночки на травах, с морской солью, эфирными маслами, питательные и увлажняющие кремы. Эффективны парафиновые аппликации с натуральным воском, озокеритом, грязями. Хорошо зарекомендовали себя ионофонофорез с витаминами, УФО, ПУВА-терапия, диатермия, иглорефлексотерапия, массаж. Применяют кератолитические пластыри по назначению врача.
С целью предупреждения ониходистрофии необходимо правильно питаться (преобладание фруктово-овощной, белковой диеты, продуктов, содержащих желатин), исключить контакты с бытовой химией, лаками для ногтей. Показано санаторно-курортное лечение. Прогноз относительно благоприятный с учётом эстетической составляющей процесса, нарушающей качество жизни пациента.
Читайте также:
- Длительность лечения кавернотомией. Показания к дренированию каверн
- Ипохондрическое расстройство (ипохондрия) - клиника, диагностика, лечение
- Реакции терморегуляции. Изучение терморегуляции организма
- Неходжкинская лимфома орбиты - клиника, прогноз
- Показания для малоинвазивной операции при переломе пяточной кости
