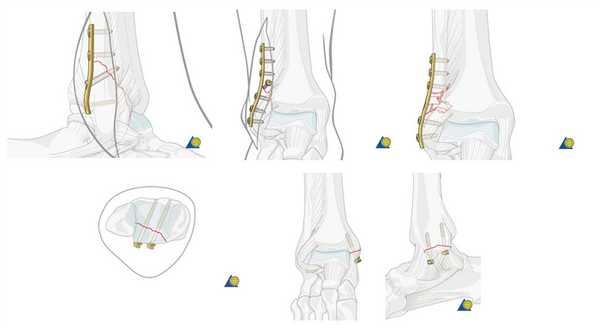
Показания для малоинвазивной операции при переломе пяточной кости
Добавил пользователь Morpheus Обновлено: 28.01.2026
Переломы лодыжек являются одной из наиболее частых причин обращения к травматологам-ортопедам.
Когда возможно консервативное лечение перелома лодыжек.
Консервативное лечение методом гипсовой иммобилизации возможно в ситуации изолированных переломов наружной или внутренней лодыжек без смещения костных фрагментов и повреждения связочных структур. Даже в случаях подобных изолированных повреждений сроки иммобилизации не могут быть меньше 6 недель, что в конечном счёте значительно затрудняет реабилитацию и может приводить к более продолжительным срокам нетрудоспособности в сравнении с оперативным лечением. Плюсами консервативного лечения перелома лодыжек являются отсутсвие рисков связанных с самим оперативным вмешательством и наркозом, а также отсутсвие необходимости удалять металлофиксаторы в будущем.
Разнообразие переломов лодыжек.
Итак, подавляющее большинство переломов лодыжек требует оперативного вмешательства, при отсутсвии противопоказаний. Для планирования оперативного вмешательства и понимания взаимоотношений между различными анатомическими структурами в области голеностопного сустава и стопы, которые могут повреждаться при переломах лодыжек, существуют различные классификации. Наиболее широко распространённой в международной практике, подробной, и оценивающей все аспекты как собственно травмы, так и возможных путей её лечения является классификация АО. Вы можете найти её на сайте международной ассоциации остеосинтеза.
К сожалению данная классификация довольно сложная и громосткая, мы не будем приводить её здесь полностью, так как только её треть относящаяся к группе А выглядит примерно так:
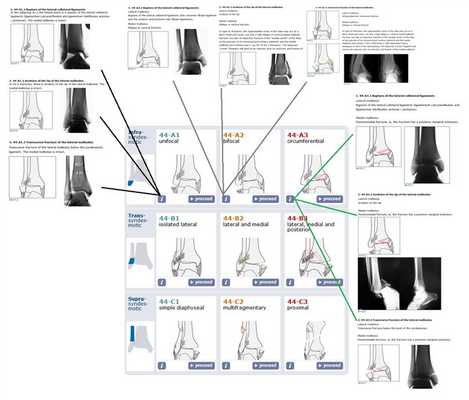
Максимально упрощая, можно свести переломы лодыжек к одно\двух\трёх- лодыжечным переломам и их эквивалентам. Консервативное лечение применимо только в случае однолодыжечных переломов. При консеравтином лечении двух- и трёх-лодыжечных переломов и их эквивалентов вторичное смещение практически неизбежно, что приводит в дальнейшем к нарушению взаимоотношений между таранной костью и соответсвующих ей суставных поверхностей большеберцовой и малоберцовой костей, что в свою очередь приводит к неправильному распределению нагрузки, износу суставного хряща и формированию посттравматического артроза с грубым нарушением функции опоры и ходьбы уже в течение 1-2 лет после травмы. Именно это и объясняет возросший за последние 2 десятилетия интерес хирургов-ортопедов к данному виду травмы.
Цели операции при переломе лодыжек.
Главной целью хирургического лечения перелома лодыжек является восстановление нормального взаимоотношения костей в голеностопном суставе. Даже при смещении таранной кости кнаружи на 1 мм площадь её контакта с большеберцовым плато уменьшается на 40%. Получается что при сращении наружной лодыжки с, казалось бы, небольшим смещением в 1 мм кнаружи, на 60 % площади будет приходиться 100 % нагрузки.
Вторым важным моментом является обеспечение условий для сращения перелома за счёт плотного контакта костных фрагментов и их надёжной фиксации, предотвращающей движение отломков между собой.
Третьей целью является уход от иммобилизации. Гипсовая повязка сама по себе способна нанести значительный вред её обладателю за 6 недель, приводя к нарушению питания тканей, атрофии мышц, повышая риски тромбоза глубоких вен нижних конечностей, препятствуя движению в суставе, что в конечном счёте может приводить к его контрактуре. При правильно выполненном остеосинтезе движения в голеностопном суставе разрешаются уже на следующий день после операции. Вы можете посмотреть статью посвящённую операции при переломе лодыжки перейдя по этой ссылке.
Что происходит после того, как вы обратились в клинику с переломом лодыжек.
В нашем центре мы стараемся максимально быстро и эффективно оказывать помощь пациентам с переломами любой локализации, в том числе и с переломами лодыжек. Полное предоперационное обследование и операция выполняются в течение первых 24 часов после обращения. Выписка под наблюдения травматолога поликлиники в большинстве случаев происходит уже на вторые сутки после обращения и операции. При обращении вам выполнят рентгенограммы для подтверждения диагноза, будет наложена транспортная гипсовая иммобилизация. Непосредственно перед операцией с профилактической целью вводятся внутривенно антибиотики. Возможно использование спинномозговой анестезии или эндотрахеального наркоза. С целью снижения стресса от оперативного вмешательства за 10 минут до операции вас погрузят в медикаментозный сон, проснётесь вы также через 10 минут после её окончания. Во время операции ортопедический хирург произведёт открытое сопоставление отломков с их фиксацией пластинами и винтами. После операции вам понадобятся костыли, так как полная нагрузка всё равно не рекомендуется до сращения перелома. На следующий день после операции вам выполнят перевязку, научат как правильно ходить с дополнительной опорой на костыли и какие упражнения делать для разработки движений и укрепления мышц голени, после чего вы можете быть выписаны домой.
Операция при переломе лодыжек.
При переломе лодыжек выполняется оперативное вмешательство называемое: открытая репозиция и внутренняя фиксация, или остеосинтез. Для доступа к сломанной кости выполняются разрезы вне проекции крупных сосудисто нервных пучков.
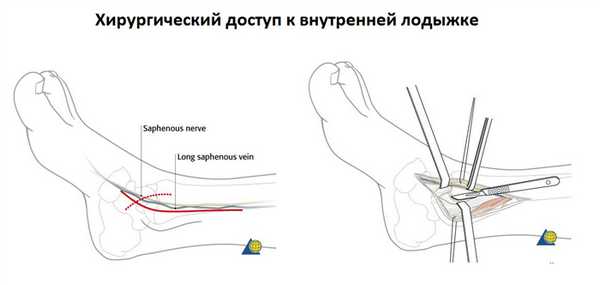
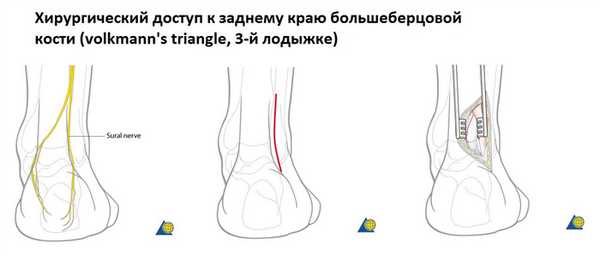
Сломанная кость обнажается, производится сопоставление костных отломков, временная фиксация при помощи костодержателей, спиц, костных цапок. Далее выполняется остеосинтез при помощи пластин и винтов. Временная фиксация удаляется.
Производится гемостаз, рана послойно ушивается, накладывается асептическая повязка, эластическая компрессия.
Что происходит после операции при переломе лодыжек.
После операции нога должна находится на возвышении, через повязку на область оперативного вмешательства укладывается лёд (лучше всего мягкая резиновая грелка наполненная льдом и холодной водой) на 30 минут каждые 3 часа. Это позволяет уменьшить отёк и боль в зоне вмешательства. После операции вам будут вводиться обезболивающие и противовоспалительные препараты. Вечером в день операции или на следующий день после операции инструктор по лечебной физкультуре обучит вас каким образом надо правильно ходить с дополнительной опорой на костыли и покажет вам упражнения которые надо будет выполнять для сохранения массы и силы мышц голени. Утром на следующий день после операции вам сделают перевязку. После этого вы можете быть выписаны под наблюдение травматолога по месту жистельства. Дома также следует продолжать использовать возвышенное положение конечности и лёд для более быстрого спадения отёка и уменьшения болей. Через 2 недели после операции вам надо будет приехать в клинику для того чтобы снять швы. Через 6 недель производится рентгенконтроль и при наличии признаков консолидации разрешается нагрузка на ногу. Обычно требуется ещё около 2 недель для того чтобы полностью восстановить функцию конечности. На этом этапе очень полезно позаниматься с инструктором по лечебной физкультуре. Форсированные(спортивные) нагрузки на ногу не рекомендуются до 6-12 месяцев после травмы.
Осложнения операции при переломе лодыжек.
Существует ряд осложнений характерных для любого хирургического вмешательства и для любого вида анестезии. Операция при переломе лодыжек не исключение. К ним относятся инфекция, повреждение сосудов и нервов, кровотечение, тромбоз глубоких вен. Их риск не превышает 2 % от общего числа вмешатльств.
Также существуют специфические осложнения. К ним относятся тугоподвижность голеностопного сустава, слабость мышц голени, формирование посттравматического артрозп голеностопного сустава. Эти риски в значительной степени зависят от морфологии перелома, наличия сопутсвующих заболеваний, таких как диабет, аутоимунные заболевания требующие приёма стероидных препаратов, курение.
Нужно ли удалять пластины и винты после операции при переломе лодыжек.
Пластины и винты используемые в современной хирургической практики сделаны или сплава титана или хирургической стали не вызывающих реакции со стороны организма. Их удаление показано в случаях когда они вызывают раздражение мягких тканей за счёт механического их повреждения, в случаях инфекционных осложнений, а также при настойчивом желании пациента. Также зачастую требуется удаление позиционного винта через 6-8 недель при фиксации межберцового синдесмоза. Полное удаление металлофиксаторов при переломе лодыжек рекомендуется не ранее 12 месяцев после операции.
Клинический случай 1. Перелом обеих лодыжек с подвывихом стопы кнаружи.
44 В2-2
Пациентка Т. 80 лет. Травма за 3 недели до обращения, получила перелом обеих лодыжек правой голени со смещением, подвывихом стопы кнаружи. Обратилась в РТП, выполнена рентгенография, наложена гипсовая повязка. В связи с сохраняющимся выраженным отёком и болевым синдромом обратилась в клинику К+31.
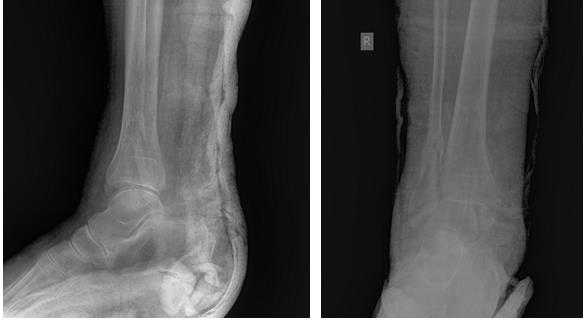
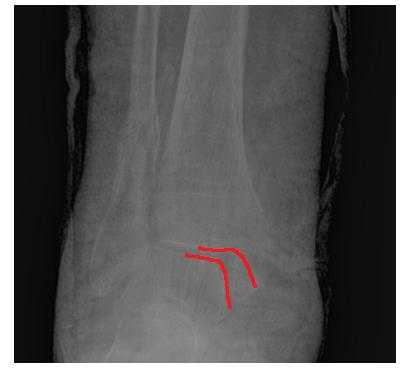
На рентгенограммах в гипсе определяется значительный подвывих таранной кости кнаружи, консолидирующийся перелом нижней трети малоберцовой кости.
В день обращения пациентка послоностью обследована, проведено оперативное лечение, открытая репозиция, остеосинтез перелома нижней трети малоберцовой кости пластиной, внутренней лодыжки винтом, внутренняя лодыжка дополнительно фиксирована анкерным фиксатором.
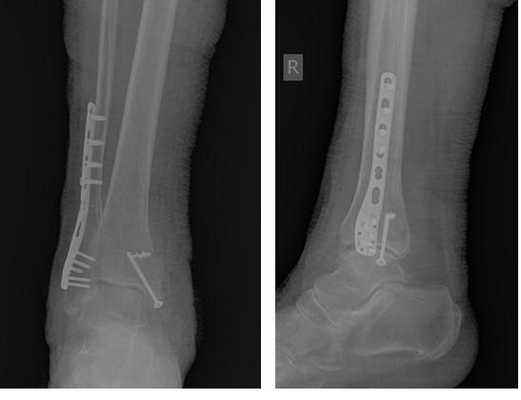
На контрольных рентгенограммах после операции положение отломков, металлофиксаторов правильное, подвывих таранной кости устранён.
Пациентка выписана на 2 сутки после операции на амбулаторное долечивание.
Клинический случай 2. Перелом обеих лодыжек с вывихом стопы кнаружи, кзади.
44 А3-3
Пациентка Л. 50 лет, травма в быту, получила закрытый перелом обеих лодыжек с вывихом стопы кнаружи и кзади. Данный случай интересен значительным повреждением мягких тканей произошедшем при травме и потребовавшем значительных усилий в борьбе с отёком, а также морфологией перелома внутренней лодыжки, сломавшейся одним большим блоком вместе с задним краев большеберцовой кости, что потребовало её фиксации при помощи пластины и винтов.
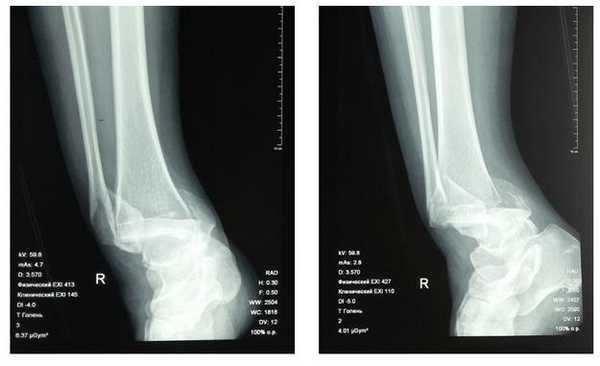
В связи с выраженным отёком мягких тканей, высоким риском некроза краёв ран и инфекционных осложнений пациентке с целью предоперационной подготовки выполнялись скелетное вытяжение, сосудистая и метаболическая терапия, лимфодренаж, физиотерапия. После спадения отёка, на 3 день после поступления выполнено оперативное вмешательство: открытая репозиция, остеосинтез переломов наружной и внутренней лодыжек пластинами и винтами.
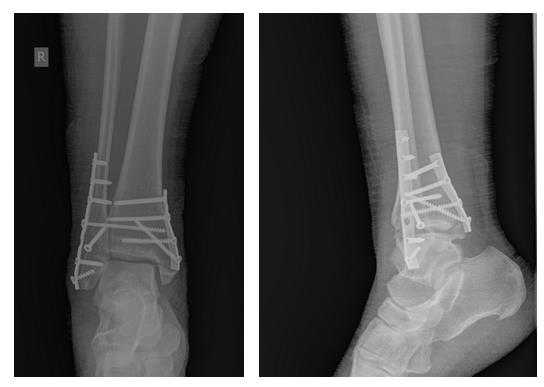
Через 4 дня пациентка выписана на амбулаторное долечивание. Послеоперационные раны зажили первичным натяжением, швы удалены через 14 дней.
Через 6 недель после первичного вмешательства произведено удаление позиционного винта, пациентка приступила к активной разработке движений в голеностопном суставе.
Амплитуда движений через 8 недель после травмы и оперативного вмешательства по поводу этого тяжёлого повреждения близка к полной. Пациентка ходит с полной опорой, не используя костыли или трость, не хромает, боли не беспокоят. Сохраняется умеренный отёк в области голеностопного сустава.
Показания для малоинвазивной операции при переломе пяточной кости
а) Показания:
- Консервативное лечение показано при переломах пяточной кости без смещения или внесуставных переломах с сохранением близкой к нормальной форме стопы (рекомендуется КТ-подтверждение)
- Хирургическое лечение переломов пяточной кости показано при внутрисуставных и открытых переломах пяточной кости со смещением
Ошибки при выборе показаний:
• Если состояние мягких тканей позволяет, хирургическое лечение должно быть выполнено в течение 2-3 недель после травмы, т.е. до того, как начнется консолидация перелома в порочном положении
• Хирургическое лечение должно быть отсрочено до появления положительного симптома морщинок (кожа должна «морщиниться» при тыльном сгибании голеностопного сустава и эверсии заднего отдела стопы) и разрешения отека
Спорные моменты:
• Относительные противопоказания:
- Заболевания периферических сосудов
- Сахарный диабет 1 типа
- Сопутствующие заболевания/жизнеугрожающие состояния, прелятствующие проведению операции
- Плохое состояние мягких тканей/выраженный отек
- Непередвигающиеся пациенты
в) Варианты лечения:
• Закрытое лечение
• Открытая репозиция и внутренняя фиксация (ORIF)
• Минимально инвазивное вмешательство: закрытая репозиция и внутренняя фиксация с использованием ограниченных доступов. Наиболее оправдано при переломах типа «утиный клюв» (внутрисуставных переломах, линия которых выходит в области задней поверхности пяточного бугра), для репозиции которых может быть использован маневр Essex-Lopresti
• Закрытая репозиция и наружная фиксация
Рисунок 1 Рисунок 2 Рисунок 3
б) Обследование и лучевая диагностика:
- Мягкие ткани заднего отдела стопы должны находиться в подходящем для операции состоянии: отек и фликтены (в области вмешательства) должны разрешиться
- Выполняется стандартная рентгенография стопы и голеностопного сустава (прямая, боковая и косая проекции стопы, аксиальная проекция пяточной кости по Harris, проекция по Broden, рентгенография голеностопного сустава для исключения сопутствующего перелома в этой области):
• На рентгенограмме стопы в боковой проекции на рис. 1 отмечается депрессия задней фасетки
• На рентгенограмме голеностопного сустава в проекции на синдесмоз на рис. 2 видно смещение наружной стенки пяточной кости и расширение за счет этого пяточной кости
- Жалобы пациента на боль в спине и локальная болезненность в соответствующей области требуют выполнения рентгенографии поясничного отдела позвоночника, переломы которого могут сочетаться с переломами пяточной кости
- Предоперационная тонкосрезовая КТ обязательна и позволяет оценить характер внутрисуставного перелома (задней фасетки). На рис. 3 представлены КТ-срезы при оскольчатом переломе задней фасетки пяточной кости
• Характер перелома оценивается по фронтальным срезам, для него используется классификация Sanders
• Сагиттальные и аксиальные срезы позволяют более точно оценить характер перелома
в) Хирургическая анатомия:
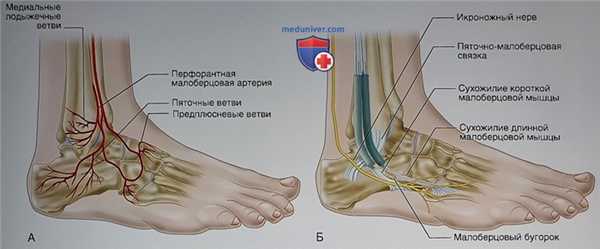
Рисунок 4
1. Анатомия сосудов:
- При использовании расширенного наружного доступа формируется мягкотканный лоскут, который должен быть полнослойным и отсепаровываться непосредственно от стенки пяточной кости
- Этот лоскут кровоснабжается расположенными снаружи лятоиной, лодыжечной и предплюсневой артериями (рис. 4, А)
- Использование такого доступа диктуется особенностями; сосудистой анатомии этой области (ангиосома)
- Важные анатомические образования, которые необходимо защитить при операциях из расширенного наружного доступа, показаны на рис. 4, Б
- Малоберцовые сухожилия и икроножный нерв мобилизуютоя в составе лоскута. На наружной стенке пяточной кости располагается малоберцовый бугорок, который делит пополам борозду малоберцовых сухожилий. Кпереди от бугорка проходит сухожилие короткой малоберцовой мышцы г
- Кзади от малоберцового бугорка и глубже сухожилий прикрепляется пяточно-малоберцовая связка. Обычно она мобилизуется в составе мягкотканного лоскута (несмотря на это, нестабильность голеностопного сустава после хирургического лечения переломов пяточной кости встречается редко)
- Икроножный нерв следует параллельно и кзади от малоберцовых сухожилий, а на уровне их нижнего удерживателя располагается поверхностно и далее следует вдоль наружного края стопы
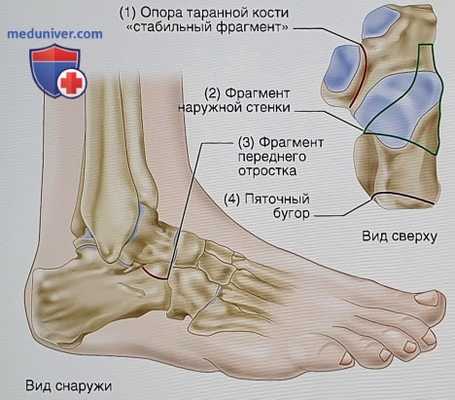
Рисунок 5
2. Костная анатомия:
- Оскольчатые внутрисуставные переломы пяточной кости обычно характеризуются образованием четырех отдельных фрагментов (рис. 5): (1) опоры таранной кости (стабильный фрагмент), (2) фрагмент наружной стенки (обычно связан с наружной частью задней суставной фасетки), (3) передний отросток пяточной кости и (4) пяточный бугор
- «Стабильный фрагмент» включает опору таранной кости и среднюю суставную фасетку. Медиальные связочные структуры — межкостная таранно-пяточная связка, медиальная таранно-пяточная связка и дельтовидная связка—обычно удерживают это фрагмент в нормальном относительного таранной кости и голеностопного сустава положении, поэтому он называется стабильным
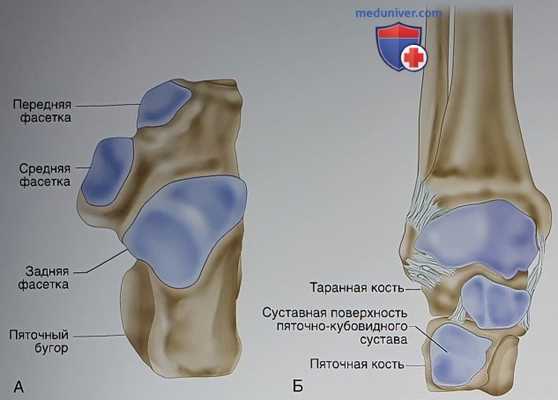
Рисунок 6
3. Суставные поверхности:
- Верхняя поверхность пяточной кости (рис. 6, А) несет на себе поверхность пяточного бугра, переднюю, среднюю и заднюю суставные фасетки. У 60% пациентов передняя и средняя фасетки сливаются друг с другом. Задняя фасетка крупней остальных и является опорой для тела таранной кости
- Передняя поверхность пяточной кости (см. рис. 6, Б) целиком покрыта суставным хрящом и участвует в образовании пяточно-кубовидного сустава
- Пяточная жировая подушка образована высокоспециализированной жировой тканью с фиброзными перегородками, которые при высокоэнергетической травме могут разрушаться
Техника, этапы операции при переломе пяточной кости в объеме расширенного наружного доступа, открытой репозиции и внутренней фиксации
а) Положение пациента:
- Пациента укладывают в положение на боку. Под коленный сустав/область ма лоберцового нерва противоположной («нижней») ноги и между коленными суставами укладываются мягкие подушки. На бедро накладывается турникет. Использование подушек или больших блоков между голенями позволяет создать стабильную плоскую поверхность, оптимальную для проведения операции. Если используется С-дуга, она устанавливается спереди от пациента. Для интраоперационного контроля репозиции оптимально использование флюороскопов, обеспечивающих получение трехмерных изображений. Флюороскопический контроль требует использования рентгенпрозрачной приставки к операционному столу
Нюансы укладки пациента:
• Противоположную ногу укладывайте таким образом, чтобы она не мешала выполнять интраоперационный флюоро-скопический контроль
• Большая С-дуга обладает большей разрешающей способностью, однако с ее помощью может быть сложно выполнить проекции по Harris косые проекции
• Мини-С-дуга обладает большей мобильностью, но относительно низким разрешением и небольшим полем обзора
Оснащение:
• Операционный стол с рентгенопрозрачной приставкой
• Упоры, необходимые для укладки в положение на боку
• Блоки из пенистого материала
• Большая или малая С-дуга
• Турникет на бедро
б) Порты и доступы:
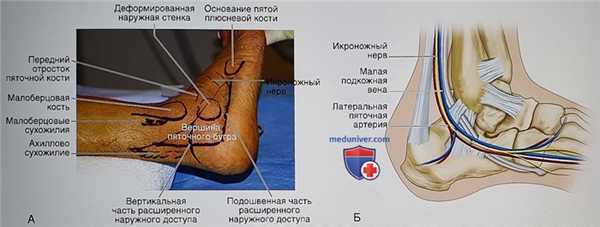
- Выполняется расширенный наружный доступ (рис. 5)
- На коже маркируется дистальная часть малоберцовой кости и вся пяточная кость. Особое внимание обратите на маркировку задней и подошвенной границ пяточной кости, пяточно-кубовидного сустава, латеральной части шейки и пазухи предплюсны. Также на коже отмечается ход малоберцовых сухожилий и икроножного нерва. Разрез маркируется от уровня голеностопного сустава, где он должен начинаться тотчас кпереди от ахиллова сухожилия, далее он следует вдоль зоны;прикрепления ахиллова сухожилия, изгибается вперед и следует вдоль подошвенной поверхности пяточной кости (см. рис. 5, А). Если планируется репозиция пяточно-кубовидного сустава, дистальная часть разреза может изгибаться вверх для доступа к пяточно-кубовидному суставу
- Выполните продольный разрез кожи параллельно и кпереди от ахиллова сухожилия и области его прикрепления к пяточной кости, начиная на уровне голеностопного сустава, далее изгибая разрез вперед в направлении подошвенной поверхности пяточной кости. Затем разрез продолжается вдоль подошвенной поверхности пяточной кости и заканчивается дистальнее пяточно-кубовидного сустава. Доступ выполняется остро, на уровне пяточного бугра единым слоем рассекаются все мягкие ткани до поверхности кости. В проксимальной и дистальной части доступа работать следует осторожно во избежание пересечения малоберцовых сухожилий и икроножного нерва
Нюансы техники:
• Икроножный нерв нередко виден в обеих частях доступа, где его необходимо защитить. Направление разреза кпереди для доступа к пяточно-кубовидному суставу увеличивает риск пересечения икроножного нерва в дистальной части доступа. Закругление угла разреза снизит риск некроза этой части лоскута. Преимуществом расширенного доступа служит адекватная визуализация наружной поверхности шейки таранной кости, пазухи предплюсны и задней фасетки, а также невысокое натяжение кожи после репозиции. Если доступ выполняется так, как описано здесь, то его положение соответствует ангиосому латеральной пяточной артерии (см. рис. 5, Б). Для адекватной ретракции толстого мягкотканного лоскута в таранную кость можно ввести спицы и отогнуть их
Спорные моменты:
• Показано, что восстановление угла Бёлера и анатомичная репозиция задней фасетки при операции с использованием расширенного наружного доступа обеспечивают весьма неплохой результат лечения. Однако чрескожные и ми-ни-открытые техники также позволяют добиться аналогичного результата, хотя репозиция здесь и не будет настолько точной. Подобный результат малоинвазивных методик, возможно, связан с менее выраженной травмой мягких тканей во время операции. Малоинвазивные техники рассматриваются в отдельных статьях на сайте
в) Техника операции:
1 этап:
- Начиная от закругленного угла разреза острым путем формируется полнослойный мягкотканный лоскут. Последний отсекается от наружной стенки пяточной кости до тех пор, пока не будут видны пазуха предплюсны, шейка и задняя фасетка. В таранную кость можно ввести спицы и загнуть их для фиксации лоскута. В ходе выполнения доступа можно отметить смещение малоберцовых сухожилий, связанное с характером перелома
Оснащение 1 этапа операции:
• Скальпель
• Элеватор Кобба
• Спицы
Нюансы 1 этапа операции:
• Избегайте использования элеваторов с острыми углами
• Если икроножный нерв пересечен, мобилизуйте его проксимально и пересеките выше во избежание формирования невромы культи
Ошибки 1 этапа операции:
• Непростой может оказаться мобилизация малоберцовых сухожилий
• Малоберцовые сухожилия отделяются от малоберцового бугорка и дистального удерживателя и аккуратно мобилизуются вместе со своим футляром в составе мягкотканного лоскута
• Не следует выполнять разрез через фликтены, в противном случае увеличивается риск инфекционных осложнений
Рисунок 6 Рисунок 7
2 этап:
- Наружная стенка пяточной кости либо отводится на надкостничном лоскуте, либо удаляется и сохраняется для дальнейшей репозиции. Мягкие ткани удаляются остро скальпелем или кусачками для адекватной визуализации задней фасетки
- Локализуются костные фрагменты, удаляются остатки старой гематомы, фрагменты мобилизуются остеотомами или элеваторами Кобба для дальнейшей репозиции. Идентифицируются суставные фрагменты, задняя фасетка очищается от дебриса (рис. 6, А)
- В наружную или заднюю часть пяточного бугра вводится 4,5 мм винт Шанца, используемый для мобилизации фрагментов и манипуляций с основным фрагментом пяточного бугра (рис. 6, Б)
- С помощью винта Шанца осуществляется продольная тракция и вальгусная нагрузка, за счет чего устраняется варусная деформация, укорочение и расширение пяточной кости. Сначала фрагмент пяточного бугра репонируется относительно фрагмента опоры таранной кости и внутренней стенки пяточной кости. Это позволяет сформировать свободное пространство для анатомичной репозиции фрагментов задней суставной фасетки (рис. 7, А). Со стороны подошвенной поверхности для фиксации фрагментов вводятся спицы (1,8 мм) (рис. 7, Б)
Оснащение 2 этапа операции:
• 4,5 мм винт Шанца
• Т-образная рукоятка
• Остеотомы
• Элеватор Кобба
• Элеватор Фреера
Нюансы 2 этапа операции:
• Все фрагменты пяточной кости должны быть локализованы и мобилизованы
• Перед удалением наружной стенки пяточной кости промаркируйте ее положение
Ошибки 2 этапа операции:
• Костные фрагменты могут выглядеть по-разному: их может быть много, они могут быть мелкими, может быть поврежден суставной хрящ, возможны признаки остеопороза, они могут быть частично консолидированными, если перелом старый. Небольшие фрагменты, которые невозможно надежно зафиксировать, лучше удалять. Отсутствие репозиции внутренней стенки пяточной кости не позволит добиться анатомичной репозиции суставных фрагментов
Рисунок 8 Рисунок 9
3 этап:
- Тупоконечный пластинчатый дистрактор устанавливается в пазуху предплюсны и раскрывается для репозиции латеральной части шейки и восстановления угла Бёлера. За счет этого дистрактора становится доступной обзору передняя половина задней фасетки. Поэтапно в направлении изнутри наружу выполняется репозиция подтаранного сустава (рис. 8). Для этого используются импакторы и элеваторы. В некоторые фрагменты можно ввести спицы и использовать их в качестве джойстиков. Если имеются промежуточные фрагменты (переломы III-IV типа по Sanders), сначала репонируются они относительно медиального суставного фрагмента. По достижении репозиции спицы проводятся вглубь, выводятся с внутренней поверхности и оставляются заподлицо с наружной поверхностью фрагментов. Затем репонируется наружный суставной фрагмент, который фиксируется теми же спицами со стороны медиальной поверхности (рис. 8)
- Суставные фрагменты на этом этапе фиксируются небольшим винтом, который для достижения максимальной стабильности направляется в опору таранной кости (рис. 9, А). Если фрагменты недостаточно велики, чтобы выполнить фиксацию винтом, можно оставить спицы, погрузив их заподлицо (рис. 9, Б). Вместо спиц можно использовать рассасывающиеся пины
Оснащение 3 этапа операции:
• Тупоконечный пластинчатый дистрактор
• Стоматологический зонд
• 1,6 мм спицы
• Кусачки
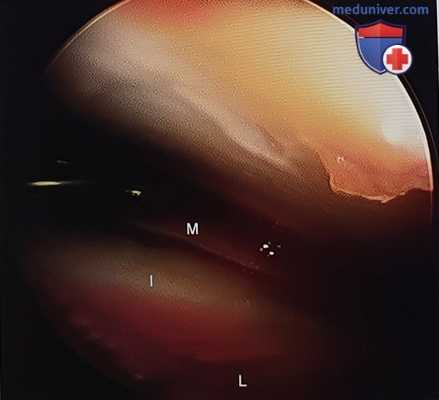
Рисунок 10. Фрагмент задней фасетки после анатомичной репозиции. I — промежуточный фрагмент, L — латеральный фрагмент, М — медиальный фрагмент.
Нюансы 3 этапа операции:
• Удаление клетчатки из пазухи предплюсны и дистракция подтаранного сустава с помощью пластинчатого дистрактора обычно позволяет значительно улучшить визуализацию
• Если визуализация все еще недостаточна, для контроля качества репозиции можно воспользоваться тонким элеватором, которым проводят по суставной поверхности
• Репозиция задней фасетки начинается с наиболее медиального фрагмента, который репонируется относительно опоры таранной кости
• Для репозиции мелких фрагментов можно использовать стоматологический остроконечный зонд
• Задняя суставная фасетка пяточной кости имеет выпуклую форму, поэтому после репозиции латеральных фрагментов визуальный контроль репозиции ограничивается
• Использование небольшого артроско-па является быстрым и надежным методом контроля качества репозиции (рис. 10)
Ошибки 3 этапа операции:
• Повреждение суставного хряща может затруднить достижение анатомичной репозиции
• Оскольчатый перелом переднего отростка пяточной кости может затруднить восстановление и сохранение угла Бёлера
Спорные моменты 3 этапа операции:
• Оскольчатый характер перелома задней фасетки может сделать невозможной ее анатомичную репозицию
• Остается спорным вопрос о том, как следует поступать в подобных ситуациях выполнить репозицию и фиксацию перелома или перейти на первичный подтаранный артродез
• Порядок фиксации костных фрагментов также остается предметом обсуждений
• Некоторые хирурги предпочитают начинать с репозиции переднего отростка, тогда как большинство придерживается стратегии «сустав первым»
• ORIF переломов пяточной кости — это непростая операция, требующая довольно долгого периода освоения. Каждый хирург должен придерживаться той техники, которая знакома ему лучше всего
Рисунок 11 Рисунок 12
4 этап:
- На этом этапе с помощью винта Шанца выполняется тонная репозиция пяточного бугра относительно восстановленного суставного блока
- Репозиция задней части пяточной кости всегда упрощает репозицию переднего отростка. Если пяточно-кубовидный сустав все еще остается неконгруэнтным, передняя фасетка репонируется под визуальным контролем и фиксируется спицами в направлении снаружи внутрь. Передний отросток с помощью пластинчатого дистрактора или крючка, за счет которых преодолевается тяга раздвоенной связки, смещается в подошвенном направлении
- По достижении репозиции задней и передней частей пяточной кости фрагменты временно фиксируются спицами со стороны пяточного бугра в передний отросток
- Винт Шанца удаляется
- Наружная стенка пяточной кости возвращается назад. При правильной репозиции пяточной кости она должна идеально ложиться на свое место. На наружную поверхность пяточной кости укладывается подходящего размера и соответствующим образом отмоделированная пяточная пластинка. По крайней мере один винт должен притягивать пластинку к опоре таранной кости. Минимум по два винта вводятся в передний отросток и пяточный бугор (рис. 11)
- Анатомичность репозиции, положение имплантов и длина винтов оцениваются флюороскопически в боковой, аксиальной и проекциях по Broden 10-40° (рис. 12). Альтернативой С-дуге является трехмерный флюороскопический сканнер
Спорные моменты 4 этапа операции:
• Необходимость заполнения дефектов костным морфогенетическим протеином, костным трансплантатом или костными заместителями остается предметом споров
• Некоторые хирурги рекомендуют заполнять полости костным цементом с антибиотиком либо без него и разрешают пациентам нагружать ногу через три недели после операции
• Другие хирурги вообще ничем не заполняют дефекты, объясняя это хорошими регенераторными способностями губчатой кости
• При использовании костных заместителей, содержащих фосфат кальция, описано такое осложнение, как формирование свищей
• Блокируемые или неблокируемые пластины; прочностные характеристики обоих типов пластин в исследованиях на трупном материале и на пластиковых моделях костей оказались одинаковыми
• Если используется блокируемая пластина, первый винт должен быть неблокируемым и использоваться для прижимания пластины, обеспечивая максимально прилегание пластины к поверхности кости и предотвращение ирритации пластиной мягких тканей
5 этап:
- Кожа и подкожные ткани должны ушиваться без натяжения, в противном случае возрастает риск некроза угловой части лоскута и проблем с заживлением раны. Глубокая фасция ушивается с использованием рассасывающего плетеного шовного материала 2-0, начиная от краев разреза в направлении его угла. Это позволяет ушить наиболее уязвимую часть лоскута — его угол - без какого-либо натяжения. Подкожная клетчатка и кожа ушиваются в соответствии с предпочтениями оперирующего хирурга. По окончании операции рана закрывается стерильной повязкой, стопа фиксируется глубокой гипсовой шиной в нейтральном положении
Ошибки 5 этапа операции:
- Побледнение кожи говорит об избыточном ее натяжении. Если мобильности глубоких слоев лоскута недостаточно для ушивания кожи без натяжения, может быть выполнена точечная перфорация кожи. Анатомичная репозиция пяточной кости обычно позволяет устранить деформацию наружной стенки пяточной кости и позволяет ушить рану без какого-либо натяжения
а) Показания:
- Внутрисуставные переломы пяточной кости с импрессией задней фасетки >2 мм и внутрисуставные переломы пяточной кости с уменьшением угла Бёлера - Противопоказания: сосудистая недостаточность, плохо контролируемый сахарный диабет, курение, некомплаентность пациента
- Относительными противопоказаниями могут быть различные сопутствующие заболевания
- Хирургическое вмешательство с использованием расширенного наружного доступа может быть выполнено либо до появления травматического отека, либо по прошествии 1-3 недель после травмы, когда отек разрешится и заживут образовавшиеся на его фоне фликтены
Спорные моменты:
• Использование помпы перемежающейся компрессии для купирования отека перед хирургическим вмешательством
• Относительными и абсолютными противопоказаниями к открытой репозиции и внутренней фиксации (ORIF) перелома могут быть возраст, курение, отсутствий медицинской страховки, пагубные пристрастия, Многооскольчатый характер перелома, сосудистый дефицит и различные сопутствующие заболевания, включающие неконтролируемый сахарный диабет, заболевания сердца
Варианты лечения:
1. Закрытые переломы:
• Переломы пяточной кости можно лечить консервативно с использованием толстой мягкой повязки Джонса и шинирования стопы для большего комфорта пациента. Стопу следует держать в возвышенном положении, избегая длительного ее опускания. В течение 1-3 недель после травмы, по мере переносимости, должна начинаться мобилизация голеностопного суставами стопы, направленная на профилактику контрактуры суставов. Также для уменьшения отека можно применять солевые ванночки с эпсомской солью (сернокислой магнезией). Нагрузка на стопу допускается через три месяца
• Осложнения консервативного лечения включают контрактуру подтаранного сустава, боль, посттравматический артрит, ограничение тыльного сгибания стопыЯ расширение или аксиальную деформацию пяточной кости, вывих малоберцовых сухожилий, пяточно-малоберцовый импинджмент и сложности при ходьбе по неровной поверхности
• Хирургическое лечение закрытых переломов пяточной кости с использованием расширенного наружного доступа может быть выполнено сразу после травмы или после разрешения отека и заживления фликтен (положительный тест морщинок)
• Чрескожные и мини-открытые техники репозиции должны применяться в течение первой недели после травмы, когда костные фрагменты, все еще легко можно мобилизовать. Некоторые хирурги используют латеральные доступы в области пазухи предплюсны или медиальные доступы, которые будут/рассмотрены в отдельных главах
2. Открытые переломы:
• Открытые переломы являются показанием к экстренной хирургической обработке. При необходимости проводятся повторные хирургические обработки
• Если первичное закрытие раны невозможно, выполняется предварительная репозиция и провизорная фиксация спицами либо с медиальной стороны накладывается трехточечный дистрактор, удерживающий фрагменты до окончательной их фиксации и заживления раны
• При переломах III типа по Gustillo во избежание инфекционных осложнений и неблагоприятного функционального результата показано раннее закрытие раны с использованием пластики местными или свободными кожными лоскутами
Рисунок 1 Рисунок 2. Косая первичная линия перелома и вторичная линия перелома, формирующие основные подлежащие репозиции фрагменты пяточной кости. PF — наружная часть задней фасетки, сочленяется старанной костью; SU - опора таранной кости (включает внутреннюю часть задней фасетки); TU - пяточный бугор.
б) Обследование и лучевая диагностика:
- В ходе осмотра стопы при закрытых переломах пяточной кости обычно обнаруживаются отек, кровоизлияния и фликтены, содержащие серозную или серозно-геморрагическую жидкость. Пациенты не могут нагружать пяточную кость. Открытые переломы свидетельствуют, в первую очередь, о высокой энергии травмы. Раны при открытых переломах чаще всего располагаются по медиальной поверхности, реже—латеральной или подошвенной. Боль при пассивных движениях пальцев может свидетельствовать о развивающемся компартмент-синдроме, который подтверждается данными измерения внутритканевого давления в глубоком подошвенном и пяточном фасциальных футлярах. Поздними признаками компартмент-синдрома являются побледнение стопы, парестезии и исчезновение пульса. До 10% переломов пяточной кости сочетаются с переломами позвоночника, а 25% - с переломами других костей нижних конечностей. Все пациентам показано тщательное физикальное обследование
1. Стандартная рентгенография:
- Выполняется рентгенография обеих пяточных костей и стоп в боковой проекции. На рентгенограмме в боковой проекции можно увидеть перелом пяточной кости в сочетании с появлением двойного контура на уровне подтаранного сустава или ниже него, уплощение угла Бёлера, составляющего в норме 25-40°, и исчезновение нормального наклона пяточной кости (рис. 1). Если подозревается перелом пяточной кости или этот перелом виден на рентгенограмме в боковой проекции, назначается компьютерная томография, необходимая для точной оценки характера перелома и выбора наиболее подходящего плана лечения (рис. 2). Другие рентгенологические проекции назначаются по показаниям: проекция по Harris позволяет увидеть перелом в области задней фасетки, расширение пяточной кости с формированием импинджмента наружной стенки и снижение высоты пяточной кости. На рентгенограмме в тыльно-подошвенной (передне-задней) проекции с наклоном рентгеновской трубки до 20° можно увидеть перелом в области пяточно-кубовидного сустава. Передне-задняя проекция по Broden при внутренней ротации стопы на 45° и подошвенном сгибании под углом 10-40° позволяет оценить смещение задней фасетки и используется интраоперационно для контроля качества репозиции
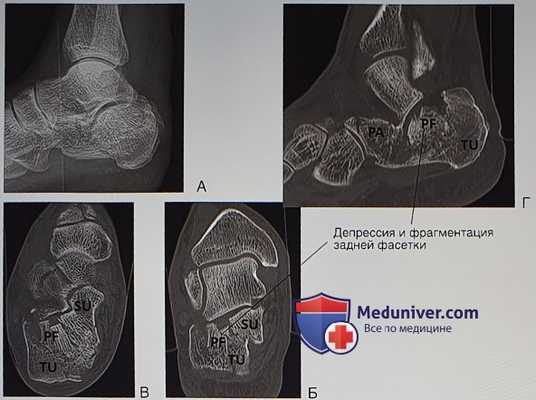
Рисунок 3. Передний отросток (РА) - это четвертый фрагмент пяточной кости. Он может раскалываться продольно, образуя пятый, переднемедиальный, фрагмент. SU — фрагмент опоры таранной кости; TU — пяточный бугор.
2. Компьютерная томография:
- Исследование выполняется с шагом 1 мм и построением следующих реконструкций:
• Перпендикулярно задней фасетке для визуализаций диастаза или депрессии и обнаружения постоянного фрагмента пяточной кости, включающего опору таранной кости (рис. 3, А-Б)
• Параллельно плоскости пола для получения срезов, перпендикулярных пяточно-кубовидному суставу (рис. 3, В)
• В сагиттальной плоскости для оценки ориентации фрагментов перелома задней фасетки (рис. 3, Г)
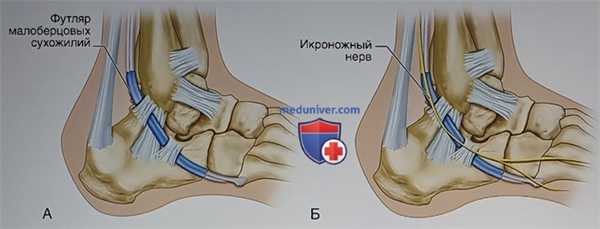
в) Хирургическая анатомия:
- Вдоль наружной стенки пяточной кости проходят латеральная пяточная артерия, малоберцовые сухожилия и икроножный нерв, однако риск их повреждения при использовании расширенного наружного доступа (см. рис. 5) минимален при условии аккуратного формирования нормального полнослойного мягкотканного лоскута. Малоберцовые сухожилия выходят из костно-фиброзного футляра на уровне задненижней части наружной лодыжки (рис. 4, А). Сухожилие короткой малоберцовой мышцы прикрепляется к бугристости пятой плюсневой кости, а сухожилие длинной малоберцовой мышцы следует под кубовидной костью и прикрепляется к основанию первой плюсневой кости
- Икроножный нерв нередко располагается сразу же позади малоберцовых сухожилий и затем следует вдоль наружного края стопы (рис. 4, Б). Его часто можно увидеть в проксимальной и дистальной частях расширенного наружного доступа. Если нерв оказывается пересеченным, во избежание формирования болезненной невромы культи его лучше всего отсечь проксимально, насколько это возможно
Перелом пяточной кости ( Перелом пятки )
Переломы пяточной кости – это нарушение целостности пяточной кости вследствие травматического воздействия. Симптомы включают боли и отечность пяточной области, расширение и уплощение пятки, невозможность оперы на пятку при сохранности объема движений голеностопного сустава. Диагностика перелома пяточной кости производится травматологом на основании жалоб, результатов осмотра и рентгенографии стопы в 3-х проекциях. Лечение включает наложение гипсовой лонгеты от пальцев до колена, затем проведение ЛФК и массажа.
МКБ-10

Общие сведения
По данным последних исследований, переломы пяточной кости составляют 5,8% от общего числа переломов. Имеют серьезный прогноз, в отдаленном периоде нередко наблюдается посттравматическое плоскостопие и другие последствия. Патология часто сочетается с переломами поясничных и грудных позвонков, переломовывихами и переломами лодыжек. В 15% случаев выявляются двухсторонние переломы пяточных костей. Лечение осуществляют специалисты в сфере травматологии.
Причины
Причиной перелома пяточной кости практически всегда является падение с высоты в положении стоя. Целостность кости нарушается при ударе пятками о землю. Очень редко наблюдаются повреждения в результате удара по подошве снизу (например, при взрыве). Тяжесть перелома определяется высотой, особенностями поверхности и прочностными характеристиками пяточной кости. У пожилых больных с остеопорозом травма может возникать при незначительном воздействии, например, соскальзывании ноги со ступеньки или падении с табуретки.
Патогенез
Пяточная кость – самая крупная кость стопы, несущая основную часть нагрузки при стоянии и ходьбе. Выделяют две основные части пяточной кости: тело и расположенный сзади бугор. Сверху пяточная кость соединяется с таранной костью, спереди – с кубовидной. Таранная кость выполняет функцию связующего звена между пяточной костью и костями голени. При падении на пятки сила тяжести всего тела передается через кости голени на таранную кость, которая вклинивается в пяточную кость и раскалывает ее на части.
Вид перелома пяточной кости и направление смещения ее отломков зависят от высоты падения и положения стопы в момент удара о землю. Воздействие травмирующей силы и тяга трехглавой мышцы голени приводят к смещению задних отделов кости кверху, в результате чего продольный свод уплощается. При отсутствии репозиции или наличии остаточной деформации это может стать причиной нарушения функций опоры и ходьбы после сращения отломков.
Классификация
Переломы пяточных костей могут быть компрессионными, изолированными и краевыми, без смещения и со смещением отломков. В современной травматологии и ортопедии выделяют две большие группы повреждений:
- Внутрисуставные – составляют 80% от общего количества травм пяточной кости, включают переломы, линия которых распространяется в область подтаранного сустава.
- Внесуставные – подразделяются на переломы тела и бугра пяточной кости, доля таких повреждений составляет 20%.
Переломы бугра, в свою очередь, делятся на четыре группы:
- горизонтальные;
- вертикальные;
- отрывы срединного бугорка;
- переломы по типу «клюва».

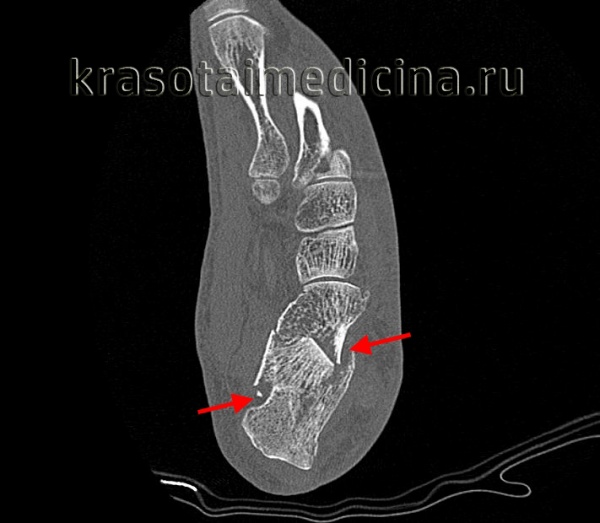
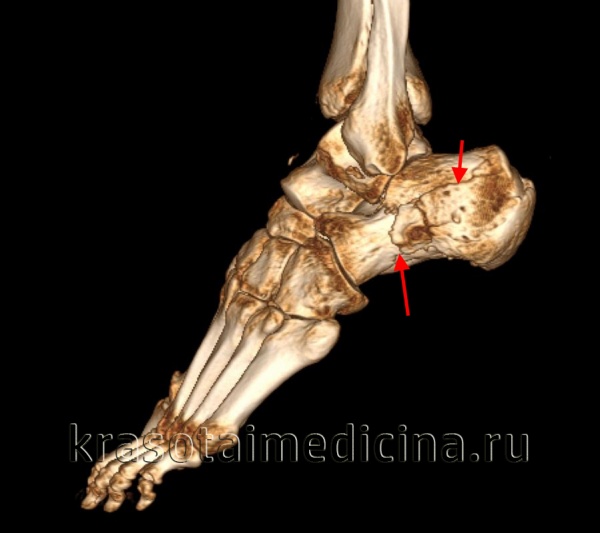
КТ стопы (3D реконструкция). Оскольчатый перелом пяточной кости с разнонаправленным смещением осколков.
Симптомы перелома пятки
Пациент предъявляет жалобы на боли в области пятки. При осмотре выявляется разлитой отек пяточной области, быстро распространяющийся до ахиллова сухожилия, уплощение и расширение пятки, гематома в центре подошвы. Контуры ахилла сглаживаются. Высота стопы уменьшается, а ширина в задней части увеличивается. Через несколько часов после травмы иногда появляются кровоподтеки по боковым поверхностям стопы (ниже лодыжек)
Опора на ногу невозможна. Движения в голеностопном суставе сохранены. Пальпация пятки резко болезненна. При сдавливании пяточной области в поперечном направлении болевой синдром усиливается, становится нестерпимым. При компрессионных переломах и травмах без смещения отломков крепитация не определяется. В остальных случаях наличие костного хруста является вариативным признаком.
Осложнения
Вероятность развития осложнений возрастает прямо пропорционально степени смещения отломков пятки, зависит от качества репозиции – при неполном вправлении фрагментов и их вторичном смещении риск негативных последствий увеличивается. В отдаленном периоде у пациентов часто выявляется посттравматическое плоскостопие. Внутрисуставные переломы пяточной кости нередко становятся причиной развития артроза подтаранного сустава.
Диагностика
Диагноз выставляется врачом-травматологом на основании анамнеза, данных объективного осмотра и результатов визуализационных исследований. Повреждения пяток иногда остаются незамеченными на фоне травм позвоночника и лодыжек, сопровождающихся яркой симптоматикой, поэтому все пациенты с характерным механизмом травмы (падение на ноги с высоты более 1,5 м) должны быть осмотрены для исключения переломов пяточных костей. План обследования включает:
- Внешний осмотр. В пользу перелома свидетельствует деформация пяточной области, наличие разлитого отека и резкой болезненности. Патогномоничным признаком является костный хруст.
- Рентгенография пяточной кости. Для подтверждения диагноза и уточнения степени смещения фрагментов выполняют рентгенографию в четырех проекциях: латеральной, аксиальной, косой и переднезадней. О выраженности патологических изменений судят по изменению угла Белера (угол бугра пяточной кости) и угла Гиссана (угол между верхним краем латеральной части кости и наружным краем суставной поверхности).
- КТ пяточной кости. Позволяет уточнить расположение первичной линии перелома пятки, количество характер и смещения отломков. Назначается для выбора оптимальной тактики лечения. Производится в аксиальной, коронарной и сагиттальной проекциях.

Дифференциальную диагностику повреждения пятки проводят с переломами таранной кости. Решающую роль играют результаты визуализационных исследований.
Лечение перелома пяточной кости
Лечение обычно осуществляется в условиях травматологического отделения, может быть консервативным или оперативным. Программа лечения определяется видом и тяжестью перелома пятки, включает открытую или закрытую репозицию (при наличии смещения), иммобилизацию, обезболивание, специальный режим, использование дополнительных средств (костылей).
Переломы без смещения
Компрессионные и оскольчатые переломы
Лечение сложных внутрисуставных переломов пяточной кости связано с существенными затруднениями, обусловленными сложностью восстановления нормального взаиморасположения отломков и их удержания до момента сращения. С учетом вида перелома и характера смещения могут применяться следующие методы:
- Закрытая репозиция. Проводится с использованием специальных ручных приемов. Вначале устраняют смещение по длине, затем – уплощение пятки, в заключение – боковое смещение фрагментов. Конечность иммобилизуют гипсовой повязкой.
- Одномоментное скелетное вытяжение. Позволяет усилить тягу, повысить точность манипуляций. Осуществляется с помощью одной или двух спиц, которые проводят через отломки. Спицы закрепляют на скобы, выполняют перечисленные выше приемы, фиксируют костные фрагменты другими спицами, накладывают гипсовую повязку.
- Репозиция аппаратом Илизарова. Показана при несвежих повреждениях пятки, которые невозможно устранить путем одномоментного вправления. Производится в течение 1-2 недель под регулярным рентгенологическим контролем. В дальнейшем лечение осуществляется по тем же принципам, что при одномоментном вытяжении.
При неэффективности консервативного лечения проводят оперативные вмешательства. Остеосинтез пяточной кости выполняют с использованием шурупов и реконструктивных пластин, металлоконструкции применяют с осторожностью из-за большой опасности осложнений. При наличии костных дефектов дополнительно осуществляют трансплантацию ауто- или гомокости. При сложных застарелых повреждениях накладывают аппарат Илизарова для микродистракции отломков в течение 2,5-3 месяцев.
В послеоперационном периоде назначают анальгетики и антибактериальные средства. Обязательной частью лечения является лечебная физкультура. Из физиотерапевтических методов показаны:
- локальная криотерапия;
- ультрафиолетовое облучение;
- лазеротерапия;
- магнитотерапия.
Срок иммобилизации сложных переломов пяточной кости составляет 3-4 месяца. После снятия гипсовой повязки рекомендуется ношение стелек-супинаторов для предупреждения плоскостопия. Общая продолжительность периода нетрудоспособности достигает 5-6 месяцев.
Прогноз
При повреждениях пятки без смещения прогноз относительно благоприятный, при сложных переломах со смещением костных фрагментов – сомнительный. В отдаленном периоде часто развивается посттравматическое плоскостопие, деформации стопы, артрозы сустава Шопара и подтаранного сустава. Возможно образование костных выступов, нарушающих опорную функцию конечности.
Профилактика
Превентивные мероприятия предусматривают меры по предупреждению падений с высоты в быту и на производстве. Профилактика развития осложнений при переломах пяточной кости включает раннее обращение за медицинской помощью, строгое соблюдение врачебных рекомендаций относительно опоры на ногу в различные фазы лечения, ношение супинаторов или ортопедической обуви в реабилитационном периоде.
1. Патогенетическое лечение перелома пяточной кости/ Гарбуз И.Ф.// Международный журнал экспериментального образования. – 2017 – № 5
Читайте также:
- Синдром симфалангизма с брахидактилией. Множественные синостозы и проводящая глухота
- Послевоенная фтизиохирургия. Достижения отечественной фтизиохирургии
- Лимфогранулематоз. Теории развития лимфогранулематоза
- Оптимальная ориентация сегментарной пломбы при отслойке сетчатки. Рекомендации
- Классификация аномалий сократительной деятельности матки.
