Дакриоаденит: симптомы, лечение, причины, что такое дакриоаденит
Добавил пользователь Alex Обновлено: 29.01.2026
Дакриоаденит – воспалительное поражение слёзной железы. Самостоятельно возникает редко, чаще служит осложнением различных заболеваний. Выделяют острую и хроническую форму. Клинически острый дакриоаденит проявляется отёком и болью в проекции слезной железы, изменением формы глазной щели. Хронический процесс проявляется умеренным безболезненным увеличением железы, лёгкой гиперемией конъюнктивы. Диагностика включается в себя осмотр, визометрию, тонометрию, биомикроскопию. Для уточнения этиологии при хронической форме дополнительно назначают ряд исследований. Лечение консервативное (антибиотики, физиопроцедуры), при формировании абсцесса железы – хирургическое.
МКБ-10
Общие сведения
Дакриоаденит (dacryoadenitis: греч. dakryon слеза + adēn железа) – острое или хроническое воспаление слёзной железы. Данная железа является элементам придаточного аппарата глаза, относится к трубчатым железам, имеет форму подковы и состоит из двух частей. Её функционирование создаёт оптимальные условия для нормальной жизнедеятельности глазного яблока. Заболевания слёзной железы — явление нечастое, в популяции достигает 0,56%. Дакриоадениты составляют примерно 25% от всех поражений слёзной железы. Острый дакриоаденит в офтальмологии встречается достаточно редко, как правило, у детей с ослабленным иммунитетом, на фоне инфекционных заболеваний. У взрослых патология проявляется в хронической форме. Мужчины и женщины заболевают с одинаковой частотой.
Причины дакриоаденита
Выделяют острый и хронический дакриоаденит. Острая форма является осложнением многих инфекционных заболеваний, например, гриппа, ангины, эпидемического паротита, кишечных инфекций и других. Хронический процесс возникает на фоне активной формы туберкулёза, сифилиса, болезней крови (хронических лимфолейкозов). В последние годы в развитии хронических дакриоаденитов основную роль отводят неспецифическим воспалениям слёзной железы при саркоидозе, гранулематозе Вегенера, реактивном артрите. Реже в основе хронического дакриоаденита лежит болезнь Микулича, протекающая с лимфоматозной гиперплазией, затрагивающей также слюнные, подчелюстные и околоушные железы.
Симптомы дакриоаденита
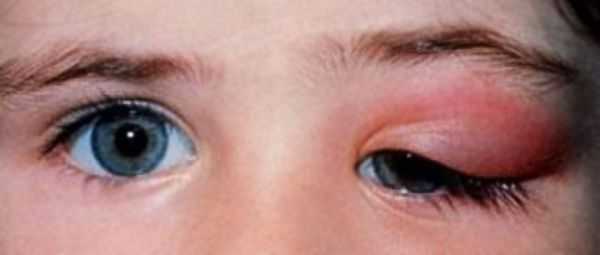
Симптомы острой формы дакриоаденита характеризуются резким началом, пациент предъявляет жалобы на боль при пальпации в проекции слёзной железы. Возникает гиперемия и отёк наружной части верхнего века, которые приводят к развитию специфического S-образного птоза и лёгкого отклонения глаза кнутри и книзу. Нарушается движение глаза в полном объёме. Визуализируется инъекция конъюнктивальной части слёзной железы и склеры. Пациент также отмечает сухость в глазу за счёт снижения слезопродукции. Поражение чаще одностороннее и сопровождается симптомами общей интоксикации: гипертермией, головной болью, слабостью и увеличением регионарных лимфоузлов.
Течение хронической формы дакриоаденита при различных заболеваниях схоже между собой. Слёзная железа увеличена в размерах, уплотнена и безболезненна при пальпации. Возможна лёгкая гиперемия конъюнктивы и поверхностная инъекция сосудов склеры. За счёт незначительного птоза на фоне увеличенной слёзной железы глазная щель уменьшена в размерах с наружной стороны. Движения глаза не нарушены. Синдром сухого глаза не характерен, чаще слёзопродукция долго не нарушается. Симптомы развиваются постепенно, и до обращения к офтальмологу может пройти не один месяц. Патология имеет одно- или двусторонний характер.
Диагностика дакриоаденита.
Диагностика острой формы дакриоаденита осуществляется офтальмологом с помощью визуального осмотра и сбора анамнеза, проведения визометрии, тонометрии, биомикроскопии глаза. Клиническая картина острой формы ярко выражена, сложностей не вызывает. Для диагностики хронического дакриоаденита дополнительно проводят УЗИ глазного яблока, МРТ или КТ (при подозрении на новообразование века или слёзной железы). С целью уточнения этиологии воспаления дополнительно выполняют рентгенологическое исследование грудной клетки (для определения изменений в лёгочной ткани), пробу Манту, трепонемные серологические тесты, биопсию легочной ткани (при подозрении на саркоидоз легких) или слюной железы (при подозрении на болезнь Микулича).
Лечение дакриоаденита
Лечение острой формы чаще консервативное, хронической формы - в зависимости от основного заболевания. Консервативный курс лечения острого дакриоаденита проводится в стационаре, включает в себя физиопроцедуры (УВЧ-терапия, сухое тепло), назначение антибактериальных (перорально или внутримышечно), противовоспалительных препаратов, анальгетиков. Интенсивно проводится лечение основного заболевания. Хирургическое вмешательство требуется при образовании абсцесса слёзной железы. Гнойник вскрывают, рану тщательно промывают раствором перекиси водорода или другим антисептиком, устанавливают дренаж до полного очищения раневой поверхности.
Лечение хронического дакриоаденита зависит от этиологии основного заболевания и проводится совместно с другими специалистами (гематологом, венерологом или фтизиатром). При длительно текущем, плохо поддающемся лечению дакриоадените, необходимо проведение рентгенологического облучения области слёзной железы (умеренные дозы). Прогноз при острой форме благоприятный, при хроническом дакриоадените зависит от течения основного заболевания.
Профилактика
Самым эффективным способом профилактики дакриоаденита является укрепление иммунитета. Занятия спортом, правильное питание, прогулки на свежем воздухе, отказ от алкоголя и сигарет – всё это значительно снижает риск возникновения инфекционных заболеваний, которые могут привести к острому дакриоадениту. В период эпидемии гриппа или ОРВИ необходимо регулярно проводить влажную уборку квартиры, чаще мыть руки, избегать мест массовых скоплений людей. Кроме того, своевременное выявление и грамотное лечение основных заболеваний (сифилис, туберкулез, саркоидоз) значительно снижает риск возникновения дакриоаденита.
Дакриоаденит - симптомы и лечение
Что такое дакриоаденит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Зубковой Екатерины Андреевны, офтальмолога со стажем в 12 лет.
Над статьей доктора Зубковой Екатерины Андреевны работали литературный редактор Вера Васина , научный редактор Сергей Цыганок и шеф-редактор Лада Родчанина
Определение болезни. Причины заболевания
Дакриоаденит ("dakryon" — слеза + "aden" — железа + "itis" — суффикс, указывающий на воспалительный процесс) — это воспаление слёзной железы. Для острой формы характерна резкая боль при пальпации, покраснение и отёк верхнего века, повышенная температура и общее недомогание.
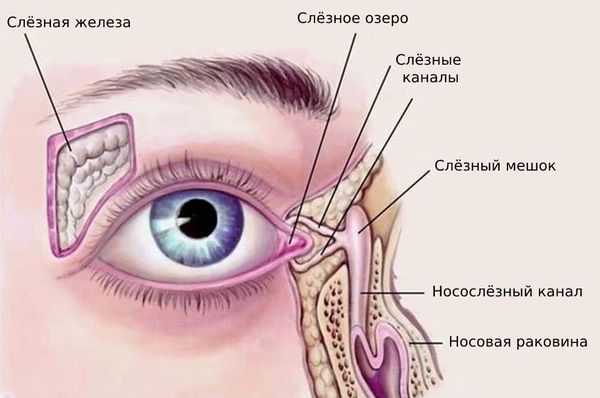
Слёзный аппарат человека состоит из слёзной железы с выводными протоками и слёзоотводящих путей. Слёзная железа располагается в области верхней части глазницы, в слёзной ямке лобной кости. В железе вырабатывается слёзная жидкость, которая омывает видимую часть глазного яблока и предохраняет её от высыхания. После этого слеза направляется в слёзное озеро во внутреннем углу глаза. Затем по слёзным канальцам слёзы отводятся в слёзный мешок, который открывается в носослёзный канал, то есть в нос, а именно в нижнюю носовую раковину [4] .
Заболевания слёзной железы — нечастое явление, ими страдает 0,56 % населения.
Среди заболеваний слёзной железы выделяют:
- дакриоадениты — 23 %;
- опухоли — 67 %;
- поражения неизвестной причины — 10 % [3][9] .
Чаще всего дакриоадениты носят изолированный характер, не требуют лечения и проходят самостоятельно, но иногда могут прогрессировать до нагноения и даже до атрофии слёзной железы [1] .
Причины дакриоаденита
Выделяют две формы дакриоаденита: острую и хроническую [5] . Зачастую острый дакриоаденит — это осложнение общих инфекций, вызванных:
- бактериями — стафилококками, стрептококками, пневмококками;
- вирусами — гриппа, эпидемического паротита, цитомегаловируса, вируса Эпштейна — Барр;
- грибами — кандида и др.;
- простейшими — микроклещами и в редких случаях глистами, например нематодой рода Dirofilaria [15] .
Таким образом, острый дакриоденит возникает как осложнение заболеваний: гриппа, ангины, скарлатины, пневмонии, цитомегаловирусной инфекции, кишечных инфекций. Наиболее часто дакриоденит развивается при паротите (свинке). Именно при паротите острый дакриоаденит носит двусторонний характер и сопровождается одновременным воспалением околоушной и подчелюстной слюнных желёз. Это связано с общим строением тканей слёзных и слюнных желёз [2] .
Хронический дакриоаденит возникает на фоне активных форм хронических инфекций: туберкулёза, сифилиса, бруцеллёза, болезней крови (хронических лимфолейкозов). Также к развитию хронического дакриоаденита приводят системные заболевания: синдром Шегрена, саркоидоз, болезнь Микулича, гранулематоз Вегенера, реактивный артрит, псевдотуморозное поражение слёзной железы [5] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Острый дакриоаденит. Для острой формы характерно резкое начало — пациент жалуется на боль при пальпации, покраснение и отёк наружного отдела верхнего века. Вследствие отёка наружный край верхнего века опущен, глазная щель приобретает S-образную форму или полностью закрыта. Отёк может распространиться на височную область и всю половину лица, приводя к полному закрытию глазной щели.
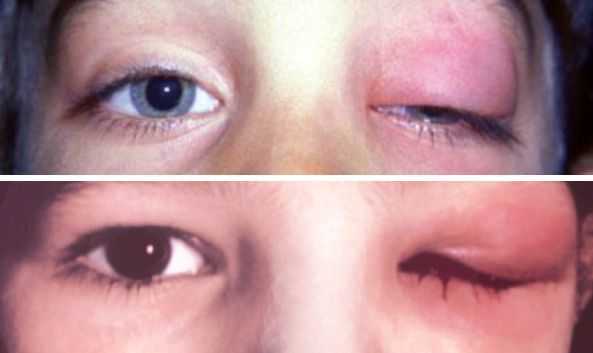
При остром дакриоадените предушные лимфатические узлы увеличиваются и становятся болезненными. Глазное яблоко отклоняется кнутри и книзу, появляется небольшое выпячивание глазного яблока из орбиты и двоение в глазах. Нарушается движение глаза кверху и кнаружи. При оттягивании верхнего века видны покраснение и отёк конъюнктивы [6] .
У детей с ослабленным иммунитетом при тяжёлом течении возможно развитие абсцесса или флегмоны железы, которая может распространиться на пространство за глазом.
Также наблюдается ухудшение общего состояния: повышается температура тела, появляется головная боль и слабость, нарушается сон и аппетит [2] . Острый дакриоаденит обычно длится 1-3 недели.
Хронический дакриоаденит. Признаки острого воспаления отсутствуют. Слёзная железа плотная, увеличенная и в редких случаях болезненна при пальпации. Цвет кожи верхнего века не меняется. За счёт увеличения слёзной железы глазная щель может быть сужена с наружной стороны. Движения глаза не нарушены. Симптомы развиваются постепенно, поэтому до обращения к врачу может пройти несколько месяцев. При определении функции слёзной железы выявляется снижение показателей слезопродукции, при гистологическом исследовании — наличие хронического воспаления вокруг протоков [5] .
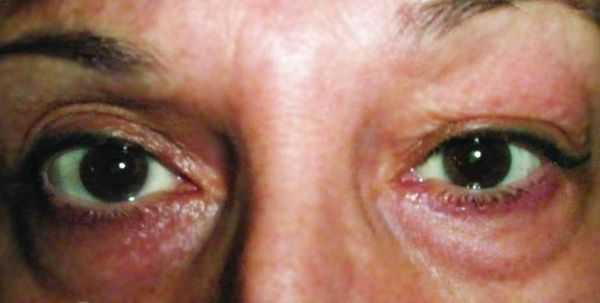
При туберкулёзном хроническом дакриоадените припухлость в области слёзной железы постепенно увеличивается, появляется болезненность при пальпации. Также присутствуют другие признаки туберкулёза: увеличение шейных лимфоузлов и рентгеноскопические изменения в лёгких [12] .
Дакриоаденит при сифилисе. Дакриоаденит может возникать как при первичном сифилисе и проявляться безболезненным увеличением и уплотнением железы, увеличением лимфоузлов, так и при третичном сифилисе — в этом случае в области слёзной железы возникает мягкая опухоль. Диагноз основывается на тщательном сборе анамнеза с выявлением симптомов сифилиса со стороны других органов [12] . Сифилис к хроническому воспалению слёзной железы приводит в очень редких случаях.
При болезни Микулича. Болезнь Микулича — это хронический лимфоматоз слёзных и слюнных желёз, вызванный системными заболеваниями лимфатического аппарата, такими как лейкемия и псевдолейкемия [2] . При заболевании происходит двустороннее увеличение слёзных и слюнных желез (чаще подчелюстных, реже околоушных и подъязычных). Слёзные железы увеличиваются до такой степени, что глаз смещается книзу и кнутри. Возможно выпячивание глаза вперёд. Глазные щели сужены нависающими веками, лимфоузлы увеличены. Пациенты жалуются на сухость во рту и в глазах — это связано со снижением функции желёз.
При саркоидозе. Саркоидоз — это системное заболевание из группы гранулематозов, причина которых до конца не выяснена. При саркоидозе образуется множество узелков в коже, лимфатической системе и на внутренних органах. Гранулемы однотипны и чётко отграничены от окружающей ткани. Поражение слёзной железы обычно протекает на фоне общих проявлений болезни, но может возникать и без вовлечения других органов и систем. Заболевание начинается незаметно и протекает длительно. Для него характерно увеличение слёзной железы, чаще равномерное, без чёткого выделения саркоидозного узла. Слёзная железа безболезненна при пальпации, её функция снижена. Постановка диагноза всегда вызывает затруднения.
Псевдотуморозный дакриоаденит. Является разновидностью орбитальных псевдоопухолей — группы заболеваний, к развитию которых приводит воспаление; название "псевдотумор" (tumor — опухоль) отражает их способность маскироваться под онкологический процесс. В последнее время псевдоопухоли относят к аутоиммунным заболеваниям, хотя причина их возникновения неизвестна.
Клинически псевдотумор слёзной железы протекает подостро и характеризуется выраженным увеличением слёзной железы. При пальпации определяется плотное несмещаемое безболезненное образование с гладкой поверхностью. Пациенты жалуются на припухлость верхнего века и его небольшое опущение. Однако кожа в месте припухлости, как правило, не воспалена. При продолжительном течении воспаление распространяется на окружающие ткани. Завершается псевдотумор стадией плотного фиброза — разрастания соединительной ткани с появлением рубцов [12] .
Патогенез дакриоаденита
Воспаление протекает однотипно, несмотря на огромное количество провоцирующих его причин и возбудителей.
Патогенные микроорганизмы попадают в слёзную железу эндогенным путём, то есть с током крови. Слёзная железа, как и другие органы и ткани, при попадании чужеродного агента отвечает воспалительной реакцией.
Воспаление — это ответ организма на повреждение, при котором происходит переход белков плазмы и лейкоцитов крови из микроциркуляторных сосудов в очаг поражения. Именно эти клетки крови отвечают за иммунитет. Они массово скапливаются в очаге поражения, затем высвобождают и активируют биологически активные вещества, которые называются медиаторами. Под действием медиаторов увеличивается диаметр сосудов, что усиливает кровенаполнение ткани и обуславливает покраснение. Проницаемость сосудистой стенки повышается, увеличивается выход воды из сосудов, что приводит к воспалительному отёку (накоплению жидкости в тканях).
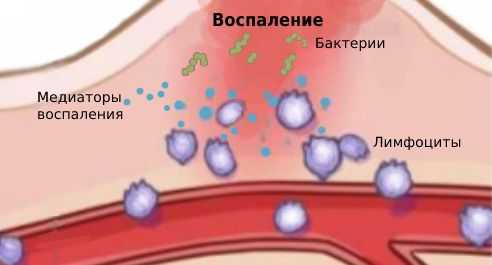
Патогенез хронического воспаления изучен не полностью, но к его развитию приводит повышенная чувствительность (сенсибилизация) организма к бактериальной флоре и продуктам её метаболизма [13] . Гипотез развития повышенной чувствительности много, но точная причина пока неизвестна.
Классификация и стадии развития дакриоаденита
Выделяют две формы дакриоаденита: острую и хроническую [5] .
Острый дакриоаденит чаще встречается у детей и лиц молодого возраста, часто односторонний, но возможно и двустороннее поражение. Как самостоятельное заболевание практически не возникает — как правило, это осложнение инфекций, вызванных бактериями, вирусами, грибами или простейшими [2] .
Хронический дакриоаденит встречается как у детей, так и у взрослых, но более распространён среди взрослых. Может быть следствием острого процесса, но зачастую возникает самостоятельно. Хронический процесс развивается на фоне активных форм хронических инфекций [5] .
Стадии развития дакриоаденита не выделяют. Характер поражения (односторонний или двусторонний) на лечение и прогноз не влияет.
Осложнения дакриоаденита
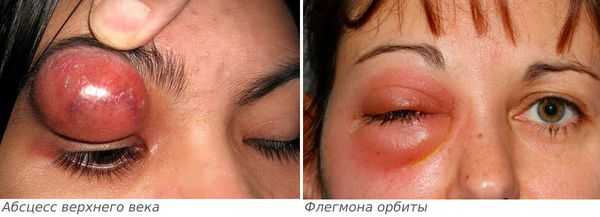
Если лечение не начато вовремя, то дакриоаденит может стать причиной инфекционных осложнений: флегмоны орбиты и абсцесса верхнего века [6] .
Абсцесс верхнего века характеризуется следующими симптомами:
- сильная боль распирающего характера;
- резко выраженное покраснение и отёк века;
- повышение температуры тела;
- глазная щель сомкнута, кожа напряжена;
- в связи с гнойным расплавлением подкожно-жировой клетчатки в области верхнего века появляется зона размягчения.
Зрительные функции при этом не снижаются. Лечение направлено на устранение воспалительного очага и предупреждение развития осложнений — распространения гнойно-воспалительного процесса в глубжележащие структуры орбиты, рубцовые изменения век, нарушение оттока лимфы, сепсис.
Флегмона орбиты — более опасное осложнение, проявляется следующими симптомами:
- острое начало;
- интенсивная боль в глазу;
- головная боль;
- лихорадка и озноб;
- возникновение зоны припухлости верхнего века по краю орбиты с покраснением в этой области;
- кожа горячая на ощупь;
- отёк становится настолько плотным, что невозможно раздвинуть веки;
- отёк конъюнктивы, которая иногда выпадает в виде валика и ущемляется между веками;
- неподвижность глазного яблока;
- двоение в глазах и сильное снижение зрения (пациент может ослепнуть);
Лечение начинают незамедлительно с целью устранить причину заболевания, снизить внутриорбитальное давление и тем самым предотвратить развитие слепоты [5] .
Диагностика дакриоаденита
Диагностика острого дакриоаденита. Основа диагностики острого дакриоаденита — сбор анамнеза и тщательный осмотр с выявлением клинических признаков [5] .
При сборе анамнеза врач задаст вопросы:
- как давно появились боль, покраснение и отёк;
- двоится ли в глазах;
- ухудшилось ли общее состояние;
- имеются ли какие-либо инфекционные и системные заболевания.
После опроса врач проведёт внешний осмотр век и пальпацию в проекции слёзной железы, определит подвижность глаз. Острота зрения определяется с помощью визометрии, иногда удаётся выявить её ухудшение и двоение в глазах. Эти симптомы могут быть вызваны отёком конъюнктивы.
Затем проводят тонометрию и биомикроскопию глаза. При биомикроскопии, или осмотре на щелевой лампе, врач под увеличением осматривает конъюнктиву и другие поверхностные структуры глаза и оценивает степень покраснения и отёка слизистой конъюнктивы.
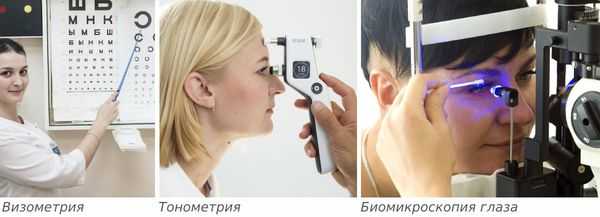
Клиническая картина острой формы обычно ярко выражена, поэтому сложности при постановке диагноза не возникают.
Диагностика хронического дакриоаденита. При хронической форме бывает недостаточно осмотра и стандартных процедур, поэтому назначают дополнительные обследования:
- Ультразвуковое исследование глазных яблок (УЗИ) — пространственное исследование слёзной железы, при котором выявляется значительное увеличение её в размерах;
- Компьютерную томографию или магнитно-резонансную томографию орбиты (КТ или МРТ) — при подозрении на новообразование века или слёзной железы;
- бактериологические и иммунологические исследования;
- тесты Ширмера — для определения функциональных показателей слёзной железы;
- анализ на уровень С-реактивного белка и специфических антител;
- рентгенологическое исследование грудной клетки для оценки возможных изменений лёгочной ткани;
- пробы Манту и Пирке — положительные результаты свидетельствуют о возможной туберкулёзной природе заболевания, рекомендована консультация фтизиатра ;
- трепонемные серологические тесты — для выявления сифилиса;
- биопсия лёгочной ткани (при подозрении на саркоидоз лёгких), слёзной или слюнных желёз (при подозрении на болезнь Микулича) [5] .
При развитии острой формы дакриоаденита пациента госпитализируют, лечение чаще консервативное. При хронической форме тактика лечения зависит от основного заболевания.
Лечение острого дакриоаденита. Пациенту назначают антибиотики широкого спектра действия. Для достижения результатов одновременно применяют сульфаниламидные препараты — противомикробные средства, которые временно подавляют размножение бактерий.
Также в системную терапию входит приём нестероидных противовоспалительных средств (индометацина, вольтарена, диклофенака).
В течение 14-21 дней в полость конъюнктивы обязательно закапывают капли и закладывают мази:
- растворы глюкокортикостероидов (дексаметазон, бетаметазон) — оказывают противовоспалительное и противоаллергическое действие, закапывают 4-6 раз в сутки;
- растворы нестероидных противовоспалительных средств (индометацин, диклофенак натрия) — 3-4 раза в сутки;
- антисептики (пиклоксидин, мирамистин) — 3 раза в сутки;
- антибактериальные мази (эритромициновая, колбиоцин) — на ночь в конъюнктивальный мешок.
При возникновении абсцесса и его размягчении, связанном с наличием гноя, выпота и крови в полости гнойника, требуется хирургическое вмешательство.
Операцию проводят в несколько этапов:
- Вскрывают гнойник и выпускают гнойные массы.
- Тщательно промывают полость антисептическим раствором.
- После вскрытия абсцесса обязательно используют дренаж.
- В течение 3-7 дней рану промывают растворами антисептиков.
После полного очищения раневой полости от гнойных масс назначаются мази, которые улучшают процессы восстановления тканей (метилурациловая мазь 5-10 %).
Лечение хронического дакриоаденита. Основа лечения хронического дакриоаденита — коррекция основного заболевания. Соответственно, такое лечение проводится совместно с венерологом, фтизиатром или гематологом.
При лечении хронической формы дакриоаденита назначаются физиотерапевтические тепловые процедуры, например УВЧ-терапия, которая оказывает выраженное рассасывающее действие. При неэффективности лечения применяют рентгеновское облучение области поражённой слёзной железы. (Большинство методов физиотерапии рекомендованы и используются только на территории России и стран СНГ, в США и европейских странах не применяются и не имеют доказанного эффекта. — прим. ред. "ПроБолезни").
Также для лечения хронического специфического дакриодаденита применяется медикаментозная терапия, направленная на коррекцию основного заболевания. Например, если дакриоаденит вызван туберкулёзом, то лечение назначают совместно с фтизиатром, если сифилисом — с венерологом.
При саркоидозе применяют оперативное лечение. После хирургического вмешательства до достижения ремиссии назначают глюкокортикостероидные препараты.
При псевдотуморозном дакриоадените назначаются глюкокортикостероиды в высоких дозах. Схема лечения индивидуальна, но предпочтение отдаётся пульс-терапии — внутривенному введению больших доз глюкокротикоидов несколько дней подряд [14] . Однако к стероидной терапии может развиваться устойчивость. В последнее время считается, что удаление изменённой слёзной железы — безальтернативный метод лечения псевдотуморозного дакриоаденита [10] [11] .
Воспаление слёзной железы приводит к снижению рефлекторной слёзопродукции, поэтому проводят заместительную терапию препаратами "искусственной слезы" [8] .
Прогноз. Профилактика
Прогноз при остром дакриоадените, как правило, благоприятный. Заболевание длится 10-15 суток, его течение доброкачественное, однако может перейти в хроническую форму.
Прогноз хронического дакриоаденита зависит от течения основного заболевания [14] .
Профилактика дакриоаденита заключается в своевременном выявлении и лечении инфекционных болезней, а также соблюдении правил личной гигиены при уходе за глазами [7] .
Дакриоцистит - симптомы и лечение
Что такое дакриоцистит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Ивановой Нины Владимировны, детского офтальмолога со стажем в 23 года.
Над статьей доктора Ивановой Нины Владимировны работали литературный редактор Елена Бережная , научный редактор Сергей Федосов
Дакриоцистит (от греч. dakryon — слеза и kystis — пузырь) — это воспаление слезного мешка. Речь идет о патологии, при которой слезоотводящая система перестает функционировать по назначению, и полезные свойства слезы в ней не действуют. В моей практике чаще всего обращения детей первого года жизни.
До сих пор некоторые врачи употребляют термин «врожденный дакриоцистит». Это неверно, потому что ребенок рождается без дакриоцистита, но с аномалией развития, способной привести к возникновению заболевания. Дакриоцистит возникает не всегда и не у всех детей, имеющих такую аномалию. Поэтому правильнее ставить диагноз «дакриоцистит новорожденного». [3]
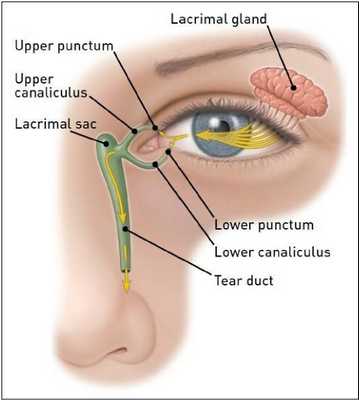
- атрезия, сужение, дислокация слезных точек, канальцев, фистула;
- если есть складки, дивертикулы в протоке, в выводном отверстии слезного мешка;
- рождение ослабленного ребенка (слабо кричал при рождении);
- если есть состоящая из эмбриональной слизи и омертвевших клеток пробка;
- задержки открытия костной части слезнопроводящей системы;
- рудиментарная пленка, которая прикрывает выходное отверстие;
Как правило, после того, как ребенок начинает дышать самостоятельно, происходит самопроизвольное выталкивание пробки. Но если по каким-то причинам этого не произошло, то слеза вместо того, чтобы уходить в нос, застаивается внутри, в слёзном мешочке, и к этому застою очень часто присоединяется инфекция. Вот так и начинает развиваться острый дакриоцистит.
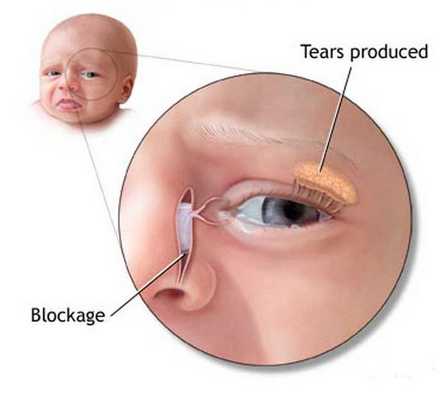
В 80% случаев заболевание у взрослых связано с индивидуальными анатомическими особенностями строения окончания носослезного протока и сопутствующими заболеваниями носа и околоносовых пазух. 20% случаев связаны с воздействием вредных профессиональных факторов — резкими колебаниями температуры окружающего воздуха, травмами, снижением иммунитета, вирулентностью микрофлоры, сахарным диабетом и др.
Классификация типа окончания носослезного протока по Л. И. Свержевскому (1910) [8]
- 1-й тип — выходное отверстие такой же ширины, как и костное отверстие носослезного канала, и соответствует его уровню;
- 2-й — на конце протока довольно широкое отверстие, расположенное ниже костного;
- 3-й — проток по выходе из костного канала продолжается в узкую щель, которая проходит в толще слизистой оболочки носа, и только после этого открывается отверстием;
- 4-й — на конце протока узкое отверстие, смещенное кпереди или кзади от места выхода отверстия костной части носослезного канала.
Как можно заметить, 3 типа окончания протока из 4-х создают предпосылки для потенциальной обструкции слезоотведения в результате патологических процессов в полости носа, сопровождающихся отеком слизистой оболочки носа. К этому предрасполагает и наличие складки слизистой у выхода протока под нижнюю носовую раковину (клапан Hassner) — физиологического сужения вертикального колена слезоотводящих путей. [8] Поэтому очень важно убедить пациента пройти консультацию отоларинголога и в точности выполнить его назначения, для стойкого положительного результата, если имеется хронический дакриоцистит. Исследователи сходятся во мнении, что дакриоцистит возникает в основном из-за наличия патологических процессов в полости носа и околоносовых пазух (гипертрофического, атрофического, катарального и вазомоторного ринитов, деформации носовой перегородки, озены, синуситов, сифилиса, травматических повреждений костей и мягких тканей носа с нарушением носового дыхания, опухолей носа и его пазух и т. д.).
Симптомы дакриоцистита
Симптомы заболевания у взрослых
Основной симптом — это слезостояние, сопровождающееся слезотечением постоянно. Надо учитывать, что у детей после 6 месяцев и у взрослых при первичной жалобе на слезотечение слезные пути могут иметь нормальную проходимость.
Причины этого состояния:
- гиперсекреция слезной железы;
- рефлекторное слезотечение из-за заболеваний носа, зубов, истерии, некоторых опухолей мозга, базедовой болезни, гиповитаминоза А;
- нарушение рефлекса мигания на почве паралитического и рубцового лагофтальма, выворота век.
Другой симптом острого и хронического дакриоцистита — это гноевидные выделения из носослёзного канала. Конъюнктива при этом краснеет, воспаляется и отекает, возникает припухлость слёзного мешка. Глазная щель сужается, прикосновения к глазу причиняют боль. Острый дакриоцистит может протекать в форме абсцесса или флегмоны: у больного ухудшается общее состояние, снижается аппетит, повышается температура тела, нарушается сон и болит голова.
Дакриоцистит у новорождённых
У маленьких детей своя особенность. Полноценные слезы у них начинаются со 2-го месяца жизни. Поэтому в первых жалобах отмечается:
- слизистое или слизисто-гнойное отделяемое из глаз (чаще в одном глазу);
- гиперемия конъюнктивы;
- припухлость;
- гиперемия век в области слезного мешка (внутренний уголок глаз ). [1]
- Ключевой симптом: если надавить на область слезного мешка, появляется гнойное отделяемое из слезных точек. [1][2][3]
Патогенез дакриоцистита
Во внутриутробном периоде слезно-носовой канал закрыт плёнкой у всех детей, чтобы защититься от околоплодных вод. Когда ребенок рождается и делает первый вдох и крик, происходит прорыв этой плёнки, слезно-носовой канал становится проходимым, и по нему уже слёзы вытекают наружу (в нос).
Признаком нарушения слезоотведения становится слезостояние и, как следствие, изменение структуры, снижение качества слезной пленки, ее локальное или полное разрушение. Вызванный этим аварийный выброс рефлекторной слезы дополняет возникший дисбаланс. [7]
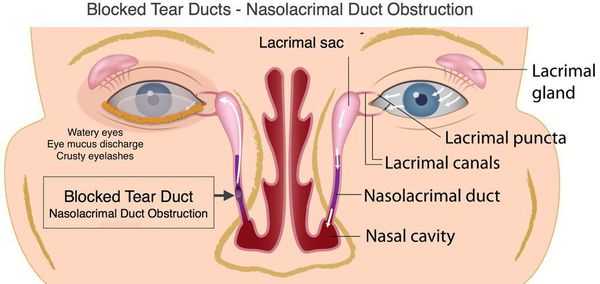
Развитие хронического дакриоцистита всегда становится следствием сужения слезно-носового канала. В результате в слезном мешке задерживается слеза и патогенные микробы и возникает воспаление его слизистой оболочки. Особое место занимает дакриоцистит (риногенный) у взрослых на фоне болезней носа и околоносовых пазух. [8]
Развитие острого дакриоцистита (абсцесс или флегмона слезного мешка) зачастую происходит на почве хронического и представляет собой гнойное воспаление окружающей слезный мешок клетчатки. Дакриоцистит у новорожденных, как правило, возникает из-за сохранения зародышевой пленки, которая закрывает нижний отдел слезно-носового канала. [1] [2]
Классификация и стадии развития дакриоцистита
Классификация по Черкунову Б. Ю. (2001 г.).
I. По течению заболевания:
1. Острый дакриоцистит;
2. Хронический дакриоцистит:
- катаральный простой;
- катаральный эктатический;
- гнойный эктатический — эмпиема слезного мешка;
- гнойный, осложненный флегмоной (флегмона слезного мешка);
- стенозирующий (сухой, адгезивный);
3. Дакриоцистит новорожденных:
- катаральный;
- катаральный эктатический;
- гнойный;
- флегмонозный.
II. По этиологическим факторам:
- бактериальный (пневмококковый, стафилококковый, стрептококковый, дифтерийный, туберкулезный);
- вирусный (герпесвирусный, аденовирусный);
- хламидийный;
- микотический;
- вызванный инородными телами;
- посттравматический.
Осложнения дакриоцистита
Если хронический дакриоцистит правильно не лечить, это может привести к растяжению слезного мешка. Воспалительный процесс может перейти в абсцесс или флегмону слезного мешка. В результате может произойти расплавление тканей и развиться септические осложнения в оболочках головного мозга, в том числе гнойный энцефалит или менингит. При этом наблюдается гиперемия кожи, припухлость в области слезного мешка, резкая болезненность. Нередко гиперемия кожи распространяется дальше по типу рожистого воспаления с повышением температуры тела и опуханием регионарных лимфатических узлов. Либо происходит самопроизвольное вскрытие мешка с выходом гноя и образованием фистулы. [1]
Также нелеченые дакриоциститы являются причиной упорного конъюнктивита, что провоцирует возникновение язвы роговицы при поверхностном ее повреждении. [4] Крайне редко острый дакриоцистит возникает не в результате длительного воспаления слезного мешка, а как осложнение острого воспаления придаточных пазух носа.
Диагностика дакриоцистита
Когда нарушены функции слезоотводящего аппарата, ухудшается или отсутствует отток слезы из конъюнктивальной полости. В этом случае очень важно убедиться в прохождении слезной жидкости в слезный мешок, а из него через носослезный проток под нижнюю носовую раковину. Для этого одной рукой нажимают на кожу нижнемедиальной части нижнего века (область расположения слезного мешка), одновременно с этим другой рукой оттягивают от глаза медиальные отделы обоих век так, чтобы стали доступными осмотру верхняя и нижняя слезные точки, и обращают внимание, выделяется ли из них жидкость. При данном заболевании вы увидите выделения различные по цвету и консистенции. [4]
Проба Веста
Для того, чтобы убедиться в том, что механизм слезоотведения изменен, можно осуществить пробу Веста. [4] Она подходит для взрослых.
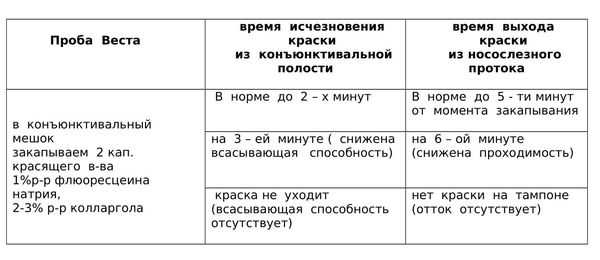
На практике эта проба очень помогает. Все пациенты не любят, когда их лица касается чужой человек. Они соглашаются посидеть с краской и турундой, при этом охотно делятся своими ощущениями. Однако для малышей 0 – 1 – 2 мес.; 1 – 1.5 года эта диагностика не подходит, приходится ограничиваться только надавливанием на область слезного мешка и анамнезом.
Канальцевая проба
Некоторые коллеги применяют в качестве диагностики «канальцевую пробу» [6] для оценки присасывающей способности канальцев. Конъюнктиву очищают от слизи и гноя. Закапывают 3% р-р колларгола с интервалом в 1 минуту 3 – 4 раза, прося пациента мигать. Отсасывают с конъюнктивы остатки колларгола и надавливают на область слезного мешка. Если через слезные точки в конъюнктиву выступит колларгол, то всасывающая способность их не нарушена, а если колларгола не видно, то это показание к хирургическому лечению. Также пациента просят высморкаться в салфетку, при наличии окрашенной жидкости на ней слезно-носовой канал проходим. Если жидкость не окрашена, есть показания к хирургическому лечению дакриоцистита.
У взрослых, чаще у женщин, при жалобах на постоянное слезотечение часто используется промывание слезного мешка. Это одновременно диагностика и лечение. [1] При этом возможно:

Инстилляционная проба с флюоресцеином
Метод используют, но очень редко. Флюоресцеиновая проба позволяет оценить отток слезы из конъюнктивальной полости. Используют 1 % раствор флюоресцеина или 3 % раствор колларгола. Раствор закапывают в глаз и засекают время, через несколько минут конъюнктивальная полость должна очиститься. Если раствор не исчезает, это означает, что жидкость плохо проходит по слезоотводящим путям.
Рентгенография слезоотводящих каналов
В затруднительных случаях взрослым назначают рентгенографию, КТ, МРТ. В качестве ренгенконтрастного вещества используют жирорастворимые и водорастворимые препараты (Йодолипол и Омнипак).
Рентгенографию слёзных путей поводят в двух проекциях: носоподбородочной и боковой. Чтобы определить проходимость слёзных путей, её повторяют через 10 минут, давая возможность контрастному веществу заполнить слёзный мешок, проникнуть в щели и дивертикулы. Детям исследование проводят под наркозом.
- установить, какой участок сужен или закрыт;
- определить размеры слёзного мешка;
- выявить в нём рубцовые изменения, дивертикулы, внутренние свищи и расширение канальцев;
- оценить взаимоотношения слезоотводящих путей с окружающими их костями;
- оценить состояние послеоперационного соустья.
Зондирование и биомикроскопия глаза
Зондирование позволяет определить проходимость слёзных протоков. Его проводят с помощью зонда Боумена.

Процедура болезненная, поэтому перед обследованием в глаза закапывают анестетик. С помощью биомикроскопии осматривают конъюнктивальную полость и область слёзного мешка.
Как отличить дакриоцистит от конъюнктивита
Конъюнктивит — это воспаление конъюнктивы, а при дакриоцистите поражается слёзный мешок. Подробнее о признаках и диагностике конъюнктивита можно почитать в статье.
Лечение дакриоцистита
Основные методы лечения — массаж в области слезного мешка [3] , промывание слезоотводящих путей [1] и хирургическая тактика [1] [3] [6] [8]
- зондирование слезоотводящих путей;
- через слезные точки, чаще нижнюю;
- открытое зондирование, через разрез кожи;
- ретроградное зондирование, через нижний носовой ход;
3. экстирпация слезного мешка (удаление слезного мешка);
4. дакриоцисториностомия (образование соустья между слезным мешком и носом);
- наружная дакриоцисториностомия
- эндоскопическая эндоназальная дакриоцисториностомия (трансканаликулярной лазерной дакриоцисториностомии с дренированием сформированного соустья силиконовой интубационной трубочкой, которую удаляют через 6 мес.)
Массаж в области слёзного мешка
Массаж должен быть точечным и не содержать никаких трений кожи в области слезного мешка. Давление должно производиться на спайку век, за передний гребень слезной ямки, в глубину орбиты. Надавливаний (массаж) за один прием следует проводить 1-2-3. При правильном массаже ребенок непременно реагирует как на неприятные действия. Массаж желательно проводить перед каждым кормлением, 5-6 раз в день, в течение 1–2 недель. Если это малоэффективно, назначают зондирование. Эффективность массажа с полным излечением дакриоцистита у детей грудного возраста до 3-х месяцев достигает 60%, в возрасте 3–6 мес. она снижается до 10%, во второй половине первого года не превышает 2%. [3]
Промывание слезоотводящих путей
Игла вводится в расширенную коническим зондом слезную точку, пока она не упрется в спинку носа, отодвигается немного назад и мешок промывается физиологическим раствором. [6] Из опыта свой практики могу сказать, этот способ лечения дакриоцистита у детей малоэффективен. Лучше проводить зондирование с последующим промыванием.
Хирургическое лечение
При зондировании после расширения слезной точки используется зонд № 1-2 у детей и № 4-5 у взрослых. Движение зонда, начиная со слезной точки, должно быть вначале вертикальным на протяжении около 2 мм, затем зонд поворачивают на 90 градусов для прохождения горизонтальной части канальцев на протяжении около 10 мм. Затем, для прохождения слезно-носового канала, зонд необходимо повернуть опять в вертикальное положение и не спеша «нащупать» вход в слезно-носовой проток.
При правильном введении и положении зонда в слезно-носовом протоке подвижность его в боковых направлениях резко ограничивается, и он жестко упирается в нижний носовой ход. Погрешности могут выражаться в ложных ходах или «недозондировании». Повторное зондирование проводят через 5 – 7 дней. [1] [2] [3] [6]
Со второй половины ХХ века широкое применение имела наружная дакриоцисториностомия. У операции было много недостатков, основной — косметический дефект в виде рубца. Сейчас можно осуществлять эндоскопические операции с внутриносовым доступом:
- без косметических дефектов;
- у пожилых и ослабленных больных, а также больных с тяжелыми сопутствующими заболеваниями;
- сократить время операции и срок пребывания в стационаре, одновременно корректируя искривление носовой перегородки и других внутриносовых структур.
Физиотерапевтическое лечение
Эффективность физиотерапевтического лечения при дакриоцистите не доказана.
Медикаментозное лечение
Эффективность консервативного метода лечения составляет 10–15 %, его проводят не более 14 дней. Новорождённым можно принимать препарат Витабакт. Он обладает антибактериальной активностью: уничтожает стафилококк, стрептококк, кишечную палочку и хламидии.
После хирургического лечения первые три дня применяют Тобрекс по одной капле три раза в день.
Лечение дакриоцистита у новорождённых
Для лечения младенцев применяют массаж слёзно-носового канала, глазной антисептик (Витабакт) и зондирование с промыванием носослёзного канала.
Народные средства
Экспериментировать с альтернативной терапией опасно: без своевременного и адекватного лечения дакриоцистита могут развиться серьёзные осложнения, например гнойный энцефалит или менингит.
При правильно проведённом массаже выздоравливает 1/3 детей в возрасте до 2 месяцев, старше 4 месяцев — всего 10 % [11] .
Если массаж не помог, то выполняют зондирование — это основной метод лечения. Однако частота рецидивов после него составляет 12–26 %. При зондировании выздоравливают 99,4 % детей в возрасте 1–3 месяцев, старше одного года — 74 %. Полное выздоровление до 1 года возникает в 96,6 % случав, старше одного года — в 85 %.
Половине детей достаточно однократного зондирования, 25 % потребуется две процедуры, 10 % придётся проходить её многократно [12] [13] .
Чтобы снизить риск дакриоцистита, следует:
- тщательно и часто мыть руки;
- не тереть глаза;
- регулярно менять подводку и тушь для ресниц, не делиться косметикой с другими людьми;
- содержать в чистоте контактные линзы [14] .
За дополнение статьи благодарим Евгению Смотрич — офтальмолога, научного редактора портала «ПроБолезни».
Псевдотумор орбиты
Псевдотумор орбиты – гетерогенная группа заболеваний глазницы, включающая первичный идиопатический миозит, дакриоаденит, локальный и диффузный васкулит. Общими клиническими проявлениями всех форм являются экзофтальм, боль в области глазницы, отек и гиперемия век. Диагностика псевдотумора орбиты включает проведение наружного осмотра и пальпации, офтальмоскопии, визиометрии, компьютерной томографии, гистоморфологического и цитологического исследования. Тактика консервативной терапии заключается в назначении курса кортикостероидов в виде ретробульбарных инъекций. При отсутствии эффекта от медикаментозного лечения псевдотумора орбиты проводится орбитотомия.
Псевдотумор орбиты рассматривают как полиэтиологическую группу патологий органа зрения неспецифической воспалительной природы. Понятие «псевдотумор» ввел в 1970 году немецкий ученый Ф. Бирх-Хиршфельд. В то время данным термином обозначали все объемные новообразования глазницы неонкологической природы, приводящие к клиническим проявлениям экзофтальма. Значительный вклад в изучение таких процессов внесли офтальмологи Дж. Кеннердель и С. Дрезнер, которые предложили первую морфологическую классификацию данной патологии. Согласно статистическим данным, распространенность псевдотумора орбиты среди всех заболеваний глазницы составляет 5-12%. Болезнь наиболее часто встречается в возрасте 30-50 лет, описаны случаи развития в более молодом возрасте (11,5%). Данные патологические образования чаще диагностируют у лиц женского пола (54%).
Причины псевдотумора орбиты
Псевдотумор орбиты является полиэтиологическим заболеванием. Причиной его развития могут выступать аутоиммунные нарушения в организме больного. В ряде случаев патология возникает у пациентов с красной волчанкой, гранулематозом Вегенера, узелковым периартериитом, болезнью Грейвса, Хашимото или Шегрена. Псевдоопухоль воспалительной природы часто является проявлением болезни Бенье-Бека-Шаумана. При поражении органоспецифического аллеля DRB10401 саркоидоз клинически проявляется образованием гранулем в глазнице. Псевдотумор орбиты может развиваться у пациентов с системным мультифокальным фибросклерозом и быть одним из первых симптомов данной патологии.
Поражение артериол и венул при псевдотуморе орбиты не всегда связано с системными воспалительными процессами. Гистологическое исследование сосудов новообразования позволило сделать вывод о развитии местного васкулита. Причиной является очаговая гипоксия тканей. При этом вокруг сосудов артериального русла могут формироваться небольшие инфильтраты воспалительной природы, что подтверждает данную теорию развития. В ряде случаев псевдотумор орбиты протекает в форме диффузного неспецифического воспаления глазницы.
Симптомы псевдотумора орбиты
Клинически псевдотумор орбиты подразделяют на первичный идиопатический миозит орбиты, дакриоаденит, локальный и диффузный васкулит. Особенности течения зависят от формы патологии, в большинстве случаев для заболевания характерно острое начало. Общими клиническими проявлениями для всех форм псевдотумора орбиты являются отечность и гиперемия век, болевые ощущения в области проекции глазницы с иррадиацией в лобную долю. Позже присоединяется экзофтальм, который свидетельствует о резком увеличении псевдотумора орбиты в объеме. Для патологии характерен хемоз бульбарной конъюнктивы.
При первичном идиопатическом миозите на фоне полного благополучия возникает отечность век. Пациенты предъявляют жалобы на выраженную болезненность при движениях глаз. Одним из первых симптомов заболевания является диплопия, после которой появляется экзофтальм. В течение нескольких недель развиваются такие осложнения экзофтальма, как страбизм, лагофтальм, кератопатии. Вследствие компрессии зрительного нерва возможно тотальное снижение остроты зрения. Болевой синдром с локализацией в орбите и голове самостоятельно не проходит, тяжело поддается купированию анальгетиками. При данной форме псевдотумора орбиты репозиция глаза на фоне его полной неподвижности затруднена.
Дакриоаденит характеризуется воспалением слезной железы. Эта форма псевдотумора орбиты имеет менее тяжелое течение. Пациенты предъявляют жалобы на отек и птоз век. Экзофтальм выражен слабо. Боль определяется при нажатии в месте проекции слезной железы. Местный васкулит глазницы ранее рассматривали как гранулему или лимфогранулематоз. Заболевание имеет локальную и диффузную формы, характеризуется быстрым прогрессированием. Клинически проявляется гиперемией век, покраснением бульбарной конъюнктивы. На фоне относительно слабо выраженного экзофтальма наблюдается ограничение подвижности глазного яблока. Снижение остроты зрения возможно при развитии псевдотумора орбиты в области вершины глазницы.
Как следствие псевдотумора орбиты у большинства пациентов развиваются склеротические изменения глазницы. У больных на стадии склероза также возникает экзофтальм разной степени выраженности. Возможно снижение остроты зрения вплоть до полной слепоты в результате атрофии зрительного нерва. В редких случаях стадия склероза сопровождается обострениями, которые проявляются отеком век, ощущением инородного тела в глазнице, болевым синдромом.
Диагностика псевдотумора орбиты
Диагностика псевдотумора орбиты основывается на анамнестических данных, результатах наружного осмотра и пальпации, офтальмоскопии, визиометрии, компьютерной томографии (КТ), гистоморфологического и цитологического исследования. При помощи компьютерной томографии удается провести дифференциальную диагностику онкологического процесса с псевдотумором орбиты. На КТ орбит визуализируются расширенные экстраокулярные мышцы, определяются неровность контура по всей длине. Мышечная ткань, как правило, повышенной плотности и прилегает к клетчатке, расположенной в ретробульбарном пространстве. При первичном идиопатическом миозите визометрия позволяет оценить степень снижения остроты зрения. В ходе офтальмоскопии обнаруживается застойный диск зрительного нерва с признаками атрофии.
Методом пальпаторного исследования при дакриоадените определяется плотная подвижная ткань с гладкой поверхностью в зоне проекции слезной железы. Для дифференциации данного вида псевдотумора орбиты с эпителиальной опухолью необходимо проведение тонкоигольчатой аспирационной биопсии с последующим цитологическим исследованием пунктата. При микроскопическом исследовании мазка в случае дакриоаденита визуализируются лимфоциты, плеоморфные клетки и фрагменты волокнистой ткани. Методом КТ определяется повышение плотности тканей, окружающих псевдотумор орбиты, совместно с увеличением размера слезной железы.
В случае васкулита как одного из проявлений псевдотумора орбиты при офтальмоскопии можно выявить застойный диск зрительного нерва. При этом данные визиометрии указывают на снижение остроты зрения. На КТ визуализируются участки повышенной плотности с четким ровным контуром, которые не прилежат к мышечной ткани и зрительному нерву. В случае склеротических изменений ретробульбарная клетчатка имеет вид неоднородной ткани высокой плотности с нечеткими границами и вовлечением в патологический процесс оптического нерва.
Лечение псевдотумора орбиты
Тактика лечения псевдотумора орбиты зависит от формы патологии и тяжести течения процесса. Консервативная терапия сводится к назначению неспецифической противовоспалительной терапии с применением кортикостероидных средств. При этом кортикостероиды вводят в виде ретробульбарных инъекций. Системное или местное введение глюкокортикостероидов может спровоцировать развитие зависимости от стероидов, резистентности к препаратам данного ряда, отек периорбитальной клетчатки. Специалистами в сфере офтальмологии рекомендовано систематически повторять курс лечения с целью профилактики рецидивов псевдотумора орбиты. Вспомогательными методами являются импульсная электромагнитная терапия, физиотерапевтические и лучевые (телегамматерапия) методы воздействия. Импульсная электромагнитотерапия показана пациентам, принимающим глюкокортикоиды. Телегамматерапия применяется с целью купирования болевого синдрома в области глазницы.
Хирургическое лечение псевдотумора орбиты необходимо в случае отсутствия эффекта от консервативной терапии, прогрессирования склеротических процессов с выраженным болевым синдромом. Оперативное вмешательство может осуществляться с использованием трансконъюнктивального, транскутанного или костного доступа. Часто требуется проведение костнопластической орбитотомии. Тактика оперативного вмешательства зависит от данных, полученных в ходе компьютерной томографии.
Прогноз и профилактика псевдотумора орбиты
Специфических мер по профилактике развития псевдотумора орбиты не разработано. Пациентам с данной патологией в анамнезе необходимо через каждые 6-8 месяцев повторять курс кортикостероидного лечения с целью предотвращения развития рецидивов. Также раз в полгода рекомендовано проходить осмотр у офтальмолога. Обязательно проведение визиометрии, офтальмоскопии и биомикроскопии. Прогноз для жизни и трудоспособности при псевдотуморе орбиты в случае своевременной диагностики и лечения благоприятный. В тоже время патология склонна к прогрессированию и развитию рецидивов, что при отсутствии адекватной терапии может привести к потере зрения и инвалидизации пациента.
Дакриоцистит
Дакриоцистит – воспалительный процесс в слезном мешке, развивающийся на фоне облитерации или стеноза носослезного канала. Дакриоцистит проявляется постоянным слезотечением, слизисто-гнойным отделяемым из глаз, гиперемией и отеком слезного мясца, конъюнктивы и полулунной складки, припухлостью слезного мешка, локальной болезненностью, сужением глазной щели. Диагностика дакриоцистита включает консультацию офтальмолога с осмотром и пальпацией области слезного мешка, проведение слезно-носовой пробы Веста, рентгенографии слезоотводящих путей, инстилляционной флюоресцеиновой пробы. Лечение дакриоцистита может заключаться в зондировании и промывании слезно-носового канала антисептическими растворами, применении антибактериальных капель и мазей, физиопроцедур; при неэффективности показано проведение дакриоцистопластики или дакриоцисториностомии.
Дакриоцистит составляет 5-7% от всей патологии слезных органов, диагностируемой в офтальмологии. У женщин слезный мешок воспаляется в 6-8 раз чаще, чем у мужчин, что связано с более узким анатомическим строением каналов. Дакриоциститом преимущественно заболевают лица в возрасте 30-60 лет; в отдельную клиническую форму выделяется дакриоцистит новорожденных. Опасность дакриоцистита, особенно у детей, состоит в высокой вероятности развития гнойно-септических осложнений со стороны подкожной клетчатки век, щек, носа, мягких тканей глазницы, головного мозга (гнойного энцефалита, менингита, абсцесса мозга).
В норме продуцируемый слезными железами секрет (слезная жидкость) омывает глазное яблоко и оттекает к внутреннему углу глаза, где имеются, так называемые, слезные точки, ведущие в слезные канальцы. Через них слеза поступает сначала в слезный мешок, а затем через носослезный канал оттекает в полость носа. При дакриоцистите ввиду непроходимости носослезного канала нарушается процесс слезоотведения, что приводит к скоплению слезы в слезном мешке – цилиндрической полости, расположенной в верхней части носослезного канала. Застой слезы и инфицирование слезного мешка приводит к развитию в нем воспаления – дакриоцистита.
По клиническим формам различают хронический, острый дакриоцистит (абсцесс или флегмону слезного мешка) и дакриоцистит новорожденных. В зависимости от этиологии дакриоцистит может быть вирусным, бактериальным, хламидийным, паразитарным, посттравматическим.
Причины дакриоцистита
В основе патогенеза дакриоцистита любой формы лежит непроходимость носослезного канала. В случае дакриоцистита новорожденных это может быть связано с врожденной аномалией слезоотводящих путей (истинной атрезией носослезного канала), нерассосавшейся на момент рождения желатинозной пробкой или наличием плотной эпителиальной мембраны в дистальном отделе носослезного канала.
У взрослых приводящий к дакриоциститу стеноз или облитерация носослезного канала может возникать в результате отека окружающих тканей при ОРВИ, хроническом рините, синусите, полипах полости носа, аденоидах, переломах костей носа и орбиты, повреждениях слезных точек и канальцев в результате ранения век и др. причин.
Застой слезной жидкости приводит к потере ее антибактериальной активности, что сопровождается размножением в слезном мешке патогенных микроорганизмов (чаще стафилококков, пневмококков, стрептококков, вирусов, реже – туберкулезной палочки, хламидий и другой специфической флоры). Стенки слезного мешка постепенно растягиваются, в них развивается острый или вялотекущий воспалительный процесс - дакриоцистит. Секрет слезного мешка теряет свою абактериальность и прозрачность и превращается в слизисто-гнойный.
Предрасполагающими факторами к развитию дакриоцистита служат сахарный диабет, снижение иммунитета, профессиональные вредности, резкие перепады температур.
Клинические проявления дакриоцистита довольно специфичны. При хронической форме дакриоцистита наблюдается упорное слезотечение и припухлость в проекции слезного мешка. Надавливание на область припухлости приводит к выделению из слезных точек слизисто-гнойного или гнойного секрета. Отмечается гиперемия слезного мясца, конъюнктивы век и полулунной складки. Длительное течение хронического дакриоцистита приводит к эктазии (растяжению) слезного мешка – в этом случае кожа над эктазированной полостью мешка истончается и приобретает синеватый оттенок. При хроническом дакриоцистите высока вероятность инфицирования других оболочек глаза с развитием блефарита, конъюнктивита, кератита или гнойной язвы роговицы с последующим образованием бельма.
Острый дакриоцистит протекает с более яркой клинической симптоматикой: резким покраснением кожи и болезненной припухлостью в области воспаленного слезного мешка, отеком век, сужением или полным смыканием глазной щели. Гиперемия и отек могут распространяться на спинку носа, веки, щеку. По внешнему виду кожные изменения напоминают рожистое воспаление лица, однако при дакриоцистите отсутствует резкое отграничение очага воспаления. При остром дакриоцистите отмечаются дергающие боли в области орбиты, озноб, лихорадка, головная боль и другие признаки интоксикации.
Через несколько дней плотный инфильтрат над слезным мешком размягчается, появляется флюктуация, кожа над ним становится желтой, что свидетельствует о формировании абсцесса, который может самопроизвольно вскрыться. В дальнейшем на этом месте может образоваться наружная (в области кожи лица) или внутренняя (в полости носа) фистула, из которой периодически выделяется слеза или гной. При распространении гноя на окружающую клетчатку развивается флегмона глазницы. Острый дакриоцистит довольно часто принимает рецидивирующий характер течения.
У новорожденных дакриоцистит сопровождается припухлостью над слезным мешком; надавливание на эту область вызывает выделение слизи или гноя из слезных точек. Дакриоцистит новорожденных может осложняться развитием флегмоны.
Распознавание дакриоцистита производится на основании типичной картины заболевания, характерных жалоб, данных наружного осмотра и пальпаторного обследования области слезного мешка. При осмотре пациента с дакриоциститом выявляется слезотечение и припухлость в области газа; при пальпации воспаленного участка определяется болезненность и выделение из слезных точек гнойного секрета.
Исследование проходимости слезных путей при дакриоцистите проводится с помощью цветовой пробы Веста (канальцевой). Для этого в соответствующий носовой ход вводится тампон, а в глаз закапывают раствора колларгола. При проходимых слезных путях в течение 2-х минут на тампоне должны появиться следы красящего вещества. В случае более длительного времени прокрашивания тампона (5-10 мин.) в проходимости слезных путей можно усомниться; если колларгол не выделился в течение 10 мин. проба Веста расценивается как отрицательная, что свидетельствует о непроходимости слезных путей.
Для уточнения уровня и протяженности поражения проводится диагностическое зондирование слезных каналов. Проведение пассивной слезно-носовой пробы при дакриоцистите подтверждает непроходимость слезных путей: в этом случае при попытке промывания слезно-носового канала жидкость в нос не проходит, а струей вытекает через слезные точки.
В комплексе офтальмологической диагностики дакриоцистита используют флюоресцеиновую инстилляционную пробу, биомикроскопию глаза. Контрастная рентгенография слезоотводящих путей (дакриоцистография) с р-ром йодолипола необходима для четкого представления об архитектонике слезоотводящих путей, локализации зоны стриктуры или облитерации. Для идентификации микробных возбудителей дакриоцистита исследуют отделяемое из слезных точек путем бактериологического посева.
С целью уточняющей диагностики пациент с дакриоциститом должен быть осмотрен отоларингологом с проведением риноскопии; по показаниям назначаются консультации стоматолога или челюстно-лицевого хирурга, травматолога, невролога, нейрохирурга. Дифференциальная диагностика дакриоцистита проводится с каналикулитом, конъюнктивитом, рожей.
Острый дакриоцистит лечится стационарно. До размягчения инфильтрата проводят системную витаминотерапию, назначают УВЧ-терапию и сухое тепло на область слезного мешка. При появлении флюктуации абсцесс вскрывают. В дальнейшем проводят дренирование и промывание раны антисептиками (р-ром фурацилина, диоксидина, перекиси водорода). В конъюнктивальный мешок закапывают антибактериальные капли (левомицетин, гентамицин, сульфацетамид, мирамистин и др.), закладывают противомикробные мази (эритромициновую, тетрациклиновую, офлоксацин и т. д.). Одновременно при дакриоцистите проводится системная антибактериальная терапия препаратами широкого спектра действия (цефалоспоринами, аминогликозидами, пенициллинами). После купирования острого процесса в «холодном» периоде выполняется дакриоцисториностомия.
Лечение дакриоцистита у новорожденных проводится поэтапно и включает выполнение нисходящего массажа слезного мешка (в течение 2-3 нед.), промывание слезно-носового канала (в течение 1-2 нед.), проведение ретроградного зондирования слезного канала (2-3 нед.), зондирование носослезных путей через слезные точки (2-3 нед.). При неэффективности проводимого лечения по достижении ребенком возраста 2-3 лет проводится эндоназальная дакриоцисториностомия.
Основным методом лечения хронического дакриоцистита служит операция – дакриоцисториностомия, предполагающая формирование анастомоза между полостью носа и слезным мешком для эффективного дренажа слезной жидкости. В хирургической офтальмологии получили широкое распространение малоинвазивные методы лечения дакриоцистита - эндоскопическая и лазерная дакриоцисториностомия. В некоторых случаях проходимость носослезного канала при дакриоцистите можно попытаться восстановить с помощью бужирования или баллонной дакриоцистопластики – введения в полость протока зонда с баллоном, при раздувании которого внутренний просвет канала расширяется.
Во избежание образования гнойной язвы роговицы, пациентам с дакриоциститом запрещается использовать контактные линзы, накладывать повязки на глаза, проводить любые офтальмологические манипуляции, связанные с прикосновением к роговице (тонометрию, УЗИ глаза, гониоскопию и др.).
Прогноз и профилактика дакриоцистита
Обычно прогноз при неосложненном дакриоцистите благоприятный. Исходом язвы роговицы может являться бельмо, которое приводит не только к косметическому дефекту, но и стойкому снижению зрения; при перфорации язвы происходит развитие эндофтальмита и субатрофии глаза. Течение дакриоцистита может осложниться флегмоной орбиты, тромбофлебитом орбитальных вен, тромбозом кавернозного синуса, воспалением мозговых оболочек и ткани мозга, сепсисом. В этом случае высока вероятность инвалидизации и гибели пациента.
Профилактика дакриоцистита требует адекватного и своевременного лечения заболеваний ЛОР-органов, избегания травм глаз и лицевого скелета.
Читайте также:
