Дермоидные кисты глаза - орбиты
Добавил пользователь Евгений Кузнецов Обновлено: 21.01.2026
Дермоидная киста или дермоид – это опухоль, которая имеет форму кисты со стенкой из соединительной ткани. Дермоидная киста является органоидной тератомой, состоящей из соединительных тканей. Характерным для подобных образований является то, что с наружной стороны они гладкие (помещены в овальную капсулу), а внутри шероховатые. Внутренний слой схож строением с кожей и состоит из перидермы и многослойного эпителия, с потовыми и сальными железами, волосами и жировыми включениями.
Как правило, дермоиды возникают у людей разных возрастов и располагаются на височной области, верхнем или внутреннем крае глазницы, на веках, шее, волосистой части головы, в ротовой полости, в зоне рукоятки грудины и пр.
Причины возникновения
Причины возникновения данных новообразований до конца не изучены, но считается что факторами к началу роста дермоидов становятся гормональные изменения в организме (пубертатный период, беременность, климакс) или травматическое воздействие.
На веке дермоидная киста может сформироваться еще в эмбриональном периоде, однако, на момент рождения заметна она не всегда. Со временем дермоид может вырастать до размеров крупной горошины или даже грецкого ореха. Внутренние полости дермоидных кист (одно- или многокамерные), содержат сальную массу с примесью волос или ороговевших чешуек кожи. При этом, в зависимости от содержимого кист, их подразделяют на плотные и мягкие.
Симптоматика
Данная патология, как и другие доброкачественные образования, долгое время может ничем себя не проявлять. Дермоидную кисту на веке можно обнаружить при внимательном осмотре, как слегка вытянутый или округлый упругий «шарик», локализованный под кожей. Симптомы образования, обычно проявляются при ее воспалении, нагноении, увеличении в размере, когда она начинает давить на близлежащие ткани и органы.
Киста на веке характеризуется следующим:
- Обычно имеет округлую форму;
- Эластичная и плотная на ощупь;
- Безболезненна при пальпации;
- Не имеет спайки с кожей;
- Кожный покров над дермоидной кистой на веке обычного оттенка, без изъязвлений, сыпи и пр.;
- Долгое время не увеличивается в размерах.
Клинические проявления дермоидной кисты на веке обычно обусловлены ее размерами и возрастом пациента. Дермоиды, имеющие небольшой размер, на состояние здоровья не влияют и не вызывают нарушения глазных структур. При малых размерах, это просто косметический дефект. Однако, с началом роста образования, он начинает мешать четкому зрению. Кроме того, повышается риск его воспаления и малигнизации (появления злокачественных свойств), что становится причиной его обязательного удаления.
Диагностика
Дермоидная киста на веке выявляется на медицинском осмотре. Ее обнаружение делает необходимым проведение специфических диагностических процедур, для определения связи кисты с близлежащими тканями.
Для этого назначается компьютерная или магнотно-резонансная томография, с помощью которой удается получить детальное изображения интересующей области.
Лечение
Лечение дермоидной кисты на веке возможно только хирургическим способом, других вариантов нет. Дело в том, что причины возникновения данных новообразований полностью не изучены, поэтому не существует их терапевтического лечения и профилактики.
В процессе операции, выполняется иссечение кисты в границах здоровой ткани, несколько реже проводят иссечение близлежащих областей (для предупреждения возможных осложнений). При удалении кисты на веке может применяться, как местная, так и общая анестезия, что зависит от характера образования и возраста пациента.
Детям до семи лет подобные операции проводят под общим наркозом, более старшим пациентам - под местной анестезией.
Операцию делают амбулаторно, ее длительность при этом, не превышает четверти часа. Вмешательство не оставляет следов или рубцов, после его проведения, пациент в тот же день уходит домой.
Обратившись в Московскую Глазную Клинику, каждый пациент может быть уверен, что за результаты лечения будут ответственны одни из лучших российских специалистов. Уверенности в правильном выборе, безусловно, прибавит высокая репутация клиники и тысячи благодарных пациентов. Самое современное оборудование для диагностики и лечения заболеваний глаз и индивидуальный подход к проблемам каждого пациента – гарантия высоких результатов лечения в Московской Глазной Клинике. Мы проводим диагностику и лечение у детей старше 4 лет и взрослых.
Наши врачи, которые решат Ваши проблемы со зрением:
Главный врач клиники, офтальмолог высшей категории, офтальмохирург. Хирургическое лечение катаракты, глаукомы и других заболеваний глаз.
Рефракционный хирург, специалист по лазерной коррекции зрения (ЛАСИК, Фемто-ЛАСИК) при близорукости, дальнозоркости и астигматизме.
Уточнить стоимость той или иной процедуры, записаться на прием в "Московскую Глазную Клинику" Вы можете по телефону в Москве 8 (499) 322-36-36 (ежедневно с 9:00 до 21:00) или воспользовавшись ФОРМОЙ ОНЛАЙН ЗАПИСИ.
Дермоидные кисты глаза - орбиты
К врожденным кистам орбиты относят дермоидные, эпидермоидные и эпителиальные кисты, которые, по нашим данным, составляют приблизительно 9% всех опухолей орбиты. Рост их ускоряется травмой. J. Wright и I. Morgan описаны случаи озлокачествления дермоидных кист.
Дермоидная киста. По данным J. Shields и нашим наблюдениям, дермоидная киста проявляется у детей преимущественно в возрасте до 5 лет. Около 40% больных обращаются за помощью к врачу после 18 лет, что подтверждает крайне медленный рост кисты. Однако в пубертатный период и во время беременности отмечается ее увеличение.
Это объясняет не только ее поднадкостничное расположение, но и излюбленную зону локализации в орбите — область костных швов, чаще верхневнутренний квадрант орбиты. Могут присутствовать короткие, жесткие волосы.
До 85 % дермоидных кист протекает без образования экзофтальма, но может быть смещение глаза книзу и кнутри при локализации кисты в верхненаружном квадранте орбиты. Жалобы больных сводятся, как правило, к появлению безболезненного невоспалительного отека верхнего века соответственно месту локализации кисты. Возможно частичное и парциальное опущение верхнего века. Кожа века в этом месте растянута, но окраска ее не изменена. Непосредственно под стенкой орбиты удается пальпировать эластичное неподвижное безболезненное образование. Иногда оно увеличивается, симулируя сосудистую опухоль.
Рентгенологически или при КТ-исследовании в зоне локализации кисты определяют только истончение костного края орбиты. До 4% кист располагается глубоко в орбите. Для дермоидной кисты, расположенной рстробульбарно, характерно длительное постепенное увеличение экзофтальма (иногда на протяжении 20-30 лет). Смещение глаза в сторону сопровождается ограничением его подвижности -диплопией. При достижении экзофтальма 7-14 мм присоединяется распирающая боль в орбите. Нарушение зрения может быть обусловлено изменением рефракции за счет как укорочения переднезаднего размера глаза, так и атрофии зрительного нерва.
Одной из разновидностей таких кист является котомковидная дермоидная киста, которую в конце XIX в. описал R. U. Kronlein. Она встречается еще реже. Состоит из трех частей: головка кисты — ампулообразное расширение, наполненное слизистым содержимым. В этом месте обычно отмечается зона атрофии кости. Клинически котомковидная киста — эластичное образование в височной ямке, в верхненаружном отделе орбиты. Скуловой отросток лобной кости может быть резко истонченным. Описаны случаи распространения котомковидной кисты в полость черепа.
Лечение дермоидных кист только хирургическое. Для предотвращения повреждения капсулы в момент извлечения кисты целесообразно использовать поднадкостничный доступ. При ретробульбарном расположении кисты показана костно-пластичсская орбитотомия. И наконец, при подозрении на котомковидную кисту необходима ревизия области височной ямки, в противном случае возможны вялотекущие, постоянно рецидивирующие орбитальные свищи.
Мы имели возможность наблюдать двух таких больных, которым в возрасте 10 и 12 лет по месту жительства была проведена орбитотомия, удалена дермоидная киста. На протяжении 4 лет дети получали лечение от «хронического воспаления орбиты». В верхненаружном се отделе постоянно функционировали свищи, из которых выделялось слизисто-гнойное содержимое. Во время повторных операций обнаружена хвостовая, часть котомковидной кисты в области височной ямки. После операции дети здоровы.
Прогноз при дермоидных кистах благоприятный. Рецидива следует ожидать при резких изменениях в подлежащих костях или при появлении послеоперационного свища.
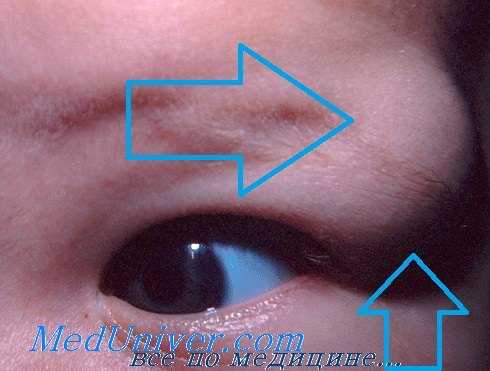
Дермоидная киста у ребенка
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Опухоли орбиты
В орбите встречаются доброкачественные и злокачественные опухоли. Опухоли могут развиться первично из клетчатки, стенки орбиты, из других частей органа зрения, лежащих в орбите: зрительного нерва, слезной железы, мышц, метастатически при злокачественных новообразованиях других органов, а также могут распространяться с соседних частей (злокачественные опухоли верхней челюсти, остеомы лобной пазухи, глиомы сетчатки, саркомы сосудистой оболочки и т.д.) (рис. 91 см. в Приложении).
Доброкачественные опухоли растут медленно, очень быстро — злокачественные. Иногда трудно отличить первичные опухоли от вторичных. При вторичных опухолях значительные нарушения зрения и изменения глазного дна сочетаются с относительно небольшим экзофтальмом. Это — важный дифференциальный признак. Ранними симптомами орбитальных опухолей являются отек век, парестезия периорбитальной области и боли, часто значительные, иррадиирующие в соседние участки. Затем появляется экзофтальм, ограничение подвижности (подвижность не страдает при локализации опухоли в области мышечной воронки), смещение глазного яблока, диплопия, снижается острота зрения, появляется центральная скотома, или сужение поля зрения, на глазном дне — застойный сосок, атрофия зрительного нерва, кровоизлияния и отслойка сетчатки. Перечисленные симптомы бывают в различных сочетаниях, зависящих от величины, темпа роста, расположения и характера опухоли.
Диагностика опухолей орбиты — один из наиболее трудных разделов офтальмологии. Методами исследования являются рентгенография, при которой можно отметить истончение или разрушение стенок, увеличение размеров и затемнение пораженной орбиты, компьютерная томография, показывающая наличие опухоли, локализацию и протяженность, орбитография, основанная на рентгенологическом контрастировании орбиты, венография, термография орбиты, каротидная ангиография, В-метод эхографии (сканирование). При сосудистых поражениях орбиты и подозрении на злокачественную опухоль противопоказан метод орбитографии. Для определения злокачественности новообразования применяют радионуклеидное исследование с радиоактивным фосфором — 32 Р, йодом — 125 J и 131 J, стронцием — 85 Sr и др. Однако метод не точен, т.к. некоторые доброкачественные новообразования и псевдоопухоли орбиты могут накапливать изотоп, подобно злокачественным новообразованиям.
Как тест для диагностики опухоли и ее характера используют определение свободных сульфгидрильных и дисульфидных групп в сыворотке крови.
ДОБРОКАЧЕСТВЕННЫЕ ОПУХОЛИ ОРБИТЫ
Дермоидные кисты (dermoidem cysticum). Развиваются из отшнуровавшихся тканевых зачатков зародышевой дермы. Гистологическое исследование показывает, что дермоиды имеют плотную капсулу, содержат потовые и сальные железы, волосяные фолликулы и волосы, чешуйки эпидермиса. Локализуются главным образом в верхнем углу орбиты, в области костных швов лобного отростка с отростком верхней челюсти или скулолобного шва и всегда связаны с надкостницей. Дермоидные кисты возникают также под мышцами дна полости рта, под языком, в языке, корне носа. Описан случай, где наряду с указанным содержимым отмечалось образование зубов, происходящих также из эктодермального зачатка. Дермоидные кисты имеют эластичную мягкую консистенцию, не спаяны с кожей, чаще наблюдаются в раннем детском возрасте. Растут медленно, рост обычно усиливается к концу 1-го года жизни, в юношеском возрасте и во время беременности. Могут быть рецидивы кисты, и в этих случаях может быть их озлокачествление. При росте опухоли может появиться экзофтальм со смещением глазного яблока, ограничением подвижности, снижением остроты зрения. При рентгеновском исследовании в месте образования кисты может быть углубление с ровными, четкими, иногда зазубренными краями, или нарушение целости костной стенки орбиты в виде сквозного дефекта. Дифференцировать дермоиды необходимо с мозговыми грыжами. Лечение оперативное.
Мозговая и менингиальная грыжи (еncephalocele, meningocele) — кистозные образования, локализующиеся в верхне-внутреннем углу глазницы между лобной, слезной костями и лобным отростком верхней челюсти или в области переносья и внутренней части надбровной дуги, или между лобной и решетчатой костями. Encephalocele — это выпячивание мозга с мозговыми оболочками, а Meningocele — выпячивание мозговых оболочек со спиномозговой жидкостью. Различают передние и задние грыжи. Мозговая грыжа при передней локализации может прощупываться, как малоподвижная мягкая опухоль. Может занимать верхнюю часть шва. Если она сообщается с полостью черепа, то можно видеть ее пульсацию, увеличение размеров при дыхании, плаче, кашле, натуживании, наклоне головы, при давлении на опухоль. Этого не бывает при дермоидах. Мозговую грыжу следует также дифференцировать с кровяной опухолью новорожденных, гемангиомой и врожденной кистой нижнего века.
Лечение — оперативное и производится нейрохирургом.
Гемангиома (Haemangioma) — наиболее часто встречающаяся врожденная опухоль глазницы. Опухоль может появиться в любом возрасте, начиная с раннего детства. Встречается в 2-3 раза чаще у девочек. Растут медленно, но могут быстро расти в первые месяцы и годы жизни. Встречается в виде простой ангиомы — это сплетение расширенных вен, кавернозной, заключенная в сумку опухоль, состоящая из сети полостей, наполненных свежей и свернувшейся кровью, рацемозной и смешанной (рис. 92 см. в Приложении).
В глазнице в большинстве случаев наблюдается кавернозная ангиома, которая часто локализуется в области мышечной воронки (рис. 93 см. в Приложении). При этой локализации глазное яблоко выпячено прямо вперед. При другой локализации имеется еще и смещение глазного яблока. Экзофтальм увеличивается медленно. У больных с кавернозными ангиомами болезненные ощущения обычно отсутствуют, общее состояние не страдает. Кроме всех других признаков орбитальной опухоли, для ангиомы характерно увеличение и уплотнение опухоли под влиянием напряжения, застоя в венозных сосудах головы и повторные подконъюнктивальные и подкожные кровоизлияния. Если произвести пункцию, то в случае ангиомы в шприц насасывается то или иное количество крови. Большое значение в диагностике имеет ангиография орбиты (Бровкина А.Ф., 2002).
При рентгеновском исследовании в первый период развития новообразования отмечается затемнение пораженной глазницы, затем увеличение ее размеров, истончение ее стенок, узуры, иногда гиперостоз кости. Наличие в области глазницы тромбированных сосудов помогает диагнозу. Наиболее точный диагноз помогает поставить компьютерная томография с контрастированием, а также ультразвуковое сканирование.
Лечение оперативное. Иногда успешна короткофокусная рентгенотерапия, особенно при простых ангиомах. Лучевая терапия при ангиомах до одного года жизни. Применяется также криотерапия и склерозирующая химиотерапия.
Остеома глазницы (Osteoma orbitae) — это вторичное образование и в большинстве случаев исходит из придаточных полостей. Растет медленно, в период роста длительно остается бессимптомной.
Локализуется во внутренних отделах орбиты, очень плотная на ощупь. Клиническая картина, как и при всех новообразованиях глазницы — экзофтальм, который развивается медленно, смещение глазного яблока, ограничение его подвижности, редко диплопия, неврит, застойный сосок и снижение зрения.
Течение остеомы может осложниться эмпиемой придаточной пазухи с последующим развитием субпериостального абсцесса, абсцесса мозга, менингита. Остеомы могут прорастать из пазух не только в орбиту, но и в интракраниальную полость. Решающим в диагностике является рентгеновское исследование. На рентгенограммах определяется четкая тень, по интенсивности напоминающая костную ткань. Размеры остеом разные — от малых, величиной с горошину, где лучше применение компьютерной томографии, до огромных, занимающих соответствующую пазуху и полость глазницы.
Лечение хирургическое с последующей пластикой орбиты. Остеома может сочетается с мукоцеле.
Слизистая киста придаточных пазух (Мucocele) — закупорка устья выводного протока придаточной пазухи со скоплением слизистого секрета. Секрет имеет вид светлой, опалесцирующей янтарного цвета тягучей, без запаха слизи, может быть коричневая или кофейно-шоколадная окраска при наличии измененных пигментов крови. По химическому составу в слизь входят муцин, холестерин и жир. При бактериологическом исследовании слизь почти всегда стерильна. Возникает мукоцеле чаще в лобной, реже в решетчатой и гайморовой пазухах. Растет медленно, воспалительные явления отсутствуют. Постепенно увеличиваясь в объеме, опухоль давит на стенку глазницы, которая атрофируется частично или полностью рассасывается, и опухоль внедряется в полость орбиты. В запущенных случаях, когда давление передается на зрительный нерв, могут появиться застойные изменения на глазном дне. Развиваются экзофтальм и смещение глазного яблока. На рентгенограммах ясно контурируется растянутая, пораженная пазуха, заметно смещение ее стенки в полость глазницы, а иногда разрушение стенки. Прозрачность пораженной пазухи не изменяется, лишь при нагноении она может быть несколько понижена. Рост опухоли может ускорить травма. Опухоль мягкая, эластичная. Если она локализуется во внутренней стенке глазницы, то напоминает растянутый слезный мешок. Атипичное положение кисты, свободно проходимые слезоотводящие пути при промывании, а также рентгенография или компьютерная томография орбиты и придаточных пазух носа помогают дифференциальному диагнозу. Дифференцируется мукоцеле также с опухолями орбиты и придаточных пазух носа, мозговыми грыжами и дермоидными кистами. Пока киста не вышла за пределы придаточной полости, она протекает бессимптомно. В ранних стадиях можно отметить некоторую припухлость у внутреннего угла глазницы или под верхним краем орбиты, в средней ее трети. При прощупывании грыжевидного выпячивания ощущается флюктуация. Иногда, задолго до появления внешних симптомов мукоцеле лобной полости, больные жалуются на головные боли. Это бывает в тех случаях, когда мукоцеле больше растет к задней стенке лобной полости и лобным долям мозга. Решающим в постановке диагноза, особенно при слабо выраженных клинических признаках, является компьютерная томография.
Нейрофиброма орбиты — это местное проявление общего страдания — нейрофиброматоза (болезни Реклингаузена). Диагностика не трудна, если имеются узелки по ходу периферических нервов и пигментные пятна цвета «кофе с молоком», расположенные на коже живота, груди, спины, которые являются постоянным и характерным признаком нейрофиброматоза. Иногда узелки бывают в радужной оболочке, склере, роговице и даже на глазном дне, могут быть глаукома, элефантиазис, психическая отсталость.
Диагностика затруднительна, если налицо только один симптом.
Если имеется изолированное поражение орбиты, то очень много ценного дает рентгенологическое исследование (компьютерная томография), при котором обнаруживаются изменения гиперпластического (гиперостоз) или атрофического (деформация костей орбиты или их деструкция) характера. Глазница увеличивается в объеме, в основном, в вертикальном направлении, неравномерно расширяется канал зрительного нерва, стенки его узурируются или разрушаются. При значительных изменениях костных стенок глазницы в процесс могут вовлекаться соседние кости. Нейрофиброма орбиты проявляется рано. Признаки болезни отмечаются уже при рождении ребенка. Считают, что нейрофиброматоз обусловлен дисплазией нейроэктодермальной ткани, причины появления которой остаются неясными (Сидоренко Е.И., 2002).
Лечение — хирургическое. При осложненной глаукоме — антиглаукоматозные операции.
Глиомы зрительного нерва. Они относятся к первичным опухолям зрительного нерва и проявляются в первые годы жизни ребенка. Развитие идет за счет глиальной ткани. У взрослых бывают менингиомы (эндотелиомы), при которых опухолевый процесс возникает в результате пролиферации эпителия твердой и паутинной оболочек нерва. Ведущим симптомом является появление одностороннего экзофтальма, который растет медленно, но может достигать больших размеров. В этих случаях возможно несмыкание глазной щели, высыхание роговицы, развитие в ней дистрофических процессов. В случае интракраниальной локализации глиомы, экзофтальма может не быть.
При глиоме снижается острота зрения от сдавления волокон зрительного нерва. Могут быть застойный диск, массивные кровоизлияния и отек сетчатки. Исход застоя — атрофия зрительного нерва. Ультразвуковое исследование и компьютерная рентгенотомография глазницы позволяют выявить глиому на ранних стадиях.
Дифференцируют с ангиомой, мозговыми грыжами, отеком Квинке, пульсирующим экзофтальмом, кровоизлиянием.
Лечение — оперативное. Операции делают совместно с нейрохирургами.
ЗЛОКАЧЕСТВЕННЫЕ ОПУХОЛИ ОРБИТЫ
К злокачественным опухолям орбиты относятся рак и саркома.
Саркомы относятся к первичным злокачественным опухолям орбиты (рис. 94 см. в Приложении). Встречаются как у детей до 10 лет, так и у взрослых. Развивается из любой ткани орбиты. Саркомы могут также распространяться на глазницу из окружающих частей. Клинические симптомы, скорость развития опухоли, зависят от локализации опухоли, ее типа. Если опухоль локализуется у вершины орбиты, то вначале появляется боль при движении глазного яблока и снижение остроты зрения из-за сдавления зрительного нерва опухолью и лишь спустя некоторое время появляется экзофтальм. При локализации в переднем отрезке появляются отек век, ограничение подвижности глазного яблока, затем боль и чувство распирания в орбите. Рост саркомы, как правило, быстрый. У детей рабдомиосаркома является чрезвычайно агрессивной, у детей до 5 лет развивается эмбриональный тип, а после 5 лет — альвеолярный (Бровкина А.Ф., 2002). Излюбленной локализацией опухоли является верхне-внутренний квадрант орбиты с ранним вовлечением мышцы, поднимающей верхнее веко и верхней прямой мышцы, с появлением птоза, ограничением подвижности глаза, смещением его книзу и кнутри. У взрослых опухоль растет медленнее. Несколько медленнее растет фибросаркома, которая исходит из периорбиты. Консистенция фибросарком плотная, как хрящи и даже кость. Поражает больных в зрелые годы. Редко дает метастазы. Похожа по консистенции и быстроте роста на остеосаркому, которая почти всегда является вторичным орбитальным новообразованием, распространяющимся из соседних отделов. В месте своего образования дает костный дефект, хорошо видимый на рентгенограмме. В гайморовой пазухе преобладают раки с ороговением, аденосаркомы (рис. 95 см. в Приложении).
Саркомы крупноклеточные, веретнообразные, фибросаркомы, хондросаркомы, ангиосаркомы. При новообразованиях верхнечелюстной пазухи опухоль в III стадии выходит за пределы стенок пазухи, проникает в орбиту, полость носа, разрушает твердое небо.
Дает метастазы в подчелюстные узлы и шейные. Надо помнить о возможности вторичных опухолей орбиты. Одним из настораживающих симптомов, позволяющих заподозрить опухоль верхнечелюстной пазухи, — это возможная головная боль, боль в орбите, усиливающаяся ночью. Опухоли, расположенные на верхней, задней и передней стенках верхнечелюстной пазухи, нередко вызывают невралгию нижнеглазничного нерва. При росте опухоли в сторону орбиты нарушаются контуры ее нижней стенки. Орбитальный край становится бугристым, плотным. При разрушении нижней стенки орбиты формируется западение глазного яблока. Из гайморовой пазухи опухоли могут перейти на решетчатый лабиринт, а затем прорастают в орбиту. При этом отмечается смещение глазного яблока.
При саркоме смещение начинается раньше, чем при раке. Экзофтальм со смещением глазного яблока вызывает диплопию.
При врастании злокачественных опухолей в двигательные мышцы глазного яблока, происходит ограничение его подвижности и расстройство зрения. В результате распространения опухоли верхней челюсти в орбиту, может возникнуть отек век, который объясняется сдавлением путей оттока крови и лимфы. Рак орбиты может развиться первично и обычно в возрасте 26-27 лет и почти никогда не бывает у детей. Вторично распространяется с век, слезного мешка, конъюнктивы, придаточных пазух. Рак орбиты может возникнуть и как метастаз при раке других органов (молочной железы, матки, печени и др.). Растет медленнее, чем саркома, но клиническая картина сходна.
Лечение первичных злокачественных опухолей глазницы оперативное и лучевое, при вторичных — лечение лучевое.
При злокачественных новообразованиях часто прибегают к полной или неполной экзентерации орбиты. Если опухоль распространяется на придаточные пазухи, производится комбинированная операция — экзентерация орбиты и синусов. Эту операцию могут производить хирурги-стоматологи, поэтому мы описываем технику операции. Техника операции по Головину: проводят два параллельных горизонтальных разреза по брови и нижнему орбитальному краю и перпендикулярные им вдоль наружного и внутреннего края орбиты. В результате получается разрез в форме буквы Н, в котором двойной средней линией очерчиваются пораженные веки и обозначаются кожно-мышечные лоскуты для закрытия полости. Производят удаление содержимого орбиты. Всю надкостницу, вместе с содержимым глазницы отделяют распатором, от костных стенок глазницы до самой ее вершины. Только в области верхней и нижней глазничных щелей, где надкостница спаяна с краями этих щелей и у блока верхней косой мышцы, осторожно применяют ножницы. Все одетое надкостницей, имеющее конусообразную форму, содержимое глазницы вытягивают рукой или пинцетом вперед, крепкими ножницами пересекают мышечнонервный пучок у вершины глазницы и извлекают из последней. Останавливают кровотечение, удаляют подозрительные остатки тканей. Вскрывают пораженные придаточные пазухи носа, очищают их до здоровых тканей. Иногда удаляют почти всю нижнюю стенку гайморовой полости, носовой отросток верхней челюсти, слезную кость, часть носовой кости, носового отростка лобной кости и др.
Останавливают кровотечение тампонадой, гальвано-каутеризацией или диатермокоагуляцией. Затем кожные лоскутки стягиваются швами. В послеоперационном периоде применяют рыхлую тампонаду полости, тампоны оставляют на 3-4 дня, затем заменяют новыми. Через 7-8 дней начинают курс лучевой терапии. Позже применяют эктопротезирование.
Из осложнений во время экзентерации следует указать на кровотечение, иногда очень сильное. Рекомендуется тупая тампонада, наложение кровоостанавливающих пинцетов на оставшуюся у вершины глазную культю, которые иногда приходится оставлять на 1-2 дня, прижигание этой культи. При очень тяжелых кровотечениях прибегают к перевязке сонной артерии. Более редким осложнением являются повреждение стенок глазницы при отделении надкостницы. Особенно опасно повреждение задней половины верхней стенки глазницы, т.к. обнажается твердая мозговая оболочка, которая может быть травмирована и инфицирована.
Врожденные опухоли глазницы
Весь контент iLive проверяется медицинскими экспертами, чтобы обеспечить максимально возможную точность и соответствие фактам.
У нас есть строгие правила по выбору источников информации и мы ссылаемся только на авторитетные сайты, академические исследовательские институты и, по возможности, доказанные медицинские исследования. Обратите внимание, что цифры в скобках ([1], [2] и т. д.) являются интерактивными ссылками на такие исследования.
Если вы считаете, что какой-либо из наших материалов является неточным, устаревшим или иным образом сомнительным, выберите его и нажмите Ctrl + Enter.
К новообразованиям этой группы относятся дермоидные и эпидермоидные (холестеатома) кисты, которые составляют около 9 % среди всех опухолей орбиты.
Рост их ускоряется перенесенной травмой, описаны случаи озлокачествления.
Дермоидная киста
Дермоидная киста более чем у половины больных появляется в возрасте до 5 лет, однако почти 40 % больных обращаются за помощью только после 18 лет. Она растет крайне медленно, но в пубертатном периоде и во время беременности наблюдаются случаи ее быстрого увеличения. Киста развивается из блуждающих эпителиальных клеток, концентрирующихся вблизи костных швов, располагается под надкостницей. Эпителий внутренней стенки кисты секретирует слизистое содержимое с примесью кристаллов холестерина, что придает ему желтоватый оттенок. В кисте могут находиться короткие волосы. Излюбленная локализация - области костных швов, чаще верхневнутренний квадрант орбиты. До 85 % дермоидных кист располагается вблизи костного края орбиты и не вызывает экзофтальм, но при расположении в верхненаружном отделе может смещать глаз книзу и кнутри. Жалобы больных, как правило, сводятся к появлению безболезненного отека верхнего века соответственно расположению кисты. Кожа века в этой зоне слегка растянута, но окраска ее не изменена, пальпируется эластичное, безболезненное, неподвижное образование.
До 4 % кист локализуется глубоко в орбите. Это так называемая котомковидная дермоидная киста орбиты, описанная Kronlein в конце XIX в. Образование состоит из трех частей: головка кисты - ампулообразное расширение - находится за пределами тарзоорбитальной фасции в глубине орбиты, хвост кисты - в височной ямке, а перешеек - в области лобно-скулового шва. Для такой локализации характерно длительное (иногда в течение 20-30 лет) постепенное увеличение экзофтальма. Опухоль, смещая глаз в сторону, ограничивает функции экстраокулярных мышц, появляется диплопия. Увеличение экзофтальма до 7- 14 мм сопровождается постоянными распирающими болями в орбите. Нарушение зрения может быть обусловлено изменением рефракции вследствие как деформации глаза, так и развивающейся первичной атрофии зрительного нерва. Котомковидную кисту обычно диагностируют после 15 лет. Длительно существующая киста может распространяться в полость черепа.
Диагноз подтверждают с помощью рентгенографии орбиты (выявляют истончение и углубление костного края орбиты в зоне расположения кисты). Наиболее информативна компьютерная томография, при которой хорошо визуализируются не только измененные костные стенки, но и сама киста с капсулой.
Лечение дермоидной кисты хирургическое: показана поднадкостничная орбитотомия.
Прогноз для жизни и зрения благоприятный. Рецидива следует ожидать при выраженных изменениях в подлежащих костях или появлении послеоперационного свища. Рецидивные дермоидные кисты могут озлокачествляться.
Холестеатома, или эпидермоидная киста
Холестеатома, или эпидермоидная киста, развивается в четвертом десятилетии жизни, у мужчин почти в 3 раза чаше. Этиология и патогенез неясны. Для холестеатомы характерно локальное разволокнение костной ткани, которая становится мягкой; прогрессируют участки остеолизиса, поднадкостнично скапливается значительное количество желтоватого мягкого содержимого, включающего дегенеративно измененные клетки эпидермоидной ткани, кровь, кристаллы холестерина. В результате отслоения надкостницы с подлежащими некротическими массами уменьшается объем орбиты, ее содержимое смещается кпереди и книзу. Образование развивается, как правило, под верхней или верхненаружной стенкой орбиты. Заболевание начинается с одностороннего смещения глаза книзу или книзу кнутри. Постепенно развивается безболезненный экзофтальм. Репозиция затруднена. Изменения на глазном дне отсутствуют, функции экстраокулярных мышц сохраняются в полном объеме.
Диагноз устанавливают на основании результатов рентгенографии и компьютерной томографии.
Лечение холестеатомы только хирургическое.
Прогноз для жизни и зрения, как правило, благоприятный, однако описаны случаи озлокачествления кисты.
Плеоморфная аденома
Плеоморфная аденома (смешанная опухоль) - доброкачественный вариант первичной опухоли слезной железы. Возраст больных от 1 до 70 лет. Женщины заболевают почти в 2 раза чаще. Опухоль состоит из двух тканевых компонентов: эпителиального и мезенхимального. Эпителиальный компонент образует участки слизе- и хондроподобных структур. Строма (мезенхимальный компонент) неоднородна в пределах одного узла: иногда она рыхлая, на некоторых участках присутствуют соединительнотканные тяжи, отмечаются участки гиалиноза. Опухоль развивается медленно. Более 60 % больных обращаются к врачу через 2-32 года с момента появления клинических симптомов. Один из первых - безболезненный, невоспалительный отек век. Постепенно глазное яблоко смещается книзу и кнутри. Экзофтальм возникает значительно позднее и очень медленно увеличивается. В этот период уже удается пальпировать неподвижное образование, расположенное под верхненаружным или верхним краем орбиты. Поверхность опухоли гладкая, при пальпации она безболезненная, плотная. Репозиция затруднена.
При рентгенографии выявляют увеличение полости орбиты вследствие истончения и смещения кверху и кнаружи ее стенки в области слезной ямки. Ультразвуковое сканирование позволяет определить тень плотной опухоли, окруженной капсулой, и деформацию глаза. При компьютерной томографии опухоль визуализируется более четко, можно проследить целость капсулы, распространенность опухоли в орбите, состояние ее прилежащих костных стенок.
Лечение плеоморфной аденомы только хирургическое.
Прогноз для жизни и зрения в большинстве случаев благоприятный, но пациента следует предупредить о возможности рецидива, который может возникнуть через 3-45 лет. Приблизительно у 57 % больных при первом же рецидиве обнаруживают элементы озлокачествления. Опасность злокачественного перерождения плеоморфной аденомы возрастает по мере увеличения периода ремиссии.
Дермоидная киста глазницы: признаки, гистология, лечение, прогноз
Кистозные образования глазницы встречаются очень часто (1-23). В собственной серии наблюдений авторов из 1264 объемных образований глазницы, наблюдавшихся онкологической службой Wills Eye Hospital, семьдесят кист составили 6% всех образований глазницы (1). Чаще всего встречалась дермоидная киста — 26 случаев или 37% всех кистозных новообразований (1). Вообще, около 61% дермоидных кист головы и шеи локализуется в пе-риорбитальной области (1-9). Эти врожденные новообразования состоят из эпителиальных клеток, которые в процессе эмбриогенеза оказались под поверхностным эпителием, часто вблизи костных структур.
Дермоидные кисты глазницы подразделяются на околошовный, шовный и мягкотканный варианты, каждый из которых имеет подкатегории (1-3). В ходе клиникопатологического исследования серии из 197 случаев, наблюдавшихся онкологической службой и отделом патологии Wills Eye Hospital, было установлено, что приблизительно 70% дермоидных кист локализовались в верхневисочном квадранте возле лобно-скулового шва, 20% — в верхненосовом квадранте в области лобно-верхнечелюстного шва, и 5% — в мягких тканях с носовой стороны; другие локализации встречались еще реже (3).
а) Клиническая картина. Дермоидная киста глазницы классически проявляется у маленьких детей в виде плотного фиксированного подкожного образования, лежащего в верхневисочном квадранте возле края глазницы. Реже она встречается у края глазницы в верхненосовом квадранте или в глубоких мягких тканях глазницы. Такие кисты мягких тканей носовых квадрантов обычно являются производными эпителия конъюнктивы, иногда их называют «конъюнктивоидными» (6). В большинстве случаев под кожей визуально и пальпаторно определяется объемное образование. Реже глубоколежащая киста глазницы вызывает экзофтальм и/или смещение глазного яблока, иногда такие кисты называют «гигантскими дермоидными кистами» (13-17).
Дермоид передних отделов глазницы может разрываться, спонтанно или вследствие травмы, и вызывать воспалительную реакцию подкожных тканей, напоминающую целлюлит или дакриоаденит. Может формироваться дренирующий кожный свищ (22).
ДЕРМОИДНАЯ КИСТА ГЛАЗНИЦЫ: ТИПИЧНЫЙ СЛУЧАЙ ЭПИДЕРМАЛЬНОЙ КИСТЫ
Большинство дермоидных кист области глазницы локализуются в верхненосовом квадранте вблизи лобно-скулового шва. Проиллюстрирован типичный случай, показаны результаты лучевых исследований, оперативный доступ и гистологическая картина.
Характерное подкожное образование в верхневисочном квадранте левой глазницы у двухмесячного младенца. Образование крупным планом. КТ, корональная проекция: у края глазницы визуализируется кистозное образование. Просвет кисты гипоинтенсивный, как стекловидное тело и жировая клетчатка глазницы. Киста (слева) удалена через кожный доступ. Также возможен доступ через складку века или подбровный разрез. Задняя часть кисты часто бывает фиксирована к надкостнице, что требует осторожности при диссекции, чтобы удалить кисту интактной. Макропрепарат кисты после рассечения и фиксации. Обратите внимание на наличие капсулы и желтое содержимое. Гистологический препарат: видна стенка (внизу) и просвет (вверху) кисты. Киста выстлана ороговевающим эпителием и содержит элементы кожи (волосяные фолликулы и сальные железы) в стенке (внизу) и в просвете (вверху) (гематоксилин-эозин, х25).
ДЕРМОИДНАЯ КИСТА ГЛАЗНИЦЫ КОНЪЮНКТИВАЛЬНОГО ПРОИСХОЖДЕНИЯ У РЕБЕНКА
Дермоидная киста, выстланная эпителием конъюнктивы обычно возникает в мягких тканях глазницы с носовой стороны. Вероятно, что она развивается из примитивного эпителия, формирующего слезное мясцо. В отличие от проиллюстрированной выше дермоидной кисты, кисты этого типа обычно выявляются в старшем детском или во взрослом возрасте.
Подкожное мягкотканное образование в верхненосовом квадранте правой глазницы у девушки 17 лет. КТ, аксиальная проекция: определяется кистозный характер образования. Киста была выделена и удалена через верхненосовой конъюнктивальный доступ. Макропрепарат кисты после рассечения и фиксации. Обратите внимание на очень тонкую капсулу и содержимое просвета кисты желтого цвета. На микропрепарате видна стенка кисты, покрытая неороговевающим эпителием с бокаловидными клетками, волосами и сальными железами (гематоксилин-эозин, x25). На микропрепарате видна стенка кисты, покрытая неороговевающим эпителием, содержащая бокаловидные клетки, окрашивающиеся методом Шиффа-кислота (окраска Шифф-кислота х50).
ДЕРМОИДНАЯ КИСТА ГЛАЗНИЦЫ КОНЪЮНКТИВАЛЬНОГО ПРОИСХОЖДЕНИЯ У ВЗРОСЛОГО
Хотя дермоидные кисты глазницы являются врожденными образованиями, дермоидные кисты мягких тканей конъюнктивального происхождения могут никак себя не проявлять в течение многих лет. Такие кисты диагностировались даже у пациентов старше семидесяти лет. Проиллюстрирована клинико-патологическая корреляция у больного 50 лет.
Небольшой блефароптоз и смещение левого глазного яблока вниз и к виску у мужчины 50 лет. МРТ, аксиальная проекция, режим Т1: левое глазное яблоко смещено в височную сторону кистозным образованием. Образование удалено целиком через разрез конъюнктивального свода. Оно было легко отделено от тканей глазницы с помощью острой и тупой диссекции. Макропрепарат интактной кисты после ее иссечения. Обратите внимание на содержимое желтого цвета под тонкой капсулой. Макропрепарат кисты после ее рассечения и фиксации. Обратите внимание на очень тонкую капсулу и желтое содержимое в просвете кисты. Гистологическое строение стенки (вверху) и просвета (внизу) кисты. Стенка кисты выстлана неороговевающим эпителием и содержит бокаловидные клетки; в стенке и просвете кисты также определяются элементы кожи (гематоксилин-эозин, x40).
ДЕРМОИДНАЯ КИСТА ГЛАЗНИЦЫ: ГАНТЕЛЕВИДНЫЙ ТИП
Гантелевидные дермоидные кисты характеризуются наличием двух кистозных компонентов, соединенных каналом, идущим через прилегающую кость в области костного шва. Как и другие подкожные дермоидные кисты, они могут прорываться наружу через эпидермис с образованием дренирующей фистулы.
Подкожное образование с височной стороны от левого глаза у женщины 29 лет. КТ, аксиальная проекция: та же пациентка; выявлено двудольное кистозное образование, сообщающееся через расширенный лобно-скуловой шов. Обратите внимание: просвет образования темный, такой же контрастности, как и жировая клетчатка глазницы. Образование было удалено по частям. Гистологический препарат иссеченной кисты, показанной на рисунке выше: виден ороговевающий эпителий и многочисленные сальные железы в стенке кисты (гематоксилин-эозин, х40). Дренирующая кожная фистула с верхневисочной стороны от правого глаза у восьмилетнего мальчика. Подобная фистула такой локализации очень характерна для разорвавшейся дермоидной кисты. МРТ, корональная проекция, режим Т1: тот же пациент; визуализируется дефект кости, через который сообщаются две неправильной формы доли кисты. Тот же пациент, что и на рисунке выше. Во время операции после удаления по частям дермоидной кисты виден костный дефект.
ДЕРМОИДНАЯ КИСТА ГЛАЗНИЦЫ: ГАНТЕЛЕВИДНЫЙ ТИП, РЕЗЕКЦИЯ КИСТЫ
Внешний вид шестилетнего мальчика. Отмечается небольшая припухлость подкожных мягких тканей с височной стороны от левого глаза. КТ, аксиальная проекция: определяется дефект левой скуловой кости (на рисунке — справа). Обратите внимание на отсутствие изменений с противоположной стороны. КТ, корональная проекция: отчетливо визуализируется костный дефект. Оперативное вмешательство: видна подкожная часть кисты (отведена пинцетом влево) и тубулярная часть, уходящая в костный дефект (в центре). После удаления дермоидной кисты хорошо заметно овальное отверстие в кости. Макропрепарат двудольной дермоидной кисты сразу после ее удаления. Вверху слева — трубчатая внутрикостная часть образования.
ЕРМОИДНАЯ КИСТА ГЛАЗНИЦЫ: ГЛУБОКИЙ ТИП
Диагностика и лечение крупных дермоидных кист задней части глазницы представляет собой непростую задачу. Такие кисты характеризуются медленным ростом, но даже у маленьких пациентов они достигают больших размеров и могут рецидивировать после удаления. Приведен пример клинико-патологической корреляции.
Экзофтальм и смещение левого глазного яблока вниз у двухлетнего мальчика. Эти симптомы были отмечены вскоре после рождения и постепенно усиливались. КТ, аксиальная проекция: определяется крупное объемное образование в верхней части левой глазницы. КТ, корональная проекция: над глазным яблоком визуализируется объемное образование. Обратите внимание на увеличение размеров глазницы и на подъем ее верхней стенки. Намечен разрез для наружной орбитотомии. После наружной орбитотомии выделено кистозной объемное образование. Образование было аспирировано и удалено. Гистологический препарат фрагмента спавшегося образования (картина дермоидной кисты). Хотя большая часть кисты выстлана неороговевающим эпителием, аналогичным эпителию конъюнктивы, небольшая ее часть покрыта ороговевающим эпителием. Примерно два года спустя новообразование рецидивировало в височной части глазницы и было иссечено хирургическим путем с хорошим результатом (гематоксилин-эозин, х25).
б) Диагностика. Обычно диагноз классической дермоидной кисты ставится на основании клинической картины подкожного образования у края глазницы в верхневисочном квадранте. Однако эти симптомы не патогномоничны, другие доброкачественные и злокачественные новообразования могут проявляться аналогичным образом. При лучевых исследованиях выявляется кистозное образование с высококонтрастной стенкой, в просвете кисты усиления контраста не наблюдается. Изменения прилегающей кости, обычно в виде гладкостенной ямки, наблюдаются в 85% случаев (10). Часто выявляются уровень жидкости и кальцинация (10,21).
В некоторых случаях дермоидная киста разделена на внеглазничную и внутриглазничную части, соединенные друг с другом через дефект кости (гантелевидный дермоид) (11).
в) Патологическая анатомия. Гистологически дермоидная киста глазницы выстлана поверхностным эпителием (эпидермисом или конъюнктивой). Кисты, выстланные конъюнктивой, чаще обнаруживаются в мягких тканях глазницы с носовой стороны. Стенка кисты может содержать придатки кожи, сальные и потовые железы, что патогномонично для дермоидной кисты. В просвете кисты содержатся десквамированный эпителий, сальный секрет и волосы.
г) Лечение. Дермоидная киста глазницы подлежит наблюдению или хирургическому удалению; большинство кист удаляются оперативным путем по поводу возникновения у пациента видимого новообразования или глазных симптомов, вызванных разрывом кисты и вторичным воспалением. Локализующиеся в передних отделах глазницы дермоидные кисты удаляются через кожный или конъюнктивальный доступ. Разрез через складку века может обеспечить лучший косметический результат. Более глубоко расположенные кисты могут потребовать латеральной орбитотомии. Если такую глубоко лежащую кисту не удается удалить целиком, можно выполнить аспирацию ее содержимого и удалить кисту в спавшемся состоянии.
Следует, по возможности, избегать непреднамеренного разрыва кисты во время операции. Если все-таки разрыв кисты произошел, выполняется обильная ирригация и инстилляция антибиотиков и кортикостероидов с целью профилактики послеоперационного воспаления. Прогноз для зрения и жизни благоприятный.
Редактор: Искандер Милевски. Дата публикации: 21.5.2020
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Читайте также:
