Диагностическая лапаротомия и спленэктомия при болезни Ходжкина
Добавил пользователь Евгений Кузнецов Обновлено: 24.01.2026
Лимфогранулематоз (болезнь Ходжкена) — заболевание, характеризующееся злокачественной гиперплазией лимфоидной ткани с образованием в лимфатических узлах и внутренних органах лимфогранулём. Наиболее частая форма лимфом. Частота. Заболеваемость: 2,2 на 100 000 населения в 2001 г.
Преобладающий возраст. Заболевание отличают два возрастных пика • Пик заболеваемости у молодых лиц наблюдают в возрасте 15–30 лет; характерны одинаковая частота среди мужчин и женщин, преобладание в гистологической картине нодулярного склероза и относительно доброкачественное клиническое течение • Второй пик у взрослых наблюдают в возрасте старше 50 лет. Характерны высокая заболеваемость мужчин, преобладание смешанноклеточного гистологического варианта.
Этиология • Заметное повышение заболеваемости в пределах определённого региона и в определённое время указывает, что этиологическая роль может принадлежать вирусам и факторам окружающей среды • Полагают также, что причиной заболевания может быть вирус Эпстайна–Барр.
Генетические аспекты. Семейная форма лимфогранулематоза (236000, ).
Факторы риска • Иммунодефицит (приобрётенный и врождённый) • Аутоиммунные заболевания.
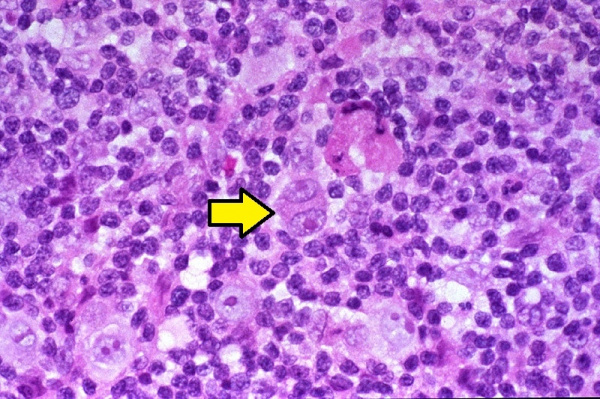
Патологическая анатомия. Выделяют 4 основных гистологических варианта лимфогранулематоза: • Вариант с преобладанием лимфоидной ткани, или лимфогистиоцитарный • Вариант с нодулярным склерозом • Смешанноклеточный вариант • Вариант с подавлением лимфоидной ткани • Примечание. Диагноз каждого варианта устанавливают только на основании присутствия типичных («диагностических») клеток Рид–Штернберга. Природа истинно злокачественной клетки (двуядерная гигантская клетка Рид–Штернберга) оставалась неизвестной до появления данных о её возможном происхождении из клеток моноцитарно-макрофагальной системы, а не из трансформированных лимфоцитов. Клетки Рид–Штернберга (Березовского–Штернберга) — трансформированные клетки с бледной ацидофильной цитоплазмой и одним или двумя ядрами; патогномоничный признак болезни Ходжкена. Эти клетки, а также меланоциты экспрессируют белок промежуточных нитей — рестин (от: Reed-Sternberg, 179838, ген RSN), гиперэкспрессия которого — неблагоприятный признак развития лимфогранулематоза.
Классификация и клиническая картина. Лимфогранулематоз отличает строгое распространение процесса от одной группы лимфатических узлов к другой (неходжкенские лимфомы мультицентричны с самых ранних стадий развития).
• Модифицированная классификация Энн Арбор •• I стадия — поражение одной группы лимфатических узлов или локализованное поражение одного экстранодулярного органа или ткани •• II стадия — поражение двух и более групп лимфатических узлов по одну сторону диафрагм •• III стадия — поражение двух и более групп лимфатических узлов по обе стороны диафрагмы •• III1 — поражение отдельных лимфоидных структур в верхней части брюшной полости (селезёнки, лимфатических узлов ворот печени, чревных узлов) •• III2 — поражение лимфатических узлов нижней половины брюшной полости (парааортальных, подвздошных и брыжеечных); возможно поражение селезёночных, чревных узлов, а также узлов в воротах печени •• IV — диффузное поражение различных внутренних органов •• Все стадии подразделяют на А (бессимптомное течение) и В (необъяснимая потеря массы тела на 10%; беспричинная лихорадка свыше 38 °С; ночные поты).
• Определение стадии заболевания включает: •• Сбор подробного анамнеза и врачебный осмотр •• Определение содержания гаптоглобина •• Рентгенографию органов грудной клетки •• Чрескожную биопсию костного мозга •• Сканирование печени, селезёнки и радиоизотопное сканирование с помощью 67Ga.
• У больных лимфогранулематозом (особенно у молодых) обычно выявляют безболезненное увеличение лимфатического узла.
Лабораторные исследования • ОАК (с лейкоцитарной формулой) — у половины больных нейтрофильный лейкоцитоз, на поздних стадиях — панцитопения, увеличение СОЭ • Биохимический анализ крови (повышение содержания -глобулинов, гаптоглобина) • Функциональные пробы печени. Влияние ЛС. Фенитоин может вызывать псевдолимфому.
Специальные исследования • Биопсия лимфатических узлов • Рентгенография органов грудной клетки • КТ и УЗИ грудной клетки, живота и таза • Лимфангиография • Диагностическая лапаротомия (с биопсией лимфатических узлов или печени для гистологического исследования) показана с целью диагностики и уточнения стадии заболевания (I, II и IIIA).
Дифференциальная диагностика • Неходжкенские лимфомы • Метастазы солидных опухолей.
ЛЕЧЕНИЕ • В стадиях I и II показан метод широкопольного облучения • В стадии IIIА1 необходимо тотальное облучение всех лимфатических узлов. При рецидиве после облучения эффективна химиотерапия (у более 50% больных наступает длительная ремиссия) • В стадиях IIIA2, IIIB и IV необходима системная химиотерапия. Схемы: •• Классическая схема: МОPP — мехлорэтамин (эмбихин), онковин (винкристин), прокарбазин и преднизолон; проводят не менее шести циклов и ещё два дополнительных после достижения полной ремиссии •• Альтернативная схема более эффективна и менее токсична: кармустин, циклофосфамид, винкристин, прокарбазин и преднизолон •• Схема AВVD — доксорубицин, блеомицин, винбластин и дакарбазин — высокоэффективна у больных с рецидивами •• В последние годы рекомендованы следующие схемы: МVPP: аналогична схеме МОPP, но онковин заменён на винбластин в дозе 6 мг/м2); CVPP: циклофосфамид, винбластин, прокарбазин и преднизолон; RBVC: даунорубицин (рубомицин), блеомицин, винкристин, цитостазан (бендамустин). Для детей применяют схемы CОPP, OEPA, включающие преднизолон в дозах 20–30 мг/м2, циклофосфамид.
Прогноз зависит от стадии болезни и в меньшей степени определяется гистологическим вариантом заболевания. 5-летняя выживаемость при всех случаях лимфогранулематоза составляет 55–60% • У пациентов со стадией I или II 5-летняя выживаемость с полной ремиссией превышает 80% • У больных со стадией IIIA 5-летняя выживаемость с полной ремиссией болезни составляет примерно 67% • Проведение химиотерапии у больных со стадией IIIA2, IIIB или IV обеспечивает ремиссию в 80–95% случаев; свыше 50% пациентов живут более 5 лет.
Возрастные особенности • Дети. Риск заболевания повышен у девочек. При адекватном и своевременном лечении выживаемость составляет 85–90% • Пожилые. Заболевание обычно представлено более поздними стадиями.
Беременность осложняет течение лимфогранулематоза. Влияние лимфогранулематоза на беременность и плод неизвестно. Лечение лимфогранулематоза рекомендуют начать после родов.
Синонимы • Ходжкена болезнь • Пальтауфа–Штернберга болезнь • Ретикулёз фибромиелоидный
МКБ-10 • C81 Болезнь Ходжкина [лимфогранулематоз]
Примечание. Лимфома — общее название опухолей, исходящих из лимфоидной ткани.
Код вставки на сайт
Лимфогранулематоз (болезнь Ходжкена)
Лимфогранулематоз
Лимфогранулематоз - злокачественная гиперплазия лимфоидной ткани, характерным признаком которой является образование гранулем с клетками Березовского-Штернберга. Для лимфогранулематоза специфично увеличение различных групп лимфатических узлов (чаще нижнечелюстных, надключичных, медиастинальных), увеличение селезенки, субфебрилитет, общая слабость, похудание. С целью верификации диагноза осуществляется биопсия лимфоузлов, диагностические операции (торакоскопия, лапароскопия), рентгенография грудной клетки, УЗИ, КТ, биопсия костного мозга. В лечебных целях при лимфогранулематозе проводится полихимиотерапия, облучение пораженных лимфоузлов, спленэктомия.
Общие сведения
Лимфогранулематоз (ЛГМ) – лимфопролиферативное заболевание, протекающее с образованием специфических полиморфно-клеточных гранулем в пораженных органах (лимфоузлах, селезенке и др.). По имени автора, впервые описавшего признаки заболевания и предложившего выделить его в самостоятельную форму, лимфогранулематоз также называют болезнью Ходжкина, или ходжкинской лимфомой. Средний показатель заболеваемости лимфогранулематозом составляет 2,2 случая на 100 тыс. населения. Среди заболевших преобладают молодые люди в возрасте 20-30 лет; второй пик заболеваемости приходится на возраст старше 60 лет. У мужчин болезнь Ходжкина развивается в 1,5-2 раза чаще, чем у женщин. В структуре гемобластозов лимфогранулематозу отводится втрое место по частоте возникновения после лейкемии.
Причины лимфогранулематоза
Этиология лимфогранулематоза до настоящего времени не выяснена. На сегодняшний день в числе основных рассматриваются вирусная, наследственная и иммунная теории генеза болезни Ходжкина, однако ни одна из них не может считаться исчерпывающей и общепризнанной. В пользу возможного вирусного происхождения лимфогранулематоза свидетельствует его частая корреляция с перенесенным инфекционным мононуклеозом и наличием антител к вирусу Эпштейна-Барр. По меньшей мере, в 20% исследуемых клеток Березовского-Штернберга обнаруживается генетический материал вируса Эпштейна-Барр, обладающего иммуносупрессивными свойствами. Также не исключается этиологическое влияние ретровирусов, в т. ч. ВИЧ.
На роль наследственных факторов указывает встречаемость семейной формы лимфогранулематоза и идентификация определенных генетических маркеров данной патологии. Согласно иммунологической теории, имеется вероятность трансплацентарного переноса материнских лимфоцитов в организм плода с последующим развитием иммунопатологической реакции. Не исключается этиологическое значение мутагенных факторов - токсических веществ, ионизирующего излучения, лекарственных препаратов и других в провоцировании лимфогранулематоза.
Предполагается, что развитие лимфогранулематоза становится возможным в условиях Т-клеточного иммунодефицита, о чем свидетельствует снижение всех звеньев клеточного иммунитета, нарушение соотношения Т-хелперов и Т-супрессоров. Главным морфологическим признаком злокачественной пролиферации при лимфогранулематозе (в отличие от неходжкинских лимфом и лимфолейкоза) служит присутствие в лимфатической ткани гигантских многоядерных клеток, получивших название клеток Березовского-Рид-Штернберга и их предстадий – одноядерных клеток Ходжкина. Кроме них опухолевый субстрат содержит поликлональные Т-лимфоциты, тканевые гистиоциты, плазматические клетки и эозинофилы. При лимфогранулематозе опухоль развивается уницентрически - из одного очага, чаще в шейных, надключичных, медиастинальных лимфатических узлах. Однако возможность последующего метастазирования обусловливает возникновение характерных изменений в легких, ЖКТ, почках, костном мозге.
Классификация лимфогранулематоза
В гематологии различают изолированную (локальную) форму лимфогранулематоза, при которой поражается одна группа лимфоузлов, и генерализованную – со злокачественной пролиферацией в селезенке, печени, желудке, легких, коже. По локализационному признаку выделяется периферическая, медиастинальная, легочная, абдоминальная, желудочно-кишечная, кожная, костная, нервная формы болезни Ходжкина.
В зависимости от скорости развития патологического процесса лимфогранулематоз может иметь острое течение (несколько месяцев от начальной до терминальной стадии) и хроническое течение (затяжное, многолетнее с чередованием циклов обострений и ремиссий).
На основании морфологического исследования опухоли и количественного соотношения различных клеточных элементов выделяют 4 гистологические формы лимфогранулематоза:
- лимфогистиоцитарную, или лимфоидное преобладание
- нодулярно-склеротическую, или нодулярный склероз
- смешанно-клеточную
- лимфоидное истощение
В основу клинической классификации лимфогранулематоза положен критерий распространенности опухолевого процесса; в соответствии с ним развитие болезни Ходжкина проходит 4 стадии:
I стадия (локальная) – поражена одна группа лимфоузлов (I) либо один экстралимфатический орган (IE).
II стадия (регионарная) - поражены две или более группы лимфатических узлов, расположенных с одной стороны диафрагмы (II) либо один экстралимфатический орган и его регионарные лимфоузлы (IIE).
III стадия (генерализованная) – пораженные лимфоузлы расположены с обеих сторон диафрагмы (III). Дополнительно может поражаться один экстралимфатический орган (IIIE), селезенка (IIIS) либо они вместе (IIIE + IIIS).
IV стадия (диссеминированная) – поражение затрагивает один или несколько экстралимфатических органов (легкие, плевру, костный мозг, печень, почки, ЖКТ и др.) с одновременным поражением лимфоузлов или без него.
Для обозначения наличия или отсутствия общих симптомов лимфогранулематоза на протяжении последних 6 месяцев (лихорадки, ночной потливости, похудания) к цифре, обозначающей стадию болезни, добавляются буквы А или В соответственно.
Симптомы лимфогранулематоза
К числу характерных для лимфогранулематоза симптомокомплексов относятся интоксикация, увеличение лимфатических узлов и возникновение экстранодальных очагов. Часто заболевание начинается с неспецифических симптомов – периодической лихорадки с температурными пиками до 39°С, ночной потливости, слабости, похудания, кожного зуда.
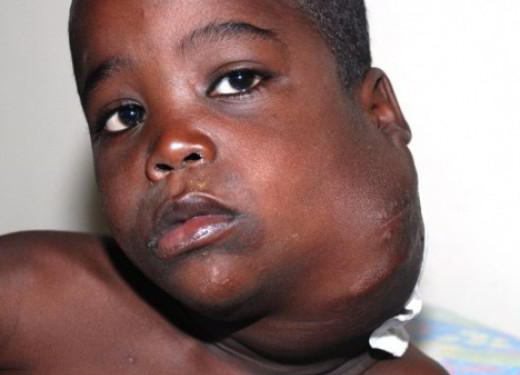
Нередко первым «вестником» лимфогранулематоза служит увеличение доступных для пальпации лимфоузлов, которые больные обнаруживают у себя самостоятельно. Чаще это шейные, надключичные лимфатические узлы; реже - подмышечные, бедренные, паховые. Периферические лимфоузлы плотные, безболезненные, подвижные, не спаяны между собой, с кожей и окружающими тканями; обычно тянутся в виде цепочки.
У 15-20% пациентов лимфогранулематоз дебютирует с увеличения лимфоузлов средостения. При поражении медиастинальных лимфоузлов первыми клиническими признаками болезни Ходжкина могут служить дисфагия, сухой кашель, одышка, синдром ВПВ. Если опухолевый процесс затрагивает забрюшинные и мезентериальные лимфоузлы, возникают абдоминальные боли, отеки нижних конечностей.
Диагностическая лапаротомия и спленэктомия при болезни Ходжкина
Осложнения лечения болезни Ходжкина
В отдельных статьях на сайте рассматривались общие вопросы развития токсических эффектов у больных после назначения им лучевой терапии и химиотерапии - их можно найти воспользовавшись формой поиска на главной странице сайта.
В данной статье далее рассматриваются токсические осложнения при лечении болезни Ходжкина.
Острые токсические эффекты при химиотерапии
Подавление функциональной активности костного мозга химиотерапией. Это обычное токсическое осложнение, характерное для всех стандартных рецептур, которые используются для лечения болезни Ходжкина. В большинстве клиник снижают назначаемые дозы препаратов, в зависимости от данных анализа крови, не приостанавливая цикл лечения, хотя иногда последнее оказывается необходимым.
Токсический эффект носит кумулятивный характер, и в процессе лечения необходимо постоянно контролировать состояние больного. В особенности это относится к лицам пожилого возраста, которым ранее назначалась лучевая терапия с использованием широкопольного облучения (EF), и к больным с далеко зашедшим патологическим процессом.
Проблема токсичности приобретает особенно острый характер при тотальном облучении лимфатических узлов, поскольку при этом в поле облучения попадает более 50% костного мозга, выполняющего кроветворную функцию. Для восстановления функциональной активности костного мозга после облучения требуется несколько лет, и часто оно происходит неполностью. Поэтому для лечения таких больных следует использовать химиотерапевтический метод с соблюдением всех мер предосторожности.
Подавление иммунитета химиотерапией. Лечение дополнительно подавляет клеточный иммунитет, который при распространенном патологическом процессе уже подавлен. Неизбежным последствием широкопольного облучения является лимфопения, которая сохраняется в течение нескольких месяцев. Большинство цитостатиков, особенно алкилирующие агенты и стероиды, также вызывают подавление клеточного иммунитета.
Поэтому у больных часто развиваются инфекции, вызываемые herpes zoster и herpes simplex, которые могут угрожать жизни. В настоящее время случаи туберкулеза отмечаются редко, однако иногда проявляются такие инфекционные заболевания, как пневмокиста, цитомегаловирусная инфекция и аспергиллез.

Отдаленные последствия лучевой терапии болезни Ходжкина
Относительно частым осложнением лучевой терапии является радиационный пневмонит, приводящий к фиброзу. Он развивается, если облучение проводилось в дозе, превышающей 40 Гр. Поэтому при массивных поражениях области средостения следует с осторожностью подходить к выбору лечебных процедур. Для уменьшения размера опухоли перед облучением часто назначают курс химиотерапии.
Однако остается неясным, достаточно ли после этого облучить только оставшуюся ее часть. При облучении небольших лимфатических узлов осложнения бывают крайне редко.
Ранее, при использовании старых моделей облучателей, существовал повышенный риск развития у больного инфаркта миокарда, причем смертность от острой сердечной недостаточности возрастала с увеличением общей дозы радиации и величины поля облучения.
С использованием современной аппаратуры относительный риск развития у больных острой сердечной недостаточности снизился с 6 до 2 раз. Иногда при облучении области средостения развивается перикардит, сопровождающийся выпотом, который обычно проходит.
Хотя этот процесс протекает бессимптомно, у больного могут возникнуть боли. При использовании современной аппаратуры констриктивный перикардит стал крайне редким осложнением, наступающим после облучения средостенной области.
После облучения в поле с конфигурацией «накидка» иногда (в 5% случаев) у больных развиваются клинические признаки гипотиреоидизма. Однако гораздо чаще (в 30% случаев) у них наблюдается преходящее повышение уровня гормонов, стимулирующих функцию щитовидной железы.
Это внезапно может привести к тяжелым последствиям, и у таких больных необходимо ежегодно проверять функцию щитовидной железы. Осложнения со стороны кишечника, наступающие после облучения поддиафрагмальной области, наблюдаются редко и служат причиной диареи (иногда с примесью крови), стеатореи и непроходимости кишечника. Они зависят от величины поля облучения и дозы радиации и с большей вероятностью развиваются в случае, если раньше кишечник был смещен в сторону при воспалительном процессе или в результате хирургического вмешательства.
Наиболее частым осложнением со стороны ЦНС является развитие синдрома Лермитта (парестезия нижних конечностей), который часто проявляется и при сгибании шеи (звон в ушах). Обычно осложнение проходит без последствий. При современных методах лучевой терапии трансверсальный миелит развиваться не должен.
Через 1-5 лет после многократного облучения областей периферических нервов иногда могут развиваться периферические невропатии.
Сперматогенез нарушается даже после облучения яичек в дозе, достигающей 50 сГр. При больших дозах изменения наступают быстрее, носят более глубокий и долговременный характер. При дозе выше 5 Гр нарушение сперматогенеза часто становится необратимым. При облучении области таза и эффективном экранировании, доза облучения не должна превышать 100 сГр. Доза облучения, вызывающая полное прекращение функции яичников, выше, чем для яичек. Иногда для того, чтобы вывести яичники за пределы поля облучения, проводят овариопексию.

Отдаленные токсические эффекты при химиотерапии болезни Ходжкина
После применения химиотерапии у женщин в той или иной степени может подавляться репродуктивная функция. У большинства женщин укорачивается детородный период. С каждой больной следует внимательно обсудить возможность такого осложнения, особенно если женщина со временем рассчитывала иметь ребенка. У женщин в возрасте пременопаузы может развиться стойкая аменоррея с последующим наступлением менопаузы. Аменоррея часто наступает в ходе лечения, но обычно со временем менструации возвращаются.
У многих пациенток после лечения рождались здоровые дети. В то же время, из-за возможности проявления тератогенных эффектов химиопрепаратов, обычно рекомендуется прерывать беременность.
После лекарственного лечения мужчин, особенно с использованием рецептур, содержащих алкилирующие агенты и прокарбазин, у них почти всегда развивается азооспермия. Стерильность проходит в редких случаях. Мужчинам, которые впоследствии рассчитывают иметь детей, настоятельно рекомендуется до начала лечения поместить образец спермы в банк. Обычно на поздних стадиях болезни Ходжкина даже у нелеченных больных развивается олигоспермия.
В течение первых 5 лет после химиотерапии МОРР, кумулятивный риск заболевания опоясывающим лишаем составляет примерно 15%, а после лечения МОРР и TNI — 50%. Дессименированния форма лишая (9%) более характерна для больных, получавших комбинированную терапию, чем для тех, кому назначалась химио- или лучевая терапия (2%). Инфекции бактериального происхождения, особенно вызываемые пневмококками, чаще отмечаются у детей, а также у больных старше 50 лет, вероятно, у тех, которым была проведена спленэктомия.
Развитие вторичных опухолей после лечения болезни Ходжкина
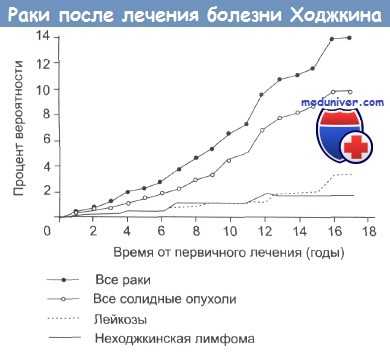
В последние годы выяснилось, что после лекарственного лечения по поводу болезни Ходжкина у больных увеличивается риск развития вторичных раков. Впервые это было продемонстрировано для острого лейкоза нелимфоцитарного происхождения (ANL). В настоящее время риск развития ANL в течение 7 лет после лечения химиотерапевтическими препаратами или после комбинированной терапии составляет около 2%. Однако у больных старше 40 лет он может быть выше. Показано, что риск развития солидных опухолей превышает риск развития лейкозов.
Величина относительного риска развития для рака легкого составляет 4, для неходжкинских лимфом — 17, а для остальных опухолей — 2. Эти данные относятся ко всем группам больных и ко всем методам лечения. Рак легкого и молочной железы, а также саркомы костей особенно часто развиваются в области поля облучения. Рак молочной железы развивается в отдаленные сроки, вследствие облучения участка ткани железы, находившегося в поле. Рак молочной железы развивается спустя 10-15 лет после лечения, а возможно и в более поздний период.
Если больной во время лечения был достаточно молод, то величина кумулятивного риска через 30 лет составляет около 15%. У женщин степень риска снижается, если лечение было начато в периоде ранней менопаузы. Однако максимальная степень общего относительного риска возникновения вторичных раков отмечается для комбинированной терапии. На рисунке ниже представлена кумулятивная вероятность возникновения вторичных раков после лечения.
Известно, что алкилирующие агенты и прокарбазин являются потенциальными канцерогенами, однако причины развития ANL не выяснены. Возможно, что после лечения ABVD лейкоз развивается реже. Однако эта рецептура была введена в клиническую практику позже МОРР, и поскольку лейкоз развивается не раньше, чем через 5 лет после лечения, пока еще рано предполагать, что после лечения ABVD развивается меньше лейкозов.
Показатель риска возникновения лейкоза относится к выжившим, а не к леченным больным. Необходимо отметить, что по сравнению с опасностью развития вторичного рака риск возникновения рецидива болезни Ходжкина гораздо выше.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Лимфома Ходжкина
Лимфома Ходжкина – это злокачественная опухоль, первично возникающая в лимфатических узлах и распространяющаяся преимущественно по лимфатической системе путем лимфогенного метастазирования. (ВОЗ, 2001 г.).

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 800 RUB / 4500 KZT / 27 BYN - 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место - 800 RUB / 4500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
13-15 октября, Алматы, "Атакент"
600 брендов, более 150 компаний-участников из 20 стран.
Новинки рынка стоматологии. Цены от производителей
Классификация
Стадия I – поражение одной лимфатической зоны или структуры (I) или локализованное поражение одного экстралимфатического органа или ткани (IE) в пределах одного сегмента.
Стадия II – поражение двух или более лимфатических областей по одну сторону диафрагмы, либо локализованное поражение одного экстралимфатического органа или ткани и их регионарных лимфатических узлов с (или без) поражением других лимфатических областей по ту же сторону диафрагмы или без него (IIE). Для II стадии следует указывать число пораженных лимфатических зон.
Стадия III – поражение лимфатических узлов или структур по обе стороны диафрагмы, которое может сочетаться с локализованным поражением одного экстралимфатического органа или ткани (IIIE) либо с поражением селезенки (IIIS) или с поражением того и другого (III I+S).
Стадия IV – диссеминированное поражение одного или нескольких экстралимфатических органов, с поражением лимфатических узлов или без него, либо изолированное поражение экстралимфатического органа с поражением отдаленных (не регионарных) лимфатических узлов. Метастазы в печень или костный мозг – всегда IV стадия.
Примечание: поражение легкого, ограниченное одной долей или корнем легкого, в сочетании с лимфоаденопатией на той же стороне либо односторонний плевральный выпот с или без поражения легкого, но с прикорневой лимфоаденопатией, расцениваются как локальное экстралимфатическое распространение болезни (Е).
Отдельно обозначают симптомы интоксикации: В – наличие одного или нескольких из следующих симптомов: ночной профузный пот, температура тела выше 38 о С не менее трех дней подряд без признаков воспалительного процесса, снижение массы тела на 10% за последние 6 мес., А – отсутствие указанных симптомов.
Клиническим признаком поражения печени является либо любое увеличение печени и аномальный уровень щелочной фосфатазы в сыворотке крови или аномальные результаты двух других функциональных печеночных тестов, либо изменения печени, выявленные при лучевых методах исследования и аномальный результат одного функционального печеночного теста.
Клиническим признаком поражения селезенки считают увеличение селезенки, установленное при пальпации и подтвержденные лучевыми методами исследования.
Поражение легкого
Поражение легкого, ограничено одной долей или распространено вокруг ворот легкого, сочетающееся с лимфоаденопатией на стороне поражения, или односторонний выпот в плевральной полости с поражением легкого или без поражения, но с лимфоаденопатией в области ворот расценивают как ограниченное (локальное) экстралимфатическое поражение.
Диагностика
Диагноз ЛХ должен быть поставлен в соответствии с классификацией ВОЗ на основании биопсии лимфатического узла с последующим гистологическим исследованием, а при необходимости ИГХ.
Жалобы и анамнез: жалоба на увеличение определенной группы периферических лимфатических узлов, повышение температуры тела, потливость, кожный зуд, похудание. Детальный сбор анамнеза с особым вниманием к наличию симптомов интоксикации, "алкогольных" болей (появление болей в зонах поражения после приема даже небольшого количества алкоголя) и темпу роста лимфатических узлов.
Физикальное обследование: тщательное пальпаторное обследование всех групп периферических лимфатических узлов (подчелюстных, шейно-надключичных, подключичных, подмышечных, подвздошных, паховых, бедренных, локтевых, затылочных), печени, селезенки.
| Патология | Норма | > Патология |
| Лейкопения | Лейкоциты 4,0-9,09*10 9 /л | Лейкоцитоз |
| Анемия | Гемоглобин (М) 130,0-160, г/л, (Ж) 120-140 г/л | |
| Анемия | Эритроциты (М) 4,0-5,0*10 12 /л, (Ж) 3,9 -4,7*10 12 /л | Эритроцитоз |
| Тромбоцитопения | Тромбоциты 180-320* 10 9 /л | Тромбоцитоз |
| Скорость оседания эритроцитов (М) 2-15, (Ж) 2-10 | Ускоренное СОЭ |
Биохимический анализ крови (включая исследование креатинина, мочевины, билирубина, общего белка, трансаминаз, ЛДГ, щелочной фосфатазы).
| Норма | Патология |
| Общий белок 66-87 г/л | Гипопротеинения 45-50 г/л |
| Мочевина 2,3-8,3 ммоль/л | Выше 8,3 ммоль/л |
| Креатинин 45-115 ммоль/л | Выше 115 ммоль/л |
| АЛаТ до 0,68 (до 0,52) мг/л | Выше 0.68 мг/л |
| АСаТ до 0,62 (до 0,52) мккат/л | Выше 0.62мккат/л |
| Щелочная фосфатаза от 30 до 120 U/L | Выше 120 U/L |
| ЛДГ от 0 до 248 U/l | Выше 248 U/l |
| Билирубин до 22 мкмоль/л | Выше 22 мкмоль/л |
3. УЗИ:
- всех групп периферических лимфатических узлов, включая шейные, над- и подключичные, подмышечные, паховые, бедренные;
- брюшной полости.
6. Рентгенография костей при наличии жалоб у больного на боли, а также при выявлении изменений на сцинтиграммах.
5. Осмотр хирурга при неотложных состояниях и при необходимости диагностической лапаротомии и спленэктомии.
1. Клинический анализ крови, включая содержание эритроцитов, гемоглобина, тромбоцитов, лейкоцитарную формулу, СОЭ.
2. Биохимический анализ крови, включая исследование общего белка, креатинина, мочевины, билирубина, трансаминаз, ЛДГ, щелочной фосфатазы.
1. Эксцизионная биопсия. Для исследования берется самый ранний из появившихся лимфатических узлов, который удаляется полностью. При удалении, узел не должен быть поврежден механически. Нежелательно для гистологического исследования использовать паховые лимфатические узлы, если имеются вовлеченные в процесс другие группы лимфатических узлов. Пункционная биопсия для начальной диагностики недостаточна. В сложных случаях дифференциальной диагностики с другими лимфопролиферативными заболеваниями или солидными опухолями необходимо иммуногистохимическое исследование.
2. Трансторакальная биопсия медиастинальных лимфатических узлов, эновидеоторакоскопическая биопсия медиастинальных лимфатических узлов.
4. УЗИ:
- всех групп периферических лимфатических узлов, включая шейные, над- и подключичные, подмышечные, паховые, бедренные, забрюшинные;
- брюшной полости.
9. Клинический анализ крови, включая содержание эритроцитов, гемоглобина, тромбоцитов, лейкоцитарную формулу, СОЭ.
10. Биохимический анализ крови, включая исследование креатинина, мочевины, билирубина, общего белка, трансаминаз, ЛДГ, щелочной фосфатазы.
11. Биопсия костного мозга (трепанобиопсия крыла подвздошной кости). Цитологического исследования недостаточно.
Болезнь Ходжкина (лимфогранулематоз, злокачественная гранулема)
Что такое Болезнь Ходжкина (лимфогранулематоз, злокачественная гранулема) -
Болезнь Ходжкина (лимфогранулематоз, злокачественная гранулема), болезнь лимфоидной ткани человека.
Большинство исследователей относит ее к злокачественным опухолям (лимфомам), но некоторые считают, что она вызывается каким-то неизвестным вирусом; эти две точки зрения не противоречат друг другу. Лимфоидная ткань состоит в основном из лимфоцитов и ретикулярных клеток, находящихся преимущественно в лимфатических узлах и селезенке, но встречающихся также в виде небольших узелков во многих других органах. Хотя функция лимфоидной ткани выяснена не полностью, известно, что она имеет непосредственное отношение к выработке антител и клеточно-опосредованным иммунным реакциям, определяющим сопротивляемость организма острым и хроническим инфекциям.
В 1832 Т.Ходжкин описал семерых больных, у которых наблюдалось увеличение лимфоузлов и селезенки, общее истощение и упадок сил. Во всех случаях болезнь имела летальный исход. Через 23 года С.Уилкс подробно изучил описанные Ходжкиным случаи, добавил к ним 11 собственных наблюдений и назвал это состояние болезнью Ходжкина.
Болезнь Ходжкина встречается только у человека и чаще поражает представителей белой расы. Оно может развиться в любом возрасте, но преимущественно возникает у молодых взрослых, чаще у мужчин, чем у женщин, и очень редко у детей до 15 лет. В США от этой болезни ежегодно погибают примерно 13 из 1 млн. жителей.
Что провоцирует / Причины Болезни Ходжкина (лимфогранулематоза, злокачественной гранулемы):
Болезнь принадлежит к большой и достаточно разнородной группе заболеваний, относящихся к злокачественным лимфомам. Основная причина возникновения болезни не совсем ясна, но некоторые эпидемиологические данные, такие как: совпадение по месту и времени, спорадические множественные случаи у некровных родственников, говорят об инфекционной природе болезни, а точнее вирусной (вирус Эпштейна - Барр (англ. Epstein-Barrvirus, EBV)). Ген вируса обнаруживается при специальных исследованиях в 20-60 % биопсий. Эту теорию подтверждает и некоторая связь болезни с инфекционным мононуклеозом. Другими способствующими факторами могут быть генетическая предрасположенность и, возможно, химические вещества.
Это заболевание встречается только у человека и чаще поражает представителей европеоидной расы. Лимфогранулематоз может возникнуть в любом возрасте. Однако существует два пика заболеваемости: в возрасте 20-29 лет и старше 55 лет. И мужчины, и женщины, за исключением детей до 10 лет (чаще болеют мальчики) болеют лимфогранулематозом одинаково часто, но мужчины всё же несколько чаще, с соотношением 1,4:1.
Частота возникновения заболевания - примерно 1/25000 человек/год, что составляет около 1 % от показателя для всех злокачественных новообразований в мире и примерно 30 % всех злокачественных лимфом.
Патогенез (что происходит?) во время Болезни Ходжкина (лимфогранулематоза, злокачественной гранулемы):
Обнаружение гигантских клеток Рид - Березовского - Штернберга и их одноядерных предшественников, клеток Ходжкина, в биоптате есть обязательный критерий диагноза лимфогранулематоза. По мнению многих авторов, только эти клетки являются опухолевыми. Все остальные клетки и фиброз есть отражение иммунной реакции организма на опухолевый рост. Главными клетками лимфогранулематозной ткани, как правило, будут мелкие, зрелые Т-лимфоциты фенотипа CD2, CD3, CD4 > CD8, CD5 с различным количеством В-лимфоцитов. В той или иной степени присутствуют гистиоциты, эозинофилы, нейтрофилы, плазматические клетки и фиброз. Соответственно различают 4 основных гистологических типа:
- Лимфогистиоцитарный вариант - примерно 15 % случаев болезни Ходжкина. Чаще болеют мужчины моложе 35 лет, обнаруживается в ранних стадиях и имеет хороший прогноз. Преобладают зрелые лимфоциты, клетки Рид - Березовского - Штернберга редкие. Вариант низкой злокачественности.
- Вариант с нодулярным склерозом - наиболее частая форма, 40-50 % всех случаев. Встречается обычно у молодых женщин, располагается часто в лимфатических узлах средостения и имеет хороший прогноз. Характеризуется фиброзными тяжами, которые делят лимфоидную ткань на «узлы». Имеет две главные черты: клетки Рид - Березовского - Штернберга и лакунарные клетки. Лакунарные клетки большие по размеру, имеют множество ядер или одно многолопастное ядро, цитоплазма их широкая, светлая, пенистая.
- Смешанноклеточный вариант - примерно 30 % случаев болезни Ходжкина. Наиболее частый вариант в развивающихся странах, у детей, пожилых лиц и у больных СПИДом. Чаще болеют мужчины, клинически соответствует II-III стадии болезни с типичной общей симптоматикой и склонностью к генерализации процесса. Микроскопическая картина отличается большим полиморфизмом со множеством клеток Рид - Березовского - Штернберга, лимфоцитов, плазмоцитов, эозинофилов, фибробластов.
- Вариант с подавлением лимфоидной ткани - самый редкий, меньше 5 % случаев. Клинически соответствует IV стадии болезни. Чаще встречается у пожилых больных. Полное отсутствие лимфоцитов в биоптате, преобладают клетки Рид - Березовского - Штернберга в виде пластов или фиброзные тяжи или их сочетание.
Симптомы Болезни Ходжкина (лимфогранулематоза, злокачественной гранулемы):
Поскольку в патологический процесс может вовлекаться любая часть широко представленной в организме лимфоидной ткани, клинические признаки болезни Ходжкина зависят от области поражения. Первой жалобой служит обычно увеличение периферических (легко прощупываемых) лимфатических узлов. Сначала чаще всего поражаются лимфоузлы шеи, а затем подмышечные и паховые. Если их увеличение происходит быстро, они могут быть болезненными. Иногда первыми поражаются узлы грудной и брюшной полости. В таких случаях больные сначала жалуются на кашель, одышку, боли в груди или животе, потерю аппетита или ощущение тяжести в животе. Через некоторое время, от нескольких недель до нескольких месяцев, а иногда и лет, болезнь утрачивает свой локальный характер и распространяется на лимфоузлы всего тела. Увеличивается селезенка, а часто и печень. Лимфоузлы в брюшной полости могут достигать таких размеров, что сдавливают желудок, смещают почки и вызывают боль под ложечкой или в спине. В плевральных полостях вокруг легких может накапливаться жидкость; иногда поражаются и сами легкие. При поражении костей возникают сильные боли.
Помимо местных проявлений наблюдаются и общие симптомы – повышение температуры тела, иногда с потливостью по ночам, кожный зуд, отсутствие аппетита, прогрессирующая слабость, похудание и на поздних стадиях болезни – анемия. Отмечается также бóльшая подверженность инфекционным заболеваниям, особенно вызываемым туберкулезной палочкой, грибками, некоторыми вирусами, такими, как вирус герпеса и поксвирусы, а также простейшими. Повышенная восприимчивость к инфекции проявляется уже на ранних стадиях болезни, усиливается по мере ее прогрессирования и сохраняется через много лет после видимого излечения. Она отражает недостаточность определенных иммунокомпетентных клеток, т.н. Т-лимфоцитов, и нарушение их функции. Пока неясно, является ли повышенная восприимчивость к инфекциям следствием самой болезни Ходжкина или иммунодефицита, присущего людям, у которых развивается эта болезнь.
Стадии заболевания лимфогранулематозом
В зависимости от степени распространённости заболевания выделяют 4 стадии лимфогранулематоза (Энн-Арборская классификация):
- 1 стадия - опухоль находится в лимфатических узлах одной области (I) или в одном органе за пределами лимфатических узлов.
- 2 стадия - поражение лимфатических узлов в двух и более областях по одну сторону диафрагмы (вверху, внизу) (II) или органа и лимфатических узлов по одну сторону диафрагмы (IIE).
- 3 стадия - поражение лимфатических узлов по обе стороны диафрагмы (III), сопровождаюшееся или нет поражением органа (IIIE), или поражение селезёнки (IIIS), или всё вместе.
- Стадия III(1) - опухолевый процесс локализован в верхней части брюшной полости.
- Стадия III(2) - поражение лимфатических узлов, расположенных в полости таза и вдоль аорты.
Для уточнения расположения используют буквы E, S и X, значение их приведено ниже.
Расшифровка букв в названии стадии
Каждая стадия подразделяется на категорию А и В соответственно приведённому ниже.
- Буква А - отсутствие симптомов заболевания у пациента
- Буква В - наличие одного или более из следующего:
- необъяснимая потеря массы тела более 10 % первоначальной в последние 6 месяцев,
- необъяснимая лихорадка (t > 38 °C),
- проливные поты.
Диагностика Болезни Ходжкина (лимфогранулематоза, злокачественной гранулемы):
Основным критерием для постановки диагноза служит обнаружение гигантских клеток Рид - Березовского - Штернберга и/или клеток Ходжкина в биоптате, извлечённом из лимфатических узлов. Используются и современные медицинские методы: (ультразвуковое исследование органов брюшной полости, компьютерная рентгеновская или магнитно-резонансная томография органов грудной клетки). При выявлении изменений в лимфатических узлах необходима гистологическая верификация диагноза.
Обязательные методы:
- Хирургическая биопсия
- Подробный анамнез с упором на выявление или нет симптомов группы В
- Полное физикальное обследование с оценкой лимфаденопатии
- Лабораторное исследование с полной гемограммой (гематокрит, эритроциты, СОЭ, лейкоциты-тип, глобулины, проба Кумбса, функциональные пробы печени и т. д.)
- Рентгенография грудной клетки в двух проекциях
- Миелограмма и биопсия костного мозга
Исследования по показаниям:
- Компьютерная томография
- Лапаротомия для определения стадии и спленэктомия
- Торакотомия и биопсия лимфатических узлов средостения
- Сцинтиграфия с галлием
- Данные лабораторного исследования
- Показатели периферической крови не специфичны для данного заболевания. Отмечаются:
- Повышение СОЭ
- Лимфоцитопения
- Анемия различной степени тяжести
- Аутоиммунная гемолитическая анемия с положительной пробой Кумбса (редко)
- Снижение Fe и TIBC
- Незначительный нейтрофилёз
- Тромбоцитопения
- Эозинофилия, особенно у больных кожным зудом
Антигены
В диагностике лимфогранулематоза могут быть полезны два антигена.
- CD15, идентифицированный как моноклональное антитело Leu M1 и относящийся к Lewis X кровяному антигену; функционирует как адгезивный рецептор, обнаруживается при всех подтипах лимфогранулематоза, кроме лимфогистиоцитарного варианта.
- Антиген CD30 (Ki-1), который появляется во всех клетках Рид - Березовского - Штернберга.
Лечение Болезни Ходжкина (лимфогранулематоза, злокачественной гранулемы):
Болезнь Ходжкина – злокачественное заболевание, которое может протекать очень быстро (от 4 до 6 месяцев), но иногда длится и гораздо дольше – до 20 лет. В отсутствие лечения менее 10% больных выживает в течение 10 лет от начала заболевания. Однако современные способы лечения могут обеспечить длительную, иногда полную ремиссию. По данным Национального института рака (США), те, у кого полная ремиссия продолжается более 5 лет после окончания лечения, могут считаться окончательно излеченными.
Наиболее эффективные методы лечения – рентгенотерапия и внутривенное введение противоопухолевых средств. В случае поражения одной или двух групп лимфоузлов рентгеновское облучение пораженных участков тела с захватом соседних лимфоузлов может привести к полному излечению. С помощью химиотерапии различными препаратами, особенно при тщательном подборе их комбинаций и правильной схеме введения, удается добиться длительной ремиссии даже в запущенных случаях. При необходимости применяют переливание крови и антибиотики широкого спектра действия, а также другие поддерживающие меры.
Прогноз
В настоящее время терапия болезни Ходжкина, а это всё-таки злокачественное заболевание, осуществляется достаточно успешно (в 70-84 % случаев удаётся достичь 5-летней ремиссии). По данным Национального института рака (США), пациенты, у которых полная ремиссия продолжается более 5 лет после окончания лечения, могут считаться окончательно излеченными. Количество рецидивов колеблется в пределах 30-35 %.
Наиболее часто используются по меньшей мере 3 системы клинических прогностических факторов, предложенных наиболее крупными кооперированными группами: EORTC (European Organization for the Research and Treatment of Cancer), GHSG (German Hodgkin’s lymphoma Study Group) и NCIC/ECOG (National Cancer Institute of Canada и Eastern Cooperative Oncology Group).
Профилактика Болезни Ходжкина (лимфогранулематоза, злокачественной гранулемы):
Эффективной профилактики лимфогранулематоза не существует.
К каким докторам следует обращаться если у Вас Болезнь Ходжкина (лимфогранулематоз, злокачественная гранулема):
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Болезни Ходжкина (лимфогранулематоза, злокачественной гранулемы), ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору .
Читайте также:
