Диагностика CADASIL по КТ, МРТ
Добавил пользователь Евгений Кузнецов Обновлено: 31.01.2026
В организме, пожалуй, не осталось органа, куда бы не заглянул пытливый глаз доктора. И непрерывно совершенствующиеся технологии позволяют делать это всё успешнее.
Однако и сегодня есть места, осмотреть которые не так легко. Среди них - тонкий кишечник.
Об одном из современных методов его исследования - КТ-энтерографии - рассказывает исполняющий обязанности заведующего отделением лучевой диагностики «Клиника Эксперт» Курск Роман Александрович Строков.
- Роман Александрович, учитывая анатомическое расположение тонкого кишечника в нашем организме, становится понятно, что исследовать его не так просто. Какие методы диагностики позволяют к нему «добраться»?
Из вошедших в клиническую практику можно назвать:
- эзофагогастродуоденофиброскопию. Она позволяет осмотреть начальные отделы двенадцатиперстной кишки;
Подробнее об эзофагогастродуоденофиброскопии можно узнать здесь
- капсульную эндоскопию. Пациент проглатывает миниатюрную капсулу с видеокамерой, которая делает снимки на своём пути своего следования по кишечнику. Из недостатков: камерой нельзя управлять, линза может запачкаться слизью, в связи с чем может страдать качество получаемых снимков и снижаться информативность;
- рентгенологическое исследование с барием. У этого метода невысокая информативность.
- Недавно в вашей клинике появилась новая услуга – КТ-энтерография. Что это за метод?
Это современный метод диагностики тонкого кишечника с помощью компьютерной томографии. При этом получаются послойные изображения этого органа на фоне его наполнения специальным раствором, который пациент выпивает уже в клинике, перед процедурой. Вещество, входящее в состав препарата, удерживает воду из раствора в просвете тонкого кишечника, не давая ей всасываться.
Метод позволяет оценить состояние стенки кишечника, внутрипросветные изменения, ответить на большинство диагностических вопросов.
- Метод колоноскопии, несмотря на его эффективность, вызывает у пациентов определённую тревожность и это объяснимо – процедура хотя и необходима, но малоприятна. Проведение КТ-энтерографии обходится без болезненных ощущений?
Может быть небольшой дискомфорт, спазмы в животе (при их появлении доктор даст пациенту спазмолитик). Это связано с приёмом препарата.
В целом процедура безболезненна и неинвазивна (в организм не вводится трубок и т.п.).
Будучи применённой по показаниям, КТ-энтерография
является ценным методом диагностики и даёт доктору
полезную информацию о состоянии тонкого кишечника
- Подозрения на какие состояния или заболевания являются поводом для назначения данного вида диагностики?
Прежде всего она выполняется при подозрении на наличие опухоли тонкого кишечника, болезни Крона. Также она может проводиться для диагностики целиакии.
- Для того, чтобы у наших читателей не возникло иллюзии о непогрешимости данного метода диагностики, расскажите, когда КТ-энтерография малоинформативна?
Сказать, что она малоинформативна, нельзя. Будучи применённой по показаниям, она даёт доктору полезную информацию о состоянии тонкого кишечника. Однако, например, взять биопсию (в данном случае - фрагмент слизистой оболочки тонкой кишки) невозможно. Т.е. мы можем увидеть опухоль, но сказать конкретнее, какая она, без биопсии не получится.
- Помимо КТ-исследования тонкого кишечника существует ещё и МРТ кишечника. Чем отличаются эти два метода диагностики?
На самом деле они очень схожи. В целом можно сказать, что МРТ показывает те же изменения, что и КТ.
Хотите узнать подробнее об МРТ кишечника? Читайте нашу статью
Вместе с тем при магнитно-резонансной томографии процедура гораздо продолжительнее (35-40 минут против, в среднем, 5-ти минут при КТ). Кроме того, при МРТ несколько ниже информативная ценность (в частности, это связано с тем, что кишечник в норме сокращается).
Так как при КТ внутривенно вводится контрастное вещество, мы получаем дополнительную информацию о паренхиматозных органах, сосудах кишечника (последние не получится оценить при МРТ - например, их изменения при атеросклерозе). Контраст в стандартный протокол МРТ кишечника не входит - его используют, в частности, если есть непонятные моменты.
- В чём вы, как врач, видите пользу КТ-энтерографии для пациента?
В том, что этот метод позволяет ответить на большинство вопросов, связанных с тонким кишечником.
За 1-2 суток до КТ-энтерографии нужно
придерживаться безшлаковой диеты
- У любого метода есть ограничения. Наверняка и КТ-энтерография не является исключением. Расскажите, пожалуйста, когда это исследование проводить нельзя?
Оно не выполняется пациентам с тонкокишечной непроходимостью, с почечной недостаточностью, больным в тяжёлом состоянии, беременным.
- Как правильно подготовиться к диагностике тонкого кишечника методом КТ-энтерографии?
За 1, в идеале 2 суток до исследования нужно придерживаться безшлаковой диеты.
Если человек записан на исследование утром, то один из вариантов подготовки за сутки до процедуры может быть таким:
- завтрак - как обычно;
- обед - прозрачный бульон;
- ужин - стакан киселя. Последний приём - за 5-6 (лучше 10-12) часов перед процедурой. Воду пить можно, в том числе и с утра перед поездкой на исследование.
Уже находясь в клинике, пациент выпивает раствор с препаратом по схеме согласно указаниям доктора, проводящего исследование, и проходит процедуру.
- Врач какой специальности направляет пациента на прохождение КТ-энтерографии?
Чаще всего это хирурги и гастроэнтерологи, а также терапевты. Изредка - гематологи (в частности, для поиска возможной причины анемии).
Строков Роман Александрович
Выпускник Ташкентской государственной медицинской академии 2011 года, специальность «Лечебное дело».
С 2011 по 2012 год проходил интернатуру по специальности «Рентгенология» на базе Курского государственного медицинского университета.
В настоящее время - исполняющий обязанности заместителя главного врача по лучевой диагностике в «Клиника Эксперт» Курск. Принимает по адресу: ул. Карла Либкнехта, д. 7.
Другие статьи по теме
Компьютерная томография костей черепа – исследование довольно распространённое. Однако при некоторых болезнях. КТ височных костей: когда бывает нужно это исследование?
Когда необходима КТ головного мозга? Как её проводят? Насколько безопасно такое исследование? Не только МРТ. Что покажет КТ головного мозга?
Доктор направил вас на МСКТ для определения количества кальция в артериях сердца. МСКТ для определения коронарного кальция: что это за исследование?
Диагностика CADASIL по КТ, МРТ
Синдром Сусака на МРТ
а) Терминология:
• Микроангиопатия головного мозга, сетчатки и улитки
б) Визуализация синдрома Сусака:
• Гиперинтенсивные на Т2-ВИ очаги поражения в структуре мозолистого тела (МТ) у пациента с триадой клинических проявления:
о Энцефалопатия, двусторонняя тугоухость и окклюзия ветвей артерии сетчатки
• Мультифокальные гиперинтенсивные на Т2-ВИ очаги, схожие с PC:
о Чаще округлые, средне-каллозальной, а не каллозосептальной локализации
• Могут поражаться ствол головного мозга, базальные ганглии, таламус, субкортикальное белое вещество, семиовальный центр
• Возможно острое ограничение диффузии очагами поражения
• Контрастное усиление очагов и лептоменинкс вариабельно
(а) MPT, FLAIR, аксиальный срез: у женщины 27 лет с синдромом Сусака, поступившей в лечебное учреждение с жалобами на головную боль и спутанность сознания, в структуре мозолистого тела определяются множественные гиперинтенсивные очаги. Классическая триада клинических проявлений включает энцефалопатию, двустороннюю тугоухость и окклюзию ветвей артерии сетчатки.
(б) МРТ, постконтрастное изображение в режиме FLAIR, сагиттальный срез: у этой же пациентки определяется классическая локализация поражения - гиперинтенсивные очаги в стволе мозолистого тела. Обратите внимание на контрастирование лептоменингиальнкс, которое может наблюдаться у 50% пациентов. (а) MPT, DWI модульное изображение, аксиальный срез: множественные гиперинтенсивные очаги, многие из которых характеризуются низкими значениями ИКД, что отражает истинное ограничение диффузии в данных участках. Острые очаги повреждения могут имитировать таковые при васкулите.
(б) Офтальмоскопия: множественные окклюзии и участки неравномерности просвета ветвей артерии сетчатки, что является классическим проявлением при синдроме Сусака. При лучевых исследованиях синдром Сусака часто принимается за рассеянный склероз. Этиология данного состояния до конца не выяснена, однако в основе развивающихся повреждений, наиболее вероятно, лежит аутоиммунная микроангиопатия, а не демиелинизирующее заболевание.
в) Дифференциальный диагноз:
• Рассеянный склероз
• ОДЕМ
• Системная красная волчанка
• Васкулит
г) Патология:
• Микроинфаркты коры головного мозга, которые, как правило, не обнаруживаются методами визуализации
• При морфологическом исследовании демиелинизация не наблюдается
д) Клиническая картина синдрома Сусака:
• 20-40 лет
• Обычно наблюдается саморазрешение (2-4 года), но возможно развитие постоянной глухоты или слепоты
е) Диагностическая памятка:
• У большинства пациентов вся триада клинических проявлений не наблюдается (до 97% на момент поступления в лечебное учреждение)
• Полная триада проявлений наблюдается через 2 недели или после 2-х лет
• Рассматривайте возможность наличия синдрома Сусака у пациентов с очагами поражения мозолистого тела и наличием триады клинических проявлений
Церебральная аутосомно-доминантная артериопатия с субкортикальными инфарктами и лейкоэнцефалопатией (CADASIL) на МРТ
а) Терминология:
• Церебральная аутосомно-доминантная артериопатия с субкортикальными инфарктами и лейкоэнцефалопатией (CADASIL)
• Наследственная болезнь мелких сосудов вследствие мутаций в гене NOTCH3 на 19 хромосоме, которая приводит к развитию инсультов в молодом и среднем возрасте
б) Визуализация церебральной аутосомно-доминантной артериопатии с субкортикальными инфарктами и лейкоэнцефалопатией (CADASIL):
• Диффузное повышение сигнала от белого вещества (БВ) = лейкоареоз, ранние признаки
• Множественные лакунарные инфаркты
• Специфическая локализация: передние полюса височных долей, наружная капсула и парамедианные части верхних отделов лобных долей
• Ограничение диффузии при острых лакунарных инфарктах
• Совет по протоколу исследования: МРТ с получением Т2-ВИ, FLAIR и ДВИ
(а) MPT, FLAIR, аксиальный срез: у молодого пациента, страдающего мигренями, в передних отделах височных долей определяются фокальные участки повышения сигнала, что очень характерно для CADASIL. Обнаружение мутации в пене NOTCH3 подтвердило диагноз CADASIL.
(б) MPT, FLAIR, аксиальный срез: у этого же пациента параме-дианно в верхних отделах лобных долей определяются дополнительные субкортикальные гиперинтенсивные очаги га, что, наряду с передними отделами височных долей и наружной капсулой, является очень чувствительной и специфичной локализацией повреждений у пациентов с CADASIL. (а) MPT, DWI модульное изображение, аксиальный срез: у молодой женщины без факторов риска сердечно-сосудистых заболеваний определяется острый лакунарный ишемический инсульт в области базальных ганглиев справа. CADASIL была диагностирована при выявлении мутации в пене NOTCH3.
(б) MPT, FLAIR, аксиальный срез: множественные гиперинтенсивные очаги в белом веществе полушарий с вовлечением наружной капсулы. Поражение наружной капсулы является характерным для CADASIL признаком и редко наблюдается при атеросклерозе внутричерепных артерий, встречающемся более часто.
в) Дифференциальная диагностика:
• Артериолоскпероз, синдром MELAS, субкортикальная артериосклеротическая энцефалопатия (САЭ), первичный ангиит ЦНС
г) Патология:
• Аутосомно-доминантное заболевание, обусловленное мутацией в гене NOTCH3, приводящей к артериопатии с поражением пенетрирующих церебральных и лептоменингеальных артерий
д) Клиническая картина CADASIL:
• Наиболее частая наследственная болезнь малых сосудов
• ТИА/инсульт или мигрень с аурой часто являются начальными признаками заболевания
• ТИА или инсульт являются наиболее частыми проявлениями заболевания (60-85% всех пациентов):
о Часто отсутствие традиционных факторов риска
• Мигрень, при ее наличии, часто предшествует другим проявлениям болезни
• Средний возраст развития инсульта у лиц мужского пола несколько ниже, но различие с женским полом незначительно (М = 50,7, Ж= 52,5)
• Клиническая дифференциальная диагностика включает в себя рассеянный склероз, деменцию и васкулит ЦНС
• Специфической терапии не разработано, применяется поддерживающая терапия для нивелирования факторов риска инсульта и инфаркта миокарда
а) Терминология:
1. Сокращения:
• Церебральная аутосомно-доминантная артериопатия с субкортикальными инфарктами и лейкоэнцефалопатией (CADASIL)
2. Определение:
• Наследственная болезнь мелких сосудов вследствие мутаций в гене NOTCH3 на 19 хромосоме, которая приводит к развитию инсультов у лиц молодого и среднего возраста
б) Визуализация:
1. Общие характеристики CADASIL:
• Лучший диагностический критерий:
о Характерные субкортикальные лакунарные инфаркты и лейкоэнцефалопатия у лиц молодого/среднего возраста
• Локализация:
о Локализация в передних отделах височных долей, области наружной капсулы и парамедианных частях верхних отделов лобных долей высокочувствительна и специфична
о Лакунарные инфаркты в базальных ганглиях (БГ) и субкортикальных отделах:
- БГ > лобные > теменные > передние отделы височных долей о Частота встречаемости в порядке ее убывания:
- Молодые пациенты: лобные, теменные доли, наружная капсула, передние отделы височных долей
- Пациенты более старшего возраста: дополнительное вовлечение задних отделов височных и затылочных долей
о Обычно отмечается «щажение» коры головного мозга
• Размеры
о Множественные инфаркты вариабельных размеров, как правило, лакунарные
2. КТ при CADASIL:
• Бесконтрастная КТ:
о Гиподенсные очаги, локализующиеся в БГ и подкорковых отделах
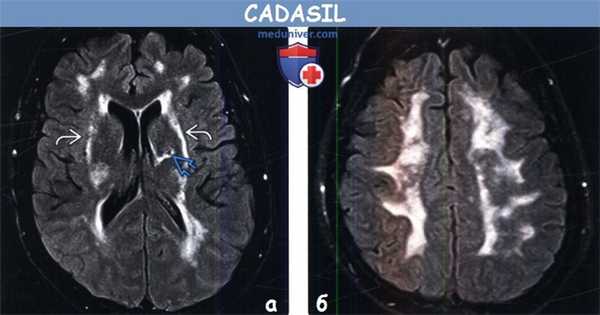
(а) MPT, FLAIR, аксиальный срез: у женщины 40 лет с CADASIL определяются протяженные зоны гиперинтенсивного сигнала с вовлечением наружных капсул. Кроме того, в области базальных ганглиев слева выявляется участок инфаркта мозговой ткани в хронической стадии.
(б) MPT, FAIR, аксиальный срез: у этой же пациентки определяется диффузное поражение белого вещества полушарий головного мозга. Диффузное поражение белого вещества в сочетании с лакунарными инфарктами у молодого пациента должно вызывать подозрение на CADASIL.
4. Ангиография:
• Выполнение цифровой субтракционной ангиографии является нормой при CADASIL
5. Радионуклидная диагностика:
• ПЭТ:
о 18F-ФДГ ПЭТ: ↓ кортикального и субкортикального метаболизма глюкозы
6. Рекомендации по визуализации:
• Совет по протоколу исследования:
о МРТ с получением Т2-ВИ, FLAIR и ДВИ
(а) MPT, FAIR, аксиальный срез через височные доли: гиперинтенсивный очаг, являющийся очень ранним изменением у пациента 31 года с генетически подтвержденным CADASIL и мигренями со зрительной аурой в качестве единственного симптома.
(б) MPT, FAIR, аксиальный срез: у этого же пациента определяются неспецифические участки гиперинтенсивного сигнала в перивентрикулярном белом веществе и белом веществе левой лобной доли, которые часто наблюдаются перед развитием клинических проявлений заболевания. (а) MPT, FAIR, корональный срез: у мужчины 38 лет с CADASIL определяются множественные гиперинтенсивные очаги в структуре белого вещества передних отделов височных, лобных долей , а также перивентрику-лярной локализации. При этом заболевании поражаются гладкие миоциты пенетрирующих мозговых и лептоменингеальных артерий.
(б) MPT, FAIR, аксиальный срез: у пациента с CADASIL определяется диффузное сливное поражение белого вещества полушарий головного мозга, а также лакунарный инфаркт в хронической стадии. CADASIL является наиболее частым наследственным заболеванием с поражением мелких сосудов головного мозга.
в) Дифференциальная диагностика:
1. Артериолосклероз:
• Пациенты более старшего возраста, как правило, > 50 лет
• Перивентрикулярный и глубокий БВ Т2/FLAIR гиперинтенсивность
• Факторы риска цереброваскулярных заболеваний: артериальная гипертензия, гиперхолестеринемия, сахарный диабет
2. Синдром MELAS:
• Митохондриальная энцефаломиопатия с лактатацидозом и инсультоподобными эпизодами
• Более молодой возраст, средний возраст начала заболевания составляет 15 лет
• Двусторонние, мультифокальные гиперинтенсивные на FLAIR очаги в структуре коры и субкортикальных отделов мозга
• Значения ИКД от нормальных до их повышения в течение 48 часов от внезапного развития неврологического дефицита должны наводить на мысль о наличии синдрома MELAS, особенно выявление инфарктоподобных поражений на рутинных МР-последовательностях
• Разрешение поражений происходит при клиническом улучшении, значения ИКД возвращаются к нормальным уровням (восстановление тканей)
3. Субкортикальная атеросклеротическая энцефалопатия (САЭ):
• Вид сосудистой деменции, связанный с артериальной гипертензией
• Множественные лакунарные инфаркты в области чечевицеобразных ядер, моста, таламуса, внутренней капсулы, а также хвостатых ядер
• Диффузное вовлечение БВ с формированием сливных очагов
4. Первичный ангиит ЦНС:
• Неравномерность просвета дистальных отделов мозговых артерий при цифровой субтракционной ангиографии
5. Состояние гиперкоагуляции:
• Антифосфолипидные антитела, дефицит протеина S:
о Инсульт у лиц молодого и среднего возраста, с высокой вероятностью рецидива
• «Антифосфолипидный синдром»: ранний инсульт, рецидивирующие артериальные и венозные тромбозы, спонтанный аборт, тромбоцитопения
• Кортикальные и лакунарные инфаркты вариабельных размеров
• ГОБВ на Т2-ВИ, тромбоз дуральных синусов
• Аномальные признаки при ангиографии: васкулитоподобные признаки и стенозы крупных сосудов в области их начала
г) Патология:
2. Макроскопические и хирургические особенности:
• Особенности, характерные для хронической болезни мелких сосудов:
о Диффузная демиелинизация; «разрежение» БВ в перивентрикулярной области и семиовальном центре
о Лакунарные инфаркты в структуре БВ и БГ
о Расширенные периваскулярные пространства
о Макроскопически выраженная атрофия коры
3. Микроскопия:
• Специфическая артериопатия мелких пенетрирующих церебральных и лептоменингеальных артерий характеризуется следующими признаками:
о Утолщение артериальной стенки (→ стеноз) с нормальным эндотелием
о Неамилоидными внеклеточными гранулярными осмиофильными отложениями в медии с распространением на адвентицию
о Морфологически измененные гладкие мышечные клетки, которые могут пропадать из сосудистой стенки
• Распространенный апоптоз клеток коры, особенно третьего и пятого слоев
д) Клиническая картина:
1. Проявления CADASIL:
• Наиболее частые признаки/симптомы:
о ТИА/инсульт или мигрень с аурой часто являются начальными признаками заболевания
о ТИА или инсульт являются наиболее частыми проявлениями заболевания (60-85% всех пациентов):
- Средний возраст появления симптомов: 41-49 лет, диапазон: 20-58 лет
- Часто отмечается отсутствие традиционных факторов риска
- Большинство пациентов имеют повторные инсульты
- Часто наблюдаются повторные лакунарные инсульты О Мигрень с аурой (часто атипичная) (20-40%):
- При наличии чаще ТИА/инсульта является первым проявлением в более молодом возрасте
- Средний возраст 25-30 лет, с более ранним началом у женщин (на 1-10 лет раньше, чем у мужчин)
о Часто наблюдается когнитивный дефицит, характерно его усиление с возрастом:
- Почти 90% имеют исполнительную дисфункцию, часто сочетающуюся с изменениями со стороны памяти и внимания
о Часто отмечаются поведенческие нарушения (75%):
- Депрессия (46%), нарушения сна (45%), раздражитель-ность/лабильность (43%), апатия (41 %)
о Судороги (5-10%); могут быть связаны с инсультом, а не являться первичным проявлением CADASIL
• Клинический профиль:
о Клиническая картина значительно вариабельна
о Пациенты молодого или среднего возраста, первыми проявлениями заболевания у которых часто являются мигрень с аурой или ТИА/инсульт
2. Демография:
• Возраст:
о Развитие симптомов ишемии в среднем возрасте:
- Изменения при МРТ появляются в возрасте около 30 лет и предшествуют инсульту/ТИА на 10-15 лет
- Мигрень, при ее наличии, часто предшествует другим проявлениям
• Пол:
о Гендерная принадлежность отсутствует, но прогноз/ожидаемая продолжительность жизни различается у женщин и мужчин
• Эпидемиология:
о Распространенность неизвестна:
- Описаны случаи у более 500 семей по всему миру
- По данным небольшого исследования в Шотландии минимальная распространенность составляет 1,98/100000:
Прогнозируемая распространенность составляет около 4/100000
Истинная распространенность, вероятно, недооценена вследствие различных факторов
о Наиболее частая наследственная болезнь мелких сосудов головного мозга
3. Течение и прогноз:
• Средний возраст развития инсульта у лиц мужского пола несколько ниже, но различия с женским полом незначительно (М = 50,7, Ж = 52,5)
• Прогрессирование заболевания у мужчин, как правило, более быстрое с более ранним развитием летального исхода
4. Лечение:
• Специфической терапии CADASIL не разработано, только поддерживающая терапия
е) Диагностическая памятка:
1. Обратите внимание:
• Представление о клинических и рентгенологических проявлениях CADASIL у людей молодого и среднего возраста обеспечивает возможность ранней диагностики данного состояния
• Предполагайте CADASIL при развитии острой необъяснимой энцефалопатии
2. Советы по интерпретации изображений:
• Визуализационный критерий: субкортикальные ГОБВ и лакунарные инфаркты
• Характерные ГОБВ часто визуализируются при МРТ до появления симптомов
• Вовлечение БВ височных долей у молодых взрослых позволяет предположить наличие CADSIL
CADASIL - редкий диагностический случай
В одном из наших центров МРТ-диагностики в г.Омске было проведено обследование пациента с редко встречающейся сосудистой патологией головного мозга.
Анамнез: мужчина, 43 года, жалобы на головные боли. Направляющий доктор отмечал в направлении транзиторные ишемические атаки и микроинсульты у данного пациента с 40-летнего возраста.
При проведении МРТ головного мозга доктором Дьяченко В.В. (г. Омск) были выявлены и верно интерпретированы следующие изменения: множественные очаги и фокусы патологически измененного МР-сигнала супратенториальной локализации (в лобных, теменных и височных долях, а также в области базальных ядер); очаги кистозно-глиозных изменений в области базальных ядер с обеих сторон; линейной формы участок повышенного МР-сигнала в проекции левого кортико-спинального тракта (область базальных ядер, левая ножка мозга и левые отделы моста).
На скайп-конференции необходимо было перейти от описательной картины к наиболее точной трактовке патологии. Среди различных нозологий, дающих сходную картину, были выделены:
• сосудистая патология (синдром хронической ишемии)
• демиелинизирующий процесс (рассеянный склероз и острый рассеянный энцефаломиелит
• нейроинфекционный процесс
• ЦАДАСИЛ (Сadasil) – наследственное заболевание мелких сосудов, поражение которых вызывает множественные подкорковые инфаркты, определенной локализации поражения.
Из выстроенного дифференциального ряда наши врачи исключили заболевания демиелинизирующего характера и нейроинфекцию. Окончательная диагностика выявила МР-признаки, характерные именно для ЦАДАСИЛ, а именно: относительно молодой возраст пациента, локализация изменений в полюсах височной, передних отделах лобных долей, поражение внутренней капсулы, перивентрикулярного белого вещества и лейкоэнцефалопатии, характерные данные анамнеза.
При подозрении на ЦАДАСИЛ нужно также провести исследование с внутривенным контрастированием и МР-артериографию головного мозга. Но пациент отказался пройти данные исследования.
При уточнении анамнеза выяснили, что сестра пациента, которая старше его на несколько лет, имеет похожие жалобы и клинические проявления.
В дальнейшем в нашем центре в г.Омске ей было выполнено МРТ головного мозга, и выявленные изменения оказались практически идентичными. Жалобы на выраженные головные боли мигренозного характера были и у 20-летнего племянника нашего пациента, исследование головного мозга ему не проводилось. И один из родителей страдал похожими болями, имел сходную клиническую картину и умер в возрасте 60 лет.
МРТ – диагностика дала возможность с высокой достоверностью предположить наследственный характер патологии – ЦАДАСИЛ даже без внутривенного контрастирования. Другие методы медицинской визуализации (рентгенография, РКТ, УЗДГ) в данном случае неинформативны и не могут дать окончательный ответ о причинах изменений.
Для окончательного подтверждения/ верификации диагноза необходима консультация невролога, врача-генетика с целью подтверждения наследственной генетической аномалии; проведение биопсии кожи/мышцы.
Информационные данные: Церебральная аутосомно-доминантная артериопатия с субкортикальными инфарктами и лейкоэнцефалопатией (CADASIL) характеризуется повторными ишемическими инсультами подкорковой локализации, мигренью с аурой, субкортикальной деменцией, аффективными нарушениями в виде депрессии и тревожности.
Проведенные в 1993-1996 гг. E. Tournier-Lasserve и соавт. генетические исследования установили, что причиной CADASIL является мутация в гене Notch3 на 19-й хромосоме. Таким образом, была доказана генетическая гомогенность заболевания, что способствовало его дальнейшему интенсивному изучению. Если к 1997 г. было выявлено приблизительно 120 семей с данным генетическим дефектом, то уже к 2001 г. в мире обнаружено около 400 подобных семей.
Лечение больных CADASIL в настоящее время не разработано. Рекомендуют постоянный прием аспирина в малых дозах или других антиагрегантов и статинов, регулирующих функцию эндотелия. Прием антикоагулянтов противопоказан из-за возможного развития геморрагического инсульта. Лечение мигрени при CADASIL проводится по общепринятым схемам.
В случаях с эмоциональными расстройствами назначаются седативные препараты, антидепрессанты. Эффективность лечения когнитивных расстройств не известна. Продолжительность заболевания различна (в среднем 15 лет), смерть наступает в 55-60 лет.
Читайте также:
