Диагностика хромобластомикоза. Лечение хромобластомикоза.
Добавил пользователь Владимир З. Обновлено: 21.01.2026
ГБУЗ МО «Московский областной научно-исследовательский клинический институт им. М.Ф. Владимирского»
ГБУЗ Московской области «Московский областной научно-исследовательский клинический институт им. М.Ф. Владимирского»
ГБУЗ Московской области «Московский областной научно-исследовательский клинический институт им. М.Ф. Владимирского»;
ГБУЗ города Москвы «Московский научно-практический центр дерматовенерологии и косметологии ДЗМ»
Журнал: Архив патологии. 2020;82(6): 59‑62
В статье представлено наблюдение редкого в Российской Федерации имплантационного микоза — хромобластомикоза. Приводятся данные о распространенности заболевания, этиологии, клинической картине, возможностях диагностики. Подчеркивается ведущая роль патоморфологического исследования в диагностике хромобластомикоза на территории неэндемичных стран, в том числе в России. Дано подробное описание клинической и патоморфологической картины. Обнаружение при гистологическом исследовании пигментированных сферических или полигональных клеток размером 5—12 мкм, которые являются элементами гриба, в цитоплазме макрофагов и внеклеточно позволяет диагностировать хромобластомикоз. Отказ от патоморфологического исследования приводит к диагностическим ошибкам и нерациональной лечебной тактике.
Дата принятия в печать:
Болеют хромобластомикозом преимущественно мужчины в возрасте 41—70 лет [8, 9]. Заболевание начинается после внедрения инфекционного агента в местах микротравм кожи [6, 10]. Чаще поражаются стопы, голени, колени и кисти рук, также сообщается о локализации процесса на коже туловища, носа, век, ушных раковин, плеч и ягодиц [5, 6]. Инкубационный период может варьировать от нескольких недель до нескольких месяцев, причем ряд пациентов не могут вспомнить момент заражения. Первоначально на коже появляется небольшое пятно розового цвета, постепенно трансформирующееся в папулу. Со временем формируются папулосквамозные бляшки, разрастающиеся по периферии, могут появляться сателлитные очаги. Спустя годы очаги приобретают опухолевидную форму, за счет аутоинокуляции процесс распространяется, занимая все более обширные участки. Выделяют несколько клинических форм хромобластомикоза: узловую, опухолевую, веррукозную, рубцующуюся, бляшечную и смешанную, а также 3 степени тяжести (легкую, среднюю, тяжелую) [5]. В результате расчесывания и переноса инфекции на другие участки кожи могут появиться отдаленные от первичного процесса очаги. Описано несколько случаев лимфогенного распространения инфекции от основного очага [11].
Процесс, как правило, развивается достаточно медленно. На начальных этапах и при легких формах заболевание имеет незначительную симптоматику, вследствие чего пациенты практически не обращаются за медицинской помощью. Без лечения процесс продолжает прогрессировать, со временем могут развиваться фиброзные изменения тканей и лимфостаз с образованием лимфедемы. На этом фоне нередко присоединяется вторичная инфекция. В тяжелых случаях у пациентов могут наблюдаться хроническая лимфедема и анкилозы [12]. В случае длительно существующих язвенных или веррукозных поражений, не отвечающих на противогрибковую терапию, возможно развитие плоскоклеточного рака с метастазированием, приводящее к летальному исходу [13].
Для диагностики хромобластомикоза требуется лабораторное подтверждение. В эндемичных странах, где клиницисты хорошо знакомы с данной патологией, обычно проводят микроскопию чешуек для выявления округлых коричневых клеток (так называемых муриформных), которые являются элементами гриба. Поскольку необходимость видовой принадлежности грибов для назначения лечения отсутствует, культуральное исследование проводят редко. В странах, где случаи заболевания единичны, как правило, клиницисты проводят дифференциальный диагноз между несколькими патологиями, для чего берут биоптат кожи. На основании гистологического исследования в этих случаях обычно ставят диагноз «хромобластомикоз». При гистологическом исследовании выявляется выраженная гиперплазия эпидермиса, иногда псевдокарциноматозная, с наличием интраэпителиальных абсцессов из нейтрофилов; в дерме — фиброз, воспалительная инфильтрация из нейтрофилов, эозинофилов, гистиоцитов, лимфоцитов и плазматических клеток, определяются абсцессы с очагами некроза, окруженные зоной гранулематозного воспаления микотические гранулемы. Морфологическая картина хромобластомикоза сходна с другими глубокими микозами, критерием постановки диагноза является обнаружение в цитоплазме макрофагов и внеклеточно склеротических телец — пигментированных сферических или полигональных клеток грибковых микроорганизмов размером 5—12 мкм [14].
Приводим собственное наблюдение хромобластомикоза у мужчины, потупившего в отделение дерматовенерологии.
Больной П., 67 лет, рабочий, житель Московской области, жалобы на множественные образования на коже правого бедра. Считает себя больным в течение 15 лет. После травматизации кожи нижней трети правого бедра металлическим предметом, загрязненным землей, заметил появление пятна красного цвета. Постепенно пятно стало увеличиваться в размере и покрываться сухими корками. Обращался к дерматологу, который рекомендовал использование кортикостероидных мазей. Два года назад рост очагов стал более интенсивным. Одни очаги регрессировали с образованием рубца, рост других продолжался. При обращении дерматолог на основании клинического осмотра диагностировал гипертрофическую форму красного плоского лишая и назначил прижигания раствором Суперчистотела. После использования Суперчистотела пациент отметил интенсивный рост элементов по периферии очагов, обработанных раствором. При удалении гиперкератотических масс в отдельных очагах заметил появление кровотечения. Во время прохождения диспансеризации по месту работы был направлен для установления диагноза и лечения в отделение дерматовенерологии.
При поступлении процесс локализовался на коже правого бедра. Поражение имело размер 25×20 см и представляло возвыщающиеся опухолевидные очаги, покрытые преимущественно сухими гиперкератотическими массами, а также очаги рубцовой атрофии (рис. 1). Субъективных ощущений нет. Сопутствующие заболевания: гипертоническая болезнь IA стадии.
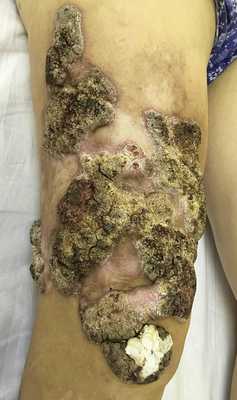
Рис. 1. Поражение бедра у пациента П., 67 лет.
Fig. 1. Hip injury in Patient P., aged 67 years.
На основании клинической картины больному проводился дифференциальный диагноз между карциноидным папилломатозом кожи Готтрона, плоскоклеточным раком и глубоким микозом. Для уточнения диагноза была выполнена биопсия кожи с последующим гистологическим исследованием, при котором в эпидермисе выявлены акантоз, папилломатоз, признаки псевдоэпителиоматозной гиперплазии эпидермиса, интраэпителиальные микроабсцессы из нейтрофилов (рис. 2, а). В дерме — фиброз, гранулематозное воспаление с наличием в цитоплазме отдельных многоядерных гигантских клеток сферических телец коричневого цвета (рис. 2, б, в). Заключение: гистологические изменения соответствуют хромобластомикозу.
На основании клинической и морфологической картины установлен диагноз: хромобластомикоз смешанного варианта (сочетание веррукозного и рубцующегося), тяжелая степень течения. Назначены прием итраконазола в дозе 300 мг/сут и внутривенное ведение 50 мг амфотерицина В. Рекомендовано лечение в течение 8—12 мес с дальнейшим выполнением хирургической эксцизии.
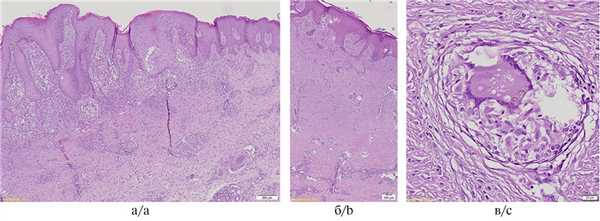
Рис. 2. Пациент П., гистологическое исследование.
а — акантоз, папилломатоз, признаки псевдоэпителиоматозной гиперплазии эпидермиса, внутриэпидермальные микроабсцессы из нейтрофилов, ×200; б — в дерме фиброз, гранулематозное воспаление, ×100; в — в цитоплазме многоядерных гигантских клеток сферические тельца коричневого цвета, ×400; а — в — окраска гематоксилином и эозином.
Fig. 2. Patient P., histological examination.
a — acanthosis; papillomatosis; signs of pseudoepitheliomatous hyperplasia; intraepidermal neutrophilic microabscesses, ×200; b — fibrosis of the dermis; granulomatous inflammation, ×100; c — spherical brown bodies in the cytoplasm of multinucleated giant cells, ×400; a — c — H&E.
Хромобластомикоз редко встречается в РФ, поскольку благоприятной средой обитания для димациевых грибов является тропический и субтропический климат. Кроме того, заболевание в нашей стране диагностируется редко, поскольку врачи, в том числе дерматологи, недостаточно знакомы с данной патологией. За последние 10 лет (2010—2019 гг.) в отечественной литературе мы встретили 2 случая хромобластомикоза, причем один также был диагностирован сотрудниками нашей клиники [13, 15]. В обоих случаях диагноз «хромобластомикоз» был гистологической находкой. Важно подчеркнуть, что в сложных диагностических ситуациях необходимо проводить гистологическое исследование, которое помогает верифицировать диагноз. Как показывает история нашего пациента, неправильная диагностика, основанная только на клинической картине заболевания, и назначенное лечение привели к бурному прогрессированию процесса. Поскольку хромобластомикоз может осложняться развитием плоскоклеточной карциномы, гистологическое исследование при данном заболевании особо актуально.
Бластомикоз
Бластомикоз – заболевание из группы системных микозов, протекающее с первичным поражением легких и гематогенной диссеминацией грибковой инфекции во внутренние органы, кости и кожу. Бластомикоз может протекать в различных формах: легочной (бронхопневмония), кожной (сыпь, язвы кожи, подкожные абсцессы), костной (остеомиелит, артриты), мочеполовой (простатит, эпидидимит) и др. Диагноз бластомикоза подтверждается путем выделения возбудителя - гриба Blastomyces dermatitidis при микроскопии, культуральном исследовании, биопсии. Терапия бластомикоза проводится противогрибковыми препаратами (итраконазол, амфотерицин В); может быть показано дренирование и санация абсцессов.
МКБ-10
Общие сведения
В медицинской литературе описаны различные виды бластомикозов: североамериканский (болезнь Джилкрайста), южноамериканский (паракокцидиоидоз), европейский (криптококкоз) и келоидный (болезнь Лобо), наибольшую распространенность из которых имеет североамериканский тип. Североамериканский бластомикоз – грибковое заболевание, характеризующееся полисистемным поражением с развитием гнойных гранулематозных процессов в легких, коже, скелете, мочеполовом тракте. Бластомикоз распространен в США и Канаде; в виде спорадических случаев встречается в Латинской Америке, Африке, Европе, Австралии, Индии. Во время эпидемических вспышек заболеваемости бластомикозом в большей степени подвержены дети и молодые люди до 20 лет. Вопросы лечения и профилактики бластомикозов находятся на стыке различных клинических дисциплин: микологии, пульмонологии, дерматологии, урологии и др.
Причины бластомикоза
Североамериканский бластомикоз вызывается диморфным (двухфазным) сапрофитирующим грибом Blastomyces dermatitidi, обитающим в почве. В организм человека гриб попадает воздушно-пылевым путем при вдыхании спор грибка с частицами пыли. К основным путям распространения возбудителя в организме относятся гематогенный и лимфогенный. Возможен половой путь передачи бластомикоза. Возбудитель бластомикоза может существовать в двух формах: мицелиальной и дрожжевой. В мицелиальной форме гриб существует при температуре ниже 30°С, а в пораженном организме (при t 37°С) он переходит в дрожжевую фазу.
Попав в легкие, микроконидии гриба переходят в дрожжевую фазу и вызывают развитие первичных инфильтративных очагов воспаления. На более поздних стадиях в очагах формируются гранулемы с участками нагноения и некроза. Поражение кожи и внутренних органов носит вторичный характер и возникает вследствие заноса инфекции из легких. Развитию бластомикоза способствуют сопутствующие заболевания: сахарный диабет, туберкулез, болезни крови, иммунодефицитные состояния (например, ВИЧ-инфекция). К группам риска по заболеваемости бластомикозом относятся садоводы, сельскохозяйственные рабочие и другие люди, часто контактирующие с почвой, содержащей споры бластомицетов, а также лица, проживающие в эндемичных районах.
Симптомы бластомикоза
Различают следующие клинические формы бластомикоза: легочную, кожную, костную, мочеполовую и прочие (поражения ЦНС, перикарда, печени, селезенки, щитовидной железы, надпочечников). Системный (диссеминированный) бластомикоз может развиться спустя годы после первичного поражения легких.
Легочная форма бластомикоза составляет 60–90% всех случаев грибковой инфекции и протекает в форме бронхопневмонии. Инкубационный период в среднем занимает 30–45 дней. Начало заболевания острое или подострое; в начальном периоде превалирует интоксикационный синдром: субфебрильная или фебрильная температура, озноб, мышечные и суставные боли. Реже бластомикоз с самого начала развивается как первично-хронический, без выраженной клинической симптоматики. Беспокоит кашель (вначале сухой, затем с гнойной мокротой), кровохарканье, боли в грудной клетке, одышка. При объективном исследовании выслушиваются хрипы, шум трения плевры; рентгенологически выявляются верхнедолевые инфильтраты, иногда – каверны. Для окружающих больные с легочным бластомикозом незаразны.
Среди внелегочных поражений наиболее часто встречается кожная форма бластомикоза (40–80% случаев). Кожный бластомикоз протекает с везикуло-папулезными или папулезно-пустулезными высыпаниями, которые трансформируются в язвенные дефекты, покрытые обильными грануляциями. Отделяемое из участков изъязвления носит кровянистый или гнойный характер. Язвы могут распространяться на слизистую оболочку ротовой полости, глотки и гортани. Заживление язв происходит с образованием тонкого мягкого рубца. Возможно формирование подкожных абсцессов.
На долю костной формы приходится 25–50% случаев бластомикоза внелегочной локализации. Протекает преимущественно в виде остеомиелита длинных трубчатых костей, позвоночника, ребер. В зоне поражения нередко образуются абсцессы окружающих мягких тканей, свищевые ходы, артриты близлежащих суставов.
Мочеполовая форма бластомикоза (10–30% случаев) чаще диагностируется у мужчин. Клиническая картина соответствует орхиту, эпидидимиту, простатиту; может отмечаться гематурия и пиурия. Заражение женщин мочеполовым бластомикозом происходит половым путем и встречается редко. При диссеминированном бластомикозе могут поражаться внутренние органы с развитием абсцессов печени, перикардита, надпочечниковой недостаточности и пр. При вовлечении ЦНС возникают абсцессы головного мозга, менингит.
Диагностика бластомикоза
Прежде всего, бластомикоз следует заподозрить у больных, прибывших из эндемичных районов и имеющих признаки поражения легких, кожи, костей, мочеполовой системы. Поэтому к обследованию таких больных, кроме узких специалистов (пульмонолога, дерматолога, уролога и др.), должны привлекаться инфекционисты и микологи.
Диагноз бластомикоза подтверждается при обнаружении B. dermatitidi в биологическом материале: мокроте, гнойном отделяемом из свищей и абсцессов, моче, ликворе, биопсийном материале. Чаще всего применяется микроскопическое исследование и микробиологический посев. Для получения образцов материала осуществляется пункция абсцессов и аспирация их содержимого, эксцизионная биопсия тканей. Серологическая диагностика бластомикоза проводится методами ИФА, РСК, РИА. Кожно-аллергические пробы с бластомицином обладают низкой чувствительностью и специфичностью. С целью выявления изменений во внутренних органах проводятся дополнительные инструментальные исследования: рентгенография грудной клетки, остеосцинтиграфия, КТ головного мозга и позвоночника.
Легочный бластомикоз нужно дифференцировать от других хронических поражений легких: бактериальной пневмонии, туберкулеза, новообразований и абсцессов легких, эмпиемы плевры, легочной формы аспергиллеза, гистоплазмоза. При кожной форме следует исключить пиодермию, другие дерматомикозы, плоскоклеточный рак кожи. Мочеполовой бластомикоз следует отличать от бактериального простатита и орхиэпидидимита, рака простаты, сифилиса. Костный бластомикоз требует проведения дифференциальной диагностики с туберкулезом костей и бактериальным остеомиелитом.
Лечение бластомикоза
Острый легочный бластомикоз может закончиться выздоровлением без специального лечения. Во всех остальных случаях основу лечения различных форм бластомикоза составляют противогрибковая терапия. При легком течении заболевания назначается итраконазол или кетоконазол внутрь в течение 6 месяцев; при тяжелых - амфотерицин В внутривенно капельно. По показаниям противогрибковая терапия дополняется хирургическими методами – дренированием плевральной полости, вскрытием абсцессов кожи, некрэктомией и др.
Адекватная и своевременная терапия локализованных форм бластомикоза позволяет достичь выздоровления в 90% случаев. При диссеминированных формах в отсутствии лечения высока вероятность летального исхода. Во избежание заражения бластомикозом рекомендуется соблюдение правил личной гигиены, защита органов дыхания при рыхлении почвы и проведении других сельхозработ в неблагополучной местности, использование барьерных методов контрацепции при случайных половых контактах.
Гемохроматоз ( Бронзовый диабет , Пигментный цирроз )
Гемохроматоз – наследственное полисистемное заболевание, сопровождающееся активным всасыванием железа в ЖКТ и его последующей аккумуляцией во внутренних органах (сердце, поджелудочной железе, печени, суставах, гипофизе). Клиника гемохроматоза характеризуется бронзовой пигментацией кожи и слизистых оболочек, развитием цирроза печени, сахарного диабета, кардиомиопатии, артралгий, нарушения половой функции и т. д. Диагноз гемохроматоза подтверждается при определении повышенной экскреции железа с мочой, высокого содержания железа в сыворотке крови и биоптатах печени, а также с помощью рентгенографии, УЗИ, МРТ внутренних органов. Лечение пациентов с гемохроматозом основано на соблюдении диеты, введении дефероксамина, проведении кровопусканий, плазмафереза, гемосорбции, симптоматической терапии. При необходимости решается вопрос о трансплантации печени и артропластике.
Гемохроматоз (бронзовый диабет, пигментный цирроз) – генетически обусловленное нарушение метаболизма железа, приводящее к отложению железосодержащих пигментов в тканях и органах и развитию полиорганной недостаточности. Заболевание, сопровождающееся характерным симптомокомплексом (пигментация кожи, цирроз печени и сахарный диабет) было описано в 1871 г., а в 1889 г. получило название гемохроматоза за характерную окраску кожи и внутренних органов. Частота наследственного гемохроматоза в популяции составляет 1,5-3 случая на 1000 населения. Мужчины болеют гемохроматозом в 2-3 раза чаще, чем женщины. Средний возраст развития патологии - 40-60 лет. Ввиду полисистемности поражения, изучением гемохроматоза занимаются различные клинические дисциплины: гастроэнтерология, кардиология, эндокринология, ревматология и др.
В этиологическом аспекте выделяют первичный (наследственный) и вторичный гемохроматоз. Первичный гемохроматоз связан с дефектом ферментных систем, приводящим к отложению железа во внутренних органах. В зависимости от генного дефекта и клинической картины выделяют 4 формы наследственного гемохроматоза:
- I - классический аутосомно-рецессивный, HFE-ассоциированный тип (более 95% случаев)
- II – ювенильный тип
- III - наследственный HFE-неассоциированный тип (мутации в трансферриновом рецепторе 2-го типа)
- IV– аутосомно-доминантный тип.
Вторичный гемохроматоз (генерализованный гемосидероз) развивается в результате приобретенной недостаточности ферментных систем, участвующих в обмене железа, и часто ассоциирован с другими заболеваниями, в связи с чем выделяют следующие его варианты: посттрансфузионный, алиментарный, метаболический, смешанный и неонатальный.
В клиническом течении гемохроматоз проходит 3 стадии: I - без перегрузки железом; II – с перегрузкой железом, но без клинических симптомов; III – с развитием клинических проявлений.
Причины гемохроматоза
Первичный наследственный гемохроматоз является заболеванием с аутосомно-рецессивным типом передачи. В его основе лежат мутации гена HFE, расположенного на коротком плече 6-ой хромосомы. Дефект HFE-гена приводит к нарушению трансферрин-опосредованного захвата железа клетками 12-перстной кишки, следствием чего является формирование ложного сигнала о дефиците железа в организме. В свою очередь, это способствует повышенному синтезу железосвязывающего белка DCT-1 энтероцитами и усиленной абсорбции железа в кишечнике (при нормальном поступлении микроэлемента с пищей). В дальнейшем происходит чрезмерное отложение железосодержащего пигмента гемосидерина во многих внутренних органах, гибель их функционально активных элементов с развитием склеротических процессов. При гемохроматозе ежегодно в организме человека накапливается 0,5-1,0 г железа, а проявления заболевания манифестируют при достижении общего уровня железа 20 г (иногда 40-50 г и больше).
Вторичный гемохроматоз развивается в результате избыточного экзогенного поступления железа в организм. Такое состояние может возникать при частых повторных гемотрансфузиях, неконтролируемом приеме препаратов железа, талассемии, некоторых видах анемии, кожной порфирии, алкогольном циррозе печени, хронических вирусных гепатитах В и С, злокачественных новообразованиях, следовании низкобелковой диете.
Симптомы гемохроматоза
Клиническая манифестация наследственного гемохроматоза приходится на зрелый возраст, когда содержание общего железа в организме достигает критических значений (20-40 г). В зависимости от преобладающих синдромов различают гепатопатическую (гемохроматоз печени), кардиопатическую (гемохроматоз сердца), эндокринологическую формы заболевания.
Заболевание развивается постепенно; в начальной стадии преобладают неспецифичные жалобы на повышенную утомляемость, слабость, похудание, снижение либидо. В этой стадии больных могут беспокоить боли в правом подреберье, сухость кожи, артралгии, обусловленные хондрокальцинозом крупных суставов. В развернутой стадии гемохроматоза формируется классический симптомокомплекс, представленный пигментацией кожи (бронзовая кожа), циррозом печени, сахарным диабетом, кардиомиопатией, гипогонадизмом.
Обычно наиболее ранним признаком гемохроматоза выступает появление специфической окраски кожи и слизистых оболочек, выраженной, главным образом, на лице, шее, верхних конечностях, в области подмышек и наружных гениталий, рубцов кожи. Интенсивность пигментации зависит от давности течения заболевания и варьирует от бледно-серого (дымчатого) до бронзово-коричневого цвета. Характерно выпадение волос на голове и туловище, вогнутая (ложкообразная) деформация ногтей. Отмечаются артропатии пястно-фаланговых, иногда коленных, тазобедренных и локтевых суставов с последующим развитием их тугоподвижности.
Практически у всех больных выявляется увеличение печени, спленомегалия, цирроз печени. Нарушение функции поджелудочной железы выражается в развитии инсулинзависимого сахарного диабета. В результате поражения гипофиза при гемохроматозе страдает половая функция: у мужчин развивается атрофия яичек, импотенция, гинекомастия; у женщин – аменорея и бесплодие. Гемохроматоз сердца характеризуется кардиомиопатией и ее осложнениями – аритмией, хронической сердечной недостаточностью, инфарктом миокарда.
В терминальной стадии гемохроматоза развивается портальная гипертензия, асцит, кахексия. Гибель пациентов, как правило, наступает вследствие кровотечения из варикозно расширенных вен пищевода, печеночной недостаточности, острой сердечной недостаточности, диабетической комы, асептического перитонита, сепсиса. Гемохроматоз значительно увеличивает риск развития рака печени (гепатоцеллюлярной карциномы).
Диагностика гемохроматоза
В зависимости от преобладающих симптомов пациенты с гемохроматозом могут обращаться за помощью к различным специалистам: гастроэнтерологу, кардиологу, эндокринологу, гинекологу, урологу, ревматологу, дерматологу. Между тем, диагностика заболевания едина при различных клинических вариантах гемохроматоза. После оценки клинических признаков больным назначается комплекс лабораторно-инструментальных исследований, позволяющих убедиться в правомерности диагноза.
Лабораторными критериями гемохроматоза служат значительное повышение уровня железа, ферритина и трансферрина в сыворотке крови, увеличение выведения железа с мочой, снижение общей железосвязывающей способности сыворотки крови. Диагноз подтверждается с помощью пункционной биопсии печени или кожи, в образцах которых обнаруживается отложение гемосидерина. Наследственная природа гемохроматоза устанавливается в результате проведения молекулярно-генетической диагностики.
С целью оценки тяжести поражения внутренних органов и прогноза заболевания исследуются печеночные пробы, уровень глюкозы крови и мочи, гликозилированный гемоглобин и др. Лабораторная диагностика гемохроматоза дополняется инструментальными исследованиями: рентгенографией суставов, ЭКГ, ЭхоКГ, УЗИ органов брюшной полости, МРТ печени и др.
Лечение гемохроматоза
Основной целью проводимой терапии служит удаление избытка железа из организма и недопущение развития осложнений. Больным с гемохроматозом назначается диета, предусматривающая ограничение пищевых продуктов с высоким содержанием железа (яблок, мяса, печени, гречневой крупы, шпината и пр.), легкоусвояемых углеводов. Запрещается прием мультивитаминов, аскорбиновой кислоты, БАДов, содержащих железо, алкоголя. Для выведения избытков железа из организма прибегают к кровопусканиям под контролем показателей гемоглобина, гематокрита крови, ферритина. С этой же целью могут использоваться экстракорпоральные методы гемокоррекции – плазмаферез, гемосорбция, цитаферез.
Патогенетическая медикаментозная терапия гемохроматоза основана на внутримышечном или внутривенном введении пациенту дефероксамина, связывающего ионы Fe3+. Одновременно проводится симптоматическое лечение цирроза печени, сердечной недостаточности, сахарного диабета, гипогонадизма. При выраженной артропатии определяются показания к проведению артропластики (эндопротезирования пораженных суставов). У пациентов с циррозом решается вопрос о проведении трансплантации печени.
Прогноз и профилактика
Несмотря на прогрессирующее течение заболевания, своевременная терапия позволяет продлить жизнь пациентов с гемохроматозом на несколько десятилетий. При отсутствии лечения средняя продолжительность жизни больных после диагностики патологии не превышает 4-5 лет. Наличие осложнений гемохроматоза (главным образом, цирроза печени и застойной сердечной недостаточности) является прогностически неблагоприятным признаком.
При наследственном гемохроматозе профилактика сводится к проведению семейного скрининга, раннему выявлению и началу лечения заболевания. Избежать развития вторичного гемохроматоза позволяет рациональное питание, контроль за назначением и приемом препаратов железа, проведением переливаний крови, отказ от приема алкоголя, наблюдение за больными с заболеваниями печени и системы крови.
Хромомикоз ( Болезнь Педрозо , Хромобластомикоз )
Хромомикоз – это хроническое инфекционное заболевание из группы глубоких микозов, вызываемое грибами определенных видов и характеризующееся длительным течением. Особенностью клинической картины является поражение кожи и подкожной клетчатки преимущественно нижних конечностей с наличием специфических бородавчатых разрастаний. Диагностика основана на обнаружении возбудителя в биологическом материале при микроскопии, а также при посеве на питательные среды. В качестве специфической терапии применяют противогрибковые препараты. Дополнительно проводят хирургическое удаление кожных выростов.
Хромомикоз, хромобластомикоз или болезнь Педрозо встречается повсеместно. Спорадические случаи регистрируются на всем земном шаре, однако чаще поражается население, проживающее в государствах с влажным тропическим или субтропическим климатом, например, в Бразилии, Индии, Австралии, странах Африки. Инфицируются лица трудоспособного возраста, в основном – мужчины 30-50 лет, занятые обработкой почвы или древесины и при этом не носящие обувь. Редкость хромомикоза среди детей на данном этапе объясняется длительным инкубационным периодом. Патология возникает независимо от состояния иммунной системы.
Причины хромомикоза
Возбудитель – различные грибы из группы феогифомицетов, относящиеся к семейству Dematiaceae: Fonsecaea pedrosoi, Phialophora verrucosa, Fonsecaea compacta. В тканях хозяина микоз представляет собой округлые темно-бурые толстостенные клетки диаметром до 12 мкм, разделенные поперечной перегородкой. Эти структуры называются склеротическими клетками и являются инвазивной формой гриба.
Патологические агенты достаточно устойчивы во внешней среде, переносят замораживание, длительно сохраняются при комнатной температуре. Губительное воздействие оказывает кипячение в течение 10 минут, хлорамин, формалин. В окружающей среде грибы растут в увлажненной почве, на различных растительных субстратах.
Возбудитель попадает в организм через поврежденные участки кожи чаще при микротравмах (занозах, незначительных порезах). Некоторые авторы отмечают возможность реализации заражения через дыхательные пути. В теле хозяина гриб распространяется за счет аутоинокуляции при расчесах и по лимфатическим сосудам. Хромомикоз не передается от человека к человеку.
Патогенез
Хромомикоз ограничивается кожей и подкожной клетчаткой. В месте внедрения инфекции наблюдается активное разрастание клеток эпидермиса, гиперкератоз. Формируются множественные гранулемы, внутридермальные абсцессы. Пролиферирующие структуры активно выталкивают гранулемы на поверхность кожного покрова, при этом образуются крупные наросты с черным оттенком. Выросты имеют тенденцию к изъязвлению.
При микроскопии в центре микроабсцессов обнаруживают темноокрашенные склеротические клетки гриба. Отмечается инфильтрация лейкоцитами, гигантскими и эпителиоидными клетками. Гранулемы состоят из плазмоцитов, лимфоцитов, макрофагов, фибробластов, эозинофилов. Исследования подтверждают способность возбудителя распространяться по лимфоструктурам, что провоцирует развитие лимфангитов, а при длительном хроническом течении – склероза лимфатических сосудов.
Классификация
Хромомикоз отличается полиморфизмом кожных проявлений. Используются различные подходы к систематизации патологии, но наиболее часто применяется клиническая классификация заболевания, которая включает пять вариантов инфекции, но не исключает одновременное сосуществование сразу нескольких форм или их взаимное превращение:
- Узелковый. Характеризуется наличием эритематоидных папул. Кроме того, отмечается появление мелких узелков с гладкой или гиперкератотической поверхностью.
- Опухолевидный. Формируются крупные узелковые поражения с дольчатой структурой. Возможно наличие корок и чешуек бурого цвета, крупных вегетирующих образований.
- Бородавчатый (веррукозный). Высыпания напоминают вульгарные бородавки. В некоторых случаях на их поверхности отмечается появление разрастаний, напоминающих цветную капусту. Наблюдается склонность к изъязвлению.
- Чешуйчатый гиперкератотический. Очаги инфильтрации или зубчатые бляшки с четко очерченными контурами и приподнятыми краями различной формы и размеров. Выявляются включения в виде черных точек.
- Рубцовый, или атрофический. В центре типичных для хромомикоза элементов появляются рубцовые изменения с центробежным ростом, за счет которых бляшки приобретают характерную кольцевидную или дугообразную форму. Одновременно с подобными высыпаниями на кожных покровах могут формироваться очаги без атрофических проявлений.
Симптомы хромомикоза
Инкубационный период варьируется от нескольких недель до нескольких месяцев, иногда – лет. Длительное латентное и вялое течение хромомикоза объясняет позднее обращение больных за медицинской помощью. Преимущественно поражаются голени и стопы, кисти, не исключается инфицирование других частей тела. Первичный очаг представляет собой безболезненный узелок, реже пятно или бугорок застойно-красного цвета. Данные структуры, в особенности пятна, имеют способность к эксцентричному росту, достигают до 20 см в диаметре.
Далее хромомикоз переходит в одну из своих клинических форм. У одного больного на коже могут сосуществовать различные варианты. Более характерно развитие бородавчато-папилломатозных разрастаний, которые напоминают цветную капусту, легко травмируются, изъязвляются, инфицируются. Нередко они покрываются корочками коричневатого цвета за счет высыхания гнойного экссудата. Больные жалуются на дискомфорт, болезненность в области сыпи, конечностях, жжение, зуд. Заживление очагов происходит с формированием грубых рубцов.
Осложнения
Наиболее частым осложнением является присоединение инфекции при изъязвлении выростов. Изучение случаев заболевания подтверждает возможность поражения внутренних органов. Вовлечение костей может напоминать синдром мадурской стопы, а клиника при метастазах в головной мозг дополняется неврологической симптоматикой. Хроническое воспаление приводит к формированию лимфедемы. Разрастание фиброзной ткани и лимфостаз способствуют ограничению движений в конечностях. Имеются исследования с описанием развития плоскоклеточного рака при длительном течении хромомикоза.
Диагностика
При объективном осмотре врач-дерматолог обращает внимание на наличие специфических элементов сыпи и характерных жалоб. Длительное течение сопровождается развитием лимфостаза пораженных конечностей, обезображивающих изменений. Во время дополнительного инфицирования отмечается появление гнойного экссудата, корочек. Важен подробный сбор анамнеза заболевания и выяснение особенностей образа жизни пациента.
Определяющим методом диагностики данного патологического состояния является обнаружение и идентификация возбудителя. Проводится микроскопия отделяемого язв, соскобов, изучение биоптатов тканей с целью выявления тканевых форм гриба. Посев субстрата на специфические питательные среды дает рост характерных пушистых колоний от оливкового до темно-коричневого или почти черного цвета. Серологические реакции не имеют диагностического значения.
Дифференциальная диагностика
Дифференциальный диагноз необходимо проводить с другими микозами, например, паракокцидиоидомикозом, североамериканским бластомикозом. Важно исключить диффузный кожный лейшманиоз, туберкулезные поражения кожного покрова, мицетому. Хромомикоз может напоминать элементы при псориазе, изменения при третичном сифилисе. Разрастания способны имитировать различные новообразования, такие как кератоакантома и саркома.
Лечение хромомикоза
Консервативная терапия
Хромомикоз относится к инфекциям, трудно поддающимся терапии. Полное излечение наступает редко, характерно частое рецидивирование. По различным данным, клиническое выздоровление и полная элиминация возбудителя возникает в 15-80% случаев. Назначается длительный прием противогрибковых препаратов. Жесткие временные стандарты отсутствуют, в зависимости от вида медикаментов курс длится от 2 месяцев до полного излечения. Используют интраконазол, амфотерицин В, кетоконазол, тербинафин.
Хирургическое лечение
Терапия должна быть комплексной. С целью предупреждения рецидивов прием препаратов дополняется удалением наростов. Небольшие поражения могут иссекаться хирургическим путем с широкими полями. Возможна криодеструкция очагов, однако глубина воздействие не стандартизирована. Применяют термотерапию с локальным нагреванием выростов до 42-24° С. Выскабливание не рекомендуется из-за риска повреждения лимфатических структур.
Экспериментальное лечение
Хороший эффект в исследованиях показал прием триазолов 2 поколения: вориконазола, позаконазола, равуконазола, однако иногда удовлетворительные результаты лечения инфекции сопровождались развитием побочных реакций. Например, использование вориконазола в редких случаях осложнялось нарушением зрения и развитием светочувствительных кожных реакций. Эффективной оказалась комбинация фторцитозина и интраконазола. Положительное действие достигнуто применением иммуномодулирующих препаратов глюкана и имихимода.
Прогноз для жизни благоприятный, запущенное течение ухудшает шансы на полное излечение, ведет к снижению трудоспособности. Длительность хромомикоза составляет до нескольких десятков лет. Вовлечение в патологический процесс внутренних органов повышает риск смертности, а развитие осложнений способствует нарушению функций конечностей. Способы специфической профилактики инфекции не разработаны. Мероприятия неспецифической защиты включают соблюдение правил личной гигиены и гигиены труда, использование средств индивидуальной защиты, обязательное ношение обуви.
2. Дерматология Фицпатрика в клинической практике/ Л. А. Голдсмит, С. И. Кат, Б. А. Джилкрест и др. – 2018.
3. Хромомикоз – подходы к диагностике; случаи из практики/ Аравийский Р.А., Котрехова Л.П., Скрек С.В.// Проблемы медицинской микологии – 2004 – Т.6, №3.
4. Клинический случай – хромомикоз/ Хамидов Ш.А., Хамидов Ф.Ш., Салохиддинов А.К., Тожибоев Л., Мамадалиев Р.// Успехи медицинской микологии – 2014 - №13.
Диагностика хромобластомикоза. Лечение хромобластомикоза.
Бурова София Алексеевна
Журнал: Клиническая дерматология и венерология. 2017;16(2): 126‑127

София Алексеевна Бурова — доктор медицинских наук, профессор, академик Российской академии медико-технических наук, руководитель Московского центра глубоких микозов, главный научный сотрудник Московского научно-практического центра дерматовенерологии и косметологии Департамента здравоохранения Москвы, вице-президент по медицинской микологии национальной Академии микологии, заведующая отделением оппортунистических микозов Института аллергологии и клинической иммунологии, член Национального альянса дерматологов и косметологов, член Евро-Азиатской ассоциации дерматовенерологов, член Совета Европейской конфедерации микологов от России. С.А. Бурова — видный клиницист, врач высшей категории, дерматовенеролог, миколог, ведущий специалист с международной известностью в области микологии и дерматологии, проблем глубоких микозов и актиномикоза. Врачебный стаж С.А. Буровой составляет 46 лет, из них научный — 18 лет.
София Алексеевна родилась в 1947 г. в семье служащих. Обучалась в средней школе с профессиональной подготовкой по специальности «Медицинская сестра», с первой попытки поступила в медицинский институт, где проявила себя прилежной студенткой, участвовала во всесоюзных конкурсах студенческих научных работ, что в последующем благотворно повлияло на реализацию в любимой профессии. После окончания Второго Московского ордена Ленина Государственного медицинского института им. Н.И. Пирогова по распределению 4 года работала участковым врачом, затем училась в ординатуре по специальности «Дерматовенерология». С 1977 г. занимала должность младшего научного сотрудника, затем возглавила единственный в Москве «Отдел глубоких микозов» Института медицинской паразитологии и тропической медицины им. Е.И. Марциновского М.З. СССР.
В 1981 г. С.А. Бурова защитила кандидатскую диссертацию «Дифференциальная диагностика актиномикоза челюстно-лицевой области», в 1993 г. — докторскую диссертацию «Совершенствование диагностики и лечения актиномикоза».
Параллельно с научной деятельностью, которая имела прикладной характер, София Алексеевна постоянно занималась лечением профильных больных на клинической базе Института в городской клинической больнице № 81. В 1993 г. «Отдел глубоких микозов» ИМПиТМ им. Е.И. Марциновского был преобразован в Центр глубоких микозов ГКБ № 81 Департамента здравоохранения Москвы, руководителем которого была назначена С.А. Бурова.
Профессор С.А. Бурова — высококвалифицированный специалист в области микологии и дерматовенерологии, разрабатывает и внедряет оригинальные схемы терапии с применением современных медикаментозных препаратов, иммуномодуляторов и хирургических методик для лечения хромобластомикоза, споротрихоза, челюстно-лицевого и висцерального актиномикоза, мицетомы стопы, хронического гнойного гидраденита, гнойно-воспалительных заболеваний кожи и внутренних органов, угревой болезни, кандидоза, аспергиллеза, пенициллиоза, криптококкоза, нокардиоза, мукороза и других тяжелых малоизвестных практическим врачам заболеваний.
С именем С.А. Буровой связаны разработка объемного дифференциально-диагностического алгоритма при актиномикозе челюстно-лицевой области, лежащего в основе программы для компьютерной диагностики. Алгоритм апробирован и одобрен в стоматологических клиниках Москвы, Московской области, других городов России и за рубежом. С.А. Бурова усовершенствовала клинические классификации и описала группы риска некоторых глубоких микозов, опубликовала крупные обзоры по медицинской микологии, описала новых, редко встречающихся возбудителей и клинические формы системных микозов.
С.А. Бурова является бессменным консультантом в медицинском Центре У.Д. Президента РФ, Медицинском Центре «Аэрофлот Российские авиалинии», в институте иммунологии ФМБФ РФ ГНЦ, ОАО «Медицина», Медицинском центре ЦП РЖД и др. Как опытного специалиста Софию Алексеевну привлекают к лечению наиболее сложных и ответственных в плане ведения пациентов, приглашают на профильные консультации в городские и федеральные медицинские учреждения Москвы и других городов, в том числе по санитарной авиации.
Начиная со студенчества и обучения в ординатуре, С.А. Бурова проявляла склонность к научной работе и до настоящего времени участвует в фундаментальных и прикладных исследованиях, что нашло отражение почти в 300 публикациях и подтверждено несколькими патентами РФ на изобретения. София Алексеевна является соавтором нескольких учебно-методических пособий и руководств, в том числе «Национального руководства по дерматовенерологии». Как всесторонне подготовленный специалист со знанием английского языка, С.А. Бурова неоднократно участвовала в проектах многоцентровых слепых рандомизированных исследований эффективности и безопасности новых противогрибковых препаратов.
В 1997 г. София Алексеевна организовала вступление группы российских ученых в Европейскую конфедерацию медицинских микологов, и Россия впервые приобрела статус члена этой организации. С 2000 г. С.А. Бурова является инициатором и одним из основателей Общероссийской общественной организации «Национальная академия микологии».
С.А. Бурова входит в редакционные советы и коллегии ряда отечественных журналов: «Микология и фитопатология», «Проблемы медицинской микологии», периодического сборника «Успехи медицинской микологии». Принимает активное участие в подготовке и работе крупных конференций и конгрессов, входит в состав членов оргкомитетов съездов микологов России, Всероссийских конгрессов по медицинской микологии, Международных микологических форумов. Выступает руководителем симпозиумов и сопредседателем секций на медицинских национальных конференциях и на таких конгрессах, как «Человек и лекарство», «Международный форум дерматовенерологов и косметологов» и др. в Москве и городах России.
На протяжении многих лет София Алексеевна занимается преподавательской деятельностью для студентов и врачей в рамках последипломного образования, под ее руководством подготовлено и защищено 8 кандидатских диссертаций.
С.А. Бурова награждена медалью И.И. Мечникова «За практический вклад в оздоровление нации», дипломом Департамента здравоохранения Москвы за большой личный вклад в развитие дерматовенерологической службы, медалью «В честь 850-летия Москвы». В 2013 г. первой в России проф. С.А. Бурова удостоена высшей мировой награды в медицинской микологии — медали Ob merita in mycologia medica («За заслуги в медицинской микологии»).
Читайте также:
