Диагностика меркелиомы. Лечение меркелиомы.
Добавил пользователь Владимир З. Обновлено: 28.01.2026
Кожная ангиомиксома. Меркелиома.
Кожная ангиомиксома — проявление аутосомно-доминантного комплекса Карнея, сопровождающегося также эндокринной гиперактивностью (синдром Кушинга, акромегалия), пятнистой пигментацией, опухолями яичек, псаммоматозными меланоцитарными шванномами и множественными миксомами (кожи, сердца, молочной железы). Напротив, солитарная миксома не является симптомом комплекса Карнея и обычно представлена в виде кожного или подкожного узла, преимущественно в акральных частях. Термин «ангиомиксома» обусловлен преобладанием сосудистого компонента. Кожные ангиомиксомы являются медленно растущими узлами, возникающими, как правило, за несколько лет до их удаления.
Гистологически это миксоидная многодолевая опухоль с большим количеством кровеносных сосудов, особенно по периферии. Тонкие перегородки из коллагеновых волокон распространяются в глубь новообразования. В дольках обнаруживается небольшое количество мелких округлых или веретенообразных клеток, содержащихся в обильном миксоидном матриксе. Часто имеет место гиперплазия эпителия придатков кожи.
Иммуногистохимически клеточный компонент кожной ангиомиксомы позитивно окрашивается при реакции с антителами к виментину и гладкомышечному актину, а такие маркеры, как CD34, протеин S-100, фактор ХШа, Leu-7, Kpl, МАС387 и десмин. не выявляются. Это свидетельствует о миофибробластической диффе-ренцировке клеток. Ультраструктурно они также имеют характеристики миофибробластов.
Несмотря на то, что кожная ангиомиксома является доброкачественной опухолью, местные рецидивы после ее хирургического удаления отмечаются в 38% случаев, что связано с подкожной локализацией и недостаточно четкой отграниченностью от здоровых тканей.
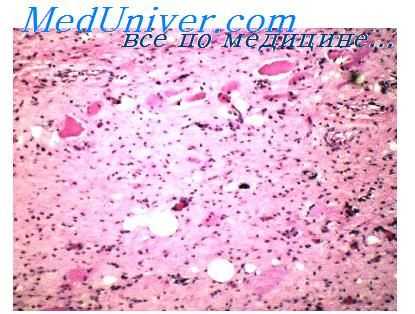
Меркелиома
Меркелиома (син.: Merkel cell carcinoma, трабекулярный рак, нейроэндокринный рак кожи, первичный мелкоклеточный овсяноклеточноподобный рак кожи, рак кожи с эндокринной дифференцировкой, кожная апудома) — редкая, высокоафессивная злокачественная опухоль кожи. Предполагается, что она возникает из нейроэндокринных клеток Меркеля, которые рассеяны в базальном и шиповатом слоях эпидермиса, наружных слоях волосяного фолликула, а также в некоторых слизистых оболочках. Скопления этих клеток находятся в дисках Пинкуса, малых механорецепторных органах кожи человека. Особенно высока их плотность в наиболее чувствительных областях: ладонях и пальцах кистей. Возможно, эти клетки происходят из неврального гребешка. С учетом морфологии и нейроэндокринной активности клетки Меркеля относят к APUD-системе, объединяющей различные клетки, сходные по эндокринным, цитохимическим и ультраструктурным свойствам.
Меркелиома обычно возникает в пожилом возрасте (в среднем в 65 лет), с одинаковой частотой у лип обоего пола и имеет агрессивное течение с ранними метастазами. Раньше ее неправильно расценивали как недифференцированный рак или злокачественную лимфому.
Патогенез меркелиомы неизвестен. Связь с ультрафиолетовым облучением основывается на том, что у 20% больных она развивается после сильных солнечных ожогов. Подобная связь подтверждается также расположением опухоли на открытых частях тела: почти в 50% случаев она локализуется на голове и шее. Опухоль может возникать также на местах, ранее подвергавшихся рентгенотерапии. Развитию ее способствуют заболевания крови (хронический лимфолейкоз, миеломная болезнь и др.) и иммуносупрессия, в том числе обусловленная ВИЧ-инфекцией. Сообщалось о развитии меркелиомы у больных системной красной волчанкой и реципиентов трансплантата внутренних органов, получавших терапию кортикостероидными гормонами.
Предполагается, что развитию меркелиомы способствует нарушение иммунного статуса, обусловленное беременностью. В анамнезе у больных меркелиомой нередко имеются злокачественные опухоли кожи (базалиома, плоскоклеточный рак кожи, болезнь Боуэна и др.) или внутренних органов (рак молочной железы, бронхов, поджелудочной железы, толстой кишки, предстательной железы). Меркелиома встречается при болезни Каудена, эктодермальной дисплазии, псориазе. Она развивается на фоне доброкачественных опухолей придатков кожи.
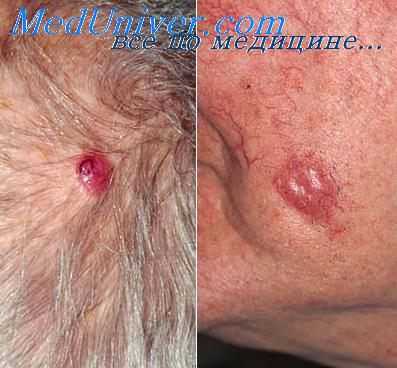
Клинически меркелиома обычно представляет собой солитарный, безболезненный узел плотной консистенции с нечеткими границами, кожа над ним имеет нормальную, розовую или фиолетовую окраску. Иногда на ее поверхности видны телеангиэктазии. Она довольно быстро достигает диаметра 1-14 см (в среднем 1-2 см), изъязвляется и покрывается геморрагическими корками. Крупные опухоли сопровождаются болезненностью, а при изъязвлении — кровотечением Опухоль чаще располагается на облучаемых солнцем участках: вокруг глаз, на щеках, носу, задней поверхности шеи, реже — на конечностях и ягодицах, туловище поражается очень редко. Следует учитывать возможность локализации опухоли в области вульвы или мошонки.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Диагностика меркелиомы. Лечение меркелиомы.
Атаксия-телеангиэктазия. Синдром Вискотта—Олдрича.
Внешние канцерогенные (ионизирующее излучение, некоторые химические вещества) и генетические факторы, предрасполагающие к повышению частоты хромосомных мутаций, одновременно предрасполагают и к возникновению новообразований. Это соответствует общепризнанной концепции клональной природы злокачественных опухолей и подтверждается высокой частотой онкологической патологии у больных с генетическими синдромами, в том числе кожными. Хотя каждый из приведенных здесь генодерматозов носит врожденный характер или проявляется в раннем детстве, многие из них не сопровождаются развитием злокачественных новообразований до наступления взрослого возраста.
Атаксия-телеангиэктазия (син.: синдром Луи-Бар) — редкое системное заболевание, характеризующееся сочетанием хромосомной нестабильности, мозжечковой атаксии, кожно-глазных телеангиэктазий, комбинированным иммунодефицитом и повышенным риском развития опухолей. Тип наследования аутосомно-рецессивный. Мугантный ген локализуется в 11-й хромосоме на участке q22-q23. У гетерозиготных носителей иногда отмечаются дефицит IgE и телеангиэктазий на коже и слизистых оболочках.
Атаксия-телеангиэктазия начинается в раннем детстве и проявляется мозжечковой атаксией (в 100% случаев), дрожанием головы и туловища, нарушением походки, интенционным тремором и хореоатетозом (в 90-100% случаев). Характерны нарушения движения глазных яблок (у 80-90% больных), нистагм (у 90-100%) и косоглазие, а также гипотония мышц, гипорефлексия, дизартрия. Дети отстают в умственном развитии.
В возрасте от 2 до 6 лет появляются телеангиэктазии на конъюнктиве, сгибательных поверхностях конечностей, слизистых оболочках мягкого и твердого нёба, склеродермия, прогерические изменения кожи и волос. Гистологические изменения в коже неспецифичны, отмечаются повышенное содержание пигмента в эпидермисе, расширение капилляров с периваскулярной инфильтрацией из нейтрофилов и лимфоцитов. Также описаны гирсутизм и acantosis nigricans.
Атаксия-телеангиэктазия сопровождается нарушением Т-и В-систем иммунитета, отсутствием сывороточных IgA, а иногда также IgG и IgE. Этим обусловлены хронические респираторные инфекции — синуситы и пневмонии (в 60-80% случаев).
Повышенная частота лейкозов и лимфом связана с хромосомной нестабильностью и другими нарушениями, например, повышенной чувствительностью к ионизирующей радиации. Недавние наблюдения указывают на 3-5-кратное повышение риска развития рака для гетерозиготных носителей гена атаксии-телеангиэктазии и на особенный риск развития рака молочной железы у женщин-носителей.
Диагноз атаксии-телеангиэктазии устанавливается на основании трех основных признаков: мозжечковой атаксии, телеангиэктазий и комбинированного иммунодефицита.
Дифференциальный диагноз атаксии-телеангиэктазии проводится с пигментной ксеродермой. пойкилодермией Ротмунда—Томсона, синдромом Блума, синдромом Коккейна, врожденным дискератозом.
Течение атаксии-телеангиэктазии прогрессирующее. Прогноз неблагоприятный вследствие тяжело протекающих легочных инфекций и повышенного риска злокачественных опухолей.
Лечение атаксии-телеангиэктазии в применении неспецифической иммунотерапии и общеукрепляющих средств, при необходимости — антибиотикотерапии. Рентгенотерапия новообразований противопоказана.
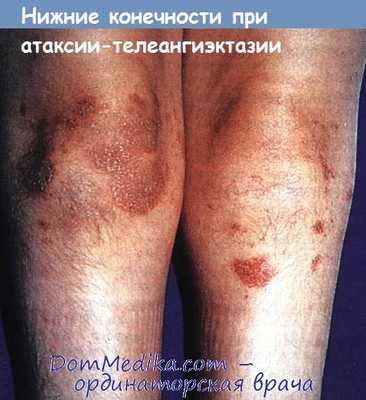
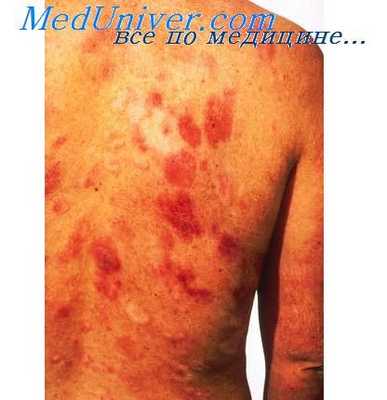
Гирсутизм нижних конечностей и экхимозы, развившиеся вторично вследствие атаксии и падений
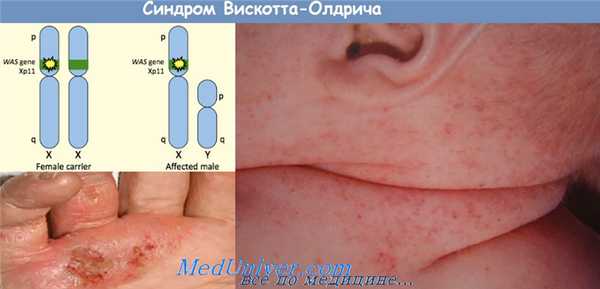
Синдром Вискотта—Олдрича
Синдром Вискотта—Олдрича — наследственный симптомокомплекс, характеризующийся тромбоцитопенической пурпурой, экземой и рецидивирующими инфекциями. Поражает мальчиков. Тип наследования рецессивный, связанный с Х-хромосомой. Установлено, что лимфоциты, нейтрофилы и тромбоциты больного изменяются под влиянием сильно гликозированной поверхности протеина сиалоформина (CD43), который не откладывается на других типах клеток. По-видимому, патологическое влияние измененного CD43 на клетки крови обусловлено повышенной чувствительностью этих клеток к протеолитическому расщеплению. Тромбоциты больных способны к нормальной агрегации, но их продукция и время существования сокращены, в результате чего развивается тромбоцитопения. В крови повышен уровень IgE и понижен уровень IgM. Содержание IgA и IgG в пределах нормы или повышено. Лимфоциты также аномальны, их чувствительность к антигенам in vitro снижена при сохранении чувствительности к митогенам. Предполагали, что первичным дефектом синдрома является дефицит синтеза CD43, однако выяснилось, что ген, контролирующий синтез этого протеина, находится в хромосоме 16, а не в Х-хромосоме, и, следовательно, его синтез не нарушен.
Патологический клинический комплекс синдрома вискотта - олдрича проявляется на первом году жизни классической триадой — иммунодефицитом, тромбоцитопенией и экземой.
Экзема при синдроме вискотта - олдрича развивается уже на 1 -й неделе жизни, локализуется на волосистой части головы, лице, в аногенитальной области, на сгибательных поверхностях конечностей и практически не отличается от атопической экземы, за исключением сочетания с пурпурой и возникновением интенсивных кровотечений из экскориаций. Кровотечения наиболее выражены на 6-м месяце жизни, возможны кишечные кровотечения, внутричерепные кровоизлияния. Дети склонны к бактериальным инфекциям (с развитием отита, пиодермии, менингита, септицемии), вирусным заболеваниям. Высока склонность к аутоиммунным процессам с развитием васкулитов, поражений почек (хронический гломерулонефрит), гемолитической анемии, артритов. Харакерны энтеропатии с большой потерей белка, бронхиальная астма, контактные уртикарные сыпи.
Большинство больных синдромом вискотта - олдрича умирают от инфекций или кровотечений в детстве, но у 5-12% в будущем развиваются злокачественные лимфопролиферативные заболевания, наиболее часты болезнь Ходжкина или острый лейкоз.
Лечение синдрома вискотта - олдрича: остановка кровотечений, переливание тромбоцитной массы, спленэктомия, антибактериальная терапия (у -глобулин, антибиотики и др.), трансплантация костного мозга.
Гистологическое строение меркелиомы. Новообразование представлено характерными разрастаниями в дерме солидных и/или трабекулярных комплексов, образованных маленькими или среднего размера мономорфными клетками с округлыми или овальными ядрами и малой зоной цитоплазмы. Встречаются многочисленные митозы. Эпидермис интактен. Фаза вертикального роста проявляется инвазией в подкожную жировую ткань и мышцы.
Электронная микроскопия меркелиомы позволяет выявить специфические признаки клеток Меркеля: наличие округлых осмиефильных гранул диаметром до 100 до 250 нм, окруженных двуслойной мембраной с характерным просветлением. Гранулы нередко сосредоточиваются на периферии цитоплазмы, в месте контакта клеток Меркеля с диском Меркеля.
Иммуногистохимически с помощью световой и электронной микроскопической техники можно обнаружить различные маркеры нейроэндокринных клеток меркелиомы — нейронспецифическую энолазу, хромогранин А, синаптофизин, а также гормоны — АКЛТ, кальцитонин, соматостатин.
Диагноз меркелиомы может быть установлен только с помощью ультраструктурного и иммуногистохимического методов исследования.
Дифференциальный диагноз меркелиомы проводится с плоскоклеточным раком кожи, анапластическим раком потовых желез, эпидермальной и трихолеммальной кистами, базалиомой, светлоклеточной акантомой, беспигментной меланомой, кожной нейробластомой. Меркелиому также следует отличать от лимфом, гистиоцитоза X, метастазов в кожу низкодифференцирован-ного гшоскоклеточного рака, мелкоклеточного (овсяноклеточного) рака бронхов, метастазов рака из островков поджелудочной железы, медуллярного рака щитовидной железы, карциноида.
Больным с наличием лимфаденопатии, отклонений в обшем анализе крови, функциональных пробах печени, рентгенологическими изменениями органов грудной клетки показана компьютерная томография (грудной клетки, органов брюшной полости, малого таза, шеи и т.д.) для исключения отдаленных метастазов меркелиомы.
Течение меркелиомы. Заболевание обычно протекает злокачественно. Местные рецидивы отмечаются почти в 30% случаев. Почти у половины больных выявляются метастазы в регионарные лимфоузлы, а у трети больных — в печень, кости, лимфоузлы, кожу, спинной или головной мозг, легкие, яички, почки, поджелудочную железу, толстую кишку и т.д. Смертность при меркелиоме составляет 33%, 5-летняя выживаемость при отсутствии метастазов — 50-60%; при наличии метастазов летальный исход наступает в течение 6 мес. В то же время сообщается и о спонтанном регрессе меркелиомы, связанном с апоптозом, клеточным некрозом и лимфоцитарной инфильтрацией опухоли.
Лечение меркелиомы. Учитывая агрессивную природу этой опухоли, для сведения к минимуму возможности рецидивов проводится хирургическое иссечение опухоли с захватом 1-3 см видимо здоровых тканей, иногда в комбинации с лучевой терапией и/или химиотерапией (метотрексат, циклофосфамид, 5-фторурацил и др.). Сообщается об эффективности внугриопухолевых инъекций фактора некроза опухоли. Иногда при локализованном новообразовании применяют микрографическую операцию по Mohs, обеспечивающую микроскопический контроль краев опухоли и максимальное сохранение здоровых тканей. Лучевая терапия обычно используется как вспомогательный метод после широкого удаления опухоли, при рецидиве заболевания или ангиолимфатической инвазии. Поле облучения должно включать место первичной опухоли, послеоперационный рубец и регионарные лимфоузлы. Рентгенотерапия как метод лечения первичной меркелиомы применяется больным с наличием противопоказаний к оперативному лечению или с крупными неоперабельными опухолями, расположенными вблизи жизненно важных органов.
При местном рецидиве и меркелиоме с метастазами в лимфоузлы, сопровождающейся в 2/3 случаев летальным исходом, методами выбора являются удаление рецидивной опухоли, лимфатических узлов и лучевая терапия места ервичн опухоли и регионарных лимфатических узлов. Химиотерапия — метод выбора для лечения больных с диссеминированной меркелиомой.
Прогноз меркелиомы. Меркелиома — высокозлокачественная опухоль. Отдаленный прогноз у этих больных неблагоприятный. Меркелиома имеет высокую частоту местных рецидивов и лимфатического распространения. В большинстве случаев местные рецидивы возникают в течение года после установления диагноза; метастазы в регионарные лимфоузлы возникают в 50-75% случаев. Отдаленные метастазы часты, поражаются печень, кости, головной мозг, легкие и кожа. Факторами, определяющими неблагоприятный прогноз опухоли, являются диаметр новообразования более 2 см, локализация на голове и шее, гистологические признаки поражения лимфатических узлов и кровеносных сосудов, низкая степень дифференцировки, митотический индекс 10 на поле большого увеличения микроскопа, метастазы к моменту установления первоначального диагноза.
Агрессивная природа меркелиомы делает наблюдение за больным еще более важным. Больные меркелиомой нуждаются в тщательном наблюдении с повторными осмотрами, направленными на раннее выявление регионарных и отдаленных метастазов. Этого можно достичь путем тщательного обследования больного по системам и осмотра кожи с пальпацией лимфоузлов, печени и селезенки.
Альвеолярная саркома мягких тканей. Эпителиоидная саркома.
Альвеолярная саркома мягких тканей - злокачественная опухоль спорного генеза. Излюбленная локализация новообразования — мягкие ткани передней поверхности бедра, передней брюшной стенки, боковой поверхности шеи. Пол и возраст значения не имеют.
Макроскопически альвеолярная саркома мягких тканей представлена крупным мягким узлом с характерным буроватым оттенком. Капсула выражена нечетко или отсутствует.
При гистологическом исследовании альвеолярная саркома мягких тканей имеет органоидное строение с наличием гнезд крупных полигональных клеток с центрально расположенными округлыми ядрами. Цитоплазма этих клеток чаще эозинофильная, но могут встречаться клетки с мелкозернистой или вакуолизированной цитоплазмой. В ней содержится PAS-положительный диастазорезистентный кристаллоидный материал. Некоторые альвеолы сплошь выполнены опухолевыми клетками, в других клетки расположены как бы по периферии, а центральная часть альвеол заполнена аморфным или мелкозернистым веществом. Строма между альвеолярными клеточными скоплениями содержит большое количество капилляров. При специальной окраске выявляются аргирофильные волокна, оплетающие отдельные альвеолы наподобие муфт.
Дифференциальный диагноз альвеолярной саркомы мягких тканей проводится с метастазами рака (в первую очередь почечно-клеточного светлоклеточного), а также с синовиальной саркомой.
Несомненно мягкотканная альвеолярная саркома — злокачественная опухоль, рецидивы и метастазы нередко обнаруживаются спустя 5-15 лет.
Эпителиоидная саркома
Эпителиоидная саркома (ЭС) впервые описана в 1970 г. в обзоре 62 случаев особой формы саркомы, неправильно диагностированной как хронический воспалительный процесс, некротизирующая гранулема или плоскоклеточный рак кожи. Она также напоминает синовиальную саркому и крупноклеточную саркому сухожильного влагалища. Гистогенез опухоли не ясен.
Ряд авторов связывают ее происхождение с плюрипотентной мезенхимальной клеткой, гистиопитом, синовиальной клеткой, фибробластом, миофибробластом или синобластной мезенхимальной клеткой. В частности, ультраструктурное исследование подтверждает гистиоцитарное происхождение эпителиоидной саркомы, а иммуногистохимическое — происхождение опухоли из плюрипотентной мезенхимальной клетки. Недавно клеточная линия, выращенная из ЭС, дала рост клональным субпопуляциям, экспрессирующим различные клеточные фенотипы: один тип клеток был позитивен на виментин, что подтверждает мезенхимальное происхождение опухоли, другой — на цитокератин (свидетельство ее эпителиального происхождения), третий — как на виментин, так и на белки нейрофиламентов, что предполагает смешанное мезенхимальное и невральное происхождение опухоли.
В одном исследовании с приминением хромосомного анализа при эпителиоидной саркоме в 64% случаев была обнаружена анэуплоидия, а в другом — стабильное содержание диплоидной ДНК; отмечены деления короткого плеча хромосомы 1, трисомия 2 и мутация в онкогене N-ras (при отсутствии) амплификации N-ras) но ее роль при эпителиоидной саркоме не определена; совсем недавно при эпителиоидной саркоме обнаружена клональная траслокация [t(8; 22)(q22;ql 1)], включающая ту же часть хромосомы 22, которая повреждается и в большинстве случаев саркомы Юинга.
Частота эпителиоидной саркоме в общей структуре мягкотканных сарком оценивается примерно в 1%. Это наиболее частая мягкотканная саркома кисти. ЭС поражает главным образом молодых людей. Возраст больных варьирует от 4 до 90 лет, составляя в среднем 23 года; 74% больных имеют возраст от 10 до 39 лет. Опухоль чаще встречается у мужчин (1,8:1), хотя у детей одинаково часто поражает лиц обоего пола. В 20% случаев новообразование возникает на месте предшествующей травмы.
Течение эпителиоидной саркоме. Эпителиоидная саркома растет очень медленно. Рецидивы и метастазы ЭС проявляются в виде множественных узлов. Метастазы могут быть первым клиническим проявлением заболевания. Опухоль распространяется по протяжению вдоль сухожилий, фасций или по периосту, метастазирует лимфогенно и гематогенно. Метастазы при эпителиоидной саркоме отмечаются приблизительно в 45-50% случаев, в том числе в 48% случаев — в регионарные лимфатические узлы, в 25% случаев — в легкие, в 10% — в кожу волосистой части головы, в 6% — в другие участки кожи; значительно реже они поражают твердую мозговую оболочку, печень, кости, головной мозг, поджелудочную железу, почки, щитовидную железу и толстую кишку. Продолжительность жизни после обнаружения метастазов ЭС колеблется от нескольких месяцев до 8 лет и более.
Рак Меркеля вульвы
Рак Меркеля вульвы – это редкая агрессивная злокачественная опухоль, поражающая наружные женские гениталии. Проявляется быстро увеличивающимся безболезненным узлом красноватой окраски в толще или на поверхности кожи половых губ. Диагноз устанавливается на основании опроса пациентки, данных визуального осмотра, биопсии. Отличить рак Меркеля от других видов карциномы можно лишь с применением иммуногистохимического метода исследования. Лечение комбинированное, включает хирургическую операцию, лучевую терапию. Иногда назначаются противоопухолевые препараты.
МКБ-10
Общие сведения
Рак Меркеля вульвы – злокачественная нейроэндокринная опухоль дермы, образованная клетками, которые сходны с «осязательными» эпидермальными, впервые описаны немецким морфологом Фридрихом Зигмундом Меркелем в 1875 году. Зафиксированы упоминания о нескольких десятках случаев этой карциномы, с каждым годом заболевание регистрируется всё чаще, что связано с внедрением современных методов диагностики. Болезни наиболее подвержены женщины европеоидной расы 50-70 лет. Рак Меркеля отличается от других форм кожных карцином быстрым местным ростом и ранним метастазированием.
Причины
Этиопатогенез рака Меркеля вульвы изучен мало. Считается, что инициацию развития новообразования может провоцировать как один, так и сразу несколько неблагоприятных факторов. Основными причинами возникновения заболевания считаются:
- Полиомавирусная инфекция. У 80% больных из неоплазии выделяют полиомавирус человека 5 (полиомавирус клеток Меркеля). Вирус не влечёт развития инфекции, сопровождаемой видимыми проявлениями, но его ДНК встраивается в клеточный геном, что приводит к злокачественной трансформации.
- Угнетение иммунной системы. Выраженное ослабление иммунного ответа, чаще связано с тяжёлым хроническим заболеванием, ВИЧ-инфекцией, приёмом иммуносупрессоров. У женщин с вирусом иммунодефицита риск неоплазии повышен в 13 раз, у пациенток после трансплантации – десятикратно.
- Наличие другой онкопатологии. Злокачественное новообразование другого вида и локализации увеличивает вероятность заболевания за счёт возможных общих этиологических факторов, нарушения иммунной реакции, патологических изменений кожи, связанных с противоопухолевой терапией. Так, при хроническом лимфолейкозе карцинома Меркеля выявляется в 30-50 раз чаще.
Провоцирующие факторы связаны друг с другом, ослабление иммунной реакции влечёт онкогенную активацию полиомавируса. К другим предрасполагающим условиям злокачественной трансформации клеток относятся постоянное травмирование кожи (например, при ношении тесного синтетического нижнего белья), избыточное воздействие ультрафиолета (пристрастие к загару без купальника).
Патогенез
В современной онкогинекологии наиболее распространена вирусная теория развития рака Меркеля. Заражение полиомавирусом чаще происходит у детей и подростков, пути передачи и риски точно не установлены. Далее вирус элиминируется или десятилетиями латентно существует в организме. Возникновению рака предшествует мутация вирусной ДНК под воздействием неблагоприятных факторов, её интеграция в геном клеток хозяина.
Следствием объединения становятся хромосомные аномалии и генные мутации поражённых клеток, влияющие на подавление апоптоза, бесконтрольное деление. Ранее из-за фенотипического сходства считалось, что рак происходит непосредственно из клеток, открытых Меркелем. Однако здоровые меркелевы клетки являются частью эпидермиса, а опухолевые поражают дерму и более глубокие слои, но не эпидермальный.
Этот факт, а также некоторые отличия химического состава и разнообразные варианты дифференцировки (железистая, плоскоклеточная, меланоцитарная) опухолевых клеток позволили предположить происхождение рака Меркеля из стволовых клеток. Источником карциномы являются полипотентные клетки дермы, приобретающие фенотип и специализацию нейроэндокринных при злокачественной трансформации.
Классификация
Для оценки локального поражения, возможного вовлечения регионарных лимфатических узлов и отдалённых органов используется международная классификация TNM. Степень тяжести заболевания определяется стадией:
- I стадия (T1Nx-0M0). Характеризуется местным процессом без вовлечения отдалённых органов, отсутствием видимых метастазов в регионарные лимфоузлы, размером очага не более 2 см. Стадия IA устанавливается только после гистологического подтверждения интактности лимфоузлов. Без морфологического исследования распространение соответствует IA.
- II стадия (T2-3Nx-0M0 и T4N0M0). Стадии IIA-B отличаются от IA-B только размером первичного рака (более 2, но менее 5 см). На стадии IIС размер первичного очага более 5 см, регионарные лимфоузлы и дистантные органы не поражены.
- IIIстадия(T0-4N1a,b-2M0). Характеризуется любым размером опухоли, отсутствием отдалённых метастазов, поражением регионарных лимфоузлов. На стадии IIIA имеются микроскопические метастазы (определяются при гистологическом исследовании удалённого узла), на стадии IIIB – макроскопические, видимые на УЗИ и КТ.
- IVстадия (T0-4N0-2M1). Диагностируется при наличии отдалённых метастазов при любом размере первичной неоплазии и состоянии регионарных лимфоузлов. Отдалённые метастазы в лимфоузлы, кожу, мягкие ткани обозначают M1a, лёгкие – M1b, иные органы – M1c.
Буквенные (A, B, C) градации стадий влияют на прогноз – повышение распространённости процесса на одну такую «ступень» снижает показатель пятилетней выживаемости на 2-5%. В отличие от прочих видов карцином, гистологическое определение степени злокачественности в диагностике неоплазии не предусмотрено.
Симптомы
Рак Меркеля проявляется в виде плотного безболезненного округлого узелка в области кожи лобка, вульвы. Кожа над образованием гладкая, иногда с видимым сосудистым рисунком. Цвет может варьироваться от розового до красного и красно-фиолетового. У двух третей больных опухоль представлена единичным узлом, у остальных пациентов рядом присутствуют сателлиты (дочерние или первично множественные узелки).
Размеры новообразования чаще не превышают 2 см, в 35% случаев опухоль продолжает расти и может достигать 20 см. Её контуры ровные, структура однородная. Единственным видимым свидетельством злокачественного характера неоплазии зачастую является лишь быстрый рост – в течение трёх месяцев возможно двукратное и более увеличение.
Осложнения
Наиболее опасное осложнение новообразования – метастазы, распространяющиеся по лимфатической и кровеносной системе. Обнаруживаются у 65-85% больных, на момент первичной диагностики регистрируются у 15% пациенток. Частота метастатических поражений различной локализации при этой форме рака: отдалённых участков кожи – до 30%, лёгких – 10-23%, головного мозга – 18%, костей – 10-15%, печени – 13%.
У 20% больных первичная опухоль (обычно внушительных размеров) изъязвляется, подвергается некротическому распаду. Это создаёт благоприятные условия для развития гнойно-септических осложнений, затрудняет нахождение женщины в социуме, пагубно влияет на семейные отношения ввиду неприятного запаха, постоянного подтекания сукровицы и гноя. При распаде рака нередки кровотечения из повреждённых сосудов, ослабляющие пациентку.
Диагностика
Установление диагноза рака Меркеля вульвы затруднено. Клинически развитие неоплазии больше напоминает доброкачественный процесс, правильный диагноз выставляется только 1% пациенток с нейроэндокринной карциномой кожи половых органов. Обследование проводится под руководством онкогинеколога или хирурга-онколога, обязательно включает:
- Общий осмотр. В ходе осмотра и пальпации наружных гениталий врач обнаруживает образование на коже вульвы. Заподозрить в нём рак Меркеля можно по быстрому росту опухоли, бессимптомному течению, данным анамнеза (возрасту более 50 лет, иммуносупрессии, сопутствующему лимфолейкозу).
- Лабораторная диагностика. Образец, взятый из опухолевого очага, подвергают гистологическому и иммуногистохимическому исследованию. Первое позволяет определить злокачественную природу опухоли, второе – выяснить её генотип и установить окончательный диагноз.
Для выявления регионарных и отдалённых макрометастазов назначают сцинтиграфию костей, УЗИ лимфоузлов, органов брюшной полости и малого таза, КТ грудной клетки и головы. Патологию дифференцируют с доброкачественными (дерматофибромой, липомой, атеромой) и другими злокачественными (беспигментной меланомой, плоскоклеточным раком низкой дифференцировки, метастазом мелкоклеточной карциномы лёгких) образованиями.
Лечение рака Меркеля
Поскольку карцинома данного типа мало распространена и слабо изучена, единых стандартов ее лечения не существует. Характер терапии соответствует особенностям неоплазии – интенсивный, агрессивный. Основным методом является хирургическая операция, которую нередко сочетают с лучевой терапией. Противоопухолевые препараты применяют реже.
Консервативная терапия
В настоящее время в лечении рака Меркеля вульвы наряду с хирургической операцией используются как классические (лучевая терапия, химиотерапия), так и новые перспективные методы лечения, которые избирательно действуют на опухоль при минимальном влиянии на здоровые ткани. Достоинства и недостатки первых уже хорошо известны, последние детально изучаются, из них неплохо зарекомендовала себя фотодинамическая терапия.
- Лучевая терапия. Чаще назначается в качестве дополнения к операции для облучения послеоперационного рубца. Опухоль обладает высокой чувствительностью к ионизирующему излучению, поэтому радиотерапия может применяться как самостоятельный метод лечения поражённых сторожевых лимфоузлов и даже первичного очага.
- Химиотерапия. Карцинома из клеток Меркеля относительно резистентна к противоопухолевым препаратам, к тому же последние плохо переносятся возрастными пациентками, способны вызывать снижение чувствительности к последующему лучевому лечению. Поэтому химиотерапию назначают при невозможности иссечения или облучения рака, например, из-за обширного местного распространения.
- Фотодинамическая терапия. Заключается в избирательном накоплении фотосенсибилизирующего препарата раковыми клетками и их последующем разрушении под воздействием лазерного луча. Метод признан эффективным, недавно вошёл в протоколы терапии рака Меркеля в США и странах Европы. В России недостаточно доступен из-за высокой стоимости лечения.
Хирургическое лечение
Хирургическая операция является ведущим методом лечения рака Меркеля вульвы. При обнаружении этого вида карциномы выполняется широкое (с отступом не менее 2,5-3 см от краёв) иссечение опухоли. При вовлечении регионарных лимфоузлов резекция первичного очага дополняется лимфодиссекцией. После удаления неоплазии выполняется гистологическое исследование среза.
Широкое иссечение может быть единственным радикальным методом лечения на начальных стадиях новообразования без регионарного распространения. При наличии опухолевых клеток в краях резекции хирургическое вмешательство обязательно дополняют лучевой терапией. Удаление опухоли показано и в терминальной стадии – при её распаде. В этом случае выполняется санитарная (нерадикальная) операция с целью повышения качества жизни.
Прогноз и профилактика
Рак Меркеля вульвы агрессивнее таких же опухолей иной локализации. Прогноз зависит от стадии заболевания: пятилетний порог выживаемости после лечения удаётся преодолеть 60-80% пациенток с I стадией карциномы (на IA стадии этот показатель выше на 20%, чем при IB) и 8% на последней стадии. На исход лечения влияет возможность устранения иммунодефицитного состояния – известен случай спонтанного разрешения карциномы Меркеля на фоне успешной терапии ВИЧ.
Для предупреждения опухоли следует своевременно лечить общие заболевания, не злоупотреблять загаром, носить удобное бельё. Вторичная профилактика заключается в ранней диагностике первичной опухоли (необходима онкологическая настороженность врача, тщательное обследование кожных покровов у пациенток группы риска) и пожизненном диспансерном наблюдении больных для выявления рецидивов, вероятность которых составляет 30%.
1. Карцинома Меркеля: клиника, диагностика и лечение / Коровин С.И., Колесниченко В.О. , Кукушкина М.Н., Паливец А.Ю., Остафийчук В.В.// Клиническая Онкология – 2014 – №1 (13).
2. Опухоли женской репродуктивной системы с фенотипом клеток Меркеля / Никогосян С.О., Такибова Т.Ш., Кузнецов В.В., Анурова О.А. // Российский онкологический журнал – 2016 – 21 (4).
Читайте также:
- Как избавиться от козней врагов? Разбираемся с недругами
- Исследование подвижности в шейном отделе позвоночника
- Обследование пациента с заболеванием печени
- Носовые раковины. Носовые ходы полости носа
- Латеральное ложе ладони. Тенар. Мышцы латерального ложа ладони. Нервы и сосуды тенара. Медиальное ложе. Гипотенар.
