Диагностика причин геморрагической сыпи. Дифференциация лихорадки паппатачи
Добавил пользователь Владимир З. Обновлено: 10.01.2026
Геморрагическая лихорадка Крым-Конго (лат. febris haemorrhagica crimiana, син.: крымская геморрагическая лихорадка, Конго-Крымская геморрагическая лихорадка, среднеазиатская геморрагическая лихорадка) - острое инфекционное заболевание человека, передающееся через укусы клещей, характеризующееся лихорадкой, выраженной интоксикацией и кровоизлияниями на коже и внутренних органах. Впервые выявлено в 1944 году в Крыму. Возбудитель выявлен в 1945-м. В 1956 году в Конго было выявлено схожее заболевание. Исследования вируса установили его полную идентичность с вирусом, обнаруженным в Крыму.
Что провоцирует / Причины Крымской геморрагической лихорадки:
Возбудителем крымской геморрагической лихорадки является вирус из семейства Bunyaviridae, рода Nairovirus. Относится к арбовирусам (Arboviridae). Открыт в 1945 г. М. П. Чумаковым в Крыму, при исследовании крови больных солдат и переселенцев, заболевших при проведении работ по уборке сена. В 1956 г. в Конго из крови заболевшего мальчика был выделен аналогичный по антигенному составу вирус. Возбудитель получил название вирус Конго. Вирионы сферические, диаметр 92-96 нм, окружены липидосодержащей оболочкой. Наиболее чувствительны к вирусу культуры клеток почек эмбриона свиней, сирийских хомячков и обезьян. Плохо устойчив в окружающей среде. При кипячении вирус погибает мгновенно, при 37 `С - через 20 ч, при 45 `С - через 2 ч. В высушенном состоянии вирус остается жизнеспособным свыше 2 лет. В пораженных клетках локализуется преимущественно в цитоплазме.
Природный резервуар возбудителя - грызуны, крупный и мелкий рогатый скот, птицы, дикие виды млекопитающих, также сами клещи, способные передавать вирус потомству через яйца, и являющиеся вирусоносителями пожизненно. Источник возбудителя - больной человек или инфицированное животное. Вирус передается при укусе клеща, либо проведении медицинских процедур, связанных с инъекциями или забором крови. Основные переносчики - клещи Hyalomma marginatus, Dermacentor marginatus, Ixodes ricinus. Вспышки заболевания на территории России ежегодно бывают в Краснодарском и Ставропольском крае, Астраханской, Волгоградской и Ростовской областях, в республиках Дагестан, Калмыкия и Карачаево-Черкесии. Заболевание также встречается на юге Украины и в Крыму, Средней Азии, Китае, Болгарии, Югославии, Пакистане, Центральной, Восточной и Южной Африке (Конго, Кения, Уганда, Нигерия и др.). В 80 % случаев заболевают лица в возрасте от 20 до 60 лет.
Патогенез (что происходит?) во время Крымской геморрагической лихорадки:
В основе патогенеза геморрагической крымской лихорадки лежит повышение проницаемости сосудистой стенки. Нарастающая вирусемия обусловливает развитие тяжелого токсикоза, вплоть до инфекционно-токсического шока с диссеминированным внутрисосудистым свертыванием крови, угнетение кроветворения, что усугубляет проявления геморрагического синдрома.
Воротами инфекции является кожа в месте укуса клеща или мелкие травмы при контакте с кровью больных людей (при внутрибольничном заражении). На месте ворот инфекции выраженных изменений не наблюдается. Вирус проникает в кровь и накапливается в клетках ретикулоэндотелиальной системы. При вторичной более массивной вирусемии появляются признаки общей интоксикации, поражение эндотелия сосудов и развивается разной выраженности тромбогеморрагический синдром. Патологоанатомические изменения характеризуются множественными геморрагиями в слизистые оболочки желудка и кишечника, наличием крови в просвете, однако воспалительные изменения отсутствуют. Головной мозг и его оболочки гиперемированы, в них обнаруживаются кровоизлияния диаметром 1-1,5 см с разрушением мозгового вещества. По всему веществу мозга выявляют мелкие кровоизлияния. Кровоизлияния также наблюдаются в легких, почках и др. Многие вопросы патогенеза лихорадки Крым-Конго остаются неизученными.
При вскрытии обнаруживают множественные кровоизлияния в слизистых оболочках желудочно-кишечного тракта, кровь в его просвете, но воспалительные изменения отсутствуют. Головной мозг и его оболочки гиперемированы, в них обнаруживаются кровоизлияния диаметром 1-1,5 см с разрушением мозгового вещества. По всему веществу мозга выявляют мелкие кровоизлияния. Кровоизлияния также наблюдают в легких, почках, печени и др.
Симптомы Крымской геморрагической лихорадки:
Инкубационный период от одного до 14 дней. Чаще 3-5 дней. Продромальный период отсутствует. Болезнь развивается остро.
В начальном (предгеморрагическом) периоде отмечаются лишь признаки общей интоксикации, характерные для многих инфекционных болезней. Начальный период длится чаще 3-4 дня (от 1 до 7 дней). В этот период на фоне высокой лихорадки отмечают слабость, разбитость, головная боль, ломота во всем теле, сильная головная боль, боли в мышцах и суставах.
К более редким проявлениям начального периода относится головокружение, нарушение сознания, сильные боли в икроножных мышцах, признаки воспаления верхних дыхательных путей. Лишь у некоторых больных еще до развития геморрагического периода появляются характерные для этой болезни
симптомы - повторная рвота, не связанная с приемом пищи, боли в пояснице, боли в животе, преимущественно в эпигастральной области.
Постоянным симптомом является лихорадка, которая длится в среднем 7-8 дней, особенно типична для крымской геморрагической лихорадки температурная кривая. В частности, при появлении геморрагического синдрома отмечается снижение температуры тела до субфебрильной, через 1-2 дня температура тела вновь повышается, что обусловливает характерную для этой болезни "двугорбую" температурную кривую.
Геморрагический период соответствует периоду разгара заболевания. Выраженность тромбогеморрагического синдрома определяет тяжесть и исход болезни. У большинства больных на 2-4-й день болезни (реже на 5-7-й день) появляется геморрагическая сыпь на коже и слизистых оболочках, гематомы в местах инъекций, могут быть кровотечения (желудочные, кишечные и др.). Состояние больного резко ухудшается. Гиперемия лица сменяется бледностью, лицо становится одутловатым, появляются цианоз губ, акроцианоз. Сыпь на коже вначале петехиальная, в это время появляется энантема на слизистых оболочках ротоглотки, могут быть более крупные кровоизлияния в кожу. Возможны носовые, маточные кровотечения, кровохарканье, кровоточивость десен, языка, конъюнктив. Прогностически неблагоприятно появление массивных желудочных и кишечных кровотечений. Состояние больных становится еще более тяжелым, отмечаются нарушения сознания. Характерны боли в животе, рвота, понос; печень увеличена, болезненна при пальпации, симптом Пастернацкого положительный. Брадикардия сменяется тахикардией, АД снижено. У некоторых больных отмечается олигурия, нарастает остаточный азот. В периферической крови - лейкопения, гипохромная анемия, тромбоцитопения, СОЭ без существенных изменений. Лихорадка длится 10-12 дней. Нормализация температуры тела и прекращение кровотечений характеризует переход к периоду выздоровления. Длительно сохраняется астенизация (до 1-2 мес). У отдельных больных могут быть легкие формы болезни, протекающие без выраженного тромбогеморрагического синдрома, но они, как правило, остаются не выявленными.
Как осложнения могут наблюдаться сепсис, отек легкого, очаговая пневмония, острая почечная недостаточность, отит, тромбофлебиты. Летальность составляет от 2 до 50 %.
Диагностика Крымской геморрагической лихорадки:
Диагностика крымской геморрагической лихорадки основана на клинической картине, данных эпидемиологического анамнеза (пребывание в зоне природных очагов, нападение клещей, контакт с больными крымской геморрагической лихорадкой), результатах лабораторных исследований. В крови отмечается сниженное количество эритроцитов, лейкопения (до 1х109-2х109/л), нейтропения, тромбоцитопения. Для подтверждения диагноза используют выделение вируса из крови больного, с 6-10-го дня болезни определяется повышение титра антител в повторных пробах сыворотки крови больного в РСК, реакции диффузной преципитации а агаре, реакции пассивной гемагглютинации.
Дифференциальную диагностику проводят с другими вирусными болезнями, проявляющимися геморрагическим синдромом, особенно если больной в последние дни до развития клинических проявлений болезни находился в странах с тропическим и субтропическим климатом, с лептоспирозом, геморрагической лихорадкой с почечным синдромом, геморрагическим васкулитом, сепсисом и т.п.
Лечение Крымской геморрагической лихорадки:
Больных обязательно изолируют в инфекционном отделении стационара. Лечение симптоматическое и этиотропное. Назначают противовоспалительные препараты, мочегонные. Исключают применение препаратов, усиливающих поражение почек, например, сульфаниламиды. Также назначают противовирусные препараты (рибавирин, реаферон). В первые 3 дня вводят гетерогенный специфический лошадиный иммуноглобулин, иммунную сыворотку, плазму или специфический иммуноглобулин, полученные из сыворотки крови переболевших или привитых лиц. Специфический иммуноглобулин используется для экстренной профилактики у лиц, соприкасающихся с кровью больного.
Профилактика Крымской геморрагической лихорадки:
Для предотвращения заражения основные усилия направляют на борьбу с переносчиком заболевания. Проводят дезинсекцию помещений для содержания скота, предотвращают выпас на пастбищах, находящихся на территории природного очага. Людям в индивидуальном порядке следует использовать защитную одежду. Обрабатывать одежду, спальные мешки и палатки репеллентами. При укусах клеща в зоне обитания немедленно обратиться в медицинское учреждение за помощью. Для лиц, которые собираются въехать на территорию Юга России рекомендуется профилактическая вакцинация. В лечебных учреждениях следует учитывать высокую контагиозность вируса, а также его высокую концентрацию в крови больных. Поэтому больных необходимо помещать в отдельный бокс, а обслуживание доверять только специально обученному персоналу.
К каким докторам следует обращаться если у Вас Крымская геморрагическая лихорадка :
Вас что-то беспокоит? Вы хотите узнать более детальную информацию о Крымской геморрагической лихорадки, ее причинах, симптомах, методах лечения и профилактики, ходе течения болезни и соблюдении диеты после нее? Или же Вам необходим осмотр? Вы можете записаться на прием к доктору .
Диагностика причин геморрагической сыпи. Дифференциация лихорадки паппатачи
Собственно геморрагические лихорадки следует дифференцировать от ряда инфекционных болезней, при которых геморрагический синдром лишь одна из составляющих клинической картины. В начальной стадии заболевания до развития геморрагических симптомов в их течении много сходства с наиболее известными тяжелыми формами гриппа. В первые 1-3 дня как при гриппе, так и при ГЛ больных беспокоят высокая лихорадка, головная боль, появляются инъекция склер, гиперемия лица и слизистых оболочек; в крови лейкопения.
Однако при геморрагической лихорадке более выражены симптомы поражения ЦНС: заторможенность, сонливость. Редко развиваются или вообще отсутствуют катаральные явления, слезотечение, слизистые выделения из носа, кашель. Напротив, часты диарея и рвота, не типичные для гриппа. Уже в этом периоде, например, больные с ГЛСПС отмечают боль в пояснице, появляется резко положительный симптом Пастернацкого. Весьма характерна сезонность этих заболеваний, различная для геморрагической лихорадки и гриппа.
Обычно начальный период геморрагической лихорадки, регистрируемых, как правило, в теплое время года, трактуется ошибочно как «летний грипп».
Сходство гриппа и других геморрагической лихорадки с лептоспирозом, особенно с безжелтушным, заключается в остром начале болезни, появлении головной боли, высокой температуры тела. Однако при лептоспирозе, также как и при ГЛ, появляются геморрагическая и розеолезная или макулопапулезная сыпь, инъекция склер, изменения в моче (альбуминурия, цилиндрурия). Гриппа с сыпью не существует, за исключением лекарственной (легко отличимой на основе данных аллергоанамнеза).
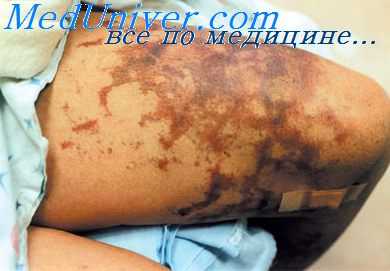
При геморрагической лихорадке более выражены гиперемия лица, сухость кожи, характерна петехиальная сыпь с начальной локализацией в области груди, подмышечных впадин, внутренних поверхностей плеч. Сыпь при лептоспирозе эритематозно-розеолезная, имеет склонность к распространению по всему телу. Патогномонична для лептоспироза боль в икроножных мышцах.
Для лихорадки паппатачи, регистрируемой в период выплода москитов, характерны боль в глазных яблоках, инъекция склер. Особенно выделяется участок в области наружного угла глаза, он имеет форму треугольника, обращенного основанием кнаружи (симптом Пика). Наблюдаются гиперемия и отечность слизистой оболочки ротоглотки с точечными геморрагиями. Выражены мышечная боль, тахикардия, сменяющаяся при нормализации температуры брадикардией, бессонница; в крови лейкопения.
При острых вирусных гепатитах геморрагический синдром обычно появляется на фоне выраженной желтухи и особенно при развитии острой и подострой дистрофии печени. Помимо петехиальной сыпи, местами сливающейся в обширные кровоподтеки, также возможны носовые, желудочные, маточные кровотечения. ГСм присущ более всего гепатиту В и Дельта. При гепатите Е у беременных часто развивается нефропатия с гематурией, летальность при этом достигает 16%.
В отдельных случаях инфекционного мононуклеоза возможны петехиальные высыпания на коже, в конъюнктивы и слизистые оболочки, которые у подобных больных преобладают над другими клиническими симптомами (увеличением миндалин, лимфоузлов, печени и селезенки). Сыпь розеолезно-патехиального характера является патогномоничным признаком сыпного тифа. Она наблюдается при других эндемических риккетсиозах (крысином сыпном тифе, клещевом сыпном тифе Северной Азии, клещевой марсельской и астраханской риккетсиозной лихорадках). Сыпь появляется на 4-6-й день от начала болезни, сохраняется в течение 2-3 дней, быстро угасает. Так же как при ГЛ, у больных сыпным тифом лицо гиперемировано, одутловато.
Отмечаются гиперемия кожи шеи, груди, зева, энантема на мягком небе, инъекция сосудов склер с мелкими кровоизлияниями (симптом Киари-Авцына).
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Лихорадка паппатачи
Лихорадка паппатачи – острая природно-очаговая инфекция, вызываемая фильтрующимся арбовирусом и протекающая с кратковременным лихорадочным синдромом. Лихорадка паппатачи сопровождается фебрильной температурой, головными и мышечными болями, глазными реакциями (симптомами Пика и Тауссига), гиперемией лица и шеи, геморрагиями, менингеальными явлениями, длительным астеническим синдромом. Распознавание лихорадки паппатачи проводится на основе эпидемиологического анамнеза, клинической картины, серологического и вирусологического исследований. Лечение лихорадки паппатачи симптоматическое; включает дезинтоксикационную терапию, прием жаропонижающих, сердечно-сосудистых средств, витаминов.
Общие сведения
Лихорадка паппатачи (москитная, трехдневная, флеботомная лихорадка) - трансмиссивное вирусное заболевание с характерной кратковременной лихорадкой, выраженной миалгией, патогномоничными реакциями со стороны глаз, неврологической симптоматикой. Территория распространения лихорадки паппатачи совпадает с ареалом обитания москитов-переносчиков и охватывает тропические и субтропические регионы (Средиземноморье, Балканы, Ближний Восток, Восточную и Западную Африку, Южную и Юго-Восточную Азию, Северный Кавказ и Закавказье, Среднюю Азию). Заболеваемость лихорадкой паппатачи характеризуется строгой весенне-летней сезонностью с двумя пиками (май-июнь, июль-август), обусловленными выплодом москитов. Лихорадка паппатачи чаще развивается у неиммунных лиц, впервые приезжающих в эндемичные районы; у коренных жителей имеется иммунитет вследствие заболевания, перенесенного в раннем детстве.
Причины лихорадки паппатачи
Лихорадку паппатачи вызывают 5 серотипов фильтрующегося РНК-геномного вируса из семейства буньяновирусов. Вирусные частицы чувствительны к нагреванию, воздействию дезинфицирующих средств, однако устойчивы к низким температурам; в высушенном состоянии сохраняются до 3-7 месяцев. Существуют природные и антропургические очаги лихорадки паппатачи.
Источником вируса служат инфицированные дикие и синантропные грызуны или больной человек в стадии вирусемии. Специфическими переносчиками вируса лихорадки паппатачи выступают летающие кровососущие насекомые – самки москитов Phlebotomus papatasii. При питании кровью больных животных и человека, находящегося в начальном периоде заболевания, вирус лихорадки паппатачи попадает в организм москита, размножается и остается в нем пожизненно, передаваясь следующим поколениям трансовариально. Человеку лихорадка паппатачи передается чаще всего трансмиссивным путем при укусах зараженных москитов; не исключается возможность парентерального заражения через недостаточно обработанные медицинские инструменты.
Укусы москитов сопровождаются покраснением кожных покровов, отеком, образованием зудящего узелка, расчесами. В организме человека вирус лихорадки паппатачи поражает клетки моноцитарно-макрофагальной системы, где быстро репродуцируется в течение инкубационного периода и уже в первые 2-3 дня заболевания попадает в кровяное русло с развитием генерализованной вирусемии. Ввиду определенной нейротропности, вирус лихорадки паппатачи оседает в клетках ЦНС, вызывая нарушение ее функций, приводя к церебральной гипертензии. Изменения также затрагивают мелкие сосуды и мышцы.
Симптомы лихорадки паппатачи
Заметна одутловатость лица и шеи, гиперемия слизистой оболочки зева с точечными геморрагиями, отеком небных дужек и язычка. На губах возможно появление герпетических высыпаний, на коже – макулезной или уртикарной сыпи и мелкоточечных кровоизлияний. Могут наблюдаться носовые и желудочно-кишечные кровотечения. При тяжелых формах лихорадки паппатачи появляются неврологические симптомы: головокружения, гиперестезия, менингеальные явления, беспокойство, возбуждение, бред, потеря сознания. Нередко возникает вздутие живота, тошнота, рвота, учащенный до 5-6 раз в сутки жидкий стул с примесью слизи.
Длительность лихорадочного периода определяется тяжестью клинического течения лихорадки паппатачи: при легкой форме фаза лихорадки продолжается 1-2 дня, при среднетяжелой – 3-4 дня, при тяжелой – до 8 дней. Температура снижается критически до нормальных или субфебрильных показателей, что сопровождается резкой слабостью и проливным потом, брадикардией. Период реконвалесценции длительный; продолжается несколько недель и протекает с выраженной астенией, невралгиями, депрессией и снижением работоспособности. Иногда имеют место трофические расстройства, проявляющиеся выпадением волос, ломкостью ногтей. Осложнения лихорадки паппатачи отмечаются редко в виде пневмонии, инфекционного психоза.
Диагностика
Основу диагностики лихорадки паппатачи составляют данные эпидемиологического анамнеза (эндемичный район, сезонность, массовость заболевания), характерной клинической картины (острое начало, кратковременность лихорадки, выраженная миалгия, симптомы Пика и Тауссига), лабораторных исследований (общего анализа крови, серологических реакций, вирусологического метода).
В крови больного лихорадкой паппатачи отмечается нарастающая лейкопения со сдвигом влево, лимфопения, анэозинофилия, моноцитоз. Люмбальная пункция и анализ цереброспинальной жидкости выявляют признаки повышенного ликворного давления, умеренный цитоз и высокое содержание белка. Диагноз лихорадки паппатачи подтверждает выделение вируса из крови и спинномозговой жидкости в лихорадочный период методом интрацеребрального заражения новорожденных мышей. Серологические исследования (РН, РСК, РТГА с парными сыворотками), проведенные на 2-3 день заболевания и через 2-3 недели после этого, показывают нарастание титра специфических антител. Дифференциальная диагностика лихорадки паппатачи проводится с гриппом, малярией, сыпным и клещевым возвратным тифами, лихорадкой денге, безжелтушной формой лептоспироза, энтеровирусной лихорадкой и др.
Лечение и профилактика лихорадки паппатачи
Больные лихорадкой паппатачи подлежат госпитализации в инфекционный стационар. Специфического лечения москитной лихорадки не существует; в острый период больным показан постельный режим, достаточная питьевая нагрузка, прием витаминов. Медикаментозная поддержка включает дезинтоксикационную и симптоматическую терапию (назначение жаропонижающих и сердечно-сосудистых средств; при внутричерепной гипертензии – диуретиков). Выписка пациентов, перенесших лихорадку паппатачи, осуществляется спустя 2-3 недели от начала заболевания (на 7-10 день апирексии).
Исход лихорадки паппатачи благоприятный: осложнения достаточно редки, в некоторых случаях возможны рецидивы. Предупреждение распространения лихорадки паппатачи предполагает уничтожении взрослых москитов и очагов их выплода (нор грызунов, щелей и трещин в стенах и полу построек, мусорных свалок), инсектицидную обработку хозяйственных строений и жилища, защиту людей от укусов москитов (оборудование тамбуров, использование сеток на окнах и пологов над кроватью, ношение защитной спецодежды и сеток, пропитанных репеллентами). Специфическая профилактика лихорадки паппатачи проводится эмбриональной формалинизированной вакциной за 2 месяца до начала эпидемического сезона.
Геморрагические лихорадки
Геморрагические лихорадки – вирусные инфекции с природно-очаговым распространением, протекающие с геморрагическим и острым лихорадочным синдромом. Симптоматика геморрагических лихорадок включает выраженную интоксикацию, высокую температуру тела, геморрагическую сыпь, кровотечения различной локализации, полиорганные нарушения. Форма геморрагической лихорадки определяется с учетом клинико-эпидемиологических и лабораторных данных (ПЦР, ИФА, РИФ). При геморрагических лихорадках проводится дезинтоксикационная, противовирусная, гемостатическая терапия, введение специфических иммуноглобулинов, борьба с осложнениями.
Геморрагические лихорадки – группа инфекционных заболеваний вирусной природы, вызывающих токсическое поражение сосудистых стенок, способствуя развитию геморрагического синдрома. Протекают на фоне общей интоксикации, провоцируют полиорганные патологии. Геморрагические лихорадки распространены в определенных регионах планеты, в ареалах обитания переносчиков заболевания. Вызывают геморрагические лихорадки вирусы следующих семейств: Togaviridae, Bunyaviridae, Arenaviridae и Filoviridae. Характерной особенностью, объединяющей эти вирусы, является сродство к клеткам эндотелия сосудов человека.
Резервуаром и источником этих вирусов является человек и животные (различные виды грызунов, обезьяны, белки, летучие мыши и др.), переносчиком – комары и клещи. Некоторые геморрагические лихорадки могут передаваться контактно-бытовым, пищевым, водным и другими путями. По способу заражения эти инфекции подразделяются на группы: клещевые инфекции (Омская, Крымская-Конго и лихорадка Кьясанурского леса), комариные (желтая, лихорадка денге, Чукунгунья, долины Рифт) и контагиозные (лихорадки Лаоса, Аргентинская, Боливийская, Эбола, Марбург и др.).
Восприимчивость к геморрагическим лихорадкам у человека довольно высока, заболевают преимущественно лица, чья профессиональная деятельность связана с дикой природой. Заболеваемость в городах чаще отмечается у граждан, не имеющих постоянного места жительства и сотрудников бытовых служб, контактирующих с грызунами.
Симптомы геморрагической лихорадки
Геморрагические лихорадки в большинстве случаев объединяет характерное течение с последовательной сменой периодов: инкубации (как правило, 1-3 недели), начальный (2-7 дней), разгара (1-2 недели) и реконвалесценции (несколько недель). Начальный период проявляется общеинтоксикационной симптоматикой, обычно весьма интенсивной. Лихорадка при тяжелом течении может достигать критических цифр, интоксикация – способствовать расстройству сознания, бреду, галлюцинациям.
На фоне общей интоксикации уже в начальном периоде отмечают токсическую геморрагию (капиляротоксикоз): лицо и шея, конъюнктива больных обычно гиперемированы, склеры инъецированы, могут выявляться элементы геморрагической сыпи на слизистой мягкого неба, эндотелиальные симптомы («жгута» и «щипка») – положительны. Отмечаются токсические нарушения сердечного ритма (тахикардия, переходящая в брадикардию), снижение артериального давления. В этот период общий анализ крови показывает лейкопению (сохраняется 3-4 дня) и нарастающую тромбоцитопению. В формуле крови нейтрофилез со сдвигом влево.
Перед наступлением периода разгара нередко отмечается кратковременная нормализация температуры и улучшение общего состояния, после чего токсикоз нарастает, интенсивность общей клиники увеличивается, развиваются полиорганные патологии, нарушения гемодинамики. В период реконвалесценции происходит постепенный регресс клинических проявлений и восстановление функционального состояния органов и систем.
Геморрагический дальневосточный нефрозонефрит нередко называют геморрагической лихорадкой с почечным синдромом, поскольку для этого заболевания характерно преимущественное поражение сосудов почек. Инкубация геморрагического дальневосточного нефрозонефрита составляет 2 недели, но может сокращаться до 11 и удлиняться до 23 дней. Впервые дни заболевания возможны продромальные явления (слабость, недомогание). Затем развивается тяжелая интоксикация, температура тела поднимается до 39,5 и более градусов и сохраняется на протяжении 2-6 дней. Спустя 2-4 дня от начала лихорадки появляется геморрагическая симптоматика на фоне прогрессирующей интоксикации. Иногда могут отмечаться менингеальные симптомы (Кернига, Брудзинского, ригидность затылочных мышц). Ввиду токсического поражения головного мозга, сознание нередко спутано, появляются галлюцинации, бред.
Общий геморрагический синдром сопровождается симптоматикой со стороны почек: боль в пояснице, положительный симптом Пастернацкого, в общем анализе мочи выявляют эритроциты, цилиндры, белок. С прогрессированием заболевания почечный синдром усугубляется, равно, как и геморрагический. В разгар заболевания отмечаются кровотечения из носа, десен, геморрагическая сыпь на туловище (преимущественно в области плечевого пояса и боковых поверхностей груди). При осмотре слизистой оболочки рта и ротоглотки выявляют точечные кровоизлияния на небе и нижней губе, развивается олигурия (в тяжелых случаях вплоть до полной анурии). Отмечается макрогематурия (моча приобретает цвет «мясных помоев»).
Крымская геморрагическая лихорадка характеризуется острым началом: отмечается рвота, боль в животе натощак, озноб. Температура тела резко повышается. Внешний вид больных характерный для геморрагических лихорадок: гиперемированное отечное лицо и инъецированные конъюнктивы, веки, склеры. Геморрагическая симптоматика выражена: петехиальные высыпания, кровоточивость десен, кровотечения из носа, примесь крови в кале и рвотных массах, маточные кровотечения у женщин. Селезенка чаще остается нормального размера, у некоторых больных может отмечаться ее увеличение. Тяжелое течение заболевания проявляется интенсивной болью в животе, частой рвотой, меленой. Пульс лабильный, артериальное давление снижено, сердечные тоны – глухие.
Омская геморрагическая лихорадка протекает более легко и доброкачественно, геморрагический синдром выражен слабее (хотя летальность имеет место и при этой инфекции). В первые дни лихорадка достигает 39 с небольшим градусов, в половине случаев лихорадочный период протекает волнообразно, с периодами повышения и нормализации температуры тела. Продолжительность лихорадки – 3-10 дней.
Геморрагическая лихорадка денге характеризуется инкубационным периодом от 5 до 15 дней, доброкачественным течением, симптоматикой общей интоксикации, усиливающейся к 3-4 дню и пятнисто-папулезной сыпью геморрагического происхождения, проходящей через 2-3 дня после появления (обычно возникает в разгар заболевания) и не оставляющей после себя пигментаций или шелушения. Температурная кривая может быть двухволновой: лихорадка прерывается 2-3-дневным периодом нормальной температуры, после чего возникает вторая волна. Такая форма характерна для европейцев, у жителей Юго-Восточной Азии лихорадка Денге развивается по геморрагическому варианту и имеет более тяжелое течение.
Геморрагические лихорадки могут способствовать развитию тяжелых, угрожающих жизни состояний: инфекционно-токсического шока, острой почечной недостаточности, комы.
Диагностика геморрагических лихорадок
Диагностику геморрагических лихорадок производят на основании клинической картины и данных эпидемиологического анамнеза, подтверждая предварительный диагноз лабораторно. Специфическая диагностика производится с помощью серологических исследования (РСК, РНИФ и др.), иммуноферментного анализа (ИФА), выявления вирусных антигенов (ПЦР), вирусологического метода.
Геморрагические лихорадки обычно характеризуются тромбоцитопенией в общем анализе крови, выявлением эритроцитов в моче и кале. При выраженной геморрагии появляются симптомы анемии. Положительный анализ кала на скрытую кровь говорит о кровотечении по ходу желудочно-кишечного тракта.
Лихорадка с почечным синдромом также проявляется при лабораторной диагностике в виде лейкопении, анэозинофилии, увеличением количества палочкоядерных нейтрофилов. Значительны патологические изменения в общем анализе мочи – удельный вес снижен, отмечается белок, (нередко повышение достигает 20-40%), цилиндры. В крови повышен остаточный азот. Крымская лихорадка отличается лимфоцитозом на фоне общего нормоцитоза, сдвигом лейкоформулы влево и нормальной СОЭ.
Лечение геморрагической лихорадки
Больные с любой геморрагической лихорадкой подлежат госпитализации. Прописан постельный режим, полужидкая калорийная легкоусвояемая диета, максимально насыщенная витаминами (в особенности С и В) – овощные отвары, фруктовые и ягодные соки, настой шиповника, морсы). Кроме того, назначают витаминотерапию: витамины С, Р. Ежедневно в течение четырех дней принимается викасол (витамин К).
Внутривенно капельно назначают раствор глюкозы, в период лихорадки могут производиться переливания крови небольшими порциями, а также введение препаратов железа, препаратов на основе водного экстракта из печени крупного рогатого скота. В комплексную терапию включают противогистаминные средства. Выписка из стационара производится после полного клинического выздоровления. По выписке больные некоторое время наблюдаются амбулаторно.
Прогноз и профилактика геморрагической лихорадки
Прогноз зависит от тяжести течения заболевания. Геморрагические лихорадки могут варьироваться по течению в весьма широких пределах, в некоторых случаях вызывая развитие терминальных состояний и заканчиваясь летально, однако в большинстве случаев при своевременной медицинской помощи прогноз благоприятен – инфекция заканчивается выздоровлением.
Профилактика геморрагических лихорадок в первую очередь подразумевает меры, направленные на уничтожение переносчиков инфекции и предупреждение укусов. В ареале распространения инфекции производят тщательную очистку мест, подготовленных под поселение, от кровососущих насекомых (комары, клещи), в эпидемически опасных регионах рекомендовано в лесных массивах носить плотную одежду, сапоги, перчатки, специальные противокомариные комбинезоны и маски, использовать репелленты. Для омской геморрагической лихорадки существует методика специфической профилактики, плановая вакцинация населения с помощью убитой вакцины вируса.
Особенности геморрагических лихорадок. Дифференциация лихорадки Ласса и Марбург
По мере развития болезни появляются новые клинические симптомы, характерные для каждой ГЛ. Так, при КГЛ нередки боль в эпигастрии, рвота, что в начале болезни ошибочно принимают за пищевую токсикоинфекцию, но при этом выражена брадикардия (пульс до 40-50 уд/мин). Несмотря на наличие ГСм, отсутствуют эритроциты в моче или их очень мало, за что КГЛ получила название «ГЛ без почечного синдрома». У многих больных возникают носовые, легочные, желудочно-кишечные, маточные кровотечения.
В периферической крови на фоне анемии рано появляются лейкопения со сдвигом влево до юных и миелоцитов, тромбоцитопения, РОЭ чаще замедлена. КГЛ обычно возникает в весенне-летний сезон. При ГЛСПС быстро нарастает интоксикация, появляются жажда, рвота, боль в пояснице, даже прикосновение к ней вызывает боль. Развивается олигурия вплоть до анурии с последующей полиурией (на 2-й неделе болезни). В отличие от КГЛ, выражена тахикардия, в крови лейкопения, сменяющаяся лейкоцитозом, тромбоцитопения, РОЭ ускорена; повышены активность трансфераз, уровень мочевины и креатинина.
В моче - эритроциты, большое количество белка, восковидные цилиндры. ГЛСПС регистрируется в течение всего года. При омской геморрагической лихорадке начало заболевания внезапное, появляются сильная головная боль, боль в конечностях и спине. ГСм выражен слабее, чем при КГЛ. Иногда увеличены лимфоузлы шеи и подмышечных впадин. Наблюдаемые в последние годы заболевания геморрагическими лихорадками у туристов, прибывших из различных зарубежных стран, должны настораживать в отношении своевременной диагностики и более широкого лабораторного обследования больных с целью исключения наиболее контагиозных из них (Ласса, Марбург, Эбола).

Довольно продолжительный инкубационный период, например, при лихорадке Ласса от 7-10 до 17-20 дней, объясняет возможность завоза ее лицами, совершающими международные переезды. Среди начальных симптомов лихорадки Ласса следует обращать внимание на боль в груди и животе, в горле и язвенный фарингит, который отмечается у 80% больных и характеризуется островчатыми налетами диаметром от 1 мм до образования сливной ложной пленки.
Кроме того, болезненны межреберные мышцы, иногда появляется крупнопапулезная сыпь. В начале болезни -диарея, которая обычно проходит к концу 1-й недели, но боль в животе сохраняются. В крови больных в раннем периоде отмечается лейкопения, позднее может быть лейкоцитоз. РОЭ ускорена до 40-80 мм/ч. Иногда регистрируют изменения числа тромбоцитов, протромбинового показателя и времени свертывания крови.
Первые случаи лихорадка Марбург, завезенные из Африки, наблюдались среди медицинского персонала, который контактировал с кровью заболевших людей. Заражение происходило и через дыхательные пути, конъюнктиву и желудочно-кишечный тракт. Вторичные случаи обычно появляются при заражении парентеральным путем в результате случайных уколов или через ссадины на коже Инкубационный период при лихорадке Марбург колеблется от 4 до 10 дней.
Начало заболевания также острое, с высокой лихорадки (до 39-40°С), головной боли, боли в спине и пояснице, умеренной брадикардии, появления желтого налета на миндалинах. Рвота и водянистый стул продолжаются несколько дней, поэтому у больных наблюдается значительное обезвоживание. На 5-6-й день болезни на туловище появляется макулопапулезная сыпь с шелушением на ладонях и подошвах, с 6-7-го дня развивается ГСм. Наблюдаются парестезии, судороги, менингеальный синдром (ликвор не изменен). У большинства больных на 2-й неделе заболевания увеличивается печень без клинически выраженной желтухи; у некоторых поражаются почки.
Читайте также:
- Визуализирующие методы исследования
- Схема диссекции эпиретинальных мембран. Принципы
- Гаструляция. Этапы гаструляции органов и формирование гаструлы
- Создание анастомоза при субтотальной резекции желудка. Методика анастомозирования культи желудка.
- Поддержание анестезии в нейроанестезиологии. Мониторинг и лекарства
