Диагностика вертебропатий. Лечение позвоночно-спинномозговых болезней
Добавил пользователь Alex Обновлено: 30.01.2026
Боль в спине, знакомая почти каждому человеку, чаще всего связана с поражением пояснично-крестцового отдела позвоночника. Развитию хронической вертебральной, в том числе поясничной боли, способствуют большие физические нагрузки и наоборот — отсутств
Боль в спине, знакомая почти каждому человеку, чаще всего связана с поражением пояснично-крестцового отдела позвоночника. Развитию хронической вертебральной, в том числе поясничной боли, способствуют большие физические нагрузки и наоборот — отсутствие адекватных нагрузок, неблагоприятные метеорологические факторы (особенно перманентные, связанные с неудовлетворительными условиями труда и быта), врожденная или приобретенная патология опорно-двигательного аппарата и позвоночного столба, а также наличие избыточного веса и остеопороза. По своей распространенности в нашей стране хроническая вертебральная боль относится к числу массовых проблем здоровья населения.
Поясничная вертебральная боль, помимо первичного поражения позвоночника, может иметь «вневертебральное» происхождение — за счет вторичного вовлечения костно-хрящевых и нервных структур позвоночного столба.
Основные факторы и клинические формы поражения позвоночника
К первичным факторам поражения позвоночника — в частности, его пояснично-крестцового отдела — относятся очаговые или распространенные вертебральные изменения, связанные с самостоятельно возникшей патологией позвоночного столба. Среди них основным фактором является дистрофический вертебральный процесс (остеохондроз позвоночника).
Вторичные факторы поражения связаны с наличием экстравертебрального патологического процесса, также приводящего к развитию очаговых или распространенных изменений в позвоночнике. Наибольшее клиническое значение среди них имеют остеопороз и метастатическое поражение позвоночника.
Первый фактор (остеопороз) отличается значительной распространенностью среди женщин среднего, пожилого и старческого возраста. В то же время остеопороз позвоночника чаще всего протекает без развития неврологических расстройств, в связи с чем его клинические проявления редко являются поводом неврологического наблюдения. Второй фактор (метастатическое поражение) во много раз превышает частоту первичных опухолей позвоночника. В ряде случаев вертебральные нарушения метастатического происхождения попадают в сферу наблюдения невролога еще до установления диагноза основного заболевания. Схема — факторы и клинические формы первичного и вторичного поражения позвоночника — представлена на рис. 1.
Клинические проявления патологии пояснично-крестцового отдела позвоночника
В неврологической практике дифференциация форм вертебрального поражения начинается с определения вертебрального синдрома, с учетом особенностей которого проводится установление основного заболевания. Клинические проявления патологии пояснично-крестцового отдела позвоночника представляют собой 3 группы вертебральных синдромов (рис. 2):
Болевые (рефлекторные) синдромы
Болевые (рефлекторные) синдромы пояснично-крестцовой области, не сопровождающиеся очаговой неврологической симптоматикой, могут проявляться:
люмбалгией — острой, подострой или хронической болью в пояснично-крестцовой области (рис. 3), в некоторых случаях — люмбаго (резкой, внезапно возникшей поясничной болью — «прострелом»);
люмбоишиалгией— поясничной болью, иррадиирующей по дерматому седалищного нерва— n. ischiadicus (рис. 3);
Корешковые синдромы (радикулопатии)
Корешковые синдромы (радикулопатии), вызванные поражением пояснично-крестцового отдела позвоночника, встречаются реже болевых поясничных синдромов. О наличии радикулопатии свидетельствуют симптомы выпадения чувствительной, рефлекторной и двигательной функций определенного спинномозгового корешка.
Проявления пояснично-крестцовых радикулопатий:
гипестезия/гипалгезия — в основном в дистальном отделе иннервации корешка (наружный/внутренний край стопы);
Наиболее распространенные формы пояснично-крестцовых радикулопатий связаны с поражением пятого поясничного (L5) и первого крестцового (S1) спинномозговых корешков. Клинические различия данных радикулопатий касаются зон локализации боли и чувствительных расстройств, а также наличия ахиллова рефлекса, исчезающего при радикулопатии S1 (рис. 4).
Клинические особенности остеохондроза позвоночника
В подавляющем большинстве случаев развитие поясничных болевых и корешковых синдромов вызвано остеохондрозом позвоночника, особенно часто затрагивающим сочленения двух нижних поясничных позвонков и основания крестца (межпозвоночные диски LIV–LV, LV –SI).
Основные клинические проявления остеохондроза позвоночника, в разной степени ограничивающие двигательную активность больного, включают рецидивирующую или хроническую вертебральную боль, болезненную подвижность позвоночника, а также монорадикулярные неврологические расстройства.
Течение клинических проявлений остеохондроза позвоночника чаще всего циклическое — с чередованием периодов обострения и ремиссии (полной или частичной). Обострения, как правило, носят сезонный характер (осень и весна). Наибольшая частота обострений заболевания приходится на пятое десятилетие жизни. В большинстве случаев развитие обострений вертебральной патологии бывает предсказуемым — при нарушении режима, ограничивающего физические нагрузки и исключающего охлаждение.
Самой характерной клинической особенностью остеохондроза позвоночника как заболевания с хроническим, многолетним течением является неизбежность постепенного «затихания» вертебральной боли (обычно на рубеже 5–6-го десятилетий жизни). Данная особенность остеохондроза позвоночника обусловлена переходом текущего дистрофического процесса в заключительную стадию, стабилизирующую положение костных и мягкотканных структур позвоночного столба. В связи с этим регресс вертебральной боли часто сопровождается еще большим ограничением подвижности позвоночника. Сохраняющиеся после 50 лет боль и ограничения повседневной двигательной активности больного чаще всего бывают связаны с предшествующей травмой, иной формой поражения позвоночника или остеоартрозом тазобедренного сустава.
Наиболее неблагоприятной формой проявлений поясничного остеохондроза является развитие дискогенной компрессии структур позвоночного канала, в частности — конского хвоста, угрожающей тяжелыми неврологическими осложнениями и инвалидизацией больного. Компрессия структур позвоночного канала также может быть связана с вторичными формами поражения позвоночника (рис. 1).
Признаки острой компрессии структур позвоночного канала (в том числе конского хвоста):
при компрессионном (компрессионно-ишемическом) поражении спинного мозга— самопроизвольное уменьшение боли, сменяющееся чувством онемения тазового пояса и конечностей.
Клинические особенности вторичного поражения позвоночника
Симптоматическая вертебральная боль, вызванная вторичным поражением позвоночника, в самом начале своего развития может протекать подобно проявлениям остеохондроза позвоночника. Наличие данной боли часто становится поводом для проведения физиотерапии, способной еще больше усугубить проявления основного заболевания.
Установлению симптоматического характера вертебральной боли способствуют:
тщательный анализ жалоб больного при «хронизации» и нарастании интенсивности вертебральной боли, а также ее атипичных проявлениях;
Атипичные вертебральные проявления (характерны для вторичного поражения позвоночника):
–чаще возникает у больных старше 40, особенно 50 лет;
–постепенно нарастает;
–усиливается при движениях, сохраняется или усиливается в покое;
–дневная, а также ночная, в том числе «пробуждающая»;
–сопровождается локальной вертебральной болью — «болезненностью» или резкой болью в пределах одного или двух смежных позвонков при надавливании и «поколачивании» остистых отростков;
эффективность ненаркотических анальгетиков: в обычных терапевтических дозах — кратковременная, постепенно снижающаяся;
наличие экстравертебральной боли — паравертебральной, абдоминальной, внизу живота или паховой области;
–повышением температуры тела;
–общей слабостью, снижением аппетита, потерей массы тела;
–изменениями лабораторных показателей— ускорением СОЭ, анемией, лейкоцитозом.
Принципы лечения
Анальгетические средства
Основными анальгетическими средствами для устранения вертебральной боли являются нестероидные противовоспалительные препараты (НПВП). НПВП, как и другие обезболивающие препараты, обычно самостоятельно принимаются больными при усилении и возобновлении боли. Однако длительное применение анальгетических средств, повышающее риск развития осложнений лекарственной терапии, предусматривает контролируемое врачом применение НПВП.
На сегодняшний день в арсенале практикующего врача имеется широкий ряд НПВП, относящихся по механизму действия к «неселективным» противовоспалительным препаратам — блокирующим фермент циклооксигеназу (ЦОГ) и «селективным» — блокирующим изофермент ЦОГ-2. Эти препараты существенно различаются между собой соотношением преимуществ и недостатков, соответственно — выраженностью и продолжительностью лечебных эффектов и вызываемыми побочными действиями. Вероятно, более предпочтительными для больных с вертебральной болью (по доступности, эффективности и меньшей вероятности побочных эффектов) являются: среди «неселективных» НПВП — диклофенак, ибупрофен и кетопрофен, а среди «селективных» — мелоксикам.
Способы применения НПВП:
Диклофенак — внутрь 100–150 мг/сут (обычные таблетированные формы 25–50 мг, форма ретард — 100 мг); внутримышечно или подкожно; ректально; местно.
Ибупрофен — внутрь 1200 мг/сут; местно.
Кетопрофен — внутрь 150–300 мг/сут (обычная таблетированная форма 50 мг, форма ретард— 150 мг); внутримышечно; ректально; местно.
Мелоксикам— внутрь 7,5–15 мг/сут (однократно); внутримышечно; ректально.
Общим правилом для НПВП является применение пероральных форм во время или сразу после еды с достаточным количеством воды.
Длительность применения НПВП зависит от выраженности и продолжительности вертебральной боли. При остро возникшей боли в спине бывает достаточно кратковременного (в течение нескольких дней) применения НПВП. При наличии интенсивной, особенно корешковой боли, период применения одного и того же НПВП обычно составляет не менее 3–4 недель.
Наиболее вероятные побочные эффекты НПВП связаны с их воздействием на желудочно-кишечный тракт. Меньшая частота развития желудочной и кишечной диспепсии, а также желудочно-кишечного кровотечения отмечается при использовании мелоксикама.
Витамины группы В
Применение нейротропных витаминов группы В — распространенный в клинической практике метод лечения больных с поражением периферической нервной системы, в том числе неврологическими проявлениями остеохондроза позвоночника. Для проведения так называемой витаминотерапии традиционно использовался способ попеременного введения растворов тиамина (витамина В1), пиридоксина (витамина В6) и цианокобаламина (витамина В12) — по 1–2 мл внутримышечно с ежедневным чередованием каждого препарата — в течение 2–4 недель. Недостатки такой схемы уже давно известны — малые дозы и частые инъекции приводят к низкому комплайенсу.
В настоящее время чаще применяется поликомпонентный препарат «Мильгамма», каждая ампула которого содержит по 100 мг тиамина и пиридоксина и 1000 мкг цианокобаламина, а также лидокаин, обеспечивающий местноанестезирующий эффект при внутримышечном введении препарата. Мильгамма, обладающая антиноцицептивным (вероятно, серотонинергическим) действием, применяется при острой, рецидивирующей и хронической вертебральной боли. Ввиду установленного влияния Мильгаммы на процессы регенерации нервных волокон и миелиновой оболочки, данный препарат особенно широко используется при вертебральных и экстравертебральных формах поражения периферической нервной системы.
Мильгамма композитум — для перорального приема, включает бенфотиамин (жирорастворимая форма витамина В1, сохраняющая свою фармакологическую активность после всасывания в желудочно-кишечном тракте) и пиридоксин. Наличие этих двух компонентов обеспечивает эффективность дальнейшей терапии (в течение 6 недель, после курсового применения препарата «Мильгамма».
Мильгамма — внутримышечно 2 мл, ежедневно, в течение 10 или 15 дней.
Мильгамма композитум — внутрь, по 1 драже 3 раза в день, в течение 6 недель.
Немедикаментозные методы лечения
При обострении вертебральной боли и ее обратном развитии наряду с медикаментозным лечением попеременно и в различной последовательности проводятся физиотерапия (включая массаж), иглотерапия и мануальная терапия. Одновременно с этим должна проводиться постепенная, не усиливающая выраженности боли, двигательная активизация, являющаяся для больного действенным методом «самопомощи», а вне обострения — методом предупреждения хронической вертебральной боли.
Хирургические методы лечения
Хирургические методы лечения вертебральной патологии могут носить плановый или экстренный характер. Плановый порядок проведения хирургического вмешательства определяется относительно стабильной клиникой вертебральной патологии, требующей радикального удаления или доступной для хирургического воздействия.
Целью проведения подобных операций (на поясничном уровне) является:
удаление опухоли позвоночника, спинного мозга, спинномозговой оболочки или корешка, которая не сопровождается признаками нарастающей компрессии.
Большинство хирургических операций на позвоночнике проводится по поводу хронической или часто рецидивирующей поясничной боли. Основным аргументом в пользу выбора хирургического лечения обычно является «исчерпанность» всего арсенала доступных для данного случая консервативных методов.
При принятии решения о проведении хирургического лечения — радикального, но значительно более дорогостоящего, — необходимо учитывать:
определенную вероятность возобновления вертебральной боли (в том числе в области других позвонков) после проведения хирургической операции;
возможность постепенного самопроизвольного ослабления и даже полного регресса вертебральной боли без проведения хирургического вмешательства;
существенную зависимость результатов хирургического лечения, даже методически успешных операций, от преморбидного статуса больного: послеоперационное сохранение и возобновление вертебральной боли характерно для больных с ипохондрическими и депрессивными расстройствами, алкогольной зависимостью, а также имеющих сопутствующую соматическую патологию.
Необходимость проведения экстренного хирургического вмешательства возникает при остром развитии неврологических расстройств, обусловленных компрессией спинного мозга и конского хвоста. При отсутствии радикального лечения, на фоне дальнейшего нарастания спинномозговой и полирадикулярной симптоматики, возможно развитие необратимых неврологических нарушений. Однако проведенная в экстренном порядке хирургическая операция позволяет устранить остро возникшую компрессию спинного мозга, его сосудов и конского хвоста, и обеспечить восстановление двигательных, чувствительных и тазовых функций.
Ю. В. Грачев, доктор медицинских наук
В. И. Шмырев, доктор медицинских наук, профессор
НИИ ОПП РАМН, МЦ Управления делами Президента РФ, Москва
Диагностика вертебропатий. Лечение позвоночно-спинномозговых болезней
Пример вертебропатии. Клиника позвочно-спинномозговых болезней
Клинический опыт подтвердил и нам действительность этой трудной патологии, позвоночного происхождения, созидательницы трудных больных и побудил нас собрать значительное число ясно доказательных наблюдений. Показал нам также, что присоединившиеся к вертебропатии вспомогательные факторы играют также значительную роль, в осуществлении ее аберрационной симптоматики, так что анализируя больного следует искать и их, и лечить так же внимательно, как и вертебропатию.
Только так, обсуждая данные, можно растолковать их действительно логично, с пользой для больного (журнал „Medicina interna", № 6,1962 г.).
Чтобы проиллюстрировать вышесказанное, приводим несколько кратко изложенных наблюдений.
Первой больной этой категории, обратившей наше внимание на вопрос, была женщина 20-ти лет, представлявшая экстрасистолы „залпами", эпизодические настоятельные мочеиспускания, причудливые по топографии и появлению брюшные боли. Ее обследовало много врачей (она была женой врача!) и считали по очереди страдающей кардиопатией, гастропатией, холецистопатией и, в конце концов, невропатией.
Странный факт (выявленный больной с запозданием) обратил внимание на позвоночный столб: экстрасистолы иногда появлялись, когда больная принимала определенную позу, повернутое положение корпуса, и исчезали, когда больная, инстинктивно, меняла позу. Клиническое обследование вскрыло, что масса спинных мышц была сравнительно болевой, а движения позвоночника также вызывали боли в шейном и дорзальном участках.

Рентгенологическое исследование выявило распространенный спондилоз, начальный, но достаточно выраженный. Лечение в этом направлении (деконтракционными, экстензией позвоночника, рентгенотерапией) привело, впервые, после много лет, к улучшению страданий, подтвердив, таким образом, их позвоночный субстрат.
Другая больная, в возрасте 46-ти лет, представляла предсердечные боли, сердцебиение, стеснение при глотании, изжогу в эпигастрии и жжение желудка, отрыжку. У нее была постоянная тахикардия более 100 пульсаций), иногда экстасистолы; представляла странную игру проявений, обморочные припадки.
Диагноз перебрал самые разнообразные ярлыки — вицсеропатия, невровегетативная дистония, климактерий, невроз. Не было все-же достаточных причин для обоснования какого-либо из этих диагнозов (хотя несколько элементов для каждого из них существовало). Соответствующее лечение оказалось безрезультатным.
При полном обследовании были обнаружены некоторые шейно-спинно-поясничные невромиалгические страдания, а рентгенологическое исследование уточнило: выраженный цервико-дорзальный спондилартроз. Лечение было направлено в эту сторону и дало удивительный результат: все ранее отмеченные явления скоро уменьшились в значительной мере (возобновились через несколько месяцев, вместе с обострением спондилартрозного процесса — вследствие простуды — явление, которое на этот раз было хорошо замечено и внимательно прослежено, подтвердило также, как и терапевтический результат, проведенную ранее диагностическую интерпретацию).
- Вернуться в оглавление раздела "Психиатрия."
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Поражения спинного мозга причины, симптомы, методы лечения и профилактики
Поражения спинного мозга — повреждение любого сегмента или пары спинномозговых нервов, которое возникает из-за перенесённых травм и хирургических вмешательств, на фоне дегенеративных заболеваний и опухолевых процессов. В эту группу заболеваний входят опасные патологии, которые чреваты нарушением или полной потерей чувствительности, невозможностью контролировать работу внутренних органов, летальным исходом. Любые виды поражений спинного мозга важно лечить как можно раньше — для этого стоит обратиться к неврологу, травматологу, ортопеду, онкологу или другому профильному специалисту.
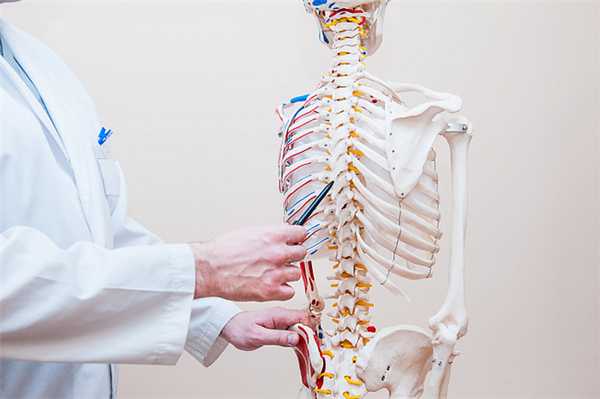
Причины поражений спинного мозга
- первичные доброкачественные и злокачественные опухоли спинного мозга, которые могут прорастать в канале спинного мозга или сдавливать его снаружи, например, менингиомы, гемангиомы, хордомы и другие
- метастазы, которые прорастают в позвоночник из других органов, например, при раке груди, лёгких или карциноме простаты и могут возникать через десятилетия даже после радикального удаления опухоли
- рассеянный склероз с поражением отдельных участков белого вещества спинного мозга
- воспалительные процессы, которые сопровождают инфекционные заболевания и общие инфекционные процессы в организме, сепсис, а также могут сопровождать остеомиелит костей позвоночника
- перенесенные травмы, в том числе проникающие и непроникающие огнестрельные ранения, колото-резаные раны, переломы
- сосудистые нарушения, например, варикозное расширение позвоночных вен, атеросклероз, поражения сосудов сахарным диабетом, которые провоцируют ишемию спинного мозга
- дегенеративные нарушения, в том числе остеохондроз, болезнь Бехтерева, спондилез, межпозвоночные грыжи, чреватые компрессией спинного мозга
Статью проверил
Дата публикации: 24 Марта 2021 года
Дата проверки: 24 Марта 2021 года
Дата обновления: 26 Августа 2022 года
Содержание статьи
Симптомы поражений спинного мозга
- двигательные нарушения — зависят от уровня поражения спинного мозга, развиваются в виде пареза или полного паралича;
- изменения чувствительности — существенное снижение или полная потеря температурной, болевой и вибрационной чувствительности ниже уровня поражения, которое иногда сопровождается покалыванием, онемением, ощущением бегающих мурашек
- вегетативные нарушения — локальное изменение температуры тела, чрезмерная сухость кожи или патологическое потоотделение, нарушение трофики тканей с образованием пролежней и трофических язв
- затруднения с мочеиспусканием и опорожнением, невозможность контролировать эти процессы;
- болевой синдром, который возникает по средней линии спины и в зависимости от поражённого участка спинного мозга распространяется на верхние или нижние конечности
Разновидности
В зависимости от локализации патологии, выделяют следующие виды поражений позвоночного столба и корешков спинного мозга:
В шейном отделе позвоночника
При локализации проблемы в нижнем шейном отделе у пациента возникают расстройства чувствительности, паралич рук и ног, нарушения мочеиспускания. Это наиболее опасная форма патологии, так как ее негативные последствия сказываются на всех участках организма и органах, расположенных ниже места поражения.
В грудном отделе
Для поражения верхнего грудного отдела характерны такие же проявления, как описаны выше, а также центральный паралич рук. Если патология охватывает нижний грудной отдел, наряду с двигательными расстройствами развиваются нарушения мочеиспускания, ослабевают верхние, выпадают нижние и средние брюшные рефлексы.
В пояснично-крестцовом отделе
У пациента происходит расстройство чувствительности книзу от места поражения, возникает паралич мышц бедра и голени, выпадают коленные рефлексы, развиваются нарушения мочеиспускания. Для поражения конского хвоста характерна потеря чувствительности в области промежности, нарушение функций и паралич мышц ног.
Диагностика
Чтобы оценить состояние спинного мозга и выявить нарушения, пациентам рекомендуют пройти КТ или МРТ, рентгенографию, миелографию. При необходимости назначают лабораторные анализы крови и мочи, пункцию с исследованием спинномозговой жидкости.
Для диагностики позвоночника и спинного мозга в клинике ЦМРТ пациентов проводят на следующие инструментальные исследования:
Кардиальная форма вертебропатии. Черепно-мозговые формы вертебропатий
Осенью следующего года (1949) после массивного физического и умственного усилия, которое его изнурило, больной просыпается ночью с внезнапной болью — жгучей — в предсердечной области, с потением, с чувством удушения, страха смерти. Идет, все же, утром на работу, но коллеги заметив его страдания, оповещают врача учреждения, который установил у него артериальное давление в 20/13 и определил его в больницу.
Здесь констатируют: температура 38°, максимальное давление снизилось до 11 см рт.ст., лейкоцитоз — 8800, мочевина 1г% — ЭКГ — признаки инфаркта миокарда. Развитие — благоприятное. В это время полностью исчезают затылочные боли, которые продолжались или повторялись глухо, со слабой интенсивностью, а максимальное давление снова повысилось до 20 см рт. ст. Продолжается еще боль в левом предплечье.
При этом больной снова констатирует, что не переносит аминофилина, корфилина, вызывающих у него боли в правом гипохондре; все тяжелее переносит тринитрин и др. Он остается и впредь со своими страданиями, с колебаниями давления, со своими предсердечными болями, иногда глухими, постоянными, иной раз — пароксизмальными, стенокардического характера.
В возрасте 48 лет (1951 г.) вновь поступает в клинику, в которой его черепно-мозговые страдания относят за счет латентной холецистопатии (существующей в действительности: пузырная желчь с лейкоцитами и слизью, подтвердительные рентгенологические изменения). После обследования и в неврологической клинике, ему представили результат: гипотония околопозвоночных шейных мышц справа, с болями иррадиирующими в территорию иннервированную первыми четырьмя шейными корешками и диафрагмы (чувствительность в надключичной и окологрудин-ной точках грудобрюшной преграды).
Поставлен диагноз шеечного неврита и предполагают, что он может воздействовать на черепномогзовой и на сердечный симпатический нерв. Показана рентгенотерапия шейного симпатического сплетения, но результаты — отрицательные.
Дальше, явления продолжаются, проявляясь полиморфно, причудливо: боли в правом гипохондре, боли в шейной области, предсердечные боли, иногда стенокардического ангинозного характера. Артериальное давление с большими колебаниями, даже в течение того-же дня, с промежутками в пару часов, без видимого обоснования (в особенности, психического). В один из дней больной при пробуждении констатирует, что вся подушка в крови; случился эпистаксис.
В другой раз его охватило внезапное ощущение черного пятна перед глазами, одновременно с жгучей головной и шеечной болью и приливом крови и лицу; окулист констатирует ретинальное кровоизлияние.
Клиническая история болезни продолжается, таким образом, всевозможными жалобами и больной проходит бальнеофизиотерапевтические, кренотерапевтические курсы лечения и пр., приносящие ему частичное, временное облегчение. Латеро-цервикальные и затылочные боли также иногда появляются в рамках комплексных страданий, представляемых больным.
В это время (1953 г.) он госпитализирован в нашей клинике; после записи всех вышеуказанных данных, кроме других исследований, проводится внимательное изучение шейного участка позвоночника. Выявляются ясные, выраженные признаки шейного спондилоза, приданного давней трещине позвонка С2 (вероятное последствие травмы, полученной в детстве).
Эти данные добавляются к списку вышеуказанных, а страдания больного истолковываются, как выражение сильной невровегетативной дистонии, которая, благодаря биохимическим гуморальным расстройствам, представляемым ею (повышенная холестеринемия, увеличенная во время пароксизмальных явлений азотемия), а также и его лабильной гипертензии, кажется, зависят от диэнцефальных центров (следовательно — диэнцефалоз), субстрат их будучи психо- и невротравматическим, а может быть и спондилозным, хотя бы частично.
(Высказываем это предположение с большой острожностью, принимая во внимание некоторые соотношения между невро-висцеро-мозговыми и цереброалгическими страданиями больного, как следует из внимательно просмотренной клинической истории болезни). Поэтому мы предлагаем больному соответствующее лечение (установив, что таковое ему уже было предложено одним врачом на курорте, но он не обратил на него серьезного внимания, т.к. врач был сравнительно молод). Его поместили в бальнео-физиотерапевтическую клинику, в которой диагноз и вышеупомянутая точка зрения совпадали с нашими, больного подвергли комплексному лечению орбитоцервикальной ионизацией, соллюском, массажем, гимнастикой головы, легкой позвоночной экстензией. Результаты оказались отличными. Больной отмечает факт, что самое лучшее действие оказала, как видно, экстензия позвоночника: от первых — улучшение было очевидно; после третьей, причудливые явления, представляемые больным, с хаотической клинической картиной в своем ансамбле, созданной ими, сразу поправились, затем исчезли, больной войдя в период ремиссии, какой никогда не было с начала страданий.
Зимой прошел еще курс лечения на курорте. В промежуток времени в несколько месяцев, у него был только эпизод коронарной недостаточности—выраженной клинически — в котором предсердечная боль началась в шейной области (отмечая и этим зависимость между шейным и коронарными патологическими процессами).
В следующие годы мы встречались с больным лишь спорадически. По его заявлению, он начал лечиться сам, по критериям собственного опыта, облегчив, таким образом, не совсем простую и приятную задачу врачей в таком трудном, запутанном случае.
(Все, же, возможно, что его обследовали и другие врачи, потому что подобные всегда в поисках других врачей, других решений, других предписаний, будучи уверены в их неисчерпаемости и, что в один прекрасный день появиться одно чудодейственное, от кто его знает какого врача, которое вылечит его радикально).
Во всяком случае, по полученным информациям, больной может теперь почти всегда доминировать или облегчать страдания, в особенности, когда они становятся острыми, путем ионизации магнием и кальцием, и позвоночных экстензии. Все же, существуют и минуты страданий, на которые, однако, нельзя полностью и хорошо воздействовать (вероятно, когда раздражающий фактор не в позвоночнике, а инфекционного, токсического, психического порядка: так случилось, например, во время обострения вследствие гриппозного состояния, затем во втором, последовавшем за психической депрессией, вызванной большой неприятностью).
Это последнее наблюдение ясно доказывает патогенную роль спондилопатий, их способность создавать самые странные картины, причудливые, самые трудно растолковываемые, создавать „трудных" больных. Доказывают еще роль предрасполагающих факторов, а также значение вспомогательных факторов, о которых мы говорили и на которых мы настаивали. Видно, что все факторы должно принимать во внимание. В этом наблюдении все же можно определить, что иногда роль спондилопатии становится господствующей в генезе страданий и, что ею нельзя пренебрегать, не следует пренебрегать.
Читайте также:
