Дифференциальная диагностика веноокклюзионной болезни печени (ВБП)
Добавил пользователь Евгений Кузнецов Обновлено: 24.01.2026
Дифференциальная диагностика окклюзии воротной вены
а) Терминология:
• Нарушение проходимости воротной вены, возникающее остро или имеющее хроническое течение, обусловленное тромбозом либо опухолевой инвазией
• Хроническая окклюзия воротной вены с наличием множественных перипортальных коллатералей обозначается как «кавернозная трансформация»
б) Визуализация:
• Лучший метод диагностики:
о Цветовая допплерография-высокоточный и недорогой метод исследования, использующийся в первую очередь
о КТ и МРТ применяются с целью всесторонней оценки и поиска причины заболевания
(Слева) На аксиальной КТ с контрастным усилением у мужчины 55 лет, страдающего гепатитом, при скрининговом КТ-исследовании, выполненном с целью поиска ГЦР, определяется кавернозная трансформация воротной вены с наличием множественных мелких коллатеральных венозных сосудов в области ворот печени и печеночно-двенадцатиперстной связки. Основной ствол воротной вены идентифицировать невозможно.
(Справа) На КТ срезе на уровне ворот печени у этого же пациента не определяется неизмененных ветвей воротной вены, видны лишь множественные мелкие коллатерали, что позволяет сделать заключение о кавернозной трансформации и хронической окклюзии воротной вены. (Слева) На продольной серошкальной сонограмме на уровне ворот печени у женщины 51 года, предъявляющей жалобы на неопределенные болевые ощущения в правом подреберье, у которой с недавнего времени имеет место повышение функциональных печеночных проб, не определяется явных изменений со стороны воротной вены.
(Справа) На продольной энергетической допплерограмме у этой же пациентки на этом же уровне определяются признаки острого тромбоза воротной вены: в ней полностью отсутствует кровоток, что невозможно обнаружить при серошкальном УЗИ.
в) Дифференциальная диагностика:
• Артефакты, обусловленные током крови
• Сдавливание извне
• Синдром Бадда-Киари
г) Патология:
• Чаще всего окклюзия воротной вены ассоциирована с циррозом печени и панкреатитом
• Первичный тромбоз воротной вены может являться первым признаком предтромботического состояния (гиперкоагуляции)
д) Клинические особенности:
• Опухолевая инвазия воротной вены (обычно в случае гепатоцеллюлярного рака) означает неблагоприятный исход
• Первичный тромбоз воротной вены может имитировать цирроз печени:
о Приводит к дисфункции и нарушению морфологии печени
• Лечение: антикоагулянты при остром, «мягком» тромбозе, либо при повышенной свертываемости крови:
о При септическом тромбофлебите дополнительно назначаются антибиотики
е) Диагностическая памятка:
• Опухолевый тромб обусловливает расширение просвета сосуда, накапливает контраст и прорастает в прилежащие участки паренхимы печени
• Тромбоз или фиброз внепеченочной части воротной вены может затруднять трансплантацию печени или вовсе сделать ее невозможной
Синдром Бадда-Киари (I82.0)
Болезнь Бадда-Киари - первичный облитерирующий эндофлебит печеночных вен с тромбозом и последующей их окклюзией, а также аномалии развития печеночных вен, ведущие к нарушениям оттока крови из печени.
Синдром Бадда-Киари - вторичное нарушение оттока крови из печени при ряде патологических состояний, не связанных с изменениями сосудов печени.

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 800 RUB / 4500 KZT / 27 BYN - 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место - 800 RUB / 4500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной

13-15 октября, Алматы, "Атакент"
600 брендов, более 150 компаний-участников из 20 стран.
Новинки рынка стоматологии. Цены от производителей
Классификация
- Первичный синдром Бадда-Киари.
Возникает при врожденном стенозе или мембранозном заращении нижней полой вены. Мембранозное заращение нижней полой вены - редкое патологическое состояние. Чаще всего встречается среди жителей Японии и Африки. В большинстве случаев у пациентов с мембранозным заращением нижней полой вены диагностируются цирроз печени , асцит и варикозно-расширенные вены пищевода.
- Вторичный синдром Бадда-Киари.
Возникает при перитоните, опухолях брюшной полости, перикардите , тромбозе нижней полой вены, циррозе и очаговых поражениях печени, мигрирующем висцеральном тромбофлебите, полицитемии.
- Острый синдром Бадда-Киари.
Острое начало синдрома Бадда-Киари является следствием тромбоза печеночных вен или нижней полой вены. При острой закупорке печеночных вен внезапно появляются рвота, интенсивные боли в эпигастральной области и в правом подреберье (вследствие набухания печени и растяжения глиссоновой капсулы); отмечается желтуха. Болезнь быстро прогрессирует, в течение нескольких дней развивается асцит . В терминальной стадии появляется кровавая рвота. При присоединившемся тромбозе нижней полой вены наблюдаются отеки нижних конечностей, расширение вен на передней брюшной стенке. В тяжелых случаях тотальной закупорки печеночных вен развивается тромбоз мезентериальных сосудов с болями и диареей. При остром течении синдрома Бадда-Киари эти симптомы возникают внезапно и носят выраженный характер с быстрым прогрессированием. Заболевание заканчивается летально в течение нескольких дней.
Причиной хронического течения синдрома Бадда-Киари может стать фиброз внутрипеченочных вен, большинстве случаев вызываемый воспалительным процессом. Болезнь может проявляться только гепатомегалией с постепенным присоединением болей в правом подреберье. В развернутой стадии печень заметно увеличивается, становится плотной, появляется асцит . Исходом болезни является тяжелая печеночная недостаточность . Заболевание может осложниться кровотечением из расширенных вен пищевода, желудка и кишечника.
- I тип синдрома Бадда-Киари - Обструкция нижней полой вены и вторичная обструкция печеночной вены.
- II тип синдрома Бадда-Киари - Обструкция крупных печеночных вен.
- III тип синдрома Бадда-Киари - обструкция мелких вен печени ( веноокклюзионная болезнь ).
- Идиопатический синдром Бадда-Киари. У 20-30% больных этиологию заболевания установить не удается.
- Врожденный синдром Бадда-Киари. Возникает при врожденном стенозе или мембранозном заращении нижней полой вены.
- Тромботический синдром Бадда-Киари. Развитие этого вида синдрома Бадда-Киари в 18% случаев связано с гематологическими расстройствами (полицитемия, ночная пароксизмальная гемоглобинурия, дефицит протеина С, дефицит протромбина III).
Кроме того, причинами синдрома Бадда-Киари могут стать: беременность, антифосфолипидный синдром, применение оральных контрацептивов.
- Посттравматический и/или вследствие воспалительного процесса. Возникает при флебитах, аутоиммунных заболеваниях (болезнь Бехчета), травмах, ионизирующем облучении, применении иммуносупрессоров.
- На фоне злокачественных новообразований. Синдром Бадда-Киари можетвозникать у пациентов с почечноклеточными или гепатоцеллюлярными карциномами , опухолями надпочечников, лейомиосаркомами нижней полой вены.
- На фоне заболеваний печени. Синдром Бадда-Киари может возникать у пациентов с циррозом печени .
Этиология и патогенез
Этиология. Эндофлебит печеночных вен развивается при врожденных аномалиях сосудов печени, его формированию способствуют травмы, нарушения свертывающей системы крови, беременность, роды, оперативные вмешательства. Синдром Бадда-Киари развивается как осложнение многих заболеваний и состояний - гемобластозов (эритремия и др.), пароксизмальной ночной гемоглобинурии, септических процессов, травм, беременности, после приема оральных контрацептивов и др. Обтурация вен может быть вызвана сдавлением опухолями (гепатома, гипернефрома, опухоли надпочечников, легких и др.) и кистами печени. Развитие синдрома Бадда-Киари может наблюдаться после облучения, приводящего к облитерации мелких печеночных вен, при перитоните, перикардите, циррозе печени.
Патогенез. Патогенетическая основа болезни Киари и синдрома Бадда-Киари - нарушение оттока крови от печени по системе печеночных вен (венозный застой печени) с развитием портальной гипертензии (постгепатический блок). В зависимости от темпа развития портальной гипертензии выделяют острую и хроническую формы заболевания. При острой форме печень увеличивается в размерах, имеет закругленный край, гладкую поверхность красно-синюшного цвета. Микроскопически выявляется картина застойной печени с поражением центральных отделов долек. При продолжающейся обструкции возможны облитерация центральной вены, коллапс стромы и новообразование соединительной ткани в центре дольки. Указанные процессы ведут к формированию застойного цирроза. При хронической форме отмечается утолщение стенок печеночных вен, наличие в них тромбов; возможна полная облитерация вены и превращение ее в фиброзный тяж.
Эпидемиология
В мире частота возникновения синдрома Бадда-Киари невысока и составляет 1:100 тыс. населения.
В 18% случаев развитие синдрома Бадда-Киари связано с гематологическими расстройствами (полицитемия, ночная пароксизмальная гемоглобинурия, дефицит протеина С, дефицит протромбина III); в 9% случаев - со злокачественными новообразованиями. У 20-30% больных никаких сопутствующих заболеваний диагностировать не удается (идиопатический синдром Бадда-Киари).
Чаще заболевают женщины с гематологическими расстройствами.
Синдром Бадда-Киари манифестирует в возрасте 40-50 лет.
Показатели 10-летней выживаемости составляют 55%. Смерть наступает в результате фулминантной печеночной недостаточности и асцита .
Клиническая картина
Cимптомы, течение
Особенности клинических проявлений. По характеру развития заболевания выделяют острую, подострую и хроническую формы.
- Острая форма болезни начинается внезапно с появления интенсивной боли в эпигастрии и правом подреберье, рвоты, увеличения печени. При вовлечении в процесс нижней полой вены наблюдают отеки нижних конечностей, расширение подкожных вен передней брюшной стенки, грудной клетки. Болезнь быстро прогрессирует, в течение нескольких дней развивается асцит, часто имеющий геморрагический характер. Иногда асцит может сочетаться с гидротораксом, не поддается лечению диуретиками.
- При хронической форме (80-85 %) эндофлебит длительное время протекает бессимптомно или проявляется только гепатомегалией. В дальнейшем отмечаются боль в правом подреберье, рвота. В развернутой стадии печень заметно увеличивается в размерах, становится плотной, возможно формирование цирроза печени, в ряде случаев появляются спленомегалия, расширенные вены на передней брюшной стенке и груди. В терминальной стадии выявляются резко выраженные симптомы портальной гипертензии. В ряде случаев развивается синдром нижней полой вены. Исходом болезни является тяжелая печеночная недостаточность, тромбоз мезентери-альных сосудов.
Обструкция может возникнуть на различных уровнях:
- малые печеночные вены (исключая терминальные венулы);
- большие печеночные вены;
- печеночный отдел нижней полой вены.
Желтуха встречается редко. Появление периферических отеков дает возможность предположить тромбоз или компрессию нижней полой вены. Если таким больным не оказана необходимая медицинская помощь, они погибают из-за осложнений портальной гипертензии.
Диагностика
Специфичным для синдрома Бадда-Киари диагностическим признаком является обнаружение с использованием методов сплено- и гепатоманометрии пониженного окклюзионного давления в печеночных венах при одновременном повышении портального давления.
С помощью метода выявить асцит , гепатоспленомегалию, гепатоцеллюлярную карциному , почечноклеточную карциному. Если у пациента имеется тромбоз портальной вены, то можно увидеть кальцификацию. У 5-8% пациентов обнаруживаются варикозно-расширенные вены пищевода.
Ультразвуковое исследование позволяет выявить тромб в просвете нижней полой вены или в печеночных венах. Кроме того, с помощью этого метода можно обнаружить признаки диффузного поражения печени.
Чувствительность и специфичность метода составляет 85%.
Для диагностики синдрома Бадда-Киари важно визуализировать тромб в просвете нижней полой вены или в печеночных венах. В ходе этого исследования можно обнаружить нарушения кровотока в пораженных сосудах, сеть коллатералей.
Проводится с контрастированием. Отмечается неравномерное распределение контрастного вещества. Так, хвостатая доля у пациентов с синдромом Бадда-Киари гипертрофирована, и в ней определяется более высокая концентрация контрастного вещества, по сравнению с другими отделами печени.
Чувствительность и специфичность метода составляет 90%. Проводится в комбинации с ангио-, вено- и холангиографией. С помощью этого исследования можно обнаруживать нарушения перфузии печени, участки атрофии, гипертрофии, некроза, признаки жировой дистрофии.
При радионуклидном сканировании применяется коллоидная сера, меченная технецием (99mТс). У пациентов с синдромом Бадда-Киари отмечается повышенное накопление изотопа в хвостатой доле печени. В остальных отделах печени может быть нормальное, пониженное, неравномерное накопление изотопа или полное его отсутствие.
Большое значение для диагностики синдрома Бадда-Киари имеют результаты флебографии печени и нижней кавографии. Во время этих процедур возможно также проводить ангиопластику: устанавливать стенты, производить тромболизис, выполнять трансюгулярное внутрипеченочное портокавальное шунтирование.
На ангиограммах визуализируются: гепатоспленомегалия, нарушения архитектоники печеночных артерий из-за отека паренхимы, артериовенозные шунты. Отмечается замедление прохождения контрастного вещества через печень.
Интенсивность контрастирования селезеночной и портальной вен снижена. Кровоток может осуществляться в двух направлениях или быть циркулярным.
В ходе нижней кавографии можно обнаружить тромбоз или опухолевую эмболию нижней полой вены. В ходе проведения флебографии печени можно выявить сеть коллатералей между печеночными венулами и крупными венами; стеноз и обструкцию печеночных вен.
Это исследование выполняется перед проведением трансплантации печени для установления степени гепатоцеллюлярного повреждения и наличия фиброза .
У 58% пациентов с острым течением синдрома Бада-Киари обнаруживаются гистологические признаки хронического заболевания печени (под данным исследований эксплантатов печени): в 50% случаев имеются крупные узлы регенерации (до 10-40 мм в диаметре).
Лабораторная диагностика
При синдроме Бадда-Киари может быть лейкоцитоз; повышение СОЭ .
У пациентов с синдромом Бадда-Киари протромбиновое время может быть удлинено. Протромбиновое время (сек) отражает время свертывания плазмы после добавления тромбопластин-кальциевой смеси. В норме этот показатель составляет - 15-20 сек.
В биохимическом анализе крове повышена активность аланинаминотрансферазы (АлАТ), аспартатаминотрансферазы (АсАТ), щелочной фосфатазы (ЩФ). Может быть незначительно повышено содержание билирубина .
Дифференциальный диагноз
Дифференциальный диагноз синдрома Бадда-Киари необходимо проводить с веноокклюзионной болезнью и сердечной недостаточностью:
Веноокклюзионная болезнь .
Развивается у 25% пациентов, перенесших трансплантацию костного мозга, а также у больных, получающих химиотерапию. При этом заболевании наблюдается облитерация постсинусоидальных венул. Патологических изменений в нижней полой вене и печеночных венах нет.
Сердечная недостаточность.
Дифференциальный диагноз проводится между синдромом Бадда-Киари и правожелудочковой сердечной недостаточностью.
Осложнения
Возможно развитие следующих осложнений синдрома Бадда-Киари:
- Развитие портальной гипертензии.
- Развитие асцита.
- Развитие печеночной недостаточности.
- Развитие кровотечений из варикозно-расширенных вен пищевода, желудка, кишечника.
- Развитие гепато-ренального синдрома.
- У пациентов с асцитом может возникать бактериальный перитонит.
- Развитие гепатоцеллюлярной карциномы - редкое осложнение. Однако у больных с мембранозным заращением нижней полой вены эта опухоль наблюдается в 25-47,5% случаев.
Лечение
Лечение синдрома Бадда-Киари проводится только в стационаре медикаментозными и хирургическими методами.
- Медикаментозное лечение синдрома Бадда-Киари
Медикаментозная терапия синдрома Бадда-Киари дает невыраженный и кратковременный эффект. При проведении только медикаментозных мероприятий 2-летняя выживаемость пациентов с синдромом Бадда-Киари составляет 80-85%.
В терапии применяются диуретики, антикоагулянты, тромболитические препараты.
Антикоагулянты.
Могут применяться: эноксапарин натрия ( Клексан ); дальтепарин натрий ( Фрагмин ).
Тромболитическая терапия.
Проводится следующими препаратами:
- Стрептокиназа (Стрептодеказа, Стрептаза) может вводиться через катетер по 7500 МЕ/час или в/в по 100000 МЕ/час после болюсного введения в дозе 250000 МЕ.
- Урокиназа вводится в/в 4400 МЕ/кг в течение 10 мин, после чего доза повышается до 6000. Поддерживающая доза - 4400-6000 МЕ/час, в/в.
- Алтеплаза (Актилизе) вводится в/в, взрослым, по 0,25-0,5 мг/кг, в течение 60 мин.
Диуретическая терапия.
Диуретическая терапия состоит в длительном применении спиронолактона и фуросемида ( Лазикс , Фуросемид табл. ) в сочетании с ограничениями в диете (ограничение приема воды, натрия) и введением солей калия.
Cпиронолактон назначается внутрь: взрослым - 25-200 мг/сут 2-4 раза в сутки (но не более 200 мг/сут); детям - 1-3,3 мг/кг/сут 2-4 раза в сутки.
Фуросемид назначается внутрь: взрослым - внутрь по 20-80 мг/сут каждые 6-12 часов (но не более 600 мг/сут); детям - внутрь по 0,5-2,0 мг/кг/сут каждые 6-12 часов (не более 6 мг/кг).
Вид хирургического вмешательства при синдроме Бадда-Киари определяется вызвавшей его причиной.
Ангиопластика.
При мембранозном заращении просвета нижней полой вены может проводиться чрескожная установка стента после баллонной дилатации.
Шунтирующие процедуры.
Целью проведения портосистемного шунтирования является снижение давления в синусоидальных пространствах печени. Поэтому, если имеется тромбоз или обструкция нижней полой вены, то пациентам устанавливается мезоатриальный шунт.
Трансплантация печени.
Проводится пациентам с острым течением синдрома Бадда-Киари. Выживаемость через 4,5 года после этой операции составляет 50-95%. Больным с почечноклеточной и гепатоцеллюлярной карциномами , развившимися на фоне синдрома Бадда-Киари также показана трансплантация печени.
Лечение осложнений синдрома Бадда-Киари
Если у пациента имеется цирроз печени , то необходимо диагностировать и лечить варикозно-расширенные вены пищевода, желудка и кишечника с целью профилактики возникновения кровотечений из ЖКТ. При этом назначается терапия бета-адреноблокаторами.
Проводится склерозирование или лигирование варикозно-расширенных вен резиновыми кольцами; выполняются шунтирующие операции. Портосистемное шунтирование или эзофагеальное ушивание вен производится при наличии в анамнезе рецидивирующих кровотечений. Остановку возникшего кровотечения из варикозных вен пищевода проводят на фоне восполнения кровопотери (плазмозаменителями, эритромассой, донорской кровью, плазмой) в сочетании с введением викасола, кальция хлорида.
Немедикаментозная терапия асцита заключается в соблюдении ограничений в диете. Однако основной метод лечения - медикаментозная терапия. Она заключается в назначении диуретиков , коррекции гипоальбуминемии.
При асците, резистентном к консервативной терапии, производятся оперативные вмешательства, рассчитанные на отведение асцитической жидкости. Методом выбора для лечения рефрактерного асцита является трансплантация печени. Другими способами лечения рефрактерного асцита являются: терапевтический лапароцентез, трансюгулярное внутрипеченочное портосистемное шунтирование.
Веноокклюзионная болезнь печени (K76.5)
Примечание. Из данной подрубрики исключен "Синдром Бадда-Киари" - I82.0.
Период протекания
При синдроме синусоидальной обструкции (ССО), связанном с трансплантацией, пик манифестации происходит на 12-й день.
Критерии диагностики ССО подразумевают полное развитие клинических признаков к 20-м суткам. Однако у 29-55% детей, которым не применялся циклофосфамид после трансплантации, клинические диагностические критерии формируются позже (после 20-ти суток).
При ССО, связанном с токсическими поражениями, заболевание имеет в основном подострое и хроническое течение.

1. Отдельные авторы выделяют 2 вида течения синдрома синусоидальной обструкции (ССО):
- острое (связанное с трансплантацией) - развивается и диагностируется в сроки до 20 дней;
- хроническое (связанное с токсическими поражениями) - клиника манифестирует в сроки более 100 дней.
Клиническая ценность этой классификации сомнительна, так как возможны различные по срокам варианты манифестации.
2. Было предложено классифицировать ССО по тяжести:
2.1 Легкая тяжесть. Больные, которые соответствует диагностическим критериям ССО, но не нуждаются в лечении отеков и/или асцита, не нуждаются в лекарствах для купирования боли в правом подреберье и течение заболевания заканчивается самопроизвольным выздоровлением (самокупирующаяся форма заболевания).
2.2 Умеренная тяжесть. Больные соответствуют критериям ССО, нуждаются в медикаментозном лечении отеков и болей, лечение полностью купирует симптомы.
2.3 Тяжелая форма. Заболевание приводит к смерти или не разрешается по истечении 100 дней с применением всех возможных форм терапии.
Клиническая ценность этой классификации сомнительна для диагностики и/или выбора тактики и имеет значение в основном для ретроспективных исследований.
Этиология
1. Трансплантация костного мозга, печени, лечение стволовыми клетками. Ранее 25% случаев веноокклюзионной болезни были связаны с трансплантологией, однако по мере увеличения количества пересадок органов и тканей их роль выходит на первый план.
2. Воздействие токсических факторов:
2.1 Лекарственное поражение: преимущественно иммуносупрессивная (азатиоприн, бусульфан, циклофосфамид, даунорубицин, тиогуанин), арсфенамин (сальварсан), уретан, актиномицин Д.
2.2 Лучевая терапия.
2.3 Прием некоторых растительных пирролизидиновых алкалоидов (растения рода Crotalaria, Senecio - крестовники, Heliotropium - буранчиковые) в виде растительных чаёв (отсюда второе название заболевания - "Ямайская чайная болезнь" - Jamaican bush tea disease). Однако чаще всего отравления растительными алкалоидами носят случайный характер и обусловлены контактом пищи с вышеперечисленными растениями.
Патофизиология остается неясной. Первичное повреждение, скорее всего, протекает как поражение синусоидальных эндотелиальных клеток печеночной венулы.
Первые визуализируемые гистологические изменения характеризуются расширением субэндотелиальной зоны, экстравазацией эритроцитов, отложением фибрина и экспрессией фактора VIII (фактора фон Виллебранда) в стенах венул, с последующим перивенулярным некрозом гепатоцитов.
Поздние гистологические признаки включают в себя отложения внеклеточного матрикса, увеличение числа звездчатых клеток и последующий синусоидальный фиброз. Этот процесс в конечном итоге приводит к полному уничтожению венул, обширному гепатоцеллюлярному некрозу и к массивному фиброзу и склерозу печеночной ткани.
Многочисленные исследования показали ассоциации с различными гемостатическими расстройствами, однако никаких убедительных доказательств тромботической природы происхождения синдрома синусоидальной обструкции выявлено не было.
Признак распространенности: Крайне редко
Заболевание встречается крайне редко, во всех возрастных группах. Различий по полу и расе не выявлено.
Частота синдрома синусоидальной обструкции после трансплантаций определена как 5-60% вне зависимости от пола, возраста и расы.
Факторы и группы риска
Поскольку синдром синусоидальной обструкции по большей части связан с пересадкой костного мозга, следующие факторы риска должны быть определены и оценены до операции:
1. Патология печени (например, фиброз печени, гепатит, лучевая терапия органов брюшной полости, предтрансплантационное повышение трансаминаз неясного происхождения).
2. Использование миелоаблативного режима кондиционирования при трансплантации.
3. Кондиционирование бусульфаном, мелфаланом или обоими препаратами.
4. Применение циклофосфамида, кармустина (BCNU) и этопозида.
5. Применение препарата гемтузумаб озогамицин (Mylotarg, Pfizer), снят с рынка США в июне 2010 года.
6. Остеопетроз ("Остеопетроз" - Q78.2).
Клинические критерии диагностики
увеличение веса; гепатомегалия; слабость; отеки; асцит; субиктеричность склер; олигоурия; боли в области печени
Общие положения
1. Диагностические критерии:
1.1 Диагностические критерии синдрома синусоидальной обструкции (ССО) имеют специфичность около 90% и чувствительность около 50%(исследовательская группа Сиэтла - Seattle criteria, 1993).
1.2 Диагностические критерии ССО (исследовательская группа Балтимора - Baltimore criteria, 1987) включают в себя в качестве обязательного признака гипербилирубинемию (≥ 2 мг/дл) и 2 или более из следующих признаков, которые должны присутствовать в течение 21 дня после трансплантации стволовых клеток:
- гепатомегалия Гепатомегалия - значительное увеличение печени.
(как правило, в сочетании с болезненностью в области печени);
- асцит Асцит - скопление транссудата в брюшной полости
;
- прибавка в весе более чем на 5% выше заданного диапазона.
Балтиморские критерии являются менее чувствительными и специфичными по сравнению с диагностическими критериями Сиэтла.
Критерии клинической и лабораторной диагностики синдрома синусоидальной обструкции (ССО) описаны в разделах "Клиническая картина" и "Лабораторная диагностика". К сожалению, чувствительность этих методов диагностики составляет около 50-55%.
Диагноз может быть подтвержден инструментальными обследованиями. "Золотым стандартом" подтверждения диагноза считается использование биопсии в сочетании с измерением градиента давления (см. ниже).
1. УЗИ, УЗДГ
Ультразвуковое исследование печени показывает изменение структуры, а УЗДГ оценивает направление и величину потока крови в сосудах .
Другие виды патологии печени также могут быть обнаружены при проведении данного исследования (например, утолщение желчного пузыря, камни в желчном пузыре, увеличение лимфатических узлов и другие).
УЗИ является мощным инструментом для подтверждения диагноза, но типичные результаты часто проявляются на поздних стадиях или не всегда очевидны. Таким образом, на УЗИ не следует полагаться, чтобы исключить диагноз ССО, но доказательства присутствия ССО, выявленные на УЗИ и УЗДГ, могут существенно поддержать его.
Следующие показатели должны быть оценены :
Диагностические находки УЗИ, как правило, включают в себя регистрацию обратного потока в портальной и печеночной венах. Другими признаками являются асцит, гепатомегалия и изменение структуры печени.
2. Измерение давления в печеночной вене
Разница между давлением заклинивания и свободным давлением в печеночной вене (градиент печеночного венозного давления, портогепатический градиент, скорректированное синусоидальное давление) представляет вклад печеночных синусоидов в величину давления в воротной вене. Наличие этого показателя существенно улучшает точность диагностики.
3. Биопсия
Как правило, показана трансюгулярная биопсия. Гистологические признаки:
- синусоидальный фиброз, особенно выраженный на более поздних стадиях развития заболевания и/или при хроническом повреждении (токсическое повреждение);
- центродолевой некроз гепатоцитов (может быть первичным событием);
- воспаление с локализацией в третьей или второй зоне.
Определение ССО основано на совокупности данных (клиника, гистология, инструментальные исследования, анамнез). Ни один из выше перечисленных гистологических признаков (по отдельности и в совокупности) не является специфическим признаком для ССО вне комплексной диагностики. Однако существует корреляция между количеством описанных выше гистологических изменений и клинической тяжестью ССО.
Чувствительность и специфичность лабораторных тестов низки при использовании только лабораторной диагностики синдрома синусоидальной обструкции (ССО).
Лабораторные тесты имеют несколько целей:
- подтверждение диагноза;
- поиск и обнаружение причин;
- исследование степени дисфункции печени и других органов.
Лабораторные исследования:
1. Исследование билирубина (см. критерии диагностики в разделе "Клиническая картина").
2. Исследование щелочной фосфатазы и гамма-глутамилтрансферазы показывают наличие и степень холестаза, позволяющие, в частности, исключить другие заболевания.
3. Выявление ненормальных параметров свертывания. Особенно важно повышение ингибитора активатора плазминогена-I ( PAI-I ), а также снижение антитромбина III ( ATIII ), что свидетельствует об облитерирующем эндоартериите печеночной вены.
4. Определение протеина S, фибриногена, D-димера (чтобы исключить ДВС-синдром Коагулопатия потребления (ДВС-синдром) - нарушенная свертываемость крови по причине массивного освобождения из тканей тромбопластических веществ
).
5. Определение количества эритроцитов, лимфоцитов,тромбоцитов в динамике для оценки приживления и определения показателей к трансфузии.
6. Определение азота мочевины, креатинина, сывороточного альбумина и общего белка, которые могут указывать на дисфункцию других органов и определять тяжесть синдрома капиллярной утечки (CLS) у пациента.
7. С-реактивный белок может указать на наличие инфекционного воспаления, СОЭ не является ни чувствительным, ни специфическим маркером при ССО.
В связи с низкой чувствительностью диагностики синдрома синусоидальной обструкции, требуется дифференциация со значительным количеством заболеваний со сходными симптомами:
- дефицит антитромбина III;
Дифференциальная диагностика веноокклюзионной болезни печени (ВБП)
КТ, МРТ, УЗИ признаки веноокклюзионной болезни печени (ВБП)
а) Терминология:
1. Аббревиатура:
• Веноокклюзионная болезнь (ВОБ) печени
2. Синоним:
• Синдром обструкции синусоидов печени (предпочтительный термин)
3. Определение:
• Обструкция путей венозного оттока от печени, обусловленная окклюзией терминальных печеночных венул и синусоидов
б) Визуализация:
1. КТ признаки веноокклюзионной болезни печени:
• Изменения аналогичны таковым на УЗИ (гепатомегалия, асцит и т.д.)
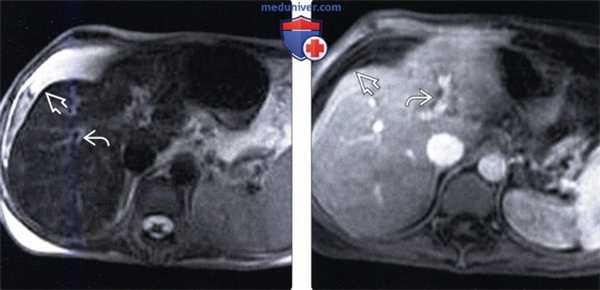
(Слева) На аксиальной Т2 ВИ МР томограмме у женщины 43 лет, страдающей веноокклюзионной болезнью, после курса химиотерапии по схеме FOLLOX по поводу рака червеобразного отростка, определяется асцит и перипортальный отек, которые сами по себе не являются специфическими находками. При исследовании биоптата печени были подтверждены застойные изменения в синусоидах и фиброз венул.
(Справа) На аксиальной Т1 ВИ МР томограмме с контрастным усилением у этой же пациентки определяется асцит и перипортальный отек.
2. МРТ признаки веноокклюзионной болезни печени:
• Асцит и перипортальный отек (в обоих случаях интенсивность сигнала на Т2 ВИ повышена)
3. УЗИ признаки веноокклюзионной болезни печени:
• Чувствительность и специфичность лучевых методов исследования низкая
• Лучевые признаки перекрываются с изменениями, обусловленными реакцией «трансплантат против хозяина»:
о Гепатомегалия, асцит
о Перипортальный отек, отек стенки желчного пузыря
о Гепатофугальный кровоток при допплерографии, повышение индекса резистентности более 0,75
о Патологическая форма спектра портальной вены
о Уменьшение диаметра печеночных вен
4. Рекомендации по визуализации:
• Лучший диагностический критерий:
о УЗИ позволяет подтвердить веноокклюзионную болезнь и исключить другие патологические изменения (например, оппортунистические инфекции)
в) Дифференциальная диагностика веноокклюзионной болезни печени:
1. Оппортунистические инфекции печени:
• Пациенты, которые перенесли трансплантацию гемопоэтических (или стволовых) клеток, находятся в группе повышенного риска инфекционных поражений печени
• Мультифокальные мелкие очаги с контрастным «ободком» по периферии подозрительны на грибковые (вызываемые, например, грибами рода Candida) или микобактериальные микроабсцессы
2. Реакция «трансплантат против хозяина»:
• Является преимущественно клиническим диагнозом; характеризуется острым поражением печени (повышением уровня билирубина и трансаминаз), кожной сыпью, изменениями со стороны органов желудочно-кишечного тракта (диарея, гематокезия)
• Специфические лучевые признаки, позволяющие провести дифференциальную диагностику с ВОБ, отсутствуют
3. Синдром Бадда-Киари:
• Тромбоз или обструкция на уровне крупных вен печени или НПВ
• Этиология (заболевание возникает на фоне предтромботического состояния), патогенез, лучевые признаки отличаются от таковых при веноокклюзионной болезни
• Отсутствует связь с трансплантацией костного мозга
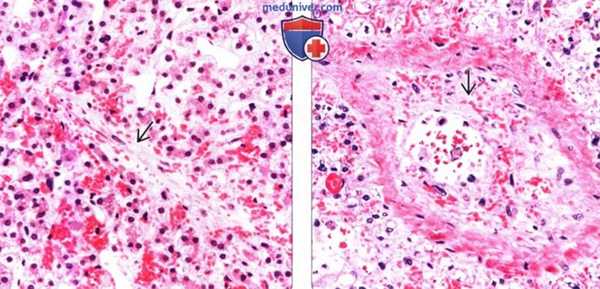
(Слева) Макропрепарат печени (при веноокклюзионной болезни): полностью облитерированная центральная вена, определяются признаки центризонального застоя.
(Справа) Микропрепарат: определяется отек эндотелия, а также субэндотелиальный отек и фиброз, что стало причиной частичной окклюзии просвета мелких печеночных вен при веноокклюзионной болезни.
г) Патология. Микроскопия:
• Повреждение эндотелиальной выстилки вен печени
• При прогрессировании-отложения фибриногена и фактора VIII в стенках венул и синусоидов
• Прогрессирующая обструкция венул, центрилобулярный геморрагический некроз
• Прогрессирующее отложение коллагена, разрастание фиброзной ткани в просвете сосуда
д) Клинические особенности:
1. Проявления:
• Наиболее частые признаки/симптомы:
о Острое начало: гепатомегалия, болезненность печени, желтуха, асцит (симптомы возникают в течение трех недель после трансплантации гемопоэтических или стволовых клеток)
о Увеличение веса
• Другие признаки/симптомы:
о Признаки печеночной недостаточности:
- Асцит, энцефалопатия и т. д.
2. Демография:
• Пол:
о Чаще заболевают женщины
3. Течение и прогноз:
• Заболевание возникает обычно после трансплантации гемопоэтических клеток:
о Частота встречаемости заболевания у реципиентов костного мозга, стволовых клеток, пуповинной крови составляет 50-80%
о Является причиной летального исхода у 5-15% пациентов этой группы
• Аналогичное заболевание может возникать при воздействии различных токсических веществ:
о Препаратов для химиотерапии, алкалоидов; а также после лучевой терапии и трансплантации печени
4. Лечение:
• Антитромботическая и тромболитическая терапия
е) Диагностическая памятка. Советы по интерпретации изображений:
• Лучевые методы диагностики (в особенности, УЗИ) позволяют заподозрить ВОБ и помогают исключить другие состояния, являющиеся причиной дисфункции печени у реципиентов гемопоэтических клеток
Веноокклюзионная болезнь печени ( Синдром синусоидальной обструкции , Синдром Стюарта-Брасса , Ямайская чайная болезнь )
Веноокклюзионная болезнь печени — это обструкция терминальных печеночных вен и синусоидных капилляров. Основные симптомы: боли различного характера в области правого подреберья, асцит и периферические отеки, диспепсические расстройства. Для острой формы болезни характерны кровотечения, олигурия. Диагностика веноокклюзионного поражения предполагает лабораторные (клинический и биохимический анализ крови, коагулограмма) и инструментальные методы (УЗИ с допплерографией, биопсия печени). Лечение включает отмену гепатотоксичных веществ, назначение рекомбинантного ТАП, антитромбина III в комбинации с гепарином.
МКБ-10
Общие сведения
Веноокклюзионная болезнь в иностранной медицинской литературе обозначается термином «синдром синусоидальной обструкции». Менее распространенное название заболевания — синдром Стюарта-Брасса. Состояние встречается крайне редко, истинная распространенность не установлена. В основном наблюдается у взрослых, с одинаковой частотой диагностируется у мужчин и женщин. Как правило, веноокклюзионная болезнь начинается в послеоперационном периоде после костномозговой трансплантации.
Причины
Основным этиологическим фактором острой веноокклюзионной болезни служит перенесенная трансплантация костного мозга. По разным данным, состояние в среднем развивается у 5-60% пациентов в течение первых 3-х недель после выполненной операции. В литературе описаны случаи возникновения заболевания в более поздние сроки — до 5-6 месяцев после трансплантации. Реже синусоидальную обструкцию вызывают:
- Лекарственное воздействие. Поражение мелких сосудов печени встречается при применении иммуносупрессивной терапии, цитостатиков. Заболевание характерно для онкологических больных, которые проходят курс лучевой терапии (1,2-8%). В редких случаях веноокклюзионная болезнь становится следствием приема оральных контрацептивов.
- Растительные токсины. Зачастую отравления алкалоидами обусловлены случайными контактами пищевых продуктов с ядовитыми растениями (кроталярией, крестовником). Реже заболевание провоцируется употреблением травяных чаев, откуда произошло дополнительное название патологии — Ямайская чайная болезнь.
Факторы риска
Повышенный риск развития веноокклюзионного поражения имеют пациенты с хроническими заболеваниями печени — фиброзом, вирусным или алкогольным гепатитом, циррозом. Синусоидальная обструкция чаще возникает в результате неконтролируемой активации макрофагов, что наблюдается при лимфогистиоцитозе, синдроме Грисцелли, гемофагоцитарном синдроме. При трансплантации гемопоэтических клеток вероятность веноокклюзионной болезни повышается у людей пожилого возраста, а также у маленьких детей (до 6 лет).
Патогенез
Вначале происходит поражение синусоидальных печеночных капилляров и мелких венозных сосудов. В сосудистой стенке развиваются воспалительные изменения (васкулит). Повреждается эндотелиальный слой, характерна инфильтрация и расширение субэндотелиальной зоны. Отмечается отложение фибрина, уплотнение экстрацеллюлярного матрикса. Под влиянием этих изменений происходит фиброз синусоидов, нарушается кровоток в портальной системе.
В просветах синусоидов скапливаются разрушенные клеточные элементы, начинается застой крови. Вследствие ишемических процессов формируется центролобулярный некроз гепатоцитов. Если повреждения наблюдаются по всей паренхиме печени, происходят тотальный склероз и фиброз ткани. Ряд ученых выдвигают теорию о связи веноокклюзионной болезни с расстройствами гемостаза, но убедительных доказательств этого патогенетического механизма не существует.
Симптомы
По клиническому течению выделяют острую и хроническую формы веноокклюзионной болезни. Острая форма возникает после операции по трансплантации костномозговых клеток. Первым признаком становится резкая боль в правом подреберье, которая сопровождается чувством тяжести и дискомфорта в указанной зоне. Довольно быстро присоединяется асцит. Пациент ощущает боль в животе, затруднения дыхания. При большом скоплении жидкости живот приобретает шарообразную форму.
Остро протекающая болезнь характеризуется нарушениями со стороны всех органов. Вследствие повреждения почек снижается суточное количество мочи вплоть до анурии. Характерен геморрагический синдром: возникают носовые кровотечения, на коже формируется большое количество гематом. При тяжелой недостаточности факторов свертывания развиваются профузные желудочно-кишечные, легочные кровотечения, у женщин — метроррагии.
Хронический вариант веноокклюзионного заболевания манифестирует вследствие лекарственной интоксикации или приема токсических доз алкалоидов. Беспокоят тупые боли в эпигастрии и справа в подреберье. Больные жалуются на тошноту, зачастую открывается рвота с примесями слизи и крови. Наблюдается снижение аппетита, пациенты теряют в весе. Характерна субфебрильная температура тела. Через 2-4 недели после обнаружения этих симптомов появляется асцит.
При веноокклюзионной болезни существует вероятность развития полиорганной недостаточности, что считается прогностически неблагоприятным признаком. При сочетанном нарушении белкового состава крови возникает плевральный выпот, который ассоциирован с дыхательной недостаточностью. При отсутствии адекватной и комплексной терапии смертность при легких формах патологии составляет около 2%, при среднетяжелых — 20%, при тяжелой веноокклюзионной болезни — до 98%.
Пациенты, которые перенесли пересадку костного мозга и имеют настораживающие симптомы, обследуются врачом-трансплантологом совместно с гепатологами. При веноокклюзионном заболевании другой этиологии первичной диагностикой занимается гастроэнтеролог. Клинические признаки недостаточно специфичны, поэтому назначается комплексное лабораторно-инструментальное обследование:
- Анализы крови. Раннее проявление веноокклюзионной болезни — резистентная к гемотрансфузиям тромбоцитопения, которая выявляется при клиническом исследовании крови. В биохимическом анализе определяют увеличение показателя общего билирубина, повышение С-реактивного белка. Позже присоединяется синдром цитолиза — повышение АСТ и АЛТ.
- Коагулограмма. Типичными маркерами веноокклюзионного поражения являются повышенный уровень ингибитора активатора плазминогена, снижение количества антитромбина III. Протромбиновое время обычно удлиняется более 20 с, а протромбиновый индекс снижается менее 80%.
- УЗИ печени. Стандартная сонография используется для оценки размеров печени и селезенки, обнаружения асцита, сопутствующих болезней гепатобилиарной системы. Золотым стандартом диагностики признана допплерография, которая показывает скорость и характер кровотока в портальной и печеночных венах, уровень обструкции.
- Биопсия печени. При затруднениях в верификации диагноза проводится трансъюгулярная биопсия. Основные признаки патологии: склероз терминальных печеночных венул, некроз гепатоцитов в центре печеночных долек, выраженный синусоидальный фиброз. Характерно отложение коричневого пигмента в некротизированных гепатоцитах.
Учитывая сложности в постановке диагноза, ученые разрабатывают специальные критерии для облегчения работы клиницистов. Диагностические признаки исследовательской группы Сиэтла включают 3 позиции: гепатомегалию, внезапное увеличение веса более чем на 2%, и повышение общего билирубина свыше 34,2 мкмоль/л. Существуют Балтиморские критерии, которые включают следующие признаки: асцит, гепатомегалию, прибавку массы тела более 5%.
Лечение веноокклюзионной болезни печени
Консервативная терапия
Первый пункт в лечении веноокклюзионной болезни — отмена всех лекарственных препаратов, которые оказывают токсическое влияние на печень. При необходимости проводят парентеральное питание, для восполнения потерь жидкости назначают массивную инфузионную терапию. Лечение направлено на разрыв патогенетических механизмов заболевания и устранение симптомов. Схемы терапии обычно включают:
- Активатор плазминогена. Низкие дозы рекомбинантного ТАП рекомендованы для ускорения распада фибрина и устранения синусоидальной обструкции. Применение препарата ограничено, поскольку положительные результаты наблюдаются только у 30-35% пациентов.
- АнтитромбинIII. Заместительная терапия этим фактором в сочетании с гепарином демонстрирует хорошие результаты у большинства больных. Препараты показаны для уменьшения склерозирующих процессов в венозных сосудах, улучшения кровотока.
- Симптоматические средства. При асците и отеках ног эффективны петлевые или осмотические диуретики. Для устранения болевого синдрома используют ненаркотические анальгетики, при нестерпимых болях вводят опиаты.
Хирургическое лечение
При тяжелом асците проводят лапароцентез для постепенного удаления из брюшной полости транссудата. Хирурги иногда выполняют коррекцию портальной гемодинамики путем трансяремного внутрипеченочного портосистемного шунтирования (ТВПШ). При переходе веноокклюзионной болезни в фульминантную печеночную недостаточность методом выбора становится трансплантация печени.
Экспериментальное лечение
Прогноз и профилактика
При своевременном выявлении и лечении легких и среднетяжелых форм веноокклюзионной болезни наблюдается полное выздоровление без отдаленных последствий. Более опасно в прогностическом плане тяжелое поражение синусоидов, возникающее на фоне хронических вирусных гепатитов или онкологических заболеваний. Профилактика заключается в тщательном отборе больных для проведения трансплантации.
1. Дифференциальная диагностики при синдроме портальной гипертензии: методические рекомендации/ М.С. Хруцкая, Т.А. Гончарук. — 2011.
2. Сосудистые заболевания печени с нарушением венозного оттока: синдром Бадда-Киари и синдром синусоидальной обструкции./ С.Д. Подымова// Практическая медицина. — 2014.
3. Сосудистые заболевания печени/ Н.Б. Горькова, О.А. Рубаненко, О.В. Фатенков// Сибирский медицинский журнал. — 2016.
4. Веноокклюзионная болезнь печени у пациента с нейробластомой/ Г.М. Муфтанова, Т.В. Шаманская, Д.Ю. Качанов, В.В. Фоминых// Вопросы гематологии/онкологии и иммунопатологии в педиатрии. — 2014.
Читайте также:
