Исследование сопротивления в тазобедренном суставе
Добавил пользователь Владимир З. Обновлено: 29.01.2026
Для цитирования: Смирнов А.В. Рентгенологическая диагностика первичного идиопатического остеоартроза. РМЖ. 2001;7:294.
Институт ревматологии РАМН, Москва
О стеоартроз (ОА) – хроническое прогрессирующее заболевание суставов, характеризующееся дегенерацией суставного хряща, изменениями в субхондральном отделе эпифизов костей и в околосуставных мягких тканях.
Состояние суставного хряща является важным не только для диагностики ОА, но и для оценки прогрессирования заболевания и проводимого лечения. Суммарная толщина суставного хряща на рентгенограммах определяется измерением ширины рентгеновской суставной щели между суставными поверхностями эпифизов костей. Ширина суставной щели до настоящего времени используется, как основной показатель в рентгенологической диагностике ОА, и стандартная рентгенография коленных суставов в прямой и боковой проекциях рекомендуется WHO и ILAR, как метод выбора для оценки динамики изменений в суставном хряще при проведении клинических испытаний лекарственных препаратов.
Рентгенография остается наиболее простым и общедоступным методом исследования суставов для оценки анатомических изменений структуры костей при ОА. С точки зрения оперативности диагностики, простоты и удобства использования, особенно интересны передвижные рентгенодиагностические аппараты с полипозиционным штативом типа С-дуга, широко применяемые в мировой практике. Аппараты данного класса позволяют проводить исследования пациента в любых проекциях без изменения положения последнего. В России единственным производителем подобного оборудования является Санкт-Петербургская научно-исследовательская производственная компания “Электрон”. Характерные рентгенологические проявления ОА обычно легко определяются на стандартных рентгенограммах суставов, при этом сужение рентгеновской суставной щели соответствует объемному уменьшению суставного хряща, а субхондральный остеосклероз и остеофиты на краях суставных поверхностей есть ответная реакция костной ткани на увеличение механической нагрузки в суставе, что, в свою очередь, является результатом дегенеративных изменений и уменьшения в объеме суставного хряща. Данные рентгенологические симптомы рассматриваются, как специфические для ОА, используются для постановки диагноза ОА и входят в рентгенологические критерии (в сочетании с клиническими) диагностики ОА.
Рентгенологические симптомы, обязательные для постановки диагноза остеоартроза
Сужение рентгеновской суставной щели – один из самых важных рентгенологических симптомов, имеющий прямую коррелятивную связь с патологическими изменениями, происходящими в суставном хряще. Известно, что уменьшение в объеме суставного хряща распределяется неравномерно на разных участках суставной поверхности, в связи с чем рентгеновская суставная щель в разных отделах сустава имеет различную ширину. Согласно рекомендациям WHO/ILAR ширину рентгеновской суставной щели необходимо измерять в наиболее суженном участке. Считается, что в патологически измененном суставе именно этот участок испытывает наибольшие механические нагрузки (для коленного сустава – это медиальные отделы, для тазобедренного сустава – верхнемедиальные, реже – верхнелатеральные отделы). Анатомическими ориентирами, используемыми для измерения суставной щели на рентгенограммах крупных суставов являются:
а) для выпуклых поверхностей (головка и мыщелки бедренной кости) – кортикальный слой замыкательной пластины суставной поверхности кости;
б) для вогнутых поверхностей (край вертлужной впадины, проксимальные мыщелки большеберцовых костей) – край суставной поверхности в основании суставной впадины.
Остеофиты – костные разрастания на краях суставных поверхностей костей различной формы и размеров являются чрезвычайно характерным для ОА рентгенологическим симптомом. Остеофиты в начальных стадиях развития ОА суставов проявляются в виде заострений или небольших размеров (1–2 мм) костных образований на краях суставных поверхностей и в местах прикрепления собственных связок суставов (в коленных суставах это края межмыщелковых возвышений большеберцовых костей, в месте прикрепления крестообразных связок; в тазобедренных суставах – края ямки бедренной головки, на медиальной ее поверхности, в месте прикрепления собственной связки бедренной головки). По мере нарастания тяжести ОА в суставах и прогрессирующего сужения суставной щели остеофиты увеличиваются в размерах, приобретают различные формы в виде “губ” или “гребней”, прямолинейных или “пышных” костных разрастаний на широком или узком основании. При этом суставная головка и впадина могут значительно увеличиваться в поперечнике, становиться более массивными и расплющенными. Количество остеофитов может быть подсчитано отдельно или суммарно в обоих суставах, а их размеры измерены по ширине в основании и по длине. Изменение количества остеофитов и их размеров является чувствительным индикатором прогрессирования заболевания, а отсутствие этих изменений может указывать на успешность в лечении ОА.
Субхондральный остеосклероз – уплотнение костной ткани, непосредственно расположенной под суставным хрящом. Обычно этот рентгенологический симптом выявляется на поздних стадиях ОА, когда суставная щель уже резко сужена и является следствием трения обнаженных сочленяющихся костных поверхностей друг о друга. Суставные костные поверхности при этом становятся неровными. Это свидетельствует о глубоком дегенеративном процессе в покровном хряще или о его исчезновении. Изменения целостности суставного хряща, что предшествует его количественному уменьшению, может быть результатом уплотнения кортикальной и трабекулярной костной ткани, непосредственно расположенных под хрящом. Уплотнение субхондральной костной ткани в области суставных поверхностей костей измеряется в 3–х равноотстоящих точках вдоль суставного края; результаты измерения при этом могут быть усреднены.
Рентгенологические симптомы, необязательные для постановки диагноза первичного остеоартроза
Околосуставной краевой дефект костной ткани. Хотя этот рентгенологический симптом, который может наблюдаться при ОА, определен Altman с коллегами, как “эрозия суставной поверхности”, термин “околосуставной краевой дефект костной ткани” более предпочтителен, так как точной гистологической характеристики этих рентгенологически выявляемых изменений пока не дано. У больных с ОА они небольшие с участком остеосклероза в основании, при этом окружающая их костная ткань не имеет разрежения костной структуры, что характерно для истинных эрозий, выявляемых при ревматоидном артрите, которые не имеют склеротических изменений в основании и часто определяются на фоне околосуставного остеопороза. Краевые дефекты костной ткани могут быть обнаружены на ранних стадиях ОА, появление их может быть связано с воспалительными изменениями в синовиальной оболочке. Эти изменения описаны в крупных суставах и в суставах кистей.
Субхондральные кисты – рентгенологически проявляются, как кольцевидные дефекты трабекулярной костной ткани в субхондральном отделе кости с четко определяемым склеротическим ободком. Субхондральные кисты формируются в результате резорбции костной ткани в области высокого внутрисуставного давления, в месте наибольшей нагрузки на суставную поверхность. Чаще всего эти кисты появляются при обострении заболевания и находятся в зоне наиболее узкой части суставной щели. Они характерны для ОА тазобедренных суставов и могут обнаруживаться как в головке бедренной кости, так и в крыше вертлужной впадины. О динамике изменений субхондральных кист судят по их количеству и размерам.
Внутрисуставные обызвествленные хондромы – образуются из участков некротизированного суставного хряща, а также могут являться фрагментом костной ткани – остеофита или продуцироваться синовиальной оболочкой. Хондромы обычно имеют небольшие размеры, находятся между суставными поверхностями костей или лежат сбоку от эпифизов костей, имеют различную форму (округлую, овальную, удлиненную) и неравномерную крапчатую структуру, связанную с отложением кальцийсодержащих веществ в хрящевую ткань. Количество их в суставе минимальное (1–2 хондромы).
В коленном суставе за обызвествленную хондрому можно принять сесамовидную кость (fabella) в подколенной ямке, которая при ОА коленного сустава также меняет свою форму, положение и размеры. Деформация fabella является одним из симптомов ОА коленного сустава.
Рентгенологическая диагностика остеоартроза тазобедренных суставов
На точность оценки ширины суставной щели в тазобедренных суставах влияют 3 фактора: позиция больного, поворот конечности и правильная центрация рентгеновского луча при рентгенографии сустава. Сравнение ОА изменений в тазобедренных суставах у одних и тех же больных в 2–х положениях (стоя и лежа) показало, что в положении больного стоя ширина суставной щели была достоверно меньше, чем когда больной лежал на столе. Cуставная щель сужена в большей степени тогда, когда стопа направлена кнутри. Смещение рентгеновской трубки в сторону от центра сустава может достоверно изменить ширину суставной щели. При этом рекомендуется, чтобы центральный рентгеновский луч проходил через центр бедренной головки. Правда, необходимо отметить тот факт, что раздельная рентгенография тазобедренных суставов приводит к увеличению лучевой нагрузки на пациентов.
В начальных стадиях (1–2 стадии по Kellgren) ОА тазобедренных суставов при рентгенологическом исследовании определяются: незначительное сужение суставной щели, слабовыраженный субхондральный остеосклероз, точечные кальцификаты в области наружного края крыши вертлужной впадины (зачаток остеофитов), заострение краев ямки бедренной головки в области прикрепления круглой связки бедренной головки (рис. 1).
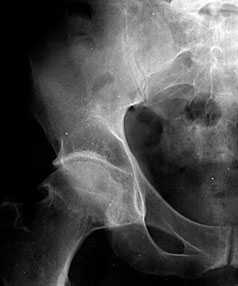
Рис. 1. Обзорная Rо-графия тазобедренного сустава в прямой проекции.
Деформирующий остеоартроз II ст. по Kollgren. Крупные остеофиты на краях суставных поверхностей. Грибовидная деформация бедренной головки
В поздних стадиях заболевания (соответствует 3–4 стадии ОА по Kellgren) отмечаются:
• прогрессирующее сужение суставной щели
• формирование различной формы и размеров остеофитов на краях суставных поверхностей вертлужной впадины, бедренной головки, отчего она со временем приобретает грибовидную форму. В средней части вертлужной впадины возможно формирование клиновидного остеофита, который может обусловить латеральное смещение бедренной головки
• углубление вертлужной впадины может быть связано с развитием остеофитов; протрузия ее возможна на фоне остеопороза или истончения костей, составляющих дно вертлужной впадины
• выраженный субхондральный остеосклероз. Проявляется в первую очередь в области крыши вертлужной впадины, затем в верхнем отделе бедренной головки
• в далеко зашедших случаях – уменьшение в объеме и уплощение суставной поверхности бедренной головки на фоне выраженной кистовидной перестройки костной ткани, чередующейся с участками субхондрального остеосклероза. Костные кисты могут быть единичными или множественными. Возникают они в верхней части вертлужной впадины или в зоне наибольшей нагрузки на суставную поверхность бедренной головки
• асептический некроз бедренной головки
• подвывихи бедренной кости чаще вверх и латерально, реже вверх и медиально
• уплотнение костной ткани и укорочение шейки бедренной кости.
Свободные внутрисуставные тельца при коксартрозе выявляются редко.
При вторичном диспластичном коксартрозе все рентгенологические симптомы развиваются рано (в молодом или среднем возрасте) и могут закончиться асептическим некрозом бедренной головки и подвывихом или полным вывихом бедра.
Описан ишемический коксартроз с быстрым сужением суставной щели, перестройкой костной структуры в головке и шейке бедренной кости, ранними остеосклеротическими изменениями, но без значительного остеофитоза, с достаточно быстрым развитием деструкции бедренной головки.
Рентгенологическая диагностика остеоартроза коленных суставов
Коленные суставы – одни из самых трудных для правильного рентгенологического исследования из–за их структурной сложности и широкого диапазона движений. ОА в коленных суставах может быть ограниченно распространенным даже в определенном отделе сустава, что также затрудняет диагностику изменений в суставе. Последние клинические и эпидемиологические работы подтвердили важность исследования пателлофеморального сустава в оценке ОА коленного сустава, так как совместное исследование этих суставов обнаруживает заболевание приблизительно в 50% от всех обследованных больных и доказывает, что к прямой рентгенографии коленных суставов необходимо в обязательном порядке добавлять прицельный снимок надколенника в боковой или аксиальной проекции. Незначительно согнутый в положении стоя и в прямой проекции коленный сустав является наиболее приемлемым положением для объективной оценки ширины суставной щели. Каждый коленный сустав сгибается так, чтобы опорные площадки суставной поверхности большеберцовой кости стали горизонтальными, шли параллельно с центральным рентгеновским пучком и были перпендикулярны кассете. Центр сустава (суставной щели) должен совпадать с центром рентгеновского луча. Рентгенологическое исследование феморопателлярного сустава может быть проведено в положении больного лежа на животе с максимально согнутой в коленном суставе ногой или с использованием метода Ahlback, когда больной стоит и коленный сустав согнут под углом 30° от вертикального положения. В этом положении сустав находится под функциональной нагрузкой, гарантируется, что поверхности сустава хорошо видны, обеспечивается более точная оценка хрящевой ткани, чем в том случае, когда больному проводится исследование в положении лежа.
Рентгенологическая диагностика артроза феморопателлярного сустава в боковой и аксиальной проекциях характеризуется: сужением суставной щели между надколенником и бедром; остеофитами на задних углах надколенника и мыщелков бедренной кости; субхондральным остеосклерозом надколенника; единичными субхондральными кистами со склеротическим ободком.
Данный артроз почти всегда наружный, иногда наружный и внутренний, редко – только внутренний (диагностируется только по аксиальному снимку).
Ранние рентгенологические признаки (соответствуют 1–2 стадиям артроза по Kellgren):
1. Вытягивание и заострение краев межмыщелкового возвышения большеберцовой кости (в месте прикрепления крестообразной связки).
2. Небольшое сужение суставной щели (чаще в медиальном отделе сустава).
3. Заострение краев суставных поверхностей мыщелков бедренной и большеберцовой кости, чаще в медиальном отделе сустава (связано с большей нагрузкой на этот отдел сустава), особенно при наличии варусной деформации сустава; реже – в латеральной части или одновременно в обеих половинах суставной поверхности (рис. 2).
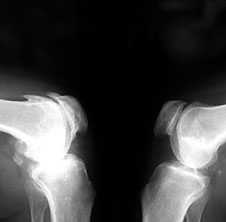
Рис. 2. Rо-графия коленных суставов в боковой проекции.
Артроз феморопателлярных суставов (больше слева). Артроз коленных суставов (I ст по Kollgren справа, IV ст. по Kollgren слева)
При прогрессировании артроза коленных суставов (соответствует 3–4 стадиям артроза по Kellgren):
• нарастает сужение суставной щели
• развивается субхондральный остеосклероз в наиболее нагруженной части сустава
• появляются множественные крупные остеофиты на боковых, передних и задних краях суставных поверхностей
• редко обнаруживаются субхондральные кисты
Вторичный синовит с развитием субпателлярной или подколенной кисты Бейкера:
• суставные поверхности бедренной и большеберцовой кости уплощаются, становятся неровными и теряют свою анатомо–функциональную дифференциацию
• многогранную неправильную форму преобретает сесамовидная кость (fabella)
• могут обнаруживаться обызвествленные хондромы
• редко возможно развитие асептических некрозов мыщелков костей.
Остеартроз проксимальных и дистальных межфаланговых суставов
Стандартная рентгенография кистей проводится в прямой проекции. Пальцы расположены вместе, кисти лежат ровно на кассете на одной линии с осью, проходящей через предплечья и запястья.
Начальные проявления (соответствуют 1–2 стадиям артроза по Kellgren):
Небольшие заострения краев или остеофиты с нерезким субхондральным остеосклерозом; мелкие, субхондрально расположенные кисты при нормальной или слегка суженной суставной щели, мелкие кальцификаты в мягких тканях в области боковых краев суставных поверхностей костей.
Выраженные изменения (соответствуют 3–4 стадиям артроза по Kellgren):
Умеренно выраженные или крупные остеофиты, деформация краев суставных поверхностей, значительное сужение суставных щелей, остеосклероз (узелки Гебердена в дистальных межфаланговых суставах и узелки Бушара в проксимальных), кисты со склеротическим ободком, краевые дефекты суставных поверхностей, при этом костные выступы с одной стороны могут вклиниваться в другую. Обычно краевые дефекты окружены зоной остеосклероза (рис. 3).
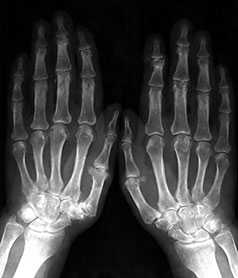
Рис. 3. Обзорная Rо-графия кистей.
Множественные артрозы дистальных и проксимальных межфаланговых суставов. Множественные узелки Гебердена и Бушара. Выраженный артроз 1-го левого запястнопястного сустава
Стандартная и микрофокусная рентгенография суставов
Методы для оценки прогрессирования ОА основываются на выявлении изменений рентгенологических симптомов в суставах. Длительные исследования рентгенологических изменений у больных с ОА в коленных суставах, получавших негормональное противовоспалительное лечение, показало отсутствие рентгенологического прогрессирования заболевания после 2–х лет наблюдений и минимальные различия между группами, получавшими лечение, и в контроле. Отсутствие достоверных изменений в этих и других, длительных исследованиях дают основание предполагать, что рентгенологические симптомы при стандартной рентгенографии суставов остаются относительно стабильными в течение длительного периода времени при ОА и предложению, что более чувствительная технология, такая как микрофокусная рентгенография суставов, должна более широко использоваться при оценке динамики изменений.
. Длительные исследования рентгенологических изменений у больных с ОА в коленных суставах, получавших негормональное противовоспалительное лечение, показало отсутствие рентгенологического прогрессирования заболевания после 2–х лет наблюдений и минимальные различия между группами, получавшими лечение, и в контроле. Отсутствие достоверных изменений в этих и других, длительных исследованиях дают основание предполагать, что рентгенологические симптомы при стандартной рентгенографии суставов остаются относительно стабильными в течение длительного периода времени при ОА и предложению, что более чувствительная технология, такая как , должна более широко использоваться при оценке динамики изменений.
Контент доступен под лицензией Creative Commons «Attribution» («Атрибуция») 4.0 Всемирная.
Алгоритм клинического обследования суставов нижних конечностей (тазобедренный сустав)
Для цитирования: Имаметдинова Г.Р. Алгоритм клинического обследования суставов нижних конечностей (тазобедренный сустав). РМЖ. Медицинское обозрение. 2015;23(25):1484-1486.
В статье приведен алгоритм клинического обследования суставов нижних конечностей (тазобедренный сустав)
Для цитирования. Имаметдинова Г.Р. Алгоритм клинического обследования суставов нижних конечностей (тазобедренный сустав) // РМЖ. 2015. No 25. С. 1484–1486.
Заболевания опорно-двигательного аппарата являются одной из самых частых причин обращения к врачу, занимая 2-е место после обращений по поводу артериальной гипертензии. За последние годы достигнуты большие успехи в диагностике и лечении заболеваний опорно-двигательного аппарата. Несмотря на появление новых высокоинформативных методов лабораторного и инструментального исследования, актуальным в диагностике заболеваний суставов остается именно клиническое обследование опорно-двигательного аппарата. Недостаточное владение врачами методами клинического обследования опорно-двигательного аппарата может быть причиной поздней диагностики заболевания, приводить к значительным экономическим затратам на дорогостоящие, порой ненужные обследования пациентов [1]. В связи с этим актуальным является рациональный подход к диагностике заболеваний опорно-двигательного аппарата с определением локализации пораженной структуры, характера поражения уже на этапе клинического обследования. Это требует от врача хорошего знания анатомии опорно-двигательного аппарата, владения клиническими методами обследования суставов, включающими осмотр, пальпацию, проведение специальных тестов. Имея навыки клинического обследования опорно-двигательного аппарата, врач может решить вопросы диагностики, дифференциальной диагностики заболеваний суставов.
Скрининговое обследование опорно-двигательного аппарата должно быть включено в общее медицинское обследование пациента. Хорошо известно, что при многих ревматических заболеваниях поражаются различные внутренние органы и системы, а поражение опорно-двигательного аппарата часто наблюдается при заболеваниях других органов и систем [2, 3]. Причиной боли в суставах могут быть поражение соседних анатомических структур или заболевания внутренних органов. В этих случаях использование специальных клинических тестов способствует уточнению локализации поражения, определению причины возникновения болевого синдрома, помогает провести дифференциальную диагностику. Клиническое обследование опорно-двигательного аппарата у больных ревматическими заболеваниями включает: сбор анамнеза, осмотр, пальпацию, исследование подвижности суставов, функции суставов, проведение специальных клинических тестов [3, 4].
Тазобедренный сустав является самым крупным суставом человеческого тела. Он играет основную роль в поддержании осанки, веса тела, передвижении. Поражение этого сустава приводит к быстрой инвалидизации не только пожилых пациентов, но и лиц молодого возраста.
Алгоритм клинического обследования
тазобедренного сустава
Начиная обследование, клиницист должен учитывать существование биомеханической взаимосвязи между пояснично-крестцовым отделом позвоночника, крестцово-подвздошными суставами, тазобедренным суставом и нижними конечностями. Это делает необходимым тщательное обследование всех отделов тазового пояса, независимо от характера жалоб пациента.
Поражение тазобедренного сустава сопровождается болью и ограничением функции. Основными причинами боли являются:
– поражение сустава при воспалительных ревматических заболеваниях;
– поражение сустава при дегенеративных заболеваниях;
– локальное поражение периартикулярных тканей и периферических нервов (вертельный бурсит, энтезопатии приводящих и/или отводящих мышц, компрессия латерального кожного нерва бедра);
– поражение коленных суставов;
– поражение крестцово-подвздошных суставов;
– поражение поясничного отдела позвоночника.
Сбор анамнеза
Для уточнения характера поражения тазобедренного сустава следует в первую очередь расспросить пациента о характере боли и ее локализации. Боль при поражении тазобедренного сустава локализуется преимущественно в паховой и/или ягодичной области. Возможна широкая иррадиация боли по передней и боковой поверхностям бедра до коленного, а иногда – до голеностопного сустава. Клиницист должен помнить, что в ряде случаев единственным проявлением поражения тазобедренного сустава является изолированная боль в коленном суставе. Это объясняется тем, что оба сустава имеют иннервацию из волокон запирательного и бедренного нервов [5]. При вертельном бурсите боль локализуется в области большого вертела бедренной кости, иррадиирует вниз по латеральной поверхности бедра, усиливается в положении лежа на пораженной стороне. Для энтезопатии приводящих мышц характерна локализация боли в паховой области, усиливающаяся при стоянии на пораженной ноге. При энтезопатии отводящих мышц боль локализуется в области большого вертела бедренной кости, иррадиирует вниз по латеральной поверхности бедра, усиливается при ходьбе. При поражении крестцово-подвздошных суставов, поясничного отдела позвоночника, коленного сустава боль может иррадиировать в область тазобедренного сустава.
Осмотр
После опроса врач начинает осмотр. Следует помнить, что при клиническом обследовании пациента с поражением опорно-двигательного аппарата обязательными являются осмотр и сравнение симметричных участков тела. Осмотр проводят в вертикальном и горизонтальном положениях пациента, а также во время ходьбы. Довольно часто пациенты с поражением тазобедренного сустава принимают вынужденное положение – умеренное сгибание, отведение и наружная ротация конечности. При вертикальном положении пациента осмотр проводят спереди, сбоку, сзади. Уже во время осмотра врач может выявить признаки поражения тазобедренного сустава, о чем свидетельствуют разный уровень расположения передних верхних остей и гребней подвздошных костей, ассиметрия ягодичных складок, наличие чрезмерного поясничного лордоза. В горизонтальном положении пациента можно определить наличие сгибательной контрактуры, наружной ротации или приводящей контрактуры тазобедренного сустава. При выраженной сгибательной контрактуре пациент не может полностью выпрямить ногу. При фиксированной приводящей контрактуре пораженная конечность может перекрещивать другую. При оценке положения пяток по отношению друг к другу можно выявить укорочение конечности.
Очень важным для диагностики поражения тазобедренного сустава является исследование походки. При поражении тазобедренного сустава наблюдаются 2 типа нарушений походки:
– анталгическая походка: пациент укорачивает время фазы переноса тела на стороне пораженного сустава для того, чтобы избежать болезненного сокращения отводящих мышц тазобедренного сустава;
– походка Тренделенбурга: свидетельствует о слабости отводящих мышц тазобедренного сустава, возникающей в ранние сроки его поражения. Во время фазы переноса тела на пораженной стороне противоположная сторона таза опускается вниз, и тело перекашивается на здоровую сторону. При двустороннем поражении возникает «утиная» походка, называемая еще «хромотой абдукторов».
Пальпация
После осмотра проводят пальпацию следующих анатомических структур: передней верхней и задней остей подвздошной кости, гребня подвздошной кости, симфиза, задней верхней ости подвздошной кости, бугристости седалищной кости, ягодичных складок, большого вертела бедренной кости [5]. Определение боли при движениях заменяет пальпацию непосредственно в тазобедренных суставах. Пальпация в паховой области позволяет выявить болезненность при наличии энтезопатии приводящих мышц сустава. При положении пациента лежа на боку следует пальпировать область большого вертела большеберцовой кости для выявления болезненности при вертельном бурсите или энтезопатии отводящих мышц тазобедренного сустава.
Исследование движений в тазобедренном суставе
Движения в тазобедренных суставах осуществляются вокруг 3 осей: фронтальной (сгибание, разгибание), вертикальной (супинация и пронация), сагиттальной (отведение и приведение). Кроме того, возможны вращательные движения (снаружи и до середины). Для получения объективной информации о функции суставов необходимо оценить объем активных и пассивных движений. Активные движения выполняет пациент. Пассивные движения выполняет врач при полном мышечном расслаблении пациента. Большое клиническое значение для уточнения характера поражения имеет соотношение объема активных и пассивных движений в суставе. Одинаковое ограничение объема как активных, так и пассивных движений характерно для поражения сустава. Ограничение объема активных движений при нормальном объеме пассивных свидетельствует о поражении периартикулярных структур.
Для того чтобы быстро оценить функцию тазобедренного сустава, можно предложить пациенту, находящемуся в горизонтальном положении, согнуть коленный и тазобедренный суставы, поместив стопу на противоположный коленный сустав. При выполнении этого комбинированного движения можно одновременно оценить сгибание, наружную ротацию и отведение в тазобедренном суставе. Врач измеряет расстояние между кушеткой и наружной частью надколенника. В норме это расстояние не должно превышать 20 см (рис. 1).
Проведение специальных клинических тестов
В данной короткой статье мы приводим только несколько специальных тестов, помогающих в диагностике поражений тазобедренного сустава.
Для диагностики поражения тазобедренного сустава используют тест квадранта. Проводят его следующим образом: пациент лежит на спине, врач сгибает тазобедренный и коленный суставы исследуемой конечности и направляет ее к противоположному плечу (рис. 2). Затем врач двигает бедро в положение отведения, удерживая положение сгибания в тазобедренном суставе. Появление крепитации или ударов, ощущаемых врачом, свидетельствует о наличии патологии тазобедренного сустава [6].
Поражение тазобедренного сустава характеризуется ранним развитием слабости отводящих мышц бедра (средней и малой ягодичных). Для диагностики этого состояния пациенту предлагают поочередно поднимать обе ноги. При слабости отводящих мышц бедра на нагружаемой стороне таз наклоняется, пациент теряет равновесие, не может удержать здоровую ногу на весу (симптом Тренделенбурга).
У некоторых пациентов развитие компенсаторного поясничного лордоза маскирует наличие сгибательной контрактуры тазобедренного сустава, что наиболее часто встречается при первичном и вторичном остеоартрозе. Ее выявлению способствует тест Томаса, который проводят в горизонтальном положении пациента. Пациенту предлагают выполнить сгибание в коленном и тазобедренном суставах здоровой стороны, постепенно приближая ногу к грудной клетке (рис. 3). Если по мере увеличения угла сгибания тазобедренного сустава противоположный тазобедренный сустав тоже начинает сгибаться, это свидетельствует о наличии сгибательной контрактуры этого сустава. Невозможность плотно прижать поясничный отдел позвоночника к плоской поверхности кушетки также может указывать на наличие сгибательной контрактуры тазобедренного сустава [7].
Проведению дифференциального диагноза между поражением сустава и поражением периартикулярных тканей способствует исследование резистивных активных (изометрических) движений. В их основе лежит выполнение пациентом движений с преодолением сопротивления врача. Появление и/или усиление боли, слабости при выполнении этих движений свидетельствует о поражении периартикулярных структур или периферических нервов. Так, появление или усиление боли в паховой области при резистивном активном приведении тазобедренного сустава свидетельствует о наличии энтезопатии приводящих мышц. Появление или усиление боли в области большого вертела бедренной кости при резистивном активном отведении – о наличии энтезопатии отводящих мышц.
Таким образом, тщательное, целенаправленное клиническое обследование помогает клиницисту диагностировать поражение тазобедренного сустава и/или периартикулярных структур, а также выбрать тот необходимый комплекс лабораторно-инструментальных методов исследования, который показан в данном конкретном случае.
1. Доэрти М., Доэрти Д. Клиническая диагностика болезней суставов. Минск: ТИВАЛИ, 1993. 144 с.
2 Имаметдинова Г.Р., Чичасова Н.В., Насонов Е.Л., Архипов С.В. Методы клинического исследования опорно-двигательного аппарата в ревматологии и ревмоортопедии. М., 2011. 158 с.
3. Насонов Е.Л., Чичасова Н.В., Имаметдинова Г.Р. Методы оценки поражения суставов, активности заболевания и функционального состояния больных ревматоидным артритом. М., 2001.
4. Насонова В.А., Астапенко М.Г. Клиническая ревматология. М.: Медицина, 1989.
5. Синельников Р.Д. Атлас анатомии человека. Т. I. М.: Медицина, 1972.
6. Campbell S.K. Measurement technical skills: Neglected aspect research education // Phys. Ther. 1981. Vol. 61. Р. 523.
7. Jette A.M. State of the art in functional status assessment. In Rothstein J.M (ed.): Measurement in Physical therapy, p. 137, New York, Churchill Livingstone, 1985.
В помощь практикующему врачу: клиника, диагностика, ведение больного с остеоартрозом тазобедренного сустава
Для цитирования: Светлова М.С. В помощь практикующему врачу: клиника, диагностика, ведение больного с остеоартрозом тазобедренного сустава. РМЖ. 2013;32:1639.
Остеоартроз (ОА) – междисциплинарная проблема, вызывающая интерес не только врачей-ревматологов, но и специалистов других специальностей в связи с частым ухудшением течения различной соматической патологии на фоне хронической боли, причиной которой является поражение суставов ОА. Со второй половины XX в. в развитых странах наблюдается значительное старение населения, и ОА становится одним из самых распространенных в обществе заболеваний. На долю ОА приходится до 70% всех ревматических болезней. Заболевание занимает одно из лидирующих мест в структуре причин инвалидности, значительно снижает качество жизни пациентов [1–4].
Литература
1. Коваленко В.Н., Борткевич О.П. Остеоартроз. Киев: МОРИОН, 2003.
2. Алексеева Л.И. Современные представления о диагностике, лечении и профилактике остеоартроза // РМЖ. 2000. Т. 8. № 9. С. 377–382.
3. Цурко В.В. Остеоартроз: проблема гериартрии. М: Ньюдиамед, 2004.
4. Цурко В.В. Остеоартроз: гериартрическая проблема // РМЖ. 2005. Т. 13. № 24. C. 1627–1631.
5. Доэрти М., Доэрти Д. Клиническая диагностика болезней суставов. Минск: Тивали, 1993.
6. Duncan R.C., Hay E.M., Saklatvala J. et al. Prevalence of radiographic osteoarthritis – it all depends on your print of view // Rheumatology. 2006. № 45. P. 757–760.
7. Duncan R., Peat G., Thomas E. et al. Symptoms and radiographic osteoarthritis: not as discordant as they are made out to be? // Digest for ours. Osteoarthritis. 2006. № 1. P. 3.
8. Kellgren J.H., Lawrence J.S. Radiographic assessment of osteoarthritis // Ann. Rheum. Dis. 1957. № 16. P. 494–501.
9. Link T.M., Steinbach L.S., Ghosh S. et al. Osteoarthritis: MR-imaging findings in different stages of disease and correlation with clinical findings // Radiology. 2003. № 226. P. 373–381.
10. Grassi W., Cervini C. Ultrasonography in rheumatology: an evolving technique // Ann. Rheum. Dis. 1998. Vol. 57. № 5. P. 268–271.
11. Grassi W., Lamanna G. Cervini C., Farina A. Sonographic imaging of normal and osteoarthritic cartilage // Semin. Arthritis Rheum. 1999. № 28. P. 398–403.
12. Hattori K., Ikeuchi K., Morita Y. et al. Quantitative ultrasonic assessment for detecting microscopic cartilage damage in osteoarthritis // Arthritis Res. Ther. 2005. № 7. P. 38–46.
13. Алексеева Л.И. Современные подходы к лечению остеоартроза // РМЖ. 2003. № 4. C. 85–88.
14. Zhang W., Moskovitz R.W., Nuki G. et al. OARSI recommendations for the management of hip and knee osteoarthritis, Part I: Critical appraisal of existing treatment guidelines and systematic review of current research evidence // Osteoarthritis and Cartilage. 2007. № 15. P. 981–1000.
15. Zhang W., Moskovitz R.W., Nuki G. et al. OARSI recommendations for the management of hip and knee osteoarthritis // Osteoarthritis and Cartilage. 2008. № 16. P. 137–162.
16. Zhang WB, Zhuang CY, Li JM, Yang ZP, Chen XL. Efficacy and safety evaluation of glucosamine hydrochloride in the treatment of osteoarthritis // Zhonghua Wai Ke Za Zhi. 2007. № 15. Р. 998–1001.
17. Lequesne M., Samson M., Gerard P., Mery C. Pain-function indices for the follow-up of osteoarthritis of the hip and the knee // Rev. Rheum. Mal. Osteoartic. 1990. № 57(9pt2). P. 32–36.
18. Bellamy N., Buchanan W.W., Goldsmith C.H. et al. Validation study of WOMAC: a health status instrument for measuring clinically important patient relevant outcomes to antirheumatic drug therapy in patients with osteoarthritis of the hip or knee // J. Rheumatol. 1998. № 15. P. 1833–1840.
Исследование сопротивления в тазобедренном суставе
Тесты на пластичность тазобедренного сустава
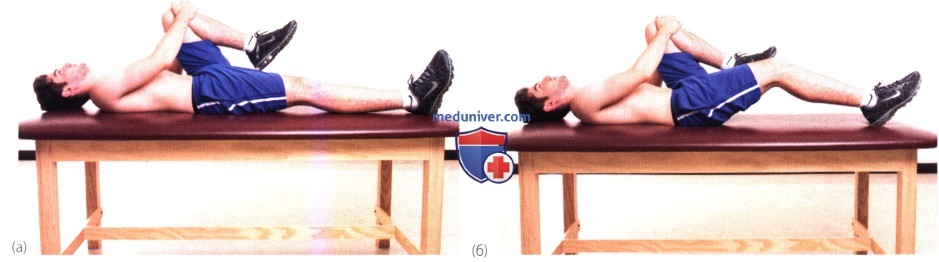
Рисунок 1. Проба Томаса. Отметьте, что коленный сустав пациента приподнимается от стола из-за сгибательной контрактуры правого бедра.
а) Проба Томаса и модифицированная проба Томаса. Эта проба используется для исключения сгибательной контрактуры в тазобедренном суставе (рис. 1). Проба выполняется при положении пациента лежа на спине. Согнутая в коленном суставе нога приводится к грудной клетке и удерживается в этом положении. Убедитесь, что нижний сегмент поясничного отдела позвоночника соприкасается с поверхностью стола. При наличии сгибательной контрактуры в тазобедренном суставе с одной стороны, другая конечность будет сгибаться в коленном суставе, и бедро приподнимется над поверхностью стола. Для того, чтобы убедиться в стабильности поясничного отдела позвоночника мы модифицировали пробу Томаса. Пациента просят сесть на край стола. Затем пациент удерживает ноги вместе, укладываясь назад.
Пациента просят выполнить наклон таза, удерживая ноги в положении максимального сгибания, для того, чтобы проверить поясничное сочленение. Затем исследуемые ноги разрешается опустить. Если длина подвздошно-поясничной мышцы в норме, то бедро располагается параллельно столу. Для оценки прямой мышцы бедра врач давит и разгибает бедро, наблюдая за разгибанием в коленном суставе. При напряженной прямой мышце разгибание в коленном суставе будет увеличенным. Те же результаты можно получить оказывая давление на ногу, чтобы увеличить сгибание в коленном суставе. При повышенном напряжении бедро будет сгибаться. Также подвижность ПБТ можно проверить при помощи абдукционного теста. Поддерживаем стабильность таза. При нормальной подвижности допускается 20° приведения.
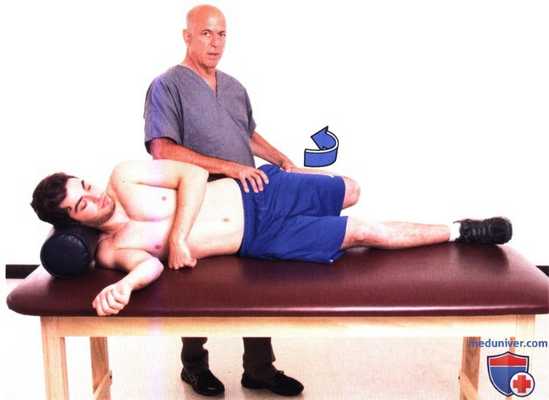
Рисунок 2. Проба Обера. Тест выполняется при согнутом коленном суставе. Пассивно разгибайте тазобедренный сустав так, чтобы напрягатель широкой фасции бедра был расположен над большим вертелом бедренной кости. Результат пробы считается положительным, если коленный сустав не может быть опущен из-за чрезмерного натяжения подвздошно-большеберцового тракта.
б) Проба Обера (Ober). Эта проба выполняется для оценки натяжения подвздошно-большеберцового тракта (рис. 2). Пациент находится в положении, позволяющем растянуть подвздошно-большеберцовый тракт, на здоровом боку. Нижняя нога согнута в тазобедренном и коленном суставах. Лежащая сверху (обследуемая) нога согнута в коленном суставе и разогнута в тазобедренном, при этом врач приподнимает ее. Подвздошно-большеберцовый тракт натянут. Результат пробы считается положительным, если коленный сустав не может быть опущен на стол. Если тест выполняется с разогнутым коленным суставом, можно выявить менее выраженную контрактуру подвздошно-большеберцового тракта.
Рисунок 3. Проба Эли:
а) Результат пробы признается отрицательным, если контакт бедра со столом сохраняется.
б) Результат пробы на натяжение прямой мышцы бедра признается положительным при сгибании в тазобедренном суставе. Рисунок А. Тест на растяжение бедренного нерва. Сначала исследуемая конечность разгибается в тазобедренном суставе, затем сгибается коленный сустав.
в) Проба Эли (Ely). Эта проба используется для оценки натяжения прямой мышцы бедра. Пациент лежит на спине с приподнятой исследуемой ногой. Врач пассивно сгибает ноги пациента в коленном суставе. При наличии напряжения в прямой мышце будет сгибаться ипсилатеральное бедро, а таз будет ротироваться кпереди. Также данный тест можно использовать для определения вовлеченности в процесс нервов L2-L4. Для того, чтобы определить вовлечена ли прямая мышца в процесс или нервы, ослабьте сгибании в колене и вытяните бедро пациента (рис. 3 и А).
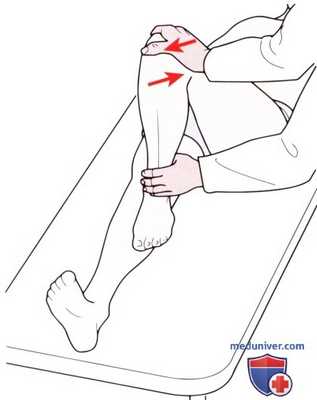
Рисунок Б. Тест на грушевидную мышцу проводится для исключения этой мышцы в качестве причины болей в ягодице. Воспроизведение симптомов ишиалгии, таких как покалывание или иррадиирующая по заднелатеральной поверхности бедра и голени боль, потверждает наличие синдрома грушевидной мышцы.
г) Тест на грушевидную мышцу. Этот тест описан в статье «Исследование сопротивления в тазобедренном суставе» (см. рис. Б).
д) Тест на подвижность грушевидной мышцы. Пациент находится в положении на спине с ногами согнутыми под 60°.Полностью приведите ногу пациента с последующей внутренней, а затем и внешней ротацией. В норме диапазон значений составляет 45° в обоих направлениях. Напряжение при внутренней ротации происходит из-за верхних волокон. Напряжение при внешней ротации обусновлено внутренними волокнами (рис. 3а) (Dutton, 2012).
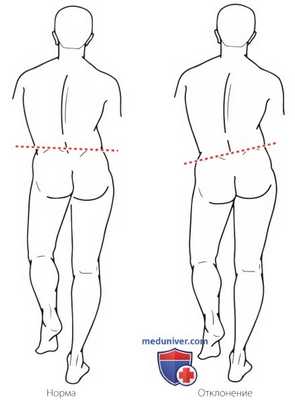
Проба Тренделенбурга:
а) В норме таз на неопорной стороне поднимается.
б) Положительный результат пробы обусловлен слабостью отводящих мышц слева. Обратите внимание, что на неопорной стороне таз опустился.
е) Проба Тренделенбурга (Trendelenburg). Проба выполняется с целью определения способности мышц, отводящих бедро, поддерживать стабильность таза (рис. 4). Пациент стоит на тестируемой ноге, а другую ногу приподнимает от пола. В норме таз со стороны неопорной ноги должен приподняться кверху. Результат пробы считается положительным, если таз на стороне неопорной ноги опускается.
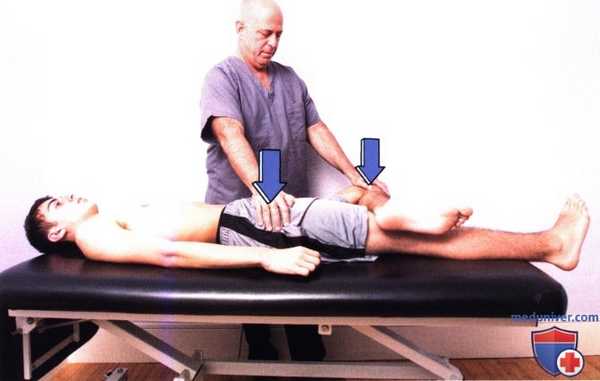
Рисунок 5. Проба Патрика. Оказывая давление на таз и коленный сустав и создавая, таким образом, компрессионное усилие, можно выявить смещение крестцово-подвздошного сочленения.
ж) Проба Патрика (Patrick). Эта проба выполняется для выявления возможной дисфункции тазобедренного сустава, а также крестцово-подвздошного сочленения (рис. 5). Пациент лежит на спине, бедро отведено и ротировано кнаружи при одновременном сгибании в тазобедренном суставе. Пациента просят положить наружную лодыжку тестируемой ноги выше коленного сустава другой разогнутой конечности. Результат пробы считается положительным, если это движение вызывает боль. Воздействие может быть усилено надавливанием на тестируемый коленный сустав. Боль, возникающая при надавливании на колено, указывает на дисфункцию в крестцово-подвздошном сочленении, так как в этом положении оно подвергается компрессии.
з) Тест на ограничение сгибания. Эта проба выполняется для выявления серьезных патологических изменений в тазобедренном суставе (новообразование, перелом, инфекция). Пациент находится в положении лежа на спине. Поднимите выпрямленную ногу пациента. Если это движение ограничено, оцените амплитуду сгибания в тазобедренном суставе при согнутом коленном суставе. Если это движение также ограничено и носит не капсулярный характер, результат пробы признается положительным (Cyriax, 1982).
Необходимо исследовать шесть видов движения в тазобедренном суставе: сгибание, разгибание, отведение, приведение, наружную (латеральную) ротацию и внутреннюю (медиальную) ротацию. Хотя обычно каждой мышце, распложенной в области тазобедренного сустава, приписывается одно действие, следует помнить, что большинство мышц выполняют более одного действия одновременно. Положение нижней конечности во время сокращения мышцы является определяющим фактором ее действия. Например, длинная приводящая мышца является сгибателем тазобедренного сустава до сгибания под углом в 50°. При большей величине этого угла длинная приводящая мышца функционирует как разгибатель. Это является примером инверсии действия мышц.
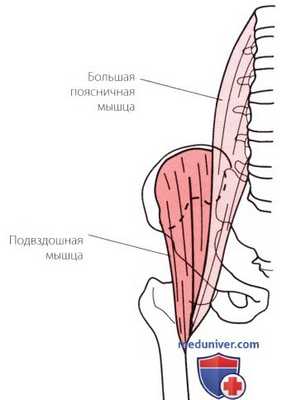
Рисунок 1. Сгибатели тазобедренного сустава.
а) Сгибание. Наиболее сильными сгибателями тазобедренных суставов являются поясничная и подвздошная мышцы, которые имеют общее сухожилие (рис. 1). Подвздошной мышце помогают прямая мышца бедра, портняжная мышца и мышца, напрягающая широкую фасцию бедра, которые пересекают и тазобедренный, и коленный суставы.
• Положение пациента: сидя на краю стола, голени свисают, коленные суставы согнуты под прямым углом. Для поддержки и для предупреждения замещения движения пациент держится руками за край стола.
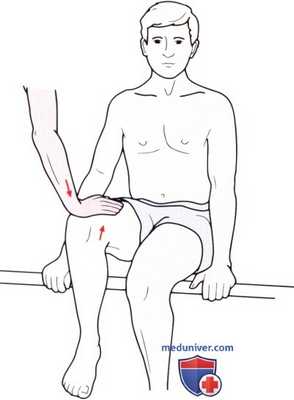
Рисунок 2. Исследование сгибания в тазобедренном суставе.
• Тест на сопротивление: попросите пациента поднять бедро от стола и оказывайте сопротивление его движению, надавливая на бедро сразу выше коленного сустава (рис. 2).
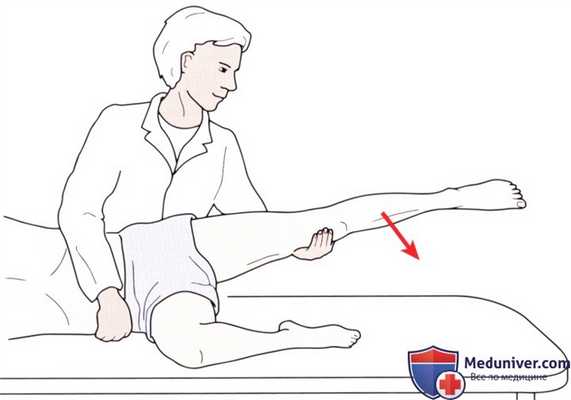
Рисунок 3. Исследование сгибания в тазобедренном суставе при устранении силы тяжести.
Исследование сгибания тазобедренного сустава при устранении силы тяжести выполняется мри положении пациента лежа на боку (рис. 3). Попросите пациента немного поднять бедро.
Боль в паховой области во время выполнения исследования на сопротивление может быть обусловлена пояснично-подвздошным бурситом или заболеваниями органов брюшной полости.
Слабость сгибания тазобедренного сустава приводит к трудностям при вставании со стула, ходьбе по наклонной плоскости и подъеме по лестнице.
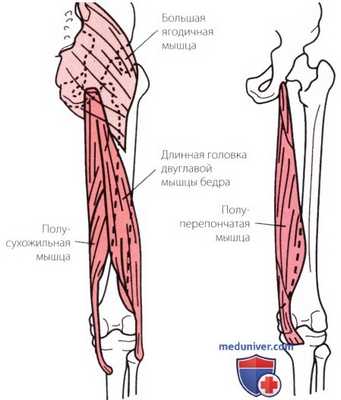
Рисунок 4. Разгибатели тазобедренного сустава.
б) Разгибание. Разгибателями тазобедренного сустава являются ягодичные мышцы и задняя группа мышц бедра (рис. 4). Ягодичные мышцы прикрепляются к бедренной кости и подвздошно-большеберцовому тракту (только большая ягодичная мышца), а сухожилия задней группы мышц бедра прикрепляется к проксимальному отделу большеберцовой кости. Большая ягодичная мышца является самым сильным разгибателем из всех мышц тазобедренного сустава. При разгибании тазобедренного сустава сила задней группы мышц бедра зависит от положения коленного сустава. При согнутом коленном суставе эти мышцы находятся в «невыгодном» положении и, поэтому, действуют слабее. По мере разгибания коленного сустава их сила как разгибателей тазобедренного сустава возрастает.
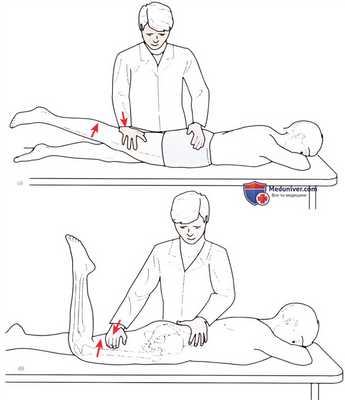
Рисунок 5. а) Исследование разгибания в тазобедренном суставе.
б) Изоляция большой ягодичной мышцы при исследовании разгибания в тазобедренном суставе при согнутом коленном суставе.
• Положение пациента: лежа на животе, а коленные суставы разогнуты. Тест может также выполняться при согнутых коленных суставах, что позволит изолировать большую ягодичную мышцу (рис. 5).
• Тест на сопротивление: одной рукой стабилизируйте таз. Кисть другой руки положите на заднюю поверхность бедра выше коленного сустава, оказывая сопротивление попытке пациента приподнять голень и бедро над столом.
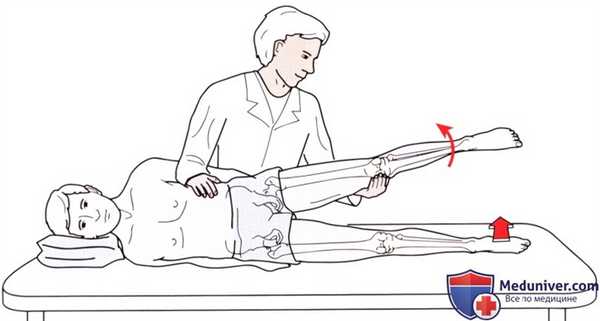
Рисунок 6. Исследование разгибания в тазобедренном суставе при устранении силы тяжести.
Исследование разгибания в тазобедренном суставе при устранении силы тяжести выполняется при положении пациента лежа на боку. Исследуемая конечность находится сверху, тазобедренный сустав согнут, коленный сустав разогнут (рис. 6). Поднимите бедро пациента при сгибании в тазобедренном суставе обследуемой ноги, и поддерживайте конечность, в то время как пациент пытается разогнуть тазобедренный сустав в Вашем направлении. Когда этот тест выполняется при согнутом коленном суставе, изолируется действие большой ягодичной мышцы (см. рис. 5).
Болезненное разгибание в тазобедренном суставе при сопротивлении может быть обусловлено спазмом большой ягодичной мышцы или мышц задней группы бедра. Боль может быть также вызвана бурситом в области бугристости седалищной кости. При спондилолистезе или грыже диска поясничного отдела позвоночника боль может иррадиировать в мыщцы-разгибатели тазобедренного сустава.
Слабость разгибателей тазобедренного сустава приводит к трудностям при передвижении и возвращении в вертикальное положение. Подъем по лестнице и ходьба вверх по наклонной плоскости также ограничены.
Рисунок 7. Отводящие мышцы бедра. Рисунок 8. Шейка бедренной кости увеличивает эффективность отводящих мышц бедра.
в) Отведение. Основной мышцей, отводящей тазобедренный сустав, является средняя ягодичная мышца. Ей помогают большая ягодичная и грушевидная мышцы (рис. 7). Шейка бедренной кости повышает эффективность действия средней ягодичной мышцы. Латеризация прикрепления этой мышцы увеличивает вращающий момент (рис. 8). Основной функцией мышц, отводящих бедро, является скорее предупреждение смещения таза к бедру в фазу одиночной опоры,чем смещение бедра от средней линии.
• Положение пациента: лежа на боку, нижняя нога слегка согнута в тазобедренном и коленном суставах; верхняя нога — бедро в нейтральном положении, коленный сустав разогнут.
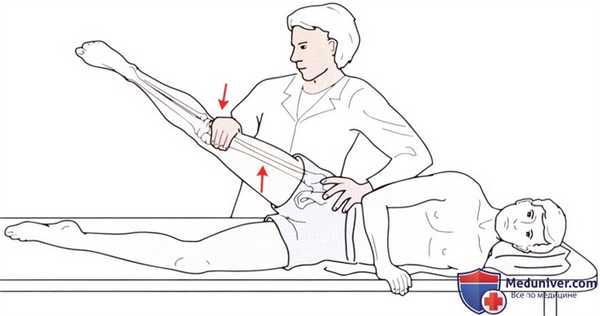
Рисунок 9. Исследование отведения в тазобедренном суставе.
• Тест на сопротивление: стабилизируйте таз пациента одной рукой, чтобы предупредить отклонение пациента вперед или назад. По мере того как пациент пытается поднять ногу от стола, оказывайте на голень давление, направленное вниз (рис. 9).
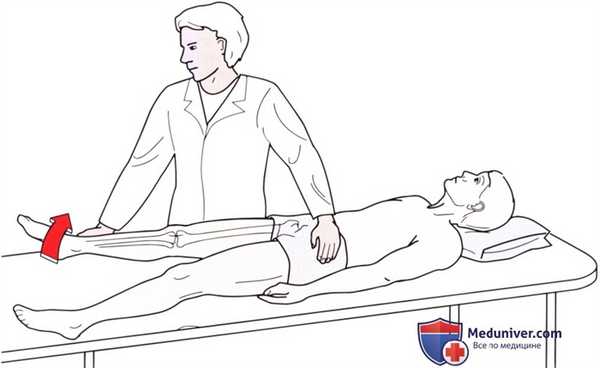
Рисунок 10. Исследование отведения в тазобедренном суставе при устранении силы тяжести.
Исследование отведения при устранении силы тяжести выполняется при положении пациента лежа на спине с разогнутыми коленными суставами (рис. 10). Пациент пытается отвести одну ногу в сторону. Будьте внимательны и не допускайте замещения движения ротацией кнаружи в тазобедренном суставе.
Боль в латеральных отделах бедра при выполнении исследования с сопротивлением может быть обусловлена вертельным бурситом (трохантеритом). Бурсит может развиться в результате чрезмерного напряжения средней или малой ягодичных мышц.
Слабость отведения бедра приводит к измененной походке, известной как походка Тренделенбурга.
Рисунок 11. Приводящие мыщцы бедра. Рисунок 12. Во время опорной фазы походки опорная конечность стремится в положение отведения. Сильные приводящие мыщцы бедра предупреждают это смещение, что имеет особое значение во время бега.
г) Приведение. Самой сильной мышцей, приводящей бедро, является большая приводящая мышца (рис. 11). Вместе с длинной и короткой приводящей мышцами, а также тонкой мышцей, приводящие мышцы действуют как стабилизаторы таза. В приведении бедра также участвуют мышцы задней группы, большая ягодичная и гребенчатая мышцы. Мышцы, приводящие бедро, предупреждают отведение нижней конечности при ходьбе (рис. 12).
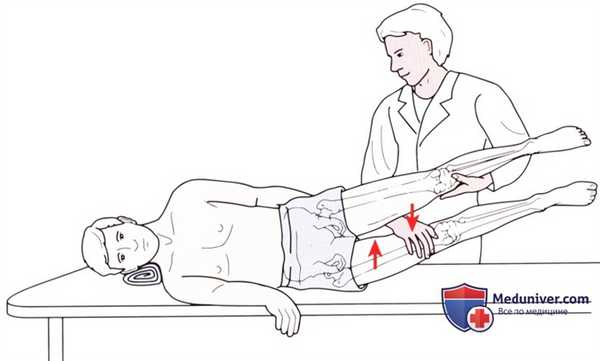
Рисунок 13. Исследование приведения в тазобедренном суставе.
• Положение пациента: лежа на боку, позвоночник, тазобедренный и коленный суставы в нейтральном положении (рис. 13).
• Тест на сопротивление: поднимите ногу, лежащую сверху, и поддерживайте ее одной рукой, а другой рукой оказывайте давление, направленное вниз, на нижнюю конечность сразу выше коленного сустава. Попросите пациента поднять нижнюю конечность от стола, преодолевая Ваше сопротивление.
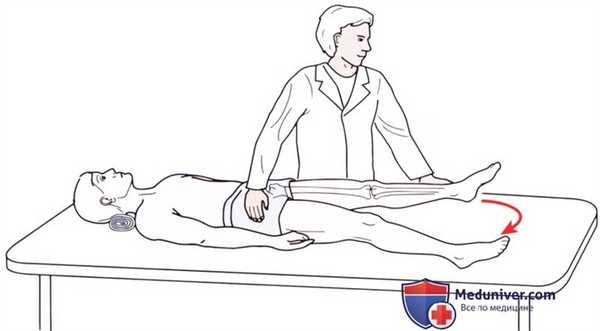
Рисунок 14. Исследование приведения в тазобедренном суставе при устранении силы тяжести.
Исследование приведения бедра при устранении силы тяжести выполняется при положении пациента лежа на спине (рис. 14). Тазобедренный сустав пассивно или активно отводится, и пациент пытается привести ногу.
Болезненное отведение при сопротивлении может быть следствием тендинита или надрыва длинной приводящей мышцы, состояние, которое часто называют «растяжением мышц паха». Боль в области ветви лонной кости может быть обусловлена остеитом этой кости. Боль ниже коленного сустава может быть следствием воспаления синовиальных сумок в области прикрепления к большеберцовой кости сухожилий полусухожильной, портняжной и тонкой мышц (бурсита «гусиной лапки»).
Рисунок 15. Мышцы, ротирующие бедро кнаружи. Рисунок 16. Исследование приведения в тазобедренном суставе.
д) Наружная (латеральная) ротация. Мышцы, ротирующие бедро кнаружи, включают в себя грушевидную, внутреннюю запирательную, наружную запирательную и две близнецовые мышцы. Квадратная мышца бедра и гребенчатая мышца также участвуют в ротации кнаружи (рис. 15).
• Положение пациента: сидя на краю стола, голени свисают, коленные суставы согнуты под прямым углом (рис. 16).
• Тест на сопротивление: обхватите ногу пациента выше голеностопного сустава с медиальной стороны. Попросите пациента повернуть ногу кнаружи до соприкосновения с коленным суставом другой ноги.
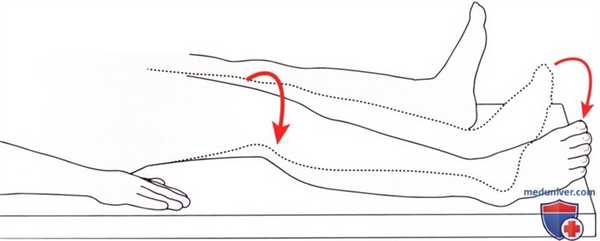
Рисунок 17. Исследование латеральной (наружной) ротации бедра при устранении силы тяжести.
Исследование ротации кнаружи при устранении силы тяжести выполняется при положении пациента лежа на спине с выведенными в нейтральное положение коленным и тазобедренным суставами (рис. 17). Пациент пытается повернуть ногу кнаружи так, чтобы латеральная лодыжка соприкоснулась с поверхностью стола.
Болезненная ротация кнаружи при сопротивлении может быть вызвана дисфункцией грушевидной мышцы, что может быть подтверждено с помощью теста на грушевидную мышцу.
Рисунок 18. Тест на грушевидную мышцу проводится для исключения этой мышцы в качестве причины болей в ягодице. Воспроизведение симптомов ишиалгии, таких как покалывание или иррадиирующая по заднелатеральной поверхности бедра и голени боль, потверждает наличие синдрома грушевидной мышцы.
е) Тест грушевидной мышцы. Тест проводится с целью изоляции грушевидной мышцы при ротации бедра кнаружи (рис. 18).
• Положение пациента: лежа на спине, пораженный тазобедренный сустав и коленный сустав согнуты.
• Тест на сопротивление: придайте бедру и колену пациента положение приведения, а затем попросите его отвести ногу в Вашу сторону.
Жалобы на боль при попытке ротации кнаружи при сопротивлении считается положительным результатом теста на грушевидную мышцу. Этот прием может вызвать покалывание или боль в зоне иннервации седалищного нерва, что обусловлено его близостью к грушевидной мышце.
Рисунок 19. Мышцы, ротирующие бедро кнутри. Рисунок 20. Исследование медиальной (внутренней) ротации в тазобедренном суставе.
ж) Внутренняя (медиальная) ротация. Мышцы, ротирующие бедро кнутри, почти в два раза слабее мышц, отвечающих за ротацию бедра кнаружи. Основными внутренними ротаторами бедра являются средняя и малая ягодичные мышцы, а также напрягатель широкой фасции бедра (рис. 19), вспомогательными — полусухожильная и полуперепончатая мышцы.
• Положение пациента: сидя на краю стола, голени свисают со стола, коленные суставы согнуты под прямым углом (рис. 20)
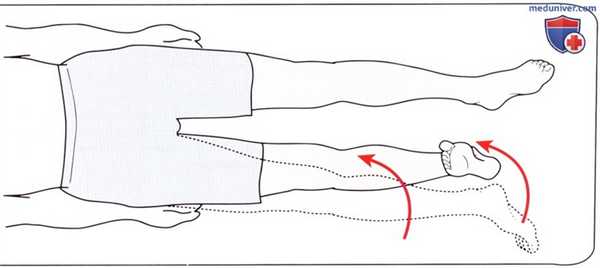
Рисунок 21. Исследование медиальной (внутренней) ротации в тазобедренном суставе при устранении силы тяжести.
• Тест на сопротивление: положите руку на голень пациента над голеностопным суставом. Пациент пытается ротировать стопу кнаружи. Исследование ротации кнутри при устранени силы тяжести выполняется при положении пациента лежа на спине, коленный и тазобедренный суставы находятся в нейтральном положении (рис. 21). Пациент пытается повернуть нижнюю конечность внутрь таким образом, чтобы внутренняя поверхность стопы соприкоснулась со столом.
Болезненная ротация кнутри при сопротивлении может наблюдаться при артритическом поражении тазобедренного или коленного суставов.
Читайте также:
