Дифференциальная диагностика заболеваний. Воспаление в медицине.
Добавил пользователь Евгений Кузнецов Обновлено: 30.01.2026
Для цитирования: Хавкин А.И., Рачкова Н.С. Воспалительные заболевания кишечника. Проблемы дифференциальной диагностики и лечения. РМЖ. 2006;3:154.
В группу ВЗК объединены два заболевания – болезнь Крона и неспецифический язвенный колит (НЯК). Для этих заболеваний характерны различная распространенность патологического процесса в ЖКТ, разная глубина поражения слизистой оболочки кишки, определенные морфологические признаки, а также различное течение и прогноз. Несмотря на это некоторые сходные особенности, такие как общность патогенетических механизмов развития этих заболеваний, и вследствие этого единые подходы к лечению, а также сходные клинические проявления позволяют объединять эти два заболевания в одну группу.
Эпидемиология НЯК и болезни Крона очень схожи. При обоих заболеваниях наиболее низкая распространенность наблюдается в африканских и азиатских странах. Частота язвенного колита в России составляет 20 на100 000 населения (из них около 10% – дети), а болезни Крона 3,5 на 100 000 (20-25% дети). В США распространенность НЯК у детей в возрасте 10 – 19 лет составляет 2 на 100 000 населения. Распространенность в Великобритании и Швеции возросла вдвое, достигнув 16,6 на 100 000.
Этиология и патогенез ВЗК до настоящего времени до конца не определены. При ВЗК возникает иммунопатологический процесс в слизистой оболочке ЖКТ, при БК в любом его отделе и при неспецифическом язвенном колите только в толстой кишке. В качестве триггеров обсуждается роль некоторых вирусов, бактерий. В настоящее время доказана роль CARD15/NOD2 гена в предрасположенности к развитию БК. При этом показано, что активизация CARD15, возникающая под воздействием компонентов бактериальной стенки, вызывает активацию провоспалительных молекул.
Диагностика ВЗК очень сложна. В среднем на установление диагноза уходит около 5 лет. Диагноз ВЗК основывается на клинических данных и данных обязательных обследований, включающих рентгенологическое, эндоскопическое и гистологическое исследования.
Одним из важных этапов дифференциальной диагностики является исключение кишечных инфекций, паразитов. Обычные кишечные инфекции могут вызывать сходные клинические симптомы (диарея, боли в животе, кровь в стуле), внекишечные проявления (реактивный артрит, узловатая эритема), а также в ряде случаев сходные эндоскопические и гистологические изменения (отек и воспаление слизистой, крипт абсцессы, крипт язвы).
Наиболее часто ВЗК приходится дифференцировать с иерсиниозами, вызываемыми Yersinia Enterocolitica и Yersinia pseudotuberculosis. Иерсиниозы протекают с болями в животе, диарейным синдромом, в ряде случаев наблюдается артралгии, нодозная эритема. У некоторых больных боли в животе локализуются в правой подвздошной области, и наблюдается аппендицитоподобный синдром, обусловленный терминальным илеитом, мезаденитом. При эндоскопическом исследовании выявляются афтоидные и продольные язвы в терминальном отделе подвздошной кишки, слепой и восходящей ободочной кишке. В некоторых случаях иерсиниоз приобретает хроническое течение, имитируя развитие ВЗК. При дифференциальной диагностике используют бактериологический и серологический методы. Возбудитель иерсиниоза выделяется из кала, мочи, крови, гноя, операционного материала. Решающее значение в диагностике имеет нарастание титра антител.
Кампилобатерная инфекция вызывается Campylobacter jejuni и Campylobacter fetus. При кампилобактерной инфекции часто развивается энтерит, энтероколит, сопровождающийся диареей, болями в животе, повышением температуры тела, рвотой. Стул часто с прожилками крови, иногда содержит свежую кровь. Возможно развитие реактивного артрита. Эндоскопическая картина слизистой оболочки прямой и сигмовидной кишки, при кампилобактерной диарее может быть практически такой же, как и при неспецифическом язвенном колите и при болезни Крона.
Диагностика основана на выделении кампилобактеров из фекалий больного, а также на определении в крови специфических антител в диагностических титрах.
Salmonella обладает выраженной инвазивностью и цитотоксичностью к эпителию кишечника, но может проникать и внутрь эпителиоцитов в собственную пластинку слизистой оболочки. Нередко отмечаются глубокие воспалительные изменения, доходящие до подслизистого слоя. Эндоскопические изменения при сальмонеллезном колите трудно отличить от таковых при НЯК, но при сальмонеллезе часто наблюдается терминальный илеит. В диагностике помогает выделение сальмонеллы из кала, мочи, желчи и нарастание титра антител в крови.
Шигеллез. Симптомами шигеллеза являются, боли в животе, лихорадка, диарея, тенезмы с выделением слизи, крови. При эндоскопическом исследовании больных шигеллезом выявляются выраженное поражение ректосигмоидного отдела толстой кишки и различное по интенсивности поражение проксимальных отделов толстой кишки. Эндоскопическая картина приблизительно в 15% случаев при инфицировании Shigella поражается вся толстая кишка. В некоторых случаях, как правило, у ослабленных детей инфицирование Shigella вызывает затяжное течение заболевания. Шигеллез иногда развивается как суперинфекция при БК.
Escherichia coli. Взаимоотношения E.coli и БК сложные. Кишечную инфекцию, вызываемую штаммом O157:H7 E.coli, крайне трудно отличить клинически и эндоскопически от БК. Дифференциальная диагностика проводится с помощью бактерилогического метода. Однако при иммуногистохимическом исследовании биоптатов кишечника больных с БК на поверхности эпителия, в язвах, крипт абсцессах, в собственной пластинке слизистой в макрофагах часто обнаруживаются E.coli. E.coli часто выделяется из операционного материала от больных БК, кроме того, у больных БК часто выявляются высокие титры антител к различным штаммам E.coli (скорее всего, это связано с развитием суперинфекции).
К более редким патогенам, вызывающим сходную картину заболевания, относятся Entamoeba histolytica, Chlamidia trahomatis, Aeromonas hydrophilia, Blastocystis hominis, Mycobacterium avium intracellulare.
Entamoeba histolytica может вызывать острый амебный колит, напоминающий БК. Однако в ряде случаев у больных БК может происходить суперинфицирование дизентерийной амебой. При этом исследование стула и биоптатов, а также серологические методы могут быть отрицательными. У больных, получающих стероидную терапию, возможно развитие фульминантного колита, связанного с суперинфекцией. В связи с этим некоторыми исследователями считается целесообразным назначать больным БК, получающим стероидную терапию, антибактериальные препараты (например, метранидазол).
Aeromonas hydrophila может вызывать развитие диареи с примесью крови в стуле. Последняя в тяжелых случаях может продолжаться до нескольких недель. При этом во время эндоскопического исследования выявляется хронический сегментарный колит, напоминающий БК. Дифференциальная терапия проводится с помощью бактериологического метода.
Blastocystis hominis в ряде случаев может вызывать терминальный илеит. Основными клиническими проявлениеми бластоцистоза являются диарея и боли в животе. Заболевание развивается как по типу простого энтерита, так и в виде энтероколита или колита.
БК нужно также дифференцировать с абдоминальной формой туберкулеза, такими заболеваниями, как гистоплазмоз, криптококкоз, актиномикоз, базидиоболомикоз.
Цитомегаловирусная инфекция (ЦМВ) у иммунокомпрометированных больных может вызывать поражения кишечника, напоминающие ВЗК. Поражения кишечника часто наблюдаются при врожденной ЦМВ инфекции. Однако чаще ЦМВ наблюдается как оппортунистическая инфекция у больных с НЯК и БК, причем при НЯК цитомегаловирус выявляется чаще, чем при БК.
Большие сложности возникают при дифференцировании БК и неспецифического язвенного колита. Известно, что при БК поражается любой отдел пищеварительного тракта, при НЯК только толстая кишка. Для НЯК характерно поражение прямой кишки. Перианальные поражения, свищи, стриктуры характерны для БК. Рецидив после удаления пораженного сегмента толстой кишки при НЯК встречается крайне редко, тогда как при БК процесс прогрессирует, часто наблюдается рецидив заболевания. Однако основными критериями диагностики являются гистологические изменения. При БК воспалительный процесс начинается в подслизистом слое и распространяется на все слои кишечной стенки, (в отличие от НЯК, при котором воспалительные изменения ограничиваются только слизистой оболочкой). Специфическим гистологическим признаком при БК является формирование эпителиоидных гранулем, состоящих из эпителиоидных и гигантских многоядерных клеток. Однако гранулемы встречаются только в 40-60% случаев. Для ВЗК характерна лимфоплазмоцитарная инфильтрация. Присоединяющееся изъязвление эпителия сопровождается инфильтрацией нейтрофилами. Неравномерная плотность инфильтрата собственной пластинки слизистой оболочки также является характерной для БК. Лимфоидные фолликулы нагнаиваются и изъязвляются. При БК язвы чаще бывают глубокие и узкие, могут проникать до субсерозного слоя и окружающей клетчатки, с формированием свищей и спаек с соседними органами.
В последние годы были выявлены специфические маркеры ВЗК. У больных с НЯК в 70% случаев в крови определяются антинейтрофильные цитоплазматические антитела (рANCA). У больных БК – антитела к грибам Saccharomyces cerevisiae (ASCA).
Неясность этиологии ВЗК обусловливает отсутствие этиотропной терапии. Поэтому в настоящее время проводится патогенетическая и симптоматическая терапия этих заболеваний. Основными целями лечения служат достижение и продление ремиссии заболевания, снижение риска развития осложнений, а также улучшение качества жизни пациентов, страдающих ВЗК.
На сегодняшний день основными классами препаратов, использующимися при лечении ВЗК, являются препараты 5-аминосалициловой кислоты (5-АСК), глюкокортикоиды и цитостатики. В последние годы активно разрабатывается молекулярная терапия, включающая препараты, содержащие антитела к ФНО-a, рекомбинантные гуманизированные антитела к а4-интегрину, антиCD3 моноклональные антитела, ИЛ-10, ИЛ-11. Однако многие из этих препаратов пока ограничены в применении, в связи с тем, что некоторые из них до настоящего времени находятся на стадии клинических испытаний, другие имеют высокую стоимость.
При низкой активности заболевания и для поддержания ремиссии применяют препараты, содержащие месалазин (5-АСК). С чем связана эффективность месалазина, до конца не изучено. Однако установлено, что месалазин способен ингибировать циклооксигеназу и подавлять таким образом продукцию простагландинов. Установлено также, что месалазин подавляет липооксигеназный путь метаболизма арахидоновой кислоты активированных нейтрофилов, ингибирует образование цитокинов (ИЛ-1, ИЛ-6), подавляет рецепторы ИЛ-2. Кроме того, показано, что месалазин стимулирует апоптоз клеток колоректального рака, подавляет митоген-активированную протеинкиназу и уменьшает пролиферацию колоректальной слизистой оболочки у больных со спорадическими полипами. Первым препаратом этой группы был сульфасалазин. Сульфасалазин состоит из двух компонентов – сульфапиридина и месалазина. Сульфапиридин играет роль транспортного агента для месалазина. Расщепление сульфасалазина с высвобождением месалазина происходит только в толстой кишке под действием микрофлоры. Рекомендуемая доза сульфасалазина у детей – 50 мг/кг массы тела, ее можно повысить до 80 мг/кг. Неактивный сульфапиридин не обладает терапевтической активностью, а напротив вызывает ряд побочных эффектов, поэтому предпочтительнее использовать препараты, содержащие только месалазин.
Первый чистый препарат месалазина (Салофальк) был создан в 1984 году, в форме ректальных свечей. В настоящее время Салофальк производится в таблетках, гранулах, свечах, клизмах. Таблетки и гранулы, содержащие месалазин, покрыты кишечнорастворимой оболочкой, которая препятствует высвобождению препарата при рН менее 6,0. В отличие от таблеток, гранулы имеют несколько слоев. Внешняя оболочка, содержащая скользящее вещество (любрикант), облегчает проглатывание и транзит гранул. Кишечнорастворимая пленочная оболочка из эудрагита L обеспечивает высвобождение месалазина в дистальных отделах тонкой кишки. Внутреннее ядро на основе полимерной матрицы обеспечивает пролонгированное высвобождение действующего вещества. Салофальк в таблетках выпускается в дозе 250мг и 500мг, салофальк в гранулах – 500мг и 1000 мг. Рекомендуемая доза у взрослых при активных формах НЯК – 1,5-3 г в сутки, при активной форме БК – 3-4,5 г в сутки. Для профилактики рецидивов ВЗК Салофальк назначается в дозе 1,5 г в сутки. У детей рекомендованная доза Салофалька при активной форме ВЗК – 20 мг на 1 кг массы тела, при необходимости доза может быть повышена до 50 мг/кг. Наличие гранул Салофалька в 1000 мг уменьшает общее число приемов препарата. Преимущество гранул Салофалька перед таблетками состоит также в том, что маленькие размеры гранул не позволяют им задерживаться в желудке, гранулы могут приниматься независимо от приема пищи.
При дистальном колите месалазин (Салофальк) можно применять местно через прямую кишку в свечах (1–2 г/сут) и в виде клизм (2 г ежедневно или 4 г через день).
У больных ВЗК при относительно легком течении и для поддержания ремиссии возможна монотерапия препаратами 5-АСК. При тяжелых и распространенных формах заболевания, при недостаточной эффективности от лечения месалазином следует дополнять кортикостероиды. У пациентов БК, имеющих длительный анамнез заболевания с продолжительной кортикостероидной терапией при предыдущих обострениях, лечение 5-АСК неэффективно.
До настоящего времени кортикостероидная терапия является наиболее эффективным методом лечения острых форм БК. Глюкокортикоиды эффективны при любой локализации процесса. Преднизолон назначают в стандартной дозе 1-2 мг/кг в сутки с постепенным уменьшением и отменой в течение 3-4 месяцев. Пероральный прием глюкокортикоидов приводит к развитию таких побочных эффектов, как диабет, гипертензия, остеопороз и повышенная восприимчивость к инфекциям, а также косметические дефекты. В настоящее время широко используется топический кортикостероид – будесонид (Буденофальк). Буденофальк обладает в пять раз большей активностью, чем преднизолон, а 90% всосавшегося Буденофалька быстро инактивируется в печени, благодаря чему побочные глюкокортикоидные эффекты сводятся к минимуму. Доза будесонида для перорального применения составляет 9 мг в сутки, для поддерживающей терапии 3 и 6 мг через день. В индукции ремиссии Будесонид (буденофальк) лишь на 13% менее эффективен, чем системные кортикостероиды, при этом не вызывает характерных для стероидов побочных эффектов. При тяжелом поражении дистальных отделов толстой кишки применяются традиционные глюкокортикоиды в виде клизм или пены, будесонид в клизмах. Отмена будесонида, как и традиционных форм глюкокортикоидов должна проводиться постепенно. Исследования показали, что применение будесонида (буденофальк) при БК, как и других кортикостероидов в качестве поддерживающей терапии во время ремиссии, удлиняет ремиссию, но не предотвращает появление рецидива.
В случае если длительная кортикостероидная терапия не приводит к ремиссии или в случае возникновения резистентности или непереносимости, в терапии используют иммуносупрессанты. Механизм их действия включает супрессию функции лимфоцитов (преимущественно Т-клеток). При ВЗК используются азатиоприн или его метаболит 6-меркаптопурин. Суточная доза у взрослых составляет 2-3 мг /кг, у детей 1-2 мг/кг. У детей поддерживающая доза назначается в течение 2 лет после последнего рецидива. При НЯК, рефрактерном к лечению кортикостероидами, применяют метотрексат, циклоспорин. Метотрексат обладает выраженной гепатотоксичностью. Применение метортрексата возможно только с подросткового возраста в дозе 25 мг внутримышечно один раз в неделю или перорально 5 мг через день. При стероидорезистентных формах НЯК применяют также циклоспорин в дозе 2 мг/кг. Эффективность циклоспорина при БК очень низкая. В случае развития бактериальных инфекций применяют антибактериальные препараты – ципрофлоксацин, метронидазол. При отсутствии эффекта от консервативного лечения, а также при возникновении осложнений проводится хирургическое лечение.
Имеются данные о повышенном риске развития рака толстой кишки в случае возникновения НЯК в детском и юношеском возрасте, при тотальном колите, а также при продолжительности заболевания более 10 лет. Клинические исследования показали, что регулярный прием месалазина (Салофалька) снижает риск развития рака у больных НЯК.
Контент доступен под лицензией Creative Commons «Attribution» («Атрибуция») 4.0 Всемирная.
Роль воспаления в диагностике и лечении патологии шейки матки
Возникновение и развитие патологических состояний экзо- и эндоцервикса — это сложный и не достаточно изученный процесс. За весь период изучения патологии шейки матки выдвигалось несколько концепций развития заболеваний шейки матки: роль воспалительных процессов половых органов, нарушений менструального цикла, травм (роды, аборты), нарушений местного иммунитета. Впервые роль воспалительных процессов в развитии патологии шейки матки отметил R.Meyer в 1910г.
Число инфекций, передающихся половым путем, в последнее время неуклонно возрастает. Это способствует не только увеличению воспалительных заболеваний внутренних половых органов, но и приводит к развитию патологических процессов на шейке матки.
В настоящее время технические возможности и наши знания о воспалительном процессе изменились, а роль воспаления в механизме развития патологии шейки матки представляется иначе, чем об этом писал Меуег. Однако в последнее время воспалительному процессу, способствующему развитию патологии шейки матки, стали придавать большое значение.
Воспаление — это реакция живой ткани на повреждение, заключающаяся в определенных изменениях терминального сосудистого ложа, крови, соединительной ткани, направленная на уничтожение агента, вызывающего повреждение, и на восстановление поврежденной ткани.
О воспалении можно говорить в том случае, когда имеется сочетание альтерации, нарушений крово- и лимфообращения, ведущих к экссудации, и пролиферации клеточных элементов, завершающейся чаще всего репаративной регенерацией. В очаге воспаления возникает гамма чрезвычайно сложных процессов, которые не могут протекать автономно, не являясь сигналом для включения в воспалительную реакцию различных систем организма.
Фото 1. Зона трансформации с явлениями воспаления
Фото 2. Экзоцервицит
Фото 3. Картина воспаления на пробе Шиллера
Фото 4. Экзоцервицит
Включение в процесс воспаления иммунной, нервной, эндокринной и других систем обеспечивает ряд изменений,оказывающих большое влияние на поврежденную ткань.
Шейка матки и влагалище — это экологические ниши, анатомическое строение и функции которых способствуют поддержанию нормального биоценоза, что защищает половую систему от внедрения специфических или неспецифических возбудителей и, таким образом, от прогрессирования воспалительного процесса.
Система сомоочищения влагалища функционирует благодаря циклическому влиянию эстрогенов в первую фазу цикла и прогестерона — во вторую. Под действием эстрогенов происходит рост многослойного плоского эпителия, синтез гликогена в нем, продукция слизистого секрета в шейке матки. Многослойный плоский эпителий, насыщенный гликогеном, и слизистая пробка в цервикальном канале выполняют барьерную функцию — преграждают путь повреждающему агенту (специфической или неспецифической инфекции), препятствуют развитию воспаления.
Под действием прогестерона происходит десквамация и цитолиз многослойного плоского эпителия. Палочки Дедерлейна способствуют расщеплению гликогена в отторгнутом многослойном эпителии до молочной кислоты, что в свою очередь приводит к поддержанию нормальной рН влагалищной среды. Если самоочищающая система влагалища и шейки матки не способствует разрешению острого воспаления, то возникает хронический воспалительный процесс, который способствует развитию в многослойном плоском эпителии дистрофических изменений, инфильтрации стромы лейкоцитами и лимфоцитами, уменьшению количества гликогена и нарушению дифференциации клеток в процессе метаплазии. Все эти изменения являются фоном для развития патологии шейки матки.
Для диагностики заболеваний шейки матки используют комплекс различных методов — кольпоскопия, цитологическое исследование (pap-smear test), гистологическое исследование биоптата шейки матки и соскоба цервикального канала, а также специальные исследования, направленные на выявление инфекционного агента — бактериоскопия, бактериологическое исследование, ПЦР, ДНК-гибридизация.
Как известно, в задачи кольпоскопии входит:
1) оценка состояния эпителия шейки матки;
2) выявление патологического очага;
3) дифференцировка доброкачественных изменений от подозрительных в отношении малигнизации;
4) выбор наиболее измененного участка экзоцервикса для прицельной биопсии.
Критериями оценки состояния экзоцервикса при кольпоскопии является наличие того или иного типа эпителия, состояние сосудов шейки матки и их рисунок, цвет и поверхность шейки матки, характер стыка многослойного плоского эпителия и цилиндрического, реакция на уксусную пробу и пробу Шиллера. Наличие воспаления может приводить к отеку ткани шейки матки, что изменяет вид поверхности экзоцервикса и изменяет цвет (как правило, бледно-розовый на ярко-красный или бордовый). Ткань экзоцервикса становится рыхлой с выраженными и легко кровоточащими сосудами, которые бывают резко увеличенными. При пробе Шиллера могут обнаруживаться немые иоднегативные участки. Такая кольпоскопическая картина характеризует атипические изменения на шейке матки, что может способствовать гипердиагностике CIN или даже рака шейки матки.
Фото 5. Атрофический вагинит и экзоцервицит
Фото 6. Зона трансформации. Йоднегатив. Явление экзоцервицита
Фото 7. Атрофический экзоцервицит
Несмотря на то, что цитологический и гистологический методы исследования являются более достоверными, чем кольпоскопия, морфолог так же бывает в затруднении при дифференциальной диагностике изменений на шейке матки, обусловленных воспалением или цервикальной интраэпителиальной неоплазией, так как они сходны с картиной воспалительного процесса. Поэтому раннее выявление инфекционного процесса и проведение своевременной адекватной терапии, способствующей санации влагалища перед проведением pap-smear test и биопсии шейки матки, дает возможность получить более достоверные данные как в процессе кольпоскопии, так и цитологического и гистологического исследований. Кроме того, это позволяет, в зависимости от результата, выбрать наиболее эффективный и обоснованный метод лечения в каждом конкретном случае.
Таким образом, адекватная противовоспалительная терапия определяет возможность в короткие сроки эффективно подготовить пациентку к проведению цитологического исследования и биопсии шейки матки, чтобы получит реальные данные о состоянии шейки матки.
На этапе проведения деструкции патологически измененного экзоцервикса также необходимо учитывать наличие воспалительного процесса. Если на подготовительном этапе не удалось добиться хороших результатов, то деструкция шейки матки длительное время не будет завершаться нормальной эпителизацией, и это может способствовать возникновению осложнений (эндометриоз шейки матки, рубцовые изменения экзоцервикса, стриктуры цервикального канала, множественные наботовы кисты, экзоцервициты и др.).
Лечение воспалительного процесса, особенно обусловленного инфекциями, передающимися половым путем, обязательно должно быть комплексным. Кроме используемых современных антибактериальных препаратов, назначаемых в соответствии с выявленным патогенным агентом, при наличии патологии шейки матки особое значение приобретает применение препаратов местного действия. Для местного антибактериального лечения кольпитов и экзоцервицитов используется большое количество разнообразных влагалищных лекарственных средств широкого спектра действия — Тержинан, Макмирор, Клион-Д, Бетадин и др.
Учитывая, что чаще всего у пациенток наблюдаются смешанные инфекции, большое значение приобретает сочетание в одном препарате нескольких действующих компонентов, что позволяет добиваться хорошего лечебного эффекта.
Проведенные нами исследования показали, что в большом количестве случаев монокомпонентная антибиотикотерапия инфекционных процессов сопровождается развитием дисбиоза влагалищной флоры. При этом во влагалищном содержимом преобладает сочетание анаэробной и грибковой флоры. Применение в комплексе лечения местно антибиотика широкого спектра действия, метронидазолового компонента, воздействующего на анаэробную флору, противогрибкового составляющего максимально способствует не только санации влагалища, но и предотвращает развитие бактериального вагиноза, обеспечивает поддержание во влагалище нормальной кислотности и флоры. Использование одного лекарственного средства, обладающего всеми составляющими, особенно ценно в плане диагностики и лечения патологии шейки матки.
Мы имеем большой опыт применения в процессе диагностики и лечения патологии шейки матки, сопровождающейся воспалительным процессом, такого препарата широкого спектра действия как Тержинан.
Тержинан — это влагалищные таблетки, которые содержат тернидазол, нистатин, неомицина сульфат и преднизолон. Столь многокомпонентный состав обеспечивает воздействие на патологическую флору, которая может способствовать возникновению и персистенции воспалительного процесса.
Отличительной особенностью данного препарата является наличие в его составе малой дозы преднизолона — глюкокортикоида, обладающего выраженным противовоспалительным, противоаллергическим, иммунодепрессивным, антиэкссудативным, противозудным действием, а также снижающим проницаемость сосудов и улучшающим микроциркуляцию. Препарат не оказывает побочного системного влияния, отличается высокой эффективностью. В зависимости от выраженности процесса можно использовать Тержинан в течение 6 или 10 дней, после чего проводить диагностические исследования. Такая тактика резко повышает достоверность исследований и способствует правильному выбору дальнейшей тактики лечения заболеваний шейки матки.
Таким образом, воспаление в строме шейки матки играет большую роль в развитии патологического процесса на шейке матки, определяет возможности диагностики и терапии заболеваний шейки матки. Точность диагностики и эффективность лечения зависит во многом от своевременно проведенной адекватной противовоспалительной терапии.
Литература
1. Воспаление: Руководство для врачей / Под ред. В.В.Серова, В.С.Паукова. — М.: Медицина, 1995.
2. Патология шейки матки и вульвы / Под ред. В.Н.Прилепской. — 1999.
3. Патология влагалища и шейки матки / Под ред. В.И.Краснопольского.— 1997.
4. Intergrated Colposcopy. — Second edition Malcolm Anderson.— 1996.
5. Vaginal Ecosystem. — M.: Vignali, 1995.
Дифференциальный диагноз при воспалительном болевом синдроме: заболевания позвоночника и суставов
Прежде всего, врач решает, поражен ли сустав или причиной боли является поражение других структур. Важно запомнить:
1. Связь боли с определенным видом движения свидетельствует о поражении тканей, окружающих сустав.
2. Постоянные боли в течение суток могут быть проявлением, как артрита, так и спазма мышц, либо фиброзом суставной капсулы при деформирующем ОА.
3. Преимущественно ночные боли в области крупных суставов или во всей конечности чаще всего обусловлены либо сосудистыми нарушениями (венозная недостаточность), либо нейропатией (туннельные, корешковые синдромы).
4. Острые боли характерны для посттравматического синовита, инфекционного поражения сустава (септический артрит) или приступа подагры.
5. Внезапные резкие боли при ходьбе с быстрым развитием синовита (блокада сустава) могут возникнуть и при деформирующем ОА вследствие внезапного внедрения остеофита в мягкие ткани или при попадании в полость сустава отломка остеофита или хряща.
6. Септический и подагрический артрит сопровождаются гиперемией области поражения, что не свойственно артритам иного генеза. Точный диагноз септического или подагрического артрита устанавливается на основании анализа синовиальной жидкости при нахождении инфекционного агента или кристаллов мочевой кислоты.
7. Асептические артриты разделяются на 2 большие группы - симметричные артриты при РА или диффузных болезнях соединительной ткани (ДБСТ) и на серонегативные артропатии, характерным для которых является асимметричное поражение преимущественно суставов нижних конечностей, вовлечение в процесс илеосакральных сочленений и позвоночника.
8. Наиболее часто поражение суставов и позвоночника связано с ОА, для которого характерно либо поражение 1-2 крупных суставов (локализованная форма), либо поражение мелких суставов с развитием узелков Гебердена и/или Бушара (узелковая или генерализованная форма), поражение позвоночника (спондилоартроз).
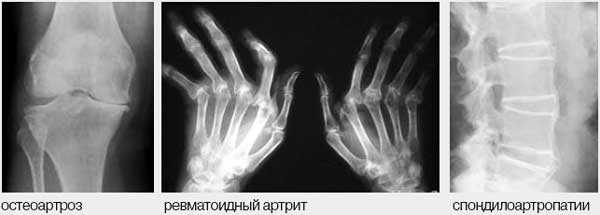
Кроме того, боли в периартикулярных тканях и мышцах сопровождают многие заболевания, либо возникают как самостоятельное страдание.
Болевой синдром может быть острым при травмах, инфекционном поражении, микрокристаллических артропатиях.
Но чаще всего боль при артрологических заболеваниях имеет хронический характер различного генеза: чаще всего воспалительного, а также механического, сосудистого, нейрогенного, психосоматического, что требует непрерывной многомесячной и многолетней терапии для улучшения качества жизни больных.
Рис. 1. Дифференциальный диагноз при болях в опорно-двигательном аппарате.
Фармакотерапия болевого синдрома при заболеваниях позвоночника и суставов
Многообразие причин, вызывающих боль, обусловливает использование препаратов разных фармакологических групп для лечения пациентов.
Все противовоспалительные средства разделяются на 2 большие группы:
- симптоматические препараты быстрого действия - нестероидные и стероидные противовоспалительные препараты,
- медленнодействующие (или базисные) средства.
Для успешного лечения болевого синдрома в ревматологии необходимо соблюдение некоторых правил:
- эффект должен быть максимально быстрым;
- лечение должно быть максимально безопасным;
- выбор препарата должен быть обусловлен генезом боли.
При воспалительном происхождении боли чаще всего применяются нестероидные противовоспалительные препараты (НПВП), что определяется наличием у них и противовоспалительного, и анальгетического эффекта, обусловленного угнетающим влиянием на циклооксигеназу.
Несмотря на определенные успехи в разработке методов купирования боли, лечение болевого синдрома при ревматических заболеваниях до сих пор является трудной задачей. Это определяется рядом обстоятельств:
- разнообразием причин болевого синдрома при ревматических заболеваниях: воспаление синовиальной оболочки и сухожилий, деградация хряща и изменения в субхондральной кости; спазм периартикулярных мышц; изменения сосудов в тканях, окружающих сустав; периферическая нейропатия и невриты;
- преимущественным развитием у лиц пожилого возраста, имеющих сопутствующие заболевания, в первую очередь сердечно-сосудистой системы и желудочно-кишечного тракта (ЖКТ);
- наличием отрицательного действия ряда анальгетических средств на внутренние органы и системы, на гомеостаз хряща
Выбор НПВП зависит от риска развития осложнений, возраста пациента, нозологической формы. Так, при ОА, т. е. у лиц преимущественно пожилого возраста, крайне нежелательно применение «классических» или неселективные НПВП (ибупрофен, диклофенак, пироксикам, индометацин и т.д.) в связи с доказанным отрицательным влиянием их на прогрессирование деградации хряща. Кроме того, неселективные НПВП приводят к уменьшению продукции простагландинов (ПГ), отвечающих как за физиологически значимые функции - ЦОГ-1-зависимый эффект, так и участвующих в формировании воспаления - ЦОГ-2-зависимый эффект. Известно, что длительный прием препаратов этой группы ассоциируется с развитием побочных реакций со стороны ЖКТ (язвенно-эрозивный процесс), почек (уменьшение экскреции натрия, отрицательное воздействие при длительном применении на интерстиций почек), бронхов (бронхоспазм), ухудшает микроциркуляцию и снижает агрегацию тромбоцитов.
В связи с этим, применяют указанные препараты только для купирования синовита (т. е. при воспалительном типе боли) и в невысоких дозах при отсутствии факторов риска желудочно-кишечных осложнений.
По современным представлениям, наличие хотя бы одного фактора риска развития побочных проявлений НПВП является показанием для использования селективных ингибиторов ЦОГ-2 или неселективных НПВП в комбинации с ингибиторами протонной помпы.
При наличии нескольких факторов риска непереносимости НПВП выбор врача должен быть в пользу назначения селективных препаратов. Для лечения воспалительных болевых синдромов широко используется селективный ингибитор ЦОГ-2 мелоксикам (Мовалис). Эффективность и хорошая переносимость Мовалиса доказаны в многочисленных многоцентровых исследованиях, о которых много раз сообщалось в медицинской печати.
Мелоксикам (Мовалис) является производным оксикамовой кислоты и имеет большой период полувыведения, поэтому он назначается 1 раз в день в дозе 15 мг, что удобно для пациента. Эффективность мелоксикама при лечении больных ОА равна эффективности неселективных НПВП (диклофенака, пироксикама), а переносимость намного лучше.
Мелоксикам хорошо связывается с белками плазмы (99,5%) и легко проникает в синовиальную жидкость, где его концентрация составляет 45-57% от концентрации в плазме. Это определяет высокую эффективность Мовалиса и при ревматоидном артрите.
К сожалению, больные с воспалительными заболеваниями позвоночника нуждаются в препаратах с выраженным анальгетическим и противовоспалительным эффектом. Являясь производным оксикамовой кислоты, мелоксикам высокоэффективен у больных с воспалительными поражениями позвоночника. В отличие от пироксикама, который в наибольшей степени уменьшает боль и скованность у пациентов с спондилоартропатиями, но чаще, чем другие неселективных НПВП вызывает язвообразование, мелоксикам является превосходной альтернативой этого препарата, демонстрируя равнозначную эффективность с пироксикамом и однозначно лучшую переносимость.
В последнее время во врачебную практику внедрены парентеральная форма Мовалиса для внутримышечного введения и ректальные суппозитории. Необходимость создания внутримышечной формы Мовалиса связана с тем, что при значительном времени полувыведения мелоксикама его концентрация при приеме таблетированной формы стабилизируется в крови пациента только на 3–4-й день. Поэтому для быстрого купирования выраженной или острой боли и была разработана парентеральная форма.
При лечении артроза межпозвонковых суставов и при других причинах болей в спине особенно может быть полезен ступенчатый способ назначения Мовалиса – внутримышечные инъекции препарата в течение 3 дней и последующий переход на таблетированную форму.
Применение ректальных форм НПВП способно уменьшить частоту диспепсий, связанных с приемом этих препаратов per os. Известно, что диспепсия является одной из самых частых причин отмен НПВП -примерно у каждого второго больного. Наличие развитой венозной сети в ректальной области определяет быстрое попадание действующего препарата суппозитория в кровеносное русло, минуя печень, и, соответственно, быстрое развитие выраженного эффекта являются реальными преимуществами использования ректальной формы мелоксикама. При этом Мовалис в форме суппозитория не оказывает местного повреждающего действия на слизистую оболочку желудка и верхних отделов кишечника.
Принципы дифференциальной диагностики и топической терапии острых воспалительных заболеваний глотки
Для цитирования: Морозова С.В., Митюк А.М. Принципы дифференциальной диагностики и топической терапии острых воспалительных заболеваний глотки. РМЖ. 2011;8:525.
Залог клинической эффективности терапии острых инфекционно–воспалительных заболеваний глотки – своевременная квалифицированная диагностика и рациональное этиопатогенетически обоснованное применение современных фармакологических препаратов. Распространенность острых воспалительных заболеваний глотки имеет большое медико–социальное значение, так как в значительной степени речь идет о людях молодого, трудоспособного возраста. Выраженные сезонные подъемы заболеваемости наблюдаются в весенне–осенний период [8,9].
Литература
1. Акулич И.И., Лопатин А.С. Грибковые заболевания глотки Лечащий врач №08, 2003, с.19
2. Колобухина Л.В. Вирусные инфекции дыхательных путей. РМЖ, 2000г., том 8, № 13–14 (114–115), с.559–564
3. Крюков А.И., Сединкин А.А. Адекватность антимикробной терапии острого бактери–ального воспаления в оториноларингологии. Материалы XII съезда оториноларингологов России, 2006, с.527
4. Лазебник Л.Б. Междисциплинарные аспекты гастроэнтерологии. Х111 Российский национальный конгресс «Человек и лекарство», Москва, 2006, лекции для практикующих врачей «Медико–социальные аспекты отечественного здравоохранения. Актуальные во–просы диагностики и лечения в клинике внутренних болезней», Москва,2007, с. 121–127.
5. Лопатин А.С. Топические лизаты: опыт применения в оториноларингологии. Лечащий врач, 2006, №4, с.7–8.
6. Морозова С.В. Боль в глотке: причины и возможности медикаментозной терапии. РМЖ, том 13, № 21, 2005, с.1447–1452
7. Пальчун В.Т., Магомедов М.М., Лучихин Л.А. Оториноларингология, Издательство «Медицина» 2007 с.206–207
8. Г. З. ПискуновИ. Б. Анготоева «Острый тонзиллофарингит» Лечащий врач №02, 2007, с. 37
9. Рязанцев С.В., Кочеровец В.И. Этиопатогенетическая терапия заболеваний верхних дыхательных путей и уха. Методическиерекомендации. Санкт–Петербург, 2008, 98с.
10. Субботина М.В. Боль в горле: возможные причины, диагностика и лечение. Лечащий врач, №09, 2010, с. 25
11. Doris–MaraaDenk–Linnet, Gudrun Mancusi. Current diagnostics of swallowing disorders: the ENT specialists and phoniatricians role/ European Archives of Oto–Rhino–Laringology and Head & Neck, Vol.264, Suppl.1,June 2007, HIC 5, s 6.
12. Eggleston S.T., Lush L.W.Understanding allergic reactions to localanaesthesics. Ann Pharmacother. 1996; 30:851–7.
13. de Haller R., Grosgurin P. Study in sore throat patients comparing the efficacy of gel–solets containing ZY 15021 to gelsolets containing placebo. Report, Cantonal Hospital, Universi–ty of Geneva, Switzerland.17.12.1985.
14. Kienzler J.L., Tixier C., Donazzolo Y., Magnette J. Open multicentre accept–ability trial of Orofar CL Gelsolet taken in sore throat outpatients. Report, N° Zy 17789A–GES–01–98, Novartis Consumer Health, Nyon, Switzerland 2000.
15. Serafmi I. Clinical study of ZY 15021. Report, Hospital of VittorioVeneto, Italy. 23.01.1986.
Дифференциальная диагностика пневмонии: таблица основных критериев диагностики
Пневмония – это воспалительное заболевание легких, которое возникает в результате поражения органа бактерией, вирусом или грибковой инфекцией. Для подбора адекватного лечения необходимо правильно и своевременно установить диагноз. В некоторых случаях симптомы пневмонии могут совпадать с другими заболеваниями органов дыхания, однако методы их лечения будут отличаться. В этом случае врачу необходимо провести дифференциальную диагностику для уточнения верного диагноза. Для получения качественной диагностики рекомендуется пройти обследование в Юсуповской больнице.
Дифференциальная диагностика
Внебольничная пневмония (то есть пневмония, которая возникла вне лечебного учреждения; синоним: амбулаторная, домашняя) является очень серьезным заболеванием и может закончиться летальным исходом, поэтому важно начать лечение как можно раньше. От правильно установленного диагноза будет зависеть эффективность лечения. Дифференциальная диагностика направлена на сравнение заболеваний по определенным критериям (симптоматика, результаты исследований) и исключение неподходящих заболеваний для получения единственно верного диагноза. При пневмонии дифференциальная диагностика поможет исключить такие болезни:
Они имеют схожую клиническую картину в начале развития заболевания.
Пневмонии и туберкулеза
Наиболее часто ошибки в диагностике совершают при сравнении пневмонии и туберкулеза. Важно отличать эти два заболевания, поскольку терапевтические схемы их лечения значительно разнятся. Те методы терапии, которые дают результат при пневмонии, не будут эффективны при туберкулезе. Также большинство методов физиотерапии при пневмонии нельзя использовать при туберкулезе (возможно лишь усугубить состояние).
| Критерий | Туберкулез | Пневмония |
| Общая интоксикация организма | Выраженная | Выраженная |
| Температура тела | Выше 38°С | Выше 38°С |
| Сухой кашель с болевыми ощущениями | Присутствует | Присутствует |
| Наличие мокроты | Присутствует, может появляться кровь | Присутствует |
| Бледность кожных покровов | Присутствует | Присутствует |
| Туберкулиновая проба | Всегда положительна | В большинстве случаев отрицательна (очень редко показывает положительный результат, что и дает основание для неправильного диагноза) |
| Эффективность антибиотикотерапии | Отсутствует | Присутствует |
| Результаты рентгенограммы | Инфильтративные тени неоднородны, присутствуют очаги отсева | Четкие локальные инфильтративные тени |
| Результаты бактериологического исследования | Микобактерии туберкулеза | Неспецифическая флора |
Пневмонии и обструктивного бронхита
Обе патологии чаще всего начинаются с острых респираторных заболеваний. При обструктивном бронхите и при пневмонии основным симптомом является кашель с выделением мокроты. Однако пневмония обычно протекает тяжелей: у больного имеется выраженная интоксикация, высокая температура тела. В некоторых случаях пневмония у курящего пациента будет иметь одинаковую клиническую картину с хроническим бронхитом курильщика. При обструктивном бронхите температура может повышаться в течение двух-трех дней и далее не превышает субфебрильные показатели. Во время проведения дифференциального диагноза учитывают природу происхождения заболевания: у пневмонии – преимущественно бактериальная, у обструктивного бронхита – легочная.
| Критерий | Обструктивный бронхит | Пневмония |
| Общая интоксикация организма | Нет или умеренная | Выраженная |
| Температура тела | В пределах от 37 до 38°С | Выше 38°С |
| Одышка | Присутствует | Присутствует |
| Сухие свистящие хрипы | Присутствуют | Отсутствуют |
| Влажные хрипы | Отсутствуют | Присутствуют |
| Результаты рентгенограммы | Усиление легочного рисунка | Четкие локальные инфильтративные тени |
Пневмонии и рака легких
Начальные проявления воспаления легких и развития онкологического процесса не отличаются. При подозрении на пневмонию пациенту назначают курс антибиотиков. Если через неделю они не показывают результат, пациента отправляют на обследование для подтверждения или исключения злокачественного новообразования. Дифференциальный анализ проводят на ранней стадии рака, так как в дальнейшем будут проявляться характерные симптомы. При метастазировании и прорастании опухоли в плевральные ткани заболевание имеет ярко выраженную клиническую картину. Появляются сильные боли при кашле, в мокроте присутствует кровь. Возникают боли в суставах.
| Критерий | Рак легких | Пневмония |
| Общая интоксикация организма | Нет или умеренная | Выраженная |
| Температура тела | Нет или субфебрильная | Выше 38°С |
| Сухой кашель с болевыми ощущениями | Присутствует | Присутствует |
| Наличие мокроты | Присутствует, может появляться кровь | Присутствует |
| Бледность кожных покровов | Присутствует | Присутствует |
| Эффективность антибиотикотерапии | Отсутствует | Присутствует |
| Результаты рентгенограммы | Очаговая тень | Четкие локальные инфильтративные тени |
| Результаты бактериологического исследования | Аномальные клетки | Неспецифическая флора |
Таблица возбудителей пневмонии
Дифференциальная диагностика пневмонии позволяет точно поставить диагноз для назначения необходимой терапии. Тем не менее, для применения эффективных медикаментов важно учитывать причину развития пневмонии. Ниже представлена таблица с основными возбудителями воспаления легких и как они проявляются:
Лечение пневмонии
Своевременную и точную постановку диагноза выполняют в Юсуповской больнице. В клинике выполняют все необходимые диагностические мероприятия для выявления пневмонии: осмотр терапевта, лабораторные исследования, рентгенографию. Качественная диагностика позволяет определить тип пневмонии, что важно при назначении терапии.
Воспаление легких лечат медикаментозно с помощью антибактериальной терапии. Выбор препарата будет зависеть от возбудителя заболевания. Дополнительно используют препараты для устранения симптомов: жаропонижающие, болеутоляющие, отхаркивающие средства. После получения первых положительных результатов лечения и стабилизации нормальной температуры назначают специальные массажи и дыхательную гимнастику. Больной пневмонией должен соблюдать постельный режим, хорошо питаться, принимать витамины, пить достаточное количество жидкости.
Юсуповская больница предлагает своим пациентам стационарное лечение с комфортными палатами. Пациенту оказывают круглосуточное медицинское обслуживание опытные врачи-терапевты и квалифицированный младший персонал. В палатах есть все необходимые предметы гигиены, специальная система вентиляции обеспечивает очищение воздуха в каждом помещении больницы. Пациентам предоставляют сбалансированное питание, которое подбирает диетолог, учитывая пожелания пациента.
Юсуповская больница расположена недалеко от центра Москвы и принимает пациентов круглосуточно. Обратиться за помощью, записаться на прием и получить консультацию специалистов можно по телефону.
Читайте также:
- Желтая лихорадка. Эпидемиология желтой лихорадки. Клиника желтой лихорадки.
- Острая воспалительная демиелинизирующая полирадикулонейропатия. Лечение острой полирадикулонейропатии.
- Молекулярные маркеры рака эндометрия и ее прогноз
- Советы при портальной гипертензии и варикозном расширении вен пищевода
- Слуховой анализ. Длительность акустического раздражителя
