Дислипидемия
Добавил пользователь Валентин П. Обновлено: 27.01.2026
Семейная гиперхолестеринемия — одно из наиболее опасных заболеваний, приводящих к преждевременным сердечно-сосудистым патологиям и ранней смертности. В то же время выявляются наследственные формы дислипидемии часто не вовремя, а 9 из 10 пациентов и вовсе не имеют диагноза. Эта проблема активно обсуждалась на Липидной школе МЕДСИ с международным участием, которая состоялась 15 февраля в КДЦ МЕДСИ на Белорусской под председательством руководителя Ученого Совета ГК МЕДСИ, научного руководителя КДЦ МЕДСИ на Белорусской, профессора Г.А.Коновалова. Научно-практическая конференция прошла с международным участием и объединила известных российских и зарубежных специалистов в области липидологии. Организаторы Школы - Клинико-диагностический центр МЕДСИ на Белорусской, Национальное общество атеросклероза, Российское Кардиологическое Общество.
С лекциями выступили ведущие отечественные специалисты в области изучения и лечения атеросклероза, члены Правления РКО и НОА, представители Клиники липидологии КДЦ МЕДСИ на Белорусской, Института клинической кардиологии имени А. Л. Мясникова, Государственного научно-исследовательского центра профилактической медицины, ФГБУ «НМИЦ эндокринологии», клиники Bnai Zion Medical Center (Хафа, Израиль).
Мешков Алексей Николаевич, к. м. н., руководитель лаборатории, врач-липидолог ФГБУ НМИЦ терапии и профилактической медицины МЗ РФ, представил доклад «Применение ингибиторов PCSK9 у пациентов с семейной гиперхолестеринемией». Он отметил, что семейная гиперхолестеринемия характеризуется значительным повышением уровня ХС ЛНП в крови человека, начиная с его рождения, и, как следствие, преждевременным развитием и прогрессирующим течением атеросклероза. При гетерозиготном типе заболевания наблюдается дефект одного аллеля гена, но если и папа, и мама страдают семейной дислипидемией, то у ребенка может быть гомозиготный тип. Если такие пациенты не получают необходимую помощь, то они погибают к 20 годам от сердечно-сосудистых событий. «Уровень ЛНП у таких больных в 6,6 раз превышает нормальные показатели, соответственно, все патологии, ассоциированные с повышенным холестерином, у них возникают и развиваются намного стремительнее. При гетерозиготном типе наблюдается не столь высокая ранняя заболеваемость и смертность, тем не менее, эти пациенты также подвержены ранним инфарктам, инсультам и другим сердечно-сосудистым событиям», — объяснил Алексей Николаевич.
В среднем, возраст развития ИБС у пациентов с семейной гиперхолестеринемией, не проходивших лечение, составляет 40–50 лет у женщин и 30–40 лет у мужчин. Примерно такая же картина наблюдается и с инфарктом миокарда. Пациенты с наследственной дислипидемией достигают пороговой для ИБС нагрузки липопротеинов низкой плотности в 35 лет (гетерозиготная форма) и в 12,5 лет (гомозиготная), в то время как пациенты без семейной гиперхолестеринемии — в 55 лет.
Но актуальность данной темы заключается не только в высокой заболеваемости сердечно-сосудистыми патологиями и смертности от них, но и в масштабности проблемы — распространенность гетерозиготной формы наследственной дислипидемии в России составляет 1 на 173. «Эти показатели в тысячи раз превышают частоту ряда моногенных заболеваний, например, муковисцидоза (1 на 10 000) и фенилкетонурии (1 на 7 000). Тем не менее, анализ на данные патологии делаются всем детям при рождении, а вот определение уровня липопротеинов низкой плотности, в том числе Лп(а) назначается далеко не всегда, даже в случаях, когда пациент уже поступает с сердечно-сосудистой катастрофой в больницу», — рассказал эксперт.
Наиболее целесообразным подходом для выявления новых случаев семейной гиперхолестеринемии, по словам Алексея Николаевича, является проведение целевого скрининга среди пациентов с уже установленной дислипидемией и соответствующим семейным анамнезом, больных с ранним развитием атеросклеротических сердечно-сосудистых заболеваний, а также с ксантомами или ксантелазмами.
Второй шаг после выявления заболевания — грамотное лечение и назначение ингибиторов PCSK9 с целью как вторичной, так и первичной профилактики.
Ингибиторы PCSK9 показаны пациентам с семейной гиперхолестеринемией. И это единственный класс препаратов, имеющий высокую эффективность по сравнению с традиционной статинотерапией, которая часто не приводит к целевому уровню ЛНП у пациентов этой категории.
Завершая свое выступление, Алексей Николаевич отметил, что только комбинированная терапия с использованием ингибиторов PCSK9 позволяет достичь целевых значений ХС ЛНП у пациентов с семейной дислипидемией, в том числе у больных с гомозиготной формой. Такие пациенты считаются самыми сложными, так как стандартная статинотерапия в их случае не дает никакого результата.
Дислипидемия
Дислипидемия (ДЛП) – это нарушение нормального (физиологичного) соотношения липидов (жиров) крови. При длительном существовании приводит к развитию атеросклероза и заболеваниям сердечно-сосудистой системы, увеличивая риск развития таких серьёзных заболеваний, как инфаркт и инсульт.
Синонимы русские
"Плохой" холестерин, гиперхолестеринемия, плохой липидный профиль.
Синонимы английские
Dyslipidemia, "bad" cholesterol, hypercholesterolemia, abnormal lipid profile.
Симптомы
Дислипидемия длительное время никак себя не проявляет и может быть обнаружена случайно. Хотя она относится в большей степени к лабораторным терминам, у некоторых людей могут быть и внешние проявления, связанные с отложением холестерина на различных участках тела:
- ксантомы – плотные узелки над сухожилиями (плотными структурами, присоединяющими мышцы к костям), аще они встречаются на кистях, реже на подошвах стоп, ладонях;
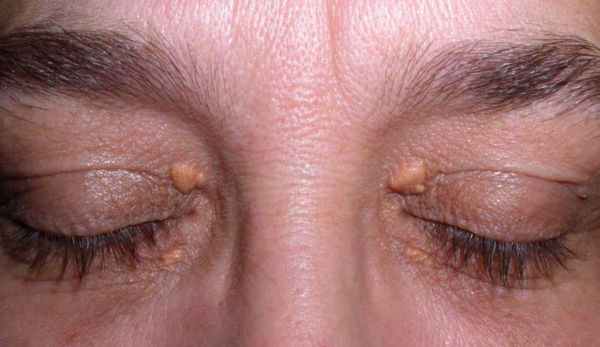
- ксантелазмы – плоские узелки желтого цвета или узелки, не отличающиеся по цвету от других участков кожи, под кожей век;
- липоидная дуга роговицы – белый либо серовато-белый ободок по краям роговицы глаза, появление этого симптома в возрасте до 50 лет свидетельствует о наличии наследственной дислипидемии.
Чаще всего внешние признаки наблюдаются у лиц с наследственными нарушениями липидного обмена.
Также могут быть различные симптомы поражения органов, которые появляются при развитии атеросклероза вследствие ДЛП, например боли в области сердца, боли в ногах при ходьбе, нарушение памяти, головокружение. При наследственных дислипидемиях первыми проявлениями могут быть инсульт или инфаркт без каких-то хронических заболеваний.
Кто в группе риска?
- Лица, у которых у одного или у обоих родителей диагностирована дислипидемия или раннее развитие атеросклероза;
- люди с такими заболеваниями, как сахарный диабет, гипертоническая болезнь, гипотиреоз, хроническая болезнь почек, метаболический синдром, синдром Кушинга;
- люди с ожирением (ИМТ 30 и выше), ведущие сидячий образ жизни;
- люди с такими вредными привычками, как курение, злоупотребление алкоголем (повышает ТГ);
- женщины после наступления менопаузы;
- мужчины старше 45 лет;
- люди, принимающие лекарственные препараты, которые могут негативно влиять на липидный профиль (например, глюкокортикоиды, бета-блокаторы, некоторые диуретики, ретиноиды, анаболические стероиды, антидепрессанты).
Общая информация о заболевании
Холестерин (ХС) - это восковое вещество, которое содержится во всех клетках вашего тела. Он синтезируется главным образом в печени и в меньших количествах во многих других органах. 20-30% ХС поступает в организм с пищей. Он имеет несколько различных функций, включая хранение энергии, трансдукцию сигналов, создание клеточных структур, производство гормонов и стероидов, активацию ферментов, поддержку функции мозга и поглощение жирорастворимых витаминов. Холестерин и триглицериды (ТГ) переносятся с кровотоком в комплексе с белками и в таком виде они называются липопротеидами. В зависимости от плотности выделяют следующие основные виды ЛП: хиломикроны (ХМ), липопротеиды очень низкой плотности (ЛПОНП), липопротеиды низкой плотности (ЛПНП), липопротеиды промежуточной плотности (ЛППП), липопротеиды высокой плотности (ЛПВП).
В ЛПНП содержится 65-75% всего ХС плазмы. ТГ входят в состав практически всех ЛП, но преобладают в ХМ и ЛПОНП. После приема жирной пищи их концентрация в крови быстро повышается, но в норме через 10-12 часов возвращается к исходному уровню.
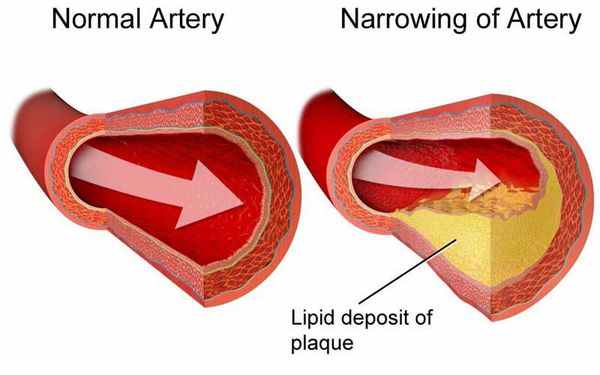
Дислипидемия обычно означает, что уровни ЛПНП или ТГ слишком высоки. Также это может означать, что уровень ЛПВП слишком низок. ЛПНП считают "плохим" типом холестерина, так как они могут накапливаться и образовывать бляшки на стенках артерий, сужая таким образом их просвет. Данное состояние называется атеросклерозом. Атеросклероз, например, коронарных сосудов, может стать причиной ишемической болезни сердца (ИБС) и вызвать сердечный приступ.
Также известно, что очень высокий уровень триглицеридов значительно увеличивает риск развития панкреатита и гепатоспленомегалии.
ЛПВП – это "хороший" холестерин, потому что он помогает удалять ЛПНП из крови.
Триглицериды хранятся в жировых клетках – источники энергии про запас. Если человек употребляет больше калорий, чем расходует, то все излишки могут перейти в триглицериды.
Высокий уровень триглицеридов, как и ЛПНП, повышает риск развития сердечного приступа и/или инсульта. Низкий уровень ЛПВП также связан с более высоким риском "сосудистых катастроф".
Дислипидемия по механизму возникновения может быть первичной или вторичной. Первичная дислипидемия наследуется, а вторичная является приобретенным состоянием. При наследственном варианте заболевания определенные мутации гена могут вызывать перепроизводство или дефектное выведение триглицеридов, высокий уровень ЛПНП или недопроизводство/чрезмерное выведение ЛПВП.
Среди первичных дислипидемий выделяют следующие заболевания:
- семейная комбинированная гиперлипидемия - это наиболее распространенная наследственная причина высокого содержания ЛПНП и триглицеридов; как правило, первые симптомы, указывающие на данную патологию, появляются в подростковом возрасте или в возрасте 20 лет; лица с данным заболеванием подвергаются более высокому риску ранней ИБС, которая может привести к сердечному приступу; и полигенная гиперхолестеринемия - оба заболевания характеризуются высоким уровнем общего холестерина (ОХС);
- семейная гиперапобеталипопротеинемия - это заболевание связано с высоким уровнем аполипопротеина В – белка, который является частью ЛПНП.
В зависимости от типа жиров, уровень которых повышен, выделяют чистую, или изолированную, гиперхолестеринемию (повышение в крови холестерина в составе липопротеидов), чистую гипертриглицеридемию (повышение только ТГ) и смешанную, или комбинированную, гиперлипидемию (повышение в крови и холестерина, и триглицеридов).
Также дислипидемии классифицируются по Фредриксону:
- 1 тип – наследственная гиперхиломикронемия: в крови повышены только хиломикроны, ТГ в норме или повышены; единственный тип дислипидемии, способность которого вызывать атеросклероз не доказана;
- 2а тип – наследственная, полигенная (обусловленная наследственными факторами и влиянием внешней среды) гиперхолестеринемия: в крови повышены ЛПНП, ТГ в норме;
- 2b тип – комбинированная гиперлипидемия: в крови повышены ОХС, ЛПНП, ЛПОНП и ТГ;
- 3 тип – наследственная дисбеталипопротеидемия: в крови повышены ЛППП, ТГ, ОХС;
- 4 тип – эндогенная гиперлипидемия: в крови повышены ЛПОНП, ОХС чаще в норме, ТГ повышены; часто такое состояние сопровождается инсулинорезистентностью (ИР), ожирением центрального типа и повышенным артериальным давлением;
- 5 тип – наследственная гипертриглицеридемия: в крови повышены ЛПОНП и ХМ, ОХС и ТГ; характерна низкая атерогенность; встречается редко.
Кроме этого, существует ещё ХС ЛПВП (гипоальфалипопротеидемия). Этот тип чаще наблюдается у мужчин и сопровождается поражением коронарных и церебральных сосудов с риском развития инфаркта или инсульта.
Также отдельно выделяют алиментарную дислипидемию, которая развивается при избыточном употреблении в пищу животных жиров.
Принято считать, что самой частой причиной вторичной дислипидемии у мужчин является злоупотребление алкоголем (вторичная ДЛП V типа), а у женщин – гипотиреоз (чаще ДЛП IIа и IIб типов).
Очень часто термин гиперлипидемия используется взаимозаменяемо с дислипидемией. Но это не совсем точно. Гиперлипидемия характеризуется высоким уровнем общего холестерина за счет повышения ЛПНП или триглицеридов. А при дислипидемии уровень общего холестерина может быть нормальным, но уровни его фракций будут измененными.
Диагностика
Дислипидемия – это исключительно лабораторный показатель, выявляемый при специальном анализе крови – липидограмме:
- ЛПНП;
- повышены ТГ;
- снижены ЛПВП;
- высокий коэффициент атерогенности (развития атеросклероза);
- общий холестерин чаще всего повышен, но может быть и в норме.
В зависимости от того, есть ли симптомы, указывающие на другие расстройства, могут понадобиться другие анализы, например измерение уровня глюкозы натощак, определение инсулинорезистентности, ферментов печени, креатинина, тиреотропного гормона и белка в моче.
Всем, кто старше 20 лет и не имеет сердечно-сосудистых заболеваний (ССЗ), Американская кардиологическая ассоциация рекомендует проверять уровень ОХС и ТГ каждые четыре-шесть лет. Если же есть факторы риска развития сердечных заболеваний (например, ожирение, сахарный диабет, низкий уровень ЛПВП, высокое кровяное давление), то придется проходить тестирование чаще. Если ранее была диагностирована гиперхолестеринемия, то после нормализации уровня общего холестерина всё равно необходимо сделать липидограмму, чтобы отследить уровень отдельных фракций липидов.
Детям обычно не нужно проходить тестирование на уровень ЛПНП. Но тем из них, кто подвергается большему риску (например, страдает ожирением, сахарным диабетом, гипертонией), липидограмма должна быть проведена впервые в возрасте от 2 до 10 лет.
Лечение
В настоящее время для коррекции ДЛП используют ингибиторы ГМГ-КоА-редуктазы (статины), производные фиброевой кислоты (фибраты), никотиновую кислоту и ее современные лекарственные формы, секвентранты желчных кислот или анионообменные смолы, полиненасыщенные жирные кислоты (рыбий жир, омакор), ингибитор абсорбции ХС в кишечнике (эзетимиб).
Чаще всего рекомендуются статины (например, аторвастатин, симвастатин, флувастатин, церивастатин, розувастатин). Они помогают снизить уровень ЛПНП, препятствуя производству холестерина в печени, улучшают функцию эндотелия. Во время терапии необходимо контролировать липидные параметры, печеночные и мышечные ферменты (АЛТ, ACT, КФК) 1 раз в 3 месяца в течение первого года терапии, а в последующем не реже одного раза в 6 месяцев. В некоторых случаях вместо них или в дополнение к ним назначают другие препараты, например фибраты, омега-3-жирные кислоты.
Лечение дислипидемии должно всегда включать коррекцию основных проблем со здоровьем, которые повышают риск развития серьезных заболеваний, например высокое кровяное давление, сахарный диабет.
При недостаточной эффективности гиполипидемической лекарственной терапии могут использоваться инвазивные способы коррекции нарушений липидного обмена: плазмоферез и ЛПНПаферез.
Профилактика
Необходимо вести здоровый образ жизни, отказаться по возможности от вредных привычек, поддерживать свой вес на оптимальном уровне, сбалансированно питаться и не забывать о регулярных физических нагрузках.
ОБУЗ «Центр общественного здоровья и медицинской профилактики»
Дислипидемия – это нарушение соотношения разных видов липидов (жироподобных веществ) в крови человека. Дислипидемия - один из основных факторов, провоцирующих развитие атеросклероза — заболевания, являющегося ведущей медицинской проблемой современности. Холестерин - жироподобное вещество, образующее атеросклеротические бляшки, является главным виновником развития атеросклероза. Помимо самого заболевания, дислипидемия провоцирует такие распространенные осложнения атеросклероза, как инфаркт миокарда, нестабильная стенокардия, внезапная смерть, мозговой инсульт, гангрена нижних конечностей. Современная медицина говорит, что дислипидемия является основной причиной наиболее опасных заболеваний сердечно-сосудистой системы, поэтому врачам необходимо вовремя воздействовать на все этапы и механизмы развития атеросклероза.
Холестерин является природным жирным спиртом, который выполняет в нашем организме множество важных функций. А именно:
- используется в качестве строительных блоков для клеточных мембран, таким образом поддерживается целостность клетки;
- из холестерина образуются холиевые кислоты, которые необходимы для расщепления жиров;
- холестерин принимает прямое участие в синтезе витамина D и половых гормонов;
- холестерин крайне важен для нормальной мозговой деятельности.
Низкий уровень холестерина чреват для нашего здоровья – нарушаются процессы кроветворения, и происходят сбои в образовании половых гормонов, а дефицит витамина D приводит к кожным заболеваниям. Когда холестерина в организм поступает недостаточно, то наша печень начинает синтезировать в избытке свой собственный холестерин. Таким образом, наступает нарушение холестеринового обмена.
· Диагностирование дислипидемии
- Дислипидемию диагностируют при нарушениях соотношения одного или нескольких классов липопротеинов в плазме крови. Увеличение в крови триглицеридов и холестерина низкой плотности, а также снижение уровня холестерина высокой плотности являются главным факторами риска развития сердечно-сосудистых осложнений у пациентов с сахарным диабетом 2 типа. Нарушение уровня липопротеидов может быть следствием неадекватного контроля гликемии.
- Главными факторами, которые провоцируют развитие дислипидемии, являются генетические факторы. Наследственная предрасположенность к нарушениям липидного обмена влияет на работу генов, которые отвечают за синтез аполипопротеинов — ключевых ферментов обмена липидов или белков-рецепторов на клетках.
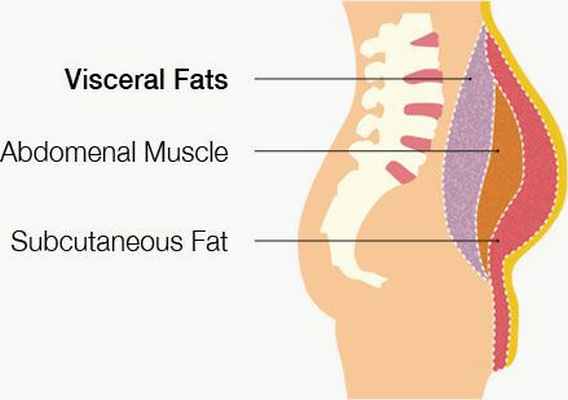
- Образ жизни также играет немаловажную роль, так как неправильное питание, курение, избыточная масса тела также влияют на метаболизм липидов. Ожирение, особенно абдоминальное (внутрибрюшное), способствует повышению уровня триглицеридов, низкой концентрации холестерина высокой плотности и увеличению концентрации холестерина низкой плотности.
- Стрессы оказывают влияние на психоэмоциональное состояние человека и способствуют нарушениям липидного обмена посредством нейроэндокринной стимуляции.
- дислипидемии разделяются на первичную и вторичную формы.
- Первичная форма дислипидемии также разделяется на первичные полигенные, которые могут быть приобретены в процессе жизни вследствие наследственной предрасположенности к нарушению липидного обмена, и первичные моногенные (семейные, наследственные), которые передаются по аутосомно-доминантному или рецессивному типу и являются наследственной генетической патологией.
- Чтобы выявить дислипидемию, следует сделать анализ крови на холестерин липопротеинов низкой плотности. Своевременная диагностика, а также адекватное лечение дислипидемии даст возможность избежать развития атеросклероза сосудов.
· Классификация дислипидемии
· Как выявить дислипидемию
Многие, наверное, наслышаны о так называемых плохом и хорошем холестеринах. Однако холестерин он и в Африке холестерин. А плохим его делают насыщенные жирные кислоты, которыми переполнена наша пища.
Все дело в том, что являясь жиром, холестерин не растворяется в крови. Вы когда-нибудь пробовали развести растительное масло в стакане воды? Вот именно, не получается. Отдельные капли масла вновь сливаются в один большой масленый островок.
Для того чтобы холестерин без проблем колесил по нашим сосудам, он должен предварительно связаться с белками и жирными кислотами. Так образуются липопротеины. Если речь идет о липопротеинах высокой плотности, то это «хороший» холестерин.
Соответственно, липопротеины низкой плотности – «плохой».
Насыщенные жиры (например, пальмовое масло), которыми очень богаты наши кондитерские изделия, фастфуды и полуфабрикаты, попадая в кровь, связываются с холестерином и образуют липопротеины низкой плотности. Также насыщенные кислоты содержатся в молочных продуктах, сырах и жирных сортах мяса. Такой холестерин откладывается на внутренних органах и стенках сосудов в виде холестериновых бляшек. В дальнейшем это грозит сердечнососудистыми недугами.
В поисках «хорошего» холестерина
Итак, мы уже знаем, где таится опасность. Теперь давайте разберемся, где искать спасение?
Для пополнения запаса липопротеинов высокой плотности необходимы ненасыщенные жиры. Омега-3, -6, и 9 жирные кислоты и являются таковыми. Большое количество ненасыщенных жирных кислот содержится в оливковом масле и морепродуктах, в частности жирной рыбе.
Без проблем полностью усваивается и холестерин, который содержится в яйцах. Это происходит благодаря наличию в яйце множества вспомогательных компонентов, улучшающих усвоение холестерина. Поэтому, не бойтесь этого продукта, 3-4 яйца в неделю не нанесут вам вреда.
А для того, чтобы держать уровень холестерина в норме возьмите на вооружение следующие рекомендации:
Дислипидемия
Дислипидемия (гиперлипидемия, гиперлипопротеинемия) — состояние, при котором в организме нарушается липидный обмен, на фоне чего критически повышается уровень в крови холестерина, триглицеридов и липопротеинов, а также у некоторых пациентов липопротеина (а). Оно не является самостоятельным заболеванием, но способно вызывать нежелательные изменения со стороны сердечно-сосудистой системы. По статистике дислипидемия диагностируется у половины взрослого населения планеты, а у пожилых людей этот показатель достигает 80%. Чаще нарушение баланса холестерина выявляется у мужчин молодого и среднего возраста. У женщин количество пациентов с этой патологией увеличивается после менопаузы. Уровень холестерина сыворотки крови главным образом зависит не от диеты, а от генетической предрасположенности к дислипидемии.
Наиболее распространенным и опасным последствием дислипидемии является атеросклероз и вызываемый им ряд патологий: ишемическая болезнь сердца, инфаркт миокарда, инсульт и т. д. Именно поэтому специалисты настаивают на ранней диагностике и своевременной терапии, даже если дислипидемия протекает бессимптомно.

Нужно отметить, что причины повышения холестерина могут быть различны: неправильное питание и гиподинамия, генетические особенности, а также нарушения со стороны желчевыводящих путей и заболевания щитовидной железы. В связи с этим диагностика и лечение дислипидемии должны быть комплексными.
Симптомы
Клинически проявлений дислипидемии может не быть десятилетиями. В некоторых случаях распознать данную патологию можно по следующим признакам:
• по наличию на коже желтоватых безболезненных бляшек, которые появляются на веках (ксантелазмы), лице, шее и верхней части корпуса (ксантомы);
• по наличию в области суставов туберозных ксантом — плотных новообразований желтого цвета, напоминающих бусинки, попавшие под кожу;
• по желтоватому цвету ладоней, что характерно для некоторых типов дислипидемии.
Наиболее атерогенными являются липопротеины низкой плотности (ЛПНП, так называемый «плохой» холестерин»). Чем выше уровень холестерина ЛПНП в крови, тем больше вероятность образования атеросклеротических бляшек в сосудах. В результате этого у пациента возникают:
• головные боли;
• головокружения;
• нарушение памяти и когнитивных функций;
• нарушение сердечного ритма;
• боли за грудиной;
• одышка;
• ощущение онемения и боли в нижних конечностях и слабость в мышцах.
Это не полный список клинических проявлений атеросклероза, но факт их наличия должен стать причиной для исследования крови на наличие дислипидемии.
Дислипидемия лечение
При дисбалансе липопротеинов в организме применяется комплексное лечение, направленное, прежде всего, на профилактику атеросклеротических осложнений. Вне зависимости от наличия или отсутствия симптомов в основе лечения всех пациентов лежит сбалансированная диета, построенная на принципах средиземноморской, с низким содержанием животных жиров, высоким содержанием овощей (кроме картофеля) и фруктов, морепродуктов, растительных (в т.ч. оливковых) масел. Изменение подхода к питанию в 30% случаев снижает риск осложнений и приводит в норму уровень холестерина в крови.
Пациентам с выраженными клиническими проявлениями или повышенным риском сердечно-сосудистых осложнений рекомендовано медикаментозное лечение. Существует несколько классов препаратов для контроля липидов. Основными являются:
• статины — базовые препараты, активно снижающие уровень холестерола в крови и предупреждающих развитие ИБС;
• фибраты — средства, регулирующие усвоение триглицеридов и снижающие степень их проникновения в кровь;
• препараты никотиновой кислоты, которые помогают улучшить кровоснабжение органов и тканей, улучшают проходимость сосудов и препятствуют увеличению холестериновых бляшек;
• ингибиторы всасывания холестерина в кишечнике (эзетимиб);
• ингибиторы PCSK9 (эволокумаб, алирокумаб);
•РНК-таргетные препараты (инкрисилан)
• и др.
Врачи рекомендуют лечить сопутствующие дислипидемии заболевания, выполняя рекомендации профильных специалистов. Например, может быть рекомендован прием антигипертензивных средств, при наличии гипертонии, ноотропов при ишемии головного мозга и т. д.
Стоимость лечения дислипидемии в Москве
Прием пациентов ведут сотрудники кафедры пропедевтики внутренних болезней лечебного факультета РНИМУ им Н.И. Пирогова, под руководством заведующего кафедрой, доктора медицинских наук Резник Е.В., врача кардиолога-липидолога, терапевта, врача функциональной и ультразвуковой диагностики, клинического фармаколога.
Контакты
Информация
- ГБУЗ города Москвы "Городская клиническая больница № 31 Департамента здравоохранения города Москвы"
- 119415, г. Москва, ул. Лобачевского д. 42
- Лицензия № ЛО41-01137-77/00368500 от 26.02.2019г.
- Дата государственной регистрации 10.02.1995 г.
- Учредителем ГБУЗ "ГКБ №31 ДЗМ" является г. Москва. Функции и полномочия учредителя осуществляет Департамент здравоохранения г. Москвы.
О нас
Режим работы: круглосуточно
Дислипидемия - симптомы и лечение
Что такое дислипидемия? Причины возникновения, диагностику и методы лечения разберем в статье доктора Чернышева Андрея Владимировича, кардиолога со стажем в 33 года.
Над статьей доктора Чернышева Андрея Владимировича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов
Определение болезни. Причины заболевания
Дислипидемия (ДЛ) — патологический синдром, связанный с нарушением обмена липидов и липопротеидов, т.е. изменением соотношения их концентрации в крови. [1] Он является одним из главных факторов риска атеросклероз зависимых заболеваний.
Липиды и липопротеиды — одни из источников энергии, необходимой организму человека. Они представляют собой жироподобные органические соединения. Липиды входят в состав липопротеидов.
Причины, приводящие к развитию дислипидемии, можно разделить на неизменяемые (эндогенные) и изменяемые (экзогенные).
К первым относится возраст, пол, гормональный фон и наследственная предрасположенность.
Группа изменяемых факторов риска ДЛ более многочисленна. К основным причинам относятся:
- нерациональное питание (избыточное потребление калорий, насыщенных жиров, простых углеводов);
- курение табака;
- избыточный вес (висцеральное ожирение);
- сахарный диабет;
- злоупотребление алкоголем;
- повышенное артериальное давление;
- длительный стресс;
- малоподвижный образ жизни;
- систематическое физическое перенапряжение;
- хроническое субклиническое воспаление.
Также причинами ДЛ могут быть различные заболевания, патологические синдромы и приём некоторых медикаментов.
От внешних факторов больше зависит содержание в крови таких жировых субстанций, как хиломикроны и триглицериды. До 80% холестерина липопротеинов низкой плотности синтезируется в организме, главным образом, в печени и в меньшей степени зависит от внешних факторов. Семейно-генетический формы ДЛ полностью зависят от наследственных факторов. [1] [9]
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы дислипидемии
Так как ДЛ является лабораторным синдромом, то её проявления связаны с атеросклерозом артерий тех органов и тканей, которые они кровоснабжают:
- ишемия головного мозга;
- ишемическая болезнь сердца;
- облитерирующий атеросклероз артерий нижних конечностей и т. д.
Ишемическая болезнь сердца – наиболее распространённое и грозное атеросклероз зависимое заболевание. От него погибает больше людей, чем от всех видов рака. Чаще всего это заболевание проявляется в виде стенокардии или инфаркта миокарда.
Стенокардию раньше называли "грудной жабой", что точно характеризует симптомы заболевания — давящие или сжимающие ощущения за грудиной на высоте физической или эмоциональной нагрузки, продолжающиеся несколько минут и прекращающиеся после прерывания нагрузки или приёма нитроглицерина.
Инфаркт миокарда связан с разрывом атеросклеротической бляшки в сердечной артерии и формированием тромба на бляшке. Это приводит к быстрому перекрытию артерии, острой ишемии, повреждению и некрозу миокарда.
От хронической и острой ишемии может страдать головной мозг, что проявляется головокружением, потерей сознания, выпадением речевой и двигательной функции. Это не что иное, как мозговой инсульт или прединсультное состояние — транзиторная ишемическая атака. При облитерирующем атеросклерозе нижних конечностей происходит снижение кровоснабжение ног. Стоит отметить, что долгое время атеросклероз остаётся бессимптомным, клинические проявления начинаются при сужении артерии на 60-75%.
Семейно-генетические дислипидемии могут проявляться стигматами, такими как ксантомы кожи и ксантелазмы век.
Значительное повышение концентрации триглицеридов крови (более 8 ммоль/л) может приводить к острому панкреатиту, который сопровождается сильной болью в верхнем отделе живота, тошнотой, рвотой, учащённым сердцебиением и общей слабостью.
Патогенез дислипидемии
Основными липидами плазмы крови являются:
- холестерин (ХС) — предшественник желчных кислот, половых гормонов и витамина Д;
- фосфолипиды (ФЛ) — основные структурные компоненты всех клеточных мембран и внешнего слоя липопротеиновых частиц;
- триглицериды (ТГ) — липиды, образующиеся из жирных кислот и глицерина, которые поступают в организм с пищей, затем транспортируются в жировые депо или включаются в состав липопротеинов.
Жирные кислоты (ЖК) плазмы крови — источник энергии и структурный элемент ТГ и ФЛ. Они бывают насыщенными и ненасыщенными. Насыщенные ЖК входят в состав животных жиров. НенасыщенныеЖК составляют растительные жиры и делятся на моно- и полиненасыщенные жирные кислоты. Мононенасыщенные ЖК в большом количестве содержаться в оливковом масле, а полиненасыщенные — в рыбьем жире и других растительных маслах. Считается, что все эти жиры необходимы человеку, их сбалансированное количество должно составлять до 30% суточного каллоража пищи и распределяться примерно на три равные части между моно-, полиненасыщенными и насыщенными ЖК.
Читайте также:
