Добавочные мышцы сгибатели пальцев стопы на МРТ
Добавил пользователь Morpheus Обновлено: 10.01.2026
Вдоль передней, медиальной (внутренней) и латеральной (наружной) поверхности голеностопного сустава располагаются очень важные в функциональном отношении сухожилия. Это сухожилие передней большеберцовой мышцы, сухожилие задней большеберцовой мышцы, два сухожилия малоберцовых мышц (длинной и короткой). Мощное ахиллово сухожилие располагается позади голеностопного сустава и прикрепляется к пяточной кости. Оно также может поражаться при различных состояниях, о которых мы поговорим в отдельном разделе.
Поскольку эти сухожилия играют очень важную роль в обеспечении функции ходьбы, любое из них может подвергаться перегрузке и воспаляться. При наличии признаков воспаления возможно использование термина «тендинит».
Терминология заболеваний сухожилий достаточно запутана. Все заболевания сухожилий можно объединить одним термином «тендинопатия», однако все же не лишним будет рассмотреть три отдельных типа поражений сухожилий.
- Тендинит, — это острое состояние, характеризующееся болью и отеком, связанными с микроповреждениями сухожилия, приводящими к развитию острого воспалительного процесса.
- Тендиноз, — это хроническое дегенеративное заболевание, характеризующееся наступающей со временем дегенерацией волокон сухожилия вследствие повторяющих нагрузок и процессов старения.
- Паратендинит, — это воспаление паратенона — тонкой соединительнотканной оболочки, окружающей сухожилие и обеспечивающей его беспрепятственное скольжение в сухожильном футляре.
Необходимо отметить, что в ряде случаев бывает сложно отличить эти три состояния друг от друга. Во многих случаях острый воспалительный тендинит развивается на фоне уже имеющихся дегенеративных изменений. Поэтому несмотря на то, что в данном разделе мы будет часто пользоваться термином «тендинит», нужно понимать, что описываемое состояние может быть не совсем тендинитом.
1. Передняя большеберцовая мышца — это наиболее медиальная мышца переднего мышечного футляра голени. Она стабилизирует голеностопный сустав, когда человек опирается стопой о землю при ходьбе, и осуществляет тыльное сгибание стопы, когда человек делает шаг этой ногой. Также эта мышца обеспечивает половину усилия, необходимого для «блокирования» голеностопного сустава, например, когда вы пинаете мяч.
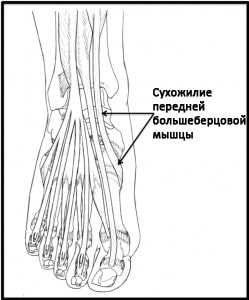
Рис. Сухожилие передней большеберцовой мышцы.
2. Брюшко задней большеберцовой мышцы начинается на задней поверхности большеберцовой и малоберцовой костей, а ее сухожилие идет вдоль задней поверхности внутренней лодыжки и на стопе прикрепляется к ладьевидной кости. Эта мышца осуществляет инверсию (внутреннюю ротацию) стопы и ее подошвенное сгибание в голеностопном суставе, однако основной ее функцией является поддержание продольного свода стопы. Сокращаясь, задняя большеберцовая мышца блокирует суставы среднего отдела стопы при ходьбе, и стопа тогда работает как жесткий рычаг. Разрыв сухожилия этой мышцы или даже его перерастяжение приводит к развитию плоскостопия.
Рис. Сухожилие задней большеберцовой мышцы.
3. Длинная и короткая малоберцовые мышцы начинается на малоберцовой кости, а их сухожилия следуют вместе вдоль этой кости. На уровне голеностопного сустава сухожилия располагаются позади наружной лодыжки в борозде, ограниченной снаружи верхним удерживателем малоберцовых сухожилий. Сухожилие длинной малоберцовой мышцы следует по подошвенной поверхности стопы и прикрепляется к основанию первой плюсневой кости. Сухожилие короткой малоберцовой мышцы прикрепляется к наружной поверхности основания пятой плюсневой кости.
Малоберцовые мышцы осуществляют эверсию (наружную ротацию) и подошвенное сгибание стопы.
Рис. Сухожилия малоберцовых мышц.
Точная частота тендинитов в области голеностопного сустава неизвестна, однако имеющиеся данные позволяет полагать, что тендиниты сухожилий задней большеберцовой и малоберцовых мышц — довольно распространенные состояния. Сухожилие передней большеберцовой мышцы поражается реже, за исключением разве что молодых спортсменов, усиливающих тренировочных программы или начинающих заниматься бегом по наклонной поверхности.
Факторы риск развития проблем с малоберцовыми сухожилиями включают высокий свод стопы, которые могут наблюдаться в любом возрасте. Поражения сухожилия задней большеберцовой мышцы связаны с плоскостопием и чаще встречаются в возрасте 40-50 лет.
Патология сухожилия передней большеберцовой мышцы.
Тендинит сухожилия передней большеберцовой мышцы характеризуется болью и отеком на передней поверхности голеностопного сустава. Заболевание обычно возникает в среднем и пожилом возрасте. Причиной часто является физическая нагрузка или травма голеностопного сустава, возможно изменение характера физической активности или типа используемой обуви. Симптомы усиливаются при длительном стоянии и ходьбе и уменьшаются в покое. При осмотре выявляется локальная болезненность и иногда отек в области передней поверхности голеностопного сустава. Тыльное сгибание голеностопного сустава с сопротивлением нередко приводит к усилению выраженности симптомов.
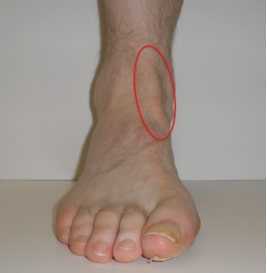
На рис. Локализация боли и отека при тендините сухожилия передней большеберцовой мышцы.
Факторами риска тендинита сухожилия передней большеберцовой мышцы является избыточное натяжение икроножной мышцы, ожирение, плоскостопие и физические нагрузки.
Патология сухожилия задней большеберцовой мышцы.
Тендинит сухожилия задней большеберцовой мышцы проявляется болью в области внутренней поверхности голеностопного сустава и свода стопы, которая усиливается при длительном стоянии и нередко сопровождается коллапсом (опущением) свода стопы и видимым выстоянием ладьевидной кости. Основными объективными признаками заболевания являются локальная болезненность по ходу сухожилия и в области его прикрепления к ладьевидной кости. Если имеет место только локальная болезненность в области прикрепления сухожилия, возможно имеет место не тендинит, а добавочная ладьевидная кость. Этот последний диагноз можно подтвердить рентгенологически.
Ревматоидные заболевания приводят к снижению прочности капсулы суставов и постепенному истончению сухожилий, и могут становиться причиной, в частности, дисфункции сухожилия задней большеберцовой мышцы.
Состоятельность сухожилия задней большеберцовой мышцы можно подтвердить, попросив пациента приподняться на носочек на одной ноге. Некоторые пациенты с выраженной тендинопатией просто не смогут приподняться на носочек одной ноги. Это может быть связано с болью или слабостью мышцы, либо и с тем, и с другим.
Патология сухожилий малоберцовых мышц.
Пациенты с тендинитом малоберцовых сухожилий предъявляют жалобы на боль и иногда отек вдоль задненаружной поверхности голеностопного сустава. Сопутствующее вовлечение икроножного нерва (за счет воспаления или повреждения расположенных рядом сухожилий) может вести к снижению чувствительности или ощущению жжения вдоль наружной поверхности стопы. Боль может локализоваться в области прикрепления сухожилия короткой малоберцовой мышцы к плюсневой кости, и, если этому предшествует свежая травма, необходима рентгенография для исключения перелома.
Рис. Локализация боли и отека при тендините сухожилий малоберцовых мышц.
При повреждении удерживателя малоберцовых сухожилий они могут выскальзывать из борозды наружной лодыжки на уровне голеностопного сустава. Такое состояние называется хроническим подвывихом малоберцовых сухожилий. Пациенты с этим заболеванием могут описывать ощущения щелчков в соответствующей области при физической активности, иногда подвывих удается спровоцировать при физикальном обследовании.
Наиболее точный метод диагностики заболеваний сухожилий это магнитно-резонансная томография (МРТ)
МРТ позволяет выявить признаки повреждения сухожилий, связок голеностопного сустава и дегенеративные изменения суставов стопы.
С помощью МРТ врач может отличить воспаление сухожилия (тендинит) от его разрыва.
При подозрении на патологию сухожилий обязательно назначается рентген. Рентгенография необходима для исключения повреждений костей и дегенеративных (артрозных) изменений голеностопного сустава и суставов стопы.
При поражениях сухожилия задней большеберцовой мышцы дополнительно выполняются специальные снимки в положении стоя для оценки выраженности плоскостопия.
Также на рентгенограммах можно выявить некоторые патологические изменения костей стопы, которые часто сопутствуют заболеваниям сухожилий. К ним относятся:
- добавочная ладьевидная кость.
- тарзальная коалиция (слияние костей предплюсны).
- перелом пятой плюсневой кости (перелом Джонса).
- артроз голеностопного сустава и суставов стопы.
У пациентов с тендинитами сухожилий в области голеностопного сустава нередко оказываются эффективными консервативные мероприятия. Вариантами таких мероприятий являются местное и пероральное применение нестероидных противовоспалительных препаратов, местные аппликации льда, иммобилизация голеностопного сустава, модификация физической активности, физиотерапия, ортезирование и отказ от таких видов физических нагрузок, которые связаны с частыми и резкими изменениями направления движения.
Пациентам с дисфункцией сухожилия задней большеберцовой мышцы и сформировавшимся на этом фоне плоскостопием (приобретенное плоскостопие взрослых) и неэффективном консервативном лечении может быть показан тот или иной вариант реконструкции стопы.
Обычно такие реконструкции включают перемещение другого сухожилия (длинного сгибателя пальцев) для замещения функции задней большеберцовой мышцы в сочетании с вмешательствами на костях (например, медиализирующая остеотомия пяточной кости).
Удаление добавочной ладьевидной кости и рефиксация сухожилия задней большеберцовой мышцы (операция Киднера) может быть показана пациентам с болезненной добавочной ладьевидной костью.
У пациентов с разрывами малоберцовых сухожилий и костными деформациями, которые приводят к постоянному истиранию сухожилий, могут быть эффективны шов сухожилий и удаление соответствующих костных образований. При небольших повреждениях малоберцовых сухожилий, когда оказывается неэффективным проводимое консервативное лечение, эффективен дебридмент и восстановление сухожилия.
В нашей клинике применяются только эффективные и современные методики хирургической коррекции заболеваний стоп и голеностопного сустава.
Оперативные вмешательства проводятся на современном медицинском оборудовании крупных мировых производителей.
Немаловажным является и то, что результат операции зависит не только от оборудования и качества металлофиксаторов, но и от навыка и опыта хирургов-ортопедов. Специалисты нашей клиники имеют большой опыт лечения заболеваний данной локализации в течение многих лет.
Добавочные мышцы сгибатели пальцев стопы на МРТ
Рентгтенограмма, КТ, МРТ при добавочных мышцах голеностопного сустава и стопы
а) Определения:
• Мышцы, встречающиеся в норме у небольшой доли людей
• Название добавочной мышцы соответствует названию прилежащей мышцы
б) Визуализация:
1. Общая характеристика:
• Локализация:
о Добавочная камбаловидная мышца:
- Отходит от переднего края камбаловидной мышцы или заднего края большеберцовой либо малоберцовой костей
- Прикрепляется к заднему отростку пяточной кости или ахиллову сухожилию
о Добавочный длинный сгибатель большого пальца стопы (ДСБПС):
- Точки отхождения и прикрепления могут варьировать, часто прикрепляется в области предплюсневого канала
- Располагается по ходу длинного сгибателя большого пальца стопы
о Добавочный длинный сгибатель пальцев стопы (ДСПС):
- Точка отхождения варьирует, прикрепляется к квадратной мышце подошвы или длинному сгибателю пальцев
о Четвертая малоберцовая мышца:
- Отходит от дистального отдела малоберцовой кости, короткой или длинной малоберцовых мышц
- Прикрепляется к пяточной или кубовидной кости, удерживателю малоберцовых мышц или к 5-й плюсневой кости
- Мышцу, прикрепляющуюся к 5-й плюсневой кости иногда называют малоберцовой мышцей мизинца стопы
• Морфология:
о Круглая, овоидная или треугольная форма на поперечном срезе:
- При исследовании методами лучевой диагностики добавочные мышцы могут быть ошибочно приняты за опухоли
о Веретеновидная форма по продольной оси
о Могут прикрепляться к мышцам, сухожилиям, удерживателям сухожилий или костям
(Левый) При МРТ в коронарной плоскости на Т1ВИ определяется добавочная камбаловидная мышца, прикрепляющаяся к медиальной поверхности пяточной кости.
(Правый) У этого же пациента при МРТ в коронарной плоскости на Т2 ВИ в режиме FS вокруг добавочной камбаловидной мышцы визуализируется жидкость, что свидетельствует в пользу повреждения или развития компартмент-синдрома напряжения. Пациент предъявлял жалобы на боли в этой области, появлявшиеся при длительной физической нагрузке. (Левый) При КТ в сагиттальной плоскости в мягкотканном режиме определяется добавочный ДСБПС, обусловивший развитие синдрома предплюсневого канала. Веретеновидная форма мышцы облегчает дифференцирование ее с опухолью.
(Правый) У этого же пациента при КТ в аксиальной плоскости в мягкотканном режиме добавочная мышца визуализируется кзади от сухожилия ДСБПС. Кроме того, у пациента выявляется треугольная кость стопы, являющаяся добавочной. (Левый) Балерина, предъявлявшая жалобы на боли в нижней конечности в положении с точкой опоры на кончики пальцев. При МРТ в сагиттальной плоскости на Т1ВИ определяется добавочный ДСБПС. После резекции добавочной мышцы боли исчезли, и балерине стало легче принимать необходимое положение.
(Правый) У этой же пациентки при МРТ в сагиттальной плоскости в режиме STIR визуализируется некоторая отечность добавочного длинного сгибателя большого пальца стопы.
2. Рентгенография при добавочных мышцах голеностопного сустава и стопы:
• Утолщение мягких тканей
3. КТ при добавочных мышцах голеностопного сустава и стопы:
• Веретеновидное образование, по плотности соответствующее мышце
4. МРТ при добавочных мышцах голеностопного сустава и стопы:
• Веретеновидное образование, по сигнальным характеристикам соответствующее мышце
• При ущемлении мышцы может выявляться отек фасции или прилежащих мягких тканей
• При синдроме предплюсневого канала в подошвенных мышцах могут определяться обусловленные денервацией изменения
5. Рекомендации по визуализации:
• Лучший метод визуализации:
о МРТ
• Рекомендации по выбору протокола:
о Лучше видны на Т1-взвешенных изображениях:
- На Т2ВИ в режиме FS или STIR сливаются с прилежащей жировой тканью
о Лучше видны на срезах в аксиальной плоскости
в) Дифференциальная диагностика добавочных мышц голеностопного сустава и стопы:
1. Низкое расположение короткой малоберцовой мышцы:
• В норме нижний край брюшка короткой малоберцовой мышцы располагается на уровне дистального метаэпифиза большеберцовой кости
• Может имитировать опухоль или добавочную мышцу
2. Низкое расположение камбаловидной мышцы:
• Нижний край камбаловидной мышцы почти достигает точки прикрепления ахиллова сухожилия к пяточной кости
3. Опухоль внутримышечной локализации:
• Обычно характеризуется отличными от мышц сигнальными характеристиками
• Как правило, контрастируется
• Чаще имеет не веретеновидную, а округлую или овоидную форму
4. Последствия хирургического вмешательства:
• При многих хирургических вмешательствах происходит изменение хода сухожилий стопы и голеностопного сустава
(Левый) При МРТ в аксиальной плоскости на Т1ВИ возле сухожилия длинного сгибателя пальцев стопы определяется добавочный сгибатель.
(Правый) У этого же пациента при МРТ в коронарной плоскости на Т1ВИ визуализируется характерная веретеновидная форма добавочной мышцы. (Левый) При МРТ в аксиальной плоскости на Т1ВИ определяется четвертая малоберцовая мышца, прилежащая к сухожилиям длинной и короткой малоберцовых мышц. На данном уровне все еще визуализируется некоторая часть короткой малоберцовой мышцы что не является отклонением от нормы.
(Правый) При МРТ в аксиальной плоскости на Т1ВИ выявляется часть четвертой малоберцовой мышцы, расположенная дистальнее под нижним удерживателем сухожилий малоберцовых мышц. Сухожилия короткой и длинной малоберцовых мышц лежат кпереди от четвертой малоберцовой мышцы. (Левый) При МРТ в сагиттальной плоскости на Т1ВИ определяется вариант нормы - низкое расположение короткой малоберцовой мышцы. Эта особенность, как и наличие четвертой малоберцовой мышцы, обусловливает повышение давления на верхний удерживатель сухожилий малоберцовых мышц, что в дальнейшем может привести к повреждению удерживателя и нарушению функции мышц.
(Правый) Пациент, предъявлявший жалобы на боли в области латеральной лодыжки. При МРТ в сагиттальной плоскости в режиме STIR визуализируется низко расположенная короткая малоберцовая мышца. В этом режиме разглядеть ее достаточно сложно.
г) Клинические особенности:
1. Проявления:
• Типичные признаки/симптомы:
о Синдром предплюсневого канала:
- Добавочный сгибатель может сдавливать структуры, проходящие в предплюсневом канале
- Денервационные изменения в мышцах стопы
о Ощущение распирания, ущемление структур позади голеностопного сустава
о Тендинопатия ахиллова сухожилия:
- Возникает при наличии добавочной камбаловидной мышцы
о Хронический компартмент-синдром напряжения (вызванный физической нагрузкой)
о Случайная находка:
- У многих пациентов симптомы отсутствуют
2. Демография:
• Эпидемиология:
о Превалентность:
- Четвертая малоберцовая мышца: 5-20%
- Добавочный ДСПС: 6-8%
- Добавочная камбаловидная мышца: 1-5,5%
- Добавочный ДСБПС: 1%
3. Лечение:
• При наличии симптомов добавочные мышцы могут подвергаться резекции
• Введение препаратов с диагностической целью во влагалище сухожилия добавочной мышцы для подтверждения ее этиологической роли в развитии симптомов
д) Диагностическая памятка:
1. Следует учесть:
• Добавочные мышцы могут быть не замечены, если при исследовании не соблюдается строгий учет мышц и сухожилий стопы
2. Советы по интерпретации изображений:
• Добавочные мышцы могут выявляться как в одной, так и в обеих нижних конечностях
• При выполнении исследования в режиме подавления сигнала от жировой ткани (FS или STIR) добавочные мышцы могут быть не замечены
Введение.
Повреждения сухожилия сгибателя большого пальца стопы распространённый вид травмы в таких группах риска как танцоры (прежде всего балета), гимнасты и скалолазы. Эти группы людей объединяет существенная перегрузка сгибателя большого пальца стопы при выполнении толчков и зацепов, стояния на пуантах. Вторым названием данной патологии является «тендинит танцора». В остальной популяции данные повреждения встречаются крайне редко. Так как сухожилие длинного сгибателя большого пальца проходит в фиброзно-костном канале позади внутренней лодыжки и голеностопного сустава, оно оказывается как бы перекинутым через задний отросток таранной кости, как верёвка перекинутая через блок.
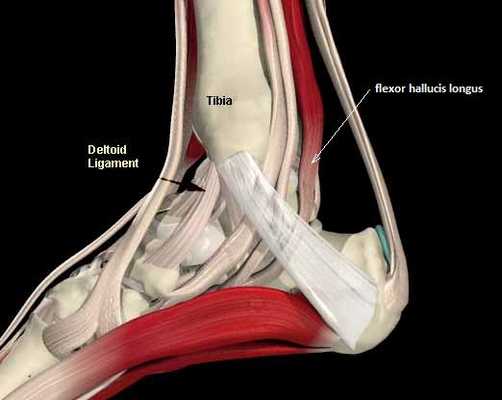
При его хронической травматизации дегенеративные изменения приводят к его утолщению и уплотнению, вызывают его сдавление и ущемление. Может возникнуть так называемый задний импиджмент голеностопного сустава. В случае если в толще сухожилия возникают узелки, может появиться такой симптом как «триггерный палец», когда большой палец согнувшись «защёлкивается», и разогнуть его можно только через боль и приложив значительное усилие. При длительно текущем процессе возможно рубцовое сращение сухожилия со своим каналом, что приводит к псевдо-ригидной деформации первого плюсне-фалангового сустава.
Симптомы повреждения сухожилия длинного сгибателя большого пальца стопы.
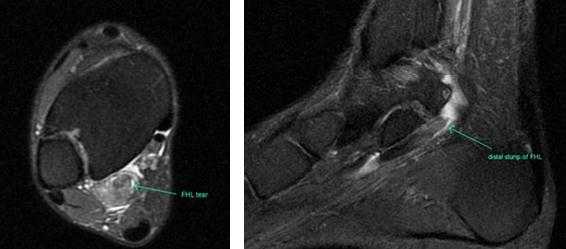
Прежде всего, это боль по задне-внутренней поверхности голеностопного сустава. Возможно «защёлкивание» большого пальца при его сгибании. Хруст, крепитация по задне-внутренней поверхности голеностопного сустава при активных движениях. При физикальном осмотре определяется боль при сгибании большого пальца через сопротивление, при форсированном подошвенном сгибании в голеностопном суставе, при этом боль отсутствует в области первого плюсне-фалангового сустава. Для диагностики повреждения сухожилия длинного сгибателя большого пальца стопы целесообразно выполнение МРТ, при этом обнаруживается скопление жидкости вокруг сухожилия на уровне голеностопного сустава, изменение сигнала от самого сухожилия.
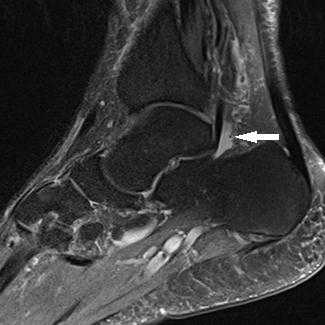
Дифференциальная диагностика тендинита сухожилия длинного сгибателя большого пальца стопы проводится с тендинитами малоберцовых мышц, переломом заднего отростка таранной кости, заднюю таранно-пяточную коалицию, остеоид-остеому таранной и пяточной кости.
При разрывах сухожилия длинного сгибателя большого пальца помимо остро возникшей боли и отёка по задне-внутренней поверхности голеностопного сустава определяется выраженная слабость подошвенного сгибания большого пальца стопы.
Лечение повреждений длинного сгибателя большого пальца стопы.
При острых разрывах показано экстренное хирургическое восстановление целостности сухожилия в группе профессиональных спортсменов и танцоров. У простого обывателя хирургическое лечение рекомендовано только в случае повреждения сухожилий как короткого так и длинного сгибателей большого пальца стопы.
В случае тендинита сухожилия сгибателя большого пальца рекомендовано консервативное лечение – покой, холод местно, физиотерапия, стретч-упражнения. Помимо этого рекомендовано изменить подход к тренировкам, больше внимания уделять разминке и растяжке, ношение стелек и обуви с хорошей поддержкой свода стопы.
При неэффективности данных мер на протяжении 3 месяцев встаёт вопрос о хирургическом лечении. Выполняется релиз сухожилия, освобождение его от спаек, удаление дегенерировавших участков, синовэктомия. При выявлении добавочной треугольной кости целесообразно её удаление.
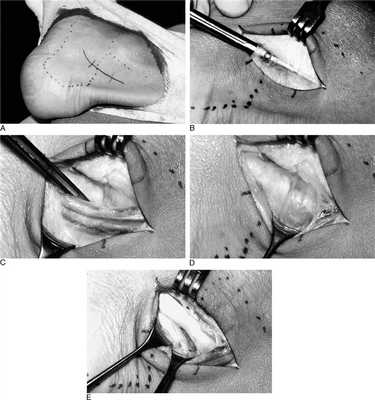
Техника операции при тендините длинного сгибателя большого пальца стопы.
Для хорошей визуализации рекомендуется использование жгута. Выполняется полукруглый разрез параллельно заднему краю внутренней лодыжки. Необходимо аккуратно выделить сосудисто-нервный пучок и взять его на держалку. Доступ к сухожильному каналу можно осуществить как спереди так и сзади по отношению к пучку. На этом этапе возможно выделение сухожилия, после его тщательного осмотра и пальпации, удаляются все узлы, спайки. При обнаружении треугольной кости необходимо её удалить.

Никифоров Дмитрий Александрович
Хирургия стопы и голеностопного сустава, коррекция деформаций конечностей, эндопротезирование суставов, артроскопическая хирургия, спортивная травма.
Дисфункция сухожилия задней большеберцовой мышцы
Этот синдром является причиной патологии медиальной части заднего отдела стопы, часто просмотренной и неправильно диагностированной, особенно на ранних стадиях. Это является прямым результатом потери функции сухожилия задней большеберцовой мышцы.
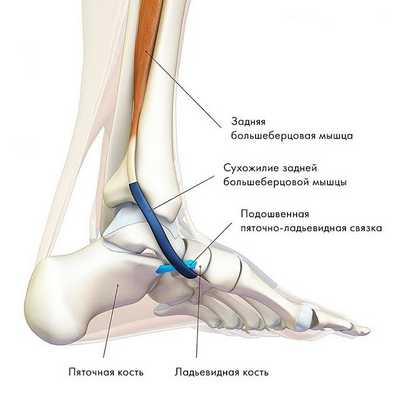
Хроническое воспаление ведет к дегенерации и растяжению сухожилия с формированием интерстициального отека, истончением и хроническим повреждением сухожилия. При отсутствии лечения все это ведет к нарушению выравнивания заднего и среднего отделов стопы с пронацией пятки, плантафлексии тарана, подвывиху в таранно-ладьевидном суставе и как результат формирование односторонней плоской стопы.
Задняя большеберцовая мышца активна в течение фазы опоры, включается сразу после контакта пятки с опорой и быстро прекращает сокращаться после поднятия пятки. Ее брюшко начинается глубоко внутри задней части нижней конечности, сухожилие следует вниз до задней части медиальной лодыжки, где находится кпереди от сухожилия длинного сгибателя пальцев, заднего большеберцового нейрососудистого пучка (задняя б/б артерия, вена и нерв) и сухожилия сгибателя большого пальца. Все эти структуры ограничиваются удерживателем сгибателей возле медиальной лодыжки. Сухожилие задней б/б мышцы проходит в борозде позади и ниже медиальной лодыжки, разделяясь на 3 части у медиальной стороны тарана. Передняя часть прикрепляется к бугристости ладьевидной кости, средняя часть продолжается в плантарную тарзальную область и прикрепляется к плантарной части клиновидных костей, кубовидной и в основании 2, 3 и 4 метатарзальных костей. Задняя часть внедряется как пучок в переднюю часть нижней пяточно-ладьевидной связки. Медиальная лодыжка работает как многороликовый блок, позволяя сухожилию задней б/б мышцы изменять направление тяги, и эти точки прикрепления обеспечивают супинацию заднего и среднего отделов стопы во время переноса веса, в то время как происходит стабилизация арочной конструкции среднего отдела.
Главная функция задней б/б мышцы - добиться супинации в подтаранном суставе и приведения переднего отдела стопы вокруг косой оси среднеплюсневого сустава.
- В начале фазы опоры задняя б/б мышца сокращается эксцентрически, чтобы замедлить пронацию, которая происходит в подтаранном суставе, и во время внутренней ротации б/б кости.
- В среднем периоде опоры мышца сокращается концентрически, обеспечивая стабильность среднеплюсневому суставу в подготовке к толчку.
- При отрыве пятки это обеспечивает подошвенный вращающий момент, который позволяет поднять пятку от земли.
Таким образом, задняя б/б мышца действует как первичный стабилизатор против вальгуса заднего отдела, отведения переднего отдела и как антагонист малоберцовых мышц, особенно короткой малоберцовой.
Этиология
Причины неясны, ассоциируются со следующими условиями:
- Ожирение.
- Чрезмерная пронация стопы, что располагает к компрессии и нарушению кровоснабжения сухожилия, которое огибает медиальную лодыжку глубоко под поддерживателем.
- Структурные и анатомические аномалии, н-р добавочная ладьевидная кость, жесткая или мобильная плоская стопа, пролиферация остеофитов в медиальной лодыжечной борозде, неглубокая борозда и эквинус голеностопного сустава.
- Воспалительные заболевания суставов, РА , серонегативные артриты.
- Коллагеновые заболевания сосудов.
- Прямая травма, когда сухожилие разрывается отломками медиальной лодыжки.
- Непрямая травма, как перелом голеностопного сустава, эверсионное растяжение голеностопного сустава, острое отрывное повреждение ладьевидной кости и смещение сухожилия задней б/б мышцы.
- Ятрогенное воздействие (введение стероидов в данную область).
Патология
Представление о дисфункции можно разделить на 4 стадии:
- Асимптоматическая стадия. Оценка пациента может выявить лежащие в основе нарушения, которые могут привести к развитию дисфункции. Например, полностью компенсированный варус заднего отдела стопы, или ожирение.
- Стадия начальных симптомов. Тендинит (воспаление сухожильного влагалища в области удерживателя сгибателей). Легкая слабость б/б мышц.
- Стадия выраженной дисфункции. Характеризуется повреждением внутри сухожилия, удлинением без повреждения, даже отрывом сухожилия от ладьи.
- Выраженная пронация среднего отдела и отведение переднего отдела.
- Острая фаза. Продолжается 2 недели после возникновения, в течение которой патология сухожилия может не диагностироваться. Типично: диффузный отек, мягкость с медиальной стороны голеностопного сустава. Может быть болезненность и усталость мышц нижней конечности.
- Подострая фаза. Продолжается от 2 недель до 6 месяцев. Отмечается боль и отек вдоль сухожилия, от задней части медиальной лодыжки до внутреннего продольного свода. Это может быть симптомом также тарзального туннельного синдрома вследствие компрессии местного нерва. Пассивные движения в подтаранном и среднеплюсневом суставах обычно не вызывают боли, но походка меняется, отсутствует толчок, отведен передний отдел, отсутствует супинация при отрыве пятки и пальцев.
- Хроническая фаза. Наступает примерно через 6 месяцев. У пациентов односторонняя ригидная плоская стопа. В запущенном случае боль может переместиться с медиальной на латеральную часть тарзального синуса. Латеральная боль возникает из-за прогрессирующей вальгусной деформации заднего отдела стопы, которая ведет к пяточно-малоберцовой осевой нагрузке, периостальному воспалению, перонеальному тендиниту и подтаранному тендиниту.
Клиническая картина
Примерно в 50% случаях предшествует локальная травма - сильная эверсия заднего отдела.
Чаще страдают женщины старше 40 лет и более молодые атлеты.
- Пациенты часто не обращаются за помощью на ранних стадиях (в 1-й или в острой фазе), т.к. симптомы легкие.
- Пациенты обычно представлены во 2 стадии или подострой фазе, с диффузным отеком и жаром в медиальной части голеностопного сустава и по ходу сухожилия. Пациенты испытывают затруднения или чувство нестабильности при отрыве пятки на пораженной стороне, пятка не супинирует при отрыве ее от поверхности.
- В стадии 3 или в хронической фазе пациент замечает постепенное снижение высоты продольного свода, развитие плоской стопы с одной стороны, усталость в нижней конечности при ходьбе. При осмотре сзади отмечается чрезмерное отведение переднего отдела стопы (симптом слишком много пальцев). В тяжелых случаях потеря продольного свода, эверсия пяточной кости. Чрезмерный износ медиальной части каблука в обуви.
Диагноз и диффдиагноз
Целостность сухожилия задней б/б мышцы оценивается пальпаторно, когда пациент активно осуществляет подошвенную флексию и приводит стопу, а врач прикладывает отводящую силу к переднему отделу стопы. Важно определить точный участок повреждения внутри сухожилия и сравнить со здоровой стопой. Прямое давление вдоль хода сухожилия может выявить боль, активная инверсия стопы против сопротивления может выявить снижение силы задней бб мышцы. Если произошло частичное повреждение сухожилия, это можно пропальпировать.
Если сухожилие повреждено полностью, сухожилие не будет пальпироваться вдоль своего нормального ложа, пациент не может произвести инверсию стопы против сопротивления.
Частичное или полное повреждение вследствие травмы сопровождается различными болями в области бугристости ладьевидной кости. Повреждения вследствие чрезмерных нагрузок и дегенерация сухожилия проявляются болью дистальнее медиальной лодыжки.
МРТ наиболее полезный метод исследования сухожилий вокруг голеностопного сустава и выявления повреждений. Другие диагностические тесты включают сканирование костей и введение радиоконтрастного вещества в сухожильное влагалище.
Ранняя диагностика не улучшается прямой рентгенограммой, тем не менее, обзор стопы покажет степень структурных изменений в 3-й стадии. Стандартная передне-задняя рентгенограмма показывает увеличение угла между продольной осью таранной кости и продольной осью пяточной кости, отведение переднего отдела стопы и смещение 2-й плюсневой кости. Длинная ось переднего отдела стопы больше не делит пополам угол заднего отдела стопы. В норме линейная связь между тараном, ладьей, медиальной клиновидной и первой плюсневой потеряна на боковой рентгенограмме. Если ситуация прогрессирует, то проявляется остеоартрит 1-го плюснефалангового сустава, вторичный по отношению к hallux limitus.
Диффдиагноз должен исключить:
- Костные аномалии:
- синдром ладьевидной кости (os tibiale externum), синдром трехгранной кости, отрыв ладьевидной кости, стрессовый перелом ладьевидной кости;
- остеохондрит или аваскулярный некроз головки тарана или ладьи;
- перелом медиальной лодыжки;
- подтаранную тарзальную коалиция;
- воспаление медиального sinus tarsi;
- растяжение дельтовидной связки;
- медиальный капсулит голеностопного сустава;
- тарзальный туннельный синдром;
- растяжение длинного сгибателя большого пальца или длинных сгибателей пальцев;
- заднепяточный бурсит;
Лечение
Лечение зависит от стадии или фазы заболевания. Лечение должно выполняться быстро и агрессивно для предупреждения дальнейшего ухудшения. На ранних стадиях - уменьшение воспаления , стабилизация сустава , контроль за болью - до 8 недель. В более тяжелых и упорных случаях возможно хирургическое восстановление сухожилия с фиксацией сустава.
Консервативное лечение
Консервативное лечение: нпвп, ультразвук, тэйпирование заднего отдела стопы в положении инверсии для уменьшения натяжения в сухожилия.
Ортезирование мягкими временными ортезами (вальгусные подушки, медиальные подушки под всю стопу - кобра) используются для инверсии заднего отдела стопы. Индивидуальные жесткие антипронаторные ортезы дают возможность задней б/б мышце функционировать более эффективно, т.к. направлены на лежащий в основе патомеханический дефект. Ортез контролирует движение в подтаранном суставе, уменьшая растяжение сухожилия, контролируя отведение переднего отдела (используя латеральный бортик).
ЛФК направлена на усиление задней б/б мышцы. В более тяжелых случаях требуется иммобилизация стопы в инвертированной позиции в гипсовой повязке до колена на несколько недель.
Стероидная терапия не применяется из-за вероятности повреждения уже ослабленного сухожилия.
Хирургическое лечение
Хирургическое лечение показано на 2 стадии или в подострой фазе. При отсутствии эффекта от 8 недель консервативной терапии или в 3 стадии и 4 фазе. В упорных случаях с умеренным теносиновитом, но без явных повреждений сухожилия показан релиз сухожилия, синовэктомия .
Синовэктомия, укрепление в месте прикрепления сухожилия или перенос длинного сгибателя пальцев показаны в более тяжелых случаях, характеризующихся удлинением сухожилия.
Тяжелые случаи с полным повреждением или фиброзом сухожилия лечатся пересадкой длинного сгибателя пальцев, укорочением связок и таранно-ладьевидной капсулы, хирургическим расширением костного канала под внутренней лодыжкой. Артродез суставов заднего отдела стопы, например между тараном и пяточной костью, подтаранный артродез, таранно-ладьевидное слияние или комбинированный таранно-ладьевидный и пяточно-кубовидный артродез может быть показан в поздних стадиях с болевым синдромом в латеральной части заднего отдела стопы.
Результаты корригирующей хирургии не всегда прямые. Процедура требует длительного периода восстановления, реабилитации, упражнений. Величину постоперативной коррекции плановальгуса в градусах точно предсказать трудно, тем не менее, можно ожидать увеличение стабильности в период опоры. Остеоартроз суставов в заднем отделе стопы развивается через длительное время, т.к. нарушается нормальное выравнивание в суставах из-за артродеза, восстановленное сухожилие может в будущем ослабнуть с возвратом дооперационных симптомов.
Остались вопросы? Позвоните!
![]()
Санкт-Петербург, ул.Ольминского, 5
Молоткообразные пальцы стопы
Молоткообразные пальцы стопы – деформация, при которой пальцы стопы (обычно II и III) приобретают вид молотков. Патология редко бывает изолированной, и, как правило, является частью сложной деформации стопы вследствие плоскостопия в сочетании с артрозом мелких суставов стопы. Реже молоткообразные пальцы стопы развиваются в результате травм. Молоткообразная деформация развивается постепенно, со временем приводя к образованию натоптышей, мозолей, а иногда и язв. Пациенты жалуются на боли во время ходьбы и при попытках встать на носочки. Диагноз уточняется по данным рентгенографии.
МКБ-10
Общие сведения
Деформации пальцев стопы (в том числе молоткообразные) – широко распространенная патология. Данное патологическое состояние наблюдается у 2-20% взрослых людей, женщины страдают в 5 раз чаще мужчин. Вероятность развития и выраженность нарушения увеличивается с возрастом. Молоткообразные пальцы часто являются следствием сложной деформации стопы, сочетаются с поперечным плоскостопием и вальгусным искривлением в области I плюснефалангового сустава.
Причины
Непосредственной причиной развития молоткообразных пальцев стопы обычно становится дисбаланс между тягой сухожилий сгибателей и разгибателей, обусловленный плоскостопием. Отмечается наследственная предрасположенность, связанная с врожденной слабостью соединительной ткани. Дополнительными провоцирующими факторами являются:
- Нерациональный подбор обуви. Тесная и узкая обувь, а также обувь на высоком каблуке, при ношении которой происходит перераспределение нагрузки на участвующие в ходьбе отделы стопы.
- Воспалительные заболевания: псориаз, ревматоидный артрит.
- Эндокринные патологии: сахарный диабет.
Кроме того, молоткообразная деформация нередко встречается при детском церебральном параличе, милодиспластической полой стопе, полиомиелите и некоторых других заболеваниях, нервно-мышечного аппарата.
Патогенез
Движениями пальцев стопы управляют две группы мышц: сгибатели и разгибатели. Сухожилия мышц прикрепляются к фалангам пальцев. В норме сухожилия обеих групп мышц «тянут» пальцы с одинаковой силой. При плоскостопии стопа удлиняется, тяга мышц-сгибателей начинает преобладать над тягой мышц-разгибателей, и пальцы (обычно – II, несколько реже – III редко – I) постепенно деформируются. В результате возникает типичное порочное положение разных фаланг.
При поражении II и III пальцев основная фаланга находится в положении разгибания, средняя – сгибания, ногтевая – сгибания или разгибания. При молоткообразном искривлении I пальца основная фаланга разогнута, дистальная – согнута. Вначале движения в суставах сохраняются в полном объеме, пальцы выводятся в правильное положение. В последующем порочная установка пальцев становится фиксированной, движения существенно ограничиваются.
В области межфаланговых и плюснефаланговых суставов при молоткообразной деформации возникают прогрессирующие дегенеративно-дистрофические изменения. Образуются спайки между сухожилиями и суставной капсулой. Развиваются артрозы. Из-за перераспределения нагрузки на стопу и перечисленных патологических процессов меняются соотношения между различными анатомическими структурами, что усугубляет течение заболевания.
Симптомы
Молоткообразная деформация развивается постепенно. Пальцы сгибаются, происходит перераспределение опоры с пальцев на головки плюсневых костей, под которыми со временем образуются натоптыши. При выраженной деформации в местах наибольшего давления и трения могут образовываться язвы. На тыле пальцев из-за постоянной травматизации обувью появляются мозоли.
Вначале пациенты жалуются на повышенную утомляемость и дискомфорт при ходьбе. В последующем неприятные ощущения усиливаются, отмечаются боли, усиливающиеся после длительной ходьбы или пребывания в положении стоя, особенно – в обуви на высоком каблуке. При формировании мозолей, натоптышей и язв болевой синдром резко усиливается, отмечается ограничение трудоспособности.
При внешнем осмотре пальцы деформированы, находятся в характерном положении. На начальных стадиях возможно пассивное выпрямление пальцев. При прогрессировании патологии образуются контрактуры, выпрямить палец стопы руками становится невозможно. Попытка приподняться на носочки затруднена или невозможна из-за боли и ограничения движений.
Одновременно нередко прогрессирует Hallux Valgus (деформация I плюснефалангового сустава, которую обычно называют «косточкой» или «шишкой» на стопе). В результате сочетанной деформации II палец стопы иногда ложится на изогнутый кнаружи I палец, что негативно влияет на функции стопы и существенно затрудняет подбор обуви.
Осложнения
Формирование молоткообразных пальцев стопы сопровождается подвивихом проксимальных (расположенных ближе к центру тела) фаланг пальцев и развитием остеоартроза плюснефаланговых суставов. Из-за болей, ограничения движений и развития вторичных поражений мягких тканей ограничивается трудоспособность, ухудшается качество жизни.
Диагностика
Диагноз выставляется врачом-ортопедом, не вызывает затруднений из-за типичного внешнего вида пальцев. Поскольку молоткообразные пальцы являются частью комплекса патологических изменений стопы, в процессе уточнения диагноза проводится обследование, направленное на выявление всех имеющихся нарушений. Назначаются следующие диагностические процедуры:
- Внешний осмотр. Стопа распластана, деформирована, первый палец обычно отклонен кнаружи на 30 или более градусов. Пораженные пальцы согнуты, в ряде случаев второй палец располагается над ногтевой фалангой первого. Суставы пальцев утолщены, кожа над ними огрубевшая, иногда гиперемированная, могут выявляться очаги гиперкератоза и повреждения мягких тканей.
- Рентгенография. На рентгенограммах пальцев стопы просматривается порочное положение фаланг и деформация первого плюснефалангового сустава, нередко выявляются признаки деформирующего артроза. На снимках стопы определяется уменьшение высоты продольного свода.
Перечисленные манипуляции могут дополняться рентгенографией стопы с нагрузкой, плантографией, подометрией и подографией для точного определения выраженности плоскостопия и выбора оптимальной тактики лечения.
![Молоткообразный II палец стопы. Hallux Valgus. Рентгенограмма]()
Лечение молоткообразных пальцев стопы
Консервативная терапия
На начальных стадиях развития молоткообразных пальцев стопы проводится комплексное консервативное лечение плоскостопия. Пациенту рекомендуют носить ортопедическую обувь, назначают лечебную гимнастику для укрепления свода стопы. Применяют разнообразные корректоры: защитные губки, вкладыши, разделители пальцев, бандажи и другие специальные приспособления.
Важным условием эффективного лечения молоткообразных пальцев является отказ от неудобной и нерациональной обуви (тесной, короткой, со слишком высоким каблуком или тонкой и мягкой сплошной подошвой). Оптимальным вариантом считается устойчивая обувь с высотой каблука 3-4 см. Следует избегать статической перегрузки стоп, выбирать режим умеренной физической активности.
При длительном существовании заболевания и выраженной деформации пальцев стопы показана операция. Специалисты в сфере травматологии и ортопедии владеют несколькими десятками оперативных методик для исправления молоткообразных пальцев стопы. В зависимости от особенностей патологии могут производиться:
- резекция – удаление части основной фаланги;
- артропластика – обработка суставных поверхностей;
- артродез – иссечение суставных поверхностей с фиксацией костей в определенном положении.
При молоткообразном I пальце предпочтение обычно отдают артродезу. При деформациях других пальцев фиксация сустава нежелательна из-за ограничения функции стопы, поэтому в подобных случаях чаще производят резекцию, а затем накладывают вытяжение для коррекции порочной установки пальца. При тяжелом течении патологии резекцию дополняют артропластикой. Иссечение натоптышей без устранения основной патологии проводить не рекомендуется из-за сохраняющегося давления на мягкие ткани подошвы.
Прогноз
Прогноз определяется выраженностью и давностью существования молоткообразных пальцев, характером и тяжестью сопутствующих изменений стопы. При нерезко выраженных деформациях, соблюдении рекомендаций врача исход благоприятный – пальцы возвращаются в свое естественное положение, другие нарушения не прогрессируют. В запущенных случаях операция обеспечивает хорошие эстетические и функциональные результаты, однако при сохранении провоцирующих факторов возможен рецидив заболевания.
Профилактика
Профилактические мероприятия включают в себя раннее выявление и лечение поперечного плоскостопия, подбор удобной обуви, исключение чрезмерных нагрузок на стопу, особенно при наличии предрасположенности к развитию статических деформаций. При выявлении молоткообразных пальцев важно своевременно обратиться к врачу и по возможности устранить факторы, усугубляющие течение болезни.
Читайте также:
- Отдаленное мозжечковое кровоизлияние на КТ, МРТ
- Советы при геморрагическом шоке от кровотечения
- Воздействие температуры на микробы. Стерилизация. Пастеризация. Стерилизация сухим жаром. Автоклавирование. Тиндализация.
- Признаки гастроптоза. Повышенный тонус (гипертония) желудка
- Мезотимпанум. Границы и стенки мыса.