Допплерографические синдромы мозгового кровотока. Внутричерепная гипотензия
Добавил пользователь Валентин П. Обновлено: 27.01.2026
Дуплексное сканирование (серошкальная эхография с цветовым допплеровским кодированием и спектральным допплеровским анализом, применительно к интракраниальной части сосудистой системы головного мозга - транскраниальное дуплексное сканирование) в настоящее время служит основным методом диагностики различных видов патологии сосудистой системы мозга.
Дуплексное сканирование объединяет возможность визуализации просвета сосуда и окружающих сосуд тканей в В-режиме (режиме двухмерной серошкальной эхографии) и одновременный анализ состояния гемодинамики посредством допплеровских технологий. По результатам исследования в В-режиме могут быть получены данные о состоянии жёсткости и эластичности сосудистой стенки (упруго-эластические характеристики), функциональном состоянии эндотелия (его сосудодвигательной активности), наличии, характере и распространённости изменений структуры и толщины сосудистой стенки, нарушении целостности сосудистой стенки (диссекции), наличии внутрипросветных образований, их локализации, протяжённости, эхогенности (косвенная характеристика плотности), степени нарушения проходимости просвета сосуда, изменениях диаметра сосуда, сосудистой геометрии (наличии деформаций, отклонений хода сосуда от обычной анатомической траектории), аномалиях отхождения, хода и ветвления сосудов.
Показания к исследованию экстракраниальных отделов сосудов, снабжающих кровью головной мозг:
- клинические признаки острой или хронической цереброваскулярной недостаточности, включая синдром головной боли;
- факторы риска развития цереброваскулярных заболеваний (курение, гиперлипидемия, ожирение, артериальная гипертензия, сахарный диабет);
- признаки поражения других артериальных бассейнов при системном характере сосудистых процессов;
- планирование оперативных вмешательств по поводу различных видов кардиальной патологии, прежде всего ишемической болезни сердца (аортокоронарное шунтирование, стентирование венечных артерий);
- патология окружающих органов и тканей с потенциальной возможностью экстравазальных воздействий;
- клинические признаки патологии яремных вен (чаще тромбозов).
Показания к проведению транскраниального дуплексного сканирования:
- выявление при дуплексном сканировании (или ультразвуковой допплерографии) экстракраниальных отделов брахиоцефальных артерий стенозирующей/окклюзирующей патологии - потенциального источника нарушений церебрального кровотока;
- наличие косвенных признаков поражения интракраниальных артерий;
- признаки острой или хронической ишемии мозга без установленных определённых причин её развития;
- синдром головной боли;
- системное сосудистое заболевание - потенциальный источник развития нарушений мозгового кровообращения (артериальная гипертензия, сахарный диабет, системные васкулиты и др.).
- патология вещества головного мозга (выявленная при использовании других визуализирующих методик - КТ, МРТ, сцинтиграфии и т.д.), сопровождающаяся изменением его структуры и церебральной сосудистой циркуляции, клинические признаки внутричерепной гипертензии;
- необходимость проведения динамического мониторинга показателей церебрального кровотока для оценки эффективности проводимой терапии в остром периоде ишемического и геморрагического инсульта и при хронической цереброваскулярной недостаточности, а также для определения состояния сосудов на различных этапах хирургической реваскуляризации вне зависимости от вида последней.
В настоящее время активно разрабатывают вопросы, связанные с использованием визуализирующих ультразвуковых методов в клинике ургентной ангионеврологии. Исходя из возможностей дуплексного сканирования, задачи исследования при острых нарушениях мозгового кровообращения ишемического типа следующие.
- Определение возможных причин развития ишемического инсульта.
- Исследование и оценка фоновых показателей кровотока в экстра- и интракраниальных артериях и венах и состояния реактивности церебрального циркуляторного русла.
- Установление источников коллатерального перераспределения потоков, их состоятельности и достаточности.
- Мониторинг уровня кровотока в одном или нескольких сосудах для подтверждения эффективности патогенетической и симптоматической терапии.
КЛИНИЧЕСКИЙ ПРИМЕР 1.
Пациентка Т., 55 лет поступила на терапевтическое отделение в связи с желобами на головокружение, слабость, снижение переносимости физической нагрузки. Из анамнеза: страдает ИБС в течение 8 лет (ОИМ – 2009 г., ПИКС. В 2010 г. - АКШ. В 2011 г. - операция каротидной эндартерэктомии и стентирования слева.
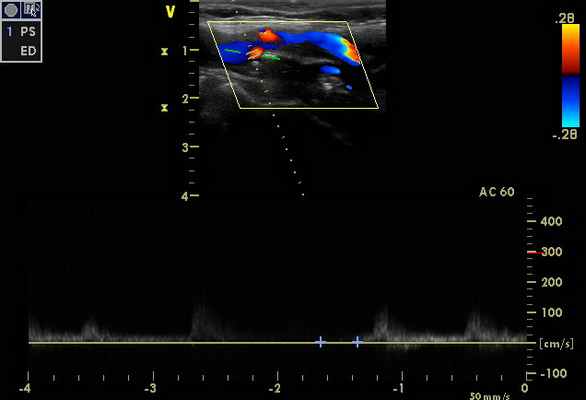
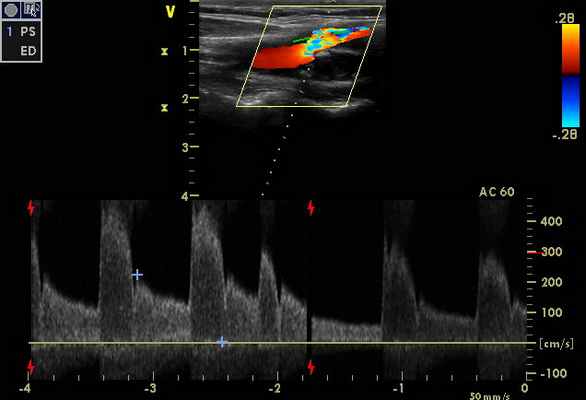
При проведении дуплексного сканирования экстра- и интракраниальных сосудов определяются эхографические признаки стенозирования до 90-95% по НСА справа и субокклюзии-окклюзии ВСА справа (рис. 1, 2)
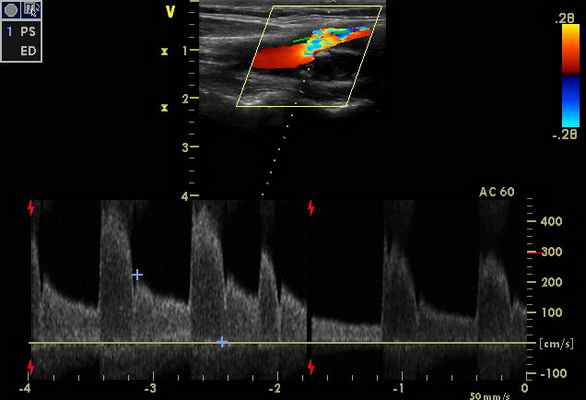 |  |
 |  |
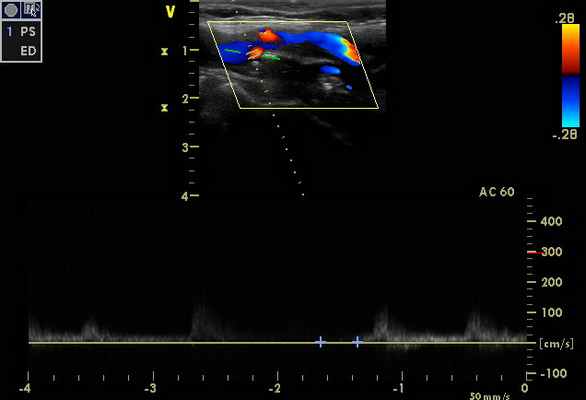
Признаки стенозов в V 2 сегментах позвоночных артерий с обеих сторон - по спектральным характеристикам - 75-85%, (правая ПА - на рис. 3). На рис. 4 – признаки субокклюзии – окклюзии ОСА слева (состояние после стентирования и эндартерэктомии - 2011 г.).
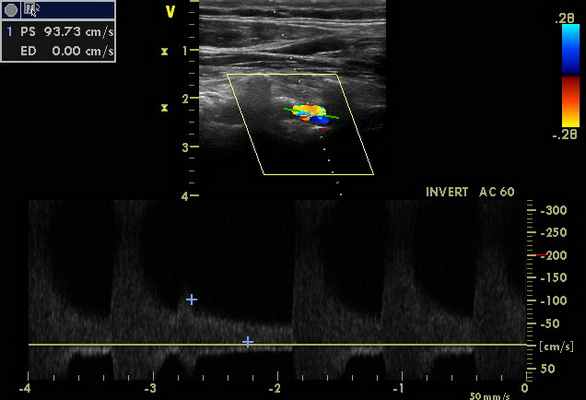 |  |
При транскраниальном исследовании - признаки коллатерального кровотока (рис. 6), с признаками повышение ЛСК по ЗМА с обеих сторон, в т. ч. на фоне стенозирования от 50% (рис. 5 - ЗМА справа), с регистрацией ретроградного кровотока по обеим глазным артериям (рис. 7 - правая ГА).
Дуплексное сканирование позволяет предположительно определить возможные причины ишемического инсульта.
При исследовании экстракраниальных отделов брахиоцефальных артерий можно выявить дифференциальные признаки, характерные для стенозирующего атеросклероза, тромбозов, макроэмболий, ангиопатий, васкулитов. При отсутствии очевидных причин артерио-артериальной эмболии, а в части случаев и при их наличии, необходимо проведение эхокардиографического исследования для исключения кардиоартериального генеза нарушения мозгового кровообращения.
Вторая возможная причина развития острой ишемии - окклюзия (или неокклюзирующий тромбоз) мозговых артерий на экстра- и/или интракраниальном уровне.
КЛИНИЧЕСКИЙ ПРИМЕР 2.
Пациентка Н. 25 лет, поступила на исследование по амбулаторно-консультативному отделению. Из анамнеза – беременность и роды 2 года назад. В течение последних 3 месяцев - неприятные ощущения в горле. При обследовании у ЛОР специалистов - без значимой патологии.
При проведении дуплексного сканирования БЦА - эхографические признаки хемодектомы (параганглиома, нехроматоффинная параганглиома, каротидная хемодектома) - доброкачественное новообразование сонного гломуса.
Хемодектома каротидная - (chemodectoma caroticum: син.: опухоль каротидная, параганглиома каротидная, струма каротидной железы) опухоль, развивающаяся из сонного гломуса, расположенного в развилке сонных артериий.
Опухоль составляет около 60-70% от всех параганглиом головы и шеи: в большинстве случаев она доброкачественная - малигнизация наблюдается в 6-10 % случаев. Критериями малигнизации чаще служат наличие рецидивов или метастазов, чем морфологические признаки опухоли.Хемодектома каротидная развивается из каротидного гломуса (каротидное тельце, каротидный параганглий), который чаще располагается в области ветвления общей сонной артерии. По мнению большинства исследователей, каротидный гломус выполняет роль хеморецептора - информатора центральной нервной системы о химических изменениях в крови.
До настоящего времени описано более 700 наблюдений. Опухоль чаще всего встречается у женщин 20 - 50 лет.
А рис. 1 – ОСА справа. На рисунках 2, 3 - видно как опухоль охватывает внутреннюю сонную артерию справа, плотно спаяна с адвентицией. Пациентка в экстренном порядке направлена на консультацию к сосудистому хирургу в ВМА им. С.М.Кирова.
Дуплексное сканирование, как и любая другая ультразвуковая методика, операторозависимо и в известной степени субъективно. Успешность использования комплекса визуализирующих ультразвуковых методов в клинической неврологии помимо опыта и навыков оператора во многом зависит и от технических характеристик используемого оборудования. В связи с этим во всех спорных диагностических случаях, а также при планировании оперативного лечения на сосудах мозга референтным методом по отношению к ультразвуковому служит рентгено-контрастная ангиография и её разновидности, признанные «золотым стандартом» в ангиологии.
Допплерографические синдромы мозгового кровотока. Внутричерепная гипотензия
Допплерографические синдромы мозгового кровотока. Внутричерепная гипотензия
Различают несколько допплерографических вариантов мозгового кровотока.
Паттерн гиперперфузии чаще всего наблюдается при реперфузии, вследствие восстановления кровотока после его прекращения (эффективная сердечно-легочная реанимация, реканализация тромба, восстановление кровообращения после отключения аппарата искусственного кровообращения и др.).
Паттерн остаточного (коллатерального) кровотока возникает в ответ на резкое снижение ЦПД вследствие тяжелых расстройств системной гемодинамики либо катастроф в церебральном кровообращении (окклюзия сосуда, стеноз и др.).
Паттерн затрудненного кровотока (гипоперфузия) встречается при значительном повышении сопротивления в пиально-капиллярной системе (тяжелый ангиоспазм, выраженный отек мозга, сопровождающийся церебральной гипертензией).
Крайним проявлением гипоперфузионного синдрома является паттерн реверберирующего кровотока, являющийся следствием неэффективной гемодинамики (нарастающий отек мозга при запредельной коме).
Внутричерепная гипотензия чаще всего возникает вследствие какой-либо ятрогении (передозировка спазмолитиков, люмбальная пункция и др.) Следует иметь в виду, что приведенная в таблице информация характеризует только особенности (тип) ауторегуляции мозгового кровотока, но не определяет этиологии поражения центральной нервной системы. Более того, одна и та же допплерографическая картина может отражать разные варианты (паттерны) мозгового кровотока. Так, аналогичное проявление ауторегуляции мозгового кровотока может быть при гиперперфузии и церебральном ангиоспазме, а также при коллатеральном и ревербирующем кровотоке. Поэтому для верификации этиологии мозгового поражения необходима дополнительная информация и, прежде всего, клиническая симптоматика, а также дополнительные инструментальные исследования, включая весь комплекс лучевых методов (компьютерная томография, магнитно-резонансная томография и др.).
При анализе материала таблицы необходимо обратить внимание на динамику церебрального перфузионного давления (ЦПД). При большинстве паттернов этот параметр может не выходить за пределы нормы, может быть повышенным и сниженным. Причина этого кроется в состоянии компенсаторных процессов. При полном сохранении компенсаторных процессов ЦПД может быть нормальным или повышенным, при декомпенсации оно, чаще всего, снижено. Именно поэтому приведенная в таблице информация предоставляет реаниматологу весьма ценные сведения, позволяющие быстро сориентироваться в создавшейся гемодинамической ситуации, определить состояние компенсаторных процессов и оперативно принять неотложные меры, предупреждающие возможное прогрессирование гемодинамических расстройств.
Основная проблема, которую приходится решать реаниматологу при интенсивной терапии острой церебральной недостаточности, это проблема компенсаторных реакций церебральной гемодинамики на сдерживание прогрессирующего нарастания внутричерепной гипертензии. Комплекс этих реакций в настоящее время был назван нами системой церебральной защиты (СЦЗ).
В этом плане наиболее информативными показателями являются уровень ВЧД и ЦПД, а также параметры, отражающие состояние ауторегуляции церебральной гемодинамики — КО, Pi, Ri.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Внутричерепное давление
Внутричерепное давление (ВЧД) – это разница между давлением в полости черепа и атмосферным. При возникновении различных причин этот баланс нарушается и возникает внутричерепная гипертензия.
Методы измерения
Самостоятельно измерить внутричерепное давление дома невозможно. Нужна помощь грамотных врачей и медицинское оборудование. Выделяют два основных метода измерения – инвазивные и неинвазивные.
Первый неинвазивный способ − офтальмоскопия глазного дна. Врач проведет осмотр и оценит глазное давление по диаметру диска зрительного нерва. При внутричерепной гипертензии диск будет отечный, увеличенный, с нечеткими контурами.


На транскраниальной допплерографии видно пульсацию и кровоток в мозговых артериях. Повышение индекса выше принятых значений означает увеличение давления в полости черепа.
На КТ головного мозга обнаруживают возможные травмы и повреждения, отек, гематомы и смещение тканей. У детей можно выполнить УЗИ через незаросший родничок и увидеть структуры мозга.
Инвазивный, но достоверный способ – спинномозговая пункция. Процедура выполняется строго по показаниям. Оценивается состояние ликвора: давление и физические характеристики. По скорости его истечения можно предположить характер ликворного давления.
Причины повышения
Норма внутричерепного давления у взрослых составляет 7-15 мм.рт.ст. Основные причины внутричерепной гипертензии:
- увеличение в объеме нормальных структурных компонентов из-за отека,
- появление дополнительного объемного образования: кисты, опухоли, абсцессы,
- экстра- и интракраниальные заболевания: тромбофлебит синусов, субдуральные и эпидуральные гематомы (спонтанные или после травмы),
- распространенный воспалительный процесс: менингит, менингоэнцефалит, энцефалит,
- экзо- и эндогенные интоксикации.
Симптомы у взрослых
Внутричерепная гипертензия проявляется последовательностью признаков. Это прогрессирующее ухудшение неврологического статуса, не связанное с другой патологией. У мужчин, женщин возникают общемозговые симптомы – тошнота, рвота и головная боль.
В тяжелых случаях может быть нарушение сознания от оглушения до комы. Обнаруживается нарушение движения глазных яблок в виде косоглазия, расширение зрачков и снижение реакции на свет.
Наличие одного из перечисленных симптомов не говорит о повышенном внутричерепном давлении. Однако это повод для более детального обследования. Необходимо оценивать клиническую картинку в комплексе, а также учитывать результаты дополнительных методов диагностики.
Диагностика
В диагностировании панических атак ведущую роль играют повторяющиеся приступы страха и чувство тревоги, развивающееся внезапно, а также наличие четырех сопутствующих симптомов из списка. Исключаются соматические заболевания, между приступами самочувствие человека вполне нормальное – отсутствует выраженный страх и тревога.
Гидроцефалия у детей
Эта патология вызвана повышенным количеством спинномозговой жидкости. У грудничков отмечается увеличение окружности головы, выбухание и напряжение родничков, расхождение швов между костями черепа.
Возможно появление судорожного синдрома. Заметна диспропорция мозговой и лицевой частей черепа. Отмечается расстройства движения и координации, умственная отсталость.
Пониженное внутричерепное давление
Клиническая картина не такая явная, как при повышении давления, однако возникают некоторые неспецифические признаки. Они нарушают работоспособность человека и повседневную деятельность.
- периодическая головная боль различной интенсивности,
- раздражительность, ухудшение внимания и слабость,
- головокружение и падение артериального давления,
- тошнота, озноб,
- перепады эмоционального фона (эмоциональная лабильность),
- ухудшение зрения.
Причины пониженного давления: выполнение медицинских вмешательств или операций, которые приводят к гипотензии. Например, диагностическая люмбальная пункция.
Также влияют травмы, приводящие к разрыву твердой мозговой оболочки. Системные изменения: уремия или обезвоживание.
Осложнения повышенного давления
Патология опасна, так как может привести к летальному исходу. Ткани из-за отека могут сдавливать кровеносные сосуды и приводить к ишемическому инсульту. Если пострадает зрительный нерв, то возможна его атрофия и слепота.
Смещение структур головного мозга нарушает их работу. Патологическое возбуждение нервных клеток может вызывать эпилептические приступы.
Способы снижения давления при внутричерепной гипертензии
Поскольку такая патология – чаще всего симптом заболевания, то необходимо устранить причину ее возникновения. Для обеспечения оттока спинномозговой жидкости, в некоторых случаях, выполняется хирургическое вмешательство с целью устранения опухоли, абсцесса или гематомы.
Если причиной стало инфекционное воспаление мозговых оболочек, то проводят массивную терапию антибиотиками. Возможно их введение в субарахноидальное пространство.
Для ликвидации симптомов применяют методы, включающие немедикаментозную и медикаментозную терапию. Для начала необходимо приподнять головной конец пострадавшего, ограничить потребление жидкости.
Из лекарственных препаратов используют мочегонные, чтобы убрать лишнюю жидкость из тканей. Таким эффектом обладает ацетазоламид, Фуросемид. Терапию подбирает врач невролог. Диакарб эффективно снижает продукцию спинномозговой жидкости.
С целью улучшения микроциркуляции и кровоснабжения тканей применяют нейропротекторы и ноотропы. В тяжелых случаях требуется гормональная терапия под контролем жизненно важных показателей.
Проведение спинномозговой пункции с механическим извлечением ликвора обладает гипотензивным свойством. Часто требуется выполнение оперативного вмешательства. Планово проводится шунтирование для искусственного оттока жидкости из головного мозга.
Способы снижения давления при внутричерепной гипертензии
Дома устранить симптомы невозможно. Требуется медицинская помощь и госпитализация в неврологическое отделение для обследования и лечения. Если потратить время на лечение с помощью народных методов, можно нанести вред своему организму. Данное заболевание имеет серьезные осложнения, угрожающие жизни и трудоспособности.
Заключение
Повышенное ВЧД – серьезное заболевание, способное нарушать качество жизни и приводить к инвалидности. Это не самостоятельная патология, а симптом, поэтому главная цель − найти причину. Самые распространенные – это отек, опухоль или гематома в головном мозге. Комплекс признаков позволяет заподозрить данное заболевание. Важно не заниматься самолечением, а обратиться за помощью к профессионалам.
Допплерографические синдромы мозгового кровотока. Внутричерепная гипотензия
Иркутская государственная медицинская академия последипломного образования — филиал ФГБОУ ДПО «Российская медицинская академия непрерывного профессионального образования» Минздрава России, Иркутск, Россия
ГБОУ ДПО "Иркутская государственная медицинская академия последипломного образования", Иркутск
ГБУЗ "Иркутская областная клиническая больница", Иркутск
ГБОУ ДПО "Иркутская государственная медицинская академия последипломного образования", Иркутск
ГБУЗ "Иркутская областная клиническая больница", Иркутск
Влияние положения тела больного на внутричерепное давление и церебральную гемодинамику при нетравматических внутричерепных кровоизлияниях
Журнал: Журнал неврологии и психиатрии им. С.С. Корсакова. 2014;114(4): 25‑28
Горбачев В.И., Лихолетова Н.В., Седова Е.Ю., Горбачев С.В., Сопрыкина М.С. Влияние положения тела больного на внутричерепное давление и церебральную гемодинамику при нетравматических внутричерепных кровоизлияниях. Журнал неврологии и психиатрии им. С.С. Корсакова. 2014;114(4):25‑28.
Gorbachev VI, Likholetova NV, Sedova EIu, Gorbachev SV, Soprykina MS. Influence of body position on intracranial pressure and cerebral hemodynamic in non-traumatic intracranial hemorrhages. Zhurnal Nevrologii i Psikhiatrii imeni S.S. Korsakova. 2014;114(4):25‑28. (In Russ.).
Иркутская государственная медицинская академия последипломного образования — филиал ФГБОУ ДПО «Российская медицинская академия непрерывного профессионального образования» Минздрава России, Иркутск, Россия
Цель исследования. Положение тела больного (позиционирование) в кровати - один из важнейших принципов интенсивной терапии внутричерепного гипертензионного синдрома. Считается, что для большинства пациентов с церебральной патологией предпочтительным является положение угла наклона головного конца кровати 15-30°. Цель исследования - изучение связи между гемодинамическими показателями при различных углах наклона тела больных с внутричерепными кровоизлияниями нетравматического генеза. Материал и методы. В процессе лечения у 35 больных с внутричерепными кровоизлияниями определяли гемодинамические показатели (внутричерепное давление, церебральное перфузионное давление, среднее артериальное давление) при различных положениях головного конца кровати. Результаты и заключение. В проведенном исследовании с использованием непрерывной регистрации значений гемодинамических показателей были определены оптимальные показатели положения головного конца кровати в разные сроки от начала заболевания.
Иркутская государственная медицинская академия последипломного образования — филиал ФГБОУ ДПО «Российская медицинская академия непрерывного профессионального образования» Минздрава России, Иркутск, Россия
ГБОУ ДПО "Иркутская государственная медицинская академия последипломного образования", Иркутск
ГБУЗ "Иркутская областная клиническая больница", Иркутск
ГБОУ ДПО "Иркутская государственная медицинская академия последипломного образования", Иркутск
ГБУЗ "Иркутская областная клиническая больница", Иркутск
Проблема современной патогенетической интенсивной терапии внутричерепных кровоизлияний нетравматического генеза - важнейшая в клинической нейрореаниматологии, что связано с высокой распространенностью, уровнем летальности, инвалидизацией и социальной дезадаптацией перенесших геморрагический инсульт пациентов 1.
Изменение положения угла наклона головного конца кровати у нейрохирургических больных является общепринятым и доказанным методом коррекции повышенного внутричерепного давления (ВЧД) [2, 4, 5]. В практике интенсивной терапии используют положения от 15 до 60°, но преимущество отдается 30° [2, 5, 6]. До настоящего времени нет единого мнения о том, какое именно положение наиболее эффективно и значимо снижает ВЧД, не уменьшая при этом мозговой кровоток. Принято считать, что для большинства пациентов с церебральной патологией, независимо от этиологического фактора, предпочтительно положение 15-30°. Ранние работы, проведенные на пациентах с разнообразной патологией головного мозга, подтверждали эффективное снижение ВЧД при различных положениях головного конца в интервале от 15 до 60° 5. Это положение оправдано с физиологической точки зрения, так как даже незначительное приподнимание головного конца кровати улучшает венозный и ликворный отток из полости черепа и приводит к снижению ВЧД [4, 5, 8]. Однако выбор положения угла наклона головного конца при внутричерепном кровоизлиянии после выполнения оперативного вмешательства остается обсуждаемым вопросом [6].
Цель исследования - изучение характера взаимосвязи между гемодинамическими показателями (ВЧД, церебральное перфузионное давление (ЦПД), среднее артериальное давление (АДср) при различных положениях головного конца кровати у больных с внутричерепными кровоизлияниями.
Материал и методы
В исследование были включены 36 больных (11 мужчин и 25 женщин) с внутричерепными кровоизлияниями нетравматического генеза в возрасте от 16 до 65 лет (средний - 52,9±10,5 года). При поступлении и в динамике всем пациентам выполняли мультиспиральную компьютерную томографию (МСКТ) головного мозга. Из них у 27 с помощью МСКТ-ангиографии было диагностировано субарахноидальное кровоизлияние вследствие разрыва артериальной аневризмы сосудов головного мозга, у 8 - геморрагический инсульт с формированием внутримозговой гематомы полушарной локализации. Все пациенты были прооперированы в 1-е сутки от начала заболевания. Лечение больных проводилось с учетом показателей мультимодального нейрофизиологического мониторинга ВЧД, АД, ЦПД, мозгового кровотока (МК) методом транскраниальной допплерографии (ТКДГ). Измерение ВЧД проводили паренхиматозными датчиками (Codman Microsensor «Johnson & Johnson», США). Датчик устанавливали с противоположной стороны от очага поражения (на интактной стороне). Параметры ВЧД, АДср, ЦПД регистрировали прикроватными мониторами «Philips» MP 40 и MP 60. Данные собирали через аналоговый выход на персональный компьютер и анализировали с помощью программы ICM Plus. Для измерения инвазивного АД проводили катетеризацию лучевой артерии. Датчик инвазивного АД располагали на уровне наружного слухового прохода (в проекции отверстия Монро) с целью корректного измерения ЦПД. Допплерографическое исследование проводили по стандартной методике аппаратом Sono Scape S8. При проведении теста с изменением положения головного конца кровати было выполнено три последовательных измерения, каждое длительностью по 5 мин в положениях 30-0-60°, во всех случаях исходное ВЧД не превышало 25 мм рт.ст. Исследование начинали в стандартном положении больного, когда угол наклона составлял 30°. В дальнейшем, следуя алгоритму исследования, пациенту придавали горизонтальное положение с последующим поднятием головного конца до 60°. После стабилизации состояния в каждой точке в течение 5 мин проводили регистрацию параметров среднего ВЧД, АД, ЦПД. Исследование осуществляли на 1, 2, 3 и 5-е сутки после оперативного вмешательства. Критерием включения в исследование являлась выживаемость прооперированных пациентов сроком не менее 1 нед от начала заболевания.
Cтатистическую обработку полученных данных проводили с использованием пакета программ Statistica 6.0 в соответствии с основными задачами исследования. Проводили проверку нормальности распределения переменных методом Шапиро-Уилкса. Для анализа использовали параметрические и непараметрические методы статистики. Данные представлены в виде медиан и квартилей.
Результаты и обсуждение
Начиная с 1-х суток от начала заболевания наблюдалось постепенное нарастание цифр внутричерепного давления (табл. 1). Регистрируемые значения ВЧД в стандартном положении головного конца кровати 30° резко возрастали и к 3-м суткам мониторинга достигали 27 (22-33) мм рт.ст., увеличиваясь на 22% по сравнению с исходными параметрами. Наибольшие различия пороговых значений ВЧД были зафиксированы на 5-й день после оперативного вмешательства - в среднем 27% по сравнению с 1-ми сутками (от 21,5 (19-24) до 27 (20,5-36) мм рт.ст. к 5-м суткам). При этом, согласно данным инвазивного мониторинга, средние цифры ВЧД от 1-х к 5-м суткам возрастали несущественно.
Наблюдалось резкое снижение ЦПД уже на 2-е сутки от начала заболевания. Его значения уменьшались на 18% по сравнению с исходными - от 89,5 (84-101) до 73,5 (63,5-84) мм рт.ст. Далее показатели ЦПД постепенно увеличивались, однако к 5-м суткам не достигали первоначального уровня, равняясь 83 (69,5-88,5) мм рт.ст., и в среднем становились на 7% ниже, чем на 1-е сутки.
Также на 2-е сутки наблюдалось снижение среднего артериального давления: от 105 (97-120,5) до 91 (81,5-100) мм рт.ст., что было в среднем на 13% ниже исходных показателей. В дальнейшем цифры АДср начинали постепенно возрастать, однако так и не достигали первоначального уровня, составляя 97,5 (89,5-105) мм рт.ст. на 5-е сутки. Таким образом, разница зафиксированных значений АД ср между 1-ми и 5-ми сутками равнялась 7%.

При проведении последовательной смены угла наклона головного конца кровати (30-0-60°) в 1-е сутки максимальные значения ВЧД (18 (16-22) мм рт.ст.) регистрировались в горизонтальном положении (табл. 2). Цифры ВЧД в горизонтальном положении были на 33% выше, чем при 30 и 60°. Существенных различий в положении 30 и 60° не наблюдалось, и в среднем значения ВЧД составляли 12 мм рт.ст.
На 2-е сутки от начала заболевания наблюдалась похожая закономерность: при смене положения головного конца кровати от 30 до 0° максимальное ВЧД и критически низкое ЦПД регистрировались в горизонтальном положении: 20 (16-25) и 71,5 (60-83) мм рт.ст. соответственно. Однако в положении 60° (по сравнению с 30°) ВЧД оказывалось повышенным в среднем на 3%, а ЦПД снижалось на 5,5%. Значения АД ср были максимальными в горизонтальном положении - 91,5 (83,5-105,5) мм рт.ст.; при поднятии головного конца кровати цифры АД ср оставались стабильными. Таким образом, на 2-е сутки от начала заболевания предпочтение следовало отдать углу наклона головного конца кровати 30°. Именно в данном положении обеспечивалась оптимальная перфузия головного мозга и не нарастала внутричерепная гипертензия.
На 3-и сутки после оперативного вмешательства критический рост ВЧД (подъем в среднем на 7-14 мм рт.ст.) в сочетании с низкой перфузией мозга (снижение показателей на 5-7 мм рт.ст.) и высоким системным артериальным давлением (прирост на 4-8 мм рт.ст.) по-прежнему регистрировались в горизонтальном положении (см. табл. 2). Однако к 3-м суткам разница значений гемодинамических показателей в положении 30 и 60° исчезала. Следовательно, оба этих положения могут считаться оптимальными.
Несмотря на различный этиологический фактор, у пациентов с геморрагическим инсультом с формированием внутримозговых гематом и пациентов с субарахноидальными кровоизлияниями на фоне разрыва аневризм артериальных сосудов головного мозга существенных различий в изучаемых показателях выявлено не было.
Проведенное исследование дало основание сформулировать следующие выводы.
У пациентов с нетравматическими внутричерепными кровоизлияниями максимальный прирост ВЧД наблюдался начиная с 3-х суток от начала заболевания в сочетании со сниженной церебральной перфузией. Начиная со 2-х суток после оперативного вмешательства целесообразен непрерывный мониторинг гемодинамических показателей во избежание развития неконтролируемой внутричерепной гипертензии и ишемического повреждения мозга.
В 1-е сутки от начала заболевания оптимальным следует считать угол 60°, так как именно в этом положении головного конца кровати сохранялся оптимальный мозговой кровоток и не нарастал внутричерепной гипертензионный синдром. На 2-е сутки наиболее благоприятным становился угол 30°, а к 3-м суткам различия значений гемодинамических показателей в положении 30 и 60° исчезали, и оба этих положения являлись оптимальными. На 5-е сутки после оперативного вмешательства предпочтительным вновь становился угол наклона в 30°.
Учитывая критическое нарастание внутричерепной гипертензии и значительное снижение перфузии мозга при положении головного конца кровати 0° независимо от срока пребывания пациента в отделении интенсивной терапии, следует обеспечить кратковременность и максимальную безболезненность инвазивных манипуляций, которые возможны лишь при нахождении больного в горизонтальном положении (трахеостомия, катетеризация центральных вен, смена эндотрахеальной трубки и др.).
Повышенное внутричерепное давление

Головную боль или головокружение, чувство усталости или легкую тошноту обычно не считают опасными симптомами. Чаще всего такие недомогания проходят сами по себе и не причиняют серьезного вреда, но, появляясь вместе, эти признаки могут указывать на высокое внутричерепное давление. Это угрожающее здоровью состояние, которое требует медицинской помощи. О том, как распознать его и что с ним делать, читайте в нашей статье.
Что такое высокое внутричерепное давление?
Давление внутричерепного содержимого (вещества головного и спинного мозга, крови и цереброспинальной жидкости - ликвора) на стенки черепа называют внутричерепным. Ликвор циркулирует в ликворопроводящих путях: субарахноидальном пространстве и желудочках головного мозга (рис. 1). Если его давление поднимается выше 10-12 мм рт. ст., возникает внутричерепная гипертензия. Она может проявляться угнетением сознания, головной болью, тошнотой и опасна повреждением тканей мозга. Если давление продолжает повышаться, при 30-40 мм рт. ст. человек чаще всего впадает в сопор (резко заторможенное состояние), при 40-50 мм рт. ст. — в кому различной глубины.1
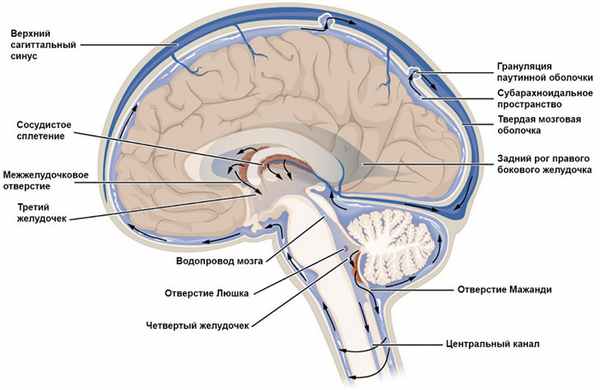
Рисунок 1. Циркуляция спинномозговой жидкости. Источник: OpenStax / Wikipedia (Creative Commons Attribution 4.0 International license)
Внутричерепная гипертензия встречается у детей и взрослых. У младенцев до года она почти всегда связана с гидроцефалией или родовой травмой. У взрослых частыми причинами являются травмы головы и состояния, при которых увеличивается объем тканей головного мозга или циркулирующих внутри черепа ликвора и крови.
Причины повышенного внутричерепного давления
Внутричерепное давление может повышаться из-за следующих причин:
- Отек тканей мозга из-за травмы, гипогликемии, гипонатриемии, развития гипоксии в результате инсульта, воспаления при энцефалите или менингите, отравления .
- Увеличение объема: при попадании инородных тел, появлении опухолей, кровоизлиянии (субдуральная или эпидуральная гематома, внутримозговое или субарахноидальное кровоизлияние).
- Развитие гидроцефалии: увеличение объема ликвора в полости черепа.
- Венозный застой: сопровождает застойную сердечную недостаточность, может развиваться при тромбозе мозговых вен.
- Увеличение мозгового кровотока при эпилептических припадках, церебральной гиперперфузии (развивается после перенесенных ишемических инсультов, хирургических вмешательств, травм).
Кто в группе риска?
Самой частой причиной повышенного внутричерепного давления считают черепно-мозговые травмы. В группе риска — люди, для которых риск таких травм повышен (например, в связи с профессиональной деятельностью или занятиями контактными видами спорта). Также вероятность развития внутричерепной гипертензии выше для людей с высоким артериальным давлением, риском ишемического инсульта.
Для детей на первом году жизни риск высокого внутричерепного давления связан с гидроцефалией – водянкой головного мозга. Она может быть врожденной и вызванной нарушениями при внутриутробном развитии или приобретенной, возникшей из-за родовой травмы или инфекции.
Чем грозит повышенное внутричерепное давление. Осложнения и последствия
Головной мозг - самая высокоэнергетическая система в организме человека. Ему нужно приблизительно в пять раз больше кислорода, чем сердцу. Поэтому качество кровоснабжения головного мозга - жизненно важный показатель, который зависит от двух параметров - артериального давления и внутричерепного давления. При постоянном артериальном давлении кровоснабжение головного мозга тем лучше, чем ниже внутричерепное давление. Если по каким-то причинам внутричерепное давление повышается - это пропорционально ухудшает кровоснабжение головного мозга, развивается его ишемия. Поэтому высокое внутричерепное давление — опасное состояние, которое может стать причиной следующих осложнений:
- снижение и полная утрата зрения;
- судороги;
- острое нарушение мозгового кровообращения;
- угнетение и/или расстройство сознания;
- угнетение функции дыхания и кровообращения.
Важно! При быстром повышении внутричерепного давления возникает угроза смерти. Если симптомы сильно выражены или появляются резко, внезапно и быстро нарастают, нужно вызывать скорую медицинскую помощь.
Симптомы, указывающие на высокое внутричерепное давление

Один из симптомов повышенного внутричерепного давления – утренняя головная боль. Фото: AndrewLozovyi / Depositphotos
Симптомы могут сильно различаться в зависимости от того, как сильно повышено давление, а также от причин этого состояния, скорости его развития и сопутствующих заболеваний.
- головная боль;
- тошнота или рвота;
- зрение затуманивается, в глазах может двоиться;
- спутанность сознания;
- проблемы с движением или речью;
- беспокойство, тревога, страх или раздражительность.
При внутричерепной гипертензии могут появляться только некоторые из этих симптомов. Они могут развиваться постепенно или нарастать быстро, в течение нескольких часов или минут. Если давление быстро повышается, человек может потерять сознание и впасть в кому (табл. 1).
| Внутричерепное давление (мм рт.ст.) | Симптомы |
| 20-30 | Головная боль, тошнота и рвота, сонливость, беспокойство, психосиндром (нарушения памяти, мышления и эмоциональных реакций), повышенное давление, снижение частоты пульса, судороги |
| 30-40 | Сопор |
| 40-50 | Кома различной глубины |
| >50 | Угроза смерти мозга |
У головной боли при повышенном внутричерепном давлении есть несколько особенностей:
- Она появляется после пробуждения по утрам, усиливается в положении лежа, локализована в области затылка, висков, лба.
- Болевые ощущения сильные, давящие или распирающие.
- Снять боль обезболивающими препаратами не удается.
- Чихание и кашель, физическая нагрузка или положение лежа провоцируют приступы боли.
Как определить внутричерепное давление у ребенка?
У детей на первом году жизни внутричерепная гипертензия может появляться из-за родовой травмы, на фоне гидроцефалии (рис. 3) или отека тканей мозга. В старшем возрасте более частой причиной становятся черепно-мозговые травмы.
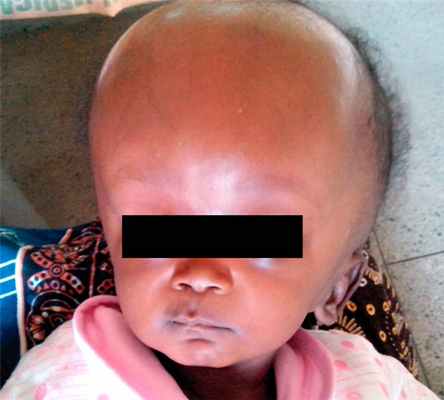
Рисунок 2. Гидроцефалия у детей. Источник: Journal of Neurosciences in Rural Practice / Open-i (Attribution-NonCommercial-ShareAlike 3.0 Unported (CC BY-NC-SA 3.0)
Высокое внутричерепное давление у детей первого года жизни имеет несколько характерных признаков:
- Изменение формы головы, образующие череп костные пластинки могут раздвигаться.
- Родничок выпячивается наружу и пульсирует.
- Увеличение объема черепа.
- Беспокойное поведение, постоянный плач или сонливость и заторможенность.
- Частые срыгивания или сильная рвота.
- Дрожание подбородка.
- Судороги, нарушение координации движений рук и ног.
- Нарушения зрения, ограниченная амплитуда вращения глазными яблоками, косоглазие.
- Угнетение или потеря сознания.
Если эти симптомы появляются резко и быстро нарастают, необходимо сразу же вызывать скорую медицинскую помощь.
Когда идти к врачу?
Даже если симптомы повышенного внутричерепного давления слабо выражены и почти не нарастают, необходима консультация взрослого или детского невролога. Он назначит обследование и при необходимости даст направления к другим врачам. Если состояние резко ухудшается, нужно вызывать скорую медицинскую помощь.
Диагностика внутричерепного давления
При диагностике врач проведет общий осмотр, измерит артериальное давление, проверит, как зрачки реагируют на свет. Ему нужно будет рассказать об имеющихся симптомах, о том, как давно и как часто они появляются, а также об имеющихся сопутствующих заболеваниях. После этого невролог назначит инструментальную диагностику. Ее выполняют по двум направлениям:
- визуализация головного мозга;
- измерение внутричерепного давления.
Визуализация головного мозга нужна, чтобы получить информацию о причине гипертензии, о том, насколько распространен этот процесс, какие есть осложнения. На этом этапе диагностики может быть выявлена опухоль, участки нарушения циркуляции ликвора, признаки ущемления. Для визуализации выполняется компьютерная томография или магнитно-резонансная томография. При обследовании детей в возрасте до 1 года выполняется УЗИ головного мозга.
Измерение внутричерепного давления возможно одним из трех способов:
- внутрипаренхиматозный;
- интравентрикулярный;
- экстрацеребральный.
Все три метода инвазивные, требуют установки специального датчика, применяются только в условиях стационара. При таком мониторинге иногда дополнительно обеспечивают наружный вентрикулярный дренаж, который позволяет контролировать внутричерепное давление (рис. 3).
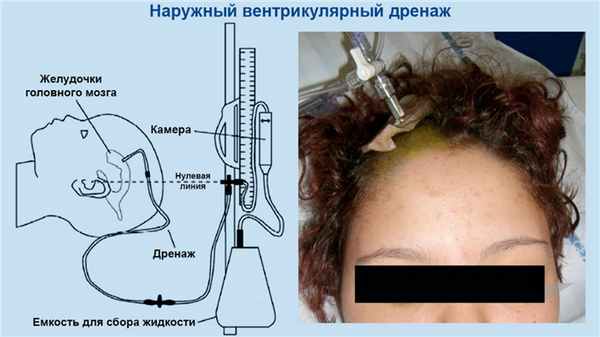
Рисунок 3. Наружный вентрикулярный дренаж. Источник: Children's Health Queensland, Dermatology reports / NCBI (Creative Commons Attribution 3.0 License (by-nc 3.0)
Неинвазивные способы измерения внутричерепного давления не позволяют получить точные значения, но их можно использовать, чтобы подтвердить гипертензию. Среди таких методов осмотр глазного дна и транскраниальная допплерография. Осмотр глазного дна проводит офтальмолог. Он оценивает состояние зрительного нерва и по нему делает вывод об уровне внутричерепного давления. Транскраниальная допплерография — ультразвуковое исследование, которое оценивает кровоток в сосудах, проходящих внутри черепа.
Лечение внутричерепного давления
Внутричерепную гипертензию лечат, снижая давление до 20 мм рт. ст. или ниже и стабилизируя клиническое состояние пациента. Для этого терапию ведут в нескольких направлениях.
- Сохранение правильного положения пациента (положение лежа, корпус приподнят на 30 градусов, положение головы ровное).
- Аппаратная вентиляция легких при нарушениях дыхания.
- Снижение температуры тела, если она повышена.
- Снижение артериального давления с помощью антигипертензивных препаратов.
- Уменьшение стресса: останавливают рвоту, кашель, исключают факторы, провоцирующие подъем давления, включая дрожь от холода, неосторожную транспортировку, боль и другие.
После диагностики устраняют причину гипертензии. Для этого может требоваться удаление аневризмы или опухоли, шунтирование и другие серьезные вмешательства. Если есть избыточный объем спинномозговой жидкости, делают пункции, чтобы уменьшить его. После основного этапа лечения проводится реабилитация. Врач назначит лекарства, диетотерапию, расскажет, как скорректировать образ жизни.
Прогноз и профилактика
Повышенное внутричерепное давление чаще всего связано с травмами головы. Чтобы предотвратить их, нужно соблюдать меры предосторожности: пристегиваться ремнем безопасности в автомобиле, использовать шлем при езде на велосипеде, уменьшать риск падений.
Если есть признаки гипертензии, нужно обратиться к врачу как можно быстрее. Чем раньше будет начато лечение, тем ниже риск серьезных последствий для здоровья.
Факты и мифы о повышенном внутричерепном давлении
Существует несколько заблуждений о внутричерепной гипертензии:
- Ее можно не лечить, с возрастом состояние пройдет само. На самом деле и детям, и взрослым лечение необходимо, чтобы исключить тяжелые осложнения.
- Состояние не лечится. Неправда: результаты лечения зависят от причин и тяжести гипертензии. Даже если полностью вылечить ее не удается, терапия намного улучшает состояние и снижает риск последствий для здоровья.
- Высокое внутричерепное давление всегда вызывает задержки развития у детей. Это миф: при своевременном лечении можно избежать таких последствий.
Важно знать, что:
- Высокое внутричерепное давление у детей чаще всего возникает из-за гидроцефалии и родовых травм.
- Гомеопатические или растительные препараты никак не влияют на давление и не помогают нормализовать его.
- Если у человека уже была внутричерепная гипертензия, ему нужно проходить обследование у невролога не реже, чем раз в два года.
Заключение
Внутричерепное давление может повышаться медленно, постепенно или резко, быстро. Во втором случае это очень опасно, и необходимо сразу вызывать скорую медицинскую помощь. Пройти обследование у невролога нужно, даже если давление поднимается постепенно: чем раньше человек начнет лечение, тем меньше будет последствий для здоровья.
Читайте также:
