Тимэктомия при миастении. Кортикостероиды при миастении.
Добавил пользователь Валентин П. Обновлено: 27.01.2026
«Как распознать миастению? Сложности диагностики и методы лечения». С таким докладом выступил и.о. заведующего неврологическим отделением Магаданской областной больницы, врач-невролог Максим Стодушный на прошедшей конференции «Всемирный день мозга».
Миастения, myasthenia gravis, болезнь Эрба-Гольдфлама - классическое, аутоиммунное заболевание, клинические проявления которого в виде слабости и патологической мышечной утомляемости обусловлены явлениями аутоагрессии с образованием антител, направленных к различным антигенным мишеням периферического нейромоторного аппарата.
Этиология и патогенез
При миастении антитела и аутореактивные Т-клетки поражают антигенные мишени полипептидной природы, расположенные на постсинаптической мембране и в мышечной клетке. К ним относятся мышечный ацетилхолиновый рецептор (АХР), мышечно-специфическая тирозинкиназа (MuSK), рианодиновый рецептор (RyR), титин-протеин и др. В последние годы также обнаружены антитела к некоторым цитокинам, ганглиозидам миелина нервной ткани и другим белковым структурам.
Эпидемиология
В настоящее время распространённость заболевания составляет 10 человек на 100 000 населения. Миастения может дебютировать в любом возрасте, начиная с раннего детства и заканчивая глубокой старостью. Средний возраст начала болезни у женщин - 26 лет, у мужчин - 31 год. Соотношение мужчин и женщин среди заболевших составляет 1:3.
Кодирование по МКБ-10
G70.0 – Myasthenia gravis.
G70.2 – Врожденная или приобретенная миастения.
Классификация
- Доброкачественная миастения с офтальмопарезом или офтальмоплегией.
- Семейная детская миастения.
- Генерализованная миастения взрослых:
- с развитием мышечных атрофий.
Жалобы и анамнез
- Кратковременные эпизоды слабости и утомляемости полностью или частично регрессировавшие самопроизвольно или на фоне неспецифического лечения. В 90% случаев эти эпизоды связаны с вовлечением экстраокулярной мускулатуры и проявлялись диплопией и птозом век. Значительно реже это эпизоды бульбарных расстройств или слабости туловищной мускулатуры.
- Возможно наличие у родственников нервно-мышечных, аутоиммунных и онкологических заболеваний.
- Возможно наличие признаков опухоли переднего средостения, выявленных при рентгенографии, КТ или МРТ.
Однако сам факт наличия образования в средостении никоим образом не свидетельствует о наличии миастении и не может являться критерием диагностики.
Физикальное обследование
Для оценки степени выраженности двигательных расстройств используется шкала, предложенная Szobor A. (1976). Уровень убедительности – A (уровень достоверности – 2а).
Не требует значительных временных затрат и легко воспроизводима одним и тем же исследователем при проведении функциональных (физическая нагрузка) и фармакологических (введение неостигмина метилсульфата) проб, позволяет выявить преимущественность поражения отдельных мышечных групп у больных с различными клиническими формами миастении. К существенным недостаткам шкалы относится невозможность объективной оценки степени выраженности глазодвигательных, бульбарных и дыхательных нарушений.
Для объективной оценки тяжести клинических проявлений миастении рекомендовано использование количественной шкалы (QMGS), предложенной Barohn R.J. et al., (1998). Уровень убедительности – A (уровень достоверности – 2а).
Она дает большую объективность оценки выраженности двигательных расстройств, которая не зависит от силы исследователя, позволяет оценить важный клинический симптом – мышечную утомляемость. Недостатком данной шкалы является невозможность оценки преимущественности поражения отдельных мышечных групп и значительно большее время необходимое для проведения рекомендуемых тестов.
Применение оценочной шкалы MGFA, предложенной Barohn R.J., (1996). Уровень убедительности – B (уровень достоверности – 3).
Возможность анализа выраженности двигательных расстройств с оценкой преимущественности и степени вовлечения в патологический процесс экстраокулярной, бульбарной и туловищной мускулатуры.
Лабораторная диагностика
- Исследование сыворотки крови для определения уровня аутоантител к АХР (РИА), уровня аутоантител к титин-белку (ИФА).
Наиболее показательно у больных миастенией сочетающейся с тимомой, у которых повышение этого показателя отмечено в 78% случаев, также как у больных с поздним началом М без тимомы (84%). У больных с ранним началом М без тимомы при длительном и тяжелом течении заболевания увеличение уровня антител к титин-белку отмечено в 41% случаев.
- Исследование уровня антител к рианодиновым рецепторам (RyR) саркоплазматического ретикулума.
Увеличение титра антител к рианодиновым рецепторам выявляется у 35% больных и свидетельствует о тяжести течения миастении.
- Исследование аутоантител к мышечной специфической тирозинкиназе – MusK (РИА).
Исследование показательно у 40-50% больных с серонегативной миастенией.
Инструментальная диагностика
Многообразие клинических форм миастении и других заболеваний нервно-мышечного синапса, избирательность и неравномерность вовлечения в патологический процесс различных мышечных групп не предполагает понятия «стандартная для исследования мышца». Нельзя при «кранио-бульбарной» форме М исследовать клинически не пораженную дельтовидную мышцу, а по отсутствию нарушений нервно-мышечной передачи в круговой мышце глаза, которая относится к мимическим, а не к экстраокулярным мышцам – исключить глазную форму болезни – это приведет к диагностическим ошибкам. Между тем, точное выявление клинически пораженной мышцы и ее исследование, позволяет поставить правильный диагноз. В то же время, для объективизации нарушений нервно-мышечной передачи важно не только уметь правильно выбрать мышцу и владеть методикой ее тестирования, необходимо знать и основные электрофизиологические параметры нервно-мышечной передачи в норме и при различных формах патологии синапса.
- Проведение КТ переднего средостения.
Иная диагностика
Проведение пробы с введением антихолинэстеразных препаратов. Уровень убедительности – A (уровень достоверности – 1a).
Неостигмина метилсульфата 1,5 мл 0,05% раствора или галантамина в дозе 10 мг вводят подкожно или при весе больного 50-60 кг, в дозе 2,0 мл или 20 мг при весе 60-80 кг соответственно и 2,5 мл или 30 мг при весе от 80 до 100 кг. У детей доза препаратов составляет 1,0 мл или 5 мг соответственно. При возникновении мускариновых эффектов антихолинэстеразных препаратов после оценки эффективности теста вводят с атропин в дозе 0,2–0,5 мл 0,1% раствора. Оценка теста проводится в интервале от 40 минут до 1,5 часов после введения препарата.
Изучение эффективности пробы с введением антихолинэстеразных препаратов показало, что полная компенсация двигательных нарушений выявляется только у 15% больных миастенией. Необходимо обратить внимание, что полная компенсация предполагает восстановление силы мышцы до нормальных значений (5 баллов), независимо от степени ее исходного снижения. У большинства больных (75%), реакция на введение неостигмина метилсульфата была неполной, т.е. сопровождалась увеличением силы мышцы на 2-3 балла, но не достигала 5 баллов. Частичная компенсация характеризовалась увеличением силы на 1 балл в отдельных мышцах, тогда как в других тестируемых мышцах не изменялась.
При проведении и оценке фармакологического теста решающее значение имеет доза вводимого препарата, поскольку только при введении адекватных доз правомочна та или иная оценка эффективности пробы.
В основе оценки лежит изменение выраженности клинических симптомов. При полной и неполной компенсации двигательных нарушений проба оценивается как позитивная. При частичной компенсации – сомнительная, при отсутствии – негативная.
Важно подчеркнуть то обстоятельство, что фармакологический тест с введением антихолинэстеразных препаратов является одним из наиболее значимых критериев диагностики миастении.
Диагностика острых состояний (кризов) при миастении
Отдельные периоды течения миастении могут возникать внезапные нарушения витальных функций, называемые "кризами". Эти состояния наблюдаются у 10-15% больных миастенией. Различают миастенический и холинергический кризы. Имеющиеся диагностические трудности их дифференциации обусловлены тем обстоятельством, что чаще всего они развиваются параллельно в виде смешанного криза. Несмотря на сходство клинической картины миастенического и холинергического кризов, патогенетические механизмы их развития отличаются и соответственно, лечение этих состояний требует разных подходов.
Дифференциация кризов при миастении базируется на оценке эффективности пробы с введением адекватной дозы неостигмина метилсульфата. При миастеническом кризе проба позитивная, причем полная компенсация двигательного дефекта по нашим данным отмечается у 12%, а неполная - у 88% больных. При холинергическом кризе проба негативная, однако, у 13% больных может наблюдаться частичная компенсация.
Наиболее часто (в 80% случаев) частичная компенсация наблюдается при смешанном характере криза, а в 20% случаев отмечается неполная компенсация.
Дифференциальная диагностика
Наиболее часто ошибочная постановка диагноза связана с наличием птоза и различной степенью выраженности глазодвигательных расстройств. Следует отметить, что постановка диагноза глазной формы миастении вызывает наибольшие трудности. Это связано с тем, что клинические проявления нарушения функции экстраокулярной мускулатуры могут быть выражены минимально, реакция на введение неостигмина метилсульфата недостаточной, патологии нервно-мышечной передачи при исследовании не экстраокулярных, а анатомически наиболее близких мимических мышц не выявляется, а антитела альфа субъединице АХР могут выявляться только в 30- 50% случаев. В ряду дифференциальной диагностики могут быть следующие болезни, проявляющиеся поражением экстраокулярной мускулатуры: эндокринная офтальмопатия, совокупность синдромов определяемых как «офтальмоплегия плюс», окулофарингеальная мышечная дистрофия, рассеянный склероз, синдром Фишера и др.
Бульбарные проявления миастении следует дифференцировать с сосудистыми и опухолевыми поражениями мозга, где главным отличием является выраженность общемозговых симптомов, а также отсутствие динамичности симптомов и реакции на введение антихолинэстеразных препаратов.
Иногда значительные трудности дифференциации может представлять боковой амиотрофический склероз (БАС) в некоторых случаях которого могут отмечаться не только большинство клинических симптомов миастении, но и наличие нарушений нервно-мышечной передачи и реакции на введение антихолинэстеразных препаратов. В таких случаях только ЭМГ исследование позволяет выявить признаки денервации и реиннервации, а также наличие большого числа потенциалов фасцикуляций, характерных для БАС.
Дыхательные расстройства и кризы при миастении следует дифференцировать с острыми демиелинизирующими невропатиями типа Гийена-Барре, при которых имеет место арефлексия, нарушение состава спинномозговой жидкости, отсутствие нарушений нервно-мышечной передачи и реакции на введение антихолинэстеразных препаратов.
Слабость мышц туловища и конечностей у больных миастенией дифференцируют с различными формами врожденных и приобретенных миопатий. Миопатический процесс, как правило, характеризуется иным, отличным от миастении, характером распределения двигательных расстройств: отсутствием (за редким исключением) признаков поражения экстраокулярной и бульбарной мускулатуры, дыхательных нарушений; чаще сопровождается снижением или отсутствием сухожильных рефлексов, наличием различной степени выраженности мышечных атрофий.
Клинические симптомы, напоминающие миастению, могут встречаться и при других формах нарушения нервно-мышечной передачи, таких как синдром Ламберта-Итона и ботулизм. Причем если для синдрома Ламберта-Итона не типичны эктраокулярные, бульбарные и дыхательные нарушения, то именно они составляют основное клиническое ядро ботулизма. Характерные для синдрома Ламберта-Итона слабость и утомляемость мышц туловища и конечностей при ботулизме выявляются относительно редко. Для обеих форм характерна гипо- или арефлексия. Эффект от введения антихолинэстеразных препаратов при синдроме Ламберта-Итона – минимальный, при ботулизме – отсутствует. Нарушения нервно-мышечной передачи характеризуются снижением исходной амплитуды М-ответа и ее существенным увеличением в процессе высокочастотной стимуляции (инкремент) или после максимального произвольного усилия.
Таким образом, главным и основным отличием при дифференциации всех клинических проявлений миастении от других форм патологии является отсутствие динамичности симптомов и реакции на введение антихолинэстеразных препаратов.
Консервативное лечение
Компенсирующая терапия
- Рекомендованы антихолинэстеразные препараты: пиридостигмина бромид применяют перорально в максимальной суточной дозе 240-360 мг, а однократно - от 30 до 120 мг; неостигмина метилсульфат в виде таблеток по 15 мг 5-6 раз в день или подкожных инъекций по 1.0-2.0 мл 0.05% раствора 3-4 раза в день; галантамин в виде подкожных инъекций 10 мг 1% раствора 2-3 раза в день или в таблетках 10 мг по 2 т 3 раза день.
- Рекомендованы препараты калия: калия хлорид обычно назначается в порошках по 1,0 г 3 раза в сутки. Порошок растворяют в стакане воды или сока и принимают во время еды. Калия хлорид в таблетках принимают перорально в суммарной дозе 3 г в сутки.
- Рекомендованы спиронолактоны. Препараты принимают внутрь в дозе 0,025 – 0,05 г 3-4 раза в день.
- Рекомендованы 4-аминопиридины (ипидакрин) обладает небольшим антихолинэстеразным эффектом и активируют процессы освобождения ацетилхолина из нервной терминали. Принимают в дозе 20 мг 2-4 раза в день иногда в сочетании с антихолинэстеразными препаратами.
- Рекомендовано лечение глюкокортикоидными препаратами . Эффективность глюкокортикоидных препаратов при лечении М достигает по отдельным данным 80% случаев. В настоящее время наиболее оптимальной терапией является прием глюкокортикоидных препаратов по схеме через день, одномоментно всю дозу, утром. Доза преднизолонау пациентов с миастенией основывается на индивидуальной оценке тяжести состояния больного. В среднем дозировка определяется из расчета 1 мг на 1 кг массы тела. На фоне приема поддерживающих доз глюкокортикоидных препаратов, больные могут находиться в состоянии медикаментозной ремиссии в течение многих лет.
Иммуносупрессорная терапия
В случаях недостаточной эффективности, выявления побочных эффектов глюкокортикоидной терапии или необходимости уменьшить дозу глюкокортикоидных препаратов целесообразно назначение цитостатических препаратов: азатиоприн. Азатиоприн назначается перорально ежедневно с дозы 50 мг в день с последующим увеличением ее до 150-200 мг в сутки, микофеналата мофетила. Микофеналата мофетил назначается перорально ежедневно в дозе 2 г в день с последующей коррекцией дозы в зависимости от эффективности лечения, циклоспорина, с начальной дозы 3 мг на 1 кг массы тела. Затем, при отсутствии токсических реакций, доза препарата может быть увеличена до 5 мг на 1 кг веса 2 раза в день. После достижения стойкого терапевтического эффекта доза циклоспорина может быть снижена до минимума, внутривенное ведение иммуноглобулинов G 5% и 10% в дозе 400 мг на 1 кг массы тела ежедневно, антиоксидантная терапия.
Хирургическое лечение
- При хорошей эффективности препаратов используемых на первом этапе, но сохраняющихся легких бульбарных нарушениях на фоне суточной отмены пиридостигмина бромид показано проведение тимэктомии.
Возможные механизмы благоприятного влияния тимэктомии на течение миастении связаны с:
1) удалением источника антигенов по отношению к ацетилхолиновым рецепторам, обнаруженных в миоидных клетках тимуса, которые способны провоцировать выработку иммунных тел;
2) удалением источника антител к ацетилхолиновым рецепторам;
3) удалением источника ненормальных лимфоцитов. Эффективность тимэктомии в настоящее время составляет 50-60%. Результатом операции может являться клинически полное выздоровление (эффект А), стойкая ремиссия при значительном уменьшении дозы антихолинэстеразных препаратов (эффект В), Незначительное улучшение состояния на фоне прежнего количества антихолинэстеразных препаратов (эффект С), отсутствие улучшения состояния (эффект D).
Иное лечение
- Проведение гамма терапии области тимуса.
Лечение кризов
- Компенсация нарушений нервно-мышечной передачи и коррекция иммунных расстройств.
В каждом конкретном случае вопрос о переводе пациента на ИВЛ решается на основании данных клинической картины (нарушение ритма и глубины дыхания, цианоз, возбуждение, потеря сознания, участие в дыхании вспомогательной мускулатуры, изменение величины зрачков, отсутствие реакции на введение антихолинэстеразных препаратов и др.), а также объективных показателей, отражающих газовый состав крови, насыщение гемоглобина кислородом, кислотно-основное состояние (КОС) и др. (ЧД - свыше 40 в 1 мин., ЖЕЛ менее 15 мл/кг, РаО2 ниже 60 мм. рт. ст., РаСО2 выше 60 мм. рт. ст., рН около 7,2, НbО2 ниже 70-80%).
- Внутривенное ведение иммуноглобулинов G 5% и 10%.
Противопоказания при миастении
Чрезмерные физические нагрузки, препараты магния, курареподобные миорелаксанты, нейролептики и транквилизаторы (кроме грандаксина), ГОМК, мочегонные (кроме спиронолактонов), антибиотики фторхинолонового ряда, аминогликозиды, стрептомицины, а тетрациклин - под наблюдением врача, фторсодержащие кортикостероиды, производные хинина, D-пеницилламин.
Тимэктомия при миастении. Кортикостероиды при миастении.
Тимэктомия при миастении. Кортикостероиды при миастении.
Связь миастении с поражением вилочковой железы впервые была обнаружена в начале двадцатого столетия. Уже в течение 50 лет тимэктомия является стандартной операцией, проводимой больным МГ. Контрольных проспективных исследований, касающихся тимэктомии, не проводилось. Несмотря на это, большинство специалистов рекомендуют эту операцию больным с умеренной или выраженной формой МГ, особенно в случае недостаточной эффективности ИХЭ и в возрасте до 55 лет. Операция также показана всем больным с подозрением на тимому.
Клиническая эффективность тимэктомии. Приблизительно в 75% случаев отмечается положительный эффект операции. Может наблюдаться регресс симптоматики или стабилизация состояния с прекращением дальнейшего прогрессирования. По неясным причинам улучшение обычно наблюдается далеко не сразу после операции, а только через один—два года (у некоторых больных этот срок составляет пять—десять лет после вмешательства).
Методы тимэктомии. В большинстве клиник для проведения тимэктомии используют трансстернальный хирургический доступ и ставят своей целью полное удаление вилочковой железы. Трансцервикальный доступ применяется реже: считается, что таким способом очень сложно полностью удалить тимус. Некоторые хирурги проводят «максимальную тимэктомию», чтобы добиться полного иссечения железы. В таких случаях делается комбинированный трансстернальный-трансцервикальный доступ и удаление тимуса целиком, одним блоком.

Тимэктомия не показана пациентам с легкой или умеренной формой МГ. Тимэктомия также не проводится больным с глазной формой заболевания, хотя и у некоторых из них отмечается улучшение после операции. Тимэктомию опасаются делать детям из-за риска нарушения правильного развития иммунной системы. Последнее утверждение спорно. Существует несколько исследований, которые продемонстрировали прекрасные результаты этого вмешательства у детей в возрасте 2-3 лет при отсутствии каких-либо осложнений, в том числе иммунных. Тимэктомия также не показана людям старше 55 лет из-за повышенного риска смертности, а также потому, что к этому возрасту вилочковая железа подвергается естественному процессу инволюции и атрофии. Однако есть наблюдения значительного улучшения симптомов МГ у пожилых больных после тимэктомии.
Серьезные осложнения тимэктомии наблюдаются очень редко, если вмешательство проводится в специализированных клиниках или медицинских центрах опытными специалистами с обязательным участием анестезиолога и невролога, знакомого с МГ и лечением больных в послеоперационном периоде. Менее серьезные побочные эффекты тимэктомии, например, боль в грудной клетке в течение нескольких недель после операции, послеоперационные рубцы, наблюдаются чаще. Период реконвалесценции после операции составляет 4—6 недель.
Кортикостероиды при миастении.
Контролируемых исследований для подтверждения положительной роли кортикостероидов в лечении МГ не проводилось. Однако многие авторы имеют положительный опыт применения кортикостероидов для терапии МГ, хотя длительное лечение сопровождается побочными эффектами.
Кортикостероиды назначают больным с умеренной или выраженной формой МГ, в случаях, резистентных к терапии ИХЭ. Обычно рекомендуется госпитализация пациента для осуществления врачебного контроля на начальных этапах лечения и уменьшения риска раннего обострения МГ. Мнения специалистов о способах назначения кортикостероидов различны.
Мы считаем, что больным с тяжелой формой МГ оптимально начать лечение с высоких доз препарата — 60—80 мг/сут. внутрь. Обострение МГ наблюдается приблизительно у половины больных в первые несколько дней лечения и длится не более 3—4 дней. В 10% случаев обострение тяжелое — пациентам требуется проведение искусственной вентиляции легких или введение воздуховода (именно поэтому лечение кортикостероидами должно проводиться в условиях стационара). В целом, у 80% больных отмечается значительное улучшение состояния при приеме кортикостероидов (у 30% наступает ремиссия и у 50% — выраженная положительная динамика). Легкое или умеренное улучшение наблюдается у 15% больных, и 5% пациентов не реагируют на лечение. Первые признаки улучшения появляются от 12 ч до 60 дней от начала приема преднизолона, у большинства пациентов это происходит в первую—вторую неделю приема препарата.
Улучшение носит постепенный характер, его максимальная выраженность приходится приблизительно на девятый месяц использования препарата. Если у больного наблюдается хорошая реакция на преднизолон, то задачей врача является постепенное снижение дозы препарата на 10 мг каждые 1-2 месяца. Более быстрое снижение может спровоцировать возврат симптомов или обострение заболевания. У некоторых больных улучшение, полученное в результате приема стероидов, сохраняется довольно длительно, однако у большинства эффект прекращается после отмены. К осложнениям длительного лечения кортикостероидами относятся синдром Кушинга, артериальная гипертензия, остеопороз, катаракта, асептический некроз и другие известные осложнения. Больные старших возрастных групп переносят стероидные препараты лучше.
Альтернативной схемой лечения является назначение преднизолона в низких дозах через день. Дозу наращивают постепенно во избежание раннего обострения МГ. Схема приема следующая: начинать с 25 мг через день и увеличивать на 12,5 мг на каждый третий прием (т. е. приблизительно каждые 5 дней). Обычно значительное улучшение наблюдается при достижении максимальной дозы приема — 100 мг через день. Клинические признаки положительной динамики обычно появляются через месяц после начала приема средства. Риск развития обострений на ранних этапах лечения более высок при назначении высоких доз преднизолона.
Назначение внутривенного введения метилпреднизолона в высоких дозах (1 г/сут. в течение 3-5 дней) может обеспечить улучшение на срок не более 1—2 недель.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Внутривенный иммуноглобулин при миастении
Миастения характеризуется периодической мышечной слабостью и быстрой утомляемостью мышц. Острое ухудшение симптомов может быть опасно для жизни из-за трудностей с глотанием или дыхательной недостаточности. Миастения представляет собой аутоиммунное нарушение, при котором собственные антитела организма блокируют передачу нервных импульсов к мышцам и повреждают нервномышечные соединения (места, в которых нерв сходится с мышцей). При оптимальном лечении, которое включает тимэктомию, кортикостероиды, иммунодепрессанты и плазмаферез, у большинства людей с миастенией наблюдается ремиссия или улучшение, но такое лечение может вызвать много неблагоприятных эффектов. Внутривенный иммуноглобулин (антитела, очищенные их крови человека) эффективен при других аутоиммунных заболеваниях. Целью этого обзора было изучение эффективности внутривенного иммуноглобулина при лечении сильных обострений миастении или при лечении хронической долгосрочной (постоянной) миастении. Мы нашли семь рандомизированных контролируемых испытаний, которые исследовали краткосрочную пользу. Кроме как в исследованиях с упомянутыми ограничениями, риск системной ошибки в целом был низким. Неблагоприятные эффекты внутривенного иммуноглобулина наблюдались во всех испытаниях. Они были умеренными (лихорадка, тошнота, головная боль), самоограничивающимися и субъективно менее серьезными, чем при плазмаферезе (хотя не было возможности провести статистическое сравнение).
Пять из рандомизированных контролируемых испытаний оценивали эффективность внутривенного иммуноглобулина для лечения обострений или ухудшения (обычно обострения были более серьезными, чем ухудшения). Одно из рандомизированных контролируемых испытаний внутривенного иммуноглобулин по сравнению с плацебо, которое включало 51 участника, показало некоторые доказательства эффективности внутривенного иммуноглобулина для лечения миастении с прогрессирующей слабостью. Два клинических испытания, первое с 87 и второе с 84 участниками, не показали сколь-нибудь существенных различий между внутривенным иммуноглобулином и плазмаферезом. В первом из этих испытаний был высокий риск системной ошибки, поскольку определение в группы лечения не было сокрыто. Клиническое испытание с 33 участниками не показало какой-либо разницы в эффективности между внутривенным иммуноглобулином и кортикостероидами (метилпреднизолоном), но не набрало достаточного числа участников для выявления эффекта, поэтому нет достаточных доказательств в пользу внутривенного иммуноглобулина по сравнению с кортикостероидами при умеренных обострениях. Другое клиническое испытание, в которое вошло 168 участников, не показало никаких доказательств большей эффективности внутривенного иммуноглобулина 2 г/кг по сравнению с внутривенным иммуноглобулином 1 г/кг касательно изменения миастенического счета мышц (MMS) через 15 дней (МД 3,84; 95% ДИ -0,98 до 8,66).
Два рандомизированных контролируемых испытания оценивали эффективность внутривенного иммуноглобулина для лечения умеренной или тяжелой миастении. Одно сравнивало внутривенный иммуноглобулин с плазмаферезом у 12 участников. Второе сравнивало внутривенный иммуноглобулин с плацебо у 15 участников. Оба исследования недостаточной мощности, а у первого - риск системной ошибки (смещения), поэтому на основе этих двух испытаний невозможно сделать никаких выводов. Нет доказательств, полученных из рандомизированных контролируемых испытаний, или из других испытаний, которые определяют, улучшают ли иммуноглобулины эффективность стероидов или уменьшают потребность в них.
Миастения

Миастения – это хроническое поражение периферического нейро-мышечного аппарата, что приводит к слабости и быстрой утомляемости мышц. Болезнь характеризуется хроническим течением, причем в одних случаях оно благоприятно, а в других крайне агрессивное, когда могут нарушаться витальные функции. Женщины заболевают в 3 раза чаще мужчин, средний возраст 20-30 лет. Нередко провоцирующим фактором является беременность.
Пациенты с данным диагнозом должны регулярно наблюдаться у невролога. Это позволит выявить любые отклонения в общем состоянии организма. В первую очередь внимание обращается на оценку витальных параметров (функционирование органов дыхания и уровень кровообращения), а также на состояние нейро-мышечной передачи. Лечение считается эффективным, если достигнута стойкая или частичная ремиссия.
Симптомы миастении
Симптоматика заболевания может быть разной. Поэтому выделяют 3 основные формы:
- Глазная. Из-за поражения черепных нервов нарушается иннервация век. Сначала опускается одно, а затем другое. Вследствие механического препятствия перед глазами появляется двоение предметов. Затрудняется поворот глаз в ту или иную сторону.
- Бульбарная. Вовлекаются жевательные и глотательные мышцы. Голос становится тихим, приобретает носовой оттенок, нарушается произношение некоторых звуков.
- Генерализованная. Первым делом страдают глазные мышцы, позже аутоиммунный процесс спускается вниз – поражает мышцы шеи, верхних, а затем нижних конечностей.
Диагностика заболевания основывается на выявлении типичных жалоб, проведении фармакологической пробы, лабораторного тестирования (определение специфических аутоантител) и электромиографии (наличие характерных изменений на графике). Лечение проводится преимущественно медикаментозно. Однако в некоторых случаях показано удаление тимуса.
На первом этапе появляющиеся симптомы присутствуют непродолжительное время, а затем самостоятельно регрессируют.
Заподозрить заболевание помогают следующие проявления:
- эпизоды внезапной слабости и быстрой мышечной утомляемости, например, подъем по лестнице, расчесывание и т.д.;
- невозможность удержать голову, нижнюю конечность;
- двоение в глазах;
- опущение века;
- чрезмерная легкость при глотании;
- «затухание» голоса, осиплость и появление «французского пронанса»;
- нечеткость речи;
- сложности при жевании твердой пищи и т.д.
Заболевание является прогрессирующим. Поэтому в некоторых случаях (под воздействием факторов агрессоров – стресс, травма, инфекция, хирургическое вмешательство) может развиться миастенический криз. Состояние это развивается спонтанно, а симптоматика быстро нарастает. В начале больной отмечает двоение в глазах, после чего развивается сильная мышечная слабость. Но наибольшая опасность кроется в том, что парализуются мышцы гортани. На этом фоне резко прекращается приток кислорода в легкие, что может привести к удушью. Более «благоприятный» вариант гортанного паралича – нарушение глотания и голосообразования. Пациенту требуется экстренная помощь.
Однако свести вероятность такого грозного осложнения, как миастенический криз, можно своевременной диагностикой заболевания и целенаправленным базовым лечением. Поэтому при появлении подозрительных в отношении миастении признаков следует незамедлительно обращаться к неврологу для установки окончательного диагноза.
Причины миастении
В основе миастении лежит образование антител к собственным тканям, в данном случае это нервно-мышечный синапс. Запустить этот процесс могут следующие неблагоприятные факторы, которые повреждают иммунную систему:
- перенесенные инфекции, в т.ч. ОРВИ;
- стрессовые ситуации;
- период гормональной перестройки – беременность;
- гиперплазия или опухоль вилочковой железы и т.д.
Если у Вас наблюдаются подобные симптомы, советуем записаться на прием к врачу. Своевременная консультация предупредит негативные последствия для вашего здоровья.
Получить консультацию
Если у Вас наблюдаются подобные симптомы, советуем записаться на прием к врачу. Своевременная консультация предупредит негативные последствия для вашего здоровья.
Узнать подробности о заболевании, цены на лечение и записаться на консультацию к специалисту Вы можете по телефону:
Миастения
Заболевания нейромускулярных соединений относительно редки. Самое распространенное заболевание нейромускулярного соединения это миастения (myasthenia gravis), реже встречается синдром Ламберта – Итона (Lambert-Eaton).
При этих заболеваниях развивается специфический тип мышечной дисфункции. У пациентов больных миастенией выраженная мышечная слабость, что как ни странно не всегда является главной жалобой пациента. Птоз, двоение в глазах и нечёткость зрения являются главными причинами обращений к врачу больных с окулярной формой миастении. При бульбарной форме миастении характерными жалобами являются нарушения артикуляции речи, появляется назальный оттенок речи, слабость жевательных и глотательных мышц. Тяжесть вышеупомянутых симптомов у пациентов с миастенией не редко варьируется в течение дня. Симптомы более выражены при физической нагрузке и уменьшаются при отдыхе. При генерализованной форме одновременно проявляются офтальмологические симптомы, нарушения глотания и артикуляции, и слабость скелетных мышц.
Клиническая картина
Миастения в 85% случаев начинается с глазной симптоматики и приблизительно в 50-80% случаев прогрессирует в генерализованную форму в течение двух лет. Если в течение первых двух лет симптомы не прогрессируют, то в 90% случаев сохраняется глазная форма миастении. Опущение век чаще всего ассиметричное, без изменений зрачков. Пациенты жалуются на нечеткое зрение и двоение, симптомы нарастают ко второй половине дня, уменьшаются после отдыха. Часто пациенты не могут сильно зажмурить глаза из-за слабости глазных мышц.
Бульбарная форма, как начало заболевания, наблюдается в 15% случаев. Больные жалуются на невнятную речь, трудность при жевании и на то, что во время глотания пища выделяется через нос (из-за слабости мягкого нёба). Слабость шейной мускулатуры приводит к развитию симптома падающей головы – пациент не может удержать голову ровно и она падает на грудь.
Слабость мышц рук, ног, корпуса и шеи чаще всего симметрична и различается по выраженности. В тяжёлых случаях развивается слабость дыхательной мускулатуры, что вместе с бульбарной симптоматикой может быть фатально без искусственной вентиляции лёгких и интенсивной терапии.
Миастения считается заболеванием молодых людей, что на самом деле не является верным, ввиду того, что существует не только ранняя форма миастении (до 50 лет), но и поздняя форма, которая развивается после 50 лет. В мире растёт заболеваемость поздней формой миастении, что объяснимо увеличением численности населения планеты и старением популяции. Ввиду того, что неврологи сталкиваются с большим количеством пациентов с миастенией, совершенствуются методы серологической диагностики.
Этиология
Мышечная слабость при миастении развивается в связи с повреждением постсинаптической мембраны нейромускулярного соединения (место в котором нервное окончание соединяется с миоцитами). В норме в этом месте под действием электрического импульса, происходит выделение ацетилхолина из пресинаптической мембраны нервного окончания.
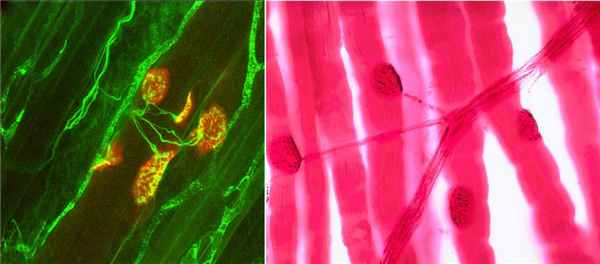
Ацетилхолин присоединяется к своим рецепторам на поверхности мышечной клетки в результате чего, открываются ионные каналы, в мышечной клетке увеличивается концентрация натрия, что приводит к деполяризации мембраны, вызывая контракцию мышцы. При миастении образуются антитела к рецепторам ацетилхолина на постсинаптической мембране, в результате блокируется передача импульса по мышечной клетке. В развитие болезни важную роль играют остаточные ткани тимуса, что стимулирует иммунную систему организма напасть на собственные ткани. У 65% пациентов с миастенией наблюдается гиперплазия тимуса, а у 15% тимому. У половины пациентов с тимомой впоследствии развивается миастения.
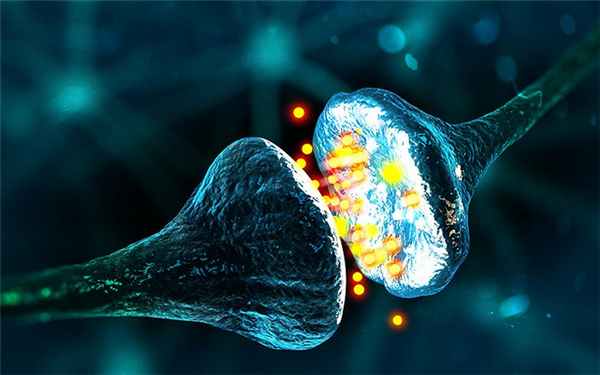
Диагностика
У пациентов с генерализованной формой миастении в 85% случаев находят антитела против ацетилхолиновых рецепторов, специфичность которых 97-98%. Ложноположительные антитела могут быть у пациентов с тимомой без миастении, в случае синдрома Итона-Ламберта, мелкоклеточном раке лёгкого, ревматоидном артрите, у пациентов которые принимают пенициламин, при красной системной волчанке, амиотрофическом латеральном склерозе, у родственников первой степени пациента и у 1-3% популяции возрастом от 70 лет. У оставшихся 15% пациентов находят другие антитела (MuSK, anti-titin, anti-RyR) и у 10-13% специфических антител не находят.
В электрондиагностики миастении используется нейрография (изучается проведение электрических импульсов по двигательным и чувствительным нервам), проверяется миастеническая реакция. Миастеническая реакция считается позитивной, если при повторной стимуляции моторного нерва наблюдается прогрессивное уменьшение количества реагирующих мышечных волокон. Минимум 12 часов (оптимально 48) перед обследованием нельзя применять ингибиторы ацетилхолиэстэразы.
Всем пациентам необходимо проводить компьютерную томографию для исключения тимомы. Параллельно необходимо обследовать другие системы органов в поисках онкологии, которая может быть причиной, так называемого миастенического синдрома, в случае которого клиническая картина похожа на миастению. Организм производит антитела против тканей опухоли, но ввиду структурного сходства тканей опухоли со здоровыми тканями, параллельно происходит автоиммунная реакция.
Лечение
Симптоматическое лечение проводится препаратами ингибиторов ацетилхолинэстэразы, которые не лечат саму болезнь, а только снимают симптоматику на время действия препарата.
Тимэктомия – оперативный метод лечения, применяемый, в случае тимомы, миастению не лечит. Операцию проводят только пациентам возрастом с 10 до 60 лет, старше 60 операция обычно эффекта не даёт и не редко клиника миастении только прогрессирует. После операции, концентрация антител падает и клиническая картина улучшается.
Кортикостероиды являются препаратами первой линии для угнетения иммунитета, эффект от которых появляется на 2-3 неделю с начала лечения и в течение 3 месяцев терапии ожидается полное исчезновение симптомов. Рекомендуются регулярные проверки минеральной плотности костей, кортикостероиды вызывают остеопороз.
Пациентам с выраженной слабостью, особенно бульбарной формой, может быть необходима процедура обмена плазмы или курс иммуноглобулина в стационаре.
Азатиоприн и циклофосфомид являются имуносупресантами второй линии, препараты назначаются параллельно с началом курса гликокортикоидов, ввиду того что терапевтический эффект препаратов проявляется намного позже чем у кортикостероидов. Если терапия кортикостероидами прервана и не применяются имуносупресанты второй линии, то симптоматика вернётся.
Пациенту необходимо ежегодно вакцинироваться от гриппа и пневмококка, потому что любая инфекция может ухудшить течение заболевания и спровоцировать миастенический криз. Даже в случае незначительной инфекции пациентам с миастанией рекомендуется проводить антибактериальную терапию, чтобы предотвратить развитие миастенического криза.
Пациенту рекомендуется регулярно наблюдаться у одного специалиста (нейролога), который будет контролировать анализы и течение заболевания.
Контакты
Реквизиты
“Ассоциация Латвийских Нейроимунологов” Регистрац. Nr.: 40008197726 Ул. Хипократа 2, LV-1038 A/S Swedbank, Nr. конта: LV27HABA0551034206387
Читайте также:
