Двигательный корешок тройничного нерва. Симптомы поражения двигательных ветвей тройничного нерва
Добавил пользователь Алексей Ф. Обновлено: 24.01.2026
Двигательный корешок тройничного нерва. Симптомы поражения двигательных ветвей тройничного нерва
Корковая моторная зона лица и полости рта находится в латеральных отделах прецентральных извилин, где располагается и корковое представительство движений нижней челюсти. При локализации очага в покрышке самой нижней части роландовой области, расположенной над сильвиевой бороздой, возникают так называемые оперкулярные пароксизмы. Они могут иметь место и при распространении возбуждения из височной доли. Характеризуются кратковременными приступами жевания, слюноотделения, глотания, причмокивания. Очень часто при этом у больного наблюдается сумеречное состояние сознания. Приступы сопровождаются амнезией.
Локализация процесса в белом веществе больших полушарий, стволе не сопровождается какой-либо симптоматикой со стороны жевательной мускулатуры. Это связано с тем, что двигательные ядра тройничного нерва обеспечены двусторонними связями.
Поражение двигательного корешка тройничного нерва встречается при лептоменингитах, опухолях, сдавливающих корешок тройничного нерва, Гассеров узел. При поражении двигательного пути тройничного нерва наблюдается отклонение нижней челюсти в больную сторону за счет превалирования функции крылонебных мышц противоположной стороны. Снижается тонус и сила жевательных мышц на стороне очага. При проверке объема движений нижней челюсти она смещается в больную сторону.
Поражение жевательной мускулатуры при повреждении двигательной порции тройничного нерва необходимо отличать от нарушения функции, мышц в результате дефекта синаптической передачи при миастении, что характеризуется двусторонней слабостью жевательной мускулатуры. В тяжелых случаях челюсть свисает, выделяется слюна, больной не в состоянии принять пищу или испытывает при этом большие затруднения. Степень свисания зависит от нагрузки на мышцы. Утром после сна она менее выражена, уменьшается после приема антихолинэстеразных препаратов. При более легких формах миастении слабость жевательной мускулатуры выявляется лишь при повторных жевательных движениях.
Дефект мышц нижней челюсти, неплотное смыкание рта, слюнотечение нам приходилось наблюдать при ригидной и ригидно-дрожательной формах гепатоцеребральной дегенерации. В этих случаях дефект мышц нижней челюсти был связан с нарушением экстрапирамидной иннервации и сочетался с экстрапирамидной ригидностью артикуляционных мышц и скелетной мускулатуры. Больной первые несколько слов произносил более-менее внятно, затем речь замедлялась, прерывалась большими паузами, становилась все более монотонной и, в конце концов, больной произносил отдельные плохо модулированные звуки. Одновременно с этим челюсть начинала приоткрываться, во рту накапливалась слюна. По мере прогрессирования заболевания речь больного стала совершенно непонятной, а рот оставался постоянно открытым. При проверке мышечной силы жевательной мускулатуры на всем протяжении наблюдения она оставалась хорошей, но движения челюстью были замедленными. Диагноз гепатоцеребральной дегенерации подтверждался низким содержанием церулоплазмина, нарушением функции печени, хорошим эффектом от приема купренила.
Аналогичные расстройства речи были описаны A.M. Вейном с соавт., 1981, при некоторых формах паркинсонизма.
Нарушения артикуляции и жевания могут наблюдаться при миотонии Томсона. В этом случае больной испытывает затруднение при произношении первых слов или первых жевательных движениях, с течением времени происходит как бы «врабатывание», и больной совершает эти акты без каких-либо затруднений.
Очень своеобразный дефект речи и связанных с ней движений нижней челюсти мы наблюдали в случае оливо-понто-церебеллярной атрофии.
Больной, доцент 56 лет, при эмоциональных нагрузках, во время выступления перед незнакомой аудиторией, при разговоре с врачом или ситуациях, когда надо было спешить, а он не справлялся с делами, не мог сразу четко произнести слова, начать разговор. Подобные же явления наблюдались во время ходьбы или при выполнении каких-либо действий. Если опаздывал, а и транспорт садилось много людей, то «застывал», не мог «заставить себя» сделать следующий шаг, из-за чего однажды получил тяжелую травму. Еще и молодости отмечал: «Когда начинали меня торопить с каким-то делом, например, говорили: «Иди быстрее завтракать - стол накрыт», у меня, как назло, все движения становились медленными или вообще не мог сдвинуться с места».
В неврологическом статусе обнаруживался парез взора вверх, ограничение подвижности глазных яблок в стороны с атактическими подергиваниями глазных яблок в крайних отведениях, двусторонняя мозжечковая симптоматика с преобладанием в ногах, экстрапирамидный тонус в верхних и нижних конечностях, преимущественно в ногах, нарастание тонуса в мышцах спины и экстензорах бедер и голеней при ходьбе, миотонические реакции со стороны мышц языка, возвышения большого пальца (симптомы «валика», «ровика», приведения большого пальца).
Связь миотонической реакции речевой мускулатуры и затруднений движений с эмоциями, а также сочетание их с мозжечковым и экстрапирамидным синдромами позволили нам объяснить своеобразный дефект речи и движений нарушением связей между пирамидной, экстрапирамидной, мозжечковой системами, а также нарушением влияния ретикулярной формации ствола на гамма-систему двигательных ядер ЧН и передних рогов спинного мозга. Подобное объяснение миотоническому синдрому при дегенеративных заболеваниях с заинтересованностью систем, участвующих в формировании двигательного акта, приводят А.П. Зинченко с соавт., 1979.
Невралгия тройничного нерва
Н евралгия тройничного нерва (НТН) – хроническое рецидивирующее заболевание, протекающее с ремиссиями и обострениями различной продолжительности, отдельные приступы которых проявляются внезапной, интенсивной, стреляющей болью в зонах иннервации 3, 2 и, крайне редко, 1 ветвей тройничного нерва, с преобладанием в правой стороне лица. В европейской медицинской литературе первое описание этого заболевания принадлежит венецианскому врачу Масса (1550 г.), однако в самостоятельную нозологическую форму НТН выделил английский врач Джон Фотергилл (1781 г.) в своей монографии «Болезненные поражения лица». В Международной классификации болезней 10–го пересмотра (МКБ –10) в «поражения тройничного нерва» включаются «невралгия тройничного нерва (синдром пароксизмальной лицевой боли)», «атипичная лицевая боль», «другие поражения тройничного нерва» и «поражения тройничного нерва неуточненные». Международное общество головной боли (МОГБ) в разделе «краниальные невралгии, боли при поражении нервных стволов и деафферентационные боли» рассматривает «тригеминальную невралгию» как «идиопатическую» и «симптоматическую», а также «лицевые боли, не входящие в эту группу».
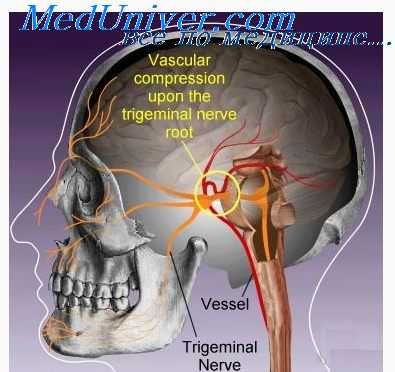
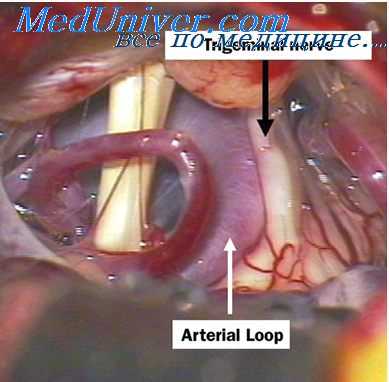
Взгляды на этиологию и патогенез НТН отличались значительным разнообразием. До начала XX века преобладало мнение о решающей роли в происхождении этого заболевания переохлаждения лица, местных хронических инфекций (зубо–челюстной системы, верхнечелюстных пазух), менингитов и арахноидитов основания мозга. Высказывались мнения о сдавлении периферических ветвей тройничного нерва в узких и длинных каналах лицевого скелета. В качестве причины НТН предполагали нарушения прикуса, необычно высокое стояние верхушки пирамиды височной кости, раздражающее корешок тройничного нерва, кальцификацию арахноидальных оболочек. В настоящее время общепринятой является точка зрения о решающей роли в происхождении НТН сдавления корешка пятого нерва в месте его входа в мозговой мост патологически извитым кровеносным сосудом (обычно передней верхней мозжечковой артерией), опухолями мосто–мозжечкового узла (акустической невриномой, арахноэндотелиомой) или бляшками рассеянного склероза. Полагают, что сдавление патологически извитым кровеносным сосудом встречается в 88%, опухолями мосто–мозжечкового угла в 6% и бляшками рассеянного склероза также в 6%. Патологический механизм возникновения боли наиболее убедительно объясняется теорией «воротного контроля» Мелзака и Уолла (1965 г.). При сдавлении корешка тройничного нерва в зоне его входа в мозговой мост патологически извитой верхней передней мозжечковой артерией (реже другим патологическим образованием) происходит поражение волокон глубокой чувствительности верхне– и нижнечелюстного подразделений из–за особенностей типичных анатомических соотношений чувствительных волокон в этом отделе системы тройничного нерва. В нормальных физиологических условиях стимуляция быстропроводящих нервных волокон глубокой чувствительности тормозит поток сигналов по волокнам поверхностной чувствительности, проводящей болевые сигналы. При нарушении целостности нервных волокон возникает контакт между волокнами глубокой и поверхностной системы, поэтому стимулы в норме вызывающие торможение болевых сигналов (движение нижней челюсти, глотание и др.), напротив, будут способствовать усилению болевого потока в чувствительных ядрах тройничного нерва ствола мозга и запускать типичный сигнал, субъективно ощущаемый в виде боли. Разумеется, в оформлении болевого ощущения при приступах невралгии тройничного нерва принимают участие и другие многообразные стволовые, подкорковые и корковые структуры, но вышеописанный механизм возникновения боли, по–видимому, является ведущим.
По данным многолетних наблюдений клиники нервных болезней стоматологического факультета Московского государственного медико–стоматологического университета, невралгией тройничного нерва женщины заболевают чаще мужчин в соотношении 3:1, правосторонняя локализация встречается в 70% , левосторонняя в 29%, а двусторонняя – в 1%. Средний возраст, поступающих больных НТН в клинику впервые составляет 55 лет, тогда как анамнестические данные свидетельствуют о начале заболевания на 8–10 лет раньше. Первый приступ боли без всякой видимой причины наступает в 34%, совпадает с лечением зубов в 27%, с отрицательными эмоциями – у 17%, у остальных началу заболевания сопутствуют самые различные факторы (внезапное переохлаждение лица, респираторная инфекция, локальные травмы и др.).
Только у 23% больных НТН дебютирует развернутым болевым синдромом, тогда как у остальных – ограниченными, локальными, малоинтенсивными, стреляющими, дергающими или прокалывающими болями в области альвеолярного отростка или медиальных отделах лица. Такие приступы боли возникали по несколько раз в день, без четкой связи с запускающими факторами или зонами. Разнообразные виды амбулаторной терапии (акупунктура, парантеральная витаминотерапия, физиотерапия), приводили к прекращению болевого синдрома в среднем на 18 месяцев. У некоторых пациентов регресс таких умеренных болевых проявлений происходил и без всякого лечения.
Развернутый типичный болевой пароксизм невралгии тройничного нерва достаточно характерен и состоит из нескольких ключевых симптомов:
1. Кратковременная, никогда не превышающая двух минут (в среднем 10 – 12 секунд) чрезвычайно интенсивная боль стреляющего характера, сравниваемая больными с ударом электрического тока.
2. Между отдельными приступами боли имеется «светлый промежуток», разной продолжительности, в зависимости от характера обострения.
3. Рисунок боли всегда имеет определенную протяженность в границах сегментарной иннервации тройничного нерва и существенно не изменяется при последующих обострениях.
4. Наличие пусковых зон – гиперчувствительных участков на коже лица (обычно в области носогубного треугольника) и в полости рта, слабое раздражение которых приводит к типичному болевому приступу.
5. Наличие запускающих факторов – действий или условий, при которых возникают типичные присупы боли при НТН. Чаще всего это умывание, жевание, глотание, разговор, иногда даже дуновение ветра.
6. Типичное болевое поведение. Как правило, во время приступа боли больные не плачут, не кричат, а замирают в одной позе, в которой их застает приступ и, стараясь не двигаться, пережидают болевой период. Иногда растирают зону боли или давят на нее.
7. Избегание раздражения пусковой зоны. Когда больного просят указать ее, он не доносит палец на несколько сантиметров до гиперчувствительного участка, опасаясь спровоцировать приступ боли, а когда врач пытается коснуться этого участка, непроизвольно отшатывается.
8. На высоте болевого приступа могут возникнуть подергивания лицевой мускулатуры, однако в последнее время, в связи с применением для лечения НТН противоэпилептическими препаратами, этот симптом встречается редко.
9. Отсутствие чувствительного дефицита в зоне боли. Исключение при этом составляют больные после хирургических методов лечения НТН.
Традиционно описываемая болезненность точек выхода ветвей тройничного нерва на лицо (супраорбитальная вырезка, подглазничное и подбородочное отверстие) существенного диагностического значения не имеют, а возникающий при этом болевой приступ связан со стимуляцией пусковых зон соответствующего участка лица.
Первый визит при дебюте НТН, как правило, происходит к стоматологу, так как гиперчувствительные зоны у подавляющего числа больных располагаются не только на лице, но и в полости рта. До конца XX века, когда стоматологи были в меньшей степени знакомы с этиологией НТН, на стороне болевых приступов нередко ошибочно удалялись здоровые зубы. Следует, впрочем, заметить, что удаление зубов производилось по настоятельному требованию самих больных, связанному с тем, что после очередного удаления зуба болевые пароксизмы на некоторое время прекращались. Такое явление можно объяснить с позиций теории «ворот боли», когда раздражение рецепторов глубокой чувствительности околозубных тканей приводит к выделению тормозных медиаторов в стволовом ядерном комплексе тройничного нерва и временному прекращению приступов невралгии.
В период ремиссий сохраняется фобический синдром, с формированием охранительного поведения, т.к. больные, опасаясь наступления рецидива заболевания, всегда едят на половине рта противоположной боли и укутывают голову даже в теплую погоду.
Стадия развернутых болевых приступов может продолжаться десятки лет с ремиссиями и обострениями, но со временем, в старческом возрасте типичные невралгические приступы боли приобретают невропатические черты в виде легких болей, уменьшения интенсивности острой боли возникновения тупой постоянной атипичной лицевой боли.
По–видимому, определенная стадийность в течении НТН объясняется особенностями поражения корешка тройничного нерва под влиянием сдавления патологическими образованиями мосто–мозжечкового угла.
Следует иметь в виду, что при стойком болевом синдроме, появлении симптомов неврологического дефицита как со стороны тройничного, так и других черепных нервов (особенно лицевого и слухового), следует проводить тщательное обследование структур задней черепной ямки (МРТ, слуховые вызванные потенциалы и др.) для выявления возможного объемного образования и неотложного нейрохирургического вмешательства.
- Вторичная НТН при поражениях центральной нервной системы характеризуется внезапными, интенсивными повторяющимися болями в зоне распределения одной или нескольких ветвей тройничного нерва, которые по своему проявлению существенно не отличаются от приступов типичной НТН, кроме большей продолжительности во времени отдельного пароксизма и быстрого присоединения сенсорного дефицита.
- Симптоматическая НТН встречается, по нашим данным, у 7% больных рассеянным склерозом. Клинические проявления мало отличимы от таковых при типичной невралгии тройничного нерва, кроме наличия синдрома Лермитта краниоцервикальной локализации и триггерных факторов в виде поворотов головы.
Вторичной НТН при лицевой травме присуща хроническая, пульсирующая, жгучая боль с пароксизмальными усиливающимися приступами в зонах распределения конечных ветвей тройничного нерва. Болевой синдром отличается умеренностью, продолжительностью, со временем присоединяются незначительные трофические нарушения. Хронологически начало заболевания совпадает с травмой лица, реконструктивными операциями или затрудненным удалением зубов.
SUNCT – синдром (англ. аббревиатура слов – кратковременная, односторонняя, невралгоподобная боль с конъюнктивитом и слезотечением). Проявляется односторонними, длящимися десятки секунд, обычно дневными периорбитальными болями, сопровождающимися преходящим конъюнктивитом, слезотечением и потением лба. Неврологического дефицита нет.
Единственным эффективным препаратом для консервативного лечения НТН является карбамазепин (Тегретол и др.). Карбамазепин, синтезированный Шиндлером в 1957 г. и введенный в клиническую практику терапии НТН Блумом в 1963 г., представляет по своим химическим свойством призводное иминостильбена, способность которого уменьшать проницаемость мембран нейронов, участвующих в ноцицептивных реакциях, для натрия и обусловливает его противоболевое действие.
Тегретол оказывает противосудорожный и одновременно психотропный эффект. Его можно назначать как основное лечебное средство, так и в сочетании с другими противоэпилептическими препаратами. Психотропный эффект Тегретола способствует повышению коммуникабельности больных и их социальной реабилитации. При эссенцальной невралгии тройничного нерва Тегретол в большинстве случаев предупреждает появление пароксизмальных болей. Тегретол вызывает быстрое улучшение при психических и вегетативных симптомах.
Тегретол – противоэпилептический препарат, с периодом полураспада 20–40 часов (при повторных приемах и комбинированной терапии с другими противосудорожными препаратами он может снижаться до 8–12 часов), достаточно полно, но медленно и неравномерно всасывается из стандартных таблеток в верхнем и нижнем отделах кишечного тракта, с достижением максимального уровня содержания в сыворотке крови через 4 – 8 часов. Активное вещество карбамазепин соединяется с белками плазмы (около 75%), почти полностью метаболизируется в печени и переходит в активный метаболит – эпоксид, также обладающий противосудорожными свойствами.
Противопоказаниями к этому препарату являются заболевания костного мозга, предсердно–желудочковая блокада, гипонатриемия, комбинирование с ингибиторами моноаминооксидазы, препаратами лития, малые эпилептические припадки. Эффективность действия карбамазепина повышают дилтиазем, верапамил, никотинамид, эритромицин, а снижают вальпроаты, галоперидол, фенобарбитал. Препарат выпускается в виде таблеток 200 и 400 мг, таблеток с пролонгированным действием с разделительной бороздкой по 200 и 400 мг, разжевываемых таблеток по 100 мг и в виде сиропа (2%) (флаконы по 100 и 250 мл).
При НТН обычно назначается следующая схема лечения:
– два дня по 100 мг 3 раза в сутки (суточная доза 300 мг), – два дня по 200 мг 2 раза в сутки (суточная доза 400 мг), – два дня по 200 мг 3 раза в сутки (суточная доза 600 мг), – три дня по 200 мг 4 раза в сутки (суточная доза 800 мг).
При отсутствии противоболевого эффекта переходят к более высоким дозировкам – 1000 и 1200 мг в сутки, с распределением на 4–6 приемов. Рекомендуемая начальная доза для пациентов пожилого возраста составляет по 100 мг 2 раза/сут. При достижении достаточно выраженного результата следует остановиться на соответствующей суточной дозе в течение месяца и затем также медленно снизить эффективную дозу. Лечение карбамазепином на таком количестве необходимо продолжать без перерыва не менее, чем полгода, а затем перевести на поддерживающие дозы (200–400 мг в сутки в два приема). В последнее время карбамазепин (Тегретол) производится в сиропе, что хорошо переносится больными НТН.
Таблетки и сироп Тегретола следует принимать вместе с едой или после еды с небольшим количеством жидкости. Сироп следует взбалтывать до употребления. Разжевываемые таблетки следует принимать после еды с небольшим количеством жидкости. Таблетки с пролонгированным действием (или целиком или, если так выписано, только половину) проглатывать вместе с едой или после еды с небольшим количеством жидкости, не разжевывая их. Разжевываемые таблетки и сироп особенно годятся для пациентов, которые с трудом проглатывают таблетки. Благодаря медленному, контролированному высвобождению активного вещества из таблеток, имеющих бороздку для деления, суточную дозу можно, как правило, принимать в 2 приема. Перед началом лечения необходимо провести исследование функции печени и картины крови. Впоследствии анализ крови следует проводить в течение первого месяца лечения еженедельно, а затем ежемесячно. Контроль функции печени должен осуществляться периодически. Непрогрессирующая или устойчивая асимптоматическая лейкопения, которая часто наблюдается, в общем не требует отмены препарата. Однако лечение Тегретолом следует прекратить при появлении прогрессирующей лейкопении или лейкопении, сопровождающейся клиническими симптомами, такими как лихорадка или ангина. Препарат обладает хорошей переносимостью. В отдельных случаях, особенно в начале лечения, могут наблюдаться такие побочные действия, как потеря аппетита, сухость во рту, рвота, диарея, запор, головная боль, головокружение, сонливость, атаксия, нарушения аккомодации, диплопия, у пожилых людей может наблюдаться спутанность сознания и возбуждение. Эти побочные явления, как правило, исчезают через 7–14 дней сами собой или после временного уменьшения дозы Тегретола.
Менее эффективным препаратом, чем карбамазепин, но все же обладающим достаточно выраженнным противоболевым действием, является фенитоин. Фенитоин назначается 2–3 табл в сутки, противопоказания – нарушения функций печени и почек, кахексия, нарушения сердечного ритма, порфирия. Среди побочных реакций наиболее часто встречаются ажитация, вертиго, гиперплазия десен, контрактура Дипюитрена и др. Эффективность этого препарата повышают пропанолол, хлордиазепоксид, а снижают – стероиды, фолиевая кислота, галоперидол.
У ряда больных НТН противоболевое действие оказывают некоторые другие препараты, ряд убывающей эффективности которых представлен следующим образом – карбамазепин, фенитоин, клоназепам, вальпроевая кислота.
В период обострения НТН используется внутривенное (более эффективно капельное) введение натрия оксибутирата, по 5 мл 20 % раствора дважды в сутки (противопоказанием является гипокалемия), внутривенное струйное введение никотиновой кислоты 1%, начиная с 1 мл, с постепенным повышением до эффекта «воспламенения» (обычно 6–8 мл) и снижением к исходной дозе.
В период обострения применяется ультрафонофорез гидрокортизона, лазеропунктура на болевые точки, классическая акупунктура.
При сопутствующих спастических состояниях, сопровождающихся болевым синдромом при НТН, используются антиспастические препараты – миорелаксанты. Одним из представителей этой группы является тизанидин (Сирдалуд). Сирдалуд – миорелаксант центрального действия. Стимулируя пресинаптические a2–адренорецепторы, он приводит к угнетению полисинаптической передачи возбуждения в спинном мозге, вызывающей мышечный гипертонус. Препарат эффективен при болях умеренной или высокой интенсивности, особенно когда боль усиливается в течение ночи. Препарат характеризуется хорошей переносимостью. Доза подбирается индивидуально в течение 2–4 нед. и составляет 2–6 мг/сут.
При неэффективности консервативной терапии альтерантивым методов являются нейрохирургические методы лечения – ретрогассеральная терморизотомия, микроваскулярная декомпрессия тригеминального корешка и др
Контент доступен под лицензией Creative Commons «Attribution» («Атрибуция») 4.0 Всемирная.
Поражение корешка тройничного нерва. Признаки поражения корешков 5 пары черепных нервов
Поражение корешка тройничного нерва наблюдается при воспалительных процессах в оболочках мозга (лептоменингиты), при процессах в мостомозжечковом углу (невринома VII пары, растущая в направлении к средней черепной ямке, опухоль мозжечка, его оболочек). Причиной тригеминальной и глоссофарингеальной невралгии может быть также компрессия корешка тройничного нерва сосудами (верхней, нижней передней мозжечковыми артериями). Клиника поражения корешка тройничного нерва в значительной степени зависит от природы заболевания. При невриноме VIII пары, когда процесс развивается в достаточной степени медленно, боль в области лица, как правило, отсутствует, и о поражении корешка мы можем думать на основании снижения роговичного рефлекса на стороне снижения слуха. Отсутствие болевого синдрома или его чрезвычайная редкость связаны с гибелью чувствительных волокон, составляющих корешок V пары, в результате его сдавления или смещения.
При опухолях мозжечка или оболочек, покрывающих мозжечок (арахноэндотелиоме), также могут наблюдаться симптомы со стороны тройничного нерва. Причинами их могут быть или непосредственное сдавление корешка опухолью или компрессия его вследствие повышения внутричерепного давления. При этом на стороне опухоли, реже на противоположной, снижается роговичный рефлекс, в некоторых случаях беспокоят парестезии в зоне иннервации той или иной ветви.
Поражение корешка тройничного нерва может прослеживаться при дислокационных синдромах, например, синдроме поражения ромбовидного мозга. Он заключается в спонтанном вертикальном или горизонтальном нистагме, анизокории, расстройствах чувствительности в зоне иннервации тройничного нерва, парезах отводящих нервов, периферической нейропатии лицевых нервов, в снижении слуха, расстройстве функции блуждающих нервов, неравномерности сухожильных рефлексов, пирамидных знаках, нарушениях поверхностной чувствительности и наблюдается при опухолях мозжечка, не прорастающих в ствол.
Нами диагностирован синдром ромбовидного мозга у пациента 60 лет с опухолью левого полушария мозжечка больших размеров, компремирующей ствол мозга по результатам нейровизуализации. В течение приблизительно года больного беспокоили периодические головные боли большой интенсивности (выяснить их детали из-за тяжести состояния не удалось), но родственники указывали, что каждый раз во время приступа больной говорил, что «скоро умрет», артериальное давление (АД) во время приступов не повышалость, к медицинской помощи не прибегал. В день госпитализации развился очередной приступ головной боли, больной перестал говорить, трудно стало владеть левыми конечностями. Диагностировано острое нарушение мозгового кровообращения. Спустя несколько часов после поступления в стационар у больного развилась гипертермия до 38, 8°С, стал выявляться негрубый менингеальный синдром - ригидность затылочный мышц на два поперечных пальца, симптом Кернига на 60°.
Неврологически статус на момент повышения температуры: умеренное оглушение, зрачки обычной величины и формы, зрачковые реакции сохранены, парез взора вверх, не доводит левое глазное яблоко кнаружи на 3 мм, парез лицевой мускулатуре по периферическому типу слева, гипалгезия на лице слева в зонах иннервации тройничного нерва, поперхивается при приеме жидкой пищи, мягкое нёбо малоподвижно, небные рефлексы не вызываются, глоточные снижены, больше слева, речь с носовым оттенком. Чувствительных нарушений нет, движении в конечностях в полном объеме, сила сжатия кистей рук в пределах пяти баллов, по остальным мышечным группам не проверялась из-за тяжести состояния больного. Рефлексы с рук умеренной живости, равномерны, с ног -не вызываются. Грубая атаксия при выполнении координационных проб в левых конечностях, в них же - диффузная мышечная гипотония. АД 200/90 мм рт. ст. при пульсе 60/мин.
Высокие цифры АД, наличие локальной неврологической симптоматики (мозжечковая слева), острое развитие заболевания давали основание для диагностики острой сосудистой катастрофы. Данное мнение казалось бы подтверждалось выраженностью мозжечковой симптоматики, проявившей себя остро (родственники ранее не замечали у больного каких-либо нарушений координации). Остальная симптоматика была расценена нами как результат дислокационного синдрома с воздействием на ствол, в том числе и высокие цифры АД в сочетании с брадикардией (синдром Кушинга). Последнее мнение подтверждалось регрессом ряда симптомов под влиянием дегидратирующих препаратов - у больного регрессировал менингеальный синдром, вертикальный парез взора, расстройства чувствительности на лице, восстановились речь и глотание, функция наружной прямой мышцы слева.
Тяжелые приступы головной боли, возникающие вне подъемов АД обязывали провести дифференциальный диагноз с опухолью мозжечка. Последний диагноз был подтвержен результатами МРТ-исследования.
Поражение корешка тройничного нерва при лептоменингите отличается большим своеобразием, которое связано с неравномерным поражением окружающих корешок оболочек или вовлечением в процесс сосудов. При ном в зоне иннервации одной ветви боль может быть постоянной, сопровождаться парестезиями или некоторым снижением чувствительности и роговичного рефлекса, в зоне другой ветви могут наблюдаться явления невралгии, в зоне третьей - нейропатии. На начальных этапах заболевания неврологическая симптоматика отличается малой выраженностью, неопределенностью, с течением времени усугубляется. Наряду с клиникой поражения корешка тройничного нерва обнаруживаются признаки поражения и других ЧН задней и средней черепных ямок.
При рассеянном склерозе наблюдается подобная клиническая картина поражения корешка тройничного нерва, однако, она характеризуется непостоянством симптомов, их летучестью, переходом симптомов на другую половину лица. Сам характер болевого пароксизма при рассеянном склерозе может ничем не отличаться от приступа типичной невралгии, иногда напоминает симптоматическую невралгию. Для лептоменингита и рассеянного склероза курковые зоны и болевой тик нехарактерны.
Невралгия тройничного нерва - симптомы и лечение
Что такое невралгия тройничного нерва? Причины возникновения, диагностику и методы лечения разберем в статье доктора Новикова Юрия Олеговича, мануального терапевта со стажем в 41 год.
Над статьей доктора Новикова Юрия Олеговича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов
Определение болезни. Причины заболевания
Невралгия тройничного нерва (НТН, Neuralgia n. trigemini, Prosopalgia) — хроническое заболевание, для которого характерны интенсивные боли стреляющего и/или жгучего характера в области лица, при этом расстройств чувствительности не выявляется.
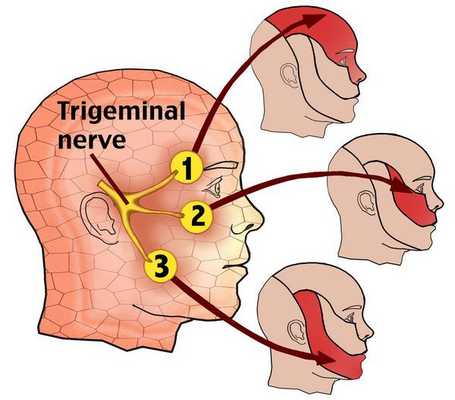
По данным Всемирной организации здравоохранения, распространённость заболевания находится в пределах 2-4 человек на 100 000 населения. Чаще встречается у женщин 50-69 лет. Преобладает правосторонняя локализация. [1] [2] Примерно в 3% случаев возможен двусторонний процесс, частота которого возрастает в ходе увеличения длительности заболевания. [3]
Причины невралгии тройничного нерва
Невралгия V нерва может быть проявлением как поражения отдельных ветвей, так и его ядер в области ствола головного мозга и продолговатого мозга.
Поражения отдельных ветвей V нерва возникают в связи с переломом черепа, менингитом или рассеянным склерозом, объёмными образованиями головного мозга, саркоидозом или аневризмами близлежащих сосудов.
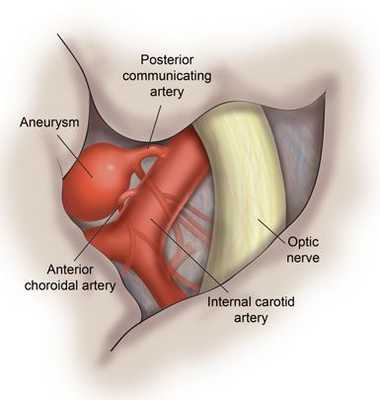
Поражение комплекса ядер также может быть связано с сосудистым процессом, объёмными образованиями, различными энцефалитами, рассеянным склерозом, сирингобульбией и сирингомиелией.
Кроме того, поражение V нерва может быть одним из признаков краниальной полиневропатии, связанной с отравлением трихлорэтиленом и другими химическими веществами, или ранним признаком некоторых заболеваний соединительной ткани, таких как склеродермия.
Некоторые проявления НТН возможны как сопутствующие признаки невропатии VII (лицевого) нерва. Это связано с единым кровоснабжением.
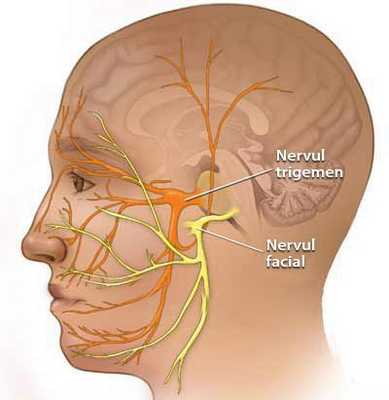
Также существует эссенциальная или идиопатическая НТН.
Факторы риска невралгии тройничного нерва
К факторам риска развития заболевания некоторые авторы относят:
- Генетический дефект в хромосоме 32Р, брахидактилию и наследственную форму гипертензии, которая передаётся от одно из родителей. Эти нарушения сочетаются с патологической извитостью или стенозом задней нижней мозжечковой или позвоночной артерий, что приводит к сдавлению переднебоковых отделов продолговатого мозга. , который снижает эластичность сосудов и увеличивает механическое воздействие пульсовой волны на корешок тройничного нерва.
- Сдавление ветвей тройничного нерва в костном канале, на месте которого повреждается оболочка, окружающая нервные волокна.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы невралгии тройничного нерва
Основной симптом невралгии тройничного нерва — это интенсивная боль в области лица. Боли при невралгии бывают двух видов:
- постоянные, тупые, периодически усиливающиеся боли без широкой иррадиации, возникающие в области распространения той или другой ветви нерва и не сопровождающиеся выраженными вегетативными реакциями;
- боли пароксизмального характера, длящиеся от нескольких минут до нескольких часов. [4][5]
Интенсивность приступов различна: от несильных, но частых, продолжающихся несколько секунд, до сильных и непереносимых, продолжающихся минутами и причиняющих сильные страдания.
Приступы нередко возникают спонтанно, без каких-либо раздражителей, либо в результате попадания твёрдой и холодной пищи в рот, прикосновений, сквозняков, переохлаждений под кондиционером, движений челюстями и т. п.
Приступ начинается обычно с болей в одной ветви нерва — месте первичного поражения, затем боль распространяется на другие ветви, нередко иррадиирует в затылок, к ушным нервам, в шею и даже в область грудных нервов.
Сильные приступы обычно сопровождаются вегетативными рефлекторными реакциями: покраснением лица, слезотечением, жидкими выделениями из носа, слюнотечением, иногда отёком щеки, века, небольшим припуханием половины носа.
К симптомам воспаления тройничного нерва также относится общее беспокойство, потирание болевой зоны рукой, давление на эту зону, причмокивание. Это наслоение новых раздражений, очевидно, ускоряет момент возникновения тормозного состояния в центре болевых восприятий, которым обычно сменяется приступ.
В качестве двигательных проявлений в связи с болевым приступом возникают тикообразные подёргивания мышц или спазматические сокращения. Максимальные подёргивания или сокращения мышц соответствуют, в основном, зонам, с которых начинается боль, т. е. местам первичного поражения.
При длительном заболевании иногда отмечается поседение волос головы на поражённой стороне.
Иногда пароксизмальные невралгии сопровождаются высыпанием herpes zoster (опоясывающий герпес), располагающегося соответственно первичным поражениям тех или других ветвей, иногда поражающего слизистую роговицы.
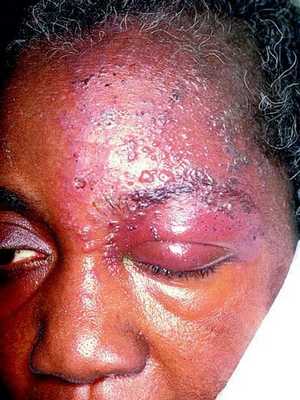
Периоды обострений могут чередоваться с периодами ремиссий, которые длятся месяцами, иногда годами.
Вне приступа обычно не наблюдается никаких расстройств: ни болевых точек, ни объективных расстройств чувствительности. Иногда можно отметить снижение болевой чувствительности главным образом в районе той ветви, которая являлась местом первичного поражения. Реже снижение чувствительности обнаруживается в области всех ветвей тройничного нерва. В отдельных случаях вне приступов больные испытывают лёгкие тупые боли. Болевые ощущения возникают в любое время, но чаще во сне. [6] [7]
Патогенез невралгии тройничного нерва
Патогенез невралгии тройничного нерва, как и локализация процесса, остаётся до конца неясным. Считается, что причиной данного страдания является сдавление корешка нерва в месте его выхода из моста изменёнными сосудами или опухолью, а причиной патологии у больных с рассеянным склерозом — образование бляшки в области чувствительного ядра тройничного нерва.
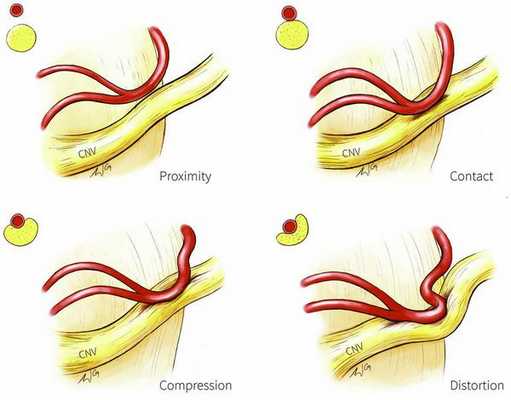
Предполагают центральную локализацию поражения на уровне понтобульбоспинальных центров, есть мнения о поражении в нисходящем корешке, связанном с ядром, или на уровне задних корешков. Имеющиеся патологоанатомические исследования, как правило, обнаруживали в гассеровых узлах изменения воспалительного или рубцового характера. Патологический очаг, изменяющий функцию узлов, влечёт за собой функциональные нарушения в расположенном выше зрительном бугре. Очаг раздражения в узле периодически под влиянием обычно внешних раздражений ведёт к возбуждению последнего с последующим возбуждением в расположенных выше центрах. Начавшись с одной точки, возбуждение затем распространяется по этим центрам. Далее сверхсильное возбуждение клеток сменяется торможением, которое распространяется в том же порядке, в каком происходила иррадиация болей. Результатом полного тормозного состояния является прекращение болей.
В этой схеме, объясняющей возникновение приступа пароксизмальной невралгии, имеется аналогия с эпилептическими припадками, только с той разницей, что реализация невралгических припадков ограничивается областью подкорки, и эти припадки никогда не ведут к последующему разлитому торможению коры головного мозга. Впрочем, это бывает иногда и при истинной парциальной эпилепсии. Если исходить из данного положения, то станет понятным, что наслаивание новых раздражений ускорит наступление тормозного состояния, т.е. конца приступа. К этим приёмам обычно и прибегают больные для купирования приступа. [8] [9]
Классификация и стадии развития невралгии тройничного нерва
Невралгия тройничного нерва бывает:
- первичной — истинной (эссенциальная или идиопатическая);
- вторичной — симптоматической:
- центральной;
- периферической (компрессионной).
Классификация по этиологическому фактору:
- травматическая НТН;
- инфекционная НТН;
- НТН в результате патологии обмена веществ в организме.
Классификация по уровню поражения:
- дентальная плексалгия;
- невралгия носоресничного нерва (синдром Чарлина);
- невралгия ушно-височного нерва (синдром Фрейя);
- синдром крылонебного узла (синдром Сладера);
- глоссофарингиальная невралгия;
- SUNCT-синдром;
- синдром поражения полулунного узла.
Классификация по нарушению функций:
- нарушение чувствительной функции тройничного нерва;
- нарушение двигательной функции тройничного нерва.
Осложнения невралгии тройничного нерва
Осложнения симптоматических вариантов НТН зависят в первую очередь от этиологии. При нейроинфекционных процессах, объёмных образованиях, аневризмах близлежащих сосудов, демиелинизирующих заболеваниях наиболее вероятны осложнения от основных заболеваний, вплоть до инвалидизации и летального исхода.
В случае идиопатической НТН чаще всего наблюдается переход в хроническую стадию: болезнь носит длительный характер, тянется непрерывно или с интервалами различной продолжительности, почти не поддаваясь окончательному излечению. Однако в некоторых случаях отмечают длительную ремиссию до 5-7 лет, но затем боли возобновляются. В периоды ремиссий типично щадящее поведение пациентов с НТН — они предпочитают жевать одной половиной рта, даже в тёплую погоду укрывают голову.
В начальных стадиях болезни, когда её причина установлена, соответствующее лечение может быстро ликвидировать воспалительный процесс без остаточных явлений в виде образования рубцов. Если рубцы образуются, рецидив болезни почти неизбежен — она приобретает хроническое течение.
В случае длительно протекающих невралгий нередки признаки нарушения трофики (питания) тканей в зоне иннервации нервного корешка, таких как сальность и истончение кожи. В случае НТН I ветви вероятны выпадение ресниц и бровей, вплоть до трофических язв роговицы. Кроме того в зоне иннервации снижается тактильная и/или температурная чувствительность.
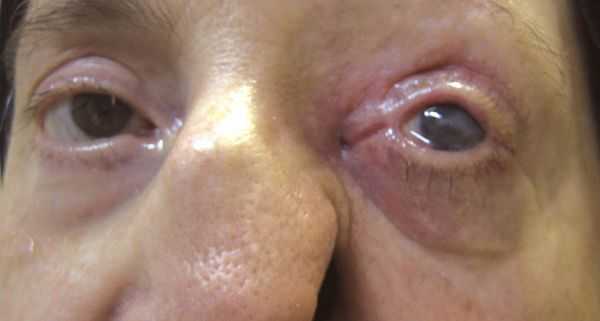
Хронические лицевые боли, обусловленные НТН, приводят к снижению порога болевой чувствительности и могут быть «маской» скрытой депрессии. И наоборот, при длительно существующей хронической боли присоединяется депрессия, вследствие общности патогенетических механизмов. [11]
Диагностика невралгии тройничного нерва
Когда следует обратиться к врачу
При НТН посетить доктора нужно как можно раньше, так как в некоторых случаях боль может быть вызвана новообразованием, инфекцией или демиелинизирующим заболеванием.
Подготовка к посещению врача
Особая подготовка не требуется. Если у пациента есть результаты нейровизуализации, то снимки стоит взять с собой.
Инструментальная диагностика
В первую очередь при подозрении на НТН необходимо выполнить магнитную томографию или компьютерную томография головы с целью исключения серьёзной патологии.
Важно дифференцировать НТН с сирингомиелией и сирингобульбией, иногда начинающихся болями в области тройничного нерва, которые могут приобрести пароксизмальный характер. Наличие характерных для сирингомиелии симптомов и дефектов физического развития позволяют установить правильный диагноз.
Иррадиирующие боли при заболеваниях придаточных полостей носа, зубов сравнительно легко дифференцируются от невралгии. Боли тупые, не носят пароксизмальный характер, исчезают бесследно после излечения вызвавших их заболеваний. Если после излечения боли не проходят, следует думать о невралгии. Смешение невралгии с болями, иррадиирующими из зубов, нередко ведёт к ошибочному диагнозу и удалению здоровых зубов.
Боли в районе первых ветвей тройничных нервов, наблюдаемые при тиреотоксикозах, необходимо относить к токсическим невралгиям. Они всегда двусторонние, часто сочетаются с затылочными болями, носят упорный характер. Специальное лечение обычно снимает эти боли.
Дифференциальная диагностика
Инфекционные невралгии тройничного нерва приходится дифференцировать с невралгиями неинфекционной этиологии. В пожилом возрасте такие невралгии могут быть обусловлены склеротическими изменениями отверстий, через которые проходят ветви тройничного нерва, с кровоизлияниями в нерв или гассеров узел.
Этиологический диагноз приходится ставить только на основании анамнестических данных. Клинические признаки могут быть сходны только при склеротическом поражении одной ветви, пароксизмы не так сильны и не приобретают широкой иррадиации. Невралгии, возникшие в результате оболочечных воспалительных процессов и неопластических процессов в области гассерова узла и корешков, тройничного нерва, кариозных заболеваний пирамидки распознаются сравнительно легко. При всех этих заболеваниях обычно в процесс вовлекаются другие черепные нервы: слуховой, лицевой, отводящий. [12] [13]
Лечение невралгии тройничного нерва
Медикаментозное лечение
Медикаментозное лечение включает в себя приём антиконвульсантов. Лучше всего зарекомендовал себя карбамазепин («Тегретол», «Финлепсин»), который назначают по схеме, начиная со 100 мг, постепенно увеличивая дозу до 600-800 мг в зависимости от переносимости и наличия нежелательных явлений. Приём обычно длится 1-2 недели, далее, при улучшении состояния, отменяется, постепенно снижая дозировку.
Препаратами второго ряда являются баклофен, тизанидин и антидепрессанты, которые вначале назначаются в условиях стационара, а затем применяются в амбулаторных условиях с постепенной отменой при достижении улучшения.
Также дополнительно применяют витамины группы B и сосудистые препараты.
Используют блокады анестетиками в местах выходов соответствующих ветвей тройничного нерва, акупунктуру и остеопатические методы коррекции.
Физиотерапия
Из физиотерапевтических методов в остром периоде заболевания и во время приступа местно используют умеренное тепловое и/или ультрафиолетовое воздействие. Широко применяют курсовое воздействие диадинамическими токами, которые оказывают обезболивающее и противовоспалительное воздействие. В упорных случаях возможно использование анальгетиков типа прокаин, тетракаин, эпинефрин.
В подостром периоде положительно зарекомендовал себя эндоназальный электрофорез 4% раствора прокаина и 2% раствор витамина В1.
В случае хронических форм НТН показан массаж лица, грязевые или парафин-озокеритовые аппликации на воротниковую область.
Многообещающие перспективы сосредоточены на использовании ботулинического токсина. [18]
Хирургическое лечение
При неэффективности консервативной терапии показаны нейрохирургические методы лечения:
- невротомию или нервэктомию (перерезание или удаление нерва);
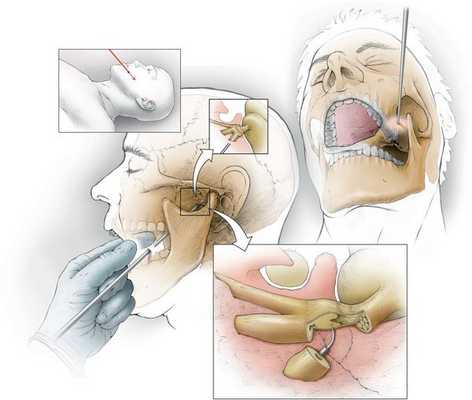
- клипирование аневризматически расширенных артерий — на мешотчатое расширение артерии накладывается металлическая скобка, прекращающая кровоток в этом расширении;
- ликвидация сдавления нерва в костных каналах внутри черепа — частично удаляются костные стенки канала;
- термическая коагуляция узла тройничного нерва;
- операции на гассеровом узле и чувствительном корешке тройничного нерва — электрокоагуляция, криодеструкция. [14][15][16][17]
Дополнительные методы лечения
Также используются когнитивно-поведенческая терапия, физические упражнения, релаксация, биологическая обратная связь, окклюзионные шины и трейнеры, массаж и многое другое как дополнительные методы помощи при хронических лицевых болях. [19]
Как снять боль при невралгии тройничного нерва
Самолечение при невралгии тройничного нерва может навредить пациенту. Уменьшить и предотвратить вероятность новых приступов можно, если своевременно лечить воспалительные и инфекционные заболевания, уменьшить психоэмоциональное перенапряжение, соблюдать режим труда и отдыха, не злоупотреблять алкоголем, острыми и горячими блюдами.
Прогноз. Профилактика
Прогноз эффективности лечения и длительности ремиссии зависит от степени нарушения тройничного нерва, своевременности начатого лечения, а также возраста пациента. Бесспорно, наилучший прогноз восстановительного лечения НТН можно ожидать при вторичных симптоматических проявлениях, когда причина не вызывает сомнения и хорошо поддаётся соответствующей терапии (например, одонтогенная или инфекционная НТН). При идиопатических НТН, этиология которых не ясна, курация наиболее затруднительна.
Профилактика прозопалгий имеет большое значение вследствие малых надежд на полное излечение хронических форм невралгий, поэтому профилактические мероприятия, в основном, сводятся к своевременному лечению заболеваний, которые могут провоцировать развитие НТН. Особое внимание необходимо уделить санации зубов, лечению ринитов и гайморита.
Важным условием профилактики является отсутствие переохлаждений и сквозняков. Необходимо избегать психотравмирующих факторов, закаляться. Немаловажная роль в профилактике принадлежит саногенезу, так как любое интеркуррентное заболевание как инфекционного, так и соматического плана, приводящее к ослаблению защитных сил организма, может привести к обострению НТН. [20] [21]
Неврит лицевого нерва - симптомы и лечение
Что такое неврит лицевого нерва? Причины возникновения, диагностику и методы лечения разберем в статье доктора Кричевцова Валерия Леонидовича, невролога со стажем в 32 года.
Над статьей доктора Кричевцова Валерия Леонидовича работали литературный редактор Елена Бережная , научный редактор Сергей Федосов
Неврит (невропатия) — это заболевание нервной системы, проявляющееся в нарушении функции нерва или определенной группы нервов.
В последние годы для обозначения синдромов поражения периферической нервной системы стали использовать греческое слово «pathos», что означает «страдание», а используемые ранее термины, например, «неврит», заменили на «невропатию», «радикулит» на «радикулопатию» и т. д. Если воспаляется несколько нервов, то это полиневропатия, если один нерв, то мононеврит. Когда причиной воспаления нервов является, например, диабет, говорят о диабетической полиневропатии, [1] а если инфекция, то об инфекционной полиневропатии (например герпес, дифтерия и т. д.); [2] если наследственный фактор, то это наследственная полиневропатия; если связанная с нарушением питания, например, злоупотреблением алкоголем, то алкогольная полиневропатия; если полиневропатия появилась на фоне сниженного иммунитета, то это идиопатическая полиневропатия и т. д. [3]
Многие типы периферической невропатии часто вызваны воздействием токсичных химических веществ, недоеданием, травмами и компрессией нервов, а также возникают как результат принятия определенных лекарств, например, препаратов для лечения рака и ВИЧ/СПИДа. [4]
В качестве примера рассмотрим такой распространенный вид невритов, как неврит лицевого нерва, называемый еще параличом Белла, частота встречаемости которого составляет 23 человека на 100 тыс., во всех возрастных группах независимо от пола. Средний возраст заболевших — 40 лет.
Чаще всего паралич лицевого нерва возникает в результате местного переохлаждения. Очагами инфекции нередко служат хронические процессы в полости рта, горла, уха. При остром отите поражение нерва вызывается периневральным отеком сосудистого происхождения. Но чаще паралич лицевого нерва вызывается вирусом herpes zoster в области наружного слухового прохода и барабанной перепонки. [5]
Неврит лицевого нерва развивается в результате:
- опухолевых процессов в мостомозжечковом углу и задней черепной ямке, височной кости, околоушной железе;
- черепно-мозговых травм;
- острого, хронического отита, мастоидита;
- инфекций — сифилиса, туберкулёза, болезни Лайма, ВИЧ-инфекций, малярии, дифтерии, тифа и др.;
- саркоидозов, коллагенозов, амилоидозов;
- синдрома Гийена–Барре;
- рассеянного склероза и многих других заболеваний.
- иногда развитие невропатии лицевого нерва наблюдается во время беременности на фоне нефропатии. [6]
Симптомы неврита
Для всех видов невропатий характерны признаки поражения периферической нервной системы:
- двигательные расстройства как результат поражения двигательных волокон;
- чувствительные расстройства как результат поражения чувствительных проводников;
- вегетативные расстройства, к которым приводит поражение вегетативных волокон. [7]
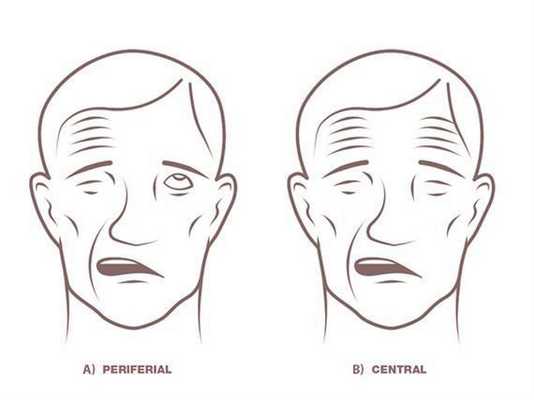
Если говорить конкретно о параличе лицевого нерва, то клиническая картина будет зависеть от того, какое место лицевого нерва по его длиннику поражено. Общие симптомы при любой локализации заключаются в параличе всей мимической мускулатуры лица: лобные складки, складки щеки исчезают, угол рта опущен, бровь приподнята к верху, глаз не закрывается веком, не моргает. Вследствие отсутствия движения век слезы не прогоняются к слезному каналу и выливаются наружу. Степень поражения лицевой мускулатуры бывает различной, от слабого пареза до паралича.

Патогенез неврита
Клиническое течение невропатий — это чаще хронический и длительный процесс, за некоторым исключением, когда на первый план выходят болевые синдромы или мышечная слабость, которые существенно нарушают качество жизни больного. Примерами острого процесса может быть дискогенный радикулит, неврит тройничного нерва, неврит лицевого нерва и др.
Неврит лицевого нерва отличается острым протеканием процесса, стремительно развивающейся слабостью мимических мышц, которая достигает максимума за несколько часов, реже — суток. Характеризуется слезотечением из-за слабости круговой мышцы глаза, иногда — сухостью глаза в результате того, что поражаются слезоотделительные волокна. У примерно 30% больных отмечается болезненная гиперчувствительность к звукам (гиперакузия), у половины — нарушается вкус на передних 2/3 языка с пораженной стороны. Общие симптомы (повышение температуры, слабость, потливость и др.) для неврита лицевого нерва нехарактерны. Кроме того, для этого заболевания не характерен медленно нарастающий парез мимических мышц (в течение недель или месяцев) — как правило, в таких случаях приходится говорить об опухолевой этиологии.
Некоторые исследователи (Лобзин В.С., 1963, 1980) расценивали паралич Белла как острое регионарное ишемическое заболевание лицевого нерва, требующее неотложной помощи. Было показано, что применение сосудорасширяющих и противоотечных препаратов в течение первых двух суток приводит к быстрому излечению. [7]
В пораженной мускулатуре в течение двух недель развивается изменение электровозбудимости, степень которой может быть различна, от легкого снижения до полной реакции перерождения. Поражение лицевого нерва обычно носит односторонний характер. Двустороннее поражение развивается одновременно или с промежутком в 1-2 дня, наблюдается редко.
Классификация и стадии развития неврита
I. Поражения нервных корешков, узлов, сплетений:
4. Травмы сплетений.
II. Множественные поражения корешков, нервов:
1. Инфекционно-аллергические полирадикулоневропатии.
2. Инфекционные полиневропатии.
4. Идиопатические и наследственные.
III. Поражения отдельных спинномозговых нервов:
1. Травматические мононевропатии;
2. Компрессионно-ишемические мононевропатии;
3. Воспалительные мононевропатии.
IV. Поражения черепных нервов:
1. Невропатия (невралгия, используется чаще) тройничного нерва;
2. Невропатия лицевого нерва;
3. Невропатия других черепных нервов.
V. Поражение вегетативных нервов:
1.Нарушения регуляции сосудов;
2.Нарушения регуляции мочеиспускания;
3.Нарушения регуляции моторики кишечники и т.д.
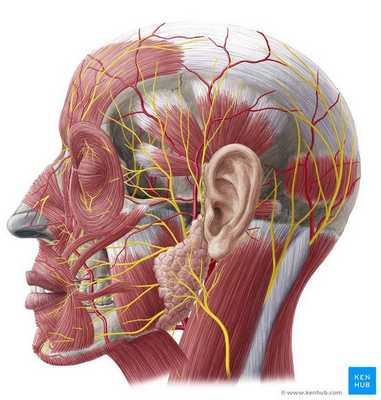
Невропатии черепных нервов:
(Классификация туннельных компрессионно-ишемических невропатий по Жулеву Н.М., Лобзину В.С. 1992 г.)
1.Туннельная компрессионно-ишемическая невропатия лицевого нерва. Паралич Белла неинфекционного происхождения, «идиопатический» паралич Белла.
2. Компрессионно-ишемическая невропатия — невралгия второй и третьей ветви тройничного нерва. Невралгия тройничного нерва туннельного происхождения.
3. Компрессионная невропатия-невралгия языкоглоточного нерва и блуждающего нервов.
Различают одно- и двусторонние поражения лицевого нерва; первичные идиопатические и вторичные в связи с воспалительными процессами в области костного канала височной кости.
Осложнения неврита
В целом острые невропатии, в отличие от хронических, достаточно хорошо лечатся, в легких случаях заканчиваются выздоровлением, в тяжелых — приобретают затяжное течение и зависят от патоанатомических изменений в нерве.
Неврит лицевого нерва нередко характеризуется контрактурами лицевой мускулатуры в качестве остаточных явлений. Патогенез их не ясен, возникают они не всегда. [5] На стороне контрактуры мимических мышц обнаруживаются сужение глазной щели, большая выраженность носогубной складки в покое, спонтанные гиперкинезы в области подбородка, спастические сокращения век, лицевые синкенезии, остаточный парез мимических мышц, у которых отмечается резко повышенная механическая возбудимость. Иногда наблюдается слезотечение. Синкенезии бывают разные, но чаще можно заметить:
- Веко-лобную;
- Веко-губную;
- Лобно-губную. [7]
Контрактуры усиливаются за счет отрицательных эмоций, физического и умственного напряжения, охлаждения и уменьшаются в состоянии общего комфорта, особенно благотворен при невропатиях сухой теплый климат. [3]
Диагностика неврита
Диагностика обычно не вызывает затруднений, так как клинические проявления паралича лицевой мускулатуры проявляют себя ярко и быстро.
Дифференциальную диагностику проводят с параличом лицевого нерва центрального генеза, болезнью Лайма (в этом случае необходима консультация инфекциониста), синдромом Рамсея-Ханта, синдромом Мелькерссона-Розенталя.
Если затронуты ядро или волокна внутри мозгового ствола, поражение лицевого нерва сопровождает центральный паралич или парез конечностей противоположной стороны (альтернирующий синдром Мийар-Гублера), иногда присоединяется поражение n. Abducentis (синдром Фовиля). Поражение n. facialis в месте выхода его из мозгового ствола обычно сочетается с поражением n. Vestibulocochlearis (глухота) и другими симптомами поражения мосто-мозжечкового угла. [7]
Диагностика невропатий включает ряд лабораторных и инструментальных исследований:
- общий анализ крови, общий анализ мочи;
- биохимический анализ крови (стандартный набор);
- анализ на сифилис, ВИЧ-инфекцию, болезнь Лайма;
- рентгенография органов грудной клетки для исключения саркоидоза, бруцеллёза;
- МРТ для исключения патологического процесса в стволе мозга или мостомозжечковом углу
- КТ для исключения патологии в области височной кости;
- электронейромиография позволяет подтвердить диагноз и оценить динамику заболевания;
- поясничная пункция с последующим исследованием спинномозговой жидкости для исключения нейроинфекции
Могут потребоваться консультации невролога, отоларинголога, инфекциониста и фтизиатра, если есть подозрение на саркоидоз или туберкулёз легких. [12]
Лечение неврита
Лечение должно носить экстренный характер и включать в себя:
- противовоспалительные препараты (преднизолон);
- противоотечные (магнезия);
- сосудистые (эуфиллин);
- витамины группы В;
- антиагреганты (гепарин). [9]
С учётом того, что в возникновении заболевания может участвовать вирус простого герпеса, дополнительно к преднизолону назначают антивирусные препараты в высоких дозах, например, ацикловир по 200 мг 5 раз в день.
В случае выраженного и/или длительного болевого синдрома добавляют НПВП (вольтарен). С целью улучшения проводимости нерва добавляют нейромидин. При затяжном течении добавляют электростимуляцию, УВЧ, парафиновые аппликации, лечебную гимнастику, лицевой массаж. [8]
В последние годы одним из наиболее популярных направлений в лечении невритов становится китайская медицина, использующая, в частности, иглоукалывание, прижигание и специально подобранные комплексы лечебных трав. [8] Для лечения неврита лицевого нерва назначаются «теплые» и «острые» травы, используются определенные точки воздействия [9] .
На Западе ведутся активные исследования влияния марихуаны на интенсивность болевого синдрома при невритах. Так, многочисленные исследования продемонстрировали высокую эффективность каннабиса у тех пациентов, которым не помогали другие лекарства. Два основных каннабиноида, обнаруженные в каннабисе, тетрагидроканнабинол и каннабидиол, активируют два основных каннабиноидных рецептора эндоканнабиноидной системы в организме. Эти рецепторы регулируют высвобождение нейротрансмиттеров и иммунных клеток центральной нервной системы для управления уровнями боли. Однако назначение марихуаны для лечения болевого синдрома при невропатии сопряжено с рядом сложностей. Несмотря на то, что в краткосрочной перспективе она хорошо переносится, долгосрочные последствия психоактивных и нейрокогнитивных эффектов употребления марихуаны в лечебных целях остаются неизвестными. Клиницисты должны с осторожностью назначать ее пациентам, особенно с болевым синдромом неневропатического происхождения. [14]
Как правило, в отношении неврита лицевого нерва можно сделать благоприятный прогноз. В большинстве случаев заболевание заканчивается полным выздоровлением, функции мимических мышц полностью восстанавливаются, с сохранением минимальной резидуальной симптоматики в некоторых случаях. Часть больных восстанавливается не полностью, формируются контрактуры мимических мышц и патологические синкинезии. Благоприятный прогностический признак — диагностирование неполного паралича у пациента в течение недели. [5] [6] [7]
Пациентам, перенесшим неврит лицевого нерва, следует беречься от переохлаждений, инфекций, выполнить санацию ротовой полости, правильно питаться, вести здоровый образ жизни, особенно остерегаться рецидива с противоположной стороны. [5]
Читайте также:
