ЭхоКГ левого желудочка при миокардите
Добавил пользователь Alex Обновлено: 29.01.2026
Причины и механизмы повреждения миокарда, классификация и критерии миокардита, лечение. Миокардиодистрофия.
Эта статья в формате видеолекции здесь.
Миокардиты представляют собой повреждения сердечной мышцы, и, как правило, носят воспалительный характер.
Этиология миокардитов:
I. Вирусы:
- грипп
- аденовирусы
- вирусы Коксаки и эховирусы
- полиомиелита
- вирус Эпштейна-Барр
- цитомегаловирус
- вирус иммунодефицита человека
Бактерии:
- дифтерии
- скарлатины
- туберкулёза
- брюшного тифа
- пневмококки
- стрептококки
- стафилококки
- спирохеты
- риккетсии
- паразиты
- грибки
II. Аллергия:
- лекарства, сыворотки, вакцины
- нутритивная аллергия
- бронхиальная астма
- болезнь Лайелла
- болезни соединительной ткани
- после пересадки органов
- при ожогах, при лучевых воздействиях
III. Токсические причины:
- алкоголь
- уремия
- тиреотоксикоз
Механизмы повреждения миокарда:
Происходит прямое миокардиоцитолитическое действие вследствие инвазии и репликации возбудителя в миокарде, клетка повреждается циркулирующими токсинами при системной инфекции. Повреждение клетки дает толчок к генерализированному воспалению, начинает развиваться диффузный процесс с повреждением миокарда.
Классификация миокардитов:
По этиопатогенезу:
- инфекционные или инфекционно-токсические
- аллергические (иммунные)
- токсико-аллергические
По распространенности:
- диффузные
- очаговые
По течению:
- острые
- подострые
- хронические (рецидивирующие)
По варианту течения:
- миокардит доброкачественного течения (очаговый)
- острый миокардит тяжелого течения (часто бывает летальный исход)
- миокардит рецидивирующего течения с повторениями обострений
- миокардит с нарастающей дилатацией полостей
- хронический миокардит с исходом в воспалительную миокардиопатию
По клинике
- малосимптомный вариант
- болевой вариант
- застойный вариант, когда сразу формируется сердечная недостаточность (СН)
- тромбоэмболический вариант
- аритмический вариант
- псевдоклапанный вариант
- смешанный вариант
По степени тяжести (зависит от того, насколько сильно и быстро прогрессирует СН):
- 1 степень (легкая форма) – у пациента нет кардиомегалии, нет СН и нет нарушений проводимости.
- 2 степень (среднетяжелая) – у пациента есть признаки увеличения сердца, эхокардиографические признаки дисфункции левого желудочка, AV-блокада 1 степени, блокада одной ветви пучка Гиса и признаки дисфункции синусового узла. Клинические и рентгенологические признаки застойной СН отсутствуют.
- 3 степень (тяжелая форма) – застойная СН, кардиогенный шок, синдром Морганьи-Эдемса-Стокса, желудочковые экстрасистолы высоких градаций, тахиаритмии, AV-блокады 2 и 3 степени, блокада 2-3 ветвей пучка Гиса, на ЭКГ – признаки очаговых изменений миокарда.
Критерии миокардитов
Всегда существует четкая связь с перенесенной инфекцией, поэтому необходимо тщательно собирать анамнез, уточняя, когда была перенесенная инфекция или аллергическая реакция. Чаще подвергаются заболеванию лица молодого возраста. У таких пациентов наблюдаются кардиалгии различного типа, астенический синдром (выраженная слабость и непереносимость физических нагрузок), одышка, сердцебиение. У пациента могут наблюдаться явления мозговой недостаточности, как результат гемодинамических нарушений. Могут быть боли в правом подреберье и отеки ног, как характеристика сердечной недостаточности.
Регистрируется увеличение границ сердца, вплоть до формирования кардиомегалии, глухость тонов, может быть систолический шум; формируются нарушения ритма (тахиритмы, брадиритмы, экстрасистолия разных градаций, пароксизмальные нарушения ритма); происходит формирование сердечной недостаточности, склонность к артериальной гипотонии во время физических усилий.
На ЭКГ отмечаются различные нарушения проводимости и ритма.
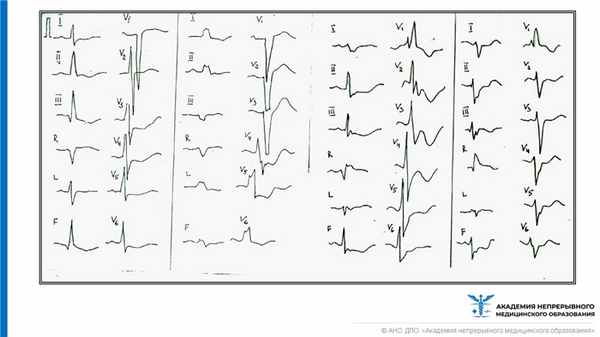
На изображении выше представлено формирование блокады ножек пучка Гиса; также может регистрироваться появление инфарктной кривой, что уводит диагностический поиск к ишемическим изменениям.
Лабораторные изменения
При миокардитах может наблюдаться как лейкоцитоз, так и лейкопения; возможно увеличение СОЭ, увеличение сиаловых кислот и С-реактивного белка. Наблюдается диспротеинемия. Увеличивается количество иммуноглобулином класса А и G – маркеров воспаления. Т-лимфоциты могут быть снижены. Более, чем у половины пациентов может быть положительный ревматоидный фактор. Также наблюдается увеличение продуктов перекисного окисления липидов и снижение антиоксидантных ферментов, может проявляться увеличение активности ферментов. Важно назначить пациенту проведение анализа на определение титров антител к миокарду, миозину, актину; если есть сомнения в диагнозе, необходимо провести биопсию миокарда.
Лечение миокардитов
Обсуждается госпитализация в связи с тяжестью общего состояния, срок лечения длительный – до месяца. Обязательно соблюдение постельного режима, также проводится противовоспалительная терапия. Антибиотикотерапия рассматривается, если инфекционная этиология миокардита подтверждена: назначаются цефалоспорины III поколения, макролиды и фторхинолоны. Если причина миокардита вирусная, назначаются экзогенные интерфероны, индукторы эндогенных интерферонов (неовир, виферон, курантил). Если причина миокардита - грибковая инфекция, назначаются противогрипковые препараты. При болевом синдроме используется группы нестероидных противовоспалительных препаратов: коротким курсом, чтобы не спровоцировать кардиотоксическое действие; рассматривается применение делагила до 4-6 месяцев. Гормоны и цитостатики назначаются при тяжелых миокардитах на фоне системных заболевания соединительной ткани, когда исключена инфекционная причина. Дезагреганты назначаются с первого дня лечения (курантил, аспирин, трентал).
Важным моментом лечения является метаболическая терапия (Рибоксин, Цитохром), когда у пациента не сильно выраженная аритмия. Больной нуждается в поддерживающей терапии: возможно назначение метаболических препаратов с противоишемическим действием (предуктал, кудесан, милдронат, мексикор). Все препараты метаболического ряда влияют на окислительное фосфорилирование – выработку молекул АТФ в митохондриях (энергия клетки). Если окислительное фосфорилирование нарушено в рамках миокардитов, ишемии, токсического влияния, в этом случае препараты метаболического ряда с противоишемическим действием могут решить проблему.
Кроме этого, пациенту назначается симптоматическая терапии, санация очагов хронической инфекции.
Обсуждается санаторное лечение, где продолжается лечение сформировавшейся сердечной недостаточности и витаминотерапия.
Причины миокардиодистрофий:
1. Алкогольные изменения сердца
2. Анемии
3. Недостаточное питание или ожирение (в рамках алиментарного дефицита или перегрузки)
4. Витаминная недостаточность
5. Поражение печени или почек
6. Нарушения отдельных видов обмена
7. Эндокринная патология (дополнительно необходимо обследовать щитовидную железу)
8. Эндогенные и экзогенные интоксикации
9. Физическое перенапряжение
10. Инфекции
11. Физические воздействия (травмы, радиация, невесомость)
12. При болезнях накопления и инфильтрации
13. Наследственно-семейные нервно-мышечные заболевания
Морфологические изменения при миокардиодистрофиях (МКД):
Происходит внутриклеточный миоцитолиз, наблюдается контрактурное повреждение и коагуляционный некроз. Клетка повреждается, лизируется и распадается, что приводит к формированию некроза.
Стадии МКД
1. Нейро-функциональная, когда некроза еще нет и пациент предъявляет неспецифические жалобы.
2. Обменно-структурные изменения. Жалобы пациента усугубляются, нарушения ритма учащается.
3. Сердечная недостаточность
Особенности МКД
1. Вторичное заболевание с хорошо выраженной адаптацией.
2. Изменения в миокарде на клеточном уровне.
3. Хорошо выражены адаптивно-компенсаторные элементы восстановления поражённых структур (обратимость изменений в миокарде).
4. Редко переходит в кардиосклероз.
Принципы лечение миокардиодистрофий:
1. Лечение основного заболевания
2. Регуляция внутреннего гомеостаза:
- Электролитного баланса;
- Кислотно-основного баланса;
- Ликвидация гипоксемии;
- Дезинтоксикация.
3. Метаболическая терапия.
4. Симптоматическая терапия:
- Лечение аритмий.
- Лечение сердечной недостаточности.
Алкогольная миокардиодистрофия
- От 8 до 15 % больных хроническим алкоголизмом погибают от расстройств в сердечной деятельности;
- 10 % больных молодого возраста умирают внезапно;
- У 50% людей, длительно злоупотребляющих алкоголем, имеются клинические признаки поражения сердца и других висцеральных органов;
- Прием этилового спирта в дозе, превышающей 90 г в день в течение пяти лет, сопровождается повышенным риском развития алкогольной КМП. В течении трех лет - риск по развитию фибрилляций предсердий.
Маркеры хронической алкогольной интоксикации:
- Ожирение или дефицит массы тела
- Обложенный язык
- Формирование АГ
- Нарушение чувствительности с формирование полинейропатии
- Контрактура Дюпюитрена
- Мышечные атрофии
- Гипергидроз
- Гепатомегалия
- Телеангиэктазия
- Полнокровие конъюнктив
- Пальмарная эритема
- Гинекомастия
- Повышение количества эритроцитов с макроцитозом
Сочетание 6 и более признаков говорит о хроническом алкоголизме!
Фазы алкогольной миокардиодистрофии
- Бессимптомная стадия может быть длительной, формируется расширенный левый желудочек. Если у пациента наблюдается гипертония, развивается диастолическая дисфункция.
- Фаза выраженных клинических симптомов, когда быстро формируются признаки сердечной недостаточности.
Патогенетические звенья:
I. Вследствие разрушительного действия этанола происходит непосредственное повреждающее действие на клетки миокарда, нарушается целостность мембран – падает активность К+, Na+ насосов; могут возникать аритмии, нарушается взаимодействие Са с мембраной сарколеммы и снижается АТФ-азная активность миозина – нарушается сократительная функция миокарда, угнетается дыхательная функция, активизируется анаэробный гликолиз;
II. Угнетается синтез сократительного белка;
III. Нарушается электролитный баланс;
IV. Усиливается симпато-адреналовая активность;
V. Возникают грубые нарушения микроциркуляции (повышается проницаемость микрососудов, отёк эндотелия, аневризматические расширения и разрывы стенок, тромбирование сосудов).
Быстрее развивается алкогольная миокардиодистрофия у лиц с отягощенной наследственностью по злоупотреблению алкоголем и сопутствующей патологией (сахарный диабет, хроническая лёгочная патология и др.).
Клиника алкогольной миокардиодистрофии
1. Псевдоишемическая форма, когда пациент предъявляет жалобы со стороны сердца, характерные для стенокардии, поэтому необходимо проводить дифференциальную диагностику между сформировавшейся стенокардией и псевдоишемичсекой формой миокардиодистрофии.
2. Вариант: аритмическая форма ИБС - чаще проявляется пароксизмами фибриляции предсердий, тахикардией, экстрасистолией.
3. Вариант: застойная форма – когда развивается тотальная сердечная недостаточность на фоне дилатации всех полостей сердца (дифференцировать с дилатационной кардиомиопатией).
Особенности алкогольной миокардиодистрофии:
- Связь с постоянным злоупотребление алкоголя или периодическими алкогольными эксцессами («бытовое» пьянство, «праздничное» сердце).
- Ухудшение состояния больного на 2-е сутки после алкогольного эксцесса, которые сопровождаются выраженной вегетативной симптоматикой.
- Положительная динамика в состоянии больного на фоне проведённой дезинтоксикационной терапии и воздержания от приёма алкоголя.
- Быстрая обратная динамика даже дилатированных камер сердца и исчезновение признаков застойной сердечной недостаточности, если пациент отказывается от алкоголя.
- Нарушение ритма, чаще наджелудочковые.
- Очень редко тромбоэмболические осложнения.
Лечение алкогольной миокардиодистрофии
- Исключить приём алкоголя (включая и пиво).
- Дезинтоксикационная терапия (различные растворы, берлитион, унитиол) – максимальная нейтрализация токсина.
- Восстановление электролитного баланса: препараты К+, Mg 2+ (магнерот, панангин).
- Витаминотерапия, витамины группы В в больших количествах.
- Метаболическая и симптоматическая терапия: эссенциале, кокарбоксилаза,милдронат, мексидол, мекси В6, мексикор, цитофлавин, гепатопротекторы – гептрал, урсосан, эксхол , хафитол.
- Симптоматическое лечение гипертонии: гипотензивные препараты (β –блокаторы (арител), антагонисты Са (фелотенз), ИАПФ (фозинап), сартаны (ангиаканд).
- Симптоматическое лечение аритмии: противоаритмические (β -блокаторы, сочетание хинидина с верапамилом).
Кардиомиопатия Такоцубо
У пациента развивается болевой синдром; последующая госпитализация. Картина ЭКГ сходна с ЭКГ у больных с инфарктом миокарда и клиникой острого коронарного синдрома. Наблюдается повышение содержания биомаркеров повреждения сердечной мышцы, но при проведении селективной кардиографии выявляется отсутствие значимого поражения венечных артерий. Кардиомиопатию Такацубо также называют синдромом транзиторного баллонирования верхушки; представлена на рисунках ниже.
Заболевание характеризуется дисфункцией левого желудочка; чаще всего протекает с сохранением функций базальных отделов левого желудочка; может наблюдаться тяжелая дисфункция средней и апикальной части желудочка. Этим синдромом страдают преимущественно женщины и часто начало заболевания провоцируют стрессовые ситуации.
Клиническая картина
- Средний возраст больных - 62-65 лет, 90% женщины.
- Симптомы острой корональной дисфункции: боли в груди, имитирующие стенокардию, одышка.
- Элевация ST, инверсия Т или удлинение Q
- Для кардиомиопатии Такоцубо характерно отсутствие поражения венечных артерий при проведении диагностической коронарной ангиографии, а в ЛЖ обнаруживается типичное баллонообразное изменение верхушки.
Лечение:
- Ацетилсалициловая кислота.
- иАПФ/сартаны (с целью снижения АД).
- β-адреноблокаторов (для контроля ритма).
- Нитратов (для устранения спазма венечных сосудов).
Прогноз, как правило, благоприятный. Если у больных с ишемической болезнью сердца лечение пожизненное, то при кардиомиопатии Такоцубо медикаментозное лечение может быть сокращено или даже прекращено спустя 3-6 месяцев. Данное заболевание провоцируется стрессом, при исчезновении стрессовой ситуации лечение может быть прекращено.
Перипартальная кардиомиопатия (ПКМП)
Возникает у беременных, как правило, в III триместре за месяц до родов и сохраняется в течение первых пяти месяцев после них. Характеризуется систолической дисфункцией левого желудочка при отсутствии заболеваний сердца в анамнезе и любых других причин, обуславливающих возникновение патологических изменений в сердце. Причина этих изменений до сих пор до конца не известна.
Клиническая картина
Признаки левожелудочковой сердечной недостаточности (ортопноэ и пароксизмальная ночная одышка), развитие мономорфных желудочковых тахикардий и системные тромбоэмболии.
При ПКМП на ЭКГ часто отмечают неспецифические изменения ST, а также наджелудочковую или желудочковую экстрасистолии.
Основной метод диагностики – ЭхоКГ; фракция выброса левого желудочка менее 45%, может также наблюдаться дилатация камер сердца (особенно через 1 месяц после родов).
Лечение
Стандартное лечение сердечной недостаточности. Если состояние пациентки не тяжелое, возможно амбулаторное лечение; при кардиогенном шоке применяют баллонную аортальную контрпульсацию.
Ингибиторы АПФ и сартаны после I триместра противопоказаны, но существует так называемая «Терапия отчаяния»: если сердечная недостаточность ярко выражена - иАПФ с коротким периодом полувыведения, применяемые в малых дозах у беременных с тяжелой устойчивой артериальной гипертензией.
При тяжелой рефрактерной СН перед назначением иАПФ необходимо оценить потенциальный риск для плода и предполагаемую пользу для матери.
Для беременности характерно физиологическое повышение свертываемости крови. В этой ситуации возникают риски возникновения различных тромбоэмболических осложнений.
Риск возникновения тромбоэмболических осложнений усиливается при соблюдении постельного режима, приеме диуретиков, на фоне нарушения сократительной функции желудочков.
Во время беременности рекомендовано назначение профилактических доз низкомолекулярного гепарина. Варфарин можно применять только после родоразрешения.
Обращаем внимание, что тема подготовки пациента к внесердечным операциям также широко рассматривается на наших курсах повышения квалификации по терапии, хирургии, кардиологии и функциональной диагностике!
Острый миокардит в практике семейного врача
Миокардит – поражение мышцы сердца воспалительного характера, обусловленное непосредственным или опосредованным через иммунные механизмы воздействием инфекции, паразитарной или протозойной инвазии, химических и физических факторов. Кроме того, миокардит может развиться при аллергических, аутоиммунных заболеваниях и трансплантации сердца.
- КЛЮЧЕВЫЕ СЛОВА: миокардит, кардиомегалия, эхокардиография, лихорадка
Миокардит – поражение мышцы сердца воспалительного характера, обусловленное непосредственным или опосредованным через иммунные механизмы воздействием инфекции, паразитарной или протозойной инвазии, химических и физических факторов. Кроме того, миокардит может развиться при аллергических, аутоиммунных заболеваниях и трансплантации сердца.
Для достоверной диагностики миокардита необходимо подтвердить воспалительный характер повреждения сердца на основании клинических, гистологических, иммунологических и иммуногистохимических данных [1].
Исчерпывающей информации о распространенности миокардита нет, но она невелика и явно не имеет социальной значимости. Тем не менее в ряде случаев заболевание приобретает трудный для диагностики и тяжелый по клиническому течению характер, что приводит к летальному исходу.
Нет и единой общепринятой классификации миокардита. В Международной классификации болезней 10-го пересмотра, принятой в 1999 г., заболевания миокарда разделены на миокардиты и кардиомиопатии. Рубрика «Миокардиты» предполагает лишь острое течение заболевания. Хронические миокардиты отнесены к рубрикам:
I 41.0 – миокардиты при бактериальных болезнях;
I 41.2 – миокардиты при инфекционных и паразитарных инфекциях;
I 41.8 – миокардиты при других болезнях, классифицированных в других рубриках.
Часто используется клинико-морфологическая классификация, предложенная E.B. Liberman [2]. Она включает шесть разделов.
Молниеносный (фульминантный) миокардит. Имеет внезапное начало и четкую хронологическую связь с перенесенной острой вирусной инфекцией. Как правило, с момента перенесенной вирусной инфекции и манифестации заболевания проходит около двух недель. Характеризуется значительным снижением сократительной способности сердца при относительно небольших его размерах. При гистологическом исследовании выявляются множественные очаги воспалительной инфильтрации. Возможны очаги некроза. Заболевание может завершиться полным выздоровлением, но не исключены и варианты быстрого прогрессирования сердечной недостаточности, гипотонии, которые часто приводят к летальному исходу.
Острый миокардит. Характерны расширение полостей сердца и снижение сократительной способности миокарда, что сопровождается симптомами сердечной недостаточности. В биопсийных образцах выявляются активные или умеренно активные воспалительные инфильтраты. Впоследствии острый миокардит переходит в дилатационную кардиомиопатию.
Хронический активный миокардит. Обычно пациент не может точно сказать о сроках начала болезни. Характерно умеренное снижение сократительной способности миокарда, что приводит к хронической сердечной недостаточности средней тяжести. При гистологическом исследовании наряду с воспалительными инфильтративными изменениями различной степени выраженности отмечается выраженный фиброз. Как и острый миокардит, часто приводит к формированию дилатационной кардиомиопатии.
Хронический персистирующий миокардит. Как и хронический активный миокардит, начинается постепенно. Гистологически отмечаются длительные воспалительные инфильтративные очаги с некротическими и фиброзными изменениями. Значимой дилатации полостей сердца, снижения фракции выброса левого желудочка не отмечается, что и определяет благоприятный исход заболевания.
Гигантоклеточный миокардит. Характеризуется наличием гигантских многоядерных клеток (видоизмененных макрофагов, внутри которых можно обнаружить сократительные белки – остатки фагоцитированных фрагментов разрушенных кардиомиоцитов) с признаками активного воспаления и, возможно, рубцовой тканью. В клинической картине данного вида миокардита отмечается прогрессирующая рефрактерная сердечная недостаточность, а также устойчивые нарушения ритма и проводимости сердца. В анамнезе могут быть указания на различные аутоиммунные заболевания. Прогноз при данном виде крайне неблагоприятный.
Эозинофильный миокардит. Для клинической картины заболевания кроме явлений сердечной недостаточности при незначительном снижении сократительной способности сердца характерно образование тромбов в полостях сердца, приводящих к тромбоэмболическим осложнениям. В анамнезе имеются указания на прием каких-либо лекарственных препаратов. В общем анализе крови может быть выявлена эозинофилия. В образцах биопсийного материала наряду с очагами некроза кардиомиоцитов возможно эозинофильное преобладание в воспалительном клеточном инфильтрате.
Во многих классификациях миокардитов учитывается прежде всего этиологический фактор.
Не перечисляя всех причин, подчеркнем, что в европейской популяции миокардит обычно обусловлен вирусной инфекцией: аденовирусами и энтеровирусами, в том числе вирусами Коксаки. Причем механизм развития вирусного миокардита универсален: после внедрения вируса в клетку происходят его репликация, изменение кардиомиоцита, его гибель и запуск аутоиммунной реакции [3].
Бактериальные миокардиты развиваются значительно реже, чем вирусные. Тем не менее развитие симптомов миокардита способен вызвать практически любой бактериальный агент. Наиболее значимы, в частности, Chlamydia, Corynebacterium diphtheriae, Haemophilus influenzae, Legionella pneumophila, Mycobacterium tuberculosis, Streptococcus A.
Токсические миокардиты развиваются в результате прямого токсического действия на миокард препаратов и обусловлены реакцией гиперчувствительности, которая реализуется в эозинофильный миокардит. Из препаратов, применяемых в клинике внутренних болезней, к миокардитам может привести терапия аминофиллином, хлорамфениколом. Для лекарственных миокардитов характерен быстрый рост уровня эозинофилов, сочетающийся с поражением миокарда.
Аутоиммунные миокардиты возникают при системных заболеваниях соединительной ткани, у больных с онкологическим процессом любой локализации, глистной инвазией, паразитарными инфекциями, при вакцинации против столбняка.
Клиническая картина
Первые клинические проявления миокардита отмечаются на фоне острой респираторной вирусной инфекции. Основные симптомы представлены в таблице.
Диагностика
В общем анализе крови могут отмечаться лейкоцитоз, повышение скорости оседания эритроцитов. При эозинофильных поражениях увеличивается количество эозинофилов. Выявление С-реактивного белка, фибриногена, цитокинов позволяет врачу заподозрить наличие воспалительного процесса у пациента, исключив другие острые воспалительные заболевания, обострения хронических состояний. Такие биомаркеры некроза, как сердечные тропонины и креатинфосфокиназа, имеют невысокую специфичность, но могут использоваться для диагностики миокардита.
Исследование параметров клеточного иммунного статуса неспецифично, дает ограниченную информацию и не применяется для диагностики воспалительного процесса в миокарде.
Более значимо выявление антимиокардиальных антител, свидетельствующее об аутоиммунном характере процесса. При этом отсутствие повышения данного параметра не исключает наличие миокардита.
Иммуногистохимическое исследование с обнаружением специфических маркеров – Т-лимфоцитов (CD3), макрофагов (CD68) и других лейкоцитарных антигенов – увеличивает чувствительность выявления миокардита до 50%.
Инструментальная диагностика
На ЭКГ при острых миокардитах обычно фиксируют синусовую тахикардию с неспецифическими изменениями сегмента ST и зубца Т. Особое значение эти изменения приобретают, когда прослеживается связь между их появлением и недавно перенесенной инфекцией, поскольку изменения на ЭКГ связаны с непосредственной инвазией вирусов (бактерий) в миокард.
Эхокардиография (ЭхоКГ) не дает специфических изменений при миокардите, но позволяет исключить другие причины, приведшие к развитию сердечной недостаточности (дилатационная или рестриктивная кардиомиопатия, пороки сердца), отметить расширение левого желудочка при нормальной толщине его стенок.
В настоящее время наиболее высокоинформативным неинвазивным инструментальным методом диагностики миокардита считается магнитно-резонансная томография сердца, позволяющая оценить как морфологические, так и функциональные нарушения [4]. Диагностическая значимость исследования возрастает при использовании контрастирования препаратами гадолиния.
Золотым стандартом в диагностике миокардита остается эндомиокардиальная биопсия (ЭМБ). Однако, учитывая возможные осложнения (в первую очередь гемотампонаду, тяжелые нарушения ритма и проводимости сердца, тромбоэмболии), использование ЭМБ показано лишь в тех случаях, когда ее результаты могут повлиять на лечение.
Клинический случай
Больной С., 23 лет, заболел остро, когда повысилась температура тела до 38,0 °C. К врачам не обращался, самостоятельно принимал ТераФлю ® . Через две недели, 12 апреля, появились одышка и колющие боли в области сердца. Обратился в поликлинику по месту жительства, где при рентгенографии легких была выявлена левосторонняя нижнедолевая пневмония. На ЭКГ – неспецифические изменения миокарда левого желудочка в виде +/- зубца Т во всех грудных отведениях, синусовая тахикардия – 86 уд/мин. При ЭхоКГ – картина выпотного перикардита с содержанием жидкости около 500 мл. Госпитализирован с диагнозом «острый выпотной перикардит и левосторонняя нижнедолевая пневмония».
На момент госпитализации состояние средней тяжести, сознание ясное, кожные покровы и видимые слизистые без особенностей. Пальпируемые лимфоузлы не увеличены. Зев чистый. Печень и селезенка не увеличены. Периферических отеков нет. В общих анализах крови и мочи без особенностей. В легких везикулярное дыхание, хрипов нет. При аускультации сердца ослабление 1 тона на верхушке, шумов нет.
Проводимая терапия: Рибоксин, глюкоза внутривенно, витамин С, фуросемид, дексаметазон, гепарин подкожно, диклофенак, цефтриаксон, левофлоксацин, Бисептол ® , бромгексин, Депренорм ® MB, Конкор ® , аторвастатин. Назначение аторвастатина связано с повышенным уровнем холестерина (до 7,3 г/л) вследствие семейной гиперхолестеринемии.
На фоне проводимой терапии состояние улучшилось: нормализовалась температура тела, исчезли одышка и боли в области сердца. Выписан 30 апреля. Однако через два дня пациент почувствовал резкое ухудшение состояния: температура тела повысилась до 37,7 єC, при небольшой физической нагрузке увеличивалась одышка. Повторно госпитализирован.
Следует отметить, что диагноз острого миокардита можно было поставить раньше – на основании отчетливой связи поражения сердца и перенесенной инфекции.
В кардиологическом отделении МОНИКИ при ЭхоКГ, проведенной 6 мая, выявлены признаки констриктивного перикардита, дилатация правых камер сердца, умеренная дилатация левого предсердия – 4 см, правое предсердие – 4,5 см, правый желудочек – 4,3 см, легочная гипертензия – 34 мм рт. ст., адгезия листков перикарда по задней стенке левого желудочка. Все клапаны интактны.
Соматический статус существенно не отличался от описанного выше. В общем анализе крови – лейкоцитоз 9,8 Ч 10 9 /л. В остальном без особенностей.
Биохимический анализ крови также без особенностей (кроме повышенного уровня холестерина – до 6,2 г/л). С-реактивный белок и ревмопробы отрицательные. При холтеровском мониторировании ЭКГ без особенностей. По данным ультразвукового исследования органы брюшной полости и забрюшинного пространства без особенностей, кроме умеренного количества жидкости в левой плевральной полости. На обзорной рентгенограмме грудной клетки от 7 мая признаки левостороннего гидроторакса, расширение сердца в поперечнике. Магнитно-резонансная томография выявила картину, характерную для миокардита и перикардита.
На основании клинико-инструментальных данных поставлен диагноз:
основной: инфекционно-иммунный миокардит, подострая стадия, средней степени тяжести. Констриктивный перикардит;
осложнения: кардиомегалия, хроническая сердечная недостаточность степени 2а, 2-го функционального класса, двусторонний гидроторакс;
сопутствующий: аневризма межпредсердной перегородки в области овальной ямки, пролапс митрального и трикуспидального клапанов 1-й степени. Семейная гиперхолестеринемия.
Была назначена терапия: Цефпар 1,0 внутривенно капельно, Меронем ® внутривенно капельно, Депренорм ® MB 35 мг два раза в день, Метипред ® 16 мг/сут, Кардиомагнил ® 75 мг/сут, бисопролол 2,5 мг утром, диклофенак 75 мг/сут, Аторис ® 20 мг/сут.
На фоне лечения нормализовалась температура тела. Одышка и сердцебиение отмечались только при физической нагрузке. Общее состояние удовлетворительное.
Таким образом, продемонстрирован яркий пример острого миокардита, тесно связанного с перенесенной инфекцией и, в частности, с внебольничной пневмонией, скудными лабораторными данными и исчерпывающей инструментальной картиной. Пациент должен находиться под наблюдением кардиолога не менее двух лет с контрольным клиническим исследованием и выполнением ЭхоКГ один раз в шесть месяцев.
ЭхоКГ левого желудочка при миокардите
ВСЕВОЛОД СЕДОВ: «ЭХОКГ ДОЛЖЕН ДЕЛАТЬ КАРДИОЛОГ»
Возможности современной ультразвуковой диагностики сердца уникальны. Однако правильный результат может быть получен только при сочетании опыта оператора, его клинических знаний и умения оценивать ультразвуковое изображение. О том, что должен учитывать врач, направляя пациентов на ЭхоКГ, рассказывает профессор кафедры лучевой диагностики и лучевой терапии Первого МГМУ имени И.М. Сеченова, д.м.н. Всеволод Парисович СЕДОВ.

– Всеволод Парисович, расскажите о показаниях к ЭхоКГ. В каких случаях врач общей практики или кардиолог должен направлять на ультразвуковое исследование сердца?
– Врач, использующий аускультацию в своей клинической практике, безусловно, может услышать грубые шумы в сердце, однако, как правило, он не в состоянии их правильно интерпретировать. Их причиной могут быть клапанные заболевания или пороки сердца (врожденные или приобретенные), диагностировать которые можно только инструментальными методами. Эхокардиография может предоставить врачу массу полезной информации, не требуя в отличие от лучевых методов значительных расходов и специального помещения.
Сегодня эхокардиография входит в обязательные стандарты при обследовании пациентов с гипертонической болезнью, с ИБС, клинически выраженной или предполагаемой на основе факторов риска. Однако таких больных необходимо направлять на исследование ЭКГ и ЭхоКГ, которые проводятся синхронно. Врач видит на дисплее и ультразвуковое изображение, и электрокардиографическую картину, что позволяет ему оценивать фазы сердечного цикла. Золотым стандартом для назначения ЭхоКГ служат пороки сердца – врожденные и приобретенные, а также варианты дилатационной, гипертрофической и рестриктивной кардиомиопатии. Эти виды патологий, к сожалению, часто пропускаются не только терапевтами, но и кардиологами. А ведь правильная интерпретация эхографических изображений и адекватная клиническая оценка играют существенную роль в планировании лечения – консервативного или оперативного.
Поражения сердечной мышцы при таких состояниях, как миокардит, различные формы кардиопатии (дилатационная, гипертрофическая кардиомиопатия, некомпактный миокард), также очень хорошо диагностируются при ЭхоКГ. Тем не менее стоит помнить о том, что наиболее точный метод для оценки морфологии миокарда и его структурных характеристик – это МРТ. Сочетание ЭхоКГ с МРТ позволяет получить больше информации об этих заболеваниях.
– Какие клинические симптомы должны служить поводом для направления на ЭхоКГ?
– Это прежде всего сердечный шум, острая боль в груди, одышка, нестабильность гемодинамики. Причем в последнем случае речь идет не об артериальной гипертензии, а о резких колебаниях АД – сегодня это 120/80 мм рт.ст., завтра 180/100, а через день 110/60 мм рт.ст. Эти случаи в обязательном порядке требуют уточнения морфологии и функции сердца с помощью ЭхоКГ.
– Насколько часто в вашей практике встречаются пациенты, которым ЭхоКГ следовало бы назначить намного раньше?
– Сейчас в основном все врачи знают возможности ЭхоКГ и, как правило, вовремя назначают пациентам с подозрением на сердечные заболевания это исследование, однако далеко не всегда оно выполняется квалифицированно. Нам очень часто приходится либо интерпретировать результаты по‑другому, либо заново обследовать пациента. Так что в основном проблема в кадрах, т. е. тех врачах, которые проводят ЭхоКГ.
В Европе и особенно в США этот метод отдан в руки специалистов со средним образованием, но очень квалифицированных. В России ЭхоКГ делают либо врачи функциональной диагностики, либо врачи ультразвуковой диагностики, и, конечно, они часто интерпретируют результаты не так, как кардиолог. Многое зависит и от клинического опыта оператора, его умения выделить сердце, найти правильную позицию, сечение и на основе полученных данных оценить наблюдаемые изменения сердца. Поэтому, с моей точки зрения, такой врач должен быть клиницистом, хорошо знать кардиологию.
Золотым стандартом для назначения ЭхоКГ служат пороки сердца – врожденные и приобретенные, а также варианты дилатационной, гипертрофической и рестриктивной кардиомиопатии
– В последние годы в профильных учреждениях можно сделать и трехмерную эхокардиографию, а также ЭхоКГ с контрастированием. В каких случаях предпочтительнее прибегать к этим методам?
– Действительно, это очень модные на сегодня модальности, которые могут дать в некоторых случаях более точную информацию. Однако в рутинной практике их не используют по нескольким причинам. Трехмерная кардиография, безусловно, позволяет лучше оценить морфометрические взаимоотношения различных областей сердца, камер и клапанов. Этот метод используется при планировании кардиохирургической операции, поскольку позволяет рассмотреть сердце со всех сторон, понять, как сформирован порок, получить количественные параметры, например длину створок и степень прогиба. Его используют и в послеоперационном обследовании, чтобы оценить достигнутый эффект. Однако в рутинной практике применять трехмерную ЭхоКГ достаточно сложно, потому что, во‑первых, она требует достаточно много времени, а, во‑вторых, пространственное и временное разрешение 3D‑датчиков значительно ниже, чем 2D.
Исследования с контрастированием в основном применяют при диагностике ИБС во время проведения стресс‑кардиографии. Кроме того, контрастная ЭхоКГ хорошо выявляет дефекты межпредсердной или межжелудочной перегородки. Она используется также для верификации гемодинамических нарушений, например при аортальных стенозах. В этих случаях контрастная ЭхоКГ служит хорошим подспорьем.
Нам очень часто приходится либо интерпретировать результаты ЭхоКГ по‑другому, либо заново обследовать пациента. Так что в основном проблема в квалификации тех врачей, которые проводят ЭхоКГ
– Эхокардиография – очень чувствительный метод, но все же, наверное, не универсальный. В каких случаях назначение ЭхоКГ не оправдано?
– Действительно, врачи очень любят направлять пациентов на ЭхоКГ для диагностики ИБС без инфарктов в анамнезе. Однако в этих случаях, когда налицо стенокардия, но нет признаков рубцовых изменений миокарда, возможности ЭхоКГ ограничены. Диагноз ИБС должен быть поставлен на основании целого комплекса обследований – клинического, электрокардиографического и эхокардиографического, как метода, дополняющего все остальные. Существует, правда, и другая возможность диагностики ИБС, когда ЭхоКГ назначается не в состоянии покоя, а под нагрузкой – стресс‑ЭхоКГ. В этих случаях шансы диагностировать ишемию миокарда значительно возрастают.
И, напротив, такой диагноз, как пролапс митрального клапана, с которым к нам очень часто направляют молодых пациентов, мы, как правило, не подтверждаем. Это так называемый случай гипердиагностики. У многих пациентов его «находят» на первичном обследовании из‑за несовершенства ультразвуковых приборов. До сих пор в некоторых медицинских учреждениях используют одномерную кардиографию, которая дает очень большой процент ошибок.
Еще один ошибочный диагноз, с которым часто приходят пациенты, – это митральная недостаточность. Если врач услышал систолический шум, первое, что он пишет, – недостаточность митрального клапана. Причем может быть указана и 1‑я, и 3‑я степень… А правильно оценить степень клапанного порока чрезвычайно важно. От этого зависит дальнейшая тактика лечения – терапевтическая или хирургическая. И метод ЭхоКГ в этих случаях может предоставить врачу наиболее полную информацию. С его помощью можно точно оценить выраженность клапанного поражения не только трансторакально (через переднюю грудную стенку), но и из пищевода (чреспищеводная ЭхоКГ).
– В каких еще случаях используется метод чреспищеводной ЭхоКГ?
– Пациента направляют на чреспищеводную ЭхоКГ при фибрилляции предсердий. Для восстановления синусового ритма может быть использовано как медикаментозное лечение, так и абляция. Но перед этим следует убедиться в отсутствии тромбов внутри сердца и, в частности, внутри ушка левого предсердия. А это ушко видно только из пищеводного доступа.
Еще одним показанием для проведения чреспищеводной ЭхоКГ служит инфекционный эндокардит. Кроме того, доступ через пищевод необходим для оценки функции клапана или его протеза после хирургической операции. Существуют и еще некоторые виды патологий, для диагностики которых используется чреспищеводная ЭхоКГ, – диссекция аорты, патология межпредсердной или межжелудочной перегородки и др.
Оценка клапанных пороков у онкологических пациентов имеет такое же большое значение, как и фракции выброса левого желудочка
– Показана ли ЭхоКГ пациентам с сахарным диабетом или выраженным ожирением? Ведь очень часто сердечная недостаточность у таких больных выявляется в 3‑й или 4‑й стадии и служит поводом для госпитализации.
– На этот вопрос я всегда отвечаю положительно. Конечно, у всех пациентов с сахарным диабетом и преддиабетом должны быть исследованы морфология и функция сердечной мышцы, поскольку сахарный диабет – значительный фактор риска развития ИБС. Причем к ее особенностям относится бессимптомное течение, т. е. на ЭхоКГ мы тестируем сердечную недостаточность без предшествующего болевого синдрома.
– Онкологическим пациентам ЭхоКГ проводится для оценки кардиотоксичности терапии. Однако многие кардиологи считают, что изменение фракции выброса левого желудочка, оцениваемое с помощью ЭхоКГ, менее чувствительный показатель, нежели продольная деформация левого желудочка. Насколько широко распространено в России это исследование?
– Да, действительно, продольная деформация, или продольный стрейн, более точно характеризует дисфункцию левого желудочка по сравнению с фракцией выброса, хотя бы потому, что этот показатель менее зависим от оператора. Уже накоплено достаточно данных, которые свидетельствуют об этом. Однако, к сожалению, не все аппараты УЗИ снабжены этой опцией – программой, которая позволяет измерять деформацию желудочка по своеобразным маркерам на ультразвуковом изображении сердца.
Тем не менее и измерение фракции выброса левого желудочка позволяет достаточно точно оценить его систолическую функцию. Проблема возникает скорее из‑за того, что исследования проводятся на несовершенной аппаратуре. Во многих учреждениях еще используют одномерный режим для оценки фракции выброса. Это неправильно, особенно у пациентов, находящихся на химио – или лучевой терапии. При одномерном режиме мы не видим всех сегментов левого желудочка, которые должны быть оценены. А их на сегодняшний день должно быть 17. Чем больше оператор посмотрит сечений сердца, тем объективнее он оценит сократимость миокарда. Исследование продольной деформации не требует множества измерений, но при этом позволяет более точно оценить систолическую функцию.
Кроме того, говоря об онкологических больных, надо помнить, что сердечная недостаточность может быть и с нормальной фракцией выброса. Такая ситуация возникает у тех пациентов, у которых в первую очередь нарушается диастолическая функция. В этом случае может помочь тканевой допплер, фиксирующий скорость движения фиброзного кольца митрального клапана и самих сегментов левого желудочка. Этот вид исследования помогает поставить диагноз диастолической сердечной недостаточности при нормальной фракции выброса у пациентов на лучевой или химиотерапии.
Следует также помнить, что развитие сердечной недостаточности при химиотерапии может происходить не сразу, а отсрочено – через несколько лет. В этих случаях через три‑пять лет возникает синдром дилатационной кардиомиопатии, вследствие которой не только нарушается систолическая и диастолическая функция, но формируются клапанные пороки – стеноз устья аорты, недостаточность митрального клапана и ряд других. Поэтому оценка клапанных пороков у онкологических пациентов имеет такое же большое значение, как и фракции выброса левого желудочка.
Я убежден, что эхокардиографию должен делать именно кардиолог, а не врач функциональной или ультразвуковой диагностики
– Исходя из этого, пациенты, когда‑либо получавшие лучевую или химиотерапию, должны ежегодно делать ЭхоКГ?
– Да. Онкологические пациенты должны проходить исследование ЭхоКГ каждый год. Но не только они. Ультразвуковое исследование показано также больным с сердечной недостаточностью, даже с сохраненной фракцией выброса, лицам, страдающим многолетней артериальной гипертонией, перенесшим инфаркт миокарда с развитием сердечной недостаточности. К обязательной группе относятся также пациенты после протезирования клапанов, с дилатационной кардиомиопатией, с обструктивными формами гипертрофической кардиомиопатии.
– ЭхоКГ применяется как метод оценки неотложных состояний?
– Конечно, метод очень полезен для диагностики острого инфаркта миокарда или диагностики его осложнений. Их достаточно много – это перикардит, тампонада сердца, острая сердечная недостаточность, разрыв сердечной мышцы. Эти осложнения, как и масса других, нуждаются в правильном ультразвуковом обследовании, а главное, в правильной интерпретации того, что мы видим.
– Наверное, сейчас самая больная тема – это не наличие ультразвукового аппарата в медицинском учреждении, а наличие опытного оператора, который может адекватно оценить полученное изображение?
– Да, сейчас практически во всех лечебных учреждениях есть аппаратура и врач, который может смотреть сердце с помощью ультразвука. Однако организационно это сделано не совсем правильно – я убежден, что эхокардиографию должен делать именно кардиолог, а не врач функциональной или ультразвуковой диагностики.
Однако в любом случае такому специалисту необходимо постоянное повышение квалификации. Они не должны вариться в собственном соку, находясь в своем учреждении. Сейчас очень много конгрессов, симпозиумов, где обсуждается ультразвуковая диагностика патологий сердца и где можно почерпнуть полезную информацию. Это и российский кардиологический конгресс, и ежегодный конгресс лучевой диагностики в «Крокус‑Сити», и масса региональных симпозиумов.
Я придерживаюсь такого мнения, что каждый врач должен уметь правильно интерпретировать ультразвуковое исследование. Для этого совсем необязательно быть оператором. И в Сеченовском университете, где я преподаю и ординаторам, и студентам, такой взгляд признается правильным.
ЭхоКГ левого желудочка при миокардите
Кафедра факультетской терапии им. В.А. Вальдмана ГБОУ ВПО "Санкт-Петербургский государственный педиатрический медицинский университет" Минздрава России
Кафедра факультетской терапии им. В.А. Вальдмана ГБОУ ВПО "Санкт-Петербургский государственный педиатрический медицинский университет" Минздрава России
Кафедра факультетской терапии им. В.А. Вальдмана ГБОУ ВПО "Санкт-Петербургский государственный педиатрический медицинский университет" Минздрава России
ГМКБ №2, Санкт-Петербург, Россия
Отделение рентгеноэндоваскулярной хирургии Санкт-Петербургского ГБУЗ "Городская многопрофильная больница №2"
ФГБУ «Национальный медицинский исследовательский центр им. В.А. Алмазова» Минздрава России, Санкт-Петербург, Россия
Клинический случай диагностики некомпактного миокарда левого желудочка у больного инфекционным миокардитом
Журнал: Терапевтический архив. 2014;86(4): 75‑79
Бродский1 А.В., Наджафова К.Н., Ковалев Ю.Р., Шлойдо Е.А., Овчинникова В.А., Митрофанова Л.Б. Клинический случай диагностики некомпактного миокарда левого желудочка у больного инфекционным миокардитом. Терапевтический архив. 2014;86(4):75‑79.
Brodskiĭ1 AV, Nadzhafova KN, Kovalev IuR, Shloydo EA, Ovchinnikova VA, Mitrofanova LB. A clinical case of diagnosis of left ventricular noncompaction myocardium in a patient with infectious myocarditis. Terapevticheskii Arkhiv. 2014;86(4):75‑79. (In Russ.).
Кафедра факультетской терапии им. В.А. Вальдмана ГБОУ ВПО "Санкт-Петербургский государственный педиатрический медицинский университет" Минздрава России
Аннотация. В статье описан редкий клинический случай, сочетающий первичную кардиомиопатию (некомпактный миокард левого желудочка - НМЛЖ), инфекционный миокардит и, возможно, гипертрофическую кардиомиопатию (ГКМП). При объективном, лабораторно-инструментальном, инвазивном обследовании больного (коронарография с эндомиокардиальной биопсией правого желудочка), а также гистологическом изучении биоптата сердца выявлено сочетание острого инфекционного миокардита с НМЛЖ и, возможно, ГКМП. Выявление редкой патологии в виде НМЛЖ, обусловливает необходимость тщательного дополнительного обследования больного для выявления иных первичных кардиомиопатий (в том числе ГКМП).
Кафедра факультетской терапии им. В.А. Вальдмана ГБОУ ВПО "Санкт-Петербургский государственный педиатрический медицинский университет" Минздрава России
Кафедра факультетской терапии им. В.А. Вальдмана ГБОУ ВПО "Санкт-Петербургский государственный педиатрический медицинский университет" Минздрава России
Кафедра факультетской терапии им. В.А. Вальдмана ГБОУ ВПО "Санкт-Петербургский государственный педиатрический медицинский университет" Минздрава России
ГМКБ №2, Санкт-Петербург, Россия
Отделение рентгеноэндоваскулярной хирургии Санкт-Петербургского ГБУЗ "Городская многопрофильная больница №2"
ФГБУ «Национальный медицинский исследовательский центр им. В.А. Алмазова» Минздрава России, Санкт-Петербург, Россия
Некомпактный миокард левого желудочка (НМЛЖ), или губчатый миокард, - врожденная кардиомиопатия (КМП), которая характеризуется нарушением морфогенеза эндомиокарда, гипертрофией миокарда левого желудочка (ЛЖ) [1], его чрезмерной трабекуляцией и образованием широких межтрабекулярных пространств [2]. НМЛЖ является мало изученной, редкой патологией, распространенность которой составляет 0,014% [3], чаще встречается у мужчин (56-82%) [4].
В соответствии с классификацией кардиомиопатий Американской ассоциации сердца (AHA, 2006 г.) НМЛЖ относят к первичным КМП [5].
НМЛЖ может сочетаться с рядом заболеваний.
1. Врожденные пороки сердца - дефект межпредсердной перегородки (МПП), дефект межжелудочковой перегородки (МЖП), стеноз легочной артерии (ЛА) [6].
2. Нейромышечные заболевания. Метаболические миопатии [7]- заболевания, возникающие при нарушениях метаболизма мышечного гликогена, липидов или аденозинтрифосфата, проявляющиеся мышечной слабостью, болями в мышцах и суставах, судорогами, миоглобинурией. Синдром Barth [1, 8] - наследственное заболевание, развивающееся в результате мутаций в гене G4.5(TAZ) на участке q28 Х-хромосомы, проявляющееся КМП (дилатационной или рестриктивной, концентрической гипертрофией миокарда), нейтропенией, задержкой физического и психомоторного развития. Синдром Ohtahara [9] - ранняя эпилептическая энцефалопатия с симптоматикой в виде грубой задержки развития, приступов серийных инфантильных спазмов и паттерном вспышка - угнетение на электроэнцефалограмме. Синдром Roifman [10] - генетическое заболевание, проявляющееся дисгаммаглобулинемией, дисплазией костной ткани, задержкой психомоторного развития, дистрофией сетчатки. Синдром Melnck-Needles [11] - разновидность наследственной остеодисплазии с аутосомно-доминантным типом наследования. Синдром Noonan [12] - заболевание с аутосомно-доминантным типом наследования, проявляющееся фенотипом, характерным для синдрома Шерешевского-Тернера, у лиц женского и мужского пола с нормальным кариотипом. Мышечная дистрофия Becker [13] - прогрессирующая мышечная дистрофия, вызванная мутацией гена Х-хромосомы, который кодирует белок дистрофин. Мышечная дистрофия Emery-Dreifus [14] - мышечная дистрофия, сопровождающаяся развитием дилатационной КМП - ДКМП, или гипертрофической КМП - ГКМП, нарушениями ритма и проводимости (заболевание связано с мутацией генов в локусе Xq28 при рецессивной форме, и генов ламинов LMNA в локусе 1q21.2 при аутосомно-доминантной форме). Миотубулярная миопатия - наследственное заболевание, характеризующееся клиническими признаками врожденной миопатии с центральным расположением ядер в биоптате скелетных мышц (преимущественно вызвано мутациями гена миотубуларина МТМ1 в локусе Хq28 при Х-сцепленном рецессивном типе наследования).
3. Дефекты лицевого черепа - выступающий лоб, двустороннее косоглазие, микрогнатия, расщепленное небо [15].
В научной печати встречаются отдельные работы, описывающие случаи, в которых сочетаются НМЛЖ с другими вариантами КМП (ДКМП и ГКМП).
Для диагностики НМЛЖ также используют контрастную вентрикулографию, компьютерную томографию, магнитно-резонансную томографию, генетическое исследование [16]. «Золотым стандартом» диагностики остается эхокардиография (ЭхоКГ).
Следует отметить, что НМЛЖ может быть случайной находкой при обследовании, не иметь клинических проявлений или проявиться клинически при присоединении другой патологии сердца, о чем свидетельствует наше клиническое наблюдение.
Больной С., 50 лет, 1.11.12 госпитализирован в ГМПБ №2 в экстренном порядке с жалобами на одышку на вдохе при минимальной физической нагрузке; приступы кашля в горизонтальном положении, отделение скудной мокроты; кашель сопровождался удушьем; отеки стоп и голеней; субфебрильную температуру.
Анамнез заболевания. Считает себя больным с сентября 2012 г., когда перенес ОРВИ. 15.09.12, через неделю, после употребления в пищу соленых грибов, поступил в Инфекционную больницу им. Боткина с симптомами острого гастроэнтерита. Тогда же стал отмечать появление одышки и отеков нижних конечностей. В кратком заключении по ЭхоКГ в справке больного при выписке отмечены дилатация предсердий, а также снижение фракции выброса до 39%. При электрокардиографии выявлена полная блокада левой ножки пучка Гиса (ранее ЭКГ не регистрировалась). Пациент был осмотрен кардиологом, по рекомендации которого переведен 19.09.12 из больницы Боткина в кардиологическое отделение городской больницы №3. После мочегонной, кардиотропной терапии выписан с улучшением на амбулаторное лечение с диагнозом: «ИБС. Постинфарктный кардиосклероз (острый инфаркт миокарда неизвестной давности)?» Однако через 2 нед после выписки самочувствие ухудшилось, стали нарастать признаки сердечной недостаточности (СН). Была вызвана бригада скорой медицинской помощи, госпитализирован в ГМПБ №2.
Из анамнеза жизни: указаний на заболевания сердечно-сосудистой системы нет. До сентября 2012 г. считал себя здоровым. Работает охранником. Со слов родственников, в течение длительного времени злоупотреблял алкоголем. Длительность курения 30 лет.
Объективные данные на момент поступления: состояние средней тяжести, положение вынужденное - ортопноэ; кожные покровы землистого цвета, влажные; нормостенического телосложения, масса тела 63 кг, рост 170 см; температура тела 37,4 °С; артериальное давление 130/80 мм рт.ст., частота сердечных сокращений (ЧСС) 100 уд/мин; границы относительной тупости сердца расширены преимущественно влево, а также вверх и влево; тоны сердца приглушены, систолический шум на верхушке, акцент II тона над легочной артерией; притупление перкуторного звука и ослабление дыхания над нижней и средней долями правого легкого; влажные хрипы в нижних отделах с двух сторон; живот мягкий, безболезненный, печень на 3 см выступает из-под края реберной дуги; значительные отеки голеней, стоп.
Данные лабораторно-инструментальных исследований. Результаты клинического анализа и биохимического исследования крови представлены в табл. 1, 2.
УЗИ органов брюшной полости (от 15.11.2012): гепатомегалия. Диффузное уплотнение ткани печени. Двусторонний гидроторакс. Косвенные признаки дискинезии желчевыводящих путей. Кисты обеих почек.
По данным рентгенографии органов грудной клетки в динамке, спиральной компьютерной томографии легких в ангиорежиме (от 28.11.2012) установлен диагноз: тромбоэмболия ЛА (ТЭЛА) с инфаркт-пневмонией в средней доле правого легкого и нижней доле левого. Двусторонний гидроторакс. Эмфизема легких.
ЭКГ (от 12.11.2012): синусовый ритм с ЧСС 90 уд/мин. Резкое отклонение электрической оси влево. Одиночная наджелудочковая экстрасистола. Полная блокада левой ножки пучка Гиса.
ЭхоКГ (от 15.11.2012): камеры: ЛЖ в диастолу 57 мм, левое предсердие 52 мм, ЛЖ в систолу 44 мм, правый желудочек (ПЖ) 35 мм, МЖП 17 мм, правое предсердие (ПП) 51 мм, задняя стенка (ЗС) 12,5 мм. Аорта 34 мм, ЛА 32 мм. Давление в ЛА до 60 мм рт.ст. Выраженная тахикардия. Умеренно расширены все камеры сердца, преимущественно оба предсердия. В полости ПП подвижные нитчатые фрагменты сети Киари. Расширен ствол ЛА. Фракция выброса 45%. Обращает внимание структура миокарда: выраженное утолщение стенок ЛЖ, утолщение стенки ПЖ, значительная трабекулярность миокарда, верхушки и переднебоковой стенки ЛЖ, верхушки ПЖ. Выраженный асинхронизм МЖП, обусловленный, очевидно, внутрижелудочковой блокадой. Гипоакинезия верхушки, гиперкинезия базальных и срединных сегментов задней и боковой стенок. Показатели общей сократительной способности ЛЖ умеренно снижены. Монофазное наполнение ЛЖ.
Нижняя полая вена расширена и не спадается на вдохе. Клапанные структуры без особенностей. В средней части МПП лоцируется сброс слева направо диаметром до 0,4 см, очевидно, открытое овальное окно. Минимальное количество жидкости в полости перикарда с расхождением листков по заднебоковой стенке и на верхушке до 0,4 см, очевидно, застойного характера.
Заключение: НМЛЖ и ПЖ. Изменения миокарда, возможно, некоронарогенного характера (рис. 1). Рисунок 1. Эхокардиограмма больного С.
Проведена коронаровентрикулография (20.11.2012). Заключение по коронарографии: левая коронарная артерия и ее ветви без стенозирования, огибающая артерия без стенозирования, правая коронарная артерия гипоплазирована. Заключение по вентрикулографии: некомпактный ЛЖ. Диффузная гипокинезия. Фракция выброса 25%, конечный диастолический объем 36 мм рт.ст. Выполнена эндомиокардиальная биопсия.
Результаты гистологического исследования биоптата (от 05.12.2012): гипертрофия, гиперхромия ядер, перинуклеарные вакуоли, дискомплексация, жировая дистрофия мышечных волокон, воспалительная агрессивная инфильтрация, эндотелиоз.
Заключение: первичная ГКМП, нельзя исключить некомпактный миокард в сочетании с ГКМП; активный миокардит (рис. 2). Рисунок 2. Результаты гистологического и иммуногистохимического исследований биоптата больного С. а - дискомплексация мышечных волокон, ув. 400, окраска гематоксилином; б - экспрессия CD68 на макрофагах, ув. 200; в - CD68, дискомплексация, гипертрофия мышечных волокон с гиперхромией ядер кардиомиоцитов, ув. 200; г - антитела к HLA-D3 ++++ вдоль капилляров на эндотелии сосудов, к клеткам инфильтрата, ув. 200.
С учетом подострой стадии миокардита, наличия активного процесса (увеличение концентрации тропонина, наличие маркеров воспаления по результатам биопсии сердца) пациенту проведена патогенетическая терапия глюкокортикостероидами в виде внутривенного введения дексаметазона в дозе 12 мг/сут с постепенной отменой. Вторая линия терапии была направлена на компенсацию хронической СН (ХСН). Больной получал ингибиторы ангиотензинпревращающего фермента (периндоприл 2,5 мг/сут внутрь); 0,9% раствор NaCl в сочетании с электролитной смесью (10% раствор KCl и 25% MgSO 4 ); большие дозы мочегонных: петлевые (фуросемид до 80 мг/сут, внутривенно струйно, фуросемид 80 мг/сут внутрь, торасемид до 20 мг/сут внутрь); калийсберегающие (спиронолактон до 200 мг/сут внутрь), ингибиторы карбоангидразы (диакарб в дозе 375 мг/сут через день, внутрь 3 дня). Дозы мочегонных меняли в зависимости от водного баланса за сутки. В связи с выявленной инфаркт-пневмонией пациент получал антикоагулянтную терапию (эноксапарин натрия 80 мг 2 раза в день с одномоментным подбором целевой дозы варфарина, МНО 2-3) и антибактериальную терапию (цефтриаксон 2 г/сут).
На фоне лечения отмечена положительная динамика в состоянии больного: регрессировали явления СН, разрешились гидроторакс и пневмония, улучшились показатели клинического и биохимического (в том числе прекратилось увеличение концентрации тропонина I) анализов крови.
Больной выписан с улучшением с диагнозом: основной: первичная КМП: НМЛЖ. Инфекционный миокардит, подострое течение. ВПС. Открытое овальное окно. Осложнения основного: ХСН IIБ стадии, IV-II функционального класса (NYHA). Двусторонний гидроторакс, купированная ТЭЛА с инфаркт-пневмонией в средней доле правого и нижней доле левого легкого. Сопутствующий: хронический токсический гепатит, умеренная активность.
Представленный клинический случай интересен выявленной редкой патологией сердца в виде НМЛЖ. Его сочетание с инфекционным миокардитом также весьма необычно и практически не освящено. Можно лишь задаваться вопросом, способен ли данный вид первичной КМП предрасполагать к развитию инфекционного воспаления миокарда или это два самостоятельных не связанных состояния? Полученные гистологические (дискомплексация мышечных волокон, гипертрофия, гиперхромия ядер, перинуклеарные вакуоли) и эхокардиографические (толщина МЖП ≥17 мм, ЗС ≥12,5 мм) признаки ГКМП в некоторой степени стали неожиданными. Однако с учетом описанных в литературе клинических синдромов и отдельных случаев, сочетающих в себе НМЛЖ и ГКМП, данный диагноз у больного также может быть обсужден в качестве фонового.
Таким образом, выявление больных с НМЛЖ обусловливает необходимость всестороннего и тщательного обследования для выявления иных первичных КМП, аномалий развития строения сердца.
Читайте также:
