ЭхоКГ при аортальной недостаточности
Добавил пользователь Дмитрий К. Обновлено: 29.01.2026
ЭхоКГ при аортальной недостаточности
Эхокардиография в диагностике аортальной недостаточности играет важную роль. Она занимает значительное место в первичной диагностике поражений аортального клапана. Кроме того, она позволяет уточнить этиологию аортальной недостаточности, что может иметь значение при планировании лечения. Однако особенно важно то, что с помощью ЭхоКГ можно дать количественную или полуколичественную оценку степени аортальной регургитации и, наконец, оценить сократительную функцию левого желудочка, что имеет решающее значение при определении тяжести данного клапанного порока, планировании лечения, прогнозировании исхода и контроле за состоянием больного в динамике.
а) Первичная диагностика. Эхокардиография - высокоинформативный метод распознавания аортальной недостаточности, который по своей чувствительности превосходит все другие методы, в частности аускультацию, МРТ, ангиографию. Цветовое допплеровское картирование аортального клапана следует рассматривать как неотъемлемую часть ЭхоКГ, что позволяет диагностировать аортальную недостаточность, даже если она еще не проявляется клинически.
б) Этиология аортальной недостаточности. Этиологию аортальной недостаточности уточняют, основываясь на:
- морфологических изменениях в полулунных створках аортального клапана;
- нарушениях коаптации полулунных створок и утрате запирательной функции клапана;
- расширении корня аорты.
1. Морфологические изменения створок клапана. Деструктивные изменения в полулунных створках аортального клапана обычно являются следствием перенесенного эндокардита, который особенно часто развивается при двустворчатом аортальном клапане. Следует учесть, что у 10-30% всех больных с двустворчатым аортальным клапаном развивается эндокардит и, наоборот, примерно у 25% всех больных эндокардитом имеется двустворчатый аортальный клапан. Инфекционный эндокардит приводит к деформации и разрушению створок аортального клапана или к их перфорации и тем самым к развитию аортальной недостаточности. Наконец, при дефекте межжелудочковой перегородки патологическая струя кровотока может вызвать повреждение аортального клапана и тем самым его недостаточность. К другим более редким причинам аортальной недостаточности относятся системная красная волчанка, ревматоидный артрит, болезнь Бехтерева, болезнь Такаясу, болезнь Уиппла и болезнь Крона. Кроме того, причиной дегенеративных изменений в аортальном клапане и развития аортальной недостаточности могут быть облучение клапана при проведении лучевой терапии и прием препаратов, подавляющих аппетит.
2. Нарушение смыкания полулунных створок аортального клапана. Ревматизм может вызвать прогрессирующее уплотнение и деформацию краев створок аортального клапана и нарушение их нормального смыкания. Ревматическая лихорадка все еще является наиболее частой причиной аортальной недостаточности. При этом заболевании отчасти происходит склеивание краев полулунных створок, что усугубляет нарушение их смыкания. Кроме того, при аортальной недостаточности ревматической этиологии поражается также митральный клапанный аппарат. Еще одной причиной аортальной недостаточности является пролапс двустворчатого аортального клапана, при котором удлинение свободных краев створок приводит к возникновению сращений между ними. Пролапс аортального клапана может развиться и при миксоматозном его поражении. Наконец, возможны травматический отрыв створок аортального клапана и потеря им стабильности вследствие образования субаортального дефекта межжелудочковой перегородки, что также приводит к нарушению эффективного смыкания створок и развитию аортальной недостаточности.
3. Расширение корня аорты. Расширение корня аорты с развитием аортальной недостаточности возможно при многолетнем течении артериальной гипертензии, двустворчатом аортальном клапане, при целом ряде системных заболеваний, в частности синдроме Марфана, анкилозирующем спондилите, ревматоидном артрите, болезни Рейтера, сифилисе, системной красной волчанке, артропатическом псориазе, а также при таких редких заболеваниях, как болезнь Уиппла, болезнь Крона, артериит Такаясу, болезнь Фабри и болезнь Бехчета.

в) Острая и хроническая аортальная недостаточность. Острая аортальная недостаточность бывает вызвана внезапным появлением морфологических изменений в аортальном клапане и аорте, например при остром расслоении ее стенки, эндокардите с перфорацией или без перфорации створок аортального клапана, а также разрыве аортального клапана при травме грудной клетки.
Отличительные признаки. Отдифференцировать острую аортальную недостаточность от хронической можно на основании характерных изменений гемодинамики. В то время как тяжелая хроническая аортальная недостаточность вследствие перегрузки объемом приводит к ремоделированию левого желудочка и увеличению его размеров, дилатация желудочка при острой аортальной недостаточности бывает слабо выражена, поскольку размеры левого желудочка в ответ на внезапно появившуюся регургитацию не успевают увеличиться.
г) Эхокардиографические параметры. С помощью ЭхоКГ в М-режиме и двумерной ЭхоКГ можно уточнить морфологические особенности аортального клапана (количество створок, степень фиброза, пролабирование створок, наличие наложений, вегетаций на клапане, размер и конфигурация корня и восходящего отдела аорты, наличие аневризмы аорты или ее расслоения), определить размер левого желудочка и оценить его сократительную функцию.
Значение ЭхоКГ состоит также в том, что с ее помощью можно определить размеры других камер сердца, оценить функцию правого желудочка, определить давление в легочной артерии и выявить сопутствующую патологию, например митральный порок.
Дрожание передней митральной створки. Дрожание передней створки митрального клапана является высокоспецифичным признаком аортальной недостаточности, который можно выявить при ЭхоКГ в М-режиме и при двумерной ЭхоКГ. В 90% случаев дрожание передней створки митрального клапана является признаком аортальной недостаточности. Оно связано с направленной на митральный клапан эксцентричной струей регургитации. При центральном направлении струи регургитации дрожание створок митрального клапана часто отсутствует, а при определенном отклонении струи может появиться также дрожание задней створки, межжелудочковой перегородки или задней стенки желудочка. Однако ни интенсивность, ни длительность дрожания не коррелируют с тяжестью аортальной недостаточности. В некоторых случаях гемодинамически значимой аортальной недостаточности при двумерной ЭхоКГ можно было выявить куполообразное прогибание створки митрального клапана под напором аортальной струи регургитации («Reversed Doming» - «обратный купол»).
У больных с аортальной недостаточностью, причиной которой явилось двустворчатое строение аортального клапана, непропорционально часто наблюдается расширение аорты или стеноз перешейка аорты, поэтому у данной категории больных исследовать аорту следует особенно внимательно.
Видео ЭхоКГ аортального клапана - оценка, протокол исследования
Редактор: Искандер Милевски. Дата обновления публикации: 29.1.2021
АОРТА И АОРТАЛЬНЫЙ КЛАПАН
Относительная аортальная недостаточность (сифилитический аортит, расслаивающая аневризма аорты, анкилозирующий спондилит, болезнь Марфана, аорто-артериит и др.).
Одномерная ЭхоКГ:
- Диастолическая вибрация передней створки митрального клапана (рис.130).
- Диастолическая вибрация межжелудочковой перегородки.
- Диастолическая вибрация аортальных створок (это специфичный, но мало чувствительный признак аортальной недостаточности, обычно наблюдается при инфекционном эндокардите или перфорации аортальной створки).
- Утолщение створок (обычно характерно для ревматической аортальной недостаточности.
- Отсутствие полного смыкания створок в диастолу (это неспецифичный признак, чаще всего наблюдается при синдроме Марфана).
- Преждевременное открытие аортального клапана.
- Преждевременное закрытие аортального клапана (преждевременное закрытие и открытие аортального клапана связано с перегрузкой левого желудочка объемом и давлением).
- Визуализация эхосигнала от аортального клапана в выходном тракте левого желудочка в диастолу.
- Уменьшение величины открытия митрального клапана (уменьшение амплитуды ДЕ, при этом пик Е может не визуализироваться).
- Преждевременное закрытие митрального клапана (С точка митрального клапана появляется раньше зубца Q ЭКГ).
- Задержка открытия митрального клапана.
- Изменение кинетики межжелудочковой перегородки (раннедиастолическое выгибание перегородки в сторону правого желудочка.
- Дилатация корня аорты.
- Объемная перегрузка левого желудочка (увеличение КДД, КСД, экскурсии межжелудочковой перегородки и задней стенки левого желудочка).
Двухмерная ЭхоКГ:
- Отсутствие полного смыкания створок в парастернальной поперечной проекции на уровне магистральных сосудов.
- Пролапс аортального клапана.
Допплер-ЭхоКГ:
- Появление диастолического регургитантного потока в выходном тракте левого желудочка 1-4 степени градации.
- При регистрации диастолического регургитантного потока можно определить конечно-диастолическое давление в левом желудочке (Рд ЛЖ).
- Расчет фракции регургитации (ФР) в процентах.
Критерии оценки тяжести аортальной недостаточности:
- Величина объемной перегрузки левого желудочка :
- Если конечно-систолический диаметр левого желудочка превышает 55 мм показана замена аортального клапана протезом;
- Больные с КСД от 50 до 54 мм нуждаются в постоянном наблюдении в течении 4-6 мес;
- У больных с КСО менее 50 мм возможно консервативное лечение.
- Фракция выброса. Если фракция выброса левого желудочка меньше 25%, имеет место тяжелая аортальная недостаточность, застойная сердечная недостаточность и высокий риск летального исхода.
- Преждевременное закрытие митрального клапана - ассоциируется с плохим прогнозом.
- Регургитантный поток 4 градации ассоциируется с плохим прогнозом.
Дифференциальный диагноз:
- Диастолическое трепетание митрального клапана может наблюдаться при:
- отрыве хорд от митральных створок,
- фибрилляции предсердий,
- тромбозе левого желудочка,
- у здоровых лиц с дисфункцией хорд митрального клапана или поперечными трабекулами в левом желудочке.
- Диастолическое трепетание аортального клапана при аортальной недостаточности может отсутствовать при:
- митральном стенозе,
- тяжелой аортальной недостаточности из-за короткой диастолы.
Аортальный стеноз
- Ревматический клапанный стеноз (спаяние и кальцификация обычно происходит по краям створок).
- Фиброкальцифицирующий аортальный стеноз (дегенеративные изменения клапана связаны с деструкцией коллагена и накоплением в створках кальциевых депозитов: этот процесс начинается в области синусов Вальсальвы и распространяется на створки).
- Врожденный клапанный стеноз (см).
Конечным результатом всех вышеперечисленных форм клапанного стеноза аорты является сращение комиссур и сужение аортального отверстия. Когда развивается дегенерация и кальцификация клапана практически не возможно дифференцировать эти состояния.
ЭхоКГ критерии
Одномерная ЭхоКГ:
- Амплитуда открытия аортального клапана меньше, чем 15 мм (поскольку при наличии множественных эхосигналов от створок трудно идентифицировать величину сепарации, данный критерий используется только при двухмерной ЭхоКГ).
- Утолщение аортальных створок.
- Множественные линейные эхосигналы от створок в систолу и диастолу.
- Плотные эхосигналы от стенок аорты.
- Гипертрофия левого желудочка и/или дилатация левого желудочка.
- Уменьшение EF наклона передней створки митрального клапана (косвенно характеризует снижение комплайнса левого желудочка).
- Диастолическое трепетание передней створки митрального клапана.
- Уменьшение экскурсии аорты.
- Дилатация корня аорты.
- Плотный эхосигнал от левого атриовентрикулярного кольца.
Двухмерная ЭхоКГ:
- Систолическая сепарация между передней (правой коронарной) створкой и задней (некоронарной) створкой меньше 1,5 см.
- Утолщенные аортальные створки в парастернальной проекции длинной оси левого желудочка или поперечном сечении на уровне магистральных сосудов (Этот феномен более отчетливо визуализируется в диастолу, причем правая коронарная створка повреждается значительно чаще, чем левая).
- Выгибание аортальных створок за линию смыкания (пролапс аортальных створок в выходной тракт левого желудочка)(рис.131).
Допплер-ЭхоКГ:
- Наличие турбулентного потока крови за створками аортального клапана (скорость потока превышает 1,5 м/с).
- Оценка величины градиента обструкции по уравнению Бернулли
- Расчет поперечного сечения аорты по формуле Kevin. W.
- Позволяет выявить сопутствующую недостаточность аортального клапана.
- Оценка систолической функции левого желудочка.
Оценка тяжести стеноза аорты:
- Степень рестрикции аортальных створок: сепарация створок менее 8 мм свидетельствует о тяжелом стенозе, более 12 мм - легкий или умеренный стеноз.
- Гипертрофия левого желудочка.
- Систолический градиент: умеренный стеноз градиент обструкции не превышает 50 мм рт. ст., выраженный стеноз - 50-80 мм рт.ст., резкий стеноз - более 80 мм рт.ст.
- Если скорость максимального систолического потока за аортальными створками более 4 м/с - показано протезирование аортального клапана, от 3 до 4 м/с - наблюдение и интенсивное лечение в течение нескольких месяцев с повторным контролем, менее 3 м/с - консервативное лечение.
- Если происходит увеличение градиента обструкции на 8 мм рт.ст. в год и сужение площади клапана на 0,1см2 - имеет место прогрессирование стеноза.
Дифференциальный диагноз:
- Склероз аортальных створок: при этом состоянии створки утолщены, но не имеют ограничения движения.
- Фиброз и кальцификация корня аорты: при этом состоянии трудно визуализировать структуру аортальных створок.
- Низкий сердечный выброс: при этом состоянии уменьшается сердечный выброс и если створки склерозированы, то отличить от аортального стеноза практически невозможно.
Расслаивающая аневризма аорты
Отслоение интимы и медии, приводящее к формированию ложного канала, идущего на протяжении в сосуде. Обычно в 70 % случаев наблюдается повреждение проксимальной части аорты, в 10 % - дуги и в 20 % - нисходящей аорты.
Выделяют следующие типы:
а) Тип I - расслоение на уровне восходящей аорты, дуги аорты и нисходящей аорты,
б) Тип II - расслоение восходящей аорты,
в) Тип III - расслоение нисходящей аорты (De Bakey).
ЭхоКГ критерии:
- Дилатация корня аорты более чем 42 мм.
- Сепарация структур передней стенки аорты (16-21 мм) и задней стенки (10-13 мм).
- Параллельное движение сепарированных аортальных стенок.
- Наружная стенка толще, чем внутренняя стенка.
- Отслоившаяся интима визуализируется в виде тонкой структуры латеральней аортальных створок.
- Среднесистолическое прикрытие аортального клапана.
- Аортальная недостаточность (при I и II типах De Bakey).
- Нормальная величина открытия аортального клапана.
Сопутствующие изменения:
- Аортальная недостаточность при III типе.
- Перикардиальный выпот, вплоть до тампонады перикарда.
Допплер-ЭхоКГ:
- Наличие потока в канале свидетельствует о необходимости срочного хирургического лечения, при отсутствии потока-возможно терапевтическое лечение.
- Устанавливает сопутствующую степень стеноза или недостаточности аортального клапана.
Дифференциальный диагноз:
- Тяжелая аортальная недостаточность.
- Синдром Марфана.
- Дилатация синусов Вальсальвы.
- Склероз аортального корня.
Аневризма синусов Вальсальвы
- Болезнь Марфана.
- Аортоартериит.
- Надклапанный стеноз аорты.
Правый коронарный синус повреждается в 69 % и обычно прорывается в правое предсердие или правый желудочек. Некоронарный синус повреждается в 26 % и обычно прорывается в правое предсердие. Левый коронарный синус повреждается в 5 % случаев.
ЭхоКГ критерии
Одномерная ЭхоКГ:
- Дилатация аорты на уровне синусов Вальсальвы (более 40 мм).
- Признаки сдавления левого предсердия.
- Увеличение дистанции от аортальных створок к подлежащей стенке во время систолы.
- Систолическое выбухание аортальной стенки.
- Гемодинамические проявления в зависимости от того какой синус Вальсальвы поврежден и имеет ли он прорыв. Наличие объемной перегрузки правого предсердия и желудочка, преждевременное открытие клапана легочной артерии характерно для прорыва синуса Вальсальвы в правое предсердие, объемная перегрузка левых отделов наблюдается при прорыве синуса в левый желудочек или предсердие.
Двухмерная ЭхоКГ:
- Выбухание одного или нескольких синусов в парастернальной проекции короткой оси на уровне аортального клапана.
- Непосредственная визуализация аневризмы синуса и места его прорыва.
Допплер-ЭхоКГ:
- Позволяет установить наличие прорыва синуса Вальсальвы в соответствующую камеру сердца и величину регургитантного сброса.
- Оценка систолической функции левого желудочка.
Синдром Марфана
Наследственно детерминированное заболевание соединительной ткани аутосомно доминантного типа. Наиболее часто при синдроме Марфана встречаются различные изменения аорты и митрального клапана (рис.132).
Аневризматическая
дилатация
восходящей аорты
при синдроме
Марфана (схема).
ЭхоКГ критерии:
- Дилатация восходящей аорты.
- Дилатация синусов Вальсальвы (чаще повреждается правый коронарный синус - 69%, некоронарный - в 26%, левый коронарный - в 5%).
- Недостаточность аортального клапана (относительная, связана с большой дилатацией аортального корня) (см. аневризма синуса Вальсальвы).
- Пролапс митрального клапана.
- Митральная недостаточность (обусловлена миксоматозной дегенерацией клапана и/или дилатацией левого атриовентрикулярного отверстия).
Допплер-ЭхоКГ:
Выявление клапанной (митральной, аортальной) регургитации и степени ее выраженности.
Аортальная недостаточность
Деформация и дилатация восходящего отдела аорты с развитием аортальной регургитации может быть следствием артериальной гипертонии, проксимальной диссекции аорты, ИЭ, сифилиса, медионекроза, синдрома Марфана, анкилозирующего спондилита и синдрома незавершенного остеогенеза.
Этиология
- Воспалительные поражения: ревматизм.
- Врожденная патология: двустворчатый аортальный клапан.
- Болезни соединительной ткани.
- Инфекция: инфекционный эндокардит.
- Травма.
По течению аортальную недостаточность разделяют на хроническую и острую.
- При острой недостаточности аортального клапана обычно вызванной острой диссекцией восходяшей аорты, диагноз должен быть поставлен незамедлительно. Внезапное возникновение острой аортальной недостаточности может привести к отеку легких и/или кардиогенному шоку и смерти. Поэтому при подозрении на острую аортальную недостаточность, в экстренном порядке следует провести ЭХОКГ (включая чреспищеводную ЭХОКГ), магнитно спиральную компьютерную томографию для решения вопрос об экстренности операции.
- При хронической аортальной недостаточности симптомы возникают постепенно, большинство пациентов длительное время остаются асимптомными за счет компенсаторной функции миокарда левого желудочка вплоть до развития его дисфункции. Дисфункция ЛЖ не гарантирует появление симптомов заболевания, поэтому полное восстановление функции ЛЖ и улучшение выживаемости после протезирования аортального клапана не может быть достигнуто. Поэтому асимптомные и малосимптомные больные должны быть прооперированы прежде, чем разовьются симптомы заболевания или выраженная дисфункция ЛЖ.
После появления симптомов средняя продолжительность жизни 2 – 5 лет.
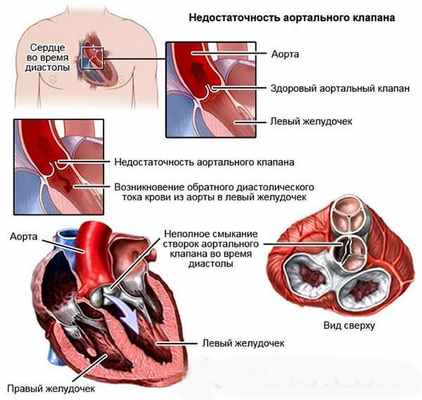
Диагностика недостаточности аортального клапана
Стандартная диагностика недостаточности аортального клапана включает: ЭКГ, ЭХОКГ, Rg-графия органов грудной клетки.
Основным методом диагностики является трансторакальная и чреспищеводная ЭХОКГ. Определение ФВ и КСР ЛЖ являются основными критериями выживаемости после оперативного лечения. КСР более 5,5 см, и ФВ менее 50% указывают на тяжесть аортальной недостаточности, неблагоприятный прогноз при естественном течении заболевания, повышенный риск оперативного вмешательства и необходимость оперативного лечения в ближайшие сроки.
ЭХОКГ позволяет оценить:
- особенности строения аортального клапана (двустворчатый аортальный клапан, миксоматозная дегенерация, кальциноз, вегетации);
- размеры и анатомические особенности корня аорты позволяют диагностировать первичные и вторичные поражения аорты (аортоаннулярная эктазия, расслаивающая аневризма синуса Вальсалвы, надгребневый дефект межжелудочковой перегородки);
- конечный диастолический объем ЛЖ зависит от тяжести аортальной недостаточности;
- конечный систолический объем ЛЖ зависит от функции ЛЖ и постнагрузки;
- ФВ позволяет судить о функции ЛЖ и давности аортальной недостаточности;
- гипертрофия ЛЖ - нормальная компенсаторная реакция при аортальной недостаточности;
- увеличение левого предсердия указывает на диастолическую дисфункцию ЛЖ или поражение митрального клапана;
- допплеровское исследование позволяет выявить аортальную недостаточность и полуколичественно оценить ее тяжесть (по ширине регургитирующей струи и глубине ее проникновения в ЛЖ, по времени полу-спада градиента давления между аортой и ЛЖ, по наличию обратного кровотока в грудной аорте и подключичных артериях). Можно также сравнить кровоток через аортальный клапан и клапан легочной артерии и рассчитать фракцию регургитации.
ЭХОКГ критерии значимости недостаточности аортального клапана определяются по времени полуспада диастолического градиента потока аортальной регургитациии:
- 1 степень более 400 мс
- 2 степень 250-400 мс
- 3 степень менее 250 мс
Коронароангиография проводится перед операцией протезирования аортального клапана пациентам с риском ИБС (с целью дифференциальной диагностики между относительной коронарной недостаточностью и стенозирующими поражениями коронарных артерий атеросклеротического генеза.
Показания к пластике или протезированию аортального клапана
(Американская Ассоциация Сердца, Американская Коллегия Кардиологов)
Классификация рекомендаций и уровни достоверности в формате АКК/ААС:
- Класс I: Состояния, при которых есть доказательства и/или общее согласие, что процедура или метод лечения является благоприятным, полезным и эффективным.
- Класс II: Состояния, при которых есть противоречивые доказательства и/или расхождение во мнениях о полезности/эффективности процедуры или метода лечения.
- Класс IIА: Вес достоверность/мнение в пользу полезности/эффективности.
- Класс IIБ: Польза/эффективность менее хорошо установлены достоверностью/мнением.
- Класс III: Состояния, при которых есть доказательства и/или общее мнение, что процедура/метод лечения не полезны, не эффективны, а в некоторых случаях могут быть вредны.
Кроме того, уровни достоверности в поддержку рекомендаций изложены следующим образом:
- Уровень достоверности А: Данные получены из многочисленных рандомизированных клинических испытаний.
- Уровень достоверности В: Данные получены из единичных рандомизированных исследований или нерандомизированных испытаний.
- Уровень достоверности С: Только единодушное согласие экспертов, отдельные исследования случаев и стандарты лечения.
Хирургическое лечение недостаточности аортального клапана
КЛАСС I
1. Протезирование аортального клапана показано симптомным пациентам с тяжелой аортальной недостаточностью независимо от систолической функции ЛЖ. (Уровень достоверности: B)
2. Протезирование аортального клапана показано асимптомным пациентам с хронической тяжелой аортальной недостаточностью и систолической дисфункцией ЛЖ в покое (фракция выброса 50% и менее). (Уровень достоверности: B)
3. Протезирование аортального клапана показано пациентам с хронической тяжелой аортальной недостаточностью при операции АКШ, операции на аорте или других клапанах сердца. (Уровень достоверности: С)
КЛАСС IIA
- Протезирование аортального клапана показано асимптомным пациентам с тяжелой аортальной недостаточностью и нормальной систолической функцией ЛЖ (фракция выброса более 50%), но с тяжелой дилатацией ЛЖ (КДР более 75 мм или КСР более 55 мм). (Уровень достоверности: B)
КЛАСС IIБ
1. Протезирование аортального клапана показано пациентам с умеренной аортальной недостаточностью при операции на восходящей аорте. (Уровень достоверности: C)
2. Протезирование аортального клапана может быть рассмотрено у пациентов с умеренной аортальной недостаточностью при операции АКШ. (Уровень достоверности: C)
3. Протезирование аортального клапана показано асимптомным пациентам с тяжелой аортальной недостаточностью и нормальной систолической функцией ЛЖ в покое (фракция выброса более 50%), при выраженной дилатации ЛЖ (КДР более 70 мм или КСР более 50 мм, а также когда есть признаки прогрессирования дилатации ЛЖ, снижение толерантности к физической нагрузке или патологические гемодинамические ответы на нагрузку.(Уровень достоверности: С)
КЛАСС III
- Протезирование аортального клапана не показано асимптомным пациентам с легкой, умеренной или тяжелой аортальной недостаточностью и нормальной систолической функцией ЛЖ в покое (фракция выброса более 50%), когда степень дилатации и не умеренная, и не тяжелая (КДР менее 70 мм, КСР менее 50 мм). (Уровень достоверности: B).
Экстренное протезирование аортального клапана
- острая аортальная недостаточность вследствие расслоения аорты или травмы;
- невозможность стабилизировать состояние с помощью медикаментозного лечения.
Оформите заявку на сайте, мы свяжемся с вами в ближайшее время и ответим на все интересующие вопросы.
Специалисты
Заместитель директора по медицинской части (кардиохирургия), профессор кафедры госпитальной хирургии СПбГУ, врач сердечно-сосудистый хирург, д.м.н.
Возможности допплерэхокардиографии при заболеваниях сердца

Допплерэхокардиографическое исследование позволяет определять направление потока, его характер (ламинарный или турбулентный) и скорость практически в проекции всех клапанов сердца. Параллельное применение допплерэхокардиографии восполняет недостатки одно- и двухмерного методов при выявлении клапанной регургитации, способствует обнаружению признаков межжелудочкового и межпредсердного шунтирования при подозрении на врожденные пороки сердца, позволяет неинвазивно рассчитывать чресклапанные градиенты давления при пороках сердца. Правильная оценка гемодинамики и клапанного аппарата сердца, точная локализация исследуемого потока способствуют объективизации оценки патологического процесса. При комбинированных пороках сердца допплерэхокардиография является более информативным методом, чем рентгенография и одно- и двухмерная ЭхоКГ, и может быть методом выбора при решении вопроса о показаниях и характере хирургической коррекции порока.
Ключевые слова
Полный текст
Допплерэхокардиографическое исследование позволяет определять направление потока, его характер (ламинарный или турбулентный) и скорость практически в проекции всех клапанов сердца. Параллельное применение допплерэхокардиографии восполняет недостатки одно- и двухмерного методов при выявлении клапанной регургитации, способствует обнаружению признаков межжелудочкового и межпредсердного шунтирования при подозрении на врожденные пороки сердца, позволяет неинвазивно рассчитывать чресклапанные градиенты давления при пороках сердца [2, 6]. Правильная оценка гемодинамики и клапанного аппарата сердца, точная локализация исследуемого потока способствуют объективизации оценки патологического процесса. При комбинированных пороках сердца допплерэхокардиография является более информативным методом, чем рентгенография и одно- и двухмерная ЭхоКГ, и может быть методом выбора при решении вопроса о показаниях и характере хирургической коррекции порока [7].
Допплерэхокардиограмма при митральном стенозе
При стенозе левого атриовентрикулярного отверстия кровоток из левого предсердия в желудочек в диастолу приобретает более равномерный характер в результате постоянного градиента давления между ними. Это приводит к изменению характера и формы кривой Д-ЭхоКГ. Появляется турбулентность в виде усиления и увеличения количества сигналов внутри профиля потока, деформируется нормальное двухпиковое изображение потока: пик Е становится пологим и уменьшается его амплитуда, увеличивается амплитуда пика А; оба пика могут сливаться, и при выраженном стенозе поток может приобретать куполообразную форму.
На рис. 1 приведена допплерэхокардиограмма при выраженном митральном стенозе. Митральный поток в диастолу (см. синхронизацию с ЭКГ внизу рисунка) патологически изменен — вместо двухпиковой имеется куполообразная форма, характер потока турбулентный — множество сигналов внутри контура в связи с хаотическим движением частиц крови в определенном участке кровотока. На рисунке видны также щелчки открытия и закрытия митрального клапана — вертикальные осцилляции до и после диастолического потока (продолжительность фаз систолы и диастолы допплерэхокардиограммы в данном случае в разных циклах сердечной деятельности неодинакова в связи с фибрилляцией предсердий).
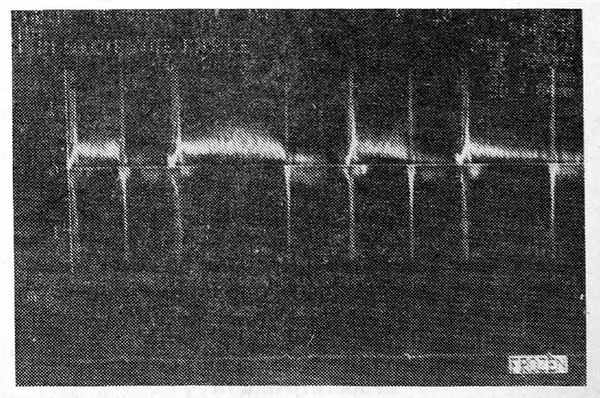
Рис. 1. Допплерэхокардиограмма при митральном стенозе.
Оценка выраженности митрального стеноза всегда была и остается до сих пор проблемой, имеющей важное значение как для прогноза заболевания, так и для выбора вида лечения. Количественная оценка степени стеноза для решения вопроса о возможности оперативного вмешательства до внедрения ультразвуковых методов проводилась на основании данных, полученных при катетеризации сердца. С этой целью вычислялся диастолический градиент давления между левыми предсердием и желудочком, затем по формуле Горлина — площадь митрального отверстия. Было показано, что величину снижения давления через суженное митральное отверстие можно вычислить при допплеровском исследовании скорости крови в митральном кровотоке [16]. Описано применение модифицированного уравнения Бернулли для расчета величины снижения давления в клапане [13]: ∆P = 4V 2 , где ∆P — градиент давления (в мм рт. ст.), V — максимальная скорость кровотока, измеренная ультразвуком (в м/с). Максимальную скорость в струе можно вычислить по величине максимального частотного сдвига в допплеровском сигнале по формуле:
V = f d · C 2 f 0 · cos α , где fd — определяемый допплеровский частотный сдвиг (в кгц), C — скорость ультразвука в тканях (1530 м/с); fo — частота датчика (в кГц); α — угол между вектором максимальной скорости и направлением ультразвукового луча (cos равен 1, если угол α равен 0, то есть соблюдается один из основных принципов допплеровского исследования — параллельность хода ультразвукового луча и вектора скорости кровотока). Современные приборы дают возможность осуществлять коррекцию угла и автоматически определять максимальную скорость кровотока в зависимости от направления ультразвукового луча.
В 1966 г. Либанов и соавт. [цит. по I] предложили определять у больных с митральным стенозом длительность периода, необходимого для удлинения вдвое значения максимального исходного диастолического градиента давления. Эта величина была названа полупериодом атриовентрикулярного давления — T ½, и она оказалась мало зависимой от частоты сердечного ритма и митральной регургитации. У здоровых людей T ½ составляет 25—60 мс, у больных с умеренным митральным стенозом — 100 мс, средним стенозом — 90—200 мс, тяжелым — более 300 мс [15]. T ½ можно вычислить из кривой скорости по формуле T ½ = V 2 [16]; он коррелирует с площадью митрального отверстия. Авторами [13] была предложена формула для расчета размеров левого атриовентрикулярного отверстия: S = 220 T ½ , где S — площадь митрального отверстия в см 2 , 220 — константа.
Следовательно, для определения площади митрального отверстия вначале необходимо измерить скорость кровотока, а затем найти T 1 /2. С помощью программ, заложенных в современных приборах типа Алока-650, Алока-870, СИМ-5000, можно установить все эти параметры автоматически. Для этого закрепляют калипер на верхней точке профиля кривой скорости, затем отмечают появление горизонтальной пунктирной линии. Пересечение этой линии с профилем кривой скорости дает значение T 1 /2, а затем и величину площади митрального отверстия по приведенной выше формуле. По мнению исследователей, данная формула не только хорошо коррелирует, но и у большинства больных точно соответствует данным, полученным при катетеризации сердца [1]. Вместе с тем наличие аортальной недостаточности и замедления атриовентрикулярной проводимости вносят существенные искажения в величину площади митрального отверстия, поэтому у больных с аортальными пороками и удлинением PQ более 0,2 с данной формулой пользоваться не рекомендуется [16].
Допплерэхокардиограмма при митральной недостаточности
Известно, что в норме на допплерэхокардиограмме в систолу в проекции митрального отверстия поток не определяется. При возникновении недостаточности митрального клапана в результате несмыкания створок в систолу левого желудочка струя крови попадает в левое предсердие, поэтому на допплерэхокардиограмме регистрируется патологический систолический поток, который к тому же имеет турбулентный характер. На рис. 2 приведено дуплексное изображение: в верхней части — секторальная эхокардиограмма в апикальном двухкамерном сечении с положением контрольного объема над митральными створками в полости левого предсердия; в средней части — допплерэхокардиограмма, в нижней — ЭКГ. Видно, что диастолический поток (до зубца R ЭКГ) имеет ламинарный характер и двухпиковую форму, расположенную выше изолинии. В систолу, то есть после зубца R ЭКГ, регистрируется выраженный патологический поток турбулентного характера, который занимает полностью всю систолу и располагается не только ниже изолинии, но и выше ее, что связано с хаотическими завихрениями тока крови.
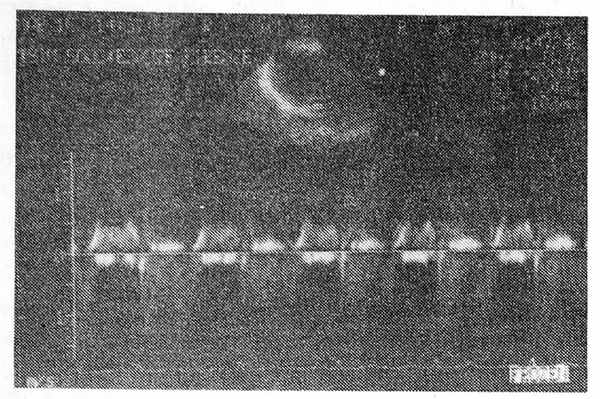
Рис. 2. Допплерэхокардиограмма при митральной недостаточности.
Применение одновременно с Д-ЭхоКГ секторального сканирования позволяет полуколичественно оценивать степень митральной регургитации. Для этого на экране монитора измеряют расстояние от митрального клапана до наиболее удаленной точки в левом предсердии, где при синхронной регистрации Д-ЭхоКГ определяют систолическую турбулентность. При этом левое предсердие условно делят на 4 уровня (через 1,5 см от точки систолического смыкания створок клапана), с помощью которых можно оценивать степень митральной недостаточности: I степень — 0—1,5 см; II — 1,5—3,0 см; III — 3,0—4,5 см; IV — более 4,5 [10].
Следует отметить, что допплерэхокардиографическая диагностика митральной недостаточности имеет явное преимущество перед другими ультразвуковыми методами (одно-, двухмерный режимы), поскольку при использовании последних диагностику строят преимущественно на косвенных признаках объемной перегрузки левых отделов сердца и отдельных характеристиках движения митрального клапана. Поэтому регистрация на допплерэхокардиограмме прямого признака митральной недостаточности — струи регургитации в левом предсердии — является ценным дополнением в ультразвуковой диагностике этого порока [3].
Д-ЭхоКГ позволяет определять место возникновения систолического шума у больных, что приобретает исключительно важное значение в дифференциальной диагностике аускультативно сходных с митральной недостаточностью заболеваний (трикуспидальная недостаточность, дефект межжелудочковой перегородки, стеноз устья аорты, субаортальный стеноз и т. д.). Обнаружение на допплерэхокардиограмме струи регургитации в левом предсердии относят к высокоинформативному признаку митральной недостаточности, достигающему специфичности до 96% [4]. Установление митральной недостаточности и ее полуколичественная оценка имеют важное значение в определении прогноза болезни и возможности хирургической коррекции порока.
При трикуспидальном стенозе и трикуспидальной недостаточности механизмы возникновения, характеры и формы допплеровских потоков аналогичны потокам при митральном стенозе и недостаточности.
Допплерэхокардиограмма при аортальной недостаточности
В норме при исследовании кровотока через аортальное отверстие на допплерэхокардиограмме в диастолу поток не определяется. При развитии недостаточности клапана аорты в результате несмыкания его створок происходит заброс крови из аорты обратно в полость левого желудочка. Д-ЭгоКГ позволяет с высокой достоверностью обнаружить даже незначительный диастолический поток крови в выходном тракте левого желудочка. При сравнении с данными ангиографии чувствительность Д-ЭхоКГ при аортальной недостаточности составляет 96%, специфичность— 100% [17].
На рис. 3 приведено дуплексное изображение: в верхней части — секторальная эхокардиограмма в сечении по длинной оси с расположением контрольного объема под аортальными створками, в средней части — допплерэхокардиограмма, в нижней — ЭКГ. Видно, что в диастолу (до зубца R ЭКГ) вместо «чистой» изолинии регистрируется выраженный турбулентный диастолический поток, который по «форме» можно сравнить с «музыкальным» шумом фонокардиограммы.
Использование одновременно с Д-ЭхоКГ секторального сканирования позволяет также оценивать полуколичественно степень аортальной регургитации. Так, Кон (1984) предлагает выделять три степени аортальной недостаточности: I — при определении обратной струи крови под створками аортального клапана до кончика передней створки митрального клапана; II — при ее определении до уровня прикрепления папиллярных мышц; III — при ее регистрации на всем протяжении от створок аортального клапана до верхушки левого желудочка [цит. по 5].
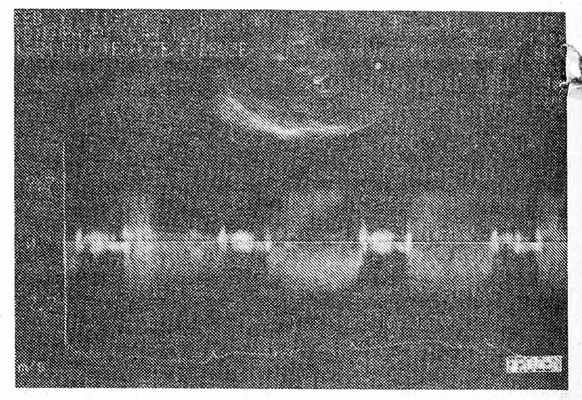
Рис. 3. Допплерэхокардиограмма при аортальной недостаточности и аортальном стенозе.
Допплерэхокардиографическая диагностика аортальной недостаточности имеет явное преимущество перед одно- и двухмерной эхокардиографией. При использовании последних диагностика базируется преимущественно на косвенных признаках (фибрилляция передней створки митрального клапана, дилатация полости левого желудочка, гиперкинез стенок и т. д.). Поэтому регистрация на Д-ЭхоКГ прямого признака аортальной недостаточности — струи регургитации в выходном отделе левого желудочка — является весьма существенным дополнением в диагностике этого порока. Кроме того, Д-ЭхоКГ позволяет точно определять место возникновения диастолического шума у больных, что имеет важное значение в дифференциальной диагностике недостаточности клапана легочной артерии, аускультативно сходного с аортальной недостаточностью. Так, в нашей практике были случаи, когда допплеровское исследование позволяло отвергнуть диагноз митрально-аортального порока сердца и констатировать изолированный митральный стеноз с наличием относительной недостаточности клапана легочной артерии в результате высокой легочной гипертензии.
При полуколичественном определении степени аортальной недостаточности следует учитывать, что выраженность регургитации зависит от ряда факторов (направление струи, сократимость левого желудочка и т. д.). Вместе с тем ориентировочная оценка аортальной недостаточности и, особенно, ее диагностика имеют важное значение, причем в первую очередь для выявления показаний к своевременной хирургической коррекции порока.
Допплерэхокардиограмма при аортальном стенозе
В норме при допплеровском исследовании аортальный поток ламинарный и регистрируется в систолу в виде асимметричной параболы с просветом внутри контура. При клапанном аортальном стенозе возникает препятствие нормальному кровотоку, что сказывается на характере потока и его форме: поток становится турбулентным, контуры его нечеткими. На рис. 3 наряду с диастолическим турбулентным потоком в систолу (после зубца R ЭКГ) регистрируется поток с нечеткими контурами со множеством сигналов внутри, возникновение которых связано с хаотическим движением частиц в контрольном объеме крови (то есть турбулентность систолического потока).
С помощью метода непрерывного допплеровского исследования можно ориентировочно оценивать аортальный чресклапанный градиент давления по формуле Бернулли: ∆P = 4V 2 , где ∆P — градиент давления, V — максимальная скорость потока в данном контрольном объеме. Аналогичным образом по формуле Бернулли определяют градиент давления при гипертрофической кардиомиопатии между левым желудочком и аортой. Проведенные исследования [11, 18] показали высокую корреляцию между неинвазивным способом определения градиента давления и данными катетеризации.
При стенозе устья легочной артерии и недостаточности клапана легочной артерии механизмы возникновения, характеры и формы допплеровских потоков аналогичны потокам при аортальном стенозе и аортальной недостаточности.
Завершая обсуждение вопроса о применении Д-ЭхоКГ при приобретенных пороках сердца, следует остановиться на факте обнаружения клапанной регургитации у здоровых людей. В проекции трехстворчатого клапана поток регургитации с помощью Д-ЭхоКГ при интактном клапанном аппарате выявляется в 49,4% случаев, в проекции клапана легочной артерии — в 20%, в проекции митрального клапана — в 14,5%, аортального клапана — в 0,8% [19]. Этими фактами авторы предлагают объяснять причину неорганических шумов в сердце.
Более информативным в плане обнаружения клапанных регургитаций является цветное допплеровское исследование потоков, которое повышает чувствительность, а прежде всего специфичность своей способностью прямого изображения коротких, узких, асимметричных или множественных регургитирующих струй [14]. Авторами было проведено обследование значительной группы добровольцев с помощью метода цветного допплеровского изображения кровотока: регургитация на легочном клапане была выявлена в 67,4% случаев, на 3-створчатом — в 54%, митральная регургитация— в 39,3%, аортальная регургитация — в 1,3%. Сопоставление с данными аускультации и фонокардиографии показало, что легочная и аортальная регургитации не сопровождались шумом, при митральной же регургитации в 24,6% случаев определялся шум. Исследователями приводятся критерии оценки физиологической регургитации, что имеет важное практическое значение.
В настоящее время в связи с развитием кардиохирургии, созданием новых, более совершенных искусственных клапанов сердца и широким внедрением протезирования встает вопрос о контроле состояния клапанных протезов и оценке их функции. По мнению специалистов, среди всех инструментальных методов Д-ЭхоКГ является наиболее информативным, безопасным и простым способом оценки клапанных протезов [17], а также наиболее информативным по сравнению с одно- и двухмерной ЭхоКГ методом диагностики парапротезных фистул и позволяет диагностировать их изолированно в митральной, аортальной и трикуспидальной позициях, что особенно важно при многоклапанном протезировании [9].
С помощью Д-ЭхоКГ можно выявлять небольшие дефекты межжелудочковой перегородки, которые не визуализируются при обычной ЭхоКГ, диагностировать дефекты межпредсердной перегородки и открытый артериальный проток [17], не только устанавливать наличие открытого артериального протока, но и выбирать необходимый по размерам окклюдер без проведения ангиографии, контролировать эффективность лечения в ближайшем и отдаленном периодах после окклюзии открытого артериального протока [8]. Д-ЭхоКГ дополняет и расширяет возможности эхокардиографии и может давать высоко достоверные данные лишь в сочетании с ней. Разумеется, исследование требует определенного навыка и опыта врача, поскольку поиск и дифференциация потоков затруднены и на кровоток в данной конкретной области могут влиять различные факторы, связанные как с анатомическими особенностями сердца (ротация), так и с функциональными (сниженный ударный выброс). Существенное влияние на характер исследуемого потока оказывает угол между ультразвуковым лучом и вектором потока: чем больше этот угол, тем менее достоверен результат. Так, несоблюдение условия параллельности ультразвукового луча и кровотока в аорте часто дает ложную турбулентность систолического аортального потока. В связи с этим необходимо добиваться уменьшения угла между лучом и кровотоком (оптимально — менее 20°), выбирая соответствующее сечение сердца в двухмерном режиме.
В последние годы Д-ЭхоКГ все шире применяют в качестве основного неинвазивного метода оценки функции сердца в норме и патологии — ударного объема, сердечного выброса, объема клапанной регургитации и т. д. [12]. Сведения о внутрисердечной гемодинамике, которые можно получить при допплерэхокардиографии, считаются достаточно надежными и поэтому во многих случаях применение Д-ЭхоКГ делает ненужным катетеризацию сердца [17].
Значение эхокардиографии в обследовании беременных

УЗИ сердца при беременности: почему необходимо проводить?
Нормально протекающая беременность сопровождается появлением у здоровой женщины структурно-функциональных изменений сердца, которые носят адаптивный характер. Они незначительно выражены и полностью нормализуются после родов.
При наличии у беременной различных заболеваний сердца адаптационные возможности уже снижены. Таким образом во время беременности могут возникать патологические изменения, которые приводят к возникновению осложнений. Кроме того, в период вынашивания возможно развитие новых заболеваний сердца.
Поэтому эхокардиография входит в перечень необходимых обследований, проводимых в период нормально протекающей беременности, а также при наличии сопутствующих патологий сердечно-сосудистой системы.
В настоящее время важность проведения ЭхоКГ в период беременности не вызывает сомнений. В 2018 году опубликованы пересмотренные рекомендации Европейского общества кардиологов (ESC) по ведению пациенток с сердечно-сосудистыми заболеваниями во время беременности. В них подтверждены и уточнены основные положения по применению эхокардиографического исследования.
В период с 2011 по 2017 год были выпущены различные отечественные и зарубежные клинические рекомендации, которые были обобщены в российских национальных рекомендациях по «Диагностике и лечению сердечно-сосудистых заболеваний при беременности».
В последние годы необходимость и важность назначения ЭхоКГ отмечается в системных обзорах и метаанализах патологий сердечно-сосудистой системы у беременных.
Основная цель данной статьи – рассмотрение моментов, позволяющих произвести оценку состояния сердца в период планирования, во время и после беременности.
Определение сердечно-сосудистого риска при планировании беременности
Статистика здравоохранения и клиническая практика позволяют утверждать, что патология сердечно-сосудистой системы определяется у 10% беременных. Данная группа заболеваний занимает второе место (после анемии) среди экстрагенитальной патологии. Наиболее часто выявляемыми патологиями являются:
- артериальная гипертония;
- врожденные и приобретенные пороки сердца;
- различные нарушения ритма;
- кардиомиопатии и др.
Течение беременности зависит от характера болезни и функционального состояния сердца. Оценка сердечно-сосудистого материнского риска необходима для своевременного выявления возможных осложнений и даже противопоказаний к вынашиванию.
Определение риска у женщин детородного возраста с сердечно-сосудистыми заболеваниями проводится по модифицированной классификации Всемирной организации здравоохранения (ВОЗ) (таблица 1).
таблица 1 Модифицированная классификация Всемирной организации здравоохранения (ВОЗ)
Риск ВОЗ I (низкий)
Неосложненные, слабо или умеренно выраженные:
· Стеноз легочной артерии
· Открытый артериальный проток
Успешно оперированный порок сердца
· Открытый артериальный проток
· Аномальный дренаж легочных вен
Изолированные предсердные или желудочковые экстрасистолы
Риск ВОЗ II (низкий)
1. Неоперированный септальный дефект
2. Коррегированная тетрада Фалло
3. Большинство аритмий (наджелудочковые)
Риск ВОЗ II-III (промежуточный)
1. Легкая дисфункция левого желудочка (ФВ >45 %)
2. Гипертрофическая КМП
3. Умеренный аортальный стеноз
4. Синдром Марфана и другие наследственные болезни аорты без дилатации аорты
5. Диаметр аорты менее 45 мм при двустворчатом АК
6. Оперированная коарктация аорты
7. Дефект предсердно-желудочковой перегородки
Риск ВОЗ III (значительный)
1. Умеренная дисфункция ЛЖ- ФВ >45 %
2. Ранее перенесенная перипортальная КМП без остаточной дисфункции желудочка
3. Механический искусственный клапан сердца
4. Системный правый желудочек с нормальной или незначительно сниженной функцией желудочка
5. Неоперированные цианотические пороки сердца
6. Другие сложные ВПС
7. Умеренный митральный стеноз
8. Тяжелый бессимптомный аортальный стеноз
9. Дилатация аорты 40-45 мм при синдроме Морфана и других наследственных болезнях грудной аорты
10. Дилатация аорты 45-50 мм при двустворчатом клапане, синдроме Шерешевского- Тернера, тетраде Фалло
11. Желудочковая тахикардия
Риск ВОЗ IV (крайне высокий риск, беременность противопоказана, в случае наступившей беременности необходимы врачебные консультации о ее прерывании))
1. Любая легочная артериальная гипертензия
2. Выраженная дисфункция желудочка ФВ
3. Предшествующая перипартальная кардиомиопатия с любой остаточной дисфункцией ЛЖ
4. Выраженный митральный стеноз
5. Выраженный симптомный аортальный стеноз
6. Системный правый желудочек с умеренным или выраженным снижением функции ПЖ
7. Синдром Марфана и другие наследственные болезни грудной аорты с дилатацией аорты >45 мм
8. Дилатация аорты при синдроме Шерешевского-Тернера
9. Сосудистая форма синдрома Элерса –Данлоса
10. Выраженная коарктация аорты
11. Любые осложнения после операции Фонтена
Риск также определяется по наличию предикторов осложнений. Их значение доказано в таких исследованиях, как CARPREG, ZAHARA и ROPAC.
таблица 2 Предикторы риска осложнений у матери с кардиоваскулярной патологией
1. Сердечно-сосудистые события в анамнезе (сердечная недостаточность, транзиторная ишемическая атака, инсульт до беременности или аритмии)
2. Исходный функциональный класс ХСН III-IV по NYHA
3. Умеренная или тяжелая обструкция кровотока в левых камерах сердца (площадь митрального отверстия 30 мм.рт.ст., определяемые по данным ЭхоКГ
4. Снижение систолической функции ЛЖ (фракция выброса <40%)
5. Легочная гипертензия
6. Уровень натрийуретического пептида >128 нг/мл
8. Механические протезы клапанов сердца
9. Оперированный или неоперированный цианотический порок сердца
Приведенные выше данные позволяют сделать вывод о том, что они базируются на выявляемых при ЭхоКГ структурно-морфологических признаках поражения сердца и аорты, дисфункции желудочков, давления в легочной артерии.
Структурно-функциональные изменения сердца, выявляемые при нормально протекающей беременности

Сравнение показателей показывает, что в наибольшей степени происходит увеличение объема левого желудочка (на 30-50%), в меньшей – уменьшение его размеров на 11%. При этом данные показатели вписываются в пределы общепринятой нормы.
В период вынашивания возможно появления «физиологической гипертрофии беременных». Для данного состояния характерно увеличение толщины стенок левого желудочка и массы миокарда, которая становится максимальной в III триместре беременности. Важно отметить, что при этом функциональное состояние сердца не нарушается.
При нормально протекающей беременности допускается увеличение систолического давления в легочной артерии до 40 мм.рт.ст., корня аорты на 2-3 мм. Возможно появление митральной и трикуспидальной регургитации 1-2 степени. Данные изменения считаются обратимыми.
Сердечная гемодинамика при многоплодной беременности
Одноплодная и многоплодная беременность протекают с различной сердечной гемодинамикой. В период вынашивания масса левого желудочка увеличивается на 50%. При многоплодной беременности отмечается нарастание объема циркулирующей крови. К 34-й неделе он увеличивается на 50-70%. Это приводит к увеличению работы сердца, повышению частоты сердечных сокращений на 15-20%.
Артериальная гипертензия у беременных
При беременности артериальная гипертензия может протекать по следующим клиническим вариантам:
- артериальная гипертензия, выявленная до беременности;
- хроническая артериальная гипертензия;
- гестационная артериальная гипертензия;
- гипертоническая болезнь или симптоматическая артериальная гипертензия;
- хроническая артериальная гипертензия, осложненная преэклампсией;
- преэклампсия/эклампсия.
При ведении больных с артериальной гипертензией основными задачами ЭхоКГ являются выявление гипертрофии левого желудочка, а также оценка систолической и диастолической функции миокарда. Полученные данные необходимы для составления прогноза и определения рисков.
В случае выявления гипертрофии левого желудочка требуется проведение дифференциальной диагностики с физиологической гипертрофией миокарда, которая выявляется со II триместра. Чаще всего она носит концентрический характер.
Перипартальная кардиомиопатия
Перипартальная кардиомиопатия – заболевание сердца, которое диагностируется только время беременности или в послеродовом периоде (до 5 месяцев после родов). Точные данные о частоте возникновения патологии отсутствуют. Это может быть связано с трудностями диагностики. Заподозрить развитие перипартальной кардиомиопатии можно, если у беременной появляются признаки сердечной недостаточности и нарушения ритма. Отличительная особенность – состояние постепенно нормализуется после родов.
В группе риска развития перипартальной кардиомиопатии находятся женщины старше 30 лет при многоплодной беременности, преэклампсии, больные с бронхиальной астмой, анемией. Диагноз устанавливается при наличии клинических признаков и следующих ЭхоКГ-критериев:
- Сердечная недостаточность:
- последний месяц беременности;
- 5 месяцев после родов.
- Отсутствие предшествующих болезней сердца
- Отсутствие определенных причин болезни, кроме беременности
- Выраженные ЭхоКГ-признаки дисфункции левого желудочка:
- фракция выброса менее 45% и/или фракционное укорочение менее 30%;
- конечный диастолический диаметр ЛЖ больше 2,7 см/м2.
У большинства женщин происходит выздоровление и возвращение к норме. При неполном выздоровлении повышается риск развития перипартальной кардиомиопатии при последующих беременностях.
Постановка диагноза производится только после исключения других причин систолической недостаточности. Это подчеркивает важность оценки показателей ЭхоКГ.
Врожденные пороки сердца у беременных
Статистика последних лет свидетельствует о росте числа беременных с врожденными пороками сердца (ВПС). Это связано с широким внедрением кардиохирургических методов их коррекции. Качество жизни прооперированных в раннем детстве пациенток считается удовлетворительным и позволяет планировать беременность.
ЭхоКГ проводится при сроке до 10-12 недель беременности при наличии у пациентки ранее диагностированного ВПС. Результаты исследования позволяют выявить возможные противопоказания к дальнейшему вынашиванию, а также необходимость кардиохирургического лечения. При нормальном течении беременности, низком или полном отсутствии рисков ЭхоКГ проводится в следующие сроки:
Врач может в индивидуальном порядке определить кратность выполнения эхокардиографии в зависимости от клинического состояния и типа порока сердца. В большинстве случаев результаты ЭхоКГ используются для определения дальнейшей тактики ведения беременности. Пациенткам с острой рефрактерной сердечной недостаточностью, тяжелым аортальным стенозом, тяжелой формой легочной гипертонии или острой сердечной недостаточностью рекомендуется кесарево сечение.
Митральный стеноз
Митральный стеноз – часто диагностируемый у беременных приобретенный порок сердца (ППС). Опасность заболевания заключается в длительном бессимптомном течении и высоком риске развития тяжелых осложнений (отек легких, нарушение сердечного ритма, прогрессирующая сердечная недостаточность). Часто митральный стеноз впервые может диагностироваться во время беременности. Согласно ВОЗ:
- если площадь митрального отверстия больше 1,5 см², то течение беременности близко к обычному;
- если площадь клапанного отверстия меньше 1,5 см², стеноз считается умеренным или тяжелым.
Эхокардиография проводится с целью выявления возможных изменений, которые могут потребовать баллонной митральной комиссуротомии. Данная операция может выполняться при любом сроке беременности.
Кратность проведения ЭхоКГ определяется врачом в индивидуальном порядке. При этом учитываются тяжесть митрального стеноза, состояние гемодинамики. При легком митральном стенозе обследования выполняют в каждом триместре и перед родами. При умеренном и тяжелом – 1 раз в 2 месяца или ежемесячно.
Митральная недостаточность
Среди причин развития митральной недостаточности у беременных выделяют ревматизм, пролапс митрального клапана, врожденные пороки сердца и др. Осложнения данного заболевания у беременных диагностируются нечасто. Это объясняется снижением при беременности общего периферического сосудистого сопротивления и уменьшением объема регургитации, что выражается хорошей адаптацией к нагрузке.
Благодаря эхокардиографии удается установить тяжесть регургитации, размеры полостей сердца.
Стеноз аортального клапана

Во время планирования беременности рекомендуется определить степень аортального стеноза и адаптационный резерв сердечно-сосудистой системы. Для этого проводится проба с физической нагрузкой. При легком аортальном стенозе отмечается хорошая адаптация к нагрузке объемом, отсутствие клинических симптомов. Это позволяет предполагать благоприятное течение беременности. Адаптация к нагрузке заметно ухудшается при тяжелом аортальном стенозе, но это не исключает возможность благоприятного течения беременности. Оперативное вмешательство (вальвулопластика или протезирование аортального клапана) показано при наличии:
- тяжелого аортального стеноза с клиническими симптомами;
- нарушения функции левого желудочка или снижения толерантности к физической нагрузке.
При отсутствии лечения вышеперечисленные состояния исключают возможность беременности. Тяжелый аортальный стеноз требует ежемесячного контроля ЭхоКГ. При других состояниях исследование выполняется 1 раз в триместр.
Аортальная недостаточность
Плохая переносимость беременности отмечается при тяжелой аортальной регургитации с дисфункцией ЛЖ и острой аортальной регургитации. Поэтому пациенткам с выявленной аортальной недостаточностью требуется тщательное обследование в период подготовки к вынашиванию. С помощью ЭхоКГ оцениваются такие показатели, как размеры и функции левого желудочка, размеры аорты.
Тяжелая регургитация, сочетающаяся с нарушением функции или дилатацией ЛЖ, требует коррекции до беременности. Это связано с высоким риском развития сердечной недостаточности.
Трикуспидальная недостаточность
Трикуспидальная регургитация у беременных чаще всего носит функциональный характер. Данное состояние возникает из-за перегрузки правого желудочка давлением или объемом.
Однако, среднетяжелая и тяжелая трикуспидальная регургитация требуют консультации у кардиохирурга для решения вопроса о необходимости проведения операции. В случае выявления тяжелой трикуспидальной недостаточности в период планирования беременности, рекомендуется выполнение оперативного вмешательства.
Дилатация восходящей аорты
Дилатация восходящей аорты диагностируется у 50% беременных с бикуспидальным аортальным клапаном. Это требует контроля размеров аорты с помощью эхокардиографии.
Если в период планирования беременности у женщины диаметр восходящей аорты ≥ 50 мм (27,5 мм/м2), то рекомендуется проведение оперативного вмешательства независимо от наличия клинических признаков заболевания. Это связано с высоким риском развития диссекции аорты.
Заключение

ЭхоКГ – высокоинформативное и безопасное исследование, позволяющее оценить структурно-функциональное состояние сердца во время беременности. Особое значение процедура имеет у беременных с ранее диагностированными патологиями сердечно-сосудистой системы. При определении кратности обследования врачи учитывают различные факторы: тяжесть и вид патологии, общее состояние пациентки и др. По результатам ЭхоКГ определяются показания и противопоказания к вынашиванию, наиболее безопасные способы родоразрешения.
В клинике «Целитель» эхокардиография проводится на современном оборудовании экспертного класса. Расшифровкой результатов занимаются квалифицированные врачи-диагносты с многолетним опытом работы.
Читайте также:
