ЭхоКГ разрыва миокарда как осложнения инфаркта
Добавил пользователь Skiper Обновлено: 27.01.2026
Разрыв папиллярной мышцы редкое, но часто смертельное механическое осложнение острого инфаркта миокарда (ОИМ). Представлено клиническое наблюдение больного с ОИМ, осложнившимся кардиогенным шоком вследствие разрыва головки переднелатеральной папиллярной мышцы и развития тяжелой митральной регургитации и патологической подвижностью передней створки митрального клапана.
Ключевые слова: острый инфаркт миокарда, разрыв папиллярных мышц, митральная регургитация, эхокардиография
Введение
Разрыв папиллярной мышцы относится к относительно редким механическим осложнениям острого инфаркта миокарда (ОИМ), при котором имеется высокий риск смерти. Развитие выраженной митральной регургитации в таких случаях, как правило приводит к острой сердечной недостаточности, а в отсутствие своевременной коррекции к развитию кардиогенного шока и смерти больного [1, 2]. Основным неинвазивным методом диагностики митральной регургитации считается эхокардиография (ЭхоКГ), так как ее применение позволяет визуализировать механические осложнения, обусловленные остро развившейся митральной регургитацией на фоне ОИМ. При этом имеется возможность точной диагностики разрыва папиллярных мышц и вовлечения створок, определения характера и выраженности митральной регургитации, а также нарушений гемодинамики.
Далее приводится описание случая такого осложнения ОИМ, которое привело к смертельному исходу, и было обусловлено разрывом головки переднелатеральной папиллярной мышцы, обусловливавшее развитие тяжелой митральной регургитации.
Клинический случай
Больная 58 лет была госпитализирована в НИИ сокрой помощи им. Н.В. Склифосовского в связи с впервые развившимся интенсивным приступом болей за грудиной и клиническими признаками кардиогенного шока. В момент госпитализации состояние было тяжелым, контакт затруднен из-за оглушенности. При объективном исследовании обращало внимание наличие интенсивного систолического шум над областью сердца, влажные хрипы в нижних отделах легких с обеих сторон, тахикардия 120 уд/мин, артериальная гипотония 40/20 мм рт.ст.
На ЭКГ синусовая тахикардия, подъем сегмента ST от изоэлектрической линии в отведении aVL и реципрокное снижение сегмента ST в отведениях II, III, aVF и V4—6 до 3 мм (рисунок 1).
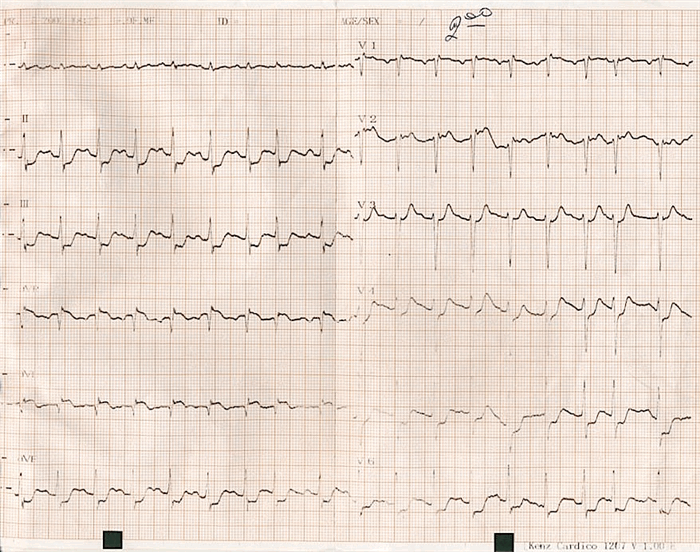
Рисунок 1. Данные ЭКГ в момент госпитализации.
Результаты лабораторных анализов свидетельствовали о нормальной концентрации электролитов в крови, а также об отсутствии патологических изменений биохимических показателей функции печени и почек и почечной, но указывали на существенное повышение концентрации глюкозы крови до 23 ммоль/л, С-реактивного белка 26 мг/л и тропонина I с 1,2 нг\мл в момент госпитализации до 6,3 нг/мл через 6 часов.
По данным рентгенографии грудной клетки отмечалось выраженное венозное полнокровие легких, признаки интерстициального отека легких.
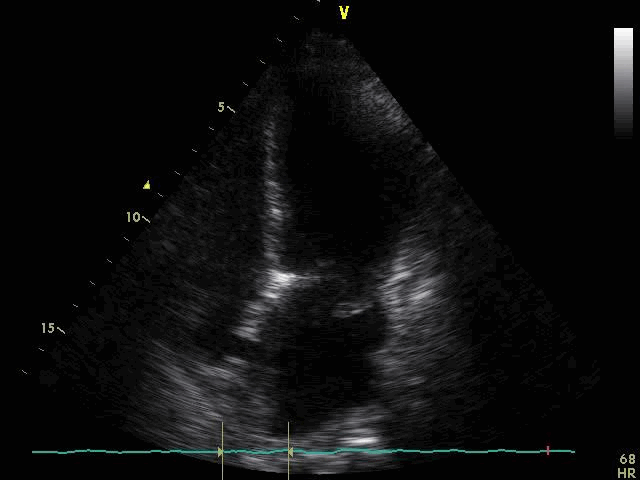
По данным трансторакальной эхокардиографии (ЭхоКГ) визуализировалось пролабирование передней створки митрального клапана в полость левого предсердия (рисунок 2).
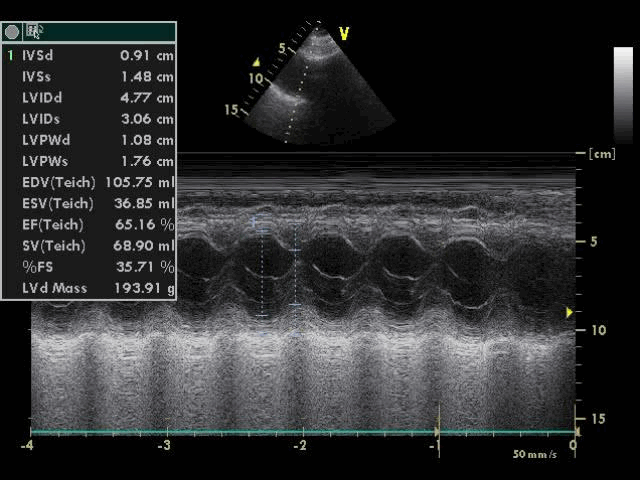
Отмечалось незначительное увеличение полости левого предсердия в отсутствие увеличения полостей правого и левого желудочков, а также повышенная сократительная способность миокарда левого желудочка (ЛЖ) без признаков нарушения локальной сократимости миокарда, глобальная фракция выброса ЛЖ достигала 65% (рисунок 3).
Отмечались признаки умеренной легочной артериальной гипертонии, (систолическое давление в легочной артерии 47 мм.рт.ст.). Визуализация створок и подклапанных структур митрального клапана при трансторакальной ЭхоКГ была недостаточно информативной. В связи с этим потребовалось выполнение чреспищеводной ЭхоКГ, при которой была подтверждена выраженная митральная регургитация, обусловленная полным отрывом головки переднелатеральной папиллярной мышцы и пролабированием ее и передней створки митрального клапана в полость левого предсердия (рисунки 4 и 5).
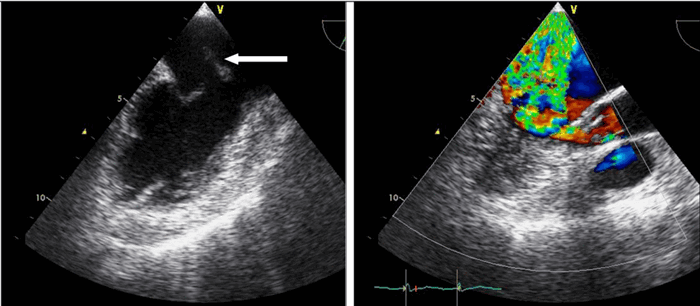
| Рисунок 4. Чреспищеводная ЭхоКГ, 2-х камерная верхушечная позиция: пролабирование передней створки митрального клапана с папиллярной мышцей в полость левого предсердия | Рисунок 5. Чреспищеводная ЭхоКГ, 4-х камерная верхушечная позиция, цветовое допплеровское сканирование: не очень выраженная митральная регургитация |
В связи с наличием тяжелой дыхательной и сердечной недостаточности больной выполнялась искусственная вентиляция легких и постоянное внутривенное введение препаратов с положительным инотропным действием. C целью поддержки гемодинамики выполнялась внутриаортальная баллонная контрпульсация. По экстренным показаниям была выполнена коронарография, при которой установлен правый тип коронарного кровообращения, окклюзия 1-й диагональной ветви, стеноз проксимального отдела 2-й диагональной ветви на 60% и гемодинамически незначимые стенозах в бассейне правой коронарной и передней нисходящей артерий (рисунок 6).
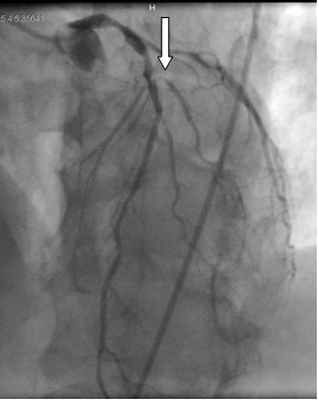
Рисунок 6. Данные коронарографии: окклюзия 1-й диагональной ветви левой коронарной артерии (отмечено стрелкой).
Попытка реканализации 1-й диагональной артерии была неуспешной.
Несмотря на проводимую терапию, сохранялись клинические проявления кардиогенного шока и отека легких, что исключало возможность проведения экстренной кардиохирургической операции для коррекции остро развившейся митральной недостаточности.
Через 12 часов после госпитализации на фоне развития асистолии больная умерла.
Результаты аутопсии подтвердили диагноз трансмурального инфаркта миокарда в базальных и средних сегментах передней стенки ЛЖ с площадью поражения миокарда 16 процентов с вовлечением передней папиллярной мышцы и ее полным разрывом.
Ишемия миокарда считается наиболее частой причиной разрыва папиллярных мышц [1, 3―6]. Неишемическая природа причины разрыва, которая может быть обусловлена инфекционным эндокардитом, непроникающей травмой грудной клетки или амилоидозом сердца, а также спонтанный разрыв папиллярных мышц развивается существенно реже [6, 7].
Острый полный разрыв папиллярных мышц относится к редким механическим осложнением ИМ [1, 5, 9]. Разрыв папиллярных мышц отмечается менее чем у 1% больных с ОИМ, что составляет около 5% случаев митральной регургитации ишемической природы [5]. Разрыв заднемедиальной папиллярной мышцы отмечается в 5—10 раз чаще, чем переднелатеральной, поскольку заднемедиальная сосочковая мышца кровоснабжается только за счет задней нисходящей ветви правой коронарной артерии [9]. Существенно реже при ОИМ разрывается переднелатеральная папиллярная мышцы (разрыв ее составляет примерно в 20% всех случаев разрыва папиллярных мышц, так как она кровоснабжается как из бассейна передней нисходящей, так и огибающей артерии [1]. Разрыв папиллярных мышц сопровождается очень высокой смертностью, которая достигает 80—90% и чаще развивается в первую неделю после начала клинических проявлений ОИМ [4]. Полный разрыв папиллярных мышц приводит к тяжелой митральной регургитации, которая практически всегда обусловливает развитие острой сердечной недостаточностью и кардиогенным шоком.
При разрыве папиллярных мышц тактика лечения должна состоять в выполнении экстренного хирургического вмешательства с целью коррекции механического осложнения ОИМ и ранней стабилизации гемодинамики [7].
Среди методов визуализации для диагностики таких механических осложнений, как разрыв свободной стенки миокарда, остро развившиеся дефект межжелудочковой перегородки или митральную регургитацию, обусловленную ишемий или разрывом папиллярных мышц [3].
Следует отметить, что чувствительность трансторакальной ЭхоКГ для диагностики разрыва папиллярных мышц составляет 65—85% [8]. Чреспищеводная ЭхоКГ имеет не только более высокую чувствительность и специфичность для диагностики разрыва папиллярных мышц, но и позволяет оценить анатомические особенности остро развившегося нарушения целостиности клапанного аппарата митрального клапана [6, 10], что может оказаться полезным для выработки оптимальной тактики лечения больного.
Данное наблюдение подтверждает важность сочетанного выполнения как трансторакальной, так и чреспищеводной ЭхоКГ для диагностики разрыва папиллярных мышцы у больных с ОИМ.
Литература
- Braunwald E., Zipes D.P., Libby P. Heart disease, 6th edition/ W.B. Saunders Company, Philadelphia, 2001;1184—1185.
- Jain S.K., Larsen T.R., Darda S., et al. A forgotten devil; Rupture of mitral valve papillary muscle. Am J Case Rep 2013;14:38—42.
- Fasol R., Lakew F., Wetter S. Mitral repair in patients with a ruptured papillary muscle. Am Heart J 2000; 139:549—554.
- Verma R., Freeman I. Rupture of papillary muscle during acute myocardial infarction. N Engl J Med 1999; 341:247, 1999/ Images in Clinical Medicine.
- Gorman R.C., Gorman J.G. III, Edmunds L.H. Jr. Ischemic mitral regurgitation. In: Conh LH, Edmunds LH Jr, eds.: Cardiac surgery in the adult. McRaw-Hill, Ney York, 2003; 751—769.
- McQuillan B.M., Weyman A.E. Severe mitral regurgitation secondary to partial papillary muscle rupture following myocardial infarction. Rev Cardiovascular Med 2000:1:57—60.
- Schulz R., Andreas S., Weisse B. Acute papillary muscle rupture in a patient with closridial sepsis (Case report). J Intern Med 1997;241:253—255.
- Coisne D., Corbin P., Sosner P. Obstructive intramural coronary amyloidisis and papillary muscle repture. Heart 2003;89:e8.
- Choi-Keung Ng, Nesser J., Punzengruber J., et al. Modern mitral valve repair. Echocardiographic interpretations and surgical strategies. Springer-Verlag, Wien, 2003:96—98.
- Takahashi Y., Tsutsumi Y., Monta O., et al. Acute Mitral Valve Regurgitation due to Complete Rupture of Anterior Papillary Muscle Mimicking Mitral Valve Vegetation. Ann Thorac Cardiovasc Surg 2011;17:81—85.
Разрывы сердца при инфаркте
Разрыв сердца — это нарушение целостности стенок сердца, которое чаще всего встречается как осложнение острого инфаркта миокарда (гибели участка сердечной мышцы вследствие прекращения притока крови к нему) и сопровождается высокой смертностью. У большинства больных происходит разрыв стенки левого желудочка, реже – правого желудочка, еще реже – межжелудочковой перегородки (перегородки между левым и правым желудочками сердца) и папиллярных мышц (внутренние мышцы сердца, обеспечивающие движение клапанов).
Вероятность разрыва сердца
Разрывы сердца возникают при инфаркте миокарда в 3% случаев, чаще в первую неделю (в 50% случаев) первого, как правило, переднего обширного трансмурального «ИМ с зубцом Q» и у пожилых женщин. В дальнейшем риск развития разрыва снижается по мере формирования постинфарктного рубца Разрывы сердца являются причиной летальности в 15% случаев и занимают 3-е место после фибрилляции желудочков и коронарного шунтирования.
Разрывы сердца обычно происходят в интервале от первых суток инфаркта миокарда до 3 недель и имеют два пика в первые 24 часа и на 4— 7-й день от начала инфаркта миокарда. Подавляющая часть больных с разрывами сердца гибнет от гемоперикарда в течение нескольких минут.
Классификация
По времени:
- ранними (возникают чаще, в 80% случаев), пик — 3—5-й дни инфаркта миокарда, когда еще нет рубцевания,
- поздними — вследствие истончения некротизированного участка,
По локализации
По клиническому развитию:
- медленнотекущими,
- подострыми (в течение нескольких часов с клиническими симптомами нарастающей тампонады сердца, когда еще возможно помочь больному),
- острыми, одномоментными (с острой гемотампонадой).
Наружные разрывы свободной стенки левого желудочка сердца (встречаются у 2—10% больных инфаркта миокарда) с истечением крови из левого желудочка в полость перикарда (быстро заполняющей ее) и развитием тампонады сердца, чаще возникают между 1-м и 21-м днем и встречаются в зоне обширного (более 20% площади миокарда) трансмурального инфаркта миокарда передней стенки или заднебокового сегмента левого желудочка (особенно у гипертоников) и в 10—20% случаев ответственны за больничную летальность от инфаркта миокарда. Левый желудочек подвержен таким разрывам в 7 раз чаще, чем правый желудочек. Разрывы часты у пожилых женщин (старше 60 лет) между 1-м днем и 3 неделями трансмурального инфаркта миокарда и у гипертоников.
Причины разрывов сердца
- Истончение стенки левого желудочка,
- Некроз стенки миокарда на всю толщу (трансмуральный инфаркт)
- Попадание крови в зону ишемии (что ослабляет миокард);
- Неблагоприятное влияние тромболитиков на организацию коллагена и его синтез в зоне инфаркта;
- Рассасывание коллагена вследствие наплыва лимфоцитов в зону инфаркта миокарда;
- Плохое развитие коллатералей;
- Неадекватное моделирование миокарда;
- Нагрузка на стенку миокарда в «жесткой» зоне некроза в период систолы и разрывы микроструктур миокарда;
- Сохраняющееся высокое АД в первые дни инфаркта миокарда;
- Поздняя госпитализация (12—24 ч);
- Сохраняющийся кашель, рвота или состояние психодвигательного возбуждения;
- Распространенный инфаркт миокарда (более 20% площади миокарда);
- Возможное продолжение инфаркта миокарда (поздние разрывы).
Диагностика
Анализ анамнеза заболевания и жалоб, когда появились боли в груди, слабость, с чем пациент связывает появление этих симптомов, были ли травмы грудной клетки, отмечал ли пациент приступы загрудинных болей ранее, имеет ли ишемическую болезнь сердца), переносил ли ранее инфаркт миокарда.
Физикальный осмотр. При аускультации сердца определяются характерные шумы. Этот шум часто сопровождается дрожанием в околосердечной области. При разрыве или отрыве папиллярной мышцы появляется выраженная недостаточность клапана, сопровождающаяся систолическим шумом над всей областью сердца, особенно над его верхушкой.
Определение тропонина Т или I крови помогает выявить наличие острого инфаркта миокарда.
Развернутая коагулограмма позволяет определить повышенную свертываемость крови, значительный расход факторов свертывания, выявить появление в крови продуктов распада.
Электрокардиография (ЭКГ). При разрыве сердца на ЭКГ продолжает определяться синусовый или замещающий его ритм. Определяется электромеханическая диссоциация – несоответствие между наличием ритма сердца на ЭКГ и отсутствием нормального тока крови (отсутствие пульса и артериального давления, или слабый пульс и низкое артериальное давление). Со временем нормальный ритм урежается (становится редким), сменяется единичными ударами сердца и развивается остановка сердца.
Эхокардиография (ЭхоКГ). При эхокардиографическом исследовании определяется расположение разрыва сердца, его размеры, оценивается накопление крови в полости перикарда (околосердечной сумки), выявляется изменение тока крови при нарушении функции клапанов сердца (например, при разрыве папиллярных мышц – внутренних мышц сердца, обеспечивающих движение клапанов).
Лечение разрыва сердца
Шанс дает только хирургическое лечение. Предоперационный период очень короткий, только во время подготовки операционной, так как оперативное лечение должно быть экстренным. В предоперационном периоде возможна попытка стабилизации гемодинамики. Для этого применяют:
- внутриаортальную баллонную контрпульсацию – имплантацию механического устройства для временной поддержки насосной функции сердца. Данный метод позволяет понизить нагрузку сердца и повысить кровоснабжение всех органов, в том числе собственных артерий сердца;
- внутривенное капельное введение растворов из группы нитратов;
- перикардиоцентез — уменьшает тампонаду сердца кровью.
Хирургическое лечение подразумевает открытую операцию, с ушиванием разрыва миокарда с постановкой заплаты и восстановление его кровоснабжения.
Осложнения и последствия
Каждый больной с разрывом сердца быстро погибает при отсутствии экстренного хирургического лечения. Даже пациенты с маленьким разрывом сердца, самостоятельно закрывшимся, крайне редко живут более 2-х месяцев без проведении операции.
Профилактика разрыва сердца
Профилактика возникновения ишемической болезни сердца:
- нормализация уровня холестерина в крови: отказ от приема жирной пищи, при наличии повышенного уровня холестерина – терапия холестерин-снижающими препаратами;
- отказ от курения;
- нормализация артериального давления (поддержание артериального давления в пределах от 90/60 мм рт.ст. до 140/90 мм рт.ст.).
- Своевременное обращение за медицинской помощью при появлении длительного (более 5 минут) приступа загрудинных болей.
- Своевременная диагностика и лечение ишемической болезни сердца обеспечивает профилактику инфаркта миокарда как основной причины разрывов сердца.
- Раннее полноценное лечение имеющегося инфаркта миокарда.
Разрыв сердца - одна из основных причин смерти пациентов с острым инфарктом миокарда. Частота разрывов сердца резко увеличивается по мере старения человека и составляет около 4% у лиц до 50 лет, 20% — у больных в возрасте 50—59 лет, более 30% — у лиц старше 60 лет. Вероятность разрыва сердца не зависит от размера зоны некроза. С высоким риском развития разрыва сердца связаны пожилой возраст, женский пол, первый передний обширный трансмуральный ИМ с более чем 20% зоной поражения левого желудочка, слабое развитие коллатерального кровообращения, нижняя локализация инфаркта миокарда, наличие артериальной гипертензии или сахарного диабета в анамнезе, чрезмерная двигательная активность в острый период инфаркта миокарда, проведение тромболитической терапии позднее 14 часов от начала развития инфаркта миокарда.
Случай консервативной терапии наружного разрыва миокарда у пациента с передним инфарктом миокарда
For citation:
Разрыв миокарда является одним из грозных осложнений инфаркта миокарда (ИМ), на долю которого в дореперфузионную эпоху приходилось до 30% госпитальной смертности. Масштабное развитие и внедрение реперфузионной терапии значительно улучшило исходы пациентов с ИМ, резко снизив смертность и частоту механических осложнения при ИМ. Исследования последних 35 лет выявили такие важные факторы риска развития разрыва миокарда, как первичный ИМ, передняя и боковая локализация ИМ, большой размер некроза, женский пол, возраст (старше 70 лет), стойкое повышение сегмента ST, стойкая артериальная гипертензия, рецидивирование ангинозных приступов, позднее обращение за медицинской помощью, безуспешная реперфузия у лиц молодого возраста [1][2].
В качестве примера приводим следующий клинический случай. Пациентка Б., 56 лет около 15 лет страдала гипертонической болезнью (повышение артериального давления (АД) до 180/100 мм рт.ст.), эпизодически принимала гипотензивные препараты. Ранее физические нагрузки переносила удовлетворительно. Пациентка заболела остро 26.04.2020г, когда внезапно появились давящие, сжимающие боли за грудиной с иррадиацией в левую подлопаточную область, продолжительностью ~1 ч, сопровождающиеся холодным потом. Кардиологической бригадой скорой медицинской помощи на снятой электрокардиограмме (ЭКГ) выявлена элевация сегмента ST в отведениях V2-V6, I, AVL на 4 мм, частота сердечных сокращений 96 уд./мин (рис. 1). На догоспитальном этапе болевой синдром купирован морфином, также в течение 30 мин была проведена тромболитическая терапия (стрептокиназа). Пациентка госпитализирована в отделение ургентной кардиологии Национального центра кардиологии и терапии имени академика М. Миррахимова спустя 1,5 ч от начала болевого синдрома с диагнозом: “Острый коронарный синдром с подъемом сегмента ST. СН IV (KILLIP)”.
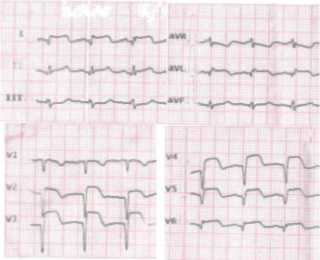
Рис. 1. ЭКГ пациентки Б. исходно.
Пациентка поступила в крайне тяжелом состоянии с признаками кардиогенного шока (АД 60/40 мм рт.ст., холодный пот, бледность кожных покровов), незамедлительно была начата инфузия инотропных препаратов (дофамин в дозе 5-10 мкг/кг/мин, под контролем уровня АД), даны были антиагреганты (клопидогрель 300 мг, аспирин 250 мг). В связи с отсутствием реперфузии по данным ЭКГ спустя 1,5 ч после проведения тромболитической терапии (рис. 2) пациентке было проведено чрескожное коронарное вмешательство.
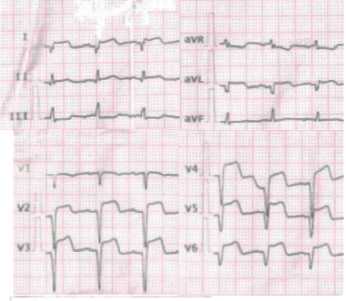
Рис. 2. ЭКГ пациентки Б. через 1,5 ч после тромболизиса.
Коронароангиография пациентки показала: правый тип кровообращения, окклюзия 2 типа в средней трети передней нисходящей артерии (сразу после отхождения первой диагональной ветви), TIMI 0, стенозы в устье диагональной ветви 75%; неровность контуров огибающей ветви, TIMI III, стеноз в средней трети правой коронарной артерии 75%, TIMI III. Проведено было стентирование 6-7 сегментов передней нисходящей артерии стентом с лекарственным покрытием. На контрольной коронарокардиографии передняя нисходящая артерия была проходима, контрастировалась на всем протяжении, признаков тромбоза и диссекции не было, TIMI III (рис. 3).
Рис. 3. Коронароангиография пациентки Б. до и после стентирования передней нисходящей артерии.
Несмотря на принимаемые меры лечения, состояние пациентки оставалось тяжелым, на фоне кардиогенного шока отмечались признаки острого почечного повреждения (скорость клубочковой фильтрации составила 17 мл/мин/1,73 м 2 ), острой энцефалопатии. По данным трансторакальной эхокардиографии (ЭхоКГ) сердца (табл. 1) на фоне акинеза среднего и апикального сегментов межжелудочковой перегородки, передней и боковой стенок левого желудочка (ЛЖ) с захватом верхушки ЛЖ, отмечалась сепарация листков перикарда в диастолу — 1,2 см за задней и боковой стенками ЛЖ, у верхушки — 0,8 см за счет наружного разрыва миокарда. Вся полость перикарда заполнена отложениями фибрина умеренной эхогенности. В области верхушки со стороны полости ЛЖ лоцировался дополнительный эхосигнал (пристеночный тромб) размером 2,7х1,6 см, под которым визуализировалось эхонегативное пространство размером 1,6х0,9 см (место разрыва миокарда) (рис. 4, 5). Кровоток через место разрыва миокарда не определялся.
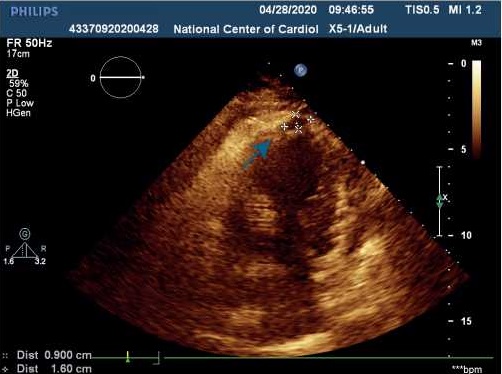
Рис. 4. Трансторакальная ЭхоКГ пациентки Б.
Примечание: апикальная 2-х камерная позиция: сепарация листков перикарда в диастолу — 1,2 см за задней и боковой стенками ЛЖ, у верхушки — 0,8 см за счет наружного разрыва миокарда, под ним эхонегативное пространство размером 1,6х0,9 см (место разрыва миокарда).
Сокращение: ЛЖ — левый желудочек.
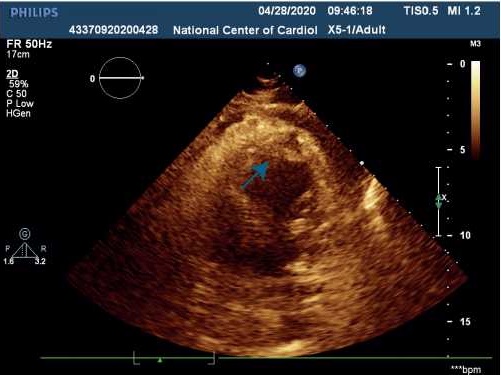
Рис. 5. Трансторакальная ЭхоКГ пациентки Б.
Примечание: парастернальная позиция ЛЖ по короткой оси: полость перикарда заполнена отложениями фибрина умеренной эхогенности. В области верхушки ЛЖ лоцируется дополнительный эхосигнал (пристеночный тромб).
Сокращение: ЛЖ — левый желудочек.
Пациентка осмотрена кардиохирургом, рекомендовано экстренное хирургическое лечение, от которого она категорически отказалась. Консервативная терапия была продолжена в виде инфузии дофамина со скоростью 5-10 мкг/кг/мин под контролем уровня АД, стимуляция диуреза (фуросемид внутривенно в дозе 20-60 мг/сут., под контролем водного баланса и скорости клубочковой фильтрации почек), антикоагулянтной терапии (гепарина), статинов, приема двойной антиагрегантной терапии. В динамике к 4 дню госпитализации удалось гемодинамически стабилизировать пациентку, АД удерживалось самостоятельно без применения симпатомиметиков на уровне 120/70-115/60 мм рт.ст. По стабилизации состояния были назначены ингибиторы ангиотензинпревращающего фермента, бета-блокаторы. К моменту выписки у больной снизились уровни трансфераз (аспартатаминотрансферазы до 25,6 Е/л, аланинаминотрансферазы до 35,2 Е/л), значительно улучшилась фильтрационная способность почек, скорость клубочковой фильтрации составила 52 мл/ мин/1,73 м 2 . Больная была активизирована до ходьбы на 20 метров.
На контрольной ЭхоКГ улучшилась сократительная функция ЛЖ (табл. 1), фракция выброса ЛЖ увеличилась до 34%. Сохранялся акинез среднего и апикального сегментов межжелудочковой перегородки, передней и боковой стенок ЛЖ с захватом верхушки ЛЖ за счет формирования аневризмы ЛЖ. Сепарация листков перикарда в диастолу — 0,9 см за задней и боковой стенками ЛЖ, у верхушки — 0,6 см.
Таблица 1
Данные ЭХоКГ пациентки Б.

Сокращения: ЛЖ — левый желудочек, ПЖ — правый желудочек.
Пациентка была выписана домой на 14 день заболевания. После выписки пациентке был рекомендован прием двух антиагрегантов, ингибитора ангиотензинпревращающего фермента, диуретика, статина, бета-блокатора, спиронолактона. В перспективе планировалось проведение оперативного лечения.
Повторное обследование проведено через 9 мес. после ИМ. По данным ЭхоКГ отмечается дальнейшее улучшение сократительной функции ЛЖ (табл. 1), фракция выброса ЛЖ достигла 43%. Отмечается акинез и выбухание среднего и апикального сегментов межжелудочковой перегородки, апикальных сегментов передней, боковой и нижней стенок ЛЖ с захватом верхушки ЛЖ, в остальных участках определяется гиперкинез. Листки перикарда уплотнены, утолщены за счет реорганизации гемоперикарда, за задней стенкой ЛЖ определяется спаечный процесс. Вдоль боковой стенки ЛЖ определяется незначительное эхонегативное пространство (сепарация в области борозды 0,67 см вдоль боковой стенки ЛЖ 0,47 см) (рис. 6). Больная стабильна, компенсирована на уровне сердечной недостаточности III функционального класса (NYHA), все рекомендации по вторичной профилактике выполняет. По-прежнему категорически отказывается от оперативного вмешательства.
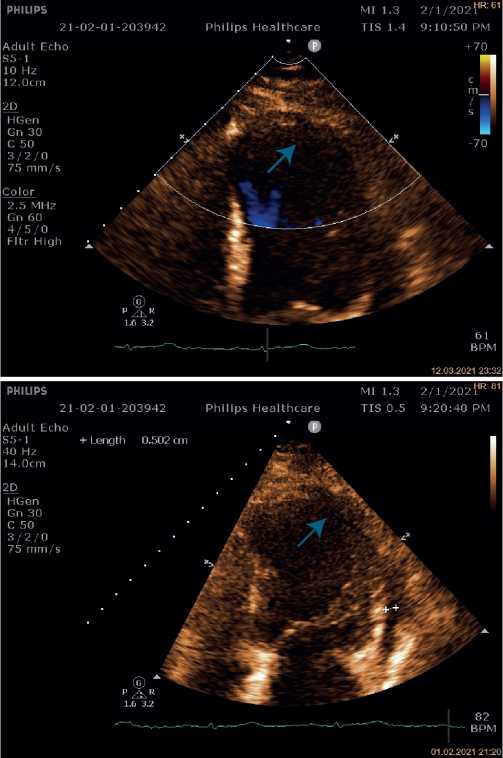
Рис. 6. Трансторакальная ЭхоКГ пациентки Б.
Примечание: апикальная 2-х камерная позиция: листки перикарда уплотнены, утолщены за счет реорганизации гемоперикарда, за задней стенкой ЛЖ определяется спаечный процесс.
Сокращение: ЛЖ — левый желудочек.
Наиболее информативные методы диагностики разрыва миокарда включают в себя левую вентрикулографию, трансторакальную ЭхоКГ [3]; компьютерную томографию [4]. В нашем случае наиболее доступным методом диагностики разрыва миокарда была ЭхоКГ, по данным которой был найден сам разрыв и обнаружено наличие гемоперикарда.
Лечение разрыва миокарда заключается в экстренном хирургическом вмешательстве. В данное время существует множество подходов к хирургическому лечению разрыва миокарда [5]. Однако иногда по разным причинам не удается провести хирургическое лечение. Описанный клинический случай интересен по нескольким причинам. Пациентка поступила в крайне тяжелом состоянии, с ИМ, осложненным разрывом миокарда и кардиогенным шоком. Были серьезные ограничения в выборе медикаментозных и инструментальных методов лечения. Применялись стрептокиназа, клопидогрель, дофамин, не было внутриаортальной баллонной контрпульсации, не говоря уже о других вариантах механической поддержки кровообращения. Несмотря на это, удалось провести стентирование коронарных артерий и стабилизировать состояние пациентки. Наряду с лечебными вмешательствами определенную роль в исходе заболевания сыграл случай, а именно расположение тромба ЛЖ над местом разрыва миокарда, в дальнейшем закрытие дефекта спаечным процессом. В настоящее время пациентка стабилизировалась на уровне III функционального класса по NYHA, аккуратно выполняет рекомендации по вторичной профилактике, эхокардиографически есть улучшение сократимости ЛЖ. Учитывая, что была успешно проведена реваскуляризация миокарда, в настоящее время оперативное лечение не планируется. В ближайшее время, с учетом пожелания пациентки, будет проведена компьютерная томография с контрастированием коронарных артерий и затем определена тактика дополнительного лечения.
Список литературы
1. Honda S, Asaumi Y, Yamane T. Trends in the clinical and pathological characteristics of cardiac rupture in patients with acute myocardial infarction over 35 years. J Am Heart Assoc. 2014;3(5):e000984. doi:10.1161/JAHA.114.000984.
3. Perez-Casares A, Cesar S, Brunet-Garcia L. Echocardiographic evaluation of pericardial effusion and cardiac tamponade. Frontiers in pediatrics. 2017;5:79. doi:10.3389/fped.2017.00079.
Об авторах
Бейшенкулов Медет Таштанович – профессор, доктор медицинских наук, заведующий отделением ургентной кардиологии и реанимации.
Залина Магамедовна Чазымова — научный сотрудник отделения ургентной кардиологии и реанимации.
Калиев Каныбек Рысбекович–научный сотрудник отделения ургентной кардиологии и реанимации.
Токтосунова Айпери Камильевна – младший научный сотрудник отделения ургентной кардиологии и реанимации.
Мадярова Ырыскуль Мысыровна - младший научный сотрудник отделения ургентной кардиологии и реанимации.
Дадабаев Мурат Хасанович – профессор, доктор медицинских наук, заведующий отделением ренгенхирургии сердца и сосудов.
Дополнительные файлы
Рецензия
Для цитирования:
For citation:
Контент доступен под лицензией Creative Commons Attribution 4.0 License.
М. Т. Бейшенкулов
Национальный центр кардиологии и терапии имени академика М.М. Миррахимова
Кыргызстан
Бейшенкулов Медет Таштанович – профессор, доктор медицинских наук, заведующий отделением ургентной кардиологии и реанимации.
З. М. Чазымова
Национальный центр кардиологии и терапии имени академика М.М. Миррахимова
Казахстан
Залина Магамедовна Чазымова — научный сотрудник отделения ургентной кардиологии и реанимации.
К. Р. Калиев
Национальный центр кардиологии и терапии им. акад. М.М. Миррахимова
Кыргызстан
Калиев Каныбек Рысбекович–научный сотрудник отделения ургентной кардиологии и реанимации.
А. К. Токтосунова
Национальный центр кардиологии и терапии им. акад. М.М. Миррахимова
Кыргызстан
Токтосунова Айпери Камильевна – младший научный сотрудник отделения ургентной кардиологии и реанимации.
Ы. М. Мадярова
Национальный центр кардиологии и терапии им. акад. М.М. Миррахимова
Кыргызстан
Мадярова Ырыскуль Мысыровна - младший научный сотрудник отделения ургентной кардиологии и реанимации.
М. Х. Дадабаев
Национальный центр кардиологии и терапии им. акад. М.М. Миррахимова
Кыргызстан
Дадабаев Мурат Хасанович – профессор, доктор медицинских наук, заведующий отделением ренгенхирургии сердца и сосудов.
ЭхоКГ разрыва миокарда как осложнения инфаркта
ЭхоКГ разрыва миокарда как осложнения инфаркта
а) Разрыв стенки желудочка или дефект межжелудочковой перегородки. Эти тяжелые осложнения вызываются полным разрывом миокарда левого желудочка: в первом случае повреждается свободная стенка, во втором - мышца межжелудочковой перегородки. Как правило, это происходит не в острейшем периоде, а через несколько дней после развития инфаркта. Прорыв стенки в перикард приводит в большинстве случаев к летальной тампонаде сердца, если только листки перикарда не склеиваются с формированием псевдоаневризмы. На эхокардиограмме даже в реанимационных условиях можно обнаружить выпот в перикарде, например, из субкостального доступа. Как правило, объем выпота не очень большой.
В случае развития дефекта межжелудочковой перегородки следует при помощи цветового допплера тщательно исследовать апикальную часть перегородки. В правом желудочке, как правило, достаточно легко (главным образом, из апикального и субкосталыюго доступа) выявить турбулентную струю, а степень трикуспидальной регургитации позволяет оценить повышение давления в правом желудочке. В остром периоде правый желудочек имеет нормальные размеры или дилагирован незначительно.
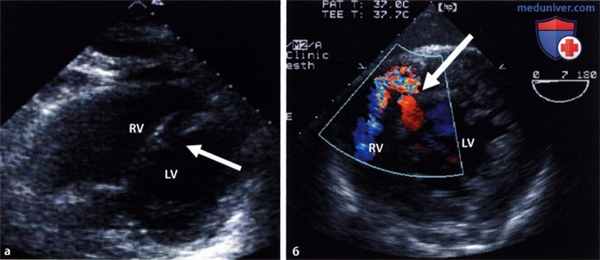
Разрыв межжелудочковой перегородки в области верхушки. Слева изображение в субкостальном доступе. Справа доступ из желудка, апикальная короткая ось.
Стрелка показывает на разрыв перегородки, LV - левый желудочек, RV - правый желудочек.
Видео. Трансгастральная ЭхоКГ вдоль короткой оси на уровне дефекта межжелудочковой перегородки. Отчетливо видно разрыхление миокарда вокруг дефекта.
Видео. Дефект межжелудочковой перегородки после инфаркта миокарда задней стенки левого желудочка (подострая фаза) у 60-летнего больного. Чреспищеводная ЭхоКГ вдоль короткой оси сердца (трансгастральная позиция датчика). Крупный дефект нижневерхушечной части межжелудочковой перегородки.
Видео. Тот же больной, что и на видео выше. Чреспищеводная ЭхоКГ вдоль короткой оси сердца (трансгастральная позиция датчика; цветовое допплеровское картирование). Признаки сброса крови из левых отделов сердца в правые на уровне желудочков.
Видео. Тот же больной, что и на видео выше. Чреспищеводная ЭхоКГ вдоль короткой оси сердца (трансгастральная позиция датчика). Дефект межжелудочковой перегородки, образовавшийся в результате инфаркта, после закрытия с помощью окклюдера Амплаца (24 мм).
б) Псевдоаневризма. Так обозначается прикрытый склеившимися листками перикарда разрыв свободной стенки левого желудочка, как правило, вследствие инфаркта, но иногда он возникает при травме или даже септическом воспалении. В обширном литературном обзоре, охватившем 290 случаев, псевдоаневризма чаще всего (43%) располагалась в области задней стенки. Критериями отличия от истинной аневризмы являются:
- узкая горловина (в упомянутом исследовании в 82% случаев отношение диаметра горловины аневризмы к ее наибольшему диаметру составило <50%) с более острым углом и более резкими изломами контура, чем у истинной аневризмы, а также
- систолический входящий поток и раннедиастолический выходящий поток крови в области аневризмы, обнаруживаемый в режимах импульсной и цветовой допплерографии.
Видео. Ложная аневризма задненижней стенки левого желудочка после инфаркта миокарда (подтвержденная во время операции). Модифицированная парастернальная продольная проекция.
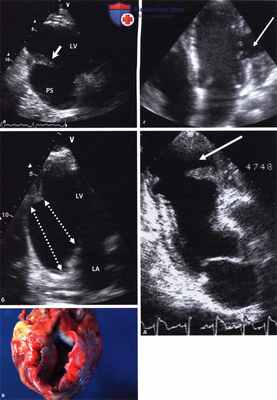
Видео. Тот же больной, что и на видео выше. ЭхоКГ вдоль короткой оси сердца из парастернальной позиции датчика. В полости аневризмы на 6 часах виден плоский пристеночный тромб. Псевдоаневризмы:
а - Псевдоаневризма левого желудочка после инфаркта задней стенки. Видна большая полость аневризмы (PS) в области задненижней стенки. Стрелка указывает на заднемедиальную папиллярную мышцу.
б - Пунктирные линии обозначают диаметр «горловины аневризмы» и диаметр в наиболее широкой части; последний больше, чем размер горловины.
в - Секционный препарат со вскрытой псевдоаневризмой. LA - левое предсердие, LV - левый желудочек.
г - Псевдоаневризма боковой стенки (стрелка).
д - Псевдоаневризма верхушки (стрелка).
Но на основании собственного опыта следует сказать, что псевдоаневризма не всегда соответствует описанному «идеальному типу» с узкой горловиной и отчетливыми входящим и выходящим потоками (словно появляется дополнительная камера сердца).
На тему острой митральной недостаточности в результате разрыва папиллярной мышцы см. рисунки и видео ниже.
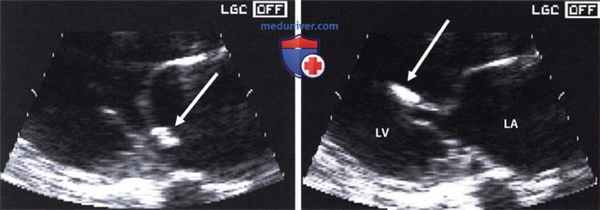
Отрыв головки папиллярной мышцы на фоне инфаркта задней стенки. Парастернальный доступ по длинной оси, слева систола, справа диастола.
Головка папиллярной мышцы (стрелка) движется вместе с передней створкой митрального клапана. У пациента тяжелая митральная недостаточность.
LA - левое предсердие, LV - левый желудочек.
Видео. Недостаточность митрального клапана, связанная с «молотящей» створкой митрального клапана после инфаркта миокарда, у 60-летнего больного. Чреспищеводная ЭхоКГ в плоскости двух камер сердца: частичный отрыв передней створки митрального клапана.
Видео. Тот же больной, что и на видео выше. Чреспищеводная ЭхоКГ (цветовое допплеровское картирование). Эксцентричная струя тяжелой митральной регургитации, направляющаяся вдоль боковой стенки предсердия до устья легочной вены.
Неотложная кардиология. Часть 2. Разрыв сердца, аневризмы, синдром Дресслера.
Сегодня поговорим о разрывах сердца, о перикардитах, о синдроме Дресслера, о ранней постинфарктной стенокардии, об аневризмах сердца, а также рассмотрим осложнения со стороны ЖКТ и почек при инфаркте миокарда.
Эта статья в формате видеолекции здесь.
Разрывы сердца делятся на внешние и внутренние. Внешние могут быть мгновенные либо с формированием ложной аневризмы, когда это происходит постепенно, например, при физической нагрузке. В месте разрыва формируется тромб, так называемая ложная аневризма. Поскольку соединительной ткани в этом месте не сформировалось, то далее при очередной физической нагрузке этот разрыв будет глубже.
Внутренние разрывы чаще всего связаны с разрывом межжелудочковой перегородки при передней локализации инфаркта миокарда или разрыва сосочковых мышц при задней локализации инфаркта миокарда.
Диагностика: ЭХОКГ, вентрикулография
Лечение: хирургическое
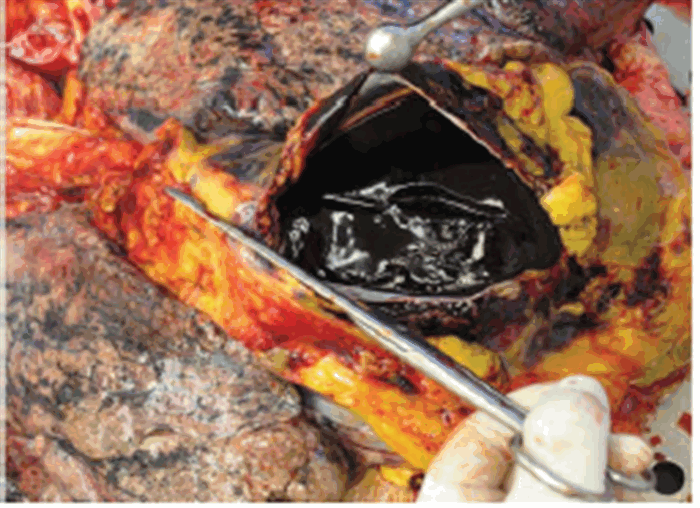
Так выглядит гемотампонада при внутреннем разрыве (секционный снимок), когда сформировался тромб, который прикрывал разрыв.
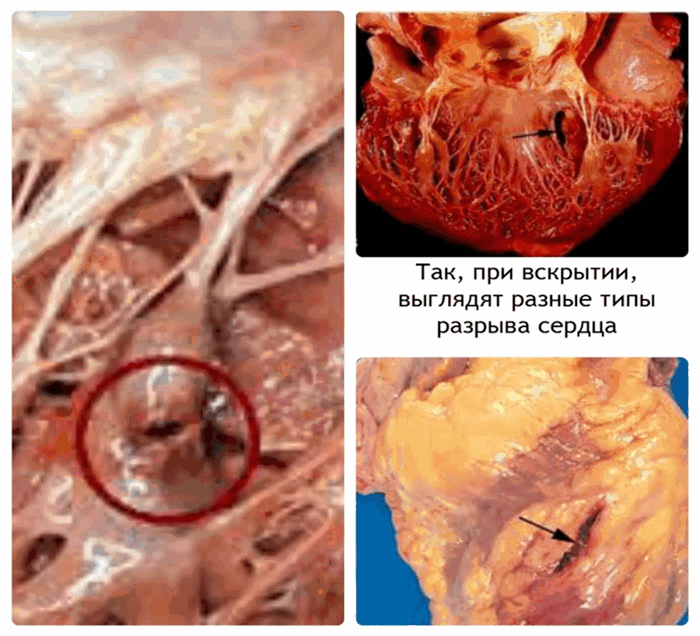
На этой фотографии кружком обведен надрыв сосочковой мышцы.
Аневризма сердца
Аневризма сердца – это истонченный участок миокарда, утративший способность сокращаться. Фактически любой некротизированный участок, который утратил способность сокращаться, можно назвать аневризмой. Но в клиническом плане про аневризму говорят, когда она влияет на гемодинамику.
При инфарктах миокарда в 80% случаев формируется аневризма. Чем больше площадь инфаркта, тем больше вероятность развития аневризматического повреждения. Кроме того, вероятность развития аневризмы увеличивается при нарушении режима.
Аневризмы могут быть плоские и мешотчатые. Если аневризма плоская (диффузная), она может не влиять на гемодинамику. Мешотчатая аневризма способствует формированию тромботической массы, ухудшает гемодинамику и повышает опасность тромботических осложнений.
Диагностика: осмотр, аускультация, ЭКГ, радионуклидная сцинтиграфия, вентрикулография.
Перикардит
Перикардиты после инфарктов нередкое состояние. Перикардит при инфаркте называется перикардитом Кернига. Это реактивный перикардит, связанный с аутоиммунными механизмами. Возникает воспалительная реакция перикарда в ответ на частицы некроза, которые вымываются в кровь при инфаркте и вызывают аутоиммунную реакцию воспаления. Развивается, как правило, в первые дни после инфаркта. Когда появляется выпот в полости перикарда – это является показанием для прекращения введения гепарина. Обращаем внимание, что тема заболеваний сердца, в том числе и перикардитов, также подробно разбирается на наших курсах повышения квалификации по терапии и общей врачебной практике.
Болевой синдром может быть не выражен (боли в левой половине грудной клетки, тупые, ноющие, длительные), летучий шум трения перикарда. Могут быть нарушения ритма. Пациенту сложно лежать на спине, удобнее на животе либо пациент сидит на кровати, ставит ноги на табуретку.
ЭКГ в данном случае будет характерно для инфаркта, а не для перикардита. Если перикардит Кернига случается на фоне инфаркта, то преобладать на ЭКГ будут инфарктные изменения.
Диагностика: ЭХОКГ
Лечение: НПВС, ГКС (преднизолон 20-30 мг/сут 6 дней). Пункция при геморрагическом выпоте.
Представлен гнойный перикардит. В полости перикарда виден гнойный экссудат.
Реактивный перикардит Кернига может быть изолированным, самостоятельным осложнением. А может быть в рамках синдрома Дресслера.
Синдром Дресслера
При синдроме Дресслера перикардит сочетается с плевритом, пневмонитом и поражением суставов и носит аутоиммунный характер. В рамках этого синдрома клиника перикардита является ведущей. В суставах поражаются синовиальные оболочки.
Различают ранний Дресслер, который развивается на первой неделе после инфаркта миокарда и поздний Дресслер, который может сформироваться через несколько месяцев после случившегося инфаркта миокарда.
Механизмы развития синдрома Дресслера - аутоиммунный и вирусный.
Пациент жалуется на кардиалгии, повышение температуры, боли в суставах.
Можно выслушать шум трения плевры и мелкопузырчатые хрипы.
В крови может быть лейкоцитоз, повышение СОЭ. Выпот может быть серозный или геморрагический.
Плеврит может быть сухим или экссудативным. Если нет шума трения плевры, тогда это состояние можно спутать с нарастанием недостаточности кровообращения.
При пневмоните – притупление легочного звука, на рентгене – очаги воспаления. Введение ГКС дает быстрый эффект. Если ответ медленный, то дозу можно увеличить в 1,5 – 2 раза с постепенным снижением.
Если течение синдрома Дресслера рецидивирующее, тогда поддерживающая доза 2,5 – 5мг несколько месяцев, антибиотики не назначаются.
Диагноз: ЭХОКГ
Лечение: НПВС короткими курсами, ГКС (30-40 мг)
Ранняя постинфарктная стенокардия
Дает клинику ангинозного приступа. Приступ непродолжительный, ощущения жжения – классический приступ стенокардии. Это состояние увеличивает риск инфаркта миокарда и внезапной смерти.
Диагностика: СКГ, ЭХОКГ
Причины: 1. стеноз артерий в зоне некроза;
2. многососудистое поражение вне зоны некроза;
3. постинфарктное ремоделирование левого желудочка с систолической дисфункцией.
Лечение: при стенозе артерий и при многососудистом поражении - нитраты, гепарин, бета-адреноблокаторы, АКШ. При постинфарктном ремоделировании левого желудочка - ИАПФ, нитраты
Осложнения ЖКТ и почек
У пациента с инфарктом миокарда может случиться:
• Парез кишечника, усиление симптомов диафрагмальной грыжи, икота, рвота
• Кровотечение из острых язв и эрозий. Развернутая клиника может сопровождаться приступами стенокардии, расширением зоны некроза
Лечение: отмена гепарина, кровоостанавливающие ЛС, отмена наркотиков, прозерин, промывание желудка, восполнение жидкости (электролиты, глюкоза), аминазин.
Абдоминальный синдром
• Боль в животе
• Стул неустойчивый
• Иногда появляется рвота с переваренной кровью, кровотечения ЖКТ
• При параличе кишечника возникает вздутие живота, плохое выделение газов, боли распирающего характера
Лечение пареза кишечника:
- Постоянная назо-гастральную аспирация
- Исключить традиционный прием жидкости и пищи через рот
- Назначаются психотропные и седативные лекарственные препараты и отменяют опиаты
Развитие эпигастральных болей при инфаркте миокарда
Боли обусловлены вовлечением в процесс перикарда. Раздражаются диафрагмальный и блуждающий нервы, что вызывает рефлекторные изменения тонуса брюшных мышц, желудка и кишечника.
Психические нарушения
- Соматогенные нарушения возникают из-за гипоксии. Происходит нарушение сознания, бред, галлюцинации), встречается в 2-10%
- Нозогении - 90%
1.гипернозогнозия - это преувеличение тяжести болезни и постоянное эмоционально окрашенное, паническое ожидание «жутких» ее последствий
- Аффективные (депрессии, эйфории), сверхценная ипохондрия, параноидальные реакции.
- Невротические реакции (витальные страхи, панические атаки)
2. Анозогнозия - отсутствие критической оценки больным своего заболевания.
Читайте также:
