Экстрапирамидные нарушения. Гипокинетические экстрапирамидные нарушения.
Добавил пользователь Алексей Ф. Обновлено: 27.01.2026
Дискинезией называют различные расстройства движений, заключающиеся в их временной и пространственной координации. Одним из факторов, вызывающих расстройство движений, является лекарственная терапия. Под воздействием некоторых лекарств у пациентов проявляются симптомы паркинсонизма, дистония и акатизия.
Клиническая картина лекарственного паркинсонизма во многом сходна с проявлениями болезни Паркинсона и характеризуется такими же основными симптомами (гипокинезия, ригидность, тремор, постуральная неустойчивость). Гипокинезия — наиболее раннее проявлением паркинсонического синдрома, которое на первых этапах может не привлекать к себе внимание больного и окружающих. Ригидность обычно развивается позже, чем гипокинезия, проявляясь пластическим повышением мышечного тонуса в мышцах конечностей, аксиальной мускулатуре. При этом она быстрее регрессирует на фоне противопаркинсонической терапии. Тремор при лекарственном паркинсонизме несколько отличается от тремора при болезни Паркинсона. Он характеризуется симметричностью и чаще имеет постурально-кинетический характер; тремор покоя наблюдается несколько реже. В редких случаях выявляется тремор, охватывающий только периоральную область и напоминающий жующие движения кролика — «синдром кролика». В структуре синдрома паркинсонизма тремор — наиболее редко встречающийся симптом, характеризующийся непостоянным характером. Наконец, постуральная неустойчивость проявляется нарушениями способности удерживать равновесие, а также падениями и расстройствами ходьбы. Появляясь примерно в половине случаев лекарственного паркинсонизма, постуральная неустойчивость носит, как правило, незначительный характер и не является доминирующей в его структуре.
Как и лекарственный паркинсонизм, дистония чаще всего развивается как побочное действие блокаторов дофаминовых рецепторов (нейролептиков и метоклопрамида). Специалисты различают острую и позднюю дистонии. Острая дистония возникает у 5% больных в первые дни (иногда часы) после начала приема названных групп лекарств. Нейролептики чаще вызывают дистонию у юношей и молодых мужчин, а метоклопрамид — у женщин. Поскольку расстройство чаще всего затрагивает мышцы головы и шеи, внешнее проявление дистонии состоит в неконтролируемых гримасах, напряжении жевательных мышц (тризме), высовывании языка, закатывании глазных яблок (окулогирный криз) и запрокидывании головы назад и некоторых других. В некоторых случаях запрокидывание головы сопровождается выгибанием туловища назад (опистотонус). Конечности вовлекаются редко. Нетипичность симптомов может привести к ошибочному диагнозу истерии, столбняка или эпилепсии. Чаще всего острая дистония самостоятельно регрессирует в течение нескольких часов после отмены вызвавшего ее препарата. Однако в тяжелых случаях приходится прибегать к внутривенному введению диазепама, антигистаминных средств (димедрола),кофеин-натрия бензоата и других препаратов. Поздняя дистония, дающая приблизительно сходную клиническую картину, возникает спустя несколько месяцев после начала лечения нейролептиками. Поздняя дистония часто сопровождается стереотипиями и акатизией. Это редкое заболевание, встречающееся преимущественно у молодых пациентов и плохо поддающееся лечению.
Лекарственная акатизия — это неусидчивость, непреодолимая потребность двигаться, чтобы уменьшить чувство внутреннего напряжения и дискомфорта. Двигательная активность бывает разнообразной, но нередко имеет стереотипный характер — от постукивания пальцами и раскачивания ногами до непрерывных хождений из угла в угол. Чаще заболевание развивается у женщин среднего возраста. Акатизия может возникать в течение нескольких дней после назначения или увеличения дозы нейролептиков, значительно реже — резерпина, трициклических антидепрессантов, флуоксетина (прозака), леводопы и агонистов дофаминовых рецепторов, ингибиторов МАО, антагонистов кальция или отмены бензодиазепинов, иногда — на фоне длительного лечения нейролептиками. После отмены вызвавшего ее препарата акатизия, как правило, регрессирует в течение нескольких дней или недель, но иногда ее продолжительность достигает нескольких месяцев.
Под поздней дискинезией в широком смысле понимают любой гиперкинез, который развивается на фоне длительного приема лекарственных препаратов, блокирующих дофаминовые рецепторы (нейролептики, метоклопрамид), и стойко сохраняется после отмены препарата по крайней мере в течение одного месяца. Поздняя дискинезия может проявляться гиперкинезом различного характера: кроме описанных дистонии и акатизии, встречается хореиформный гиперкинез, тик, миоклония (кратковременное и непроизвольное сокращение одной или нескольких мышц). В узком смысле термином поздняя дискинезия обозначают самый распространенный ее вариант — хореиформный гиперкинез, преимущественно вовлекающий область рта и язык с высовыванием языка, облизыванием губ, сосательными и жевательными движениями, открыванием рта, гримасничаньем. Иногда этот гиперкинез сопровождается также подергиванием века (блефароспазмом), движением бровей, отведением глазных яблок. Нередко различные варианты гиперкинезов сочетаются друг с другом, а также со стереотипиями (относительно сложными двигательными актами, напоминающими целенаправленные действия, например, потирание рук или головы, застегивание и расстегивание пуговиц на одежде). В тяжелых случаях вовлекаются мышцы гортани и глотки с нарушением речи и глотания. Поздняя дискинезия возникает примерно у 20% больных, длительное время принимающих нейролептики. Чаще она развивается у пациентов пожилого возраста, страдающих аффективными расстройствами и сахарным диабетом. Кроме того, женщины подвержены ей в большей степени, чем мужчины. В целом поздняя дискинезия плохо поддается лечению.
По мнению специалистов, эффективным средством снятия гипокинетических симптомов дискинезии выступает препарат ПК-Мерц®.
(По материалам статьи проф. В. Н. Шток и доц. О. С. Левина Лекарственные экстрапирамидные расстройства / В мире лекарств. № 2, 2000).
Экстрапирамидные нарушения при цереброваскулярных заболеваниях
В статье рассматриваются наиболее распространенные постинсультные экстрапирамидные расстройства. На примере препарата Цераксон® обсуждаются возможности нейропротективной терапии в лечении постинсультных экстрапирамидных расстройств.
- КЛЮЧЕВЫЕ СЛОВА: цереброваскулярные заболевания, экстрапирамидные нарушения, цитиколин, Цераксон
В статье рассматриваются наиболее распространенные постинсультные экстрапирамидные расстройства. На примере препарата Цераксон® обсуждаются возможности нейропротективной терапии в лечении постинсультных экстрапирамидных расстройств.
Экстрапирамидные расстройства: эпидемиология и патогенез
Согласно эпидемиологическим данным, экстрапирамидные расстройства наблюдаются у 1–4% больных, перенесших инсульт, примерно в равных соотношениях у мужчин и женщин [2]. Возможно, распространенность постинсультных экстрапирамидных нарушений сильно занижена, так как они могут развиваться отсроченно (через несколько лет), что затрудняет их учет в эпидемиологических исследованиях.
Основная роль базальных ганглиев в системе организации произвольных движений заключается в регуляции моторной активности коры, подготовке к движению, регуляции мышечного тонуса и контроле последовательности включения различных мышечных групп. Своеобразными «выходными воротами» базальных ганглиев являются внутренний сегмент бледного шара и ретикулярная часть черной субстанции. На этих структурах реализуется суммарный вектор активности прямого и непрямого дофаминергических путей. В норме происходит торможение бледного шара и ретикулярной части черной субстанции, растормаживание таламокортикальных проекций, что приводит к облегчению инициированного корой движения. В то же время кора через прямые кортикостриарные, кортикосубталамические пути оказывает регулирующее действие на базальные ганглии. Кроме того, между отдельными структурами базальных ганглиев имеются многочисленные активирующие и тормозные связи. Упрощенно развитие гипокинетического синдрома можно объяснить повышенной активностью непрямого пути, гиперкинетические расстройства – прямого пути.
Несмотря на то что базальные ганглии играют огромную роль в контроле произвольных движений, грубое поражение базальных ганглиев вследствие инсульта не всегда сопровождается моторными нарушениями. Согласно данным Лозаннского регистра инсульта, из 2500 пациентов только у 29 (1%) были постинсультные экстрапирамидные нарушения [3]. На сегодняшний день вопрос, почему морфологическое повреждение базальных ганглиев в ряде случаев не сопровождается клинической симптоматикой, остается открытым. Вероятно, влияние оказывают такие факторы, как индивидуальная чувствительность к ишемии нейрональных подкорковых структур, возможность пластичности мозговой ткани, включение компенсаторных механизмов. Кроме того, по-видимому, для нарушения работы базальных ганглиев имеет значение не столько одиночный, лакунарный очаг, сколько дисфункция целого ряда межнейрональных связей [4, 5]. Действительно, в механизмах развития акинетико-ригидного синдрома при болезни Паркинсона играет роль не только дисфункция прямого и непрямого дофаминергических путей вследствие нарушения выработки дофамина нейронами черной субстанции, но и изменение функциональной активности корковых и стволовых структур. Так, по данным позитронно-эмиссионной томографии с фтордезоксиглюкозой, отмечается снижение активности метаболических процессов в премоторной и дополнительной моторной коре, а также в ассоциативных зонах височной доли [6].
Постинсультные экстрапирамидные расстройства
Постинсультные экстрапирамидные расстройства представлены, как правило, односторонними контралатеральными очагу инсульта нарушениями (83% случаев), но возможна и двусторонняя симптоматика [3]. Кроме того, инсульт в стволе мозга или мозжечке может приводить к односторонним ипсилатеральным симптомам.
К наиболее распространенным связанным с инсультом экстрапирамидным синдромам относятся гемихорея (в сочетании или без гемибаллизма), дистония, тремор, паркинсонизм или миоклония [3, 7]. Постинсультные экстрапирамидные расстройства могут развиваться остро, наряду с другими очаговыми проявлениями инсульта, и отсроченно (через несколько недель, месяцев и даже лет), а также прогрессировать со временем [2]. Описаны варианты трансформации гиперкинезов от гемибаллизма в остром периоде в гемихорею и позднее в гемидистонию [8].
1. Béjot Y., Daubail B., Giroud M. Epidemiology of stroke and transient ischemic attacks: current knowledge and perspectives // Rev. Neurol. (Paris). 2016. Vol. 172. № 1. P. 59–68.
2. Mehanna R., Jankovic J. Movement disorders in cerebrovascular disease // Lancet Neurol. 2013. Vol. 12. № 6. P. 597–608.
3. Ghika-Schmid F., Ghika J., Regli F., Bogusslavsky J. Hyperkinetic movement disorders during and after acute stroke: the Lausanne Stroke Registry // J. Neurol. Sci. 1997. Vol. 146. № 2. P. 109–116.
4. Bhatia K.P., Marsden C.D. The behavioral and motor consequences of focal lesions of the basal ganglia in man // Brain. 1994. Vol. 117. Pt. 4. P. 859–876.
5. Ghika J., Bogusslavsky J. Abnormal movements // Stroke syndromes / ed. by J. Bogusslavsky, L. Caplan. 2nd ed. Cambridge: Cambridge University Press, 2001. P. 162–181.
6. Poston K.L., Eidelberg D. Functional brain networks and abnormal connectivity in the movement disorders // Neuroimage. 2012. Vol. 62. № 4. P. 2261–2270.
7. Alarcón F., Zijlmans J.C., Dueñas G., Cevallos N. Post-stroke movement disorders: report of 56 patients // J. Neurol. Neurosurg. Psychiatry. 2004. Vol. 75. № 11. P. 1568–1564.
8. Wijemanne S., Jankovic J. Hemidystonia-hemiatrophy syndrome // Mov. Disord. 2009. Vol. 24. № 4. P. 583–589.
9. Handley A., Medcalf P., Hellier K., Dutta D. Movement disorders after stroke // Age Ageing. 2009. Vol. 38. № 3. P. 260–266.
10. Kim J.S. Delayed onset mixed involuntary movements after thalamic stroke. Clinical, radiological and pathophysiological findings // Brain. 2001. Vol. 124. Pt. 2. P. 299–309.
11. Scott B.L., Jankovic J. Delayed onset progressive movement disorders after static brain lesion // Neurology. 1996. Vol. 46. № 1. P. 68–74.
12. Chung S.J., Im J.H., Lee M.C., Kim J.S. Hemichorea after stroke: clinical radiological correlation // J. Neurol. 2004. Vol. 251. № 6. P. 725–729.
13. Dewey R.B.Jr., Jankovic J. Hemiballism-hemichorea. Clinical and pharmacological findings in 21 patients // Arch. Neurol. 1989. Vol. 46. № 8. P. 862–867.
14. Mizushima N., Park-Matsumoto Y.C., Amakawa T., Hayashi H. A case of hemichorea-hemiballism associated with parietal lobe infarction // Eur. Neurol. 1997. Vol. 37. № 1. P. 65–66.
15. Casey D.E. Neuroleptic-induced acute extrapyramidal syndromes and tardive dyskinesia // Psychiatr. Clin. North Am. 1993. Vol. 16. № 3. P. 589–610.
16. Bashir K., Manyam B.V. Clozapine for the control of hemiballismus // Clin. Neuropharmacol. 1994. Vol. 17. № 5. P. 477–480.
17. Verhagen M.L., Morris M.J., Farmer C. et al. Huntington’s disease: a randomized, controlled trial using the NMDA-antagonist amantadine // Neurology. 2002. Vol. 59. № 5. P. 694–699.
18. Choi S.J., Lee S.W., Kim M.C. et al. Posteroventral pallidotomy in medically intractable postapoplectic monochorea: case report // Surg. Neurol. 2003. Vol. 59. № 6. P. 486–490.
19. Krauss J.K., Mundinger F. Functional stereotactic surgery for hemiballism // J. Neurosurg. 1996. Vol. 85. № 2. P. 278–286.
20. Chuang C., Im J.H., Lee M.C., Kim J.S. Hemichorea after stroke: clinical-radiological correlation // J. Neurol. 2004. Vol. 251. № 6. P. 725–729.
21. Lee M.S., Kim Y.D., Yang J.W. et al. Clinical and anatomical factors associated with thalamic dyskinesias // J. Neurol. Sci. 2001. Vol. 182. № 2. P. 137–142.
22. LeDoux M.S., Brady K.A. Secondary cervical dystonia associated with structural lesion of the central nervous system // Mov. Disord. 2003. Vol. 18. № 1. P. 60–69.
24. Pickut B. Vascular parkinsonism // Parkinson disease and other movement disorders / ed. by E. Wolters, C. Baumann. Amsterdam: VU University Press, 2014. P. 363–371.
26. Reider-Groswasser I., Bornstein N.M., Korczyn A.D. Parkinsonism in patients with lacunar infarcts of the basal ganglia // Eur. Neurol. 1995. Vol. 35. № 1. P. 46–49.
27. Erkinjuntti T. Subcortical vascular dementia // Cerebrovasc. Dis. 2002. Vol. 13. Suppl. 2. P. 58–60.
28. Zijlmans J.C., Katzenschlager R., Daniel S.E., Lees A.J. The L-dopa response in vascular parkinsonism // J. Neurol. Neurosurg. Psychiatry. 2004. Vol. 75. № 4. P. 545–547.
29. Dethy S., Luxen A., Bidaut L.M., Goldman S. Hemibody tremor related to stroke // Stroke. 1993. Vol. 24. № 12. P. 2094–2096.
30. Walker M., Kim H., Samii A. Holmes-like tremor of the lower extremity following brainstem hemorrhage // Mov. Disord. 2007. Vol. 22. № 2. P. 272–274.
31. Lee M.S., Madsen C.D. Movement disorders following lesions of the thalamus or subthalamic region // Mov. Disord. 1994. Vol. 9. № 5. P. 493–507.
32. Guberman A., Stuss D. The syndrome of bilateral paramedian thalamic infarction // Neurology. 1983. Vol. 33. № 5. P. 540–546.
33. Warach S., Harnett K. Dose dependent reduction in infarct growth with citicoline treatment: Evidence of neuroprotection in human stroke? // Stroke. 2002. Vol. 33. P. 354.
34. Dávalos A., Castillo J., Alvares-Sabín J. et al. Oral citicoline in acute ischemic stroke: an individual patient data pooling analysis of clinical trials // Stroke. 2002. Vol. 33. № 12. P. 2850–2857.
35. Saver J.L. Citicoline: update on a promising and wildly available agent for neuroprotection and neurorepair // Rev. Neurol. Dis. 2008. Vol. 5. № 4. P. 167–177.
36. Приказ Министерства здравоохранения РФ от 29 декабря 2012 г. № 1740н «Об утверждении стандарта специализированной медицинской помощи при инфаркте мозга».
37. Alvarez-Sabín J., Román G.C. The role of citicoline in neuroprotection and neurorepair in ischemic stroke // Brain Sci. 2013. Vol. 3. № 3. P. 1395–1414.
38. Hurtado O., Lizasoain I., Moro M.A. Neuroprotection and recovery: recent data at the bench on citicoline // Stroke. 2011. Vol. 42. № 1. Suppl. P. 33–35.
39. Secades J.J. CDP-choline: update and review of its pharmacology and clinical use // Methods Find. Exp. Clin. Pharmacol. 2002. Vol. 24. Suppl. B. P. l–53.
40. Secades J.J. Citicoline: pharmacological and clinical review, 2010 update // Rev. Neurol. 2011. Vol. 52. Suppl. 2. P. 1–62.
41. Martinet M., Fonlupt P., Pacheco H. Effects of cytidine5’ diphosphocholine on norepinephrine, dopamine and serotonin synthesis in various regions of the rat brain // Arch. Int. Pharmacodyn. Ther. 1979. Vol. 239. № 1. P. 52–61.
42. Martinet M., Fonlupt P., Pacheco H. Interaction of CDP-choline with synaptosomal transport of biogenic amines and their precursors in vitro and in vivo in the rat corpus striatum // Experientia. 1978. Vol. 34. № 9. P. 1197–1199.
43. Martinet M., Fonlupt P., Pacheco H. Activation of soluble striatal tyrosine hydroxylase in the rat brain after CDP-choline administration // Biochem. Pharmacol. 1981. Vol. 30. № 5. P. 539–541.
44. Saligaut C., Daoust M., Moore N. et al. Capture de dopamine striatale chez le rat: effets d’une hypoxie hypobare aigüe et/ou d’un traitement oral par la cytidine diphosphocholine // Circ. Metab. Cerv. 1984. Vol. 2. P. 33–42.
45. Ruggieri S., Zamponi A., Casacchia M., Agnoli A. Therapeutic effects of cyticholine (cytidine-diphospho-choline) in Parkinsonian syndrome // Clin. Ter. 1976. Vol. 78. № 6. P. 515–525.
46. Agnoli A., Ruggieri S., Denaro A., Bruno G. New strategies in the management of Parkinson’s disease: a biological approach using a phospholipid precursor (CDP-choline) // Neuropsychobiology. 1982. Vol. 8. № 6. P. 289–296.
47. Acosta J., Nombela M., Palao A. et al. Multicentre trial: treatment of Parkinson’s disease with CDP-choline (citicholine) // New trends in clinical neuropharmacology: calcium antagonists, acute neurology, headache and movement disorders / ed. by D. Bartko, P. Turcani, G. Stern. London: John Libbey, 1988. P. 289–296.
48. Eberhardt R., Gerstenbrand F., Klingler D. et al. Estudio sobre la eficacia de la combinacion de CDP-colina y levodopa mas un inhibidor de la decarboxilasa en pacientes con enfermedad de Parkinson // Med. Clin. (Barc.). 1986. Vol. 87. Suppl. 1. P. S34–40.
49. Loeb C., Albano C., Caraceni T. et al. CDP-choline in the treatment of Parkinson’s disease: a multicenter controlled trial // Novel biochemical, pharmacological and clinical aspects of cytidinediphosphocholine / ed. by V. Zappia, E.P. Kennedy, B.I. Nilsson, P. Galletti. Amsterdam: Elsevier Science Publishing, 1985. P. 339–346.
50. Jia X.J., Gong S.L., Jiang X.Y. et al. Neuroprotective effect of citicoline on dopaminergic neuron injury induced by MPP+ in mouse mesencephalic dissociated culture // J. Jilin University Med. Ed. 2008. Vol. 34. № 1. P. 53–56.
51. Radad K., Gille G., Xiaojing J. et al. CDP-choline reduces dopaminergic cell loss induced by MPP(+) and glutamate in primary mesencephalic cell culture // Int. J. Neurosci. 2007. Vol. 117. № 7. P. 985–988.
Extrapyramidal Disorders in Cerebrovascular Diseases
E.A. Katunina, N.N. Sotnikova, D.A. Katunin
Pirogov Russian National Research Medical University
Here, most common post-stroke extrapyramidal disorders are outlined. Opportunities for neuroprotective therapy exemplified by drug Ceraxon® in treatment of post-stroke extrapyramidal disorders are discussed.
Экстрапирамидные нарушения. Гипокинетические экстрапирамидные нарушения.
Экстрапирамидные нарушения. Гипокинетические экстрапирамидные нарушения.
Экстрапирамидные нарушения часто делят на две категории: гипокинетические (сопровождающиеся уменьшением объема и скорости движений) и гиперкинетические (сопровождающиеся избыточными непроизвольными движениями). Клинические особенности различных нарушений в соответствии с указанной классификацией описаны в наших статьях. Гипокинетические расстройства относятся к тем или иным вариантам паркинсонизма. С точки зрения биохимических дефектов, патология движения в этих случаях является результатом дефицита дофаминергической передачи нервных импульсов в базальных ганглиях, в частности в corpus striatum.
В противоположность этому, многие гиперкинетические расстройства лечат с помощью блокады дофаминергической передачи антагонистами дофаминергических рецепторов или другими средствами. Отдельные экстрапирамидные нарушения, например, эссенциальный тремор и дистония, не зависят от состояния дофаминергической передачи. Их также обычно относят к группе гиперкинезов. В настоящей главе описана тактика лечения различных экстрапирамидных расстройств.

Гипокинетические экстрапирамидные нарушения
Идиопатическая болезнь Паркинсона. Идиопатический паркинсонизм (ИП) или болезнь Паркинсона (БП) диагностируется приблизительно у 80% больных, страдающих паркинсонизмом. В 20% случаев имеет место вторичный (симптоматический) паркинсонизм или паркинсонический синдром. Такое разделение имеет практическое значение, потому что больные, страдающие БП, обычно лучше поддаются лечению антипаркинсоническими средствами, по крайней мере, на ранних стадиях заболевания.
При получении адекватного лечения пациенты этой группы способны вести практически нормальный образ жизни. Каждый из препаратов, применяемых для лечения гипокинезии (см. ниже) способствует поддержанию достаточного уровня дофамина в стрионигральной системе головного мозга, устраняя основную причину появления гипокинеза.
Современные принципы длительной терапии болезни Паркинсона позволяют приблизить среднюю продолжительность жизни больных к продолжительности жизни здоровых людей. Наиболее важным, остающимся пока без ответа, является вопрос о том, могут ли лекарственные препараты, успешно используемые для симптоматической терапии БП, замедлять скорость прогрессирования лежащего в основе болезни дегенеративного процесса?
Клинические наблюдения показали, что два препарата, вероятно, обладают таким эффектом, хотя окончательные выводы делать еще рано. Данные большого проспективного исследования DATATOP по изучению эффективности терапии паркинсонизма депренилом и антиоксидантом токоферолом показали, что прием депренила откладывает необходимость начала лечения леводопой на более поздние сроки. Трактовка таких результатов спорна. Одни исследователи считают, что депренил действительно обладает способностью замедлять прогрессирование заболевания. Другие расценивают эти данные как результат терапевтического эффекта депренила. Эксперименты in vitro показали, что применение леводопы, наоборот, способствует ускорению прогрессирования заболевания за счет образования свободных радикалов.
Таким образом, с учетом изложенных данных, рекомендуется назначать препараты леводопы на более поздних сроках заболевания, несмотря на то, что они являются наиболее эффективными средствами для облегчения симптомов паркинсонизма. Приведенные факты не являются полностью обоснованными на сегодняшний день, однако они учитываются при выборе антипаркинсонических препаратов на разных стадиях болезни.
Селегилин (депренил, элдеприл, юмекс) является ингибитором моноаминоксидазы (МАО-В).
- Селегилин обладает умеренным терапевтическим действием, что делает невозможным его применение у многих больных как препарата для монотерапии. Чаще всего его используют в начальный период лечения, не преследуя цели облегчения симптомов, а в качестве нейропротектора. На более поздних этапах селегинил назначают в комбинации с леводопой. Он позволяет снизить необходимую дозу леводопы до 25%, а также продлевает действие каждой его дозы. Такое состояние как дискинезии, наблюдаемые после добавления селегилина к леводопе, наиболее эффективно корректируют снижением дозы леводопы. Рекомендуемые дозировки приведены в таблице. Недавно проведенные исследования показали, что доза 5 мг/сут., возможно, является не менее эффективной.
- Побочные эффекты селегилина наблюдаются относительно редко, в основном при использовании препарата на ранних стадиях заболевания. Иногда больные жалуются на бессонницу, которую можно свести до минимума, придерживаясь правильной схемы приема — по одной таблетке утром и днем. Другие «дофами-нергические» побочные эффекты, свойственные большинству противопаркин-сонических средств, характерны и для селегилина. К ним относятся: тошнота, рвота, ортостатическая гипотензия, появление или усиление дискинезии и психические нарушения, проявляющиеся в виде бреда, ажитации, галлюцинаций (обычно зрительных). Тираминовая реакция или так называемая реакция «вина и сыра», связанная с приемом неспецифическйх ингибиторов МАО, не наблюдается при приеме селегилина при условии соблюдения рекомендуемых дозировок.
Эта реакция обусловлена торможением фермента МАО-А в печени, поэтому для селегилина она нехарактерна. Как и при приеме других ингибиторов МАО, больные, не должны одновременно с селегилином принимать меперидин (демерол **) как обезболивающее средство. Описаны несколько наблюдений «серотонинового синдрома» у больных, принимающих селегилин одновременно со специфическими ингибиторами обратного захвата серотонина для лечения депрессии.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Экстрапирамидные расстройства. Руководство по диагностике и лечению
Издание представляет собой первое отечественное руководство по экстрапирамидным расстройствам. В руководстве представлены данные о распространенности, этиологии, патогенезе, клинических проявлениях основных экстрапирамидных синдромов и заболеваний. Подробно рассмотрены особенности диагностики и современные подходы к лечению экстрапирамидных расстройств. С целью совершенствования диагностики и формулирования диагноза приведены рекомендации по кодированию диагноза согласно Международной классификации болезней 10-го пересмотра.
Руководство предназначено для неврологов, психиатров, нейрохирургов, специалистов по нейровизуализации, врачей других специальностей, студентов медицинских вузов.
СОДЕРЖАНИЕ
Предисловие
Раздел I. Общие проблемы экстрапирамидных расстройств
Глава 1. Нейротрансмиттерная организация базальных ганглиев (В.П. Бархатова)
Глава 2. Механизм регуляции движений и патогенез основных экстрапирамидных синдромов (О.С. Левин)
Глава 3. Классификация экстрапирамидных расстройств (В.Н. Шток, О.С. Левин)
Глава 4. Психические расстройства при экстрапирамидных заболеваниях (Ж.М. Глозман, О.С. Левин)
Раздел II. Паркинсонизм
Глава 5. Болезнь Паркинсона (В.Н. Шток, Н.В. Федорова)
Глава 6. Психические расстройства при болезни Паркинсона и их коррекция (О.С. Левин)
Глава 7. Ювенильный паркинсонизм (С.Н. Иллариошкин)
Глава 8. Вторичный паркинсонизм (О.С Левин, С.Н. Иллариошкин)
Глава 9. Прогрессирующий надъядерный паралич (болезнь Стила-Ричардсона-Ольшевского)(О.С. Левин)
Глава 10. Мультисистемная атрофия (О.С. Левин)
Глава 11. Кортикобазальная дегенерация (О.С. Левин)
Глава 12. Болезнь диффузных телец Леви (деменция с тельцами Леви) (О.С. Левин)
Глава 13. Паркинсонизм при наследственных мультисистемных дегенерациях ЦНС (С.Н. Иллариошкин)
Раздел III. Дрожательные гиперкинезы (И.А. Иванова-Смоленская)
Глава 14. Дрожательные гиперкинезы: феноменология, классификация, диагностика
Глава 15. Эссенциальный тремор
Раздел IV. Дистонические гиперкинезы
Глава 16. Дистонические гиперкинезы: феноменология, классификация, генерализованные формы (Е.Д. Маркова)
Глава 17. Фокальные и сегментарные формы дистонии (В.Л. Голубев)
Раздел V. Хореические гиперкинезы (С.Н. Иллариошкин)
Глава 18. Хореические гиперкинезы: феноменология, классификация, диагностика
Глава 19. Болезнь Гентингтона
Раздел VI. Тикозные гиперкинезы (О.С. Левин)
Глава 20. Тикозные гиперкинезы: феноменология, классификация, диагностика
Глава 21. Синдром Туретта
Раздел VII. Другие гиперкинезы и расстройства движений
Глава 22. Баллизм (С.Н. Иллариошкин)
Глава 23. Атетоз (С.Н. Иллариошкин)
Глава 24. Миоклонические гиперкинезы (С.Н. Иллариошкин)
Глава 25. Пароксизмальные дискинезии (О.С. Левин)
Глава 26. Гиперэкплексия (О.С. Левин)
Глава 27. Лекарственные дискинезии (О.С Левин)
Глава 28. Синдром беспокойных ног (О.С. Левин)
Глава 29. Синдром ригидного человека (О.С. Левин)
Глава 30. Гиперкинезы, индуцированные периферическими акторами (О.С. Левин)
Глава 31. Стереотипии (О.С. Левин)
Глава 32. Психогенные гиперкинезы (В.Л. Голубев)
Глава 33. Нарушения ходьбы: механизмы, классификация, принципы диагностики и лечения (О.С. Левин)
Раздел VIII. Экстрапирамидные синдромы при заболеваниях различной этиологии
Глава 34. Гепатолентикулярная дегенерация (И.А. Иванова-Смоленская)
Глава 35. Экстрапирамидные синдромы при цереброваскулярных заболеваниях (О.С. Левин)
Глава 36. Экстрапирамидные синдромы при инфекционных и паразитарных заболеваниях ЦНС (О.С. Левин)
Глава 37. Экстрапирамидные синдромы при хронической печеночной энцефалопатии (О.С. Левин)
Глава 38. Экстрапирамидные синдромы при ревматизме, антифосфолипидном синдроме, диффузных болезнях соединительной ткани и васкулитах (О.С. Левин)
Раздел IX. Специальные методы лечения экстрапирамидных расстройств
Глава 39. Нейрохирургическое лечение экстрапирамидных расстройств (В.А. Шабалов)
Глава 40. Лечение экстрапирамидных расстройств ботулотоксином (С.Л. Тимербаева, И.А. Иванова-Смоленская, Е.Д. Маркова, О.С. Левин)
Приложения
Приложение 1. Формулирование диагноза экстрапирамидного заболевания и его кодирование в соответствии с Международной классификацией болезней 10-го пересмотра
Приложение 2. Данные о заболеваемости и распространенности при основных экстрапирамидных заболеваниях
Приложение 3. Экстрапирамидные заболевания с установленными генетическими маркерами
Приложение 4. Критерии диагностики мультисистемной атрофии
Предметный указатель
Указатель лекарственных средств
Экстрапирамидные расстройства: разновидности, симптомы и лечение синдромов
Информация носит справочный характер. Не занимайтесь самодиагностикой и самолечением. Обращайтесь ко врачу.
Экстрапирамидные расстройства – это ряд синдромов, которые характеризуются избыточными движениями или, наоборот, их недостаточным количеством и активностью.
В мировой практике данный термин сходит на «нет», заменяясь описательными характеристиками расстройств как «гиперкинетические» и «гипокинетические». Но эти термины не полностью отражают суть проблемы, так как в основе экстрапирамидных синдромов лежат органические поражения центральной нервной системы: подкорковых узлов (их дисфункция и нарушение связи с другими частями нервной системы).
В отличие от ранее используемого термина экстрапирамидные расстройства, гипер и гипокинетические синдромы могут возникать как при поражении ЦНС (причём абсолютно любого уровня: ствола, коры головного мозга, периферического нерва, мозжечка, спинного мозга), так и без поражения (психогенные гиперкинезы, физиологический тремор).
Экстрапирамидные синдромы – это изменения двигательной активности в результате нарушений мышечного тонуса. Характеризуется появлением гиперкинезов (подёргиваний) или гипокинезов (обездвиженности).
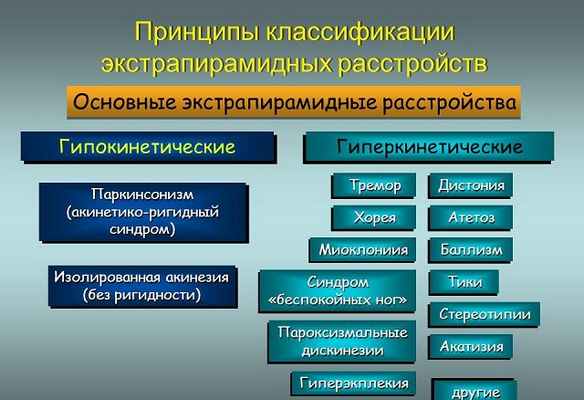
Система экстрапирамидная отвечает за регуляцию поз человека, быстроту действия и её точности, изменение тонуса мышц и готовности к движению, содружественные действия (взмахи рук при ходьбе). Также благодаря связям с другими частями нервной системы обеспечивается высшая нервная деятельность (особенно, эмоциональная сфера).
Развитие экстрапирамидных расстройств может быть вызвано также приёмом лекарственных препаратов нейролептиков, антидепрессантов, препаратов антиаритмических, лития, холиномиметиков. Такие лекарственные средства могут вызывать практически весь спектр экстрапирамидных синдромов.

Что относят к экстрапирамидным расстройствам
Расстройство экстрапирамидной системы может проявляться по-разному и иметь разные симптомы. Наиболее распространённые синдромы: акатизия, баллизм, дистония, миоклонус, паркинсонизм, тики, тремор, хорея.
Характеристики каждого предложены ниже:
- Акатизия является побочным проявлением антипсихотической терапии. Пациента с данными проявлениями мучают внутренние беспокойства и дискомфорт, которые он пытается уменьшить путём непреодолимой потребности движения и изменения поз. Острая акатизия может возникнуть у 50 % пациентов, уже на первой неделе после начала приёма нейролептиков. Проявления могут усиливаться при повышении дозы и уменьшаться после её снижения. Поздней акатизии подвержены до 30% пациентов поле трёх недель терапии. Может проявляться на фоне снижения дозы препарата, а после её возобновления снова уменьшиться. Данная разновидность заболевания может проявляться очень долго, а в некоторых случаях остаться пожизненно. Синдром проявляется постоянным желанием двигаться, неусидчивостью (пациент не может усидеть на одном месте даже пять минут). Проявления могут выражаться в подёргивании ногой или обеими ногами, непрерывной ходьбе, ёрзании на стуле, потирании лица, перебирании пальцев, постукивании ними. Также человек не может адекватно описать своё состояние. Врачу тяжело уследить за описательными характеристиками. характеризуется крупноамплитудными движениями бросковыми, резкими с вращательным компонентом. Наиболее часто встречается односторонний баллизм. – это одно из ранних побочных действий нейролетического лечения. Характеризуется сокращением разных групп мышц по всему телу, проявляется непроизвольными движениями: разгибание-сгибание конечностей и туловища, медленные и быстрые движения (иногда круговые), формирование поз патологического характера. Такие спазмы болезненны, часто опасны для жизни. В некоторых случаях в результате спазмов могут быть вывихнуты суставы, выломаны зубы, повреждён язык.
- Миоклонус – это внезапное сокращение или расслабление мышц, в результате чего происходит толчкообразное резкое вздрагивание. – прогрессирующее хроническое нейродегенеративное заболевание, для которого характерны эмоциональная бедность, тремор, мышечная ригидность, акинезии, мыслительные нарушения. Паркинсонизм может существовать непосредственно как болезнь Паркинсона, а может развиваться в результате повреждения нервной системы (травматического, токсического, инфекционных заболеваний, сосудистых поражений).
- Тики проявляются чаще всего в стрессовых ситуациях, нервном напряжении. Характеризуются судорожными подёргиваниями отдельных групп мышц (в основным лица, шеи, век). Это могут быть подёргивания плечом, шеей, наморщивание лба, запрокидывание головы, подмигивание.
- Тремор — быстрые ритмичные движения небольшой амплитуды, похожие на дрожание являются одним из экстрапирамидных синдромов. Наиболее ярко прослеживается при попытке удержания позы (например, вытянутых вперёд рук) или приближении к цели (приближении пальца к носу). Чем ближе к цели, тем сильнее тремор. Также он усиливается при удержании позы. — тяжёлое наследственное заболевание, проявляющееся к 30-40 годам. Движения характеризуются отрывистостью, нерегулярностью, беспорядочностью. В принципе, они схожи с нормальными, но отличаются своей амплитудой и интенсивностью, более походят на танец (поэтому синдром также известен под названием пляска святого Вита).

Общая характеристика экстрапирамидных расстройств
Экстрапирамидные расстройства снижают уровень и качество жизни человека в виду их негативного влияния на трудовую и социальную активность. Кроме этого расстройства осложняют течение основного заболевания.
По продолжительности синдромы можно подразделить на:
- острые (ранние) возникающие в начале приёма препаратов нейролептиков и проходящие после их отмены;
- затяжные – при длительном приёме возникает синдром, который исчезает в течение длительного времени после окончания терапии;
- хронические, проявляются после затяжного лечения (несколько лет) и не проходят даже после отмены препаратов.
Основными причинами возникновения экстрапирамидных расстройств есть:
- поражение соответствующей системы (эстрапирамидной) головного мозга;
- нейромедиаторный дисбаланс;
- побочный эффект приёма лекарственных препаратов-нейролептиков.
Особенности клинической картины
Экстрапирамидные расстройства имеют различные симптомы в зависимости от вида поражения.
- мучительное чувство беспокойства, депрессии и тревоги;
- нейропатическая боль; ;
- бессонница;
- двигательные расстройства;
- панические атаки.
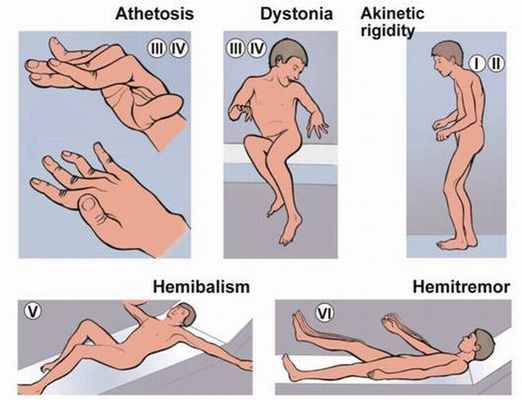
- размашистые движения в плечевом и тазобедренном суставах;
- нарушение равновесия, падения;
- гиперкинезы лицевой мускулатуры; , глотания;
- изменение мышечного тонуса.
- спазмы мышц головы и шеи;
- высовывание языка;
- гримасы насильственные;
- запрокидывание головы; ;
- расширение глазных щелей;
- общее моторное возбуждение;
- чувство страха, тревоги.

- вздрагивания мышц;
- чрезмерно активные сокращения либо снижение тонуса мышц;
- ночные кошмары;
- бессонница;
- проявление агрессии.

- дисфункция глотания;
- потеря веса;
- минимальная двигательная активность;
- торможение активных движений, вплоть до полного обездвижения;
- нарушение дыхания;
- появление пролежней;
- расстройство кровообращения.

- движения не поддаются контролю;
- приступы после повышенного возбуждения;
- локализация: плечевой пояс и лицо;
- моргание;
- гримасничание;
- непроизвольные звуки;
- пожимание плечами;
- подёргивание руками;
- скрежет зубами;
- повышенная утомляемость;
- беспокойный сон;
- неусидчивость;
- нарушена концентрация внимания.
Симптомы тремора: расстройство характеризуется одним-единственным симптомом: характерным дрожанием с невысокой амплитудой.
В большинстве случаев тремор ощущается в руках, но также к этому расстройству могут подключиться язык, челюсть, голова, ноги, мышцы и связки гортани, губы.
- начало приступа сопровождается сильной слабостью;
- невозможность двигаться в результате ослабевания тонуса мышц;
- неконтролируемые человеком естественные движения, мимические выражения;
- нарушение речи (особенно у детей);
- ослабление памяти;
- нарушение мыслительной деятельности;
- резкая смена настроения;
- рассеянное внимание;
- галлюцинации;
- нарушение засыпания.

Постановка диагноза и принципы лечения
В виду того, что к экстрапирамидным расстройствам относится очень много различных заболеваний и синдромов, диагностика для каждого конкретного случая может назначаться совершенно разная. Чаще всего больному назначается:

- исследование крови и мочи (токсикологическое);
- исследование офтальмологическое;
- исследование ликвора;
- генетическое;
- электрофизиологическое;
- нейропсихологическое тестирование;
- стабилография;
- биопсия мышц, слизистых оболочек, кожи, нерва и тканей мозга.
Лечение экстрапирамидных расстройств, в первую очередь, направлено на избавление от основного заболевания. Но, в большинстве случаев, применяется симптоматическая терапия. Лечение производится антихолинергическими препаратами, антиоксидантами, ноотропными и общеукрепляющими средствами, адреноблокаторами. Часто специалисты прибегают и к нейрохирургии.
В случаях с локальной дистонией применяются подкожные инъекции нейротоксина. Курс лечения 3-4 процедуры. Результат держится 3 месяца.
Опасность есть!
Последствия каждого конкретного синдрома могут отличаться друг от друга, но присутствуют и схожие показатели:
- депрессивное состояние; ;
- ломота тела;
- некроз скелетных мышц;
- тромбоз вен;
- почечная недостаточность;
- печёночная недостаточность;
- нарушение дыхания;
- рецидив психиатрического заболевания;
- аритмии, инфаркт миокарда.
Экстрапирамидные расстройства – это сложная система синдромов, неврологического характера, которые влияют не только на состояние здоровья человека, но и на его адаптацию в социуме. Адекватное лечение может стать единственным способом нормальной жизни и работоспособности человека.
Читайте также:
