Этап разобщения трахеопищеводного свища
Добавил пользователь Валентин П. Обновлено: 27.01.2026
Изобретение относится к области медицины, а именно к хирургии, и может быть использовано при лечении трахеопищеводных свищей неопухолевого генеза.
Наиболее близким к предлагаемому (прототипом) является способ радикальной операции по поводу свища пищевода и дыхательных путей, включающий выделение, иссечение или рассечение свищевого хода, раздельное ушивание отверстий трахеи и пищевода [2]. Недостатки способа связаны с риском несостоятельности швов на пищеводе и трахее в ранние сроки после операции с развитием медиастинита или рецидива свища. К этому предрасполагает неизбежное инфицирование области вмешательства в результате вскрытия просвета трахеи и пищевода, нарушение кровоснабжения разобщенных трахеи и пищевода, техническая сложность ушивания образующихся дефектов, а также неравномерная компрессия тканей по линии шва, проникновение швов через слизистую оболочку в просвет трахеи и пищевода, что нарушает биологическую герметичность шва и условия для первичного заживления. Кроме того, вследствие выраженных воспалительных изменений в области шва существует риск развития стеноза трахеи и пищевода в отдаленном периоде. Для предупреждения несостоятельности швов на трахее и пищеводе в дополнение к способу рекомендовано разобщение линии швов этих органов путем ротирования пищевода вокруг своей оси или укрытие швов ауто-, ксено- или аллотрансплантатом и их обязательное подшивание по линии шва и вокруг них. В качестве пластического укрывающего материала применяются мышечный лоскут на питающей ножке (лоскут грудино-щитовидной, грудино-подъязычной, большой грудной, межреберных, грудино-ключично-сосцевидной мышцы, лоскут диафрагмы и др.) [2, 3, 4], бычий перикард, политетрафторэтилен («Gore-Тех») [5].
Новая техническая задача - упрощение действий хирурга и сокращение продолжительности операции, повышение ее состоятельности.
Отсутствие в мировой литературе и в патентно-информационных источниках решений со сходной совокупностью существенных признаков свидетельствует о соответствии предложения авторами критериям «новизна» и «изобретательский уровень». Изобретение иллюстрируется схемами выполнения конкретных приемов и примерами отдельных операций в эксперименте.
На иллюстрациях представлено:
Фиг.1. Формирование и перемещение лоскута большого сальника на питающей ножке в грудную полость: 1 - лоскут большого сальника со свободным краем U-образной формы, 2 - тракционные лигатуры, 3 - трахея, 4 - пищевод, 5 - диафрагма.
Фиг.2. Подведение при помощи двух лигатур жирового лоскута на питающей ножке со свободным краем U-образной формы к свищу: 2 - тракционные лигатуры, 6 - трахеопищеводный свищ.
Фиг.3. Фиксирование лигатурами жирового лоскута на уровне свища. Схема поперечного среза на уровне свища.
Фиг.4. Установка компрессионной клипсы (7). Схема поперечного среза на уровне свища.
Фиг.5. Вид клипсы, укрытого жировым лоскутом трахеопищеводного свища, дренажа: 7 - бранши клипсы, 8 - дренажная трубка.
Проверочным тестом достижимости технического результата является экспериментальная апробация предлагаемого способа хирургического лечения трахеопищеводных свищей неопухолевого генеза, смоделированных на 8 беспородных собаках массой тела 10-16 кг. Эксперименты на животных выполнены в отделе экспериментальной хирургии Центральной научно-исследовательской лаборатории СибГМУ. Исследование проводили согласно этическим принципам, изложенным в "Европейской конвенции по защите позвоночных животных, используемых для экспериментальных и других научных целей", все манипуляции и выведение животных из опытов проводили под общей анестезией. В послеоперационном периоде проводилось клиническое наблюдение, рентгенологический, эндоскопический контроль, гистологическое исследование препаратов.
Пример 1 (беспородная собака массой тела 16 кг с предварительно сформированным трахеопищеводным свищом на уровне шеи). После обработки операционного поля йодом и спиртом под общей анестезией с управляемым дыханием выполнили цервикотомию, осуществили доступ к сформированному трахеопищеводному свищу, разделили трахею и пищевод на уровне свища, выделили свищ, сформировали лоскут из жировой клетчатки переднего средостения на питающей ножке со свободным краем U-образной формы. После формирования лоскута необходимой длины его прошили за свободные края двумя обвивными лигатурами и тракцией за них подвели лоскут в боковое пространство между трахеей и пищеводом на уровне трахеопищеводного свища (фиг.2), осуществили укрытие свищевого хода и фиксацию лоскута, связывая лигатуры между собой (фиг.3), свободные концы лигатур срезали. Развели бранши предварительно охлажденной клипсы из никелида титана с эффектом памяти формы и сверхэластичности, выполненной в виде двухвитковой продолговатой проволочной спирали, сомкнутой по всей длине, с симметричным расположением свободных концов проволоки у первого конца спирали, причем обе ветви каждого витка спирали на преобладающей длине в сторону второго конца спирали спрямлены и сближены до взаимного касания для образования линейных бранш [5], прикрепленной дистальным концом к тракционной нити, и установили клипсу на жировой лоскут в проекции свищевого хода (фиг.4). После нагревания от окружающих тканей и смыкания бранш клипсы произошло пережатие свища и фиксация лоскута жировой клетчатки. Свободный конец тракционной нити провели наружу через просвет дренажной трубки (фиг.5). Установили дренажную трубку к области вмешательства и вывели через отдельный разрез на шею. Операционную рану послойно ушили. Удаление клипсы произвели через 8 суток после оперативного вмешательства тракцией за нить. Дренажную трубку удалили через сутки после извлечения клипсы.
Пример 2 (беспородная собака массой тела 14 кг с предварительно сформированным трахеопищеводным свищом на уровне шеи). После обработки операционного поля йодом и спиртом под общей анестезией с управляемым дыханием выполнили цервикотомию, осуществили доступ к сформированному трахеопищеводному свищу, разделили трахею и пищевод на уровне свища, выделили свищ. Выполнили лапаротомию, сформировали дефект в диафрагме и лоскут большого сальника на питающей ножке со свободным краем U-образной формы (фиг.1). После формирования лоскута необходимой длины его прошили за свободные края двумя обвивными лигатурами и тракцией за них через сформированное отверстие в диафрагме, переместили в переднее средостение и далее на шею, уложили лоскут в боковое пространство между трахеей и пищеводом на уровне трахеопищеводного свища (фиг.2), осуществили укрытие свищевого хода и фиксацию лоскута, связывая лигатуры между собой (фиг.3), свободные концы лигатур срезали. Развели бранши предварительно охлажденной клипсы из никелида титана с эффектом памяти формы и сверхэластичности, выполненной в виде двухвитковой продолговатой проволочной спирали, сомкнутой по всей длине, с симметричным расположением свободных концов проволоки у первого конца спирали, причем обе ветви каждого витка спирали на преобладающей длине в сторону второго конца спирали спрямлены и сближены до взаимного касания для образования линейных бранш [5], прикрепленной дистальным концом к тракционной нити, и установили клипсу на лоскут жировой клетчатки в проекции свищевого хода (фиг.4). После нагревания от окружающих тканей и смыкания бранш клипсы произошло пережатие свища и фиксация лоскута жировой клетчатки. Свободный конец тракционной нити провели наружу через просвет дренажной трубки (фиг.5). Установили дренажную трубку к области вмешательства и вывели через отдельный разрез на шею. Операционные раны послойно ушили. Удаление клипсы произвели через 10 суток после оперативного вмешательства тракцией за нить. Дренажную трубку удалили через сутки после извлечения клипсы.
Результаты экспериментальной апробации подтверждают работоспособность предлагаемого способа и достижимость технического результата. Готовность операции к клиническому применению свидетельствует о соответствии предложения критерию «промышленно применимо».
Таким образом, предлагаемый способ позволяет упростить и сократить продолжительность операции, повысить ее состоятельность.
1. Пат. 2202961, МПК 7 А61В 17/00. Способ хирургического лечения приобретенных трахеопищеводных свищей / М.Б.Скворцов, Е.В.Нечаев, В.В.Дроков. №2000116538; Заявлено 21.06.2000; Опубл. 27.04.2003, Бюл. №18, Приоритет 21.06.2000 (Россия). 6 с.
2. Трахео-бронхиальная хирургия / Б.В.Петровский, М.И.Перельман, Н.С.Королева. М.: 1978. - С.254-257.
3. Sokolov V.V., Bagirov M.M. Reconstructive surgery for combined tracheoesophageal injuries and their sequelae // Eur. J.Cardiothorac. Surg. 2001; 20: 1025-1029.
4. Bardini R., Radicchi V., Parimbelli P. et al. Repair of a recurrent bening tracheoesophageal fistula with a Gore-tex membrane // Ann. Thorac. Surg. 2003; 76: 304-6.
5. Пат. 2285468, МПК 7 A61B 17/11, A61B 17/122. Клипса для анастомоза полых органов / Г.Ц.Дамбаев, В.Э.Гюнтер, М.М.Соловьев и др. №2005103056; Заявлено 07.02.2005; Опубл. 20.10.2006, Бюл. №29, Приоритет 07.02.2005 (Россия). 8 с.
Клиника
торакальной
хирургии
Галерея
Поиск
Цервико-торакальные операции:
Торакальные операции:
Авторизация
СПЕЦИАЛИСТУ Цервико-торакальные операции Разобщение трахеопищеводного свища
Хирургия щитовидной железы
Хирургия трахеи
Редкие операции
Видео операции:
Разобщение трахеопищеводного свища.
Базаров Д.В., Абдумурадов К.О., Богов А.А.
Трахеопищеводные свищи довольно редкая патология грудной клетки. Чаще всего они возникают вследствие длительной искусственной вентиляции легких, тяжелых травм, ДТП, у онкологических больных при переходе опухолевого процесса с пищевода на трахею или наоборот. Пациенты с трахеопищеводными свищами - это тяжелая группа больных. В их лечении принимает участие большая команда врачей, включая анестезиологов, реаниматологов, трансфузиологов, неврологов, хирургов, реабилитологов. Хирургическое лечение трахеопищеводных свищей разработано достаточно хорошо, есть ряд принципов, которых необходимо придерживаться во время операции.
РЕДКИЕ ЦЕРВИКО-ТОРАКАЛЬНЫЕ ОПЕРАЦИИ (видео):
Тиреоидэктомия, резекция трахеи, резекция рукоятки грудины по поводу рака щитовидной железы с врастанием в трахею, метастазами в грудину и легкие. Комбнированное лечение. Полное восстановление трахеи.
Базаров Д.В., Печетов А.А. (торако-миопластический этап), Григорчук А.Ю., Абдумурадов К.О.
Диагноз: Папилярный рак щитовидной железы с прорастанием шейного и грудного отделов трахеи, левого возвратного нерва.
Удаление рецидивной опухоли трахеи у пациентки 88 лет.
Григорчук А.Ю., Базаров Д.В., Боранов Э.В.
Пациентка дважды была оперирована по поводу нейрофибромы трахеи через трахеотомический доступ (1997,2006г). После последней операции больной была оставлена трахеостомическая трубка. Обратилась к нам впервые осенью 2014г с жалобами на рецидив в области трахеостомы, невозможность нормально.
Рак щитовидной железы с врастанием в трахею и пищевод.
Григорчук А.Ю., Базаров Д.В., Полькин В.В.
На видео представлен пример лечения рака щитовидной железы врастающего в просвет трахеи и в мышечный слой пищевода. У больного диагноз (фолликулярный рак щитовидной железы) был установлен до операции по данным материала бронхоскопии. По данным.
Удаление сетчатого стента трахеи и разобщение трахеопищеводного свища.
Базаров Д.В., Абдумурадов К.О., Боранов Э.В.
Пациентов с трахеопищеводным свищом и стенозом трахеи относят к одной из самых тяжелых групп больных в торакальной хирургии. Это обусловлено характером двух конкурирующих заболеваний, каждое из которых является по сути фатальным. В отделение торакальной хирургии.
Атрезия пищевода - симптомы и лечение
Что такое атрезия пищевода? Причины возникновения, диагностику и методы лечения разберем в статье доктора Вавилова Артема Сергеевича, детского хирурга со стажем в 7 лет.
Над статьей доктора Вавилова Артема Сергеевича работали литературный редактор Маргарита Тихонова , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина
Определение болезни. Причины заболевания
Атрезия пищевода — это врождённый порок развития пищевода, при котором верхняя и нижняя часть пищевода не соединяются. В некоторых случаях при атрезии сегменты пищевода сообщаются с трахеей. Из-за этого дефекта пища не может попасть в желудок и задерживается в верхнем "слепом" конце пищевода. При наличии свища с трахеей, пища (или слюна, если кормление младенца ещё не начато) попадает в лёгкие, что вызывает тяжёлую пневмонию. Без хирургического вмешательства на ранних сроках атрезия пищевода приводит к смерти младенца.
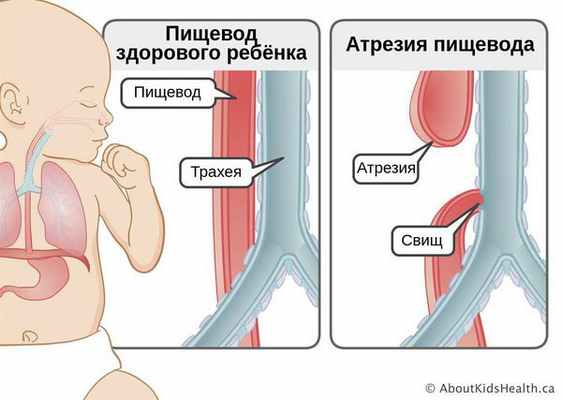
Достоверных причин появления атрезии пищевода не установлено. У развития пороков плода, в том числе атрезии пищевода, могут быть различные причины:
- генетические факторы;
- инфекции у матери;
- плохое питание матери во время беременности (дефицит необходимых микроэлементов, таких как йод, фолиевая кислота и др.);
- тяжёлые хронические заболевания (например, сахарный диабет);
- экологические факторы;
- употребление алкоголя и некоторых лекарственных средств, табачная зависимость.
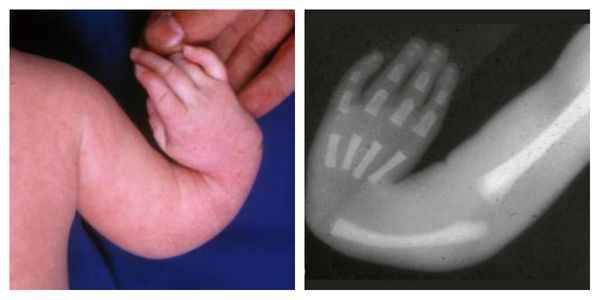
Атрезия пищевода встречается как в изолированной форме, так и в вместе с другими аномалиями, которые собраны в специальную ассоциацию VACTERL. В неё входят аномалии позвоночника, атрезия ануса, пороки сердца, аномалии почек, дефекты лучевой кости.
Атрезия пищевода может сопутствовать синдрому Чарга — Стросса (аутоиммунной аномалии), синдрому Гольденхара (дефекту в развитии зубов, ушной раковины, глаз и лица), трисомии (наличию трёх хромосом вместо двух в клетках) и другим врождённым порокам развития.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы атрезии пищевода
Заподозрить наличие атрезии пищевода можно уже в первые минуты жизни новорождённого. Ребёнок не может проглотить слюну, поэтому акушеры наблюдают повышенное слюнотечение (гиперсаливацию). Один из самых характерных признаков — через нос или рот младенца начинает идти пена.
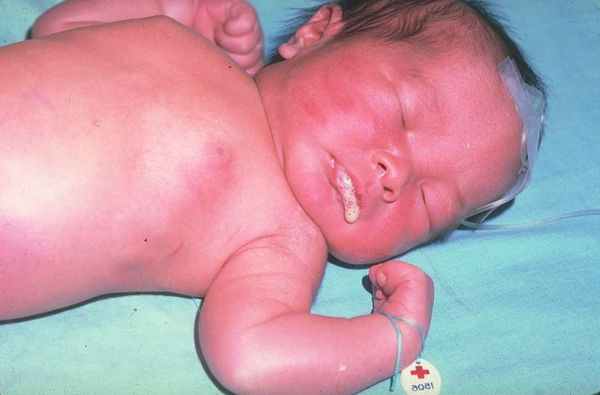
Проблемы выясняются сразу при первом кормлении: ребёнок будет давиться пищей. При атрезии пищевода полностью или частично нарушается прохождение пищи по пищеводу. В некоторых случаях может возникнуть синюшность кожи (цианоз) из-за недостатка кислорода в крови — в дыхательные пути попадает проглоченная пища и мешает дышать. Также отмечается рвота неизменённым молоком или смесью.
О наличии трахеопищеводного свища говорят приступы кашля во время кормления. Сильнее они проявляются при горизонтальном положении ребёнка, наблюдаются одышка и хрипы.
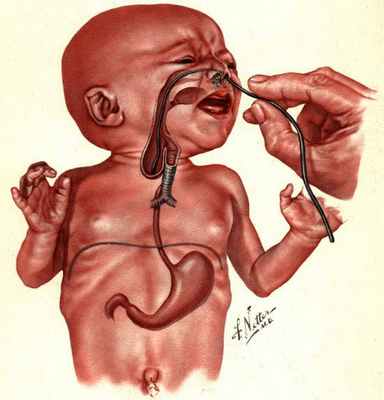
Младенцу с такими симптомами установливают назогастральный зонд. Если он упирается в препятствие, заворачивается и выходит через рот, то с большой вероятностью можно предполагать наличие атрезии пищевода.
В пренатальном периоде атрезию пищевода можно заподозрить на УЗИ при наличии многоводия, отсутствия визуализации желудка и расширенного верхнего сегмента пищевода. Последний признак наиболее достоверный [1] [4] [9] .
Патогенез атрезии пищевода
Возникновение атрезии пищевода связано с нарушением формирования у эмбриона головного отдела первичной кишки во время беременности. Так как трахея и пищевод формируются из одного зачатка, на ранних стадиях они сообщаются. На 4-5 неделе развития эмбриона пищевод и трахея разделяются на два разных канала. При нарушении направления и скорости роста тканей складываются условия для формирования атрезии пищевода.
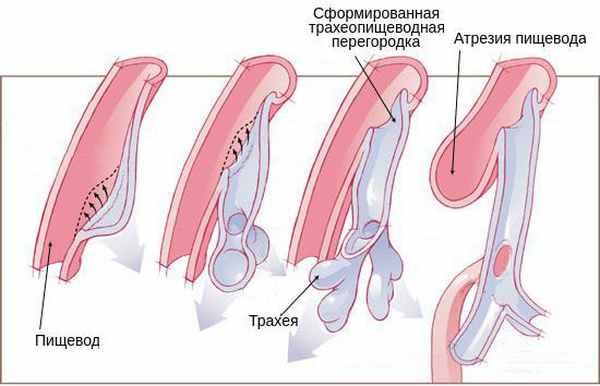
Когда эмбрион заглатывает околоплодные воды, при разобщении сегментов пищевода происходит перерастяжение верхней части. Из-за отсутствия проходимости по пищеводу перистальтические движения не происходят должным образом, нарушается глотательный рефлекс. Перерастянутый верхний сегмент пищевода сдавливает трахею, из-за чего хрящевые кольца трахеи формируются неправильно. При наличии трахеопищеводного свища околоподные воды из лёгких попадают в желудочно-кишечный тракт, что приводит к снижению давления внутри бронх. Из-за этого бронхи и альвеолы формируются неправильно [1] [4] [11] .
Классификация и стадии развития атрезии пищевода
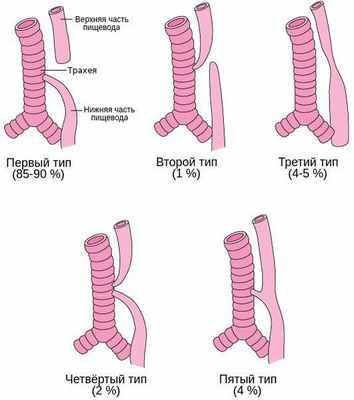
Встречается несколько основных анатомических вариантов атрезии пищевода:
- Атрезия пищевода с нижним трахеопищеводным свищём — верхний сегмент пищевода оканчивается слепо, а нижний формирует трахеопищеводный свищ. Встречается в 85-90 % случаев.
- Атрезия пищевода с верхним трахеопищеводным свищём — верхний сегмент пищевода формирует трахеопищеводный свищ, а нижний заканчивается слепо. Встречается в 1 % случаев.
- Изолированная атрезия пищевода — имеется большой промежуток между пищеводной трубкой и желудком, при этом трахеопищеводный свищ отсутсвует. Встречается в 4-5 % случаев.
- Атрезия пищевода с верхним и нижним трахеопищеводным свищём — встречается в 2 % случаев.
- Трахеопищеводный свищ без атрезии пищевода (Н-тип) — характеризуется наличием аномального соединения пищевода и трахеи, при этом нарушения проходимости пищевода нет. Встречается в 4 % [4] .
Трахеопищеводный свищ и атрезия пищевода чаще всего наблюдаются как комбинированная аномалия, но могут встречаться и как изолированные пороки развития.
Таким образом, можно выделить три основные формы данного заболевания:
- атрезия пищевода без свища;
- атрезия пищевода с трахеально-пищеводным свищём;
- врождённый трахеально-пищеводный свищ без атрезии.
При этом симптомы во всех формах атрезии пищевода будут одинаковы [1] [4] [8] .
Осложнения атрезии пищевода
При отсутствии своевременного лечения высок риск смертельного исхода. Этот риск увеличивается при наличии сопутствующих патологий [4] .
Когда желудок напрямую сообщается с трахеобронхиальным деревом через свищ, во время крика младенца из-за поступающего воздуха он перерастягивается. При этом подвижность диафрагмы ограничивается, и развивается ателектаз — спадение участка лёгкого в связи с частичным или полным отсутствием воздуха в альвеолах [4] . Если такой трахеопищеводный свищ поздно диагностировать, то это может привести к развитию аспирационной пневмонии (воспалению лёгких, спровоцированному попаданием внутрь инородных тел) и нарастанию дыхательной недостаточности.
Иногда через трахеопищеводный свищ в бронхи и альвеолы попадает содержимое желудка. Это может спровоцировать "химическую" пневмонию, которая способна перерасти в бактериальную [4] .
Диагностика атрезии пищевода
Опыт диагностики атрезии пищевода на УЗИ во время беременности не распространён широко, поэтому атрезия зачастую диагностируется уже в постнатальном периоде.
После рождения ребёнка при подозрении на атрезию пищевода диагностика проводится незамедлительно. В родильном зале в пищевод вводится желудочный зонд. При наличии атрезии зонд пройдёт на глубину 7-10 см, упрётся в слепой конец верхнего сегмента и, при дальнейшем продвижении, появится в полости рта. Во время зондового исследования также проводится проба Элефанта: через зонд шприцем вводится воздух, и при атрезии со слепым верхним сегментном воздух с шумом выходит наружу.
Если пробы с желудочным зондом подтвердили наличие атрезии, ребёнка переводят в хирургический стационар и делают рентгенологическое обследование.
На обследовании выполняются рентгеновские снимки грудной клетки и брюшной полости, предварительно в пищевод устанавливают рентген-контрастный зонд. Исследование проводится в прямой проекции в вертикальном положении ребёнка. Оценивают уровень стояния зонда (свёрнутый зонд в слепом верхнем сегменте); газонаполнение желудка и кишечника (при наличии трахео-пищеводного свища между нижним сегментом и трахеей будет определяться воздух в брюшной полости, при отсутствии воздуха в желудке и кишечнике исключается наличие нижнего трахеопищеводного свища).
Также проводится рентген-контрастное исследование. Через зонд в верхний сегмент пищевода вводится не более 1 мл контраста. При наличии верхнего трахеопищеводного свища, кроме пищевода окрашивается ещё и трахеобронхиальное дерево.
Во время проведения рентгенологического обследования можно выявить сопутствующие патологии — непроходимость кишечника, пороки развития позвоночника и пневмонию.
В виду высокой вероятности сочетанных аномалий проводятся дополнительные обследования — УЗИ сердца, УЗИ мочевыделительной системы, нейросонография — ультразвуковое исследование головного мозга.
Параллельно с рентгенологическим обследованием проводится и общеклиническое: общий анализ крови, биохимический анализ крови, коагулограмма, определение газового состава крови, группы крови с фенотипом [1] [4] [5] [7] [9] [10] [13]
Лечение атрезии пищевода
Каждый ребёнок с подозрением на атрезию пищевода должен быть переведён в специализированный стационар, где при подтверждения диагноза начнётся лечение.
Консервативного лечения атрезии пищевода не существует. Коррекция порока — только хирургическое лечение. Операция проводится после стабилизации состояния ребёнка и коррекции нарушений метаболизма. Готовность ребёнка к операции определяют по результатам лабораторных показателей и всех проведённых обследований. Предоперационная подготовка занимает от 12 до 24 часов.
В некоторых случаях проводится экстренное лечение. Показанием для экстренной операции могут быть сопутствующие патологии (например, дуоденальная непроходимость, или атрезия кишечника), а также осложнения, связанные с наличием широкого трахеопищеводного свища и невозможностью проводить адекватную искусственную вентиляцию лёгких. Экстренное лечение проводится в первые часы после выявления патологии.
Цель операции — восстановление проходимости пищевода, соединение его разобщённых отделов и устранение трахеопищеводного свища.
В зависимости от технической оснащённости клиники и квалификации хирурга оперативное лечение проводят традиционным способом (открытая операция — торакотомия), или с помощью эндоскопического оборудования (торакоскопия) [2] [4] [7] [8] [14]
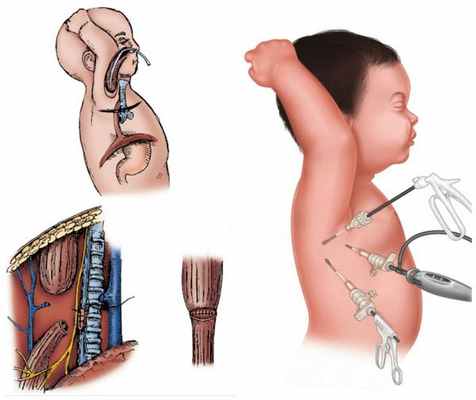
Этапная коррекция
Предпочтение к этапному лечению отдаётся у детей с нестабильной работой сердца и лёгких и детей с экстремально низкой массой тела. Этапное лечение также проводится при большом расстоянии между сегментами пищевода. Расстояние между сегментами пищевода, превышающее 2-3 см, считается противопоказанием к наложению первичного анастомоза (сшиванию концов пищевода в единый канал).
Первым этап коррекции: устранение трахеопищеводного свища и наложение гастростомы — специальной трубки, ведущей в желудок, с помощью которой можно искусственно подавать пищу.
Дальнейшая коррекция: наложение анастомоза (сшивание пищевода) или пластика пищевода с использованием тканей других органов. Предпочтительный орган для выполнения пластики пищевода — ободочная толстая кишка.
При невозможности сшивания пищевода или при повреждении его сегментов при попытке наложить анастомоз проводится двойная эзофагостомия по Баирову [5] . Дальнейшая пластика пищевода проводится через несколько месяцев после первого этапа операции.
Трудности в определении объёмов оперативного вмешательства возникают у детей с сочетанными пороками желудочно-кишечного тракта. Действия врачей в таких случаях для каждого ребёнка определяются индивидуально в зависимости от особенностей патологии. Но принцип ведения таких больных сводится к единому постулату: провести как можно меньше вмешательств с наиболее оптимальным эффектом.
Наиболее часто атрезия пищевода сочетается с высокой и низкой кишечной непроходимостью. Например, с атрезией мембраны двенадцатиперстной кишки или атрезией анального отверстия и прямой кишки.
При сочетании атрезии пищевода с высокой кишечной непроходимостью на первом этапе целесообразно наложить анастомоз пищевода и устранить трахеопищеводный свищ. Затем проводится радикальная операция для устранения кишечной непроходимости. Чтобы избежать в послеоперационном периоде застойные явления в желудке, нужно установить гастростому. В случае, если пришлось сшивать кишечник, также необходима установка трубки для внешнего питания.
При сочетании с низкой кишечной непроходимостью (атрезия анального отверстия или прямой кишки) выбор метода лечения определяется особенностями пороков. После разобщения трахеопищеводного свища и наложении анастомоза пищевода проводится коррекция низкой кишечной непроходимости. При высокой атрезии прямой кишки накладывается колостома — искусственный задний проход [1] [4] [5] .
Прогноз. Профилактика
При изолированных формах атрезии пищевода выживаемость достигает 90-100 %. При тяжёлых сочетанных аномалиях — значительно ниже, до 30-50 %.
Для прогноза по выживаемости в случае с артезией используются классификации по Waterston, Spitz, Poenaru. Данные классификации являются «оценочными» и используются больше для статистических измерений. На практике они не используются. Для примера приведём классификацию по Waterson:
- Класс А — масса тела при рождении больше 2500 граммов, нет пневмонии, нет сочетанных аномалий, выживаемость 99 %;
- Класс В — масса тела при рождении от 1800 до 2500 граммов, нет пневмонии, нет сочетанных аномалий; либо же масса тела при рождении более 2500 граммов, есть умеренная пневмония, имеются сочетанные аномалии, — выживаемость 95 %;
- Класс С — масса тела при рождении менее 1800 граммов, нет пневмонии, нет сочетанных аномалий; либо же масса тела при рождении больше 1800 граммов, есть тяжёлая пневмония, есть сочетанные аномалии, выживаемость 71 % [4] .
Осложнения после операции
В раннем послеоперационном периоде могут встречаться такие осложнения, как несостоятельность швов анастомоза пищевода и восстановление трахеопищеводного свища.
Если после начала кормления ребёнка в интубационной трубке появляется смесь, можно заподозрить, что трахеопищеводный свищ образовался снова. О нарушении герметичности анастомоза говорит появление слюны в страховочном дренаже в зоне анастомоза. В таких случаях для дополнительной диагностики проводится рентгенологическое исследование с использованием водорастворимых контрастных веществ. При обнаружении «утечки» проводится повторное оперативное вмешательство с целью устранения несостоятельности швов на пищеводе или трахее.
К поздним послеоперационным осложнениям можно отнести стеноз пищевода — канал становится более узким из-за рубцов. Возникает он обычно не ранее четырёх недель после проведённого оперативного вмешательства. Ребёнок начинает отказываться от еды, появляются явления дисфагии — затрудняется глотание, комок пищи не может пройти дальше по пищеводу.
Для диагностики стеноза пищевода проводится фиброэзофагоскопия и рентгеноскопия пищевода. Рентгенологическими признаками стеноза являются сужения в области зоны анастомоза и расширение пищевода выше анастомоза, отмечается замедление прохождения контрастного вещества за зону анастомоза. Если сужение пищевода всё-таки обнаружится, что в пищевод будет вставлена специальная трубка — буж, которая будет поддерживать канал в расширенном состоянии [1] [4] [11] .
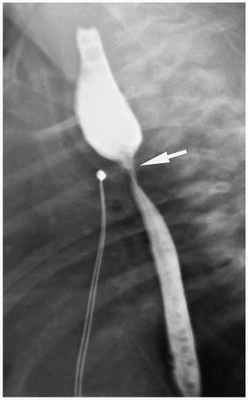
В ближайшие годы после оперативного лечения также могут отмечаться явления дисфагии — расстройства акта глотания и прохождения пищевого комка, связанные с желудочно-пищеводным рефлюксом или стенозом пищевода. Поэтому все дети, прооперированные из-за атрезии пищевода, подлежат постоянному наблюдению [1] [7]
Профилактика
Так как достоверных причин возникновения атрезии пищевода не установлено, специфических мер профилактики возникновения данного порока развития не существует.
Чтобы избежать появление аномалий развития, до или во время наступления беременности женщинам стоит придерживаться общих рекомендаций ВОЗ:
Трахеопищеводный свищ
Врожденный трахеопищеводный свищ диагностируется у 1 из 3000 новорожденных. Изолированные фистулы составляют не более 3-4% всех аномалий развития пищевода; чаще всего они располагаются на уровне VII шейного- I грудного позвонков.
Проблема профилактики и лечения трахеопищеводных свищей актуальна для педиатрии, анестезиологии и реаниматологии, торакальной хирургии.
Классификация
По своему происхождению трахеопищеводные свищи могут быть врожденными или приобретенными в процессе жизни. Различают 5 типов врожденных трахеопищеводных свищей, обозначаемых римскими знаками:
– оба конца атрезированного пищевода слепые, проксимальный конец пищевода сообщается с трахеей в верхней ее части;
- оба конца атрезированного пищевода слепые, проксимальный конец пищевода сообщается с трахеей в нижней ее части;
– атрезия проксимального отрезка пищевода; дистальный конец пищевода соединяется с дыхательной трубкой в нижней ее части. Составляет большинство случаев врожденных трахеопищеводных свищей;
- атрезия проксимального отрезка пищевода; оба конца пищевода (проксимальный и дистальный) соединяются с трахеей на разных уровнях.
Этиология
Может быть послеоперационной, поствоспалительной, посттравматической, постинтубационной, опухолевой.
По наличию/отсутствию клапанного механизма трахеопищеводные свищи подразделяются на клапанные и бесклапанные. При единственном дефекте говорят об изолированном свище, при сочетании с другими патологическими процессами трахеи или пищевода – о сочетанном.
Клиническое течение может быть неосложненным, гладким или осложненным различными состояниями (аспирационной пневмонией, нутритивной недостаточностью и кахексией, бактериальной деструкцией легких, пневмогенным сепсисоми т. д.).
Причины
Врожденный трахеопищеводный свищ образуется к 4-6-й неделе эмбриогенеза при неполном разделении первичной кишки и дыхательной трубки. При рождении дети с данной аномалией обычно имеют массу тела менее 2500 г.
Природа происхождения приобретенных трахеоэзофагеальных фистул может быть различной. Чаще всего с такой патологией приходится сталкиваться онкологам, а сами свищи возникают в результате далеко зашедшего рака пищевода или трахеи, лимфом, лимфогранулематоза.
Второй по распространенности причиной служат травмы пищеварительной и дыхательной трубки (в том числе их ятрогенные повреждения), полученные при проведении эзофагоскопии, бужировании пищевода, перфорации пищевода или трахеи инородными телами, вследствие химических ожогов пищевода, при закрытых и проникающих ранениях шеи и груди. Возможно непреднамеренное повреждение трахеи и пищевода при операционных вмешательствах в этой области.
В анестезиолого-реанимационной практике отмечены случаи образования пролежней от трахеостомической или интубационной трубки, приводящие к формированию трахеопищеводного свища.
К числу редких причин относят перфорацию дивертикула пищевода в трахею. Трахеопищеводный свищ может явиться осложнением неспецифической бактериальной инфекции (эмпиемы плевры, абсцесса легкого, гнойного медиастинита) или специфических воспалительных процессов (туберкулеза внутригрудных лимфатических узлов, сифилиса, актиномикоза).
Симптомы
Клиническая картина, ее выраженность и особенности зависят от времени возникновения, размеров, типа, направления хода трахеопищеводного свища. Большинство детей с данной аномалией рождаются недоношенными, а доношенные новорожденные имеют признаки внутриутробной гипотрофии. Во время гестации у беременных отмечается многоводие.
Признаки врожденного трахеопищеводного свища с атрезией пищевода появляются уже через несколько часов после рождения. Возникает кашель, приступы удушья, вздутие живота. Во время первого же кормления диагноз становится очевиден. Каждый глоток молока или воды сопровождается приступом кашля, выделением пенистой слизи из носа и рта ребенка. Дыхание затрудняется, развивается резкий цианоз и аритмия, в легких выслушиваются обильные крупнопузырчатые хрипы. Рано присоединяется аспирационная пневмония и ателектазы легких. Состояние ребенка прогрессивно ухудшается.
Наиболее выражены перечисленные признаки при широком и коротком трахеопищеводном свище. При наличии узкого и длинного свищевого хода аномалия долгое время нередко остается нераспознанной. Изредка при кормлении возникает поперхивание и несильный кашель, однако изменение позы кормления избавляет ребенка от приступов, поэтому родители не придает этому факту должного значения. Такие дети страдают частыми пневмониями.
У 40% новорожденных с трахеопищеводным свищом выявляются сопутствующие врожденные пороки сердца, аномалии развития кишечника и мочевыводящих путей. В литературе описан синдром VATER, включающий в себя аномалии развития позвоночника (клиновидные позвонки), атрезию заднего прохода, трахеопищеводный свищ, гипоплазию лучевой кости и дисплазию почек.
Приобретенный трахеопищеводного свищ манифестирует кашлем, удушьем, цианозом, связанными с приемом пищи. В откашливаемом секрете можно обнаружить кусочки еды. При клапанной трахеоэзофагеальной фистуле кашель может отсутствовать.
Нередко у больных отмечаются боли в груди и эпигастрии, кровохарканье, рвота с примесью крови, одышка, нарушение фонации, снижение массы тела. Во всех случаях трахеопищеводный свищ сопровождается периодическими подъемами температуры, рецидивирующими легочными инфекциями.
Диагностика
При подозрении на трахеопищеводный свищ пациент нуждается в консультации торакального хирурга, гастроэнтеролога, детского хирурга, эндоскописта, рентгенолога.
На первичном этапе используется зондирования пищевода с помощью резинового катетера: если продвижению катетера мешает сопротивление слепого конца пищевода, а при введении в катетер жидкости, окрашенной метиленовым синим, она при кашле выделяется через рот или нос, вероятность трахеопищеводного свища оценивается как очень высокая.
Лучевое исследование включает выполнение рентгеноскопии и рентгенографии легких, эзофагографии,
МСКТ грудной клетки. Контрастное исследование пищевода проводят очень осторожно, используя водорастворимые или масляные вещества, которые вводятся через зонд (применение сульфата бария в этих случаях недопустимо). Трахеопищеводный свищ требует проведения тщательной дифференциальной диагностики с изолированной атрезией и стенозом пищевода, ахалазией кардии, дисфагией различного генеза.
Эндоскопическая диагностика трахеопищеводного свища остается основной. Для лучшей визуализации патологического соустья и получения максимальной информации о его особенностях, выполняется эзофагоскопия и трахеобронхоскопия. При критическом стенозе трахеи диагностическая трахеоскопия может быть трансформирована в лечебную процедуру путем эндоскопического восстановления просвета трахеи или стентирования стенозированного участка.
Лечение
Лечение трахеопищеводных свищей проводится хирургическим путем, консервативная терапия малоперспективна и используется только на этапе подготовки к оперативному вмешательству. С целью удаления скапливающегося секрета производится установка катетера в слепо заканчивающийся конец пищевода, выполняются санационные бронхоскопии.
В рамках лечения аспирационной пневмонии назначается оксигенотерапия, антибактериальная и инфузионная терапия, УВЧ на грудную клетку. Для предотвращения попадания пищи в трахеобронхиальное дерево полностью прекращается кормление через рот, осуществляется гастростомия, нутритивная поддержка, витаминотерапия.
Варианты радикального хирургического устранения трахеопищеводного свища могут быть различны. Операция обычно производится из шейного доступа или заднебоковой торакотомии. Длинный свищевой ход выделяют и пересекают между двумя наложенными лигатурами. Дефекты в стенках пищевода и трахеи ушивают погружными швами. При коротком и широком свищевом ходе трахею отсекают от пищевода, после чего на оба дефекта накладывают непрерывный двухрядный шов. Для закрытия дефекта могут использоваться аутоткани (сальник или стенка желудка)
В тех случаях, когда трахеопищеводный свищ сочетается со стенозом трахеи либо атрезией пищевода, производится разобщение свища с одномоментной циркулярной резекцией или пластикой трахеи и/или одномоментной пластикой пищевода. Если имеется большой диастаз между проксимальным и дистальным сегментами пищевода, не позволяющий наложить анастомоз «конец-в конец», верхний отдел пищевода выводят на шею, свищ разобщают и на этом операцию заканчивают. В межоперационный период питание больного осуществляют через гастростому. На втором этапе производят пластику пищевода желудочным или тонкокишечным трансплантатом. При трахеопищеводных свищах, обусловленных распадом раковой опухоли, ограничиваются паллиативной гастростомией.
В послеоперационном периоде продолжается активная противопневмоническая терапия. В первые сутки осуществляется парентеральное питание, затем – кормление через зонд, который оставляют на 7-10 суток.
Из послеоперационных осложнений возможны стенозы в области пищеводных анастомозов, которые подлежат бужированию, и рецидивы свища, требующие повторной операции.
Летальность при оперативном лечении трахеопищеводного свища составляет 10-15% и связана, главным образом, с исходно тяжелым состоянием пациента. В то же время при отказе от операции показатели летальности возрастают до 80-90%
Трахеопищеводный свищ ( Трахеоэзофагеальная фистула )
Трахеопищеводный свищ – это патологическое соустье, соединяющее просвет дыхательного горла с пищеводом. Может являться аномалией развития или приобретенной патологией. Трахеопищеводный свищ проявляется приступами кашля во время приема пищи, которые сопровождаются удушьем, цианозом, выделением пенистой мокроты с кусочками пищи. Часто развивается аспирационная пневмония. Подтверждающая диагностика проводится с помощью эндоскопических методов (эзофагоскопии, трахеобронхоскопии), рентгенографии пищевода. Лечение исключительно оперативное – закрытие трахеопищеводного свища, нередко с одномоментной трахеопластикой, циркулярной резекцией трахеи, эзофагопластикой.
МКБ-10
Общие сведения
Причины
Врожденный трахеопищеводный свищ образуется к 4-6-й неделе эмбриогенеза при неполном разделении первичной кишки и дыхательной трубки. При рождении дети с данной аномалией обычно имеют массу тела менее 2500 г.
Природа происхождения приобретенных трахеоэзофагеальных фистул может быть различной. Чаще всего с такой патологией приходится сталкиваться онкологам, а сами свищи возникают в результате далеко зашедшего рака пищевода или трахеи, лимфом, лимфогранулематоза. Второй по распространенности причиной служат травмы пищеварительной и дыхательной трубки (в том числе их ятрогенные повреждения), полученные при проведении эзофагоскопии, бужировании пищевода, перфорации пищевода или трахеи инородными телами, вследствие химических ожогов пищевода, при закрытых и проникающих ранениях шеи и груди. Возможно непреднамеренное повреждение трахеи и пищевода при операционных вмешательствах в этой области.
В анестезиолого-реанимационной практике отмечены случаи образования пролежней от трахеостомической или интубационной трубки, приводящие к формированию трахеопищеводного свища. К числу редких причин относят перфорацию дивертикула пищевода в трахею. Трахеопищеводный свищ может явиться осложнением неспецифической бактериальной инфекции (эмпиемы плевры, абсцесса легкого, гнойного медиастинита) или специфических воспалительных процессов (туберкулеза внутригрудных лимфатических узлов, сифилиса, актиномикоза).
Классификация
По своему происхождению трахеопищеводные свищи могут быть врожденными или приобретенными в процессе жизни. Различают 5 типов врожденных трахеопищеводных свищей, обозначаемых римскими знаками:
По наличию/отсутствию клапанного механизма трахеопищеводные свищи подразделяются на клапанные и бесклапанные. При единственном дефекте говорят об изолированном свище, при сочетании с другими патологическими процессами трахеи или пищевода – о сочетанном. Клиническое течение трахеопищеводных свищей может быть неосложненным, гладким или осложненным различными состояниями (аспирационной пневмонией, нутритивной недостаточностью и кахексией, бактериальной деструкцией легких, пневмогенным сепсисом и т. д.).
Симптомы трахеопищеводного свища
Клиническая картина, ее выраженность и особенности зависят от времени возникновения, размеров, типа, направления хода свища. Большинство детей с данной аномалией рождаются недоношенными, а доношенные новорожденные имеют признаки внутриутробной гипотрофии. Во время гестации у беременных отмечается многоводие.
Признаки врожденного трахеопищеводного свища с атрезией пищевода появляются уже через несколько часов после рождения. Возникает кашель, приступы удушья, вздутие живота. Во время первого же кормления диагноз становится очевиден. Каждый глоток молока или воды сопровождается приступом кашля, выделением пенистой слизи из носа и рта ребенка. Дыхание затрудняется, развивается резкий цианоз и аритмия, в легких выслушиваются обильные крупнопузырчатые хрипы. Рано присоединяется аспирационная пневмония и ателектазы легких. Состояние ребенка прогрессивно ухудшается.
Наиболее выражены перечисленные признаки при широком и коротком трахеопищеводном свище. При наличии узкого и длинного свищевого хода аномалия долгое время нередко остается нераспознанной. Изредка при кормлении возникает поперхивание и несильный кашель, однако изменение позы кормления избавляет ребенка от приступов, поэтому родители не придает этому факту должного значения. Такие дети страдают частыми пневмониями.
У 40% новорожденных с трахеопищеводным свищом выявляются сопутствующие врожденные пороки сердца, аномалии развития кишечника и мочевыводящих путей. В литературе описан синдром VATER, включающий в себя аномалии развития позвоночника (клиновидные позвонки), атрезию заднего прохода, трахеопищеводный свищ, гипоплазию лучевой кости и дисплазию почек.
Приобретенный трахеопищеводный свищ манифестирует кашлем, удушьем, цианозом, связанными с приемом пищи. В откашливаемом секрете можно обнаружить кусочки еды. При клапанной трахеоэзофагеальной фистуле кашель может отсутствовать. Нередко у больных отмечаются боли в груди и эпигастрии, кровохарканье, рвота с примесью крови, одышка, нарушение фонации, снижение массы тела. Во всех случаях трахеопищеводный свищ сопровождается периодическими подъемами температуры, рецидивирующими легочными инфекциями.
Диагностика
При подозрении на трахеопищеводный свищ пациент нуждается в консультации торакального хирурга, гастроэнтеролога, детского хирурга, эндоскописта, рентгенолога. На первичном этапе используется зондирования пищевода с помощью резинового катетера: если продвижению катетера мешает сопротивление слепого конца пищевода, а при введении в катетер жидкости, окрашенной метиленовым синим, она при кашле выделяется через рот или нос, вероятность трахеопищеводного свища оценивается как очень высокая.
Лучевое исследование включает выполнение рентгеноскопии и рентгенографии легких, эзофагографии, МСКТ грудной клетки. Контрастное исследование пищевода проводят очень осторожно, используя водорастворимые или масляные вещества, которые вводятся через зонд (применение сульфата бария в этих случаях недопустимо). Трахеопищеводный свищ требует проведения тщательной дифференциальной диагностики с изолированной атрезией и стенозом пищевода, гастроэзофагеальным рефлюксом, ахалазией кардии, дисфагией различного генеза.
Эндоскопическая диагностика трахеопищеводного свища остается основной. Для лучшей визуализации патологического соустья и получения максимальной информации о его особенностях, выполняется эзофагоскопия и трахеобронхоскопия. При критическом стенозе трахеи диагностическая трахеоскопия может быть трансформирована в лечебную процедуру путем эндоскопического восстановления просвета трахеи или стентирования стенозированного участка.
Лечение трахеопищеводного свища
Лечение проводится хирургическим путем, консервативная терапия малоперспективна и используется только на этапе подготовки к оперативному вмешательству. С целью удаления скапливающегося секрета производится установка катетера в слепо заканчивающийся конец пищевода, выполняются санационные бронхоскопии. В рамках лечения аспирационной пневмонии назначается оксигенотерапия, антибактериальная и инфузионная терапия, УВЧ на грудную клетку. Для предотвращения попадания пищи в трахеобронхиальное дерево полностью прекращается кормление через рот, осуществляется гастростомия, нутритивная поддержка, витаминотерапия.
Варианты радикального хирургического устранения трахеопищеводного свища могут быть различны. Операция обычно производится из шейного доступа или заднебоковой торакотомии. Длинный свищевой ход выделяют и пересекают между двумя наложенными лигатурами. Дефекты в стенках пищевода и трахеи ушивают погружными швами. При коротком и широком свищевом ходе трахею отсекают от пищевода, после чего на оба дефекта накладывают непрерывный двухрядный шов. Для закрытия дефекта могут использоваться аутоткани (сальник или стенка желудка).
В тех случаях, когда трахеопищеводный свищ сочетается со стенозом трахеи либо атрезией пищевода, производится разобщение свища с одномоментной циркулярной резекцией или пластикой трахеи и/или одномоментной пластикой пищевода. Если имеется большой диастаз между проксимальным и дистальным сегментами пищевода, не позволяющий наложить анастомоз «конец-в конец», верхний отдел пищевода выводят на шею, свищ разобщают и на этом операцию заканчивают.
В межоперационный период питание больного осуществляют через гастростому. На втором этапе производят пластику пищевода желудочным или тонкокишечным трансплантатом. При трахеопищеводных свищах, обусловленных распадом раковой опухоли, ограничиваются паллиативной гастростомией. В послеоперационном периоде продолжается активная противопневмоническая терапия. В первые сутки осуществляется парентеральное питание, затем – кормление через зонд, который оставляют на 7-10 суток.
Прогноз
Из послеоперационных осложнений возможны стенозы в области пищеводных анастомозов, которые подлежат бужированию, и рецидивы свища, требующие повторной операции. Летальность при оперативном лечении трахеопищеводного свища составляет 10-15% и связана, главным образом, с исходно тяжелым состоянием пациента. В то же время при отказе от операции показатели летальности возрастают до 80-90%.
Читайте также:
