Эвисцерация глаза. Противопоказания к энуклеации
Добавил пользователь Cypher Обновлено: 27.01.2026
Мы применяем как полноценную местную анестезию, так и наркоз. Даже длительные операции переносятся легко. Как правило, по желанию пациента, на следующий день после операции его можно переводить на амбулаторное наблюдение.
Правда ли, что пластические операции выполняются только на платной основе?
В большинстве случаев операции оплачиваются из госбюджета или страховыми компаниям. Пациенты оплачивают операции омолаживающего типа.
Присутствуют ли родители при лечении детей?
Дети младшего дошкольного возраста находятся в стационаре с одним из родителей, который сопровождает ребенка в операционную вплоть до момента общей анестезии.
Есть ли гарантии 100-процентного результата?
Учитывая то, что человек – сложная биологическая система, мы не обещаем абсолютного результата. Но мы гарантируем искреннее желание помочь и использование всего современного медицинского арсенала.
Мешки под глазами – это жировые грыжи?
Что такое «глаза спаниеля» и «глаза белого медведя»?
«Глаза спаниеля» характеризуются отвисанием и выворотом нижних век. Это происходит при выраженной атонии нижних век и избыточно активной блефаропластике. «Глаза белого медведя» - укорочение и округление глазной щели – нередко возникает при вмешательстве в области наружного угла глаза, обычно сочетанном с подтяжкой лица. Мы принимаем таких пациентов для устранения дефектов.
Будут ли полностью смыкаться веки после операции по поводу птоза.
После хирургического лечения птоза верхнего века возможно неполное смыкание глазной щели, при этом лагофтальм составляет 1-2 мм., который не представляет опасности для глаза и не вызывает дискомфорт. Обычно это временное явление.
В вашей клинике проводится лечение лазером птеригиума, ксантелазм, халазиона, косоглазия?
Применение лазеров в хирургии данных патологий не является оптимальным методом выбора из-за ожога. Поэтому мы используем другие, менее травматичные хирургические методики.
Проводится ли косметическая блефаропластика?
Да, проводится. Подходы офтальмологов к операции несколько отличаются от методов, применяемых в клиниках общей пластической хирургии. Одномоментно возможно решение других проблем с веками.
Каким способом устраняется косоглазие: хирургическим или лазерным, при сочетании косоглазия и близорукости (дальнозоркости) что следует исправлять в первую очередь, улучшится ли зрение после операции по поводу косоглазия?
В нашей клинике устранение косоглазия проводится только хирургически, взрослым пациентам операция по поводу косоглазия проводится лишь для восстановления правильного положения глаза, улучшения зрения после операции не наступает. При имеющейся дальнозоркости или близорукости в сочетании с косоглазием последовательность хирургического лечения определяется индивидуально.
Каким способом восстанавливается проходимость слезных путей?
В нашем отделе проводится восстановление проходимости слезных путей эндоназально (доступ через нос) или наружным способом. Каждый из методов имеет свои показания и противопоказания, врач решает этот вопрос в каждом случае индивидуально.
Можно ли подождать с операцией по устранению заворота век?
При завороте век ресницы контактируют с глазной поверхностью и вызывают травматизацию роговицы, что в свою очередь опасно развитием кератита, язвы роговицы, и потерей зрения, в связи с этим не целесообразно откладывать операцию на долгое время.
Не вредно ли оперироваться летом?
Исход операции и время выздоровления не зависят от времени года.
Что такое анофтальм?
Анофтальм – это отсутствие глазного яблока.
Причины анофтальма?
Анофтальм может быть врожденным вследствие наследственно-генетических факторов, внутриутробных воспалительных и дегенеративных процессов, задерживающих рост глазного яблока, или приобретенным после хирургического удаления глазного яблока.
Когда показано удаление глаза?
Удаление глазного яблока проводится в тех случаях, когда органосохранное лечение слепого глаза представляется бесперспективным и/или сохранение слепого глаза может привести к развитию симпатической офтальмии, а значит и потере зрения парного глаза.
Как удаляют глаз?
Удаление глаза всегда сопряжено с психологической травмой для пациента, связанной с косметическим дефектом, вызванным утратой органа. Однако современные методы хирургического лечения позволяют одномоментно с удалением глаза провести пластику и сформировать опорно-двигательную культю, а, следовательно, и уменьшить выраженность возникающей асимметрии. Формирование опорно-двигательной культи заключается в размещении имплантата в полости
склерального бокала или в глазнице. В настоящее время существуют следующие методы удаления глаза: энуклеация, эвисцерация и эвисцероэнуклеация (эвисцерация с иссечением заднего полюса глаза и пересечением зрительного нерва). Энуклеация состоит в удалении глазного яблока с отсечением от него глазодвигательных мышц и пересечением зрительного нерва. При этом мышцы подшиваются к имплантату, помещаемому в орбиту. Эвисцерация проводится с сохранением наружной оболочки глазного яблока, когда удаляется лишь внутренней содержимое глаза. Эвисцерация с отсечением заднего полюса и пересечением зрительного нерва позволяет помещать имплантат в полость склерального бокала.
Какой вид анестезии при операции по удалению глаза?
Операция по удалению глаза может проводиться как с наркозом, так и под местной анестезией.
Бывают ли противопоказания для имплантации?
В настоящее время имплантация проводится во всех случаях одномоментно с удалением глаза кроме удаления глаза при внутриглазных новообразованиях или при наличии гнойного воспаления. В этих случаях проводится отсроченная имплантация.
Какие бывают имплантаты?
Имплантаты могут быть представлены биологическими материалами, например, тканями самого пациента, или консервированным материалом. В последнее время предпочтение отдается имплантатам из синтетических материалов, имеющих пористую структуру и шаровидную форму, например политетрафторэтилен, гидроксиапатит. Их преимущество состоит в стабильном сохранении формы и объема на протяжении жизни.
Что произойдет, если при удалении глаза не формировать опорно-двигательную культю имплантатом?
При отказе от имплантации возникает дефицит мягких тканей, формируется свободное пространство, что ведет к развитию так называемого анофтальмического синдрома, при котором имеется глубокое западание протеза и верхнего века, выраженное ограничение подвижности культи и протеза, в таких случаях приходится подбирать косметический протез больших размеров, который с годами деформирует полость.
После операции протез будет двигаться так же, как здоровый глаз?
Подвижность протеза после операции сохраняется, но амплитуда движения меньше чем у здорового глаза. Ограничение подвижности протеза объясняется тем, сам косметический протез не соединен непосредственно с мышцами. Имплантат, который устанавливается на место удаленного глаза, сохраняет подвижность глазного яблока в полном объеме, но его движения происходят под слизистой, а косметический протез расположен впереди слизистой, в конъюнктивальной полости, которая имеет довольно ограниченные своды. Кроме того, недостаточная подвижность протеза может быть связана с рубцами в конъюнктивальных сводах и в орбите, укорочением сводов.
При полном заращении конъюнктивальной полости после травмы возможно ли ношение протеза?
В тех случаях, когда имеется полное заращение конъюнктивальной полости и показано удаление глаза, лечение состоит из нескольких этапов. Первым этапом удаляется глазное яблоко, второй этап, заключающийся в формировании сводов конъюнктивальной полости, проводится не ранее чем через 6 месяцев. На этом этапе дефицит конъюнктивы восполняется трансплантацией тканей и в конъюнктивальную полость устанавливается наружный протез.
Какие могут быть осложнения после удаления глаза, и какие мероприятия проводятся?
Обнажение орбитальных имплантатов может происходить в ранние (1-2 недели) и в отдаленные (более 3-х месяцев) сроки после операции. Чаще всего причиной обнажения случит неправильный подбор протеза или внутренние инфекции. Это неприятное осложнение, но не катастрофичное для будущего косметического эффекта. Осложнения требуют дополнительных вмешательств, но вполне устранимы.
Когда подбирается протез?
Косметический протез, как правило, мы подбираем уже на операционном столе. Это временный протез, с которым пациент наблюдается в течение недели. Затем по мере заживления тканей необходимо менять протезы. Постоянный наружный протез подбирается через 3-4 месяца. Уход за протезом несложен. Необходимо соблюдать гигиенические требования и каждые 1-3 года подбирать новый протез.
У меня слезятся глаза. Почему?
Слезотечение очень часто беспокоит наших пациентов. Слезотечение может быть связано с нарушением количества и качества слезной жидкости и нарушением проходимости слезоотводящих путей. В первом случае рекомендуется консервативное лечение для стабилизации слезной пленки, во втором - хирургическое восстановление путей слезооттока.
Глаза слезятся у моего ребенка…
Существует несколько причин слезотечения у детей: 1 - неправильное положение век, при котором ресницы контактируют с роговицей и раздражают ее, 2 - воспалительные заболевания глазной поверхности (конъюнктивиты, кератиты) 3 - врожденная глаукома, характеризующаяся избыточным рефлекторным слезообразованием и 4 - врожденная непроходимость слезоотводящих путей. Зондирование и промывание слезоотводящих путей мы проводим под наркозом для сохранения возможности применения риноэндоскопа для визуализации зонда в носо-слезном протоке. Кроме того, во время зондирования доктор определяет необходимость проведения интубационного материала (силиконовой нити) для предотвращения повторного заращения слезоотводящих путей. Силиконовая нить через 1 месяц удаляется в амбулаторых условиях. У детей старше 5 лет показана дакриоцисториностомия (создание соустья между полостью слезного мешка и полостью носа).
Сколько длится операция и сколько времени нужно оставаться в стационаре?
Можно ли восстановить проходимость слезных путей лазером?
В нашей клинике проводится восстановление слезоотводящих путей всеми известными в мире способами: наружным (с разрезом на коже), эндоназальным (со стороны полости носа). Эндоназальный способ с применением риноэндоскопа позволяет формировать соустье между слезным мешком и полостью носа с помощью бора, лазера и радионож. Для уменьшения времени проведения операции и исключения обильного кровотечения при травматизации слизистой полости носа во время операции мы применяем современный радиочастотный аппарат Coblator II, который убирает слизистую полости носа путем ее выпаривания, при этом полностью исключается травматизация прилежащих структур. Выбор тактики хирургического лечения осуществляется доктором.
В чем заключается операция по восстановлению слезных путей
При сужении (стенозе) слезоотводящих путей проводится расширение путем временной имплантации интубационного материала. Удаление интубационного материала производится через 1,5-2 месяца в амбулаторных условиях. При воспалительных заболеваниях глаза, носа и оклоносовых пазух, а также при травматических повреждениях слезоотводящих путей происходит полное нарушение проходимости из-за образования спаек. Формирование спаек в просвете слезоотводящих путей может быть как на уровне слезных канальцев (начальный отдел слезоотводящих путей), так и на уровне носослезного протока. При непроходимости слезных канальцев и сохранении других отделов слезоотводящих путей проводится лакоцистостомия (формируется соустье между слезным озером и полостью слезного мешка). При непроходимости на уровне носо-слезного протока проводится дакриоцисториностомия (формируется соустье между слезным мешком и полостью носа). Для этого в области проекции слезного мешка выпаривается слизистая полости носа, бором формируется костное окно в этой же зоне, а затем вскрывается полость слезного мешка. Для уменьшения риска рецидива в «новое» соустье проводится силиконовая нить, которая через 1 месяц удаляется.
Часто ли вы делаете эти операции?
В нашем отделе операции по реконструкции слезоотводящих путей проводятся достаточно часто, около 40 операций в месяц.
В моем возрасте можно сделать операцию по восстановлению слезных путей?
Восстанавливать проходимость слезных путей можно в любом возрасте с учетом рекомендаций терапевта и/или другого специалиста по общим заболеваниям.
Что нужно делать после операции? Что можно, что нельзя?
После операции пациент получает подробные рекомендации. Как правило, назначаются антибактериальные и противовоспалительные капли в глаз и промывание полости носа. Исключаются горячий чай/кофе, ванны/сауны/бани. Мыться, наклоняться можно. Самое главное - нужно следовать назначениям врача.
Как узнать, каким способом будет проведена операция
На первичную консультацию вам следует принести компьютерную томографию полости носа и околоносовых пазух на CD для исключения сопутствующей патологии и определения доступа хирургического лечения.
Эвисцерация глаза. Противопоказания к энуклеации
Эвисцерация глаза. Противопоказания к энуклеации
В тех случаях, когда имеется явная картина бурно прогрессирующего панофталмита, вместо энуклеации производят эвисцерацию глаза. Энуклеация при панофталмите считается противопоказанной, поскольку были описаны случаи, когда после удаления глаза, пораженного панофталмитом, наблюдали развитие гнойного менингита со смертельным исходом.
Эвисцерация глаза производится под общим наркозом (или под новокаиновой анестезией, как при энуклеации, с обязательным добавлением пенициллина к новокаину). Катарактальным линейным ножом производят по горизонтальному меридиану вкол и выкол в склере, отступя на 0,5 мм кзади от лимба. Пилящими движениями ножа отрезают верхнюю половину роговицы, а затем ножницами заканчивают отрезание роговицы в нижней половине, сохраняя конъюнктиву.
Все содержимое глазного яблока удаляют из его полости с помощью плоской ложки, причем стенки полости осторожно очищают, стремясь удалить всю сосудистую оболочку и цилиарное тело. В полость склеры закладывают рыхло марлевую турунду, смоченную пенициллином (20 000 ед. в 1 мл). Назначают также пенициллин внутримышечно и сульфанил. амиды внутрь. Повязка на один глаз. Первая перевязка через сутки. Эвакуация возможна через 2—4 дня в зависимости от общего состояния раненого и от состояния послеоперационной культи.
Косметическое протезирование назначается через 3—4 недели после операции или несколько позже в зависимости от хода заживления послеоперационной раны.
Эвисцерация глаза имеет ряд отрицательных сторон по сравнению с энуклеацией. Главным недостатком является то, что после эвисцерации весьма нередко обнаруживают в культе остатки сосудистого тракта (Вагенман, И. Э. Барбель и др.). Это может привести к развитию в дальнейшем симпатической офталмии второго глаза.
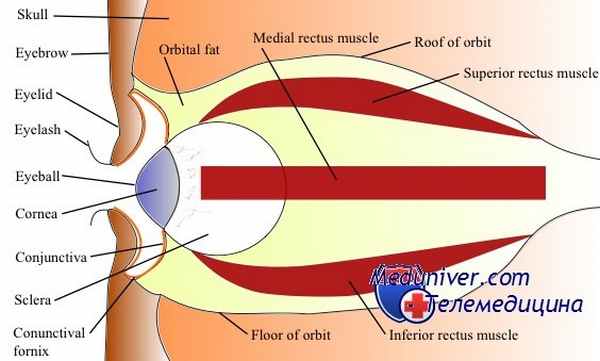
Такие случаи описывались неоднократно после эвисцерации, произведенной по поводу негнойного увеита. По-видимому, после гнойного панофталмита эта угроза для второго глаза, как правило, отсутствует.
При боевых ранениях клинический диагноз гнойного панофталмита не всегда оказывается точным. Иногда во время эвисцерации гноя в глазу не обнаруживают. В этих случаях следует операцию, начатую как эвисцерация, закончить энуклеацией: зашить разрез, сделанный в склере, и удалить глазное яблоко полностью (А. Г. Кроль, С. Б. Птица и др.).
К недостаткам эвисцерации следует отнести также более продолжительное заживление культи с большим количеством отделяемого, чем после энуклеации. Частичный некроз склеры, нередко имеющий место после эвисцерации, надолго задерживает процесс заживления.
По-видимому, этот вопрос должен быть в настоящее время изучен заново. Возможно, что профилактическое введение пенициллина ретробульбарно вместе с новокаином и одновременное введение пенициллина внутримышечно сделают энуклеацию при панофталмите совершенно безопасной операцией.
Ливелл считает, что при панофталмите, вызванном анаэробной инфекцией, лучше производить энуклеацию, чем эвисцерацию, особенно в тех случаях, когда можно заподозрить, что инфекция распространяется и на содержимое глазницы за глазным яблоком. До и после операции рекомендуется применение пенициллина и стрептомицина. Исходы хирургического лечения в этих случаях такие же, как при панофталмитах обычной этиологии.
Временным противопоказанием к энуклеации являются гнойные заболевания по соседству с глазом (гнойный дакриоцистит, острый гнойный конъюнктивит, гноящиеся раны век, глазницы, носа и придаточных пазух, фурункул, ячмень). Энергичное лечение этих гнойных заболеваний с помощью антибиотиков и сульфаниламидов, а также использование хирургических методов (например, на слезном мешке) должны предшествовать энуклеации. При наличии гнойного кератита энуклеация может быть произведена одновременно с уничтожением гнойного очага в роговице гальванокаутером или электрокоагулятором.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Энуклеация глазного яблока
Энуклеация глазного яблока – хирургическое удаление глазного яблока из полости орбиты. Кроме злокачественных опухолей глаза, показанием к его энуклеации могут быть тяжелые травмы, опасность симпатического воспаления второго глаза, терминальная стадия глаукомы, интенсивный болевой синдром в слепом глазу. Энуклеация глазного яблока осуществляется под местным обезболиванием, у детей применяется общий наркоз. После пересечения прямых мышц глазного яблока, оно немного выводится наружу, после чего производится пересечение косых мышц. Затем глазное яблоко извлекается из глазницы. Отдельным этапом выполняется формирование опорной культи. Операция противопоказана при панофтальмите, что связано с опасностью распространения инфекции на ткани головного мозга.
Энуклеация глазного яблока – хирургическое удаление глазного яблока из полости орбиты. Кроме злокачественных опухолей глаза, показанием к его энуклеации могут быть тяжелые травмы, опасность симпатического воспаления второго глаза, терминальная стадия глаукомы, интенсивный болевой синдром в слепом глазу. Энуклеация глазного яблока осуществляется под местным обезболиванием, у детей применяется общий наркоз. После пересечения прямых мышц глазного яблока, оно немного выводится наружу, после чего производится пересечение косых мышц. Затем глазное яблоко извлекается из глазницы. Отдельным этапом выполняется формирование опорной культи. Операция противопоказана при панофтальмите, что связано с опасностью распространения инфекции на ткани головного мозга.
Энуклеация глазного яблока – это радикальная хирургическая тактика в офтальмологии, которая применяется в случае противопоказаний или неэффективности других методов лечения. Помимо классической методики выделяют модификации оперативного вмешательства с имплантацией, помещением дополнительного объема имплантата за задний листок теноновой капсулы или выкраиванием расщепленных лоскутов склеры с формированием опорно-двигательной культи. Видоизмененные способы энуклеации позволяют сохранить форму, центральное расположение, объем и подвижность культи с минимальным риском отторжения имплантата.
По срокам выполнения выделяют раннюю и позднюю энуклеацию глазного яблока. Раннее проведение оперативного вмешательства оправдано только при крайне тяжелом соматическом состоянии пациента. При этом хирургическое лечение дает возможность удалить фрагменты глазного яблока, инородные тела и мобилизовать культю до развития отека тканей. Энуклеация в отличие от экзентерации является менее травматичной методикой. В силу большого круга противопоказаний к эвисцерации данный способ оперативного лечения широко используется в практической офтальмологии. Применение протезов и имплантатов позволяет не только устранять косметический дефект, но и профилактировать развитие анофтальмического синдрома.
Показания и противопоказания
Энуклеация глазного яблока проводится с целью профилактики симпатической офтальмии у пациентов с проникающим ранением или сквозной травмой глаза. Хирургическая тактика позволяет устранить субконъюнктивальные разрывы склеры. Операция показана при комбинации закрытой и открытой травм глаза, возникающих при огнестрельных ранениях. Энуклеация выполняется при двойной перфорации фиброзной капсулы в сочетании с ущемлением инородного тела в выходном отверстии. Оперативное вмешательство рекомендовано на терминальной стадии глаукомы, а также в случае повторного разрыва оболочек глаза с выпадением содержимого глазного яблока на фоне радиальной кератотомии.
Еще одна группа показаний к энуклеации глазного яблока – злокачественные новообразования с внутриорбитальной локализацией (ретинобластома, меланома). Радикальные меры необходимы при невозможности провести органосберегающее лечение из-за большого размера опухоли или ее прорастания в окружающие ткани. Оперативное вмешательство у пациентов с ретинобластомой или меланомой показано при вторичной глаукоме, кровоизлиянии в стекловидное тело, распространенной отслойке сетчатки или ложном иридодиализе. Абсолютное противопоказание к операции – прогрессирующий панофтальмит. Оперативное вмешательство ограничено при инфекционных заболеваниях переднего отдела глаз (острый гнойный конъюнктивит, дакриоцистит), век, глазницы и придаточных пазухах носа.
Подготовка к энуклеации
На этапе подготовки офтальмолог проводит визуальный осмотр и с помощью биомикроскопии оценивает состояние переднего отдела глазного яблока. Методом офтальмоскопии осматривают внутреннюю оболочку глаза и диск зрительного нерва. Накануне оперативного вмешательства осуществляют тонометрию, изучают зрительные функции при помощи визиометрии и периметрии. Перед операцией выполняют УЗИ глаза в режиме А- и В-сканирования. При травматических повреждениях необходима рентгенография орбиты. Иммунологическое исследование крови включает в себя реакцию торможения миграции лейкоцитов (РТМЛ) к антигенам глазного яблока.
Энуклеация глазного яблока при внутриорбитальных патологических образованиях проводится под общей анестезией с целью профилактики развития офтальмогипертензии. При противопоказаниях к наркозу пациентов старше 17 лет оперируют под ретробульбарной анестезией с использованием местных анестетиков и нейролептаналгезии. После проведения анестезии офтальмохирург санирует полость конъюнктивы путем струйного промывания антисептическим средством и закапывания антибиотиков широкого спектра действия. На этапе предоперационной подготовки мобилизуют веки блефаростатом. За 3-4 дня до выполнения энуклеации назначают короткий курс антибактериальной терапии.
Методика проведения
В области проекции сочленения роговицы и склеры производится разрез конъюнктивы овальной формы. После фиксации при помощи швов-держалок прямых и нижней косой мышц глаза их перерезают. Невротомии предшествует наложение специального зажима для гемостаза. Зрительный нерв пересекают, отступив 2-3 мм от заднего полюса склеры. В образованную мышечную воронку устанавливают орбитальный имплантат. Благодаря волокнистой структуре материала регулировать параметры (форму, размер) современных имплантатов можно интраоперационно.
На глазодвигательные мышцы накладывают кисетный шов таким образом, чтобы мышечный аппарат располагался перед имплантом. Горизонтальные и вертикальные мышцы должны перекрывать друг друга на 0,5-0,8 см и быть соединенными в центральной части. Во время выполнения энуклеации глазного яблока на мышцы можно накладывать кисетный или матрасный шов. Проблема рубцовых изменений или недостатка мягких тканей устраняется путем дополнительного применения полиэтиленового материала, к которому фиксируют мышцы.
Следующий этап операции – наложение синтетических рассасывающихся швов на теноновую капсулу и конъюнктиву. Подшивание нижнего свода конъюнктивы к имплантату или прямой мышце дает возможность достичь надежной стабилизации. При необходимости конъюнктивальный свод можно фиксировать кожными швами. После протезирования накладывают П-образные швы на веки. В случае отека мягких тканей хирургическая тактика не меняется. В периорбитальную клетчатку вводят антибактериальные средства. Завершают энуклеацию наложением тугой асептической повязки на бинтовой основе на 4-5 дней. Для имплантации части орбитального имплантата за задний листок теноновой капсулы его помещают в указанное место и ушивают отверстие в соединительнотканной капсуле резорбируемыми швами таким образом, чтобы ее задняя поверхность располагалась вертикально. Техника выполнения простой энуклеации, однако не включает в себя этап орбитальной имплантации и применение полиэтиленового покрытия.
После энуклеации
В послеоперационном периоде необходим тщательный уход за асептической повязкой с ее регулярной сменой ежедневно в течение 3-5 дней. Перевязка должна сопровождаться промыванием послеоперационной раны антисептическими растворами, не содержащими спирт. Офтальмолог осуществляет инстилляции антибиотиков широкого спектра действия и противовоспалительных средств. Кожные покровы после энуклеации обрабатывают антисептиками на спиртовой основе и антибактериальной мазью. В раннем послеоперационном периоде показан короткий курс антибактериальной терапии.
Время снятия швов зависит от состояния раневой поверхности. При отсутствии отека швы можно удалить на первой перевязке. При незначительной отечности их снимают спустя 5-7 дней, при выраженном отеке оставляют до 10 суток. После снятия швов с век удаляют протез и промывают образованную полость раствором антисептика. Пластика культи является противопоказанием к назначению глюкокортикостероидов и протеолитических ферментов. Пациент должен находиться под динамическим наблюдением у офтальмолога. В срок от 3 до 6 месяцев после энуклеации глазного яблока в центре глазного протезирования создают индивидуальный протез.
В течение 7-10 дней послеоперационного периода больного может беспокоить болевой синдром, повышенное слезотечение, чувство дискомфорта или инородного тела. После энуклеации глазного яблока высок риск развития интраорбитального кровотечения. Оперативное вмешательство в ряде случаев приводит к осложнениям инфекционной и воспалительной природы, нагноению послеоперационной раны. Простой способ хирургической тактики часто сопровождается опущением полости орбиты или изменением локализации импланта. До момента глазопротезирования энуклеация глаза приводит к выраженному косметическому дефекту.
Стоимость энуклеации глазного яблока в Москве
Цена операции определяется несколькими факторами, в том числе – порядком проведения и объемом вмешательства. При необходимости выполнения энуклеации в кратчайшие сроки стоимость методики может повышаться. Если операция включает в себя орбитальную имплантацию, цена энуклеации глазного яблока в Москве также увеличивается. Ценообразование производится с учетом вида анестезиологического пособия, объема диагностических процедур в предоперационном периоде, продолжительности госпитализации, перечня лечебных мероприятий после вмешательства, наличия либо отсутствия осложнений.
Эвисцерация глазного яблока
Эвисцерация глазного яблока – это хирургическое вмешательство, направленное на удаление роговицы и содержимого глаза с сохранением склеры и поддерживающих мышц. Операцию проводят при заболеваниях и патологиях, не поддающихся консервативной терапии или требующих экстренного вмешательства. При этом эвисцерация – несложное и малотравматичное вмешательство.
Специалисты Центра глазной хирургии успешно выполняют эвисцерацию глазного яблока, применяя безопасные методики и современное оборудование.
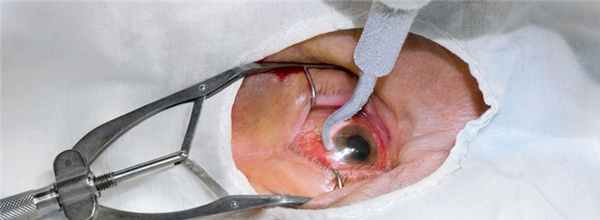
Преимущества эвисцерации глазного яблока в «СМ-Клиника»
Операции проводят опытные офтальмологи, в том числе кандидаты и доктора наук, врачи высшей категории.
Проведение операции позволяет сохранить поддерживающие мышцы и сделать будущий имплант максимально естественным.
Показания к операции
- Болящая глаукома
- Доброкачественные новообразования глаз
- Субатрофия глазного яблока
- Риск развития симпатической офтальмии
- Травмы глаза
Специалисты Центра проводят хирургическое вмешательство, если курсы консервативного лечения оказываются неэффективны и заболевание прогрессирует. Решение о выполнении именно эвисцерации врач принимает после полного офтальмологического обследования пациента.
Подготовка к операции
Перед эвисцерацией глазного яблока пациенты Центра проходят стандартное комплексное обследование, которое включает следующие процедуры:
- консультацию офтальмолога;
- лабораторные анализы мочи и крови (общий, биохимический, на инфекции, свертываемость, группу крови и резус-фактор);
- ЭКГ и флюорографию;
- консультацию анестезиолога для подбора оптимальных препаратов для анестезии;
- консультацию терапевта, который выдает заключение о возможности проведения операции.
Такой комплексный подход позволяет тщательно подготовиться к хирургическому вмешательству и избежать возникновения послеоперационных осложнений.

Техника проведения операции
Суть этой офтальмологической операции – в удалении содержимого глаза, сохранении его оболочек и формировании культи для дальнейшего протезирования.
В нашем Центре эвисцерация проводится с применением общего наркоза или ретробульбарной анестезии с седацией. Глаз фиксируют специальным инструментом и выполняют рассечение конъюнктивы. Затем врач делает разрез по диаметру роговицы в месте ее соединения со склерой. Особой ложкой хирург тщательно удаляет содержимое глаза, периодически промывая образовавшуюся полость. После этого офтальмолог формирует из мышечных и хрящевых тканей опорно-двигательную культю для будущего импланта. Затем конъюнктиву ушивают хромированной нитью и на глаз накладывают давящую повязку.
Воспользуйтесь уникальной возможностью и получите бесплатную консультацию по поводу плановой операции. Подробнее.

Реабилитация после эвисцерации глазного яблока
Операция длится 30–50 минут, а затем вас переведут в палату нашего стационара. На следующий день лечащий врач проведет осмотр и вас выпишут домой. Давящую повязку необходимо носить в течение 3 суток, ежедневно меняя. На 5–7 дней назначают противовоспалительные препараты – капли или мазь в глаза – и пероральный прием антибиотиков. На срок до 3 недель следует ограничить физические нагрузки. Как правило, этого времени достаточно и для того, чтобы вернуться к привычному образу жизни.
«СМ-Клиника» на ул. Ярцевская с 2019 года является клинической базой Кафедры офтальмологии Факультета повышения квалификации медицинских работников Медицинского института РУДН.
* Просим обратить внимание, что цены на хирургическое лечение приведены только на операцию. Предоперационная подготовка, анестезия, пребывание в стационаре и иные сопутствующие услуги оплачиваются дополнительно. В прайсе указана минимальная стоимость операции, финальная стоимость зависит от категории сложности операции и определяется врачом на очной консультации.
Удаление глазного яблока в ветеринарной практике
Автор: Лужецкий С. А., ветеринарный врач-офтальмолог Клиники неврологии, травматологии и интенсивной терапии доктора Сотникова.
К сожалению, удаление глазного яблока – самая частая хирургия орбиты у животных.Такая ситуация складывается в силу многих причин. Основная причина заключается в том, что даже самый внимательный владелец не может вовремя заметить развивающееся заболевание внутри глаза его животного и обращается к специалисту, как правило, при наличии у питомца явных признаков заболевания. К этому моменту глазное яблоко уже может иметь необратимые изменения.
Удаление глазного яблока показано в том случае, если его функции необратимо утеряны, если оно болезненно или представляет угрозу для жизни животного. Операция по удалению глазного яблока не должна проводиться вместо диагностических процедур для постановки верного диагноза. Ее можно рекомендовать только после постановки предварительного или окончательного диагноза.
Примеры:
Подозрение на интраокулярное новообразование у животного. В качестве дополнительных исследований используются офтальмоскопия, осмотр переднего сегмента глазного яблока при помощи щелевой лампы, УЗИ глазного яблока. В случае, когда обнаруженное новообразование является неоперабельным, ставится предварительный диагноз: неоперабельное интраокулярное новообразование. Рекомендуется удаление глазного яблока. Окончательный диагноз ставится на основании гистологического исследования материала. (Рис.1, 2).
Молодая собака с увеличенным глазным яблоком. В анамнезе владелец указывает на то, что некоторое время назад собака подралась с кошкой. (Рис.3). При осмотре проведено исследование реакции зрачка на свет, реакции на ослепление, измерение внутриглазного давления, УЗИ глазного яблока. При отсутствии зрачкомоторных реакций в совокупности с увеличенным глазным яблоком и измененным хрусталиком ставится окончательный диагноз: терминальная стадия глаукомы на фоне травматической катаракты и рекомендуется постановка интраокулярного протеза или удаление глазного яблока. (Рис. 4)
- Панофтальмит (Рис. 5,6.).
- Тяжелый панувеит (Рис.7).
- Терминальная стадия глаукомы с повышенным внутриглазным давлением, которое не контролируется терапевтическими методами (Рис.8).
- Буфтальм с сопутствующими осложнениями (Рис.9,10).
- Тупая травма глазного яблока с разрывом склеры в области глазного дна (Рис.11,12).
- Тяжелое проникающее ранение глазного яблока с повреждением интраокулярных структур.
- Некоторые случаи выпадения глазного яблока (Рис. 13).
- Неоперабельные интраокулярные новообразования (Рис.14).
- Афтальмия, микрофтальм с сопутствующими патологиями (Рис. 15).
Все вышеназванные патологии приводят к тому, что глазное яблоко становится источником страданий для животного, а развивающийся в нем процесс может угрожать не только здоровью, но и жизни животного. Речь идет о состояниях, когда внутриглазные структуры сильно повреждены, а зрительные функции невозможно восстановить. После того как ветеринарный специалист удостоверился, что глазное яблоко потеряло зрительные функции и требуется его удаление, необходимо выбрать метод удаления глазного яблока.
Существует несколько методов удаления глазного яблока
Эвисцерация – удаление содержимого глазного яблока (стекловидного тела, сосудистой оболочки, сетчатки, хрусталика). Эта операция малотравматична и не требует специального оборудования. Ее минусом является неудовлетворительный косметический результат в дальнем послеоперационном периоде, возможность развития осложнений (заворот век, хронический конъюнктивит). Добиться удовлетворительного косметического результата можно, используя метод эвисцерации с последующей постановкой интраокулярного протеза (ИОП). Однако недостатком данного метода является узкий спектр показаний к постановке интраокулярного протеза и вероятность развития дополнительных осложнений.
Энуклеация – удаление глазного яблока и частично его вспомогательного аппарата.
Экзентерация – удаление глазного яблока и всего вспомогательного аппарата. Радикальная операция, используемая при панофтальмите с поражением тканей орбиты, интраокулярных новообразованиях с прорастанием склеры. Выбор методики зависит от каждого конкретного случая и состояния животного. Основная задача при выборе техники – обеспечить стабильное состояние прооперированного глазного яблока в течение всей дальнейшей жизни животного.При внимательном рассмотрении всех вариантов удаления глазного яблока становится ясно, что самыми практичными из них являются два варианта: постановка интраокулярного протеза и энуклеация глазного яблока с обширным захватом век. Постановка интраокулярного протеза имеет свои плюсы и минусы. Плюсы данной операции очевидны – хороший косметический результат и относительно малая травматичность. К минусам можно отнести необходимость тщательного отбора кандидатов на постановку интраокулярного протеза. Интраокулярный протез нельзя ставить при подозрении на интраокулярное новообразование, при панофтальмите, панувеите и увеите на фоне инфекционных заболеваний.
Энуклеация глазного яблока с обширным захватом век сочетает в себе все требования, которые можно предъявить к операции по удалению глазного яблока, и может быть транспальпебральной и трансконъюнктивальной. Транспальпебральная энуклеация глазного яблока – более «чистая» операция по сравнению с трансконъюнктивальной техникой. Плюсом этого метода является удаление круговой мышцы век и значительное снижение проминирования кожи в глубь орбиты в послеоперационном периоде. Минус – значительное кровотечение, вызванное поврежденными сосудами век, поэтому в некоторых случаях сосуды нуждаются в лигировании.
При проведении данной операции удаляется целиком все глазное яблоко и весь вспомогательный аппарат, включая веки. Благодаря этому обеспечивается стабильный результат и крайне малый процент послеоперационных осложнений.
- Клинический анализ крови.
- Определение времени свертываемости крови.
- Дополнительное обследование животного в зависимости от его состояния и причины удаления глазного яблока.
Подготовка к операции
Операционное поле необходимо полностью выбрить, провести антисептическую
обработку. Конъюнктивальный мешок обрабатывается 5%-ным раствором Повидона.
Осуществляется ретробульбарное введение анестетика.
Анестезиологическое сопровождение обеспечивается врачом-анестезиологом.
Индукция: Пропофол 4,0 мг/кг с премедикацией. Использование низких доз опиоидных
препаратов (Фентанил) в индукции уменьшает риск кашля.
- Пропофол 6-12 мг/кг/час, или Изофлуран.
- Фентанил 2,5-5 мкг/кг/час.
- Пропофол 6-12 мг/кг/час, или Изофлуран.
- Фентанил 1,5-2,5 мкг/кг/час.
- Кетамин 3-5 мг/кг/час.Инфузионная терапия используется в объеме, достаточном для купирования гиповолемии и коррекции электролитных нарушений с применением кристаллоидных растворов (NaCl 0,9%-ный, 5%-ный) и коллоидных растворов (ГЭК 6%-ный).
Анестезиологический мониторинг
В ходе офтальмологических операций у анестезиолога ограничен доступ к голове пациента. Соответственно, становится невозможной оценка некоторых рефлексов (роговичного), скорости наполнения капилляров, цвета слизистой ротовой полости.
В соответствии с этим мониторинг должен включать в себя:
1. Пульсоксиметрию.
2. Капнографию.
3. ЭКГ (для диагностики аритмий, обусловленных окулокардиальным рефлексом).
Техника проведения операции
Отступив от края века около 1-1.5 см (можно и больше в зависимости от свободного объема кожи), параллельно ему рассекают кожу. Затем отделяют ткани и продвигаются к глазному яблоку таким образом, чтобы единым блоком захватить веки, круговую мышцу век, всю конъюнктиву, третье веко, слезную железу третьего века и основную слезную железу.
Итогом этой манипуляции на данном этапе должно быть следующее: весь вспомогательный аппарат глазного яблока, за исключением экстраокулярной мускулатуры, должен быть удален единым блоком, но в то же время он остается связанным с глазным яблоком конъюнктивой. Благодаря этому глазное яблоко удаляется «пакетом» и содержимое глазного яблока, конъюнктивального мешка не контактирует с орбитой.
Следующий этап – отделение глазного яблока от экстраокулярной мускулатуры. Мышцы рассекаются непосредственно у самого глазного яблока. После отделения экстраокулярной мускулатуры глазное яблоко становится более подвижным и появляется возможность визуализировать зрительный нерв, который необходимо также отсечь от глазного яблока. Таким образом удаляются глазное яблоко и весь его вспомогательный аппарат. По возможности проводят лигирование сосудов.
Затем проводят ушивание раны, используя рассасывающийся шовный материал. Первый шов накладывают на остатки экстраокулярной мускулатуры, ретробульбарный жир, формируя культю. Благодаря этому в значительной степени уменьшается кровотечение. Второй шов накладывают на подкожную клетчатку век. Этот шов сближает края кожи, снижает натяжение на последний шов, герметизирует полость орбиты.
Третьим швом сшивается кожа.
Следует помнить, что нельзя оказывать сильное натяжение на связочный аппарат глазного яблока и зрительный нерв во время удаления глаза. Сильное натяжение можетспровоцировать брадикардию за счет окулокардиального рефлекса и поражение хиазмы.
Чаще всего это случается у животных с хорошо развитой орбитой и при буфтальме.
Послеоперационное обезболивание
– НПВС (нестероидные противовоспалительные препараты);
– опиоидные препараты;
– Фентанил 0,002-0,005 мг/кг, в/м каждые 2 часа, первые сутки.
Послеоперационная терапия и уход
– системная антибактериальная терапия 5-10 дней;
– местная обработка шва 1-2 раза в день в течение 5-10 дней;
– в случае необходимости надевается защитный воротник.
Терапия нестероидными противовоспалительными препаратами может продолжаться 2-3 дня.
Швы снимаются через 10-14 дней. Необходимо сделать гистологическое исследование глазного яблока.
Возможные осложнения
1. Кровотечение.
2. Эмфизема.
3. Фистула.
4. Поражение хиазмы за счет натяжения зрительного нерва.
5. Гнойное воспаление полости орбиты.
6. Не симметричное развитие костей прооперированной орбиты по сравнению с нормальной (у молодых животных).
Читайте также:
