Фибробронхоскопическая назотрахеальная интубация.
Добавил пользователь Валентин П. Обновлено: 27.01.2026
В книге представлены данные о методах поддержания проходимости дыхательных путей в периоперационном периоде у пациентов в челюстно-лицевой хирургии, основанные на клинических рекомендациях, а также многолетнем опыте авторов.
Здесь приведены методы оценки трудных дыхательных путей, а также впервые представлена концепция «скрытой угрозы» – состояния, при котором риск развития трудной интубации связан с невидимыми при рутинном осмотре анатомическими деформациями или функциональными изменениями. Показаны устройства для поддержания проходимости дыхательных путей – от классических до самых современных, в том числе основанных на видеовизуализации. Предложена классификация воздуховодов и раскрыты особенности их применения. Подробно разобрана техника экстубации после реконструктивных челюстно-лицевых операций с выполнением превентивной ларингоскопии, указаны вероятные ошибки и осложнения.
Издание предназначено челюстно-лицевым и ЛОР-хирургам, а так же студентам старших курсов медицинских вузов.
Оглавление
Предисловие челюстно-лицевого хирурга
Список сокращений и условных обозначений
Глава 1. Трудные дыхательные пути. Из глубины веков до наших дней
1.2. Нехирургическая интубация трахеи
Глава 2. Понятие о трудных дыхательных путях. От интубации до экстубации
Глава 3. Трудные дыхательные пути — причины и следствие концепции «скрытой угрозы»
Глава 4. Прогноз и оценка трудных дыхательных путей в реконструктивной челюстно-лицевой хирургии
4.1. Сопутствующие заболевания и трудные дыхательные пути
4.2. Внешний осмотр
4.3. Комплексные методы оценки верхних дыхательных путей
4.4. Инструментальные методы оценки верхних дыхательных путей
- Ультразвуковые методы оценки верхних дыхательных путей
- Лучевые методы оценки верхних дыхательных путей
Глава 5. Устройства для ларингоскопии и интубации трахеи
5.1. Фибробронхоскопия и видеобронхоскопия
5.2. Ретромолярная эндоскопия
5.3. Фиброоптиколарингоскопия и видеоларингоскопия
5.4. Комбинированные методы непрямой ларингоскопии
Глава 6. Устройства для поддержания проходимости дыхательных путей
6.1. Надгортанные воздуховоды
- Орофарингеальный воздуховод
- Назофарингеальный воздуховод
- Ларингеальная маска
- Комбинированная пищеводно-трахеальная трубка
- Ларингеальная трубка
6.2. Подгортанные воздуховоды
6.3. Вспомогательные устройства для интубации (бужи и стилеты)
Глава 7. Поддержание проходимости дыхательных путей при оперативных вмешательствах в реконструктивновосстановительной челюстно-лицевой хирургии
7.1. Назотрахеальная интубация
7.2. Выбор метода ларингоскопии и интубации трахеи в реконструктивно-восстановительной челюстно-лицевой хирургии
- Интубация в сознании
- Седация при интубации трахеи
- Интубация трахеи в условиях общей анестезии и седации
- Эндо — и видеоскопия
- Хирургические методы поддержания проходимости дыхательных путей
7.3. Интраоперационное поддержание проходимости верхних дыхательных путей
Глава 8. Экстубация трахеи у пациентов после реконструктивных оперативных вмешательств в челюстно-лицевой хирургии
Интубация трахеи при операциях челюстно-лицевой области у детей Текст научной статьи по специальности «Клиническая медицина»
ДЫХАТЕЛЬНЫЕ ПУТИ / AIRWAYS / НАЗОТРАХЕАЛЬНАЯ ИНТУБАЦИЯ / NASOTRACHEAL INTUBATION / ПРОВОДНИК / ОКСИГЕНАЦИЯ / OXYGENATION / ГЕМОДИНАМИЧЕСКАЯ РЕАКЦИЯ / HEMODINAMIC RESPONSE / ЧЕЛЮСТНО-ЛИЦЕВАЯ ХИРУРГИЯ / MAXILLOFACIAL SURGERY / CONDUCTOR
Аннотация научной статьи по клинической медицине, автор научной работы — Ивлев Е.В., Григорьев Е.В., Ахапкин С.М., Штернис Т.А., Жданов Р.В.
Похожие темы научных работ по клинической медицине , автор научной работы — Ивлев Е.В., Григорьев Е.В., Ахапкин С.М., Штернис Т.А., Жданов Р.В.
Газообмен и реакция симпатоадреналовой системы при назотрахеальной интубации во время операций челюстно-лицевой области у детей
Оптимизация поддержания проходимости дыхательных путей при операциях челюстно-лицевой области у детей
TRACHEAL INTUBATION IN MAXILLOFACIAL SURGERY IN CHILDREN
The article presents the results of the new method of nasotracheal intubation in maxillofacial surgery in children. The efficiency and safety of the method were studied, as well as gas exchange and hemodynamics in 50 patients with maxillofacial surgery . The results of the study showed that two-stage nasotracheal intubation was effective and safe, had minimal complications, and provided adequate gas exchange during narcosis.
Текст научной работы на тему «Интубация трахеи при операциях челюстно-лицевой области у детей»
Статья поступила в редакцию 31.03.2011 г.
ПРИ ОПЕРАЦИЯХ ЧЕЛЮСТНО-ЛИЦЕВОЙ
ОБЛАСТИ У ДЕТЕЙ
TRACHEAL INTUBATION IN MAXILLOFACIAL SURGERY IN CHILDREN
Ивлев Е.В. Григорьев Е.В. Ахапкин С.М. Штернис Т.А. Жданов Р.В. Бойко Е.А.
Ivlev E.V. Grigoryev E.V. Akhapkin S.M. Shternis T.A. Zhdanov R.V. Boyko E.A.
ГУЗ «Кемеровская областная клиническая больница», Kemerovo regional clinical hospital, Кемеровская государственная медицинская академия, Kemerovo State Medical Academy,
г. Кемерово, Россия Kemerovo, Russia
Ключевые слова: дыхательные пути; назотрахеальная интубация; проводник; оксигенация; гемодинамическая реакция; челюстно-лицевая хирургия.
The article presents the results of the new method of nasotracheal intubation in maxillofacial surgery in children. The efficiency and safety of the method were studied, as well as gas exchange and hemodynamics in 50 patients with maxillofacial surgery. The results of the study showed that two-stage nasotracheal intubation was effective and safe, had minimal complications, and provided adequate gas exchange during narcosis.
Key words: airways; nasotracheal intubation; conductor; oxygenation; he-modinamic response; maxillofacial surgery.
Одной из ключевых проблем анестезиологии является оценка состояния проходимости верхних дыхательных путей с целью минимизирования возможных осложнений и их устранения [1, 2]. Частота осложнений анестезии, связанных непосредственно с дыхательной системой, приводящих к смерти или тяжелым психоневрологическим дефицитам, по данным ASA, составляет от 27 % до 38 % случаев от общего количества осложнений анестезии [3, 4]. Обеспечение проходимости дыхательных путей при операциях на челюстно-лицевой области у детей зачастую является сложной проблемой [5, 6]. С позиции адекватной визуализации и безопасности больного при таких операциях более предпочтительным является обеспечение проходимости верхних дыхательных путей при помощи назотрахеальной интубации [1, 2, 5-9].
Назотрахеальная интубация технически более сложна в сравнении с оротрахеальной и частота успешных интубаций составляет 71,3 %, в то время как частота успешных оротрахеальных инту-
у детей ИТ при помощи фибро-бронхоскопа требуется достаточно редко [10].
Таким образом, проблема обеспечения проходимости дыхательных путей детям при операциях в челюстно-лицевой области остается нерешенной.
МАТЕРИАЛЫ И МЕТОДЫ ИССЛЕДОВАНИЯ Исследование выполнено на базе ГУЗ «Кемеровская областная клиническая больница» в период с 2008 по 2010 гг. После получения информированного согласия родителей в исследование включали детей в возрасте от 3 до 15 лет, с 1-3 степенью анестезиологического риска по ASA, оперированных на челюстно-лицевой области, требующих назотрахеальную интубацию для обеспечения проходимости дыхательных путей.
В зависимости от методики на-зотрахеальной интубации трахеи все пациенты, участвующие в исследовании, были разделены на две группы: I группа (основная) — двухэтапная назотрахеальная интубация по проводнику (n = 25) и
II группа (контрольная) — традиционная одномоментная назотрахе-альная интубация трахеи (n = 25).
В основной группе применяли способ двухэтапной назотрахе-альной интубации по проводнику (патент РФ № 2380122). Первым этапом выполняли оротрахеальную интубацию. Перед интубацией в носовые ходы закапывали нафтизин 0,05 % по 2-3 капли, выполняли орошение слизистой аэрозолем лидокаина 10 %.
Внутренний диаметр ЭТТ для оротрахеальной интубации выбирали в зависимости от возраста пациента, по формуле ID (мм.) = (age / 4) + 4 [16]. Выполнив оро-трахеальную интубацию, проводили искусственную вентиляцию легких (ИВЛ) через оротрахеальную ЭТТ.
Второй этап — после закапывания в полость носа 2-3 мл стерильного масла, проводили через нее проводник в ротоглотку. По проводнику в ротоглотку заводили через полость носа ЭТТ. Затем выполняли прямую ларингоскопию, визуализировали оротрахеальную и назальную ЭТТ. Оротрахеальную ЭТТ удаляли, а назальную вводили в трахею при помощи щипцов Мэджила.
В основной группе были выполнены такие хирургические вмешательства, как уранопластика
— 22 пациента (84 %), удаление новообразования — 3 ребенка (12 %) и остеосинтез нижней челюсти
— 1 пациент (4 %). В контрольной группе уранопластика была выпол-
нена 22 пациентам (84 %), удаление новообразования — 3 пациентам (1 2%) и коррекция дефекта верхней губы — одному пациенту (4 %).
Группы были сравнимы по возрасту, весу, анестезиологическому риску, длительности оперативного вмешательства (табл. 1).
Степень трудности интубации трахеи определяли по классификации Cormack R.S., Lehane J. В основной группе у 19 пациентов отмечалась 1 степень трудности интубации, у 6 пациентов — 2 степень; в контрольной группе у 20 пациентов — 1 степень трудности интубации, у 5 пациентов — 2 степень. Исследуемые группы были сопоставимы по ларингоскопической картине и трудности интубации трахеи. Статистически значимых отличий не отмечалось (р = 0,8).
Проведение операции в обеих группах обеспечивали комбинированным эндотрахеальным наркозом. Вводный наркоз был внутривенным и состоял из комбинации про-пофола (3,2 мкг/кг) с фентанилом (6,2-6,4 мкг/кг). В базис наркозе пропофол вводился внутривенно, фентанил внутривенно болюсно, N2O/O2 1/0,5 л/мин. В качестве миорелаксанта применяли тракри-ум 0,5 мг/кг внутривенно, затем 0,2 мг/кг в час внутривенно болюс-но с интервалами в 20-25 минут.
ИВЛ проводили наркозным аппаратом Datex Ohmeda Aespire по полузакрытому контуру в режиме нормовентиляции.
Изучали частоту осложнений, газообмен, системную гемодинамику.
Параметры гемодинамики и газообмена определяли с помощью кар-диомонитора «NIHON KOHDEN». Содержание кортизола определяли иммуноферментным методом на приборе «RIDER Multiscan MS». Содержание глюкозы определяли глюкозооксидазным методом на автоматическом биохимическом анализаторе SYNCHRON серия CX-4 PRO.
Для статистического анализа использовался пакет прикладных программ Statistica (версия 6.1. лицензионное соглашение BXXR006B092218FAN11). Статистическая обработка информации строилась с учетом характера распределения полученных данных. Характер распределения переменных величин в рассматриваемых совокупностях определялся с помощью критерия Шапиро-Уилка. Проверка нормальности распределения количественных признаков с помощью критерия Шапиро-Уилка, показала, что большая часть количественных признаков имела отличное от нормального распределение. Описание количественных данных осуществляли с помощью медианы (Ме) и интерквартильного размаха (LQ; UQ) — 25-й; 75-й процентили. Использовались непараметрические аналоги t-критерия Стьюдента: для зависимых выборок — критерий Вилкоксона (Т), для независимых выборок — критерий Манна-Уитни (U). Использовали непараметрический критерий оценки статистической значимости различий уровня исследуемых показателей — кри-
Фибробронхоскопическая назотрахеальная интубация.
Фибробронхоскопическая назотрахеальная интубация.
С проблемой сложных и трудных, а в ряде случаев и невыполнимых интубации трахеи, связанных либо с контрактурой нижней челюсти или анкилозом височно-челюстного сустава, короткой шеей, спондилоартрозом или переломом шейного отдела позвоночника, либо с множеством других моментов, затрудняющих или исключающих эту манипуляцию, анестезиологи сталкиваются достаточно часто.
В течение многих лет единственным выходом из создавшейся ситуации было наложение трахеостомы с последующей вентиляцией легких через трахеостомическую канюлю.
Трахеостомия, безусловно, оправдана в экстремальной ситуации, когда решается вопрос о сохранении жизни пациента. Однако следует помнить, что выполнение такого рода операции может приводить к косметическим и анатомическим дефектам, связанным как с механическим воздействием трахеостомической трубки, так и с нарушением физиологических свойств дыхательных путей, и, кроме того, возможностью развития различных осложнений (кровотечения с аспирацией, повреждения передней стенки пищевода, отслойки слизистой трахеи, подкожной эмфиземы и т. д.).
При выполнении оперативных вмешательств по поводу острых гнойно-воспалительных заболевании (вскрытие абсцессов, флегмон в челюстно-лицевой области) в условиях тотальной внутривенной анестезии всегда существует риск развития осложнений вследствие нарастающей гипоксии и гиперкапнии в результате дислокации воспалительного образования в ротоглотке и проблематачности в поддержании проходимости верхних дыхательных путей и, соответственно, проведения искусственной вентиляции легких. Обычная интубация трахеи в этой ситуации чрезвычайно трудна. Альтернативным методом, позволяющим избежать вышеуказанных осложнений, является интубащш трахеи с помощью фибробронхоскопа, выполняемая под местной анестезией без выключения сознания больного.
Показания и противопоказания к выполнению фибробронхоскопической назотрахеальной интубации
Согласно литературным данным различные авторы по-разному указывают на показания к выполнению фибробронхоскопической интубации трахеи. Так, одни выделяют анкилоз височно-нижнечелюстных суставов, синдром I—II жаберных дуг с недоразвитием нижней челюсти, рубцовые деформации, микростомшо, деформации вследствие перенесенного остеомиелита, опухоли (Хаспеков Д. В., Воробьев В. В., 2001), другие - трудные интубации трахеи с высоким риском аспирации желудочного содержимого, при противопоказании к переразгибанию шейного отдела позвоночника, при противопоказании к введению миорелаксантов, для предупреждения интубационной травмы (P. Kleemann, 1993).
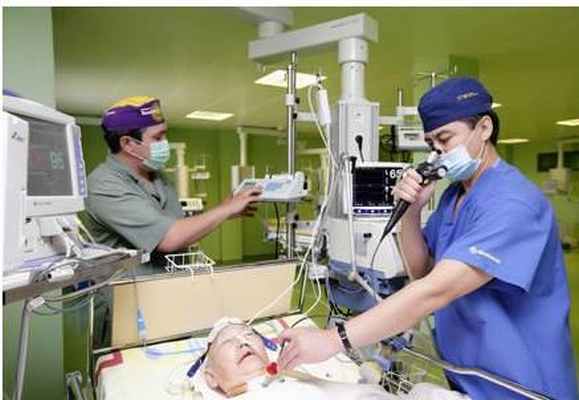
Основываясь на собственном опыте и данных литературных источников, мы считаем, что основными показаниями для фибробронхоскопической интубации трахеи являются:
1. Посттравматические деформации лица.
2. Травматическое повреждение шейного отдела позвоночника.
3. Неподвижность нижней челюсти в результате ее контрактуры.
4. Анкилоз височно-челюстного сустава.
5. Спондилоартроз шейного отдела позвоночника.
6. Деформирующие келоидные рубцы лица и шеи (после химических или термических ожогов).
7. Врожденная патология челюстно-лицевой области (микрогения, прогения, прогнатия).
8. Ортопедическая патология (кифосколиоз и т. п.).
9. Короткая («мускулистая») шея.
10. Острые гнойно-воспалительные заболевания четостно-лицевой области (абсцессы, флегмоны).
11. Сосудистые опухоли языка.
12. Опухоль щитовидной железы с трахеомаляцией.
13. Веерообразно расположенные передние зубы верхней челюсти (при пародонтозе).
14. Микростома (маленький рот).
15. Длинное изогнутое («готическое») небо в сочетании с длинным узким ртом.
16. Увеличение альвеолярно-подбородочного пространства («габсбургская челюсть»).
17. Операции под наркозом у больных, которым не показано применение миорелаксантов (миастения).
18. Ожирение III ст.
Противопоказания к фибробронхоскопической интубации трахеи традиционно разделяются на относигельные и абсолютные. К относительным противопоказаниям относятся:
1. Длительный астматический статус.
2. Тяжелая форма миастении.
3. Нейроинфекции (столбняк, ботулизм, бешенство).
4. Дифтерия гортани.
5. Гортанная ангина.
6. Крупозная пневмония.
7. Непереносимость местных анестетиков.
Абсолютными противопоказаниями являются:
1. Кома с нарушением глоточного и кашлевого рефлекса.
2. Обширные опухоли языка, глотки, гортани, голосовых связок с надсвязочным стенозом дыхательных путей.
3. Ожоги гортани с последующим стенозом.
4. Ранения носоглотки и гортани.
5. Отсутствие сознания и спонтанного дыхания.
6. Релаксация в результате введения миорелаксантов.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Интубация трахеи
Оротрахеальная интубация в большинстве случаев предпочтительнее назотрахеальной интубации и выполняется путем прямой ларингоскопии или видеоларингоскопии (см. Проведение оротрахеальной интубации с использованием видеоларингоскопии [How To Do Orotracheal Intubation Using Video Laryngoscopy] Как проводить оротрахеальную интубацию при помощи видеоларингоскопии Эндотрахеальные трубки (ЭТ) представляют собой гибкие трубки со стандартным коннектором для крепления источника кислорода на проксимальном конце и скошенным кончиком и надувным баллоном манжеты. Прочитайте дополнительные сведения ). Оротрахеальная интубация является предпочтительной при апноэ у критически больных пациентов, как правило, осуществляется быстрее, чем назотрахеальная интубация, которая предназначена для активных, спонтанно дышащих пациентов или в ситуации, когда нельзя задействовать в дыхании ротовую полость пациента. Серьезным осложнением назофарингеальной интубации является носовое кровотечение. Кровь в дыхательных путях может скрыть ларингоскопическое изображение и осложнить интубацию.
Перед проведением интубации
вентиляция со 100%-ным кислородом;
подготовка необходимого оборудования (включая аспираторы);
Иногда лекарственные препараты
Вентиляция 100% кислородом способствует денитрогенизации у здоровых пациентов и значительно продлевает безопасное время апноэ (эффект меньше у пациентов с тяжелыми сердечно-легочными нарушениями).
Во время остановки сердца Остановка сердца Остановка сердца происходит вследствие прекращения его механической активности, что приводит к отсутствию циркуляции кровотока. После остановки сердца прекращается кровоснабжение жизненно важных. Прочитайте дополнительные сведения непрямой массаж сердца не должен прекращаться на время интубации. Если практикующий врач не может провести интубацию во время непрямого массажа сердца (или во время короткой паузы при смене лиц, проводящих массаж сердца), необходимо использовать альтернативный метод поддержания проходимости дыхательных путей.
Всасывающая аппаратура должна незамедлительно использоваться, чтобы очистить ротовую полость от выделений и другого содержимого.
Давление на перстневидный хрящ (прием Селлика) раньше рекомендовали проводить до и во время интубации, чтобы предотвратить пассивную регургитацию. Однако этот прием может быть менее эффективным чем считалось ранее и может нарушить визуализацию гортани во время ларингоскопии.
Выбор трубки и Подготовка к интубации
Большинству взрослых подходят трубки с внутренним диаметром ≥ 8 мм; эти трубки предпочтительнее чем трубки меньшего размера, потому что они
Имеют более низкое сопротивление воздушному потоку (уменьшая работу дыхания)
Облегчают аспирацию секрета
Позволяют провести бронхоскоп
Могут помочь при прекращении искусственной вентиляции легких
Для младенцев и детей ≥ 1 года, безманжетный размер трубки рассчитывается по формуле: (возраст пациента + 16)/4, таким образом, для 4-летнего ребенка эндотрахеальная трубка должна иметь диаметр: (4 + 16)/4 = 5 мм. Размер трубки должен быть уменьшен на 0,5 (1 размер трубы), если труба используется с манжетой. Справочные карты (см. таблицу Руководство по детской реанимации—Механические манипуляции [Guide to Pediatric Resuscitation—Mechanical Measures Руководство по детской реанимации - меры ИВЛ ]) или устройства, такие как лента для экстренной педиатрической помощи Broselow или Pedi-Wheel, могут быстро определить соответствующие размеры лезвия ларингоскопа и эндотрахеальной трубки для младенцев и детей.
У взрослых (а иногда у детей) в трубку следует поместить жесткий стилет, но нужно контролировать, чтобы стилет не доходил 1–2 см до дистального конца интубационной трубки, чтобы ее свободный конец оставался мягким. Следовательно, стилет (проводник) следует использовать, чтобы трубка оставалась прямой до дистального конца манжеты; в этом месте трубку сгибают вверх, приблизительно под углом 35 ° , чтобы образовалась форма хоккейной клюшки. Эта форма улучшает постановку трубки и позволяет избежать проблем при визуализации голосовых связок во время прохождения трубки. Не нужно заполнять воздухом манжету дистальной эндотрахеальной трубки; если используется этот метод, необходимо тщательно удалить весь воздух перед введением трубки.
Техника введения при интубации
Успешная интубация с первой попыткой очень важна. Повторные ларингоскопии ( ≥ 3 попытки) связаны с высокими темпами гипоксемии, асфиксией и остановкой сердца Остановка сердца Остановка сердца происходит вследствие прекращения его механической активности, что приводит к отсутствию циркуляции кровотока. После остановки сердца прекращается кровоснабжение жизненно важных. Прочитайте дополнительные сведения . В дополнение к правильной постановке есть несколько других общих принципов, имеющих решающее значение для успеха этой процедуры:
Визуализация более глубоких структур (в идеале, голосовые связки)
Дальнейшее продвижение только при уверенности нахождения трубки в трахее
Традиционный ларингоскоп предназначен для держания его в левой руке, клинок вводится в полость рта и используется в качестве ретрактора для смещения нижней челюсти и языка вверх и в сторону от ларингоскописта, открывая заднюю стенку глотки. Не касайтесь резцов, также важно отсутствие чрезмерного давления на структуры гортани.
Важность определения надгортанника не может быть преувеличена. Определение надгортанника позволяет оператору распознавать важные ориентиры дыхательных путей и правильно разместить лезвие ларингоскопа. Надгортанник может опираться на заднюю стенку глотки, где он сливается с другими слизистыми оболочками розового цвета или же его не видно в выделениях, которые неизменно присутствуют в дыхательных путях пациента с остановкой сердца.
После того, как надгортанник обнаружен, оперирующий хирург может применить один из 2 методов, чтобы поднять его:
Типичный подход с прямым лезвием: оператор подхватывает надгортанник кончиком клинка ларингоскопа
Типичный подход с изогнутым лезвием: оператор обходным путем поднимает надгортанник и передвигает его за линию размещения, продвигая лезвие в ямку надгортанника и прижимая к подъязычно-надгортанной связке
Успех подхода с изогнутым клинком зависит от правильного положения наконечника клинка в долинке надгортанника и направления подъема (см. рисунок Бимануальная ларингоскопия [Bimanual laryngoscopy] Бимануальная ларингоскопия ). Подъем надгортанника показывает задние структуры гортани (черпаловидные хрящи и др.), голосовую щель и голосовые связки. Если кончик лезвия ввести слишком глубоко, ориентиры гортани могут быть оставлены позади, и темное, круглое отверстие пищевода может быть ошибочно принято за открытую голосовую щель.
Если идентификация структур затруднена, оптимизировать обзор гортани помогут манипуляции с гортанью правой рукой, размещенной на передней поверхности шеи (продолжая держать ларингоскоп в левой руке), могут оптимизировать обзор гортани (см. рисунок Бимануальная ларингоскопия Бимануальная ларингоскопия ). Другой способ включает подъем головы выше (на уровень затылка, не вытягивая атланто-затылочную часть), что уводит в сторону челюсть и улучшает прямую видимость. Эти приемы нецелесообразны у пациентов с потенциальной травмой шейного отдела позвоночника, и затруднены при ожирении (такие пациенты должны быть заранее уложены под наклоном или в позиции с поднятой головой).
В оптимальном положении голосовые связки хорошо видны. Если голосовые связки не видны, как минимум, должны просматриваться ориентиры задней стенки глотки и гортани, а кончик трубки должен быть виден при прохождении позади хрящей. Специалист, выполняющий манипуляцию, должен четко определить ориентиры гортани, чтобы избежать потенциально смертельную интубацию пищевода. Если спасатель не уверен, что трубка устанавливается в трахее, трубка не должна быть вставлена.
После того, как оптимальная визуализация была достигнута, правая рука вставляет трубку через гортань в трахею (если спасатель применял давление на переднюю стенку гортани с правой стороны, помощник должен продолжать это давление). Если трубка не проходит легко, поворот трубки по часовой стрелке на 90 ° может помочь ей пройти более плавно через кольца трахеи. Перед снятием ларингоскопа операторы должны подтвердить, что трубка проходит между шнурами. Глубина трубки соответствует длине, как правило, от 21 до 23 см у взрослых и в 3 раза короче у детей (для 4,0 мм эндотрахеальной трубки, 12 см; для 5,5 мм эндотрахеальной трубки, 16,5 см). У взрослых трубка при непреднамеренном продвижении, как правило, попадает в правый главный бронх.
Интубация неэффективна у 10–30% пациентов в критическом состоянии, поэтому необходимо составить план действий в чрезвычайных ситуациях. Если осуществить интубацию не удается, следует уделить приоритетное внимание оксигенации и использовать альтернативные вмешательства, минимизируя количество вмешательств на дыхательных путях, чтобы минимизировать травму и другие процедурные осложнения ( 1, 2 Справочные материалы по технике введения Большинство пациентов, нуждающихся в искусственной вентиляции легких, проходят через интубацию трахеи, которая может быть Оротрахеальная (трубка вводится через рот) Назотрахеальная (трубка вводится. Прочитайте дополнительные сведения ).
Бимануальная ларингоскопия
На шею нажимают в направлении, противоположном направлению подъема ларингоскопа. Стрелки показывают направление подъема ларингоскопа и места для нажима на переднем отделе шеи.
Справочные материалы по технике введения
2. Higgs A, McGrath BA, Goddard C, et al: Guidelines for the management of tracheal intubation in critically ill adults. Br J Anaesth 120:323–352, 2018. doi: 10.1016/j.bja.2017.10.021
Альтернативные устройства интубации
Ряд устройств и методов все чаще используются для интубации после неудачной ларингоскопии или как основное средство интубации. Эти устройства включают в себя:
Другие надгортанные воздуховоды
Оптоволоконные зонды и оптические стилеты
Проводники для трубок
Каждое устройство имеет свои тонкости; практикующим врачам, которые являются опытными в стандартных методах ларингоскопической интубации не следует предполагать, что они смогут использовать одно из этих устройств (особенно после использования миорелаксантов), не будучи полностью ознакомлены с ними.
Видео- и зеркальные ларингоскопы позволяют врачам видеть в области кривизны языка и, как правило, обеспечивают превосходный обзор гортани. Однако требуется больший угол изгиба трубки для того, чтобы пройти вдоль языка, и это может создать трудности при манипуляциях и введении.
Некоторые ларингеальные маски имеют просвет, который позволяет проводить эндотрахеальную интубацию Чтобы провести эндотрахеальную трубку через ларингеальную маску Гортанные дыхательные маски (laryngea mask airways LMA) Если после освобождения дыхательных путей не возникает спонтанный вдох, а дыхательные устройства не доступны, начинают искусственное дыхание (рот-в-маску или рот-в-барьерное устройство); вентиляция. Прочитайте дополнительные сведения , практикующие врачи должны понимать, как оптимально расположить маску на входе в гортань; иногда при прохождении эндотрахеальной трубки возникают механические трудности.
Гибкие оптоволоконные эндоскопы и оптические стилеты очень маневренны и могут быть использованы у пациентов с нарушенной анатомией. Тем не менее, практика требует распознавания ориентиров гортани на оптоволоконном изображении. По сравнению с видео- и зеркальными ларингоскопами оптоволоконные эндоскопы труднее освоить, и они более восприимчивы к наличию крови и выделений; а также они не способны разобщать и разделять ткани, напротив, их необходимо проводят через открытые просветы.
Подтверждение установки трубки
Стилет удаляют, а манжетку раздувают воздухом с помощью шприца на 10 мл; для того, чтобы убедиться, что давление составляет < 30 см вод. ст. используется манометр. На объем воздуха, необходимый для создания правильного давления, влияют размеры эндотрахеальной трубки и манжеты.
После раздувания манжетки, размещение трубки должно быть проверено с использованием различных методов, включающих:
осмотр и аускультацию,
Определение двуокиси углерода
Устройства для определения наличия трубки в пищеводе
Иногда – рентгенография органов грудной клетки
Когда трубка установлена правильно, ручная вентиляция должна производить симметричную экскурсию грудной клетки, правильные дыхательные шумы обоих легких, и отсутствие бульканья в области верхней части живота.
Выдыхаемый воздух должен содержать углекислый газ в отличие от воздуха из желудка; определение наличия углекислого газа с помощью колориметрического устройства для выявления углекислого газа в конце выдоха или капнографии подтверждает размещение в трахее. Тем не менее, во время длительной остановки сердца Остановка сердца Остановка сердца происходит вследствие прекращения его механической активности, что приводит к отсутствию циркуляции кровотока. После остановки сердца прекращается кровоснабжение жизненно важных. Прочитайте дополнительные сведения (то есть с небольшой или отсутствующей метаболической активностью), CO2 может не обнаруживаться даже при правильном размещении трубки. В таких случаях может использоваться эзофагеальное устройство. Эти устройства используют надувной шарик или большой шприц, чтобы приложить к эндотрахеальной трубке отрицательное давление. Мягкий пищевод спадается, и воздух поступает в устройство в малом количестве или не поступает вовсе; а жесткая трахея не спадается, и возникший в результате этого поток воздуха подтверждает размещение трубки в трахее.
При отсутствии остановки сердца, расположение трубки может быть также подтверджено с помощью рентгенографии органов грудной клетки.
Если правильное размещение подтверждено, то трубка должна быть закреплена с использованием доступного устройства или клейкой ленты. С помощью адаптеров эндотрахеальную трубку подключают к реаниматологическому мешку через тройник, туда же осуществляется подача увлажненного кислорода или механический вентилятор Обзор искусственной вентиляции легких (Overview of Mechanical Ventilation) Можно провести следующую механическую вентиляцию: Неинвазивную, с использованием различных типов лицевых масок инвазивная, с применением эндотрахеальной интубации Правильный выбор и использование. Прочитайте дополнительные сведения .
Эндотрахеальные трубки могут быть смещены, особенно в хаотических реанимационных ситуациях, поэтому позиция трубки должна часто проверяться. Если дыхание не проводится слева, возможно, трубка находится в правом бронхе, что более вероятно, чем левосторонний напряженный пневмоторакс Пневмоторакс (напряженный) Напряженным пневмотораксом называют скопление воздуха в плевральной полости под давлением, сдавление легких и уменьшение венозного оттока по направлению к сердцу. (См. также Обзор торакальной. Прочитайте дополнительные сведенияНазотрахеальная интубация
Назотрахеальная интубация может быть использован в определенных чрезвычайных ситуациях, например, когда пациенты имеют серьезные повреждения ротовой полости или шеи (например, травмы, отек, ограничение движения), которые делают ларингоскопию трудноосуществимой. Назотрахеальная интубация абсолютно противопоказана пациентам с переломами средней зоны лица или при имеющихся или подозреваемых переломах основания черепа. Исторически сложилось так, что при назотрахеальной интубации использование миорелаксантов было недоступным или запрещено, и пациенты с тахипноэ, гиперпноэ и в вертикальном положении (например, с сердечной недостаточностью Сердечная недостаточность (СН) Сердечная недостаточность (СН) – синдром дисфункции желудочков сердца. Левожелудочковая недостаточность приводит к развитию одышки и быстрой утомляемости, правожелудочковая недостаточность –. Прочитайте дополнительные сведенияДля проведения назотрахеальной интубации необходимо применение сосудосуживающих препаратов (например, фенилэфрин) и анестетиков (например, бензокаин, лидокаин) на слизистую оболочку носа и гортани, чтобы предотвратить кровотечение и приглушить защитные рефлексы. Некоторым пациентам может также понадобиться внутривенное введение седативных средств, опиатов, или диссоциативных препаратов. После того, как слизистая оболочка носа подготовлена, следует установить мягкую носовую трубку для обеспечения проходимости носового хода и для применения местных препаратов в глотке и гортани. Назофарингеальная трубка можен быть введена с помощью простого лубриканта или лубриканта с анестетиком (напр., лидокаин). Носоглоточный воздуховод удаляют после орошения слизистой глотки.
Затем назотрахеальную трубку вставляют примерно до глубины 14 см (как раз над входом в гортань у большинства взрослых); в этой точке, должно прослушиваться движение воздуха. Когда пациент вдыхает, открывая голосовые связки, трубка быстро смещается в трахею. Неудачная первая попытка введения часто провоцирует кашель у пациента. Практикующие врачи должны предвидеть это явление, которое дает возможность провести трубку во второй раз через широко открытую голосовую щель. Более гибкие эндотрахеальные трубки с регулируемым наконечником увеличивают вероятность успеха процедуры. Некоторые практикующие врачи смягчают трубки, помещая их в теплую воду, чтобы уменьшить риск кровотечения и облегчить введение. Можно использовать небольшой свисток, который присоединяется к разъему проксимальной трубки, чтобы определять шум движения воздуха в то время, когда трубка находится в правильном положении над гортанью и в трахее.
13.1. Интубация трахеи
Оборудование для интубации трахеи. Оротрахеальная или назотрахе- альная интубация — относительно сложная манипуляция, ограниченная 20—30 с, требует специальной подготовки и оборудования.
ротоносовых масок нескольких размеров;
S-образных воздуховодов (воздуховод Сафара);
набора термопластических одноразовых эндотрахеальных трубок с надувными манжетками или без них;
коннектора для соединения эндотрахеальной трубки с адаптером наркозного аппарата;
щипцов Мэджилла для облегчения интубации трахеи через носовой ход;
ларингоскоп с набором прямых (типа Мэджилла, Флэгга) и кривых (типа Макинтоша) клинков;
шприца для раздувания манжетки эндотрахеальной трубки;
пульверизатора с 2% раствором лидокаина (ксилотокс, ксилокаин, лиг- нокаин) для местной анестезии надгортанника, голосовых связок и трахеи;
материала (лейкопластырь или марлевая тесемка) для фиксации эндотрахе- альной трубки;
электровакуумного аппарата с набором стерильных катетеров для отсасывания;
дикаиновой, лидокаиновой или преднизолоновой мази для смазывания эн- дотрахеальных трубок;
современного наркозного аппарата, способного осуществить бесперебойную подачу кислородно-закисной или кислородно-воздушной смеси;
анестетиков, анальгетиков, атарактиков, нейролептиков, мышечных релаксантов для вводной анестезии.
Техника интубации трахеи. Для освоения эндотрахеальной общей анестезии большое значение имеет владение техникой интубации трахеи, требующей знания особенностей анатомического строения лицевого скелета, верхних дыхательных путей и практического опыта в обращении с инструментами для прямой ларингоскопии и принадлежностями для оротрахеальной или назотра- хеальной интубации.
Существуют два способа интубации трахеи: 1) Оротрахеальная интубация под контролем прямой ларингоскопии или вслепую; 2) назотрахеальная интубация под контролем прямой ларингоскопии или вслепую.
Оротрахеальная интубация под контролем прямой ларингоскопии является в большинстве случаев способом выбора. Назотрахеальная интубация применяется главным образом в челюстно-лицевой хирургии и при проведении послеоперационной ИВЛ.
Успешное выполнение интубации трахеи возможно при соблюдении обя-зательных условий (исключая случаи, когда больной находится в бессознательном состоянии): 1) выключения сознания больного; 2) снижения глоточных и гортанных рефлексов (местная анестезия); 3) обездвиживания больного, релаксации жевательных и шейных мышц введением мышечных релаксантов в дозе, вызывающей апноэ; 4) правильной укладки больного во время манипуляции (классическое положение Джексона, улучшенное положение Джексона)
Методика общей анестезии при интубации трахеи описана в главе 11. При оротрахеальной интубации с помощью прямой ларингоскопии могут быть использованы два положения:
классическое положение Джексона (затылочная часть головы расположена на плоскости операционного стола, голова запрокинута назад, нижняя челюсть выдвинута вперед); образуется прямая линия от верхних резцов по оси гортани и трахеи;
улучшенное положение Джексона, когда голова приподнята при помощи плоской подушки или круга из марли.
Выполняя прямую ларингоскопию, анестезиолог вводит клинок ларинго- скопа по средней линии, оттесняя им язык влево и вверх. Ни в коем случае нельзя использовать клинок ларингоскопа как рычаг. При несоблюдении этого правила возможна травматическая экстракция передних верхних резцов. По мере продвижения прямого клинка ларингоскопа конец его подводят под надгортанник, а затем отжимают последний кверху и приподнимают вместе с корнем языка. Таким образом, свободный край надгортанника захватывают снизу и отжимают клинком ларингоскопа кверху. При использовании изогнутого клинка ларингоскопа конец его подводят не под надгортанник, а лишь к основанию его, чтобы он оставался ниже клинка. Затем ларингоскопом производят движение вперед и вверх. После этих манипуляций открываются голосовая щель и вход в трахею.
Правой рукой под контролем зрения вводят эндотрахеальную трубку в голосовую щель и продвигают ее до исчезновения за тлосовыми связками надувной манжетки. Техника интубации трахеи через рот по пальцу показана на рис. 13.1.
Рис. 13.1. Интубация трахеи через рот по пальцу [Михельсон В.А., 1985].
Рис. 13.2. Интубация трахеи через нос под контролем ларингоскопии [Михель-сон В.А., 1985].
О правильности положения эндотрахеальной трубки свидетельствуют: 1) равномерные экскурсии грудной клетки, синхронные с работой респиратора и мешка для ручной вентиляции; 2) аускультации легких, дыхательные шумы, равномерные справа и слева (при глубоком продвижении эндотрахеальная трубка чаще всего попадает в правый главный бронх, поэтому необходимо подтянуть трубку до уровня, когда дыхательные шумы станут равномерно проводиться справа и слева). После того как анестезиолог убедился в правильном положении эндотрахеальной трубки, последнюю надежно фиксируют.
В плане профилактики реакции вегетативной, нервной, сердечнососудистой и дыхательной (кашель) систем в момент интубации трахеи весьма эффективно орошение голосовых связок и гортани растворами местных анесте- тиков. Опрыскивание растворами местных анестетиков следует производить после подведения клинка ларингоскопа к основанию надгортанника, когда от-крывается вход в гортань. В качестве местных анестетиков можно использовать 2% раствор лидокаина в общей дозе 5—7 мл. У детей младшего возраста лучше применять 1% раствор лидокаина из расчета 1—1,5 мл на 10 кг массы тела.
Грубой ошибкой является интубация пищевода эндотрахеальной трубкой, форсированные попытки вентиляции приводят к инсуффляции газовой смеси в желудок, что проявляется характерными звуками, вздутием желудка в эпигаст- ральной области, цианозом в результате гипоксии. Необходимо извлечь трубку из желудка, провести гипероксигенацию больного через маску наркозного аппарата и вновь попытаться интубировать трахею стерильной трубкой.
Назотрахеальную интубацию желательно проводить под контролем пря-мой ларингоскопии.
Тщательно подбирают по размеру эндотрахеальную трубку, вводят ее через наружный носовой ход (манипуляцию следует выполнять осторожно во избежание травмы слизистой оболочки носа, травматической аде- нэктомии и тонзиллэктомии), затем под контролем прямой ларингоскопии подвигают трубку максимально близко в голосовой щели, дистальный конец трубки захватывают браншами щипцов Мейджила и проводят в трахею (рис. 13.2).
Осложнения, связанные с интубацией трахеи. Возникающие при интубации трахеи осложнения можно разделить на:
осложнения, вязанные с грубыми травматичными манипуляциями (травматическая экстракция клинком ларингоскопа передних резцов с возможной аспирацией и обструкцией дыхательных путей костным отломком и кровью, вывих нижней челюсти, травма слизистой оболочки рото- и гортаноглотки, повреждение голосовых связок и подскладочного пространства эндотрахеаль- ной трубкой большого размера;
осложнения, вызванные ошибочным введением эндотрахеальной трубки в пищевод, массивной инсуффляцией газовой смеси в желудок, развитием гипоксии с гиперкапнией и реальной опасностью регургитации с последующей аспирацией желудочного содержимого [Frink E. JL, Patti-son В. D., 1989].
Профилактика регургитации заключается в предоперационной декомпрессии желудка. В момент вводной анестезии зонд целесообразно удалить. Больному, если позволяет его состояние, придают умеренное положение Фау- лера. Перед введением сукцинилхолина целесообразно провести прекурариза- цию тест-дозой недеполяризующего миорелаксанта, чтобы исключить мышечные фасцикуляции, неизменно возникающие при применении миорелаксантов деполяризующего действия. После быстрой инъекции деполяризующего миоре- лаксанта помощник анестезиолога сдавливает пищевод нажатием на перстневидный хрящ сверху вниз (прием Селлика).
Если регургитация все-таки произошла, то принимают все доступные меры по удалению желудочного содержимого из полости глотки и трахеи (через эндотрахеальную трубку) вплоть до трахеобронхоскопии с бронхиальным ла- важем теплым 4% раствором натрия гидрокарбоната и введения интрабронхи- ально бронходилататоров (эуфиллин в дозе 2—3 мг/кг), антибиотиков, глюко- кортикоидных гормонов в больших дозах (преднизолон — 3—5 мг/кг, гидрокортизон — 10 мг/кг). Те же лекарственные средства в ударных дозах вводят парентерально.
Развитию аспирационного пневмонита (синдром Мендельсона) препятст-вуют предоперационное назначение 10—15 мл магния трисиликата и внутривенное введение 200—300 мг циметидина (блокатор Н2-гистаминергических рецепторов), которые снижают базальную желудочную секрецию и повышают рН желудочного сока. При рН выше 3,0 тяжелый аспирационный пневмонит не возникает [Wilson M. E. et al., 1988].
Читайте также:
