Флюоресцентная ангиография грибовидной меланомы хориоидеи
Добавил пользователь Skiper Обновлено: 27.01.2026
1) дефектов в ретинальном пигментом эпителии;+
2) друз сетчатки;
3) кист пигментного эпителия сетчатки;
4) патологии хориокапилляров.
3. Выраженная флюоресценция в поздней отсроченной фазе (через 60 мин и более) при ангиографии меланомы хориоидеи обусловлена наличием
1) кровоизлияний на поверхности опухоли;
2) отслойки сетчатки;
3) собственных новообразованных сосудов;+
4) субретинального экссудата.
4. Для увеальной меланомы характерно
1) бинокулярное поражение;
2) монокулярное поражение;+
3) мультицентричное поражение;
4) солитарное поражение.+
5. Для увеальной меланомы характерны следующие эхографические признаки
1) грибовидная форма;+
2) наличие кальцификатов;
3) наличие собственной васкуляризации;+
4) экскавация хориоидеи.+
6. К злокачественным опухолям хориоидеи относится
1) гемангиома хориоидеи;
2) лейомиома;
3) меланома хориоидеи;+
4) ретинобластома.
7. К поздним признакам увеальной меланомы относятся
1) вторичная глаукома;+
2) вторичная отслойка сетчатки;
3) гемофтальм;+
4) экстрабульбарный рост опухоли.+
8. К факторам риска экстрабульбарного роста увеальной меланомы относятся
1) большие размеры опухоли;+
2) вторичная глаукома;+
3) наличие гемофтальма;
4) юкстапапиллярная локализация.+
9. КТ/МРТ-исследования орбиты при увеальной меланоме проводят для определения
1) вторичной отслойки сетчатки;
2) прорастания опухоли в угол передней камеры;
3) прорастания опухоли за пределы глаза;+
4) размеров опухоли.
10. Морфометрическим признаком начальной меланомы хориоидеи является
1) дугообразное изменение хориоидального профиля;+
2) плотный очаг на уровне ретинального пигментного эпителия;
3) ровный профиль мембраны Бруха;
4) сливные отслойки ретинального пигментного эпителия.
11. Наиболее важным и информативным инструментальным методом исследования меланомы хориоидеи и цилиарного тела является
1) ПЭТ-КТ;
2) компьютерная томография;
3) магнитно-резонансная томография;
4) ультразвуковое исследование;+
5) флуоресцентная ангиография.
12. Наиболее злокачественным морфологическим типом увеальной меланомы является
1) веретеноклеточная тип А увеальная меланома;
2) веретеноклеточная тип В увеальная меланома;
3) смешанноклеточная увеальная меланома;
4) эпителиоидноклеточная увеальная меланома.+
13. Наиболее часто внутриглазная меланома локализуется в
1) радужке;
2) сетчатке;
3) хориоидее;+
4) цилиарном теле.
14. Наиболее часто меланома хориоидеи встречается у
1) взрослых людей трудоспособного возраста;+
2) детей дошкольного возраста;
3) детей школьного возраста;
4) новорожденных;
5) пожилых людей.
15. Наиболее часто увеальная меланома метастазирует в
1) головной мозг;
2) контралатеральный глаз;
3) печень;+
4) сердце.
16. Неинвазивными методами диагностики внутриглазных опухолей являются
1) диафаноскопия;+
2) оптическая когерентная томография;+
3) ультразвуковое исследование;+
4) флуоресцентная ангиография.
17. Опухолеассоциированная ретинопатия при меланоме хориоидеи является результатом
1) амблиопии;
2) атрофии зрительного нерва;
3) нарастающей ишемии сетчатки;+
4) отслойки сетчатки.
18. Показаниями для проведения оптической когерентной томографии при меланоме хориоидеи являются
1) вторичная глаукома;
2) малые размеры опухоли;+
3) наличие гемофтальма;
4) постэкваториальная локализация.+
19. Поля оранжевого пигмента на поверхности меланомы хориоидеи представляют собой
1) друзы сетчатки;
2) отложение гемосидерина;
3) скопление гранул липофусцина и меланина;+
4) скопление субретинального экссудата.
20. После проведения тонкоигольной аспирационной биопсии увеальной меланомы возможны следующие осложнения
1) кровоизлияния;+
2) отслойка сетчатки;+
3) увеличение размеров опухоли;
4) экстрабульбарный рост опухоли.+
21. Противопоказаниями к проведению флюоресцентной ангиографии являются
1) аллергические реакции;+
2) гемангиома печени;
3) тромбофлебит нижних конечностей;+
4) хронический тонзиллит.
22. Ранними признаками меланомы хориоидеи являются
1) боли в глазу;
2) головные боли;
3) метаморфопсии;+
4) светобоязнь.
23. Увеальная меланома наиболее часто встречается в возрастной категории
1) 10-20 лет;
2) 30-40 лет;
3) 50-60 лет;+
4) 70-80 лет.
24. Ультразвуковая биомикроскопия показана при локализации опухоли в
1) радужке;+
2) углу передней камеры;+
3) хориоидее;
4) цилиарном теле.+
25. Ультразвуковая биомикроскопия при опухолях иридоцилиарной зоны позволяет определить
1) изменения в хрусталике;+
2) размеры опухоли;+
3) состояние угла передней камеры;+
4) уровень внутриглазного давления.
26. Ультразвуковое дуплексное сканирование при увеальной меланоме позволяет определить
1) васкуляризацию опухоли;+
2) размеры опухоли;+
3) ретинопатию;
4) структуру опухоли.+
27. Факторы, способствующие развитию увеальной меланомы
1) гемангиома хориоидеи;
2) лейомиома радужки;
3) невус хориоидеи;+
4) окуло-дермальный меланоз.+
28. Эпителиоидноклеточную увеальную меланому диагностируют при наличии в гистопрепарате
1) 50% эпителиоидных клеток;
2) более 90% эпителиоидных клеток;+
3) менее 10% эпителиоидных клеток;
4) от 10% до 90% эпителиоидных клеток.
29. Эхографическое определение цветовых картограмм собственных сосудов меланомы хориоидеи возможно при проминенции опухоли
1) до 1,0 мм;
2) от 1,5 мм;+
3) от 3,0 мм;
4) от 5,0 мм.
Тест с ответами по теме "Диагностика увеальной меланомы"
Эпителиоидноклеточную увеальную меланому диагностируют при наличии в гистопрепарате более 90% эпителиоидных клеток.
1. Ангиографическая картина меланомы хориоидеи включает
1) «горячие пятна»;+
2) «россыпь крупы»;
3) гипофлюоресценцию на протяжении всех фаз исследования;
4) флюоресцирующие друзы.+
2. Ангиографический признак «горячие пятна» при меланоме хориоидеи является результатом
1) дефектов в ретинальном пигментом эпителии;+
2) друз сетчатки;
3) кист пигментного эпителия сетчатки;
4) патологии хориокапилляров.
3. Выраженная флюоресценция в поздней отсроченной фазе (через 60 мин и более) при ангиографии меланомы хориоидеи обусловлена наличием
1) кровоизлияний на поверхности опухоли;
2) отслойки сетчатки;
3) собственных новообразованных сосудов;+
4) субретинального экссудата.
4. Для увеальной меланомы характерно
1) бинокулярное поражение;
2) монокулярное поражение;+
3) мультицентричное поражение;
4) солитарное поражение.+
5. Для увеальной меланомы характерны следующие эхографические признаки
1) грибовидная форма;+
2) наличие кальцификатов;
3) наличие собственной васкуляризации;+
4) экскавация хориоидеи.+
6. К злокачественным опухолям хориоидеи относится
1) гемангиома хориоидеи;
2) лейомиома;
3) меланома хориоидеи;+
4) ретинобластома.
7. К поздним признакам увеальной меланомы относятся
1) вторичная глаукома;+
2) вторичная отслойка сетчатки;
3) гемофтальм;+
4) экстрабульбарный рост опухоли.+
8. К факторам риска экстрабульбарного роста увеальной меланомы относятся
1) большие размеры опухоли;+
2) вторичная глаукома;+
3) наличие гемофтальма;
4) юкстапапиллярная локализация.+
9. КТ/МРТ-исследования орбиты при увеальной меланоме проводят для определения
1) вторичной отслойки сетчатки;
2) прорастания опухоли в угол передней камеры;
3) прорастания опухоли за пределы глаза;+
4) размеров опухоли.
10. Морфометрическим признаком начальной меланомы хориоидеи является
1) дугообразное изменение хориоидального профиля;+
2) плотный очаг на уровне ретинального пигментного эпителия;
3) ровный профиль мембраны Бруха;
4) сливные отслойки ретинального пигментного эпителия.
11. Наиболее важным и информативным инструментальным методом исследования меланомы хориоидеи и цилиарного тела является
1) ПЭТ-КТ;
2) компьютерная томография;
3) магнитно-резонансная томография;
4) ультразвуковое исследование;+
5) флуоресцентная ангиография.
12. Наиболее злокачественным морфологическим типом увеальной меланомы является
1) веретеноклеточная тип А увеальная меланома;
2) веретеноклеточная тип В увеальная меланома;
3) смешанноклеточная увеальная меланома;
4) эпителиоидноклеточная увеальная меланома.+
13. Наиболее часто внутриглазная меланома локализуется в
1) радужке;
2) сетчатке;
3) хориоидее;+
4) цилиарном теле.
14. Наиболее часто меланома хориоидеи встречается у
1) взрослых людей трудоспособного возраста;+
2) детей дошкольного возраста;
3) детей школьного возраста;
4) новорожденных;
5) пожилых людей.
15. Наиболее часто увеальная меланома метастазирует в
1) головной мозг;
2) контралатеральный глаз;
3) печень;+
4) сердце.
16. Неинвазивными методами диагностики внутриглазных опухолей являются
1) диафаноскопия;+
2) оптическая когерентная томография;+
3) ультразвуковое исследование;+
4) флуоресцентная ангиография.
17. Опухолеассоциированная ретинопатия при меланоме хориоидеи является результатом
1) амблиопии;
2) атрофии зрительного нерва;
3) нарастающей ишемии сетчатки;+
4) отслойки сетчатки.
18. Показаниями для проведения оптической когерентной томографии при меланоме хориоидеи являются
1) вторичная глаукома;
2) малые размеры опухоли;+
3) наличие гемофтальма;
4) постэкваториальная локализация.+
19. Поля оранжевого пигмента на поверхности меланомы хориоидеи представляют собой
1) друзы сетчатки;
2) отложение гемосидерина;
3) скопление гранул липофусцина и меланина;+
4) скопление субретинального экссудата.
20. После проведения тонкоигольной аспирационной биопсии увеальной меланомы возможны следующие осложнения
1) кровоизлияния;+
2) отслойка сетчатки;+
3) увеличение размеров опухоли;
4) экстрабульбарный рост опухоли.+
21. Противопоказаниями к проведению флюоресцентной ангиографии являются
1) аллергические реакции;+
2) гемангиома печени;
3) тромбофлебит нижних конечностей;+
4) хронический тонзиллит.
22. Ранними признаками меланомы хориоидеи являются
1) боли в глазу;
2) головные боли;
3) метаморфопсии;+
4) светобоязнь.
23. Увеальная меланома наиболее часто встречается в возрастной категории
1) 10-20 лет;
2) 30-40 лет;
3) 50-60 лет;+
4) 70-80 лет.
24. Ультразвуковая биомикроскопия показана при локализации опухоли в
1) радужке;+
2) углу передней камеры;+
3) хориоидее;
4) цилиарном теле.+
25. Ультразвуковая биомикроскопия при опухолях иридоцилиарной зоны позволяет определить
1) изменения в хрусталике;+
2) размеры опухоли;+
3) состояние угла передней камеры;+
4) уровень внутриглазного давления.
26. Ультразвуковое дуплексное сканирование при увеальной меланоме позволяет определить
1) васкуляризацию опухоли;+
2) размеры опухоли;+
3) ретинопатию;
4) структуру опухоли.+
27. Факторы, способствующие развитию увеальной меланомы
1) гемангиома хориоидеи;
2) лейомиома радужки;
3) невус хориоидеи;+
4) окуло-дермальный меланоз.+
28. Эпителиоидноклеточную увеальную меланому диагностируют при наличии в гистопрепарате
1) 50% эпителиоидных клеток;
2) более 90% эпителиоидных клеток;+
3) менее 10% эпителиоидных клеток;
4) от 10% до 90% эпителиоидных клеток.
29. Эхографическое определение цветовых картограмм собственных сосудов меланомы хориоидеи возможно при проминенции опухоли
1) до 1,0 мм;
2) от 1,5 мм;+
3) от 3,0 мм;
4) от 5,0 мм.
Способ дифференциальной диагностики начальной меланомы и невуса хориоидеи
Для просмотра информации о патентах вам необходимо зарегистрироваться и оплатить 30-ти дневный доступ. Разовый платеж составит 149 рублей (НДС не облагается).
Способ прогнозирования развития пороговой стадии ретинопатии недоношенных у детей без офтальмологических признаков заболевания
Изобретение относится к области офтальмологии и представляет собой способ прогнозирования развития пороговой стадии ретинопатии недоношенных у детей без офтальмоскопических признаков заболевания, отличающийся тем, что на сроке по 33 неделю гестационного возраста в сыворотке крови определяют.
Способ определения показаний к повторной лазерной коагуляции при кистах сетчатки глаза
Изобретение относится к медицине, а именно к офтальмологии, и может быть использовано для определения показаний к повторной лазерной коагуляции кист сетчатки. Для этого через 3 месяца после коагуляции кисты проводят эхографическое исследование сетчатки. Измеряют высоту выстояния кисты и.
Способ определения стадии оптической нейропатии при эндокринной офтальмопатии с помощью спектральной оптической когерентной томографии
Изобретение относится к медицине, в частности к офтальмологии, и может быть использовано для диагностики стадии оптической нейропатии при эндокринной офтальмопатии. При проведении спектральной оптической когерентной томографии области диска зрительного нерва и макулы оценивают: толщину слоя.
Способ хирургического лечения глаукомы
Изобретение относится к медицине, а именно к офтальмологической хирургии, и может быть использовано для хирургического лечения глаукомы. Для этого выкраивают поверхностный склеральный лоскут основанием к лимбу. Проводят синусотрабекулэктомию и циклодиализ. Затем в зоне циклодиализа, в проекции.
Способ оценки эффективности лечения оптического нистагма с использованием микропериметрии
Изобретение относится к офтальмологии. До и после лечения проводят микропериметрию. Определяют амплитуду нистагма и плотность области фиксации в центре макулы. При снижении амплитуды нистагма на 10% и более, увеличении плотности области фиксации в центре макулы на 10% и более оценивают лечение.
Способ прогнозирования риска развития поздней отслойки сетчатки у детей с рубцовой ретинопатией недоношенных
Изобретение относится к офтальмологии и предназначено для прогнозирования развития поздней отслойки сетчатки у детей с рубцовой ретинопатией недоношенных. В сыворотке крови больного определяют одновременно содержание трансформирующего фактора роста β1 (TGF β) и фактор роста эндотелия сосудов.
Способ раннего прогнозирования риска прогрессирования периферических витреохориоретинальных дистрофий на парном глазу после операции по поводу регматогенной отслойки сетчатки
Изобретение относится к медицине, а именно к офтальмологии, и может быть использовано для раннего прогнозирования риска прогрессирования периферических витреохориоретинальных дистрофий (ПВХРД) на парном глазу после операций по поводу регматогенной отслойки сетчатки (РОС). В субретинальной.
Способ диагностики нарушений опорной функции склеры при близорукости у детей и подростков
Изобретение относится к медицине, а именно к офтальмологии, и может быть использовано для диагностики нарушений опорной функции склеры при близорукости у детей и подростков. Для этого определяют наличие гипермобильности суставов и/или плоскостопия и/или искривления позвоночника. Устанавливают.
Способ лечения терминальной степени рубцовой фазы ретинопатии недоношенных
Изобретение относится к медицине, в частности к детской офтальмологии, и предназначено для лечения терминальной степени рубцовой фазы ретинопатии недоношенных. Проводят витреошвартотомию с помощью фокусированного излучения ИАГ-лазера с энергией в импульсе 1,5-8,0 мДж, количеством импульсов.
Генератор фрактальных мельканий для биомедицинских исследований
Изобретение относится к области медицинского приборостроения и может быть использовано в биомедицинских исследованиях. Технический результат заключается в обеспечении возможности изучения воздействия на параметры живого организма, в том числе на зрительные функции, неоднородной световой среды.
Способ определения стадии оптической нейропатии при эндокринной офтальмопатии с помощью спектральной оптической когерентной томографии
Изобретение относится к медицине, в частности к офтальмологии, и может быть использовано для диагностики стадии оптической нейропатии при эндокринной офтальмопатии. При проведении спектральной оптической когерентной томографии области диска зрительного нерва и макулы оценивают: толщину слоя.
Способ оценки тяжести течения ретинобластомы у детей
Изобретение относится к медицине, в частности к офтальмологии и представляет собой способ оценки тяжести течения ретинобластомы у детей. Согласно изобретению в сыворотке крови определяют антитела к раннему антигену вируса Эпштейна-Барр и при их наличии оценивают течение как тяжелое.
Способ дифференциальной диагностики морфологических форм увеальной меланомы
Изобретение относится к офтальмологии и предназначено для дифференциальной диагностики морфологической формы увеальной меланомы. Эхографию проводят путем высокочастотного двумерного серошкального сканирования с частотой сканирования 15-17 МГц. Оценивают акустическую плотность опухолевой ткани.
Способ оценки эффективности органосохраняющего лечения начальной стадии метастатической карциномы хориоидеи
Изобретение относится к медицине, в частности к офтальмологии, и предназначено для оценки эффективности органосохраняющего лечения начальной стадии метастатической карциномы хориоидеи. Для этого проводят спектральную оптическую когерентную томографию в зоне опухоли. Оценивают толщину хориоидеи.
Способ ранней диагностики метастазов в хориоидею
Изобретение относится к медицине, в частности к офтальмологии, и может быть использовано для диагностики метастазов в хориоидею с использованием специального алгоритма томографического обследования. При томографии каждого глаза последовательно сканируют макулярную зону, область диска.
Способ брахитерапии увеальной меланомы
Изобретение относится к офтальмологии и предназначено для брахитерапии увеальной меланомы. Офтальмоаппликатор размещают на поверхности склеры в проекции нижнего основания опухоли. Между офтальмоаппликатором и поверхностью склеры размещают кольцевидный фильтр из металлополимерного нанокомпозита.
Способ лечения неходжкинских лимфом орбиты
Изобретение относится к области медицины, а именно к офтальмологии, и предназначено для лечения неходжкинских лимфом орбиты. В биоптате опухоли определяют наличие вирусов ВЭБ, ВГЧ-6, ВГЧ-8. При выявлении хотя бы одного из указанных вирусов в составе комбинированного противоопухолевого лечения.
Способ дифференциальной диагностики начальной увеальной меланомы и отграниченной гемангиомы хориоидеи с помощью оптической когерентной томографии-ангиографии
Изобретение относится к медицине, офтальмологии, предназначено для дифференциальной диагностики начальной увеальной меланомы и отграниченной гемангиомы хориоидеи с помощью оптической когерентной томографии-ангиографии. При наличии под ретинальным пигментным эпителием неоваскулярного компонента.
Способ прогнозирования состояния зрительных функций у детей при ретинобластоме на фоне системной химиотерапии
Изобретение относится к медицине, в частности к офтальмологии, и может быть использовано для прогнозирования состояния зрительных функций у детей при ретинобластоме на фоне системной химиотерапии. Проводят спектральную оптическую когерентную томографию, оценивают состояние макулярной зоны и.
Способ прогнозирования течения начальной меланомы хориоидеи
Изобретение относится к области медицины, а именно к офтальмологии. Для прогнозирования течения начальной меланомы хориоидеи до лечения проводят оптическую когерентную томографию, определяют площадь и объем экссудата над опухолью. При объеме экссудата более 65,7 мм и площади - более 5,26 мм.
Опухоли хориоидеи Доброкачественные опухоли
Доброкачественные опухоли редки, представлены гемангиомой, остеомой, которую описали в 1978 году A. Williams и I. Gass, и фиброзной гистиоцитомой.
Гемангиома – редкая врожденная опухоль, относится к типу гамартом. Обнаруживают случайно либо при появлении нарушения зрительных функций. Жалобы на снижение зрения – один из ранних симптомов растущей гемангиомы у взрослых, в детском возрасте прежде всего обращает на себя внимание косоглазие. В хориоидее гемангиома почти всегда имеет вид изолированного узла с достаточно четкими границами, округлой или овальной формы, максимальный диаметр опухоли колеблется от 3 до 15 мм.
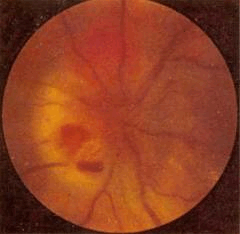
Гемангиома хориоидеи в области диска зрительного нерва
Проминенция опухоли варьирует от 1 до 6 мм. Опухоль имеет обычно цвет бледно-серый или желтовато-розовый, может быть интенсивно красной. Вторичная отслойка сетчатки, ее складчатость наблюдаются практически у всех больных, при больших опухолях она становится пузыревидной. Калибр ретинальных сосудов, в отличие от хориоидальной меланомы, не меняется, но на поверхности опухоли могут присутствовать мелкие геморрагии. При слабо выраженном субретинальном экссудате кистовидная дистрофия сетчатки создает картину «ажурности» опухоли. Диагноз кавернозной гемангиомы труден. Клинико-гистологические расхождения достигают 18,5%. В последние годы диагноз стал более достоверным благодаря использованию флюоресцентной ангиографии. Лечение долгое время считали бесперспективным. В настоящее время используют лазеркоагуляцию или брахитерапию с помощью радиоактивных офтальмоаппликаторов. Резорбция субретинальной жидкости способствует уменьшению отслойки сетчатки и повышению остроты зрения. Прогноз для жизни при гемангиоме хориоидеи благоприятный, но зрение при нелечимой гемангиоме или при отсутствии эффекта от лечения может быть потеряно безвозвратно в результате тотальной отслойки сетчатки. В ряде случаев тотальная отслойка заканчивается вторичной глаукомой.
Пигментные опухоли
Источником развития пигментных опухолей служат меланоциты (клетки, продуцирующие пигмент). Они распространены в строме радужки и цилиарного тела, в хориоидее. Степень пигментации меланоцитов различна. Увеальные меланоциты начинают продуцировать пигмент в позднюю стадию эмбрионального развития.
Невус – наиболее часто встречающаяся доброкачественная внутриглазная опухоль, локализуется почти в 90% случаев в заднем отделе глазного дна. Офтальмоскопически невусы выявляют у 1-2% взрослого населения. Есть основание полагать, что частота невусов в действительности значительно выше, так как часть их не имеет пигмента. Большинство невусов возникают с рождения, но пигментация их появляется значительно позже, и обнаруживаются они случайно после 30 лет. На глазном дне они представлены плоскими или слегка проминирующими очагами (до 1 мм) светло-серого или серо-зеленого цвета с перистыми, но четкими границами, диаметр их колеблется от 1 до 6 мм.
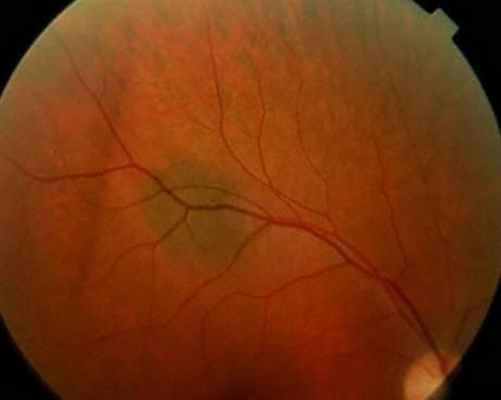
Беспигментные невусы имеют овальную или округлую форму, границы их более ровные, но менее четкие связи с отсутствием пигмента. У 80% пациентов обнаруживаются единичные друзы стекловидной пластинки. По мере увеличения размеров невуса увеличиваются дистрофические изменения в пигментном эпителии, что приводит к появлению большего количества друз стекловидной пластинки, появлению субретинального экссудата, вокруг невуса возникает желтоватого цвета ореол. Окраска невуса становится более интенсивной, границы его – менее четкими. Описанная картина свидетельствует о прогрессии невуса. Стационарные невусы не требуют лечения, но нуждаются в диспансерном наблюдении, так как могут в процессе жизни пациента расти, переходя в стадию прогрессирующего невуса и даже начальной меланомы. Прогрессирующие невусы с учетом их потенциальной возможности перерождения и перехода в меланому подлежат лечению. Более эффективна для разрушения прогрессирующего невуса лазеркоагуляция. Стационарный невус имеет хороший прогноз, как для зрения, так и для жизни. Прогрессирующий невус следует рассматривать как потенциально злокачественную опухоль. Существует мнение, что 1,6% невусов обязательно переходят в меланому. Как правило, озлокачествляются до 10% невусов, превышающих в диаметре 6,5 мм и высоте 3 мм.
Меланоцитома – крупноклеточный невус с доброкачественным течением, обычно локализуется на диске зрительного нерва, может встречаться и в других отделах сосудистой оболочки. Опухоль описана в 1851 г. как злокачественная пигментированная меланосаркома. Термин «меланоцитома» предложили в 1962 г. L. Zimmerman и A. Carron. Авторы оценили опухоль как доброкачественный крупноклеточный невус. Опухоль возникает с рождения, но выявляется на втором-восьмом десятилетиях жизни, у женщин в два раза чаще. Опухоль бессимптомна и у 90% больных выявляется случайно. При больших меланоцитомах могут быть небольшие нарушения зрения, увеличение слепого пятна. Опухоль представлена одиночным узлом, плоская или слегка проминирующая (1-2 мм), границы ее достаточно четкие.
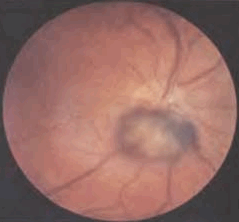
Меланоцитома хориоидеи, локализующаяся в перипапиллярной области и распространяющаяся на диск зрительного нерва
Размеры и локализация различаются, но чаще меланоцитома расположена у диска зрительного нерва, прикрывая один его квадрант. Цвет опухоли у подавляющего большинства больных интенсивно черный, на поверхности могут быть светлые очажки – друзы стекловидной пластинки. Меланоцитома в лечении не нуждается, но пациенты должны оставаться под систематическим наблюдением офтальмолога. Прогноз для зрения и жизни хороший при стационарном состоянии опухоли.
Злокачественные опухоли представлены в основном меланомами.
Первые сведения о меланоме хориоидеи относятся к 1563 г. (Bartisch G.). Частота заболеваемости меланомой хориоидеи в различных географических регионах различна: во Франции эту опухоль диагностируют у 7 из 1 млн. человек, в Скандинавских странах отмечено его увеличение до 10 на 1 млн. человек. В России заболеваемость увеальной меланомой по обращению в различных регионах колеблется от 6,23 до 8 человек на 1 млн. взрослого населения. В Москве частота случаев этой опухоли составляет 13,3 случаев на 1 млн. взрослого населения в возрасте 30-80 лет. Ежегодное выявление меланом до 30 лет составляет менее 1:1 000 000 человек, у лиц старше 30 лет – 7:1 000 000 человек. Частота заболеваемости увеличивается с каждым десятилетием жизни, и после 70 лет регистрируют ежегодно 50 новых случаев меланомы хориоидеи на 1 млн. населения. Реже увеальная меланома встречается у темнокожих, чаще у лиц белой расы со светлой радужкой. Опухоль в хориоидее развивается, как правило, спорадически. Генетическое предрасположение можно оценить в редких случаях. Семейные формы меланомы составляют 0,37% среди всех хориоидальных меланом. В генезе хориоидальной меланомы возможны три механизма развития: (1) возникновение ее de novo (чаще всего), (2) на фоне предшествующего хориоидального невуса, либо (3) на фоне существующего окулодермального меланоза. Увеальная меланома начинает свой рост в наружных слоях хориоидеи и представлена, по последним данным, двумя основными типами: веретеноклеточным А и эпителиоидным. Веретеноклеточная меланома характеризуется почти 15% метастазированием. При эпителиоидной меланоме метастазирование достигает 46,7%. Смешанная меланома занимает промежуточное место. Прогноз при ней зависит от преобладания веретенообразных или эпителиоидных клеток. Таким образом, клеточная характеристика при увеальной меланоме является одним из определяющих факторов прогноза для жизни. Более половины меланом локализуется за экватором. Опухоль, как правило, растет в виде солитарного узла. Больные обычно предъявляют жалобы на ухудшение зрения, 26% из них жалуются на фотопсии, морфопсии. В начальной стадии опухоль представлена небольшим очагом желтовато-коричневого или серо-аспидного цвета (6-7,5 мм в диаметре) на поверхности, и вокруг него видны друзы стекловидной пластинки (рисунок 20.4).
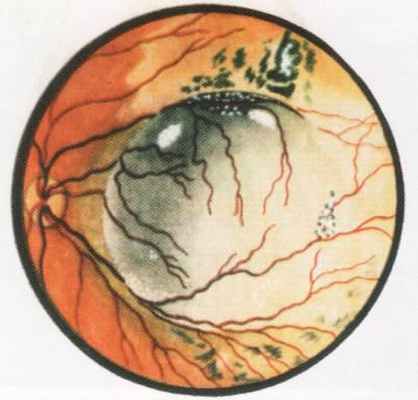
Рис. 20.4 – Меланома хориоидеи
Кистевидные полости в прилежащей сетчатке возникают в результате дистрофических изменений в пигментном эпителии и появлении субретинальной жидкости. Поля оранжевого пигмента, обнаруживаемые на поверхности большинства меланом, обусловлены отложением зерен липофусцина на уровне пигментного эпителия сетчатки. По мере роста опухоли может меняться ее окраска: она становится более интенсивной (иногда до темно-коричневого цвета) или же остается желтовато-розовой, беспигментной. Субретинальный экссудат появляется при сдавливании хориоидальных сосудов или как результат некробиотических изменений в быстро растущей опухоли. Увеличение толщины меланомы вызывает серьезные дистрофические изменения в мембране Бруха и пигментном эпителии сетчатки, в результате чего опухоль нарушает целость стекловидной пластинки и устремляется под сетчатку. Формируется так называемая грибовидная форма меланомы. Она имеет обычно достаточно широкое основание, узкий перешеек в мембране Бруха и шаровидную головку под сетчаткой. При прорыве мембраны Бруха могут возникать кровоизлияния, которые или увеличивают отслойку сетчатки, или же могут быть причиной ее внезапного появления. При юкстапапиллярной локализации меланомы субретинальная экссудация вызывает в ряде случаев появление застойных изменений в диске зрительного нерва, что при беспигментных опухолях иногда ошибочно расценивают как неврит зрительного нерва или как односторонний застойный диск его. Чрезвычайно трудно распознать меланому хориоидеи при непрозрачных средах. Дополнительные методы исследования (ультразвуковое сканирование, флюоресцентная ангиография, компьютерная томография, тонкоигольная аспирационная биопсия) помогают в уточнении диагноза. До решения вопроса о характере лечения больной с увеальной меланомой должен быть тщательно обследован у онколога с целью исключения метастазов. Следует помнить, что при первичном обращении к офтальмологу метастазы обнаруживают у 2-6,5% больных с большими опухолями и у 0,8% с маленькими меланомами. Более 400 лет единственным лечением меланомы хориоидеи была энуклеация. С 70-х годов 20 столетия в клинической практике начали использовать органосохранные методы лечения, целью которых является сохранение глаза и зрительных функций при условии локального разрушения опухоли. К таким методам относятся лазеркоагуляция, гипертермия, криодеструкция, лучевые методы лечения (брахитерапия и облучение опухоли узким медицинским протонным пучком). При преэкваториально расположенных опухолях возможно локальное удаление (склероувеоэктомия). Естественно, что все методы органосохранного лечения показаны только при небольших опухолях. Метастазирует меланома гематогенным путем, чаще всего в печень (до 85%), второе место по частоте занимают легкие. К сожалению, химиотерапия, а также иммунотерапия при метастазах увеальной меланомы имеют пока ограниченное применение в связи с отсутствием положительного эффекта. Прогноз для зрения после брахитерапии определяется размерами опухоли, ее локализацией. В целом хорошую остроту зрения после брахитерапии удается сохранить почти у 36% больных и это касается случаев локализации опухоли вне макулярной зоны. Глаз, как косметический орган, сохраняется у 83% больных. Наблюдение за больными после проведенного лечения практически пожизненное. После лучевой терапии и локальной эксцизии больные должны осматриваться врачом каждые три месяца первые 2 года, затем 2 раза в год в течение последующих 4 лет, далее – 1 раз в год.
Лечение меланомы глаза в Израиле
В клинике Ассута лечение меланомы глаза, редкого злокачественного новообразования, формирующегося из клеток глазного яблока , сод ержащих пигмент меланин, проводят по эксклюзивным протоколам, разработанным ведущими израильскими онкологами. Специалисты медицинского центра отдают предпочтение инновационным методикам, которые позволяют сохранить человеку с раком глаза не только жизнь, но и сам орган зрения и его ключевые функции.
Благодаря наличию высокочувствительного диагностического оборудования израильские врачи имеют возможность распознавать патологию на ранних стадиях и вовремя назначать эффективную терапию. Грамотно проведенное лечение меланомы глаза в Израиле позволяет устранить опухоль и предотвратить развитие серьезных последствий, таких как полная потеря зрения и распространение метастазов в жизненно важные органы.
Как лечат меланомы глаза в Израиле

Главную роль при выборе лечебной тактики играет локализация меланомы. Чаще всего патологический процесс обнаруживается в сосудистой оболочке глаза, состоящей из радужки, цилиарного тела и хориоидеи. Реже он затрагивает конъюнктиву и кожу век. При планировании терапии офтальмологи больницы Ассута, кроме того, учитывают размер опухоли, ее распространенность, а также возраст пациента и наличие у него сопутствующих патологий. В большинстве случаев лечение меланомы глаза носит комплексный характер.
Контактная лучевая терапия, или брахитерапия, является одним из наиболее действенных способов борьбы со злокачественной опухолью глазного яблока. Она заключается в локальном воздействии на атипичные клетки радиоактивного излучения. После местного обезболивания на поврежденный участок глаза накладывают специальный аппликатор, заполненный радиоактивным материалом – чаще всего рутением или радиоактивным йодом. Продолжительность воздействия врач определяет индивидуально – как правило, оно длится несколько дней, после чего аппликатор извлекают.
Стереотаксическая радиохирургия – еще одна разновидность лучевого лечения, которую онкологи клиники Ассута применяют для терапии меланомы глаза. Ее суть состоит в одно- или двукратном облучении злокачественного новообразования высокой дозой радиации, которая доставляется в зону онкоочага в трех разных измерениях. Это обеспечивает высокую точность направления пучков ионизирующего излучения на опухоль, при этом здоровые ткани практически не подвергаются негативному влиянию радиации.
Лазерная терапия используется преимущественно при небольших меланомах. Разрушение раковых клеток в этом случае происходит за счет применения инфракрасного лазера, который вызывает их быстрое нагревание и испарение. Для более высокой эффективности лазерную терапию часто сочетают с лучевой. Это, в том числе, помогает значительно снизить риск рецидива.
Криотерапия также может быть применена для разрушения локализированных опухолей маленького размера, расположенных на периферии сосудистой оболочки глаза. Процедура подразумевает использование жидкого азота, который обеспечивает быструю заморозку и последующую гибель опухолевых клеток. Криотерапия может использоваться и как самостоятельный, и как вспомогательный метод лечения.
Хирургическое лечение зарекомендовало себя как эффективный способ избавиться от меланомы глаза. В медцентре Ассута проводят в основном щадящие органосохраняющие операции, позволяющие удалить опухоль без нарушения целостности глазного яблока. Объем хирургического вмешательства зависит от размера и месторасположения патологического новообразования, а также наличия метастазов.
На ранних стадиях болезни прибегают к эксцизии, заключающейся в иссечении опухоли. Как правило, вмешательство проводят в пределах здоровых тканей, то есть вместе с меланомой удаляют и часть отдела глазного яблока, который был поражен онкологическим процессом. Израильские онкоофтальмологи используют такие виды операций:
- иридэктомия – удаление небольшого кусочка радужной оболочки, пораженной злокачественной опухолью;
- иридоциклэктомия – предполагает иссечение части радужки и цилиарного тела;
- транссклеральная резекция – заключается в удалении фрагмента цилиарного тела или хориоидеи, которые были затронуты меланомой.
При крупных новообразованиях, поразивших большую площадь, проводится энуклеация, то есть полное удаление глазного яблока. Утраченный орган впоследствии заменяют современным протезом, изготовленным из силикона или гидроксиапатита, который цветом и размером полностью соответствует второму, здоровому глазу. Имплантат соединяют с глазными мышцами, благодаря чему он способен имитировать естественные движения глазного яблока и ничем не отличается от настоящего.
Диагностика меланомы глаза в Израиле
Опасность рака глаза в том, что его сложно обнаружить на ранних стадиях, к тому же, этот вид онкологии зачастую не имеет выраженной клинической картины. Но высококвалифицированные специалисты больницы Ассута, имеющие доступ к самому современному диагностическому оборудованию и опыт работы с ней, всегда с высокой достоверностью распознают патологию еще в начале ее развития. Они легко определяют тип глазной опухоли, ее природу, точную локализацию и степень распространенности, что позволяет им, имея на руках детальную информацию о заболевании, назначать и проводить наиболее эффективную терапию.
Отзывы о лечении меланомы глаза в Израиле отмечают высокую оперативность диагностики: все необходимые мероприятия здесь проводятся в среднем за три рабочих дня.
День 1. Консультация и осмотр офтальмологом
Прибыв в страну и заселившись в отель, пациент в сопровождении персонального помощника-переводчика отправляется в клинику, где его уже ждет ведущий специалист офтальмологического отделения. Врач изучает историю болезни, расспрашивает об имеющихся симптомах, после чего с помощью специальной оптики проводит тщательный осмотр структурных отделов глаза. Он оценивает состояние сетчатки, диска зрительного нерва, сосудов глазного дна и выявляет подозрительные новообразования.
Для уточнения диагноза доктор назначает ряд дополнительных диагностических процедур.
День 2. Обследование
В течение следующего дня пациент проходит предписанные врачом исследования:
- Ультразвуковое исследованиеглаза, которое позволяет зафиксировать изменения в глазных структурах, выявить опухоль, определить ее размеры, расположение и степень распространенности патологического процесса.
- Съемка глазного дна ретинальной камерой, которая выполняется после введения в глаз препарата, расширяющего зрачок. Позволяет оценить состояние глазного дна и выявить наличие вторичных изменений . Эту методику в клинике Ассута также используют для проверки результативности проводимого лечения.
- Компьютерная и магнитно-резонансная томография – используются для оценки распространенности злокачественного процесса, когда опухоль проросла в ближайшие структуры глаза или дала метастазы в отдаленные органы.
- Флуоресцентная ангиография – представляет собой исследования капилляров и сосудов сетчатки глаза с применением контрастного вещества. Помогает выявить источник питания меланомы.
- Рентгенография – применяется для обнаружения вторичных очагов в других органах.
День 3. Утверждение лечебного плана
По окончании обследования собирается консилиум с участием узкоспециализированных врачей – офтальмологов, онкологов, радиологов, которые анализируют результаты диагностики и совместно разрабатывают терапевтическую тактику. Привлечение не одного, а целой группы разнопрофильных экспертов позволяет избежать ошибки в постановке диагноза и дает возможность подобрать наиболее оптимальную схему лечения.
Сколько стоит лечение меланомы глаза в Израиле
Фиксированного тарифа на лечение рака глаза не существует – в каждом конкретном случае цена рассчитывается индивидуально. На нее влияют размер опухоли, ее характер, локализация, степень инвазии, наличие или отсутствие метастазов, объем проведенного обследования, используемые методы терапии, вид хирургического вмешательства и другие аспекты. Так или иначе, стоимость лечения меланомы глаза в Израиле остается одной из самых доступных среди стран-лидеров медицинского туризма. Например, в Европе ценник на аналогичные услуги выше минимум на 30%, в Америке – почти на 50%.
Чтобы просчитать примерные расходы на обследование и лечение рака глаза в клинике Ассута, достаточно обратиться в отдел по работе с зарубежными пациентами. Его менеджеры составят для вас предварительную медицинскую программу и определят ориентировочную сумму оплаты. Финальная цена будет озвучена уже после проведения диагностики в больнице и утверждения плана терапии.
Читайте также:
