Гемангиобластома на МРТ
Добавил пользователь Алексей Ф. Обновлено: 27.01.2026
ООО Клиника спинальной нейрохирургии «Аксис»;
НИИ нейрохирургии им. акад. Н.Н. Бурденко РАМН, Москва
ФГБНУ «НИИ нейрохирургии им. акад. Н.Н. Бурденко», Москва, Россия
ФГБУ "НИИ нейрохирургии им. акад. Н.Н. Бурденко" РАМН, Москва
ФГБУ "НИИ нейрохирургии им. акад. Н.Н. Бурденко" РАМН, Москва;
Отделение нейрохирургии Нижегородского научно-исследовательского института травматологии и ортопедии
ООО Клиника спинальной нейрохирургии «Аксис»;
НИИ нейрохирургии им. акад. Н.Н. Бурденко РАМН, Москва
ФГБНУ "НИИ нейрохирургии им. акад. Н.Н. Бурденко", РАМН, Москва
ФГБУ "НИИ нейрохирургии им. акад. Н.Н. Бурденко" РАМН, Москва
ФГБНУ «НИИ нейрохирургии им. акад. Н.Н. Бурденко», Москва, Россия
ФГАУ «НИИ нейрохирургии им. акад. Н.Н. Бурденко» Минздрава России, Москва, Россия
Первый МГМУ им. И.М. Сеченова, Москва
Экстрадуральная гемангиобластома спинного мозга (случай из практики и обзор литературы)
Журнал: Журнал «Вопросы нейрохирургии» имени Н.Н. Бурденко. 2016;80(6): 88‑92
ООО Клиника спинальной нейрохирургии «Аксис»;
НИИ нейрохирургии им. акад. Н.Н. Бурденко РАМН, Москва
Гемангиобластома — редко встречающаяся сосудистая опухоль ЦНС, которая возникает спорадически, а также бывает ассоциирована с болезнью Гиппеля—Линдау. Гемангиобластомы составляют 2—6% от всех новообразований спинного мозга и занимают третье место в структуре интрамедуллярных объемных образований спинного мозга. Впервые в нашей практике мы столкнулись с паравертебральной гемангиобластомой, растущей по типу «песочных часов». В мировой литературе представлено всего 3 случая опухоли с таким вариантом роста.
ООО Клиника спинальной нейрохирургии «Аксис»;
НИИ нейрохирургии им. акад. Н.Н. Бурденко РАМН, Москва
ФГБНУ «НИИ нейрохирургии им. акад. Н.Н. Бурденко», Москва, Россия
ФГБУ "НИИ нейрохирургии им. акад. Н.Н. Бурденко" РАМН, Москва
ФГБУ "НИИ нейрохирургии им. акад. Н.Н. Бурденко" РАМН, Москва;
Отделение нейрохирургии Нижегородского научно-исследовательского института травматологии и ортопедии
ООО Клиника спинальной нейрохирургии «Аксис»;
НИИ нейрохирургии им. акад. Н.Н. Бурденко РАМН, Москва
ФГБНУ "НИИ нейрохирургии им. акад. Н.Н. Бурденко", РАМН, Москва
ФГБУ "НИИ нейрохирургии им. акад. Н.Н. Бурденко" РАМН, Москва
ФГБНУ «НИИ нейрохирургии им. акад. Н.Н. Бурденко», Москва, Россия
ФГАУ «НИИ нейрохирургии им. акад. Н.Н. Бурденко» Минздрава России, Москва, Россия
Первый МГМУ им. И.М. Сеченова, Москва
Клинический случай
Пациентка Н., 56 лет, поступила в НИИ нейрохирургии им. акад. Н.Н. Бурденко 03.09.14 с жалобами на боль в пояснично-крестцовой области с иррадиацией в левую ногу, а также чувствительными расстройствами в виде гипестезии по задней поверхности левого бедра и голени. Из анамнеза известно, что боли в спине беспокоили пациентку длительное время, постепенно усиливаясь, со временем болевой синдром стал постоянным. Неоднократно проводилась медикаментозная терапия, направленная на лечение остеохондроза позвоночника, улучшение от которой не наступало. С 2006 г. боли усилились и стали возникать в покое, в положении и сидя, и лежа. В августе 2013 г. боль стала особенно интенсивной, консервативная терапия результатов по-прежнему не имела. Выполненная в этой связи МРТ пояснично-крестцового отдела позвоночника выявила экстрадуральное объемное образование с паравертебральным распространением на уровне L4—L5 позвонков в межпозвонковое отверстие слева. Образование было овальной формы размером 16×25×10 мм. Выполнена спинальная ангиография, на которой контрастировалась собственная сосудистая сеть объемного образования на уровне L4 позвонка (снимки не представлены). Пациентка была госпитализирована в нейрохирургическое отделение по месту жительства для хирургического лечения. Произведена неудачная попытка удаления опухоли. При гистологическом исследовании фрагмента полученного материала сделано заключение о ганглионевроме.
Через 12 мес после операции было выполнено контрольное МРТ-исследование, на котором выявлена та же МР-картина, что и перед операцией (рис. 1).
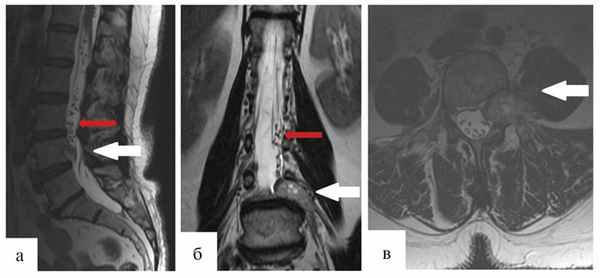
Рис. 1. Гемангиобластома корешка L4. На серии МРТ, выполненных в сагиттальной, фронтальной и аксиальной проекциях в режиме T2 (а, б, в), определяется экстрадурально расположенное гипоинтенсивное объемное образование на уровне L4—L5 позвонков с гиперинтенсивными очагами и паравертебральным ростом влево по типу «песочных часов» (опухоль указана белыми стрелками). В сагиттальной и фронтальной проекциях (а, б) обращает на себя внимание выраженная сосудистая сеть (указана красными стрелками), которой в Т2-режиме соответствуют множественные зоны гипоинтенсивного сигнала.
В НИИ нейрохирургии им. акад. Н.Н. Бурденко 11.09.14 проведено удаление экстрадуральной опухоли с паравертебральным ростом по типу «песочных часов» влево на уровне L4—L5 позвонков.
Операция
Положение пациентки на операционном столе: лежа на животе, в условиях комплексной анестезии с эндотрахеальной вентиляцией легких. Определение уровня локализации опухоли осуществлялось при помощи интраоперационного КТ-томографа O-arm (Medtronic), снимки выполнены в боковой и фронтальных плоскостях в 2D-режиме.
Разрез кожи осуществлен парамедианно слева в нескольких сантиметрах от рубца после предыдущей операции. Для осуществления доступа к опухоли использовался операционный микроскоп и ретрактор системы Caspar. Применение этого расширителя позволило минимизировать травму окружающих тканей. При помощи микрохирургических инструментов и высокооборотного бора Zimmer выполнена гемиламинэктомия слева на уровне дужки L4 позвонка. Визуализирована опухоль вытянутой формы, оранжевого цвета, размером 3×2 см. Опухоль располагалась в межпозвонковом отверстии L4—L5 и напоминала по форме невриному. Исходным местом роста определена экстрадуральная часть корешка L4 слева. В ходе выделения опухоли по периметру обнаружен крупный артериальный сосуд, питающий опухоль. Последний коагулирован и пересечен. На проксимальную часть опухоли и корешок была наложена лигатура, после чего опухоль и нервный корешок коагулированы и удалены единым блоком. В ложе удаленной опухоли уложен гемостатический материал (рис. 2). Рана закрыта по стандартной схеме.
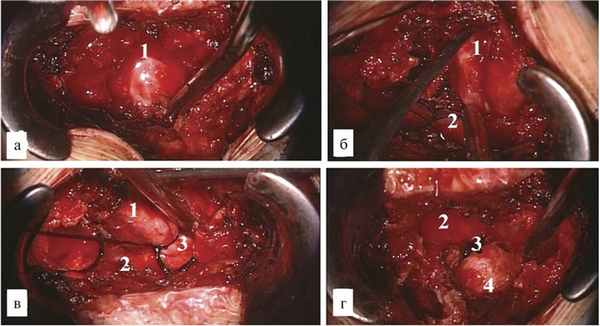
Рис. 2. Этапы операции. а, б — выделение и мобилизация солидной части опухоли; в — перевязка шейки опухоли корешка L4; г — удаление опухоли вместе с корешком. 1 — солидная часть, 2 — корешок L4, 3 — «муфта» корешка, 4 — ложе опухоли.
В послеоперационном периоде отмечен регресс болевого синдрома. Пациентка активизирована на 1-е сутки после операции. Спустя 7 дней больная в удовлетворительном состоянии выписана домой. Гистологический диагноз: гемангиобластома. Через 3 мес после проведенной операции выполнено контрольное МРТ-исследование (рис. 3).
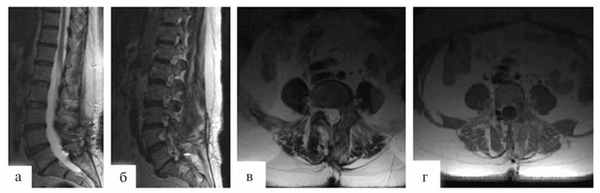
Рис. 3. МРТ, выполненные в сагиттальной и аксиальной проекциях в режиме T2 (а, б, в, г). Состояние после радикального удаления гемангиобластомы.
Гистологическая характеристика опухоли
Гистологическое исследование (рис. 4) подтвердило микроскопический диагноз гемангиобластомы. Опухоль построена из двух типов клеток: стромальные клетки с оптически пустой цитоплазмой и большое количество сосудистых клеток. Опухоль окружена тонким слоем фиброзной ткани, к которой тесно прилежат фрагменты нервной ткани и скопления ганглиозных клеток (рис. 5).
Рис. 4. Гемангиобластома. Стромальные клетки с оптически пустой цитоплазмой (указано красной стрелкой) и сосудистые клетки (указано синей стрелкой). Окраска гематоксилином и эозином, ув. ×200. Рис. 5. Гемангиобластома (указано красной стрелкой) и скопления ганглиозных клеток (указано зеленой стрелкой). Окраска гематоксилином и эозином, ув. ×100.
Во время исследования был обнаружен прилежащий нервный стволик (рис. 6), такую же находку описывают R. Pluta и соавт. [2].
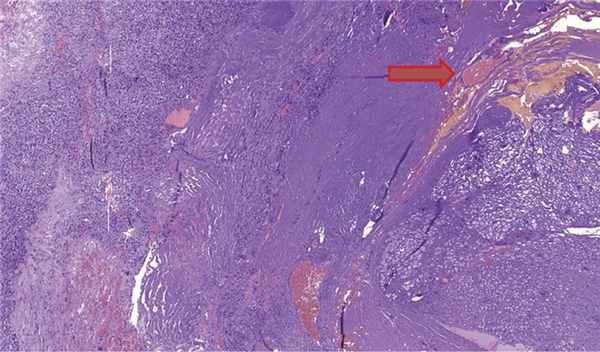
Рис. 6. Гемангиобластома и прилежащий нервный стволик (указан стрелкой), Окраска гематоксилином и эозином, ув. ×50.
Сравнительный анализ результатов хирургического лечения гемангиобластом
Гемангиобластома спинного мозга относится к группе высоковаскуляризированных опухолей, чаще локализующихся интрамедуллярно. Гемангиобластомы составляют 2—6% от всех новообразований спинного мозга и занимают третье место в структуре интрамедуллярных объемных образований спинного мозга [1]. В нашем случае опухоль располагалась паравертебрально, росла по типу «песочных часов», не имела связи с твердой мозговой оболочкой. В мировой литературе [2—4] нами найдены наблюдения о трех пациентах с подобной локализацией объемного образования. В таблице представлены некоторые сведения об этих пациентах, в частности, клинический статус и результаты хирургического лечения (наблюдения № 1—3) в сопоставлении с описываемым нами случаем (наблюдение № 4).
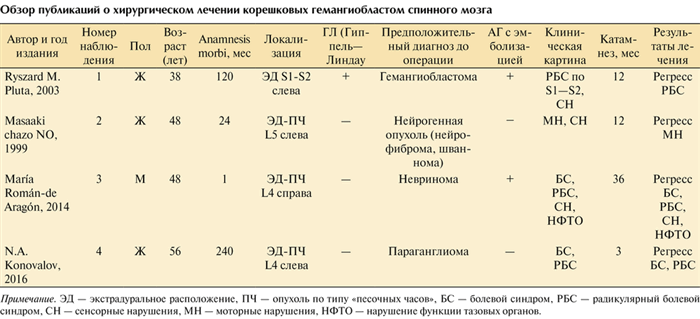
Обзор публикаций о хирургическом лечении корешковых гемангиобластом спинного мозга Примечание. ЭД — экстрадуральное расположение, ПЧ — опухоль по типу «песочных часов», БС — болевой синдром, РБС — радикулярный болевой синдром, СН — сенсорные нарушения, МН — моторные нарушения, НФТО — нарушение функции тазовых органов.
При оценке сведений, представленных в таблице, видно, что были определенные отличия по клинической картине заболевания. Так, в наблюдении № 3 было отмечено острое начало заболевания, когда сильный болевой синдром развился в течение 2 нед, после чего пациентка была госпитализирована в нейрохирургический стационар. В двух других наблюдениях (наблюдения № 1 и 2), так же как и у нашей пациентки (наблюдение № 4), имелся длительный анамнез от 2 до 20 лет. Основными проявлениями опухоли являлась радикулопатия, проявляющаяся болевым синдромом в пояснично-крестцовом отделе позвоночника с иррадиацией в ногу, а также расстройствами чувствительности по корешковому типу. В наблюдении № 3 имелось нарушение функций тазовых органов (недержание мочи), возможно, за счет компрессии корешков «конского хвоста».
Из таблицы видно, что клинико-рентгенологическое обследование лишь в одном случае (наблюдение № 1) позволило предположить до операции правильный гистологический диагноз, чему способствовало то обстоятельство, что у этого пациента с болезнью Гиппеля—Линдау выявлялись множественные гемангиобластомы ЦНС. В 2 случаях (наблюдения № 2 и 3) на дооперационном этапе, по данным МРТ-исследования, был поставлен предположительный диагноз: нейрогенная опухоль — невринома (шваннома) корешка. В нашем случае (наблюдение № 4) опухоль расценивалась как гангионеврома L4 корешка с паравертебральным ростом, так как после первой операции по месту жительства был поставлен соответствующий гистологический диагноз.
После проведенного нами анализа рентгенологических данных можно сделать следующие выводы. Во-первых, все исследования должны проводиться с контрастным усилением. Во-вторых, обнаружение патологически расширенных извитых сосудов в пределах позвоночного канала вокруг новообразования является патогномоничным признаком гемангиобластомы. Лучше всего сосуды визуализируются в Т2-режиме. В-третьих, солидный компонент опухоли имеет гипо- или изоинтенсивный МР-сигнал в Т1-режиме, а кистозные полости имеют сходный с ликвором сигнал в Т1- и Т2-режимах, или более яркий сигнал в режиме Т2. Выявление хотя бы одного из этих перечисленных МРТ-признаков дает основание предполагать опухоль сосудистого ряда и может быть рекомендовано выполнение селективной ангиографии [4, 5].
Оценивая исходы хирургического лечения, отметим, что во всех четырех наблюдениях (см. таблицу) опухоли были удалены радикально. При этом произошел регресс болевого синдрома. Не осложнением, а неизбежным следствием операции следует считать возможное возникновение незначительного неврологического дефицита, так как чаще всего опухоль удаляется вместе с корешком, из которого она исходит.
Гемангиобластома экстрамедуллярной локализации — достаточно редкая патология, поэтому стандартов для их удалении не существует. В своей практике мы впервые встретились с экстрадуральным расположением гемангиобластомы, поэтому технику микрохирургического удаления применяли как для удаления опухолей, растущих по типу «песочных часов». К сожалению, перед хирургическим этапом мы не провели эмболизацию питающего сосуда опухоли, в результате при выделении паравертебральной части новообразования, выходящей за пределы межпозвонкового отверстия, получили кровотечение из питающего опухоль сосуда — корешковой артерии. Кровотечение было успешно остановлено с помощью биполярной коагуляции.
Вторым этапом выделили полюса опухоли, при этом сохранили расширенные дренирующие вены опухоли, что считаем обязательным. Гемангиобластомы хорошо инкапсулированы и легко отделяются от окружающих тканей. Проведение манипуляций внутри капсулы опухоли опасно из-за возможного выраженного кровотечения, которое, как правило, трудно контролируется и может полностью перекрыть все поле зрения. Следующим этапом мы выделили часть опухоли, прилегающую к оболочке; на корешок, входящий в строму опухоли, наложили лигатуру для предотвращения ликвореи из «муфты» корешка. В нашем случае отделить гемангиобластому от корешка не представлялось возможным ввиду плотного сращения последних между собой. Поэтому гемангиобластома была удалена вместе с корешком L4. Несмотря на пересечение корешка, в послеоперационном периоде отрицательной симптоматики в виде нарастания слабости в мышцах левой ноги не наблюдалось. После удаления опухоли образовалось глубокое ложе, которое мы тщательно обследовали, останавливая кровотечение из мелких сосудов. Гемостаз в такой ситуации необходимо осуществлять с помощью гемостатических материалов, не прибегая к биполярной коагуляции.
Выводы
Гемангиобластома экстрадуральной локализации является очень редкой патологией, однако при обнаружении МРТ-признаков, характерных для сосудистого образования, необходимо проводить дообследование, которое может включать КТ-перфузионное исследование, а также в случае необходимости, проведение селективной ангиографии. При выявлении гемангиобластомы с четко дифференцированными питающими сосудами желательно проведение эмболизации для снижения риска интраоперационного кровотечения.
Технология удаления экстрадуральных геман-гиобластом, на наш взгляд, существенно не отличается от операций, выполняемых при других опухолях, растущих преимущественно паравертебрально по типу «песочных часов».
Конфликт интересов отсутствует .
Комментарий
Гемангиобластома — это богатая сосудами доброкачественная опухоль, состоящая из скопления тонкостенных сосудов различного калибра, интерстициальные клетки которой содержат обилие липидов в цитоплазме. Спинальные гемангиобластомы в абсолютном большинстве случаев располагаются интрамедуллярно и составляют 2—8% всех интрамедуллярных образований, уступая эпендимомам и астроцитомам. Спинальные гемангиобластомы составляют до 20% всех гемангиобластом ЦНС. В редких случаях эти опухоли могут располагаться экстрамедуллярно, а в исключительных случаях даже экстрадурально. Несмотря на преимущественное расположение опухоли в пределах ЦНС, гистологической связи образования с глиальной тканью не получено. Это объясняет встречаемость патологии не только в пограничной зоне между центральной и периферической частью нервной системы (экстрамедуллярные интрадуральные гемангиобластомы, как правило, связаны с дорзальной поверхностью спинного мозга или интрадуральной порцией заднего корешка), но и на отдалении. В литературе имеются описания гемангиобластом лучевого и седалищного нер-вов.
Наблюдения экстрамедуллярного расположения опухолей крайне редки, что усложняет выбор правильной диагностики и хирургической тактики данной патологии.
В представленной авторами статье описаны клиническая картина, алгоритм диагностики и предоперационной подготовки пациентов с экстрадуральными гемангиобластомами с учетом имеющихся литературных данных. Отдельное внимание уделено хирургической технике удаления опухолевого узла.
Статья представляет несомненный интерес для широкого круга нейрохирургов.
Гемангиобластома
Гемангиобластома - опухоль сосудистого происхождения, относится к опухолям I степени злокачественности по классификации ВОЗ, встречается как спорадически так и у пациентов с болезнью Гиппеля - Линда, может возникать как в центральной нервной системе, так и в других органах включая почки, печень и поджелудочную железу. Эта опухоль при визуализации в основном представляет собой четко отграниченное гомогенное образование содержащее муральный узлел которые активно накапливают контраст и кисты с неусиливающимися стенками и часто имеющими заметные серпантинные/спиралевидные зоны пустоты потока.
Эпидемиология
Гемангиобластомы обычно встречаются у молодых пациентов и пациентов среднего возраста, они являются наиболее частыми первичными опухолями задней черепной ямки, занимают до 1-2.5% среди всех интракраниальных опухолей [3,4] и приблизительно до 10% среди всех опухолей задней черепной ямки [4]:
- мужчины болеют несколько чаще женщин — 1,3—2:1 [4]
- чаще возникают у больных в 30—60-летнем возрасте, у больных с болезнью Гиппеля — Линдау в более раннем возрасте
- спорадические случаи составляют 75-80%, остальные случаи относятся к болезни Гиппеля — Линдау
Клинические проявления
В большинстве случаев симптомы следующие:
- головные боли 70% [4] и симптомы повышения внутричерепного давления 50% [4]
- мозжечковые нарушения ~50-60% [3]
- изменения ментального статуса
- полицитэмия за счет продукции опухолью эритропоэтина в ~20% случаев [3,4]
Единичное исследование показало, что у пациентов болезнью Гиппеля — Линдау начало болезни совпадает с формированием кистозного компонента, а солидные узловые образования в мозжечке переносились хорошо, в связи с чем было предложено проводить визуализацию для определения размера кисты и планирования резекции опухоли на данном этапе [7]. Острая клиника за счет значительного кровоизлияния встречается редко и наблюдается при крупных размерах опухоли (> 1,5 см) [5,6].
Патология
Гемангиобластома по своей природе представляется собой капиллярную гемангиому и несмотря на суффикс “бластома” она относиться к опухолям I степени злокачественности по классификации ВОЗ (обратите внимание, что гемангиомы костей свода черепа - это кавернозные гемангиомы). Опухоль обычно хорошо отграничена, имеет высокую васкуляризацию стенок узла опухоли и почти всегда примыкает к мягкой мозговой оболочке. Содержимое кист обычно соответствует плазме крови. Предполагается что кистозный компонент возникает благодаря эксудации из сосудов узла опухоли [4,9], однако это не было подтверждено в других исследованиях [8,9] (схожая дискуссия ведется по проявлениям пилорической астроцитомы). Кисты внутри солидного компонента характеризуются периферичиским контрастным усилением. Из-за подкравливания жидкость внутри кист при макроскопии ксантохромная [4]. Микроскопия выявляет высоковаскуляризированную опухоль, которая состоит из тонкостенных сосудов окруженных соединительной тканью содержащей стромальные клетоки [4].
Локализация
- интракраниально: 87-97% [4]
- 95% задняя черепная ямка
- 85% полушание мозжечка
- 10% червь мозжечка
- 5% продолговатый мозг
Сочетанная патология
- феохромоцитома
- множественный почечноклетночный рак
- болезнь Гиппеля — Линдау
- У ~45% пациентов с болезнью Гиппеля — Линдау формируется гемангиобластома
- У ~20% пациентов с гемангиобластомой есть болезнь Гиппеля — Линдау
Диагностика
В 60% случаев гемангиобластомы представляют собой четко отграниченное гомогенное образование содержащее кисты с не усиливающимися стенками, муральный узел активно усиливается [2]. Нередко сам муральный узел имеет внутри кисты. Солидные узлы обычно примыкают к мягкой мозговой оболочке.
В остальных 40% опухоль является солидной, без кистозных полостей [4].Компьютерная томография
- муральный узел изоденсивен паренхиме головного мохга на неусилинных изображениях, содержит по периферии кисты жидкостной плотности
- ярко выраженное котрастное усиление мурального узла
- кистозные стенки обычно не усиливаются
- наличие кальцинатов не характерно
Магнитно-резонансная томография
- T1
- гипо- и изоинтенсивный муральный узел
- сигнал от содержимого кист идентичный сигналу ЦСЖ
- муральный узел имеет выраженное контрастное усиление [2,4]
- стенки кист не усиливаются [4]
- гиперинтенсивный муральный узел
- феномен пустоты потока за счет расширенных сосудов, особенно в периферических кистах, встречается в 60-70% случаев [4]
- сигнал от содержимого кист идентичный сигналу ЦСЖ
Селективная ангиография
Крупные афферентные артерии, часто расширенные дренируюие вены [4].
Лечение и прогноз
Резекция обычно является действеной, при большом поражении возможна предварительная эмболизация. Простой дренаж кист недостаточен. Адъювантная радиотерапия может использоваться у пациентов с неполной резекцией. Рецидив встречается у 25% пациентов [3].
Гемангиобластома
Гемангиобластома – доброкачественное новообразование, которое состоит из кровеносных сосудов. Встречается достаточно редко – всего 2% диагностируемых случаев опухолей головного мозга.
При условии правильного и своевременного лечения, гемангиобластома не склонна к рецидивам, а прогноз для 75% пролеченных пациентов – благоприятный.
В 90% случаев опухоль развивается в мозжечке, однако же может образоваться и в стволе головного мозга и спинном мозге. Несмотря на доброкачественность, заболевание практически всегда приводит к неврологическим нарушениям и снижению качества жизни пациента, поэтому требует лечения.
Гемангиобластома может проявиться у пациентов с заболеванием Гиппеля-Линдау (цереброретинальный ангиоматоз), для которого характерны множественные доброкачественные и злокачественные новообразования.
Различают два типа новообразований: микроскопическая и макроскопическая гемангиобластома. К микроскопической опухоли относятся ювенильная, чистоклеточная и переходная формы гемангиобластомы, к макроскопической – солидная, кистозная и объединенная, которая внешне напоминает солидную, но внутри содержит множественные кисты.
Лечение
В лечении гемангиобластомы применяется как хирургический метод, так и безоперационный. В зависимости от размера опухоли, ее локализации и других медицинских показателей, опухоль может быть удалена оперативным путем. Операция проводится подразумевает субокципитальную или ретро-сигмовидную краниотомию.
Большинство операций при таком заболевании успешны: расширение опухолевого узла устраняется полностью у 90% пациентов.
![Гемангиобластома - лечение на КиберНоже]()
Радиохирурия: система КиберНож (CyberKnife G4)
Если гемангиома находится в непосредственной близости к жизненно важным структурам головного / спинного мозга и удалить новообразование хирургически не представляется возможным, пациентам рекомендуется безоперационное лечение — радиохирургия на системе КиберНож.
Применение радиохирургии в лечении новообразований центральной нервной системы имеет ряд преимуществ. КиберНож позволяет удалить гемангиобластому, не прибегая к традиционной операции. Воздействие высоких доз ионизирующего излучения, направленных точно в границы опухоли, приводит к разрушению клеток в ней. В результате — опухоль останавливает свой рост, со временем уменьшается в размере и больше не несет угрозы для здоровья пациента.
Еще одним преимуществом лечения на КиберНоже является то, что благодаря используемым технологиям, здоровые ткани головного мозга не облучаются.
![Гемангиобластома - лечение на КиберНоже]()
План лечения гемангиобластомы на системе КиберНож
С помощью КиберНожа также можно одновременно провести лечение нескольких новообразований. Это важно в случае с лечением гемангиобластомы, так как данный вид рака часто проявляется не одной, а двумя-тремя опухолями в головном и спинном мозге. А при такой тактике лечения пациент получает меньшую дозу облучения.
Диагностика
При диагностике гемангиобластомы применяются следующие виды исследований:
- магнитно-резонансная томография (МРТ);
- компьютерная томография (КТ);
- биопсия;
- электроэнцефалография;
- реоэнцефалография;
- ангиография спинальная;
- эхоэнцелография.
Также при подозрении на гемангиобластому, пациентов обследуют на заболевание Гиппеля-Линдау, чтобы исключить вариант его развития.
Симптомы
Особенность любого типа гемангиобластомы в том, что при развитии новообразования оно может воздействовать на головной мозг и давать неврологические симптомы.
Гемангиобластома
![]()
«В TomoClinic работают врачи, у которых за плечами много лет работы в сфере онкологии. Гемангиобластому лечат по международным протоколам, применяя несколько методик одновременно. Томотерапия помогает нейтрализовать раковые клетки, весь остальной организм при этом получает минимальное влияние. Качество и образ жизни пациента при этом мы стараемся сохранить на прежнем уровне даже после излечения опухоли».
Что такое гемангиобластома?
Гемангиобластома — доброкачественная опухоль, которая состоит из кровеносных сосудов. Локализуется в пределах центральной нервной системы, чаще всего возникает в мозжечке, а в отдельных случаях — в спинном или головном мозге.
Заболевание не имеет четкого гистологического происхождения и проявляется нарушением нормального оттока спинномозговой жидкости, поражением мозжечка.
В общей статистике новообразований в черепной коробке гемангиобластома диагностируется в 2% всех случаев. В группе риска развития опухоли находятся люди в возрасте 30-65 лет. Мужчины чаще страдают заболеванием, чем женщины.
Часто причиной развития гемангиобластомы является болезнь Гиппеля-Линдау. Заболевание наследуется аутосомно-доминантно и характеризуется множественными врожденными кистами внутренних органов. Гемангиобластома, спровоцированная заболеванием Гиппеля-Линдау, наиболее склонна к рецидиву в других отделах центральной нервной системы.
Гемангиобластома делится на две основные категории: макроскопическую и микроскопическую.
Типы макроскопической гемангиобластомы:
- Солидная. Новообразование состоит из опухолевых клеток, объединенных в один капсульный узел. Опухоль мягкой консистенции, темно-красного цвета. Этот вид гемангиобластомы диагностируется в 70% случаев. Объемная в размере опухоль спинного или головного мозга оказывает давление на ткани, провоцируя неврологическую симптоматику.
- Кистозная. Опухоль представляет собой гладкостенную кисту, на стенках которой находятся образования солидного компонента.
- Смешанная. Новообразование внешне напоминает солидную гемангиобластому, но внутри нее находятся множественные кисты.
Типы микроскопической гемангиобластомы:
- Ювенильная. Опухоль с близко размещенными капиллярными сосудами.
- Чистоклеточная. Новообразование состоит из клеток, которые расположены на кровеносных сосудах.
- Переходная. Образование в одинаковой пропорции состоит из капиллярных сосудов и стромальных клеток.
Причины возникновения гемангиобластомы
Одна из основных причин развития гемангиобластомы — наследственная болезнь Гиппеля-Линдау. Факоматоз появляется из-за генетической мутации третьей хромосомы. Следствием болезни является развитие множественных опухолей спинного мозга, почек и поджелудочной железы.
Основные факторы риска развития гемангиобластомы:
- Перенесенные инфекции, поражающие центральную нервную систему.
- Влияние ионизирующего излучения.
- Повышенная инсоляция.
- Условия труда, связанные с производственными канцерогенными факторами (винилхлорид, смолы).
- Проживание в неблагоприятной экологической среде.
Симптомы гемангиобластомы
Симптоматика при заболевании соответствует месту локализации опухоли.
Различают 3 подтипа признаков гемангиобластомы:
- Общемозговой.
- Мозжечковый.
- Отдаленный.
Для общемозгового подтипа болезни характерна сильная головная боль. Дискомфорт от спазма, который локализуется в задней части головы, невозможно устранить спазмолитическими препаратами и анальгетиками. Болевой синдром может сопровождаться тошнотой и частыми позывами к рвоте.
Распространенным признаком гемангиобластомы считается нарушение функций зрительного нерва. Проблемы со зрением вынуждают пациента обратиться в офтальмологическую клинику, что усложняет диагностику заболевания. Также на размытость симптомов и сложность диагностики влияет вестибулярная атаксия, признаки которой подобны воспалению внутреннего уха при среднем отите.К признакам мозжечкового типа относится мозжечковая атаксия. Патология состоит из комплекса специфических нарушений статической и динамической моторики, расстройств координации движений.
При обследовании у невролога может быть диагностирована мегалография (изменение привычного почерка на более размашистый и крупный), а также дисметрия (некоординированные движения с широким обхватом). Пациенту сложно дается простое упражнение: с закрытыми глазами коснутся пальцем кончика носа.Опасность опухолей мозжечковой формы заключается в стремительном росте. Крупная опухоль оказывает давление на структуры мозга и провоцирует отклонения функций, за которые отвечает второе полушарие. Таким образом, болезнь классифицируется двусторонним поражением.
К отдаленным симптомам относятся:
- Судороги.
- Нарушение работы кишечника.
- Паралич черепно-мозговых нервов.
- Нарушение чувствительности в разных областях тела.
- Нарушение функций мочевого пузыря.
- Неврологические расстройства (асинергии).
- Нарушение опорно-двигательной системы.
На поздних стадиях заболевания наблюдается развитие психических расстройств. Пациент становится раздражительным и агрессивным или наоборот может испытывать апатию.
Гемангиобластомы / Болезнь Гиппеля-Линдау
Гемангиобластомы - это доброкачественные опухоли центральной нервной системы (ЦНС), которые обычно обнаруживаются в задней черепной ямке и отделах спинного мозга.
Эти опухоли могут быть как единичными, так и множественными, что связано с болезнью Фон Гиппеля–Линдау. Как правило, гемангиобластомы характеризуются образованием кист (полостей, заполненных жидкостью янтарного цвета и расположенных внутри тела опухоли). Гемангиобластомы вырабатывают в большом количестве гормон эритропоэтин (ЭПО), известный также как допинг, который стимулирует образование красных кровяных телец.
Симптомы гемангиобластомы
Симптомами гемангиобластомы мозжечка являются головные боли, тошнота, нарушение координации движений, неуверенность при ходьбе и головокружение. На более поздних стадиях – нарушение сознания. При опухолях в спинном мозге у пациентов могут наблюдаться ослабление чувствительности или паралич, а также нарушения стула и мочеиспускания. Лишь изредка пациенты с гемангиобластомой жалуются на боли.
Методы лечения гемангиобластомы
Гемангиобластомы относятся к медленно растущим опухолям, поэтому для начала своевременного лечения достаточно проходить ежегодный контроль. Наиболее предпочтительным методом первичной диагностики и последующего контроля является магнитно-резонансная томография (МРТ) с контрастным веществом.
При необходимости лечения опухоль удаляется микрохирургическим методом. В связи с тем, что гемангиобластомы являются доброкачественными опухолями в большинстве случаев возможно их полное удаление. Как правило, этот вид опухоли не появляется повторно.
Использование лучевой терапии при лечении гемангиобластом пока не показало убедительных успехов.
Что касается медикаментозного лечения, необходимо отметить, что на сегодняшний день не существует медикамента, действие которого на гемангиобластомы было бы научно доказано.
Болезнь Гиппеля-Линдау
Генетическое заболевание, названное в честь врачей, впервые описавших этот синдром в начале 20-го века, Евгена фон Гиппеля и Арвида Линдау. Помимо образования гемангиобластом болезнь Гиппеля-Линдау характеризуется появлением опухолей сетчатки глаза (ретинальные ангиомы), опухолей почек и надпочечников, среднего уха, придатка яичек, а также поджелудочной железы.
Методы лечения болезни Гиппеля-Линдау
При оперативном лечении пациентов с заболеванием Гиппеля-Линдау необходимо учитывать множественность гемангиобластом, характерную для этого заболевания.
Поскольку новые опухоли появляются постоянно, добиться окончательного излечения хирургическим путем невозможно. Несмотря на то, что удаление гемангиобластом ЦНС не влечет за собой постоянных нарушений, удаление всех опухолей при заболевании Гиппеля-Линдау не имеет смысла. Пациентам рекомендуется проходить ежегодный контроль.
В ходе подобного контрольного обследования проводится магнитно-резонансная томография (МРТ) головы и спинного мозга. В соответствии с результатами обследования решается, какие опухоли необходимо удалять. Как правило, удаляются только те опухоли, которые вызывают жалобы или увеличиваются в размерах.
Читайте также:
- 95% задняя черепная ямка