Гемангиоперицитома головы и шеи - лучевая диагностика
Добавил пользователь Алексей Ф. Обновлено: 09.01.2026
Многопрофильный медицинский центр GMS Clinic, Москва, Россия
Российский онкологический научный центр им. Н.Н. Блохина, Москва
ФГБУ «Российский онкологический научный центр им. Н.Н. Блохина» РАМН, Москва
НИИ КО ФГБУ «Национальный медицинский исследовательский центр онкологии им. Н.Н. Блохина» Минздрава России, Москва, Россия
Редкое наблюдение злокачественной гемангиоперицитомы малого таза
Журнал: Онкология. Журнал им. П.А. Герцена. 2015;4(2): 64‑70
Алиев В.А., Мусаев Э.Р., Татаев И.Ш., Феденко А.А., Овчинникова А.И., Кочура Н.А., Давыдов М.М. Редкое наблюдение злокачественной гемангиоперицитомы малого таза. Онкология. Журнал им. П.А. Герцена. 2015;4(2):64‑70.
Aliev VA, Musaev R, Tataev ISh, Fedenko AA, Ovchinnikova AI, Kochura NA, Davydov MM. Experience in treating a patient with a malignant small pelvic hemangioperocytoma. P.A. Herzen Journal of Oncology. 2015;4(2):64‑70. (In Russ.).
Представлено редкое наблюдение успешного комплексного лечения больного с злокачественной гемангиоперицитомой малого таза. На первом этапе проведена неоадъювантная химиотерапия с последующей радикальной операцией в объеме цилиндрической брюшно-промежностной экстирпации прямой кишки. Продемонстрированы клиническая картина и особенности данного редкого заболевания, а также этапы хирургического вмешательства.
Гемангиоперицитома относится к неэпителиальным опухолям малого таза (синонимы: перицитома, перителеома, лимфангиперицитома, периваскулярная гемангиоэндотелиома). Это редкие злокачественные периваскулярные опухоли, частота которых не превышает 1% от числа сосудистых опухолей [1]. Опухоль состоит из малодифференцированных гладкомышечных клеток, прилегающих к стенкам капилляров и регулирующих их размер. Некоторые авторы рассматривают перициты как источник двух близких опухолей — гемангиоперицитомы и гломанангиомы. Как показывают ультраструктурные исследования, перициты обнаруживаются в стенках капилляров и венул. Они имеют длинные выросты, окружающие сосуд и образующие прерывистый слой между эндотелием и адвентициальной соединительной тканью. Обычно только базальная мембрана отделяет эндотелий от перицитов [2].
Возникает эта опухоль в любом возрасте — от 3 дней жизни до 92 лет, чаще у лиц в возрасте 38—58 лет, с одинаковой частотой у представителей обоих полов. Дифференциальный диагноз следует проводить с саркомой Капоши, ангиолейомиобластомой, фибросаркомой, ангиосаркомой, гломус-ангиомой Баре—Масона, сосудистой лейомиомой, саркомой Юинга [5].
Гемангиоперицитома чаще всего поражает кожу и подкожную жировую клетчатку (34,5%), скелетные мышцы нижних конечностей (24,5%), забрюшинное пространство (24%), область головы и шеи (17%). Опухоль может локализоваться всюду, где имеются капилляры, включая ротовую полость, средостение, забрюшинное пространство [6].
Обычно опухоль имеет овальные и округлые очертания, состоит из отдельных узлов плотноэластической консистенции, серовато-белого или насыщенно-синюшного цвета (в зависимости от степени васкуляризации). С течением времени узлы могут изъязвляться и легко кровоточить. Обычно гемангиоперицитома — солитарная опухоль, реже бывает множественной, сгруппированной на сравнительно небольшом участке тела. Растут опухоли обычно медленно, в редких случаях достигая большого размера, без каких-либо клинических проявлений. Клинические проявления, как правило, связаны со сдавлением опухолью прилежащих органов. В одних случаях возникают явления кишечной непроходимости, в других — дизурические расстройства. Боль возникает в случае сдавливания опухолью нервов.
Возможны эндокринные (гипогликемия) [7], неврологические нарушения, сосудистые изменения (телеангиэктазии, варикозное расширение вен прямой кишки).
Заболевание имеет относительно медленное течение (5—12 лет), но описаны случаи быстрого прогрессирования. Рецидивирование опухоли возможно через много лет после удаления опухоли.
Частота метастазирования при гемангиоперицитоме колеблется от 11,7 до 56,5%. Сроки наблюдения от начала установки диагноза и до обнаружения метастазов составляют от 1 года до 14 лет, в среднем 4,5 года. Наиболее часто опухоль метастазирует в печень, легкие, лимфатические узлы. По данным ряда авторов, летальность в сроки от 3—5 до 15—20 лет колеблется от 23 до 47,8%.
Клиническое наблюдение
Пациент М., 37 лет, обратился с жалобами на боль в малом тазу, иррадиирущую в крестец, тяжесть внизу живота.
Считает себя больным с января 2011 г., когда появились болезненные ощущения в нижних отделах живота и промежности. С марта 2011 г. стал отмечать усиление боли, по поводу чего обратился в одну из городских клиник Москвы, где выявили опухоль малого таза (рис. 1).
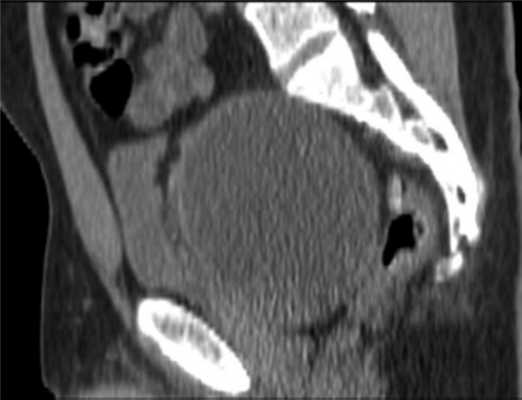
Рис. 1. МР-томограмма малого таза. Опухоль малого таза.
11.04.2011 была выполнена лечебно-диагностическая лапаротомия, удаление опухоли малого таза. При гистологическом исследовании операционного материала выявлена злокачественная шваннома.
В дальнейшем пациент находился под динамическим наблюдением по месту жительства. В январе 2012 г. появились жалобы на боль в промежности.
Больной направлен в ФГБУ «РОНЦ им. Н.Н. Блохина» РАМН, где был диагностирован рецидив опухоли в малом тазу.
Выполнено иммуногистохимическое исследование гистологических препаратов от 11.04.2011: морфоиммуногистохимическая характеристика опухоли соответствует гемангиоперицитоме, на основании чего установлен диагноз: злокачественная гемангиоперицитома малого таза T2bN0M0 G3. Состояние после хирургического лечения от 11.04.2011 — рецидив. В январе 2012 г. прогрессирование. При поступлении состояние относительно удовлетворительное.
При пальцевом исследовании прямой кишки сразу за анусом, внекишечно, пальпируется неподвижное опухолевое образование, занимающее практически весь малый таз, прямая кишка циркулярно сужена с выраженным болевым синдромом, однако слизистая оболочка прямой кишки не изменена.
По данным магнитно-резонансной томографии (МРТ) от 10.02.2012, в полости малого таза пресакрально располагается опухоль размером 9,2×9×7 см. Верхний полюс ее на уровне тела S I позвонка, распространяется в параректальную клетчатку, тесно прилежит к прямой кишке, оттесняя ее влево (граница прослеживается). Нельзя исключить прорастание в кишку, стенки прямой кишки отечны. Опухоль прилежит к семенным пузырькам и предстательной железе (граница прослеживается); мочевой пузырь оттеснен кпереди и кверху; верхний полюс опухоли расположен между грушевидными мышцами, прилежит к передней поверхности крестца и копчика (граница прослеживается), нижний полюс опухоли расположен между волокнами мышцы, поднимающей задний проход; нижние ягодичные сосуды справа оттеснены кпереди, тесно прилежат к опухоли на протяжении 3 см (рис. 2).
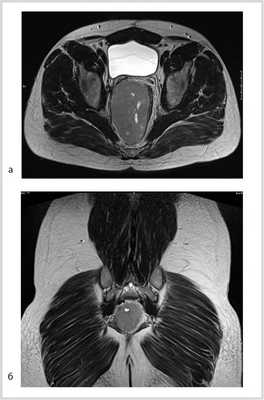
Рис. 2. МР-томограммы малого таза. Пресакрально располагается опухоль размером 9,2×9×7 см. а — сагиттальный срез; б — фронтальный срез.
Учитывая данные иммуногистохимического исследования (G3, количество митозов >30%) и местный рецидив опухоли, больной консультирован химиотерапевтом из группы лечения сарком и радиологом, после чего решено провести неоадъювантную полихимиотерапию.
Проведено 6 курсов полихимиотерапии по схеме HD AI (препараты: ифосфамид 2000 мг/м 2 в/в в 1—5-й день, СД =20 000 мг; месна 2000 мг/м 2 в/в в 1—5-й день, СД =20 000 мг; доксорубицин 60 мг/м 2 в/в в 1-й день, СД =120 мг; нейпомакс по 300 мкг п/к в 6—15-й день).
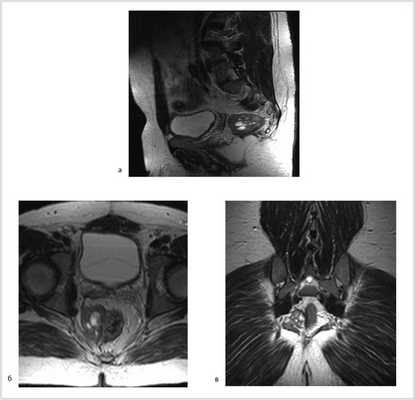
Рис. 3. МР-томограммы малого таза. Опухоль уменьшилась в размере до 5,5×3,5×4 см, однако тесно прилежит к правой стенке прямой кишки. а — аксиальный срез; б — сагиттальный срез; в — фронтальный срез.
По данным ультразвукового исследования компьютерной томографии брюшной полости и рентгенографии органов грудной клетки отдаленных метастазов не выявлено.
В отделении проведен повторный консилиум с участием химиотерапевтов саркомной группы, хирургов сакральной группы, а также сотрудников отделения онкопроктологии. Учитывая нерадикальность предыдущей операции по поводу неэпителиальной опухоли малого таза, положительную динамику на фоне полихимиотерапии в виде уменьшения размера опухоли (более чем в два раза), а также молодой возраст пациента, принято решение вторым этапом выполнить оперативное вмешательство в объеме цилиндрической (экстралеваторной) брюшно-промежностной экстирпации прямой кишки, предложенной австрийским хирургом Т. Holm в 2007 г.
07.11.2012 выполнена цилиндрическая или экстралеваторная экстирпация прямой кишки. Через тазовую брюшину в мезоректальной клетчатке справа пальпируется верхний полюс опухоли, подрастающей к стенке прямой кишки, опухоль фиксирована к правой боковой стенке таза. Отдаленных метастазов нет (рис. 4).
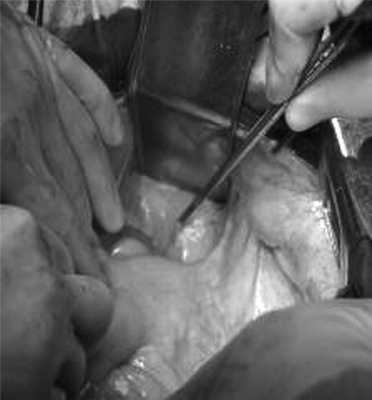
Рис. 4. Этап операции. Ревизия опухоли.
Произведена мобилизация прямой кишки по левой и задней полуокружности, а также пресакрально до мышц тазового дна с соблюдением всех онкологических правил (рис. 5). По левой боковой стенке таза опухолевая капсула интимно прилежит к внутренней подвздошной вене и артерии, острым путем последняя мобилизована от магистральных сосудов.
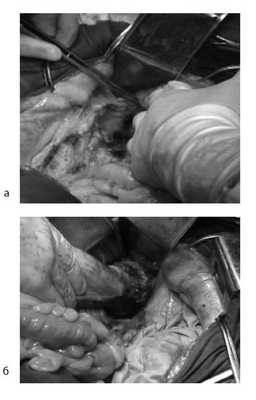
Рис. 5. Этапы операции. а — мобилизация слева; б — мобилизация справа.
Далее сигмовидная кишка пересечена на уровне ее дистальной трети, а прямая кишка погружена в малый таз, при этом тазовая брюшина ушита над заглушенной культей прямой кишки. Затем сигмовидная кишка забрюшинно выведена в левом боковом отделе живота на переднюю брюшную стенку и сформирована плоская колостома, после чего брюшная полость ушита наглухо послойно (рис. 6).
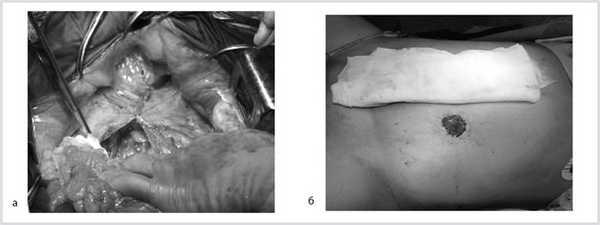
Рис. 6. Этапы операции. а — ушивание тазовой брюшины; б — сигмостома.
Далее больной перевернут на живот в положении по типу «перочинного ножа» (рис. 7).
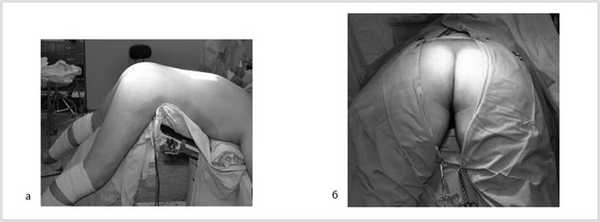
Рис. 7. Положение больного на столе (а). Вид операционного поля промежности (б).
После обработки операционного поля мобилизация прямой кишки продолжена из широкого промежностного доступа. Выполнено ушивание заднего прохода кисетным швом, намечены края резекции. В проекции крестцово-копчикового сочленения кожа и подкожная жировая клетчатка рассечены до задней крестцово-копчиковой связки. Последняя пересечена в поперечном направлении. Выполнена ампутация копчика с последовательным пересечением передней крестцово-копчиковой и крестцово-прямокишечной связок (рис. 8).
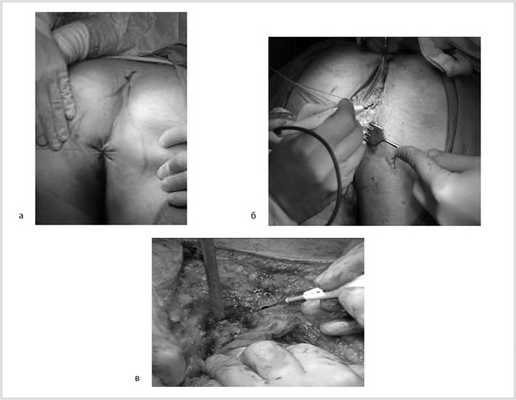
Рис. 8. Этапы операции. а — ушивание ануса; б — рассечение кожи и подкожной жировой клетчатки; в — пересечение крестцово-копчиковых связок.
Далее прямая кишка с опухолью в едином блоке мобилизована острым путем от предстательной железы и правой стенки таза, после чего выполнена цилиндрическая брюшно-промежностная экстирпация прямой кишки. Малый таз дренирован двумя силиконовыми дренажами и ушит наглухо (рис. 9).
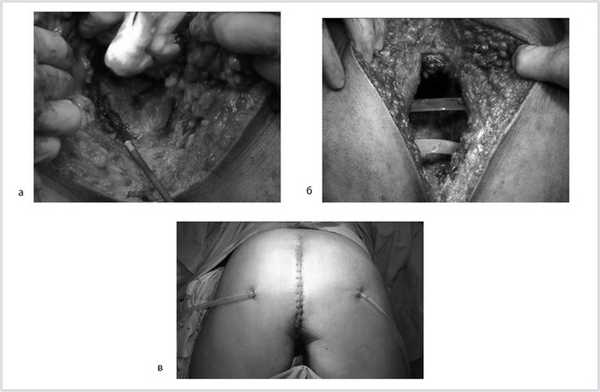
Рис. 9. Этапы операции. а — мобилизация простаты; б — дренирование малого таза; в — конечный вид раны.
Гистологическое заключение: в жировой клетчатке прямой кишки, с учетом иммуногистохимического исследования разрастания злокачественной гемангиоперицитомы с признаками лечебного патоморфоза 1-й степени (жизнеспособной опухолевой ткани более 50% по DWORAK). Опухоль не прорастает в прилежащий мышечный слой кишки. В одном лимфатическом узле прилежащей клетчатки элементов опухолевого роста нет. В краях резекции кишки без элементов опухолевого роста. Под маркировкой «латеральный край опухоли» — кусочек фиброзной ткани с очагами ксантоматоза (рис. 10).
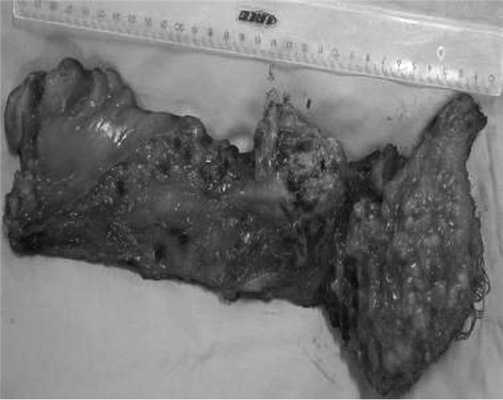
Рис. 10. Макропрепарат.
Продолжительность операции составила 3 ч 30 мин, кровопотеря — 500 мл. Интраоперационных и ранних послеоперационных осложнений не было. Пациент на 12-е сутки выписан из хирургического отделения.
Заключение
Лечение больных с опухолями малого таза представляет собой сложную задачу, ключом к решению которой является мультидисциплинарный подход. В настоящее время нет четких дифференциальных диагностических критериев гемангиоперицитом, сарком и солитарных фиброзных опухолей. Несмотря на то что данные опухоли традиционно считаются радиорезистентными, до недавнего времени при лечении сарком таза часто использовали лучевую или химиолучевую терапию. Сегодня сложно переоценить важность точной диагностики, так как правильный диагноз должен быть установлен лишь на основании иммуногистохимического исследования, которое позволяет прогнозировать ход дальнейшего лечения и прогноз заболевания. В литературе имеются лишь единичные наблюдения хирургического лечения гемангиоперицитом малого таза. На наш взгляд, радикальное хирургическое вмешательство — основной метод лечения больных с гемангиоперицитомой. Однако при местно-распространенной опухоли или в случае рецидива заболевания, при которых имеется тесная связь опухоли с прилежащими анатомическими структурами малого таза, возможность достижения свободного от опухоли латерального края резекции и радикальности операции становится обоснованно сомнительной. При повторном рецидивировании возможно использование рентгенохирургических технологий, таких как «Кибер-нож». В таких случаях коллегиальное обсуждение с участием хирургов, химиотерапевтов и лучевых терапевтов становится залогом успешного лечения больного.
В данном клиническом наблюдении продемонстрировано успешное комплексное лечение больного со столь редкой патологией. На наш взгляд, хотя проведенное предоперационное лечение было эффективным, выполнение экстралеваторной брюшно-промежностной экстирпации, явилось ключевым элементом радикального лечения больного.
Гемангиоперицитома головы и шеи - лучевая диагностика
а) Терминология:
• Гемангиоперицитома
• Редко встречающаяся медленнорастущая сосудистая опухоль различной степени злокачественности
б) Визуализация:
• Большинство гемангиоперицитом возникают в области нижних конечностей, таза
• 15% на голове и шее:
о Внутричерепная/менингеальная формы: параселлярная и паракливальная области
о Глазницы, мягкие ткани шеи, нос и околоносовые пазухи
• КТ:
о Дольчатое образование с четкими контурами, интенсивно накапливающее контраст; для более агрессивных опухолей характерен инфильтрирующий рост (КТ с контрастированием)
о Возможны эрозия или ремоделирование костной ткани (КТ в костном окне)
• МРТ:
о Промежуточная интенсивность на Т1 ВИ, высокая на Т2 ВИ
о Участки выпадения сигнала в сосудах
о Выраженное накопление контраста, обычно равномерное
(Слева) КТ с КУ, аксиальная проекция. Гемангиоперицитома основания черепа, разрушающая костную ткань и прорастающая в среднюю черепную ямку и жевательное пространство. Отсутствие гиперостозов делает диагноз менингиомы маловероятным, но отличить опухоль от других деструирующих новообразований сложно.
(Справа) MPT Т1ВИ FS с КУ, гемангиоперицитома параселлярной области с интра- и инфраселлярным компонентами и выраженными участками выпадения сигнала. До оперативного лечения пациенту выставлялся диагноз менингиомы; дифференцировать эти две опухоли опираясь только на методы визуализации иногда невозможно. (Слева) КТ с КУ, сагиттальная реконструкция. Новообразование в области затылочных мышц, интенсивно накапливающее контраст. Вблизи опухоли видна выраженная сосудистая сеть. На шее гемангиоперицитома часто располагается в мягких тканях околопозвоночной области.
(Справа) КТ с КУ, коронарная проекция. Гемангиоперицитома с четкими контурами, интенсивно накапливающая контраст. Опухоль прилежит к деформированной медиальной прямой мышце и полнопью закрывает верхнюю косую мышцу. Схожий внешний вид могут иметь каверзноные гемангиомы, которые встречаются гораздо чаще.
в) Дифференциальная диагностика:
• Менингиома основания черепа
• Метастазы в основании черепа
• Шваннома тройничного нерва с поражением основания черепа
• Хордома ската
• Кавернозная гемангиома глазницы
• Ангиоматозный полип полости носа и околоносовых пазух
г) Патология:
• 50% случаев злокачественные, обычно низкая степень
• Гистологически подобна единичной фиброзной опухоли
д) Клинические особенности:
• Метод выбора - хирургическое лечение ± химиолучевая терапия
• Риск местного рецидива • Может выглядеть как другие более распространенные опухоли
• Об ангиоперицитоме следует думать при обнаружении образования с четкими контурами, резко накапливающем контраст
• Симптомы и признаки зависят от локализации опухоли
Клиника, диагностика, лечение гемангиоперицитомы
Гемангиоперицитома представляет собой редкую опухоль головы и шеи, происходящую из перицитов (клеток Циммермана), участвующих в образовании стенки кровеносных сосудов. Некоторые исследователи считают, что опухоль является доброкачественной и малигнизируется редко, другие, напротив, говорят о высокой метастатической активности гемангиоперицитом. И внешний вид, и биологическое поведение этих опухолей очень вариабельны. Они составляют примерно 3-5% всех мягкотканных сарком и 1% всех сосудистых опухолей.
Гемангиоперицитомы головы и шеи могут представлять собой как медленнорастущие эластичные образования, так и агрессивные новообразования с инфильтрирующим ростом. Возможно появление отдаленных метастазов в легкие, печень и кости, но случаев регионарного метастазирования в лимфоузлы не отмечалось.
Частота метастазирования варьирует от 10% до 60%, поскольку биологическое поведение гемангиоперицитом может быть крайне разнообразным. Gengler и соавт. обращают особое внимание на то, что предсказать исход заболевания в данном случае крайне сложно, поэтому тщательное наблюдение за этими пациентами является одним из ключевых элементов лечения. Частота метастазирования и возникновения местных рецидивов достаточно велика.
а) Диагностика гемангиоперицитомы. Чаще всего гемангиоперицитомы возникают на шестом и седьмом десятках жизни, мужчины и женщины страдают с равной частотой. Обычно до момента постановки диагноза опухоль уже существует в течение достаточно длительного времени; пациент обращается к врачу с жалобами на наличие медленно увеличивающегося в размерах образования, которое иногда достигает больших размеров.
К признакам заболевания, которые зависят от локализации, относят боль в лицевой области, иногда отечность лица, носовые кровотечения, синуситы, изменения зрения, затруднение носового дыхания. Поскольку гемангиоперицитома обильно кровоснабжается, кожа над ней может быть теплой. При локализации в полости рта гемангиоперицитома имеет вид плотного образования с четкими краями, которое покрыто слизистой оболочкой. Гемангиоперицитома полости носа подобна бледно-серому или бурому полипу мягкоэластической консистенции.
Несмотря на то, что по внешнему виду опухоли не создается впечатления о ее богатом кровоснабжении, при взятии биопсии из нее кровотечение может быть очень интенсивным. Из-за внешнего вида, напоминающего доброкачественные опухоли, возможны ошибки в диагностике, иногда гемангиоперицитому можно перепутать с полипами.
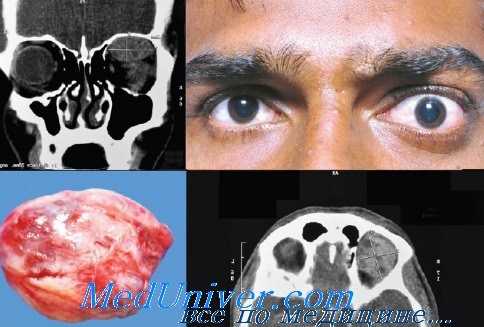
Гемангиоперицитома орбиты глаза
Для постановки диагноза необходимо внимательное изучение гистологического материала. Лучевые методы диагностики являются вспомогательными. На КТ гемангиоперицитомы выглядят как образования округлой формы с четкими краями, часто смещающие окружающие ткани. КТ позволяет определить степень деструкции костных стенок полости носа, околоносовых пазух, близлежащих внутричерепных структур. При ангиографии визуализируется опухоль с богатым кровоснабжением, расширенными артериями и множественными диффузными капиллярами.
Иногда ранняя визуализация вен позволяет предположить наличие артериовенозных шунтов. На МРТ определяются признаки, характерные для солитарной фиброзной опухоли: сигнал изоинтенсивный на изображениях в режиме Т1, гипо- или изоинтенсивный в режиме Т2.
Пациентам требуется длительное наблюдение, которое должно включать в себя как регулярные клинические осмотры, так и контроль роста опухоли с помощью лучевых методов, особенно при расположении опухоли в глубоких отделах лица или высоком риске рецидива и/или метастазов. Необходимость длительного контроля объясняется тем, что гемангиоперицитомы, даже высокодифференцированные, могут рецидивировать и метастазировать спустя пять и более лет после успешного лечения.
б) Лечение гемангиоперицитомы. Предпочтительным методом лечения является радикальное удаление опухоли, которые обычно выполняется посредством латеральной ринотомии, доступа через среднюю зону лица, краниофациальной резекции или эндоскопической резекции. Многие хирурги при удалении опухолей, поражающих решетчатую пластинку или основание черепа, предпочитают краниофациальный доступ.
Согласно данным Schlosser и соавт., использование эндоскопических методик даже для удаления крупных опухолей, разрушающих основание черепа, позволяет добиться превосходной визуализации и полного удаления новообразования. Кроме того, преимуществами эндоскопического доступа является отсутствие необходимости в разрезах на лице и меньший риск осложнений.
Предоперационная эмболизация. Для уменьшения размера и кровенаполнения опухоли возможно проведение предоперационной эмболизации. Но большая часть гемангиоперицитом головы и шеи имеют небольшой размер, благодаря чему их можно удалить единым блоком и без предварительной эмболизации. Некоторые исследователи предлагают всем пациентам с гемангиоперицитомами проводить рутинную ангиографию с эмболизацией для уменьшения интраоперационной кровоточивости.
Адъювантная терапия. При помощи лучевой терапии можно добиться уменьшения размера опухоли, но излечения при помощи только облучения добиться сложно. Некоторые исследователи предлагают проведение адъювантной лучевой терапии с целью снижения риска местных рецидивов, другие рекомендуют проводить облучение при размерах гемангиоперицитомы более 5 см или при неполных границах резекции.
Тем не менее, достоверно неизвестно, увеличивает ли лучевая терапия выживаемость. Роль адъювантной лучевой или паллиативной химиотерапии также неясна, даже при неоперабельных или запущенных опухолях.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
а) Терминология:
1. Аббревиатура:
• Гемангиоперицитома (ГПЦ)
2. Синонимы:
• Гемангиома полости носа, гломангиоперицитома
3. Определение:
• Редко встречающаяся медленно растущая сосудистая опухоль различной степени злокачественности
б) Визуализация:
1. Общая характеристика:
• Лучший диагностический критерий:
о Неспецифический вид: интенсивно накапливающая контраст опухоль с четкими контурами:
- В зависимости от локализации может напоминать многие другие опухоли
• Локализация:
о Чаще всего нижние конечности, полость таза/забрюшинное пространство
о В 15% голова и шея:
- Внутричерепная/менингеальая формы: параселлярная и паракпивальная области
- Ретробульбарный отдел глазницы
- Мягкие ткани околопозвоночной области
- Нос и околоносовые пазухи: полость носа, верхнечелюстная пазуха
• Размер:
о Различный
• Морфология:
о Четкие контуры, при высокой степени злокачественности может иметь инвазивный характер
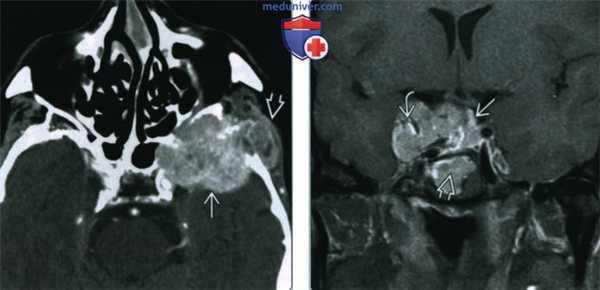
(Слева) КТ с КУ, аксиальная проекция. Гемангиоперицитома основания черепа, разрушающая костную ткань и прорастающая в среднюю черепную ямку и жевательное пространство. Отсутствие гиперостозов делает диагноз менингиомы маловероятным, но отличить опухоль от других деструирующих новообразований сложно.
(Справа) MPT Т1ВИ FS с КУ, гемангиоперицитома параселлярной области с интра- и инфраселлярным компонентами и выраженными участками выпадения сигнала. До оперативного лечения пациенту выставлялся диагноз менингиомы; дифференцировать эти две опухоли опираясь только на методы визуализации иногда невозможно.
2. КТ при гемангиоперицитоме головы и шеи:
• КТ с КУ:
о Дольчатое экзофитное образование
о Эрозия или ремоделирование костной ткани
о Характерно интенсивное накопление контраста:
- Однородное > неоднородное
3. МРТ при гемангиоперицитоме головы и шеи:
• Т1ВИ:
о Промежуточный сигнал на Т1 ВИ
• Т2ВИ:
о Гиперинтенсивный сигнал на Т2ВИ
о Участки выпадения сигнала в сосудах
• Т1ВИ с КУ:
о Характерно выраженное накопление контраста:
- Однородное > неоднородное
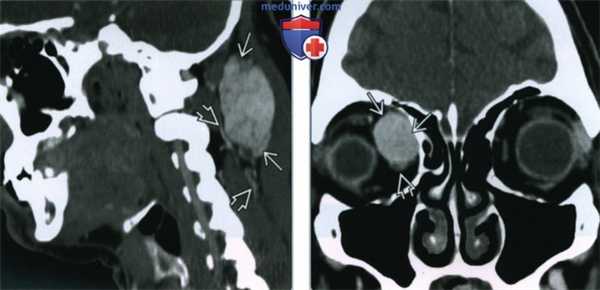
(Слева) КТ с КУ, сагиттальная реконструкция. Новообразование в области затылочных мышц, интенсивно накапливающее контраст. Вблизи опухоли видна выраженная сосудистая сеть. На шее гемангиоперицитома часто располагается в мягких тканях околопозвоночной области.
(Справа) КТ с КУ, коронарная проекция. Гемангиоперицитома с четкими контурами, интенсивно накапливающая контраст. Опухоль прилежит к деформированной медиальной прямой мышце и полнопью закрывает верхнюю косую мышцу. Схожий внешний вид могут иметь каверзноные гемангиомы, которые встречаются гораздо чаще.
в) Дифференциальная диагностика гемангиоперицитомы головы и шеи:
1. Менингиома основания черепа:
• Менингиома чаще имеет широкое основание и «хвост» твердой мозговой оболочки, встречаются кальцификаты и гиперостозы
2. Метастазы в основании черепа:
• Деструирующее образование основания черепа с мягкотканным компонентом
3. Шваннома тройничного нерва с поражением основания черепа:
• Центр в меккелевой ямке
4. Хордома ската:
• Образование в центре ската с деструирующим ростом
• Обычно гиперинтенсивный сигнал на Т2 ВИ
5. Кавернозная гемангиома глазницы:
• Мягкие эластичные образования в ретробульбарном отделе глазницы
6. Ангиоматозный полип полости носа и околоносовых пазух:
• Образование полости носа, не имеющие признаков инвазии и интенсивно накапливающее контраст
г) Патология:
1. Стадирование, классификация гемангиоперицитомы головы и шеи:
• 50% злокачественные, обычно низкой степени
• Широкий диапазон: от доброкачественной до злокачественной:
о Злокачественная гемангиоперицитома представляет собой саркому низкой степени злокачественности
2. Микроскопия:
• Происходит из перицитов Циммермана
• Гистологически и иммуногистохимически напоминает солитарную фиброзную опухоль
• ГПЦ полости носа и околоносовых пазух, вероятно, представляет собой схожее, но все-таки отдельное заболевание:
о Подходящий термин - гломангиоперицитома
д) Клинические особенности:
1. Проявления:
• Типичные признаки/симптомы:
о Клиника зависит от локализации:
- Основание черепа: поражение черепных нервов, офтальмоплегия
- Глазница: безболезненный проптоз
- Мягкие ткани шеи: безболезненное образование шеи
- Полость носа: затруднение носового дыхания, кровотечения
2. Демография:
• Возраст: широкий диапазон (чаще 4 десяток лет жизни)
• Эпидемиология: встречается редко
3. Течение и прогноз:
• Риск местного рецидива • Метастазирует, чаще в легкие
• Опухоли полости носа и пазух обычно имеют скрытое течение
4. Лечение:
• Основное лечение-широкая резекция опухоли
• Лучевая терапия применяется при агрессивных опухолях, рецидиве, неполном удалении
• Отслеживать рецидивы нужно более 10 лет
е) Диагностическая памятка. Следует учесть:
• Об ангиоперицитоме следует думать при обнаружении образования с четкими контурами, резко накапливающем контраст:
о Может напоминать другие, распространенные опухоли
Диагностика гемангиоперицитомы по КТ, МРТ
а) Терминология:
1. Сокращение:
• Гемангиоперицитома (ГПЦ), менингеальная гемангиоперицитома
2. Синонимы:
• В ранних литературных источниках определяется как «ангиобластическая менингиома», гемангиоперицитарный тип
• В новых публикациях придерживаются терминой солитарная фиброзная опухоль (СФО), гемангиоцитомный тип, клеточная СФО или злокачественная СФО
3. Определения:
• Гиперцеллюлярная мезенхимальная опухоль с богатой васкуляризацией, практически всегда имеющая связь с твердой мозговой оболочкой
• Саркома, развивающаяся вследствие опухолевой трансформации перицитов, сократительных клеток расположенных около капилляров:
о Может возникать в любой области тела, где присутствуют капилляры
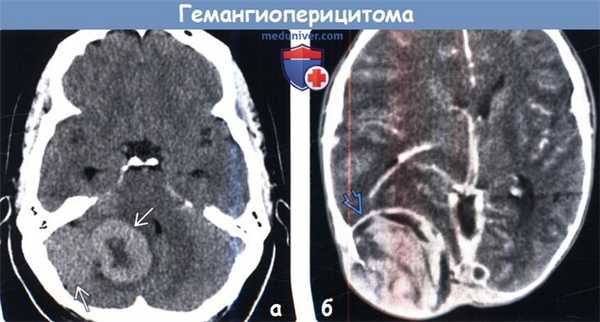
(а) Бесконтрастная КТ, аксиальный срез: в задней черепной ямке определяется гиперденсное объемное образование с локальным масс-эффектом. При резекции была диагностирована анапластическая гемангиоперицитома III степени злокачественности по классификации ВОЗ (grade III).
(б) КТ с контрастированием, аксиальный срез: в затылочной области определяется объемное образование с гетерогенным характером контрастирования и протяженной эрозией кости. Обратите внимание на перифокальный отек и масс-эффект. Локализация и внешние признаки характерны для гемангиоперицитомы. Эти редкие опухоли характеризуются высокой частотой рецидивирования и частым метастатическим поражением за пределами ЦНС.
2. КТ при гемангиоперицитоме (ГПЦ):
• Бесконтрастная КТ:
о Гиперденсное внемозговое объемное образование с перифокальным отеком
- Часто присутствуют участки кистозной и некротической трансформации с низкой КТ-плотностью
о Может наблюдаться эрозия костей свода черепа
о Са++ или гиперостоз отсутствуют
• КТ с контрастированием:
о Интенсивный гетерогенный характер накопления контрастного вещества
3. МРТ при гемангиоперицитоме (ГПЦ):
• Т1-ВИ:
о Объемное образование гетерогенной структуры, изоинтенсивное по отношению к серому веществу
о Могут наблюдаться участки потери сигнала за счет эффекта потока
• Т2-ВИ:
о Гетерогенное изоинтенсивное объемное образование
о Часто наблюдаются выраженные участки потери сигнала за счет эффекта потока
о Характерны перифокальный отек, масс-эффект
о Может наблюдаться гидроцефалия
• Постконтрастное Т1-ВИ:
о Интенсивный, часто гетерогенный характер накопления контраста
о Дуральный «хвост» в 50% случаев о Может наблюдаться область центрального некроза
• МР-венография:
о Может наблюдаться окклюзия синусов твердой мозговой оболочки
4. Ангиография:
• Гиперваскулярное объемное образование с неравномерно выраженными кровоснабжающими опухоль сосудами и пролонгированным контрастированием опухоли по типу «пятна»
• Обширное артериовенозное шунтирование
• Характерно смешанное сосудистое кровоснабжение из твердой и мягкой мозговых оболочек
• Полезна предоперационная эмболизация
5. Радионуклидная диагностика:
• Сцинтиграфия костей:
о Полезна в обнаружении внечерепного метастатического поражения
• ПЭТ:
о Ранее была обнаружена более низкая степень метаболизма ФДГ в ГПЦ по сравнению с серым веществом
6. Рекомендации по визуализации:
• Лучший инструмент визуализации:
о КТ полезна в оценке степени эрозии кости о Мультипланарная МРТ является наиболее чувствительным методом диагностики • Советы по протоколу исследования:
о Мультипланарная МРТ с контрастным усилением ± МР-спектроскопия
о Сцинтиграфия костей полезна для определения тактики дальнейшего ведения пациента, поскольку внечерепные метастазы в кости встречается часто
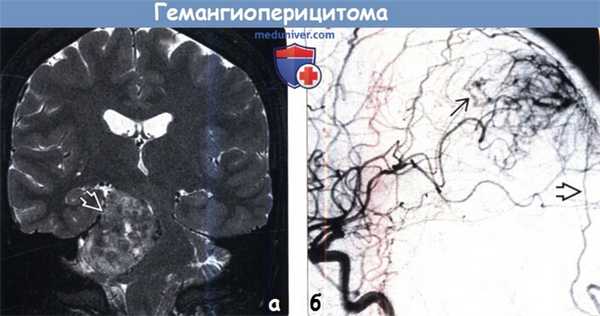
(а) МРТ, Т2-ВИ, режим подавления сигнала от жира, корональный срез: определяется крупное гетерогенное объемное образование, сконцентрированное в правом мостомозжечковом углу и имеющее связь с твердой мозговой оболочкой. При резекции была диагностирована гемангиоперицитома.
(б) ЦСА, контрастирование ВСА, боковая проекция: определяется артериовенозное шунтирование с ранним венозным дренированием. Также наблюдается дополнительный питающий сосуд — ветвь затылочной артерии. Для гемангиоперицитом характерно смешанное кровоснабжение из сосудов твердой и мягкой мозговых оболочек. Часто полезно проведение предоперационной эмболизации.
в) Дифференциальная диагностика гемангиоперицитомы (ГПЦ):
1. Менингиома:
• Может быть неотличима
• Внемозговое накапливающее контраст объемное образование, имеющее связь с твердой мозговой оболочкой широким основанием
• Часто кальцифицируется; симптомом дурального «хвоста»
• Характерен гиперостоз
2. Метастатическое поражение твердой мозговой оболочки:
• Метастатическое поражение твердой мозговой оболочки с инвазией костей свода черепа может быть неотличимо от гемангиоперицитомы (ГПЦ)
• Обычно множественный характер поражения
• Часто известна первичная опухоль:
о Наиболее часто рак груди и простаты
3. Глиоскаркома:
• Редкая глиальная опухоль, часто с поражением твердой мозговой оболочки
• Паренхиматозное объемное образование с гетерогенным характером накопления контраста
4. Лимфома:
• Вовлечение твердой мозговой оболочки при лимфоме может имитировать ГПЦ:
о Объемное образование твердой мозговой оболочки с диффузным характером накопления контраста, часто мультифокальное
о Низкая интенсивность сигнала на Т2-ВИ, обусловленная высокой целлюлярностью
• Вовлечение костей свода черепа наблюдается нечасто
• Участки потери сигнала за счет эффекта потока обычно отсутствуют
5. Нейросаркоидоз:
• Возможны объемные образования, имеющие связь с твердой мозговой оболочкой; часто мультифокальный характер поражения
• Вовлечение костей свода черепа отсутствует
• Характерно контрастирование лептоменинкс
6. Солитарная фиброзная опухоль:
• Хорошо отграниченное от окружающих структур и накапливающее контраст объемное образование, имеющее связь с твердой мозговой оболочкой
• Может наблюдаться сочетание с гиперостозом
• Встречается крайне редко, сообщается о < 20 случаях
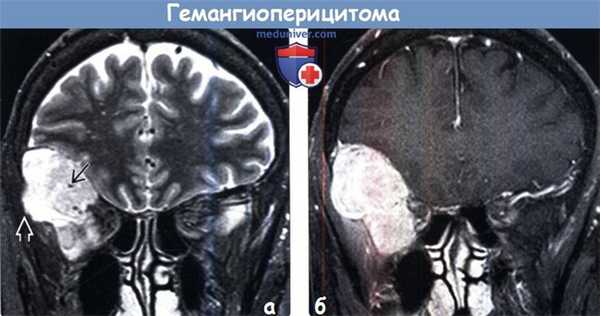
(а) МРТ, Т2-ВИ, режим подавления сигнала от жира, корональный срез: в нижних отделах лобной доли определяются гетерогенное гиперинтенсивное объемное образование с участками потери сигнала за счет эффекта потока в его центральной части, а также эрозия кости, что является характерными признаками гемангиоперицитомы.
(б) МРТ, постконтрастное Т1-ВИ, режим подавления сигнала от жира, корональный срез: у того же пациента определяется диффузный характер контрастирования дольчатого объемного образования. Картина при визуализации имитирует менингиому. КТ может быть полезна для более точного определения эрозии кости. В круг дифференциального диагноза при диагностической визуализации также должны быть включены метастатическое поражение твердой мозговой оболочки и лимфома.
2. Стадирование и классификация гемангиоперицитомы:
• II степень злокачественности по классификации ВОЗ (grade II)
о IIa: высокая целлюлярность, некротический компонент отсутствует, < 5 митозов/10 полей при микроскопии с высоким разрешением (ПМВУ)
о IIb: высокая целлюлярность, некротический компонент отсутствует, > 5 митозов/10 ПМВУ
• III степень злокачественности по классификации ВОЗ (grade III):
о Высокая целлюлярность, некротический компонент, > 5 митозов/10 ПМУ
3. Макроскопические и хирургические особенности:
• Крайне богатая васкуляризация с тенденцией к кровотечению при оперативном вмешательстве
• Плотное инкапсулированное объемное образование, хорошо отграниченное от окружающих структур и имеющее связь с твердой мозговой оболочкой
• Поверхность среза варьирует от серой до красно-коричневой с видимыми сосудистыми пространствами
4. Микроскопия:
• Гиперцеллюлярная опухоль однообразной структуры со случайно ориентированными округлыми клетками, расположенными в плотной ретикулярной сети
• Характерный сосудистый рисунок по типу «оленьих рогов»:
о Дольки опухолевых клеток окружены широкими ветвящимися капиллярами
• Иммуногистохимия: антитела к фактору XIIIa, Leu-7 и CD34 могут быть полезны при дифференциальном диагнозе с другими опухолями:
о Виментин-позитивность
о Антиген эпителиальной мембраны (АЭМ), S100-негативность
• Выраженная митотическая активность, медиана индекса Ki-67 (MIB-1): 5-10%
д) Клиническая картина:
1. Проявления гемангиоперицитомы:
• Наиболее частые признаки/симптомы:
о Головная боль
• Другие признаки/симптомы:
о Связаны с локализацией опухоли: очаговая неврологическая симптоматика, судороги
2. Демография:
• Возраст:
о Обычно возникает на 4-6 десятке лет, средний возраст - 43 года
о Встречается в любом возрасте, у детей нечасто
• Пол:
о Легкая предрасположенность у мужского пола
• Эпидемиология:
о Составляет < 1 % от первичных опухолей ЦНС (- 0,4%)
о Составляет 2-4% от всех опухолей мозговых оболочек
о Соотношение частоты ГПЦ к менингиомам = 1:50
3. Течение и прогноз:
• Часто возникают локальные рецидивы (50-90%):
о Обычно в пределах 40-70 месяцев
о Вероятность рецидива втечение пяти лет-65%, 12лет-90%
• Часто внечерепное метастатическое поражение (до 30%):
о Обычно печень, легкие, лимфатические узлы, кости
о Медиана показателя выживаемости при метастатическом поражении: два года
• Осложнения:
о Инвазия синусов твердой мозговой оболочки, костей и черепных нервов
о Кровоизлияние (редко)
• Может вызывать онкогенную остеомаляцию:
о Редкий паранеопластический синдром, связанный с мезенхимальными опухолями
• Пятилетняя выживаемость увеличилась (до 93%)
• Тотальная резекция и адъювантная лучевая терапия увеличивают общую выживаемость
е) Диагностическая памятка:
1. Обратите внимание:
• Эрозия кости наиболее часто наблюдается при метастатическом поражении, но может быть признаком гемангиоперицитомы (ГПЦ)
• Симптом дурального «хвоста» неспецифичен и гораздо более часто встречается при менингиоме
2. Советы по интерпретации изображений:
• Предполагайте гемангиоперицитому (ГПЦ) при обнаружении у «менингиомы» атипичных признаков (выраженная эрозия кости, множественные участки потери сигнала за счет эффекта потока)
Читайте также:
