Гигантомастия: причины, симптомы и лечение
Добавил пользователь Валентин П. Обновлено: 11.01.2026
Гинекомастия – патология молочных желез у мужчин, проявляющаяся одно- или двухсторонним увеличением их размера за счет гипертрофии железистой или жировой ткани. Проявляется уплотнением и увеличением грудной железы, чувством тяжести, болезненными ощущениями при пальпации. Может регрессировать самостоятельно. При неэффективности консервативной терапии показано оперативное лечение, т. к. длительное существование гинекомастии представляет риск в развитии злокачественной опухоли молочной железы.
МКБ-10
Общие сведения
Молочные железы при гинекомастии могут достигать от 2 до 10 см (обычно около 4 см) в диаметре. Частота встречаемости гинекомастии составляет от 50 до 70% среди здоровых подростков 13-14 лет, около 40% - у мужчин молодого возраста, до 60% - 70% - у пожилых мужчин. Гинекомастия доставляет мужчинам физический дискомфорт и психологические трудности.
Классификация гинекомастии
Различают истинную гинекомастию и ложную (или псевдогинекомастию). Истинная гинекомастии характеризуется гипертрофией железистой ткани и стромы, псевдогинекомастия обусловлена массивными отложениями жировой ткани, увеличивающими объем молочных желез, и наблюдается у мужчин при ожирении.
Встречается истинная гинекомастия, как вариант физиологической нормы в определенные возрастные периоды, и патологическая гинекомастия, являющаяся симптомом серьезных патологий в организме.
Истинная идиопатическая (физиологическая) гинекомастия может быть трех видов:
- гинекомастия периода новорожденности – набухание грудных желез отмечается у 60-90% новорожденных. Это состояние обусловлено воздействием половых гормонов матери, попавших в организм ребенка еще внутриутробно. Лечения не требует, грудные железы уменьшаются через 2-4 недели.
- гинекомастия пубертатного периода – развивается у 30-60% подростков в 13-14 лет; в 80% случаев имеется двустороннее увеличение желез. Вызвана незрелостью мужской половой системы и преобладанием женских половых гормонов над мужскими. Обычно регрессирует самостоятельно в течение 1-2 лет.
- гинекомастия пожилого возраста – наблюдается у мужчин 50-80 лет в связи с уменьшением выработки тестостерона и преобладанием эстрогенов.
При гинекомастии может наблюдаться двустороннее симметричное увеличение обеих молочных желез (в 80 %) или асимметричное увеличение одной железы.
Механизм развития и причины гинекомастии
В норме молочные железы у мужчин являются недоразвитым, рудиментарным органом, состоящим из небольшого количества железистой и жировой ткани, коротких протоков и соска. Развитие и функционирование молочных желез зависит от воздействия женских половых гормонов – эстрогенов и гормона гипофиза – пролактина. В норме в мужском организме количество эстрогенов не превышает 0,001% от содержания андрогенов, и они быстро подвергаются разрушению в печени.
В силу ряда причин процентное соотношение андрогены/эстрогены изменяется в сторону увеличения последних или происходит снижение чувствительности тканей к действию тестостерона. Под влиянием эстрогенов начинается развитие и рост мужских грудных желез по женскому типу с интенсивным развитием железистой ткани. При развитии аденомы гипофиза, продуцирующей пролактин, в грудных железах происходит отложение жировой и развитие соединительной ткани. При гинекомастии железы увеличиваются в размерах и уплотняются.
Истинная патологическая гинекомастия у мужчин может вызываться следующими группами причин:
- нарушением соотношения тестостерона и эстрогенов в организме мужчины. Это состояние может наблюдаться при гормонально-активных опухолях гипофиза, яичек, надпочечников, желудка, поджелудочной железы, легких, первичном и возрастном гипогонадизме (недостаточном функционировании половых желез), аденоме предстательной железы, воспалительных процессах в яичках, аддисоновой болезни и т. д.;
- гиперпролактинемий – повышением секреции пролактина при опухолях гипофиза, гипотиреозе;
- заболеваниями, сопровождающимися нарушением обменных процессов - при диффузном токсическом зобе, сахарном диабете, ожирении, туберкулезе легких и др.;
- заболеваниями неэндокринной природы – при интоксикациях, циррозе печени, почечной или сердечно-сосудистой недостаточности, ВИЧ-инфекции, травмах грудной клетки, герпетическом поражении грудной клетки, нормализации питания после истощения и др.;
- приемом препаратов, действующих на рецепторы тканей молочных желез, повышающих продукцию эстрогенов или пролактина, блокирующих рецепторы гонадотропинов, оказывающих токсическое влияние на яички и т. д. (кортикостероиды, анаболические стероиды, циметидин, спиронолактон, изониазид, метронидазол, ранитидин, каптоприл, эналаприл, резерпин, метилдофа, нифедипин, амиодарон, верапамил, дигитоксин, теофиллин, антидепрессанты, диазепам, кремы с содержанием эстрогенов и мн. др.;
- употребление наркотиков (героиномания, употребление марихуаны) и алкоголизм.
Симптомы гинекомастии
При гинекомастии периода новорожденности отмечается незначительное нагрубание и увеличение молочных желез, иногда с молозивоподобными выделениями. При других формах гинекомастии молочные железы могут увеличиваться от 2 до 10 — 15 см в диаметре и достигать массы до 160 г. Увеличивается сосок, ареола становится резко пигментированной и расширенной до 2-3 см в диаметре. В редких случаях отмечаются молочного вида выделения из соска. Обычно увеличенные железы безболезненны, могут отмечаться чувство давления, повышенная чувствительность сосков, дискомфорт при ношении одежды.
При односторонней гинекомастии увеличивается вероятность опухолевого поражения грудной железы. Гормонально-активные опухоли, продуцирующие эстроген и хорионический гонадотропин, вызывают быстрое увеличение молочных желез, их болезненность и ощущение распирания. Гинекомастия, вызванная гиперпролактинемией, сопровождается олигоспермией, импотенцией и симптомами поражения центральной нервной системы.
В течении гинекомастии выделяют три стадии:
- развивающуюся (пролиферирующую) – начальные изменения, первые 4 месяца, когда возможно обратное развитие гинекомастии при соответствующем медикаментозном лечении;
- промежуточную – характеризуется созреванием железистой ткани; протекает от 4 месяцев до года;
- фиброзную – отмечается появление в грудной железе соединительной и жировой тканей; регрессия патологического процесса практически невозможна.
Появление кровянистых выделений из соска, уплотнений в железе, изменения кожи железы, изъязвлений, увеличенных подмышечных лимфоузлов заставляет заподозрить рак молочной железы.
Диагностика гинекомастии
Начальное обследование при гинекомастии включает осмотр пациента, пальпацию молочных желез и яичек, оценку выраженности вторичных половых признаков, выяснение семейного, лекарственного анамнеза и имеющихся заболеваний, наличия алкогольной и наркотической зависимости.
При признаках гинекомастии проводится консультация эндокринолога. Широкие возможности лабораторной диагностики, которыми сегодня располагает эндокринология, позволяют провести тщательное гормональное обследование пациента. Лабораторно определяется содержание в крови эстрадиола, тестостерона, ЛГ, ФСГ, тиреотропина, пролактина, ХГЧ, печеночных трансаминаз, азота, креатинина, мочевины.
Для исключения опухолевых процессов проводится рентгенография легких, КТ надпочечников, КТ головного мозга и др. органов (по показаниям). При подозрении на опухолевое поражение яичек (при увеличении содержания хорионического гонадотропина и тестостерона) выполняется УЗИ органов мошонки. Для определения характера гинекомастии (истинная или ложная), выявления опухоли груди применяют УЗИ молочных желез. УЗИ подмышечных лимфоузлов, маммография и биопсия молочной железы проводится в случаях подозрения на рак.
Лечение гинекомастии
Физиологические виды гинекомастии обычно исчезают самопроизвольно и не требуют медикаментозной коррекции. Иногда для подавления высоких концентраций эстрогенов при физиологической гинекомастии у подростков могут назначаться гормональные препараты: кломифен, тамоксифен, дигидротестостерон, даназол, тестолактон. Если медикаментозное лечение не приводит к уменьшению размеров грудных желез, то на помощь приходит пластическая хирургия. Проводится удаление тканей молочной железы и липосакция (удаление жира в прилежащих зонах).
Лечение патологической гинекомастии определяется основным заболеванием, вызвавшим увеличение молочных желез. Для нормализации соотношения тестостерона и эстрогенов при гинекомастии проводится консервативная гормональная терапия тестостероном. Она эффективна в первые 4 мес. после возникновения гинекомастии. При избытке эстрогенов в мужском организме назначают антиэстрогенную терапию тамоксифеном, блокирующим влияние эстрогенов на молочные железы. Гинекомастия, вызванная приемом лекарственных средств, обычно самостоятельно исчезает после отмены препарата.
Оперативное лечение при гинекомастии проводится в случаях, когда неэффективна консервативная терапия или заведомо ясно, что медикаментозное лечение не даст желаемого результата (при опухолевых поражениях). Хирургическое лечение гинекомастии проводятся следующие виды операции: заключается в удалении ткани грудной железы и восстановлении ее физиологического контура. Применяют следующие виды операций:
- подкожную мастэктомию с сохранением ареолы из параареолярного доступа;
- подкожную мастэктомию из параареолярного доступа с липосакцией;
- эндоскопическую мастэктомию (при небольших увеличениях молочных желез).
Операции подкожной и эндоскопической мастэктомии хорошо переносятся пациентами, не требуют длительной госпитализации (обычно - 2 дня) и длительной реабилитации. Первые 2-3 недели после мастэктомии требуется носить эластическое утягивающее белье для формирования правильного мышечного контура и сокращения кожи. Спустя 5-7 дней уже можно приступать к обычной работе, а через месяц – к спортивным тренировкам.
Прогноз при гинекомастии
Гинекомастия новорожденных и подростков характеризуется благоприятным течением. В постпубертатном периоде гинекомастия исчезает в течение 2-х лет у 75% юношей, в последующие 3 года – еще у 15%.
Исход при патологических формах гинекомастии зависит от возможности устранения причины заболевания. Прогностически более благоприятна лекарственная гинекомастия, менее – гинекомастия, вызванная хроническими заболеваниями.
Длительное течение гинекомастии повышает вероятность возникновения рака молочных желез у мужчин.
Гигантомастия - симптомы и лечение
Что такое гигантомастия? Причины возникновения, диагностику и методы лечения разберем в статье доктора Астаховой Марии Андреевны, уролога со стажем в 9 лет.
Над статьей доктора Астаховой Марии Андреевны работали литературный редактор Вера Васина , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина
Определение болезни. Причины заболевания
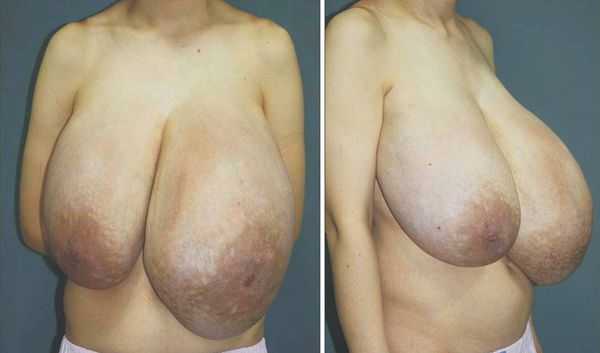
Гигантомастия (макромастия, гипермастия) — это редкое заболевание, связанное с чрезмерной гипертрофией соединительной ткани молочной железы у женщин [1] .
Гестационная гигантомастия — это разновидность заболевания, наиболее часто встречающийся тип. Развивается во время беременности под действием гормональных всплесков прогестерона, пролактина, эстрадиола. Остальные виды (ювенильная, медикаментозная и идиопатическая) встречаются реже. Зачастую авторы в статьях описывают гигантомастию на примере гестационного типа.
Впервые гестационную гигантомастию описали в 1648 году. Заболевание встречается в одном случае на 28 000—100 000 беременностей. Как правило, состояние развиваться в первом триместре под действием гормонов плаценты. Последствия заболевания чаще наблюдаются у женщин с многоплодными беременностями [3]
Несмотря на доброкачественный характер гигантомастии, она может вызывать опасное состояние и даже смерть от тяжёлой инфекции и сердечно-лёгочной недостаточности [1] .
Причины гигантомастии:
- Нарушение гормонального фона. .
- Половое созревание.
- Чрезмерная чувствительность рецепторов к гормонам — эстрогену, прогестерону и пролактину [9] .
- Повышение при беременности пролактина, прогестерона, эстрогена, тироксина, гормона роста, кортизола, инсулина и человеческого плацентарного лактогена.
- Наследственная предрасположенность.
- Побочный эффект лечения у пациентов с ревматоидным артритом препаратами — D-пеницилламином, циклоспорином и буцилламином. Эти медикаменты изменяют уровень циркулирующего пролактина в крови, что приводит к увеличению молочных желёз [10] .
- Инфекционное поражение груди.
- Аутоиммунные заболевания, такие как миастения, хронический артрит и тиреоидит Хашимото[3] .
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы гигантомастии
Симптомы гигантомастии:
- Быстрый рост груди в период полового созревания (12-18 лет), при беременности или спонтанно. Гипертрофия при беременности обычно начинается в первом триместре или в начале второго и прогрессирует до родов. Чёткое определение, какой объём груди считается гигантомастией, отсутствует. Из обзора медицинской литературы следует, что это увеличение груди, требующее уменьшения более чем 0,8 – 2 кг [11] .
- Ткань молочной железы может разрастаться в одной (односторонняя) или обеих грудях (двухсторонняя).
- Масталгия — боль и дискомфорт в молочных железах.
- Покраснение, зуд, локальное повышение температуры.
- Бесцветные или белесые выделения из молочных желёз.
- Выраженные подкожные вены в области груди.
- Нарушение осанки.
- Боль в шее, плечах, спине [5] .
- Увеличение и смещение сосково-ареолярного комплекса, приводящее к потере ощущения соска из-за хронического вытяжения четвёртого, пятого или шестого межреберных нервов [1] .
- Затруднение движения.
- Подавленная лактация из-за защемления протоков. Это приводит к маститу и нарушению грудного вскармливания [1] .
Патогенез гигантомастии
Факторы, контролирующие рост груди, сложны и не до конца понятны, хотя роль влияния гормонов изучена, и патогенез, по-видимому, связан с чрезмерной выработкой эстрогена и пролактина. Нарушение баланса гормонов приводит к развитию большой и болезненной молочной железы. Это состояние называется гестационной гигантомастией — гиперплазией груди во время беременности. Другая разновидность заболевания — девственная гиперплазия — возникает в период полового созревания на фоне повышения эстрадиола.
Известно, что гормон роста и стероиды также играют роль в развитии заболевания. Но эта причина ещё находится в стадии изучения.
Классификация и стадии развития гигантомастии
Гигантомастию можно разделить на несколько подтипов в зависимости от вызвавшего её события:
Авторы исследования считают, что сверхэкспрессия этих факторов является причиной возникновения идиопатической гигантомастии. В будущем открытие может иметь терапевтическое значение для пациентов.
Осложнения гигантомастии
Пациентки с гигантомастией испытывают социальные и психологические проблемы, а также сложности с движением и дыханием, вплоть до развития дыхательной и сердечной недостаточности. Из-за большой массы молочных желёз женщине тяжело дышать, особенно лёжа на спине. В результате возникает нехватка кислорода. Дефицит кислорода в тяжёлых случаях приводит к гипоксии всех органов, в том числе сердечно-сосудистой системы.
Массивное увеличение груди может сопровождаться истончением кожи, некрозом тканей, инфекцией и кровоизлиянием. Возникают эмоциональные, социальные и психологические проблемы — депрессия и низкая самооценка [13] .
В 2010 — 2013 гг было проведено исследование по изучение образцов ткани молочной железы у пациенток с макромастией. Образцы получили путём редукционной маммопластики. Всего обследовали 198 пациенток, образцы ткани молочных желёз окрасили и изучили под микроскопом. На основании результатов микроскопического наблюдения было выявлено:
- нормальная ткань присутствовала в 98 случаях (49,5 %), в остальных отмечено повышенное содержание жира;
- в 47,5 % случаев наблюдалось доброкачественное фиброзно-кистозное изменение;
- в двух случаях (1 %) обнаружена внутрипротоковая папиллома;
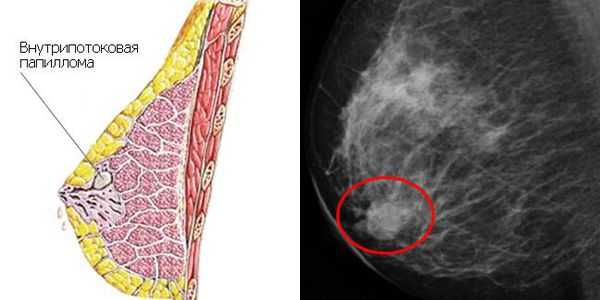
- в четырёх случаях (2 %) — злокачественные образования, в том числе два случая (1 %) с инвазивным протоковым раком (возраст 22 и 31 год) и два случая (1 %) с лобулярной карциномой — предраковым поражением долек молочной железы (возраст 21 и 35 лет);
- с учётом внутрипротоковой папилломы как предракового состояния, общая частота злокачественных образований достигла 3 %.
Таким образом, макромастия может рассматриваться как фактор риска злокачественных новообразований молочной железы. По этой причине после проведения операции по уменьшению или удалению груди крайне важно проводить гистопатологическое исследование [12] .
Диагностика гигантомастии
Диагностика включает осмотр, сбор анамнеза, лабораторные и инструментальные методы.
Медицинский осмотр и сбор анамнеза состоят из определения:
- размера груди;
- роста, веса и индекса массы тела;
- наличия деформации грудной стенки или молочных желёз;
- даты первой менструации и начала роста груди;
- лекарств, которые женщина принимала в течение жизни;
- семейного анамнеза относительно болезней молочной железы — гипертрофии и рака;
- беременности [5] .
При ювенильной гигантомастии диагноз ставится, если грудь быстро выросла вскоре после первой менструации. В большинстве случаев дополнительные диагностические тесты не нужны, если только нет подозрения на другое основное заболевание.
Физическое обследование пациентов с макромастией обычно выявляет нормальное половое развитие с непропорционально увеличенной грудью. Грудь большая, тяжёлая с расширенными ареолами. При осмотре тщательно оценивают качество кожи на наличие бороздок, опрелостей и прощупывают все квадранты груди, выявляя неровности. Во время обследования важно оценить степень птоза (опущения) молочной железы, поскольку это влияет на проведение хирургического лечения [5] .
Лабораторная диагностика включает:
- полное гематологическое и биохимическое исследование, включая уровень кальция и определение уровня гормонов щитовидной и паращитовидной желёз для исключения либо коррекции аутоиммунных заболеваний;
- определение уровня пролактина, прогестерона и эстрогена;
- скрининг антиядерных антител (АNА) для выявления аутоиммунных заболеваний.
Инструментальная диагностика:
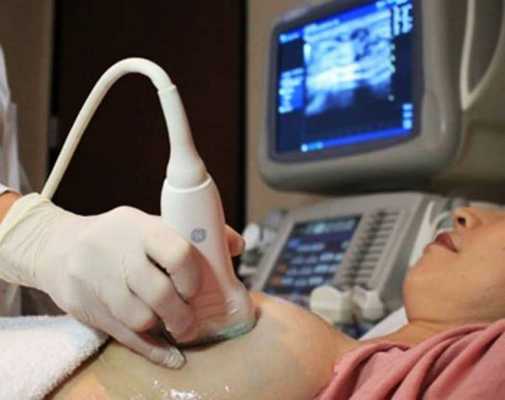
- УЗИ молочных желёз. Визуализация с помощью ультразвука или маммографии может быть сложной или технически невозможной. В случаях, когда исследование может быть выполнено, определяются диффузные гипоэхогенные (с меньшей плотностью, чем у соседних тканей) участки с повышенным кровоснабжением [3] .
- При гистологическом исследовании диагностируется значительная долевая гипертрофия, пролиферация протоков и перидуктальный фиброз — образование коллагеновых волокон вокруг млечных протоков. Кроме того, гестационная гигантомастия может сопровождаться обширной дольчатой гиперплазией, расширенными млечными протоками и псевдоангиоматозной гиперплазией — разрастанием ткани молочной железы. [3] . Результаты иммуногистохимического окрашивания для экспрессии рецепторов эстрогена и прогестерона были положительными в более чем 50 % эпителиальных клеток [4] .
Лечение гигантомастии
Лечение гигантомастии бывает консервативным и хирургическим.
Консервативное лечение
После прекращения предполагаемого причинного фактора, такого как медикаменты или беременность, грудь может уменьшиться самостоятельно. В этот период важно использовать удобные поддерживающие бюстгальтеры. Тем не менее, значительная гипертрофия (более 0,6 кг – 2 кг) не регрессирует.
Если есть инфекции и изъязвления, назначают антибиотики и перевязки. Медикаментозное лечение включает терапию даназолом в условиях приёма d-пеницилламина. При гиперпролактинемии применяют агонисты дофаминового рецептора (D2) — бромокриптин или менее токсичный каберголин. Препараты останавливают рост молочных желёз, однако не уменьшают размер груди. Результаты лечения бромокриптином противоречивы, врач может предложить такую терапию, только оценив все риски. Если принимать бромокриптин во время беременности, следует внимательно следить за ростом плода из-за риска задержки внутриутробного развития. При лечении гигантомастии неэффективными оказались диуретики и андрогены [1] .
Оперативное лечение
Хирургическое лечение — это основной метод при гигантомастии.
Предоперационное консультирование включает:
- тщательное обсуждение отдалённых результатов уменьшения груди, включая возможную повторную операцию после беременности или при изменении веса;
- нарушение или невозможность грудного вскармливания после операции [5] .
Оптимальные условия для операции — возраст, когда у пациентки уже сформирован скелет, она не курит и не имеет психологических или физических противопоказаний. Междисциплинарная команда комплексно оценит состояние больной, выявит расстройства пищевого поведения, нестабильные психологические состояния, а также при необходимости предложит консультации и поддержку для снижения веса [5] . Операцию желательно отложить до завершения беременности или до момента достижения плодом жизнеспособности.
Размер груди до операции должен быть одинаковым в течение 6-12 месяцев. Это поможет добиться оптимальных результатов. При ювенильной гипертрофии молочных желёз операцию не следует проводить до тех пор, пока размер груди не станет стабильным. Если до маммопластики стабильность размера груди не достигнута, высока вероятность рецидива.
Варианты лечения включают редукционую маммопластику или мастэктомию с реконструкцией или без неё.
Редукционная маммопластика рекомендована в качестве первой линии лечения макромастии. Операция успешно уменьшает грудь и помогает устранить повреждения кожи и инфекции, связанные с гипертрофией молочной железы.
Мастэктомия — хирургическая операция по удалению молочной железы, предназначена при рецидивах после редукционной маммопластики. Мастэктомия необходима при угрожающих жизни осложнениях гигантомастии, таких как инфекция, кровоизлияние, сердечная недостаточность, массивное кровотечение, изъязвление или некроз молочной железы [1] .
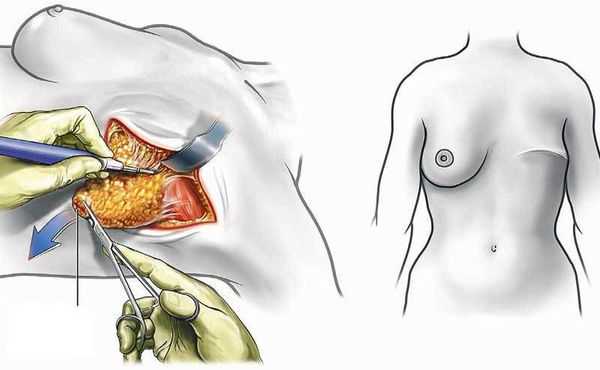
Гестационная гигантомастия может начаться при любой беременности и повториться во время следующих. Крайне важно рассказать пациенткам о рисках рецидивов, особенно при дальнейшей беременности. При массивной гигантомастии может потребоваться свободная трансплантация соска, но она приводит к нарушению лактации. Об этом следует тщательно проинформировать пациентку [1] .
Гиперпролактинемия (повышенный уровень пролактина) является распространённым заболеванием у больных с гестационной гигантомастией. Наилучший вариант лечения — полная мастэктомия. Возможные осложнения во время операции заключаются в тяжёлой анемии и кровотечении.
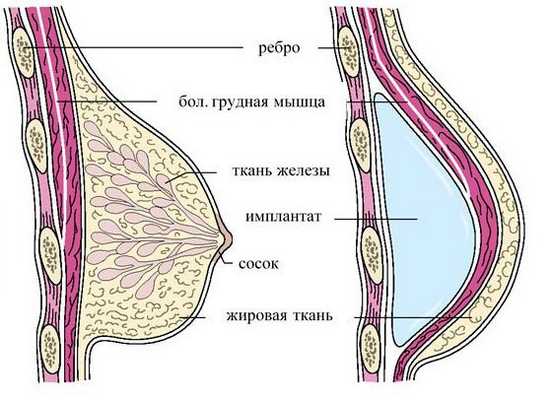
Мастэктомия с реконструкцией имплантатом — предпочтительный метод лечения. Однако протезы молочной железы ещё не достаточно широко распространены в развивающихся странах, и имплантаты могут приводить к осложнениям.
Прогноз. Профилактика
Гипертрофия молочных желёз у подростков может иметь значительные долгосрочные медицинские и психологические последствия. Редукционная маммопластика — безопасный и эффективный метод лечения. Операция может быть единственным способом облегчить социальное, психологическое и физическое напряжение, вызванное макромастией у подростков [5] .
У взрослых женщин косметический дефект также приводит к эмоциональным и психологическим нарушениям — депрессии и социофобии [4] . Пациентки с макромастией сообщают, что грудь препятствует занятиям спортом и вызывает проблемы с движением и дыханием [3] . Многие из этих проблем можно решить с помощью операции по уменьшению груди [5] . Однако несмотря на то, что редукционная маммопластика одна из самых щадящих пластических операций, после неё возможны рецидивы. Для женщин, планирующих беременность, может быть рекомендована полная мастэктомия, поскольку высок риск рецидива после уменьшающей маммопластики.
К мерам профилактики гигантомастиии относится предупреждение ожирения — правильное питание и занятия спортом, а также контроль гормонального фона и приём гормональных препаратов только по назначению врача.
Макромастия
Макромастия (большая грудь) является аномалией развития молочных желез, при которой наблюдается чрезмерное, обычно двустороннее увеличение их объема и веса. Увеличение размеров груди происходит вследствие избыточного развития преимущественно жировой и соединительной ткани. Большая грудь, оказывая сильное давление на грудную клетку, способствует нарушению осанки, формированию сутулости, вызывает боли в плечах, позвоночнике, развитие опрелостей и появление кожных высыпаний в грудных складках, доставляет значительный физический и психологический дискомфорт.
Из-за проблемы большой груди многие пациентки испытывают ограничения в повседневной деятельности и физической активности, интимных отношениях, выборе одежды, страдают от посторонних взглядов и собственных комплексов, выражают недовольство собственными формами. Кроме того, большая грудь затрудняет проведение самообследования, направленного на раннюю диагностику рака молочной железы.
Факторы, влияющие на развитие груди
Форма и величина груди женщины сугубо индивидуальны. Различия в размерах женской груди зависят от толщины подкожно-жирового слоя, а в форме - от упругости и прочности соединительнотканной капсулы и кожи, в которые заключены молочные железы. Иногда у женщин наблюдается незначительная или выраженная асимметрия груди.
Представления об идеальной груди зачастую диктуются не только эстетическими, но и расовыми, общественно-этическими традициями. Ряд исследователей предлагают считать оптимальным объем груди равный 275 см³, что соответствует размеру «С», а грудь большего объема считают гипертрофированной, т.е. увеличенной относительно средней нормы. Однако при определении маленькой, средней или большой груди следует учитывать такие параметры тела, как вес, рост, особенности фигуры. К примеру, женщины хрупкой комплекции при весе 45-55 кг и росте 154-177 см гармонично выглядят, имея размер груди «В», равный 150 – 200 см³.
Размер женской груди зависит от наследственности, массы тела, гормонального фона. Увеличение молочных желез у женщин начинается в период полового созревания, а их развитие и изменения продолжаются на протяжении всей жизни. Поскольку молочная железа является гормонально-зависимым органом-мишенью, ее развитие на разных этапах стимулируется большим количеством гормонов: эстрогеном, прогестероном, пролактином, гормонами коры надпочечников, тироксином, инсулином, гормоном роста. На развитие железистой ткани груди самое большое влияние оказывает прогестерон, на стимуляцию лактации – пролактин.
Доказано, что гипертрофия молочных желез, возникающая во время полового созревания или беременности, является неправильным, чрезмерным ответом груди на находящийся в норме гормональный фон. При таком состоянии грудь быстро растет, достигая большого объема и веса без последующего уменьшения. Подобные случаи не поддаются гормональной терапии, таким пациенткам рекомендовано выполнение редукционной маммопластики - уменьшения молочных желез.
Также оперативное уменьшение большей груди показано при асимметрии молочных желез, вызванной односторонней гиперплазией. Одностороннее увеличение молочной железы может являться следствие сколиоза (искривления позвоночника) и сопровождаться эмоциональным напряжением и психологическими проблемами.
Как показывает статистика, основными побудительными мотивами для уменьшения размеров большой груди у пациенток служит психологический и эстетический дискомфорт, а уже затем причиняемые физические неудобства.
Консервативным методом уменьшения груди в пластической хирургии является липосакция, рекомендованная для проведения незначительной по объему коррекции. При этом грудь не должна иметь выраженной степени птоза.
Оперативная коррекция большой груди
В ходе оперативного уменьшения большой груди из нее удаляется лишняя жировая, железистая и соединительная ткань и кожа, корректируется форма груди и положение сосков. Нередко уменьшение груди сопровождается уменьшением ареол, соответствующих для груди меньшего объема. При асимметрии груди операция редукционной маммопластики обычно сочетается с подтяжкой или увеличением другой груди.
Оперативная коррекция макромастии может привести в дальнейшем к невозможности грудного вскармливания, поэтому редукционная маммопластика рекомендована уже рожавшим и не планирующим в дальнейшем иметь детей женщинам. Перед операцией женщине проводится консультация маммолога, УЗИ молочной железы или маммография.
На дооперационном этапе необходимо полное информирование пациентки об ожидаемом результате, возможных рисках, технических особенностях операции и течения послеоперационного периода. В ходе консультации женщине и пластическому хирургу следует определить оптимальный вариант будущей формы и размера груди.
Операция по уменьшению большой груди может выполняться с помощью различных методик. Если пациентка планирует не только уменьшить грудь, но и снизить общий вес, то рекомендуется это сделать до операции, так как похудание после редукционной маммопластики может негативно отразиться ее на эстетических результатах.
Выбор метода проведения операции зависит от величины, на которую предстоит уменьшить большую грудь и индивидуальных показаний.
Редукционная маммопластика методом вертикального (короткого) шва – наиболее часто выполняемая операция для уменьшения большой груди. Ее преимуществами служат короткое время проведения операции, сохранение чувствительности соска и естественной формы груди, малый процент осложнений. Максимальные эстетические результаты достигаются при удалении с одной груди до 800 граммов ткани.
Классической методикой уменьшения размеров большой груди является выполнение операции с использованием «якорного» (Т-образного) разреза. Ее проведение рекомендовано при необходимости резекции больших объемов тканей. Недостатками данной методики служат более длинные разрезы и большее время операции.
После применения любой методики по уменьшению большой груди вокруг ареолы, на нижнем полюсе железы и в субмаммарной складке остаются швы различной длины и формы. Полное заживление и побледнение операционных рубцов происходит через полгода, после чего швы становятся практически незаметны.
Операция редукционной маммопластики осуществляется под общим наркозом, ее продолжительность может составлять в среднем от 2 до 4 часов. После операционного уменьшения размера большой груди женщине потребуется носить компрессионное белье на протяжении одного месяца.
Осложнения редукционной маммопластики
В ходе и после проведения операции по уменьшению размеров большой груди может развиться кровотечение, воспаление тканей железы (мастит) и послеоперационного шва, что чаще наблюдается у курящих пациенток.
К отдаленным последствиям редукционной маммопластики следует отнести уменьшение чувствительности кожи груди и соска, потерю способности грудного вскармливания, послеоперационную асимметрию молочных желез по форме и размерам. Выраженность рубцов зависит от индивидуальных особенностей процесса заживления.
При правильном выборе методики операции, проведении необходимой предоперационной подготовки и достаточной квалификации пластического хирурга риски развития осложнений после редукционной маммопластики минимальны.
Проведение редукционной маммопластики позволяет не просто уменьшить размеры большой груди, но и избавить женщину от огромного груза связанных с данным состоянием проблем, изменить качество жизни и состояние здоровья в лучшую сторону, повысить самооценку, наладить семейные и интимные отношения.
Гигантизм
Гигантизм – патологическая высокорослость, обусловленная чрезмерной выработкой гормона роста (соматотропного гормона) передней долей гипофиза и проявляющаяся уже в детском возрасте. Наблюдается увеличение роста свыше 2 м, непропорциональность телосложения с преимущественным удлинением конечностей, при этом голова кажется очень маленькой. У больных наблюдается расстройство физического и психического состояния, половой функции. При гигантизме трудоспособность ограничена, высок риск бесплодия. Основным диагностическим критерием гигантизма, помимо яркой клинической картины, является выявление повышения СТГ в крови.
Гигантизм (или макросомия) развивается у детей с незавершенными процессами окостенения скелета, чаще встречается у подростков мужского пола, определяется уже в возрасте 9-13 лет и прогрессирует на протяжении всего периода физиологического роста. При гигантизме скорость роста ребенка и его показатели намного превышают анатомо-физиологическую норму и к концу пубертатного периода достигают более 1,9 м у женщин и 2 м у мужчин при сохранении относительно пропорционального телосложения. Частота встречаемости гигантизма составляет от 1 до 3 случаев на 1000 населения.
Родители пациентов, страдающих данной патологией, обычно нормального роста. Гигантизм следует дифференцировать с наследственной высокорослостью.
Классификация гигантизма
Современная эндокринология выделяет следующие варианты развития гигантизма:
- Акромегалический – гигантизм с признаками акромегалии;
- спланхномегалия или гигантизм внутренних органов - сопровождается увеличением размеров и массы внутренних органов;
- евнухоидный - гигантизм у пациентов с гипогонадизмом (гипофункцией или полным прекращением функций половых желез), проявляется непропорционально удлиненными конечностями, открытыми зонами роста в суставах, отсутствием вторичных половых признаков;
- истинный – характеризуется пропорциональным увеличением размеров тела и отсутствием отклонений со стороны физиологических и психических функций;
- парциальный или частичный – гигантизм с увеличением отдельных частей тела;
- половинный – гигантизм, сопровождающийся увеличением одной половины туловища;
- церебральный – гигантизм, вызванный органическим поражением головного мозга и сопровождающийся нарушением интеллекта.
Причины гигантизма
Гигантизм и акромегалия являются двумя возрастными вариациями одних и тех же патологических процессов: гиперплазии и гиперфункции клеток гипофиза, продуцирующего соматотропный гормон (гормон роста). Повышенная секреция гормона роста может наблюдаться при поражениях гипофиза в результате опухолей железы (аденомы гипофиза), интоксикации, нейроинфекций (энцефалита, менингита, менингоэнцефалита), черепно-мозговых травм.
Нередко причиной гигантизма служит понижение чувствительности эпифизарных хрящей, обеспечивающих рост костей в длину, к воздействию половых гормонов. В результате этого кости долго сохраняют способность увеличения в длину, даже в постпубертатном периоде. Гиперсекреция соматотропина после закрытия зон роста костей и завершения окостенения скелета приводит к акромегалии.
Симптомы гигантизма
Скачок увеличения длины тела при гигантизме происходит в 10-15 лет. Пациенты отличаются высоким ростом и темпами его увеличения, жалуются на быструю утомляемость и слабость, головокружения, головные боли, ухудшение зрения, боли в суставах и костях. Снижение памяти и работоспособности ведет к ухудшению успеваемости в школе. Гигантизм характеризуется гормональными нарушениями, расстройством психической и половой функции (инфантилизм). У женщин при гигантизме развивается первичная аменорея или раннее прекращение менструальной функции, бесплодие, у мужчин - гипогонадизм. Другими гормональными проявлениями гигантизма служат несахарный диабет, гипо- или гипертиреоз, сахарный диабет. Отмечается сначала увеличение мышечной силы, а затем мышечная слабость и астения.
При гигантизме возможно развитие артериальной гипертензии, миокардиодистрофии, сердечной недостаточности, эмфиземы легких, дистрофических изменений печени, бесплодия, сахарного диабета, нарушений функции щитовидной железы.
Диагностика гигантизма
Диагноз гигантизма устанавливается на основании внешнего осмотра пациента, результатов лабораторных, рентгенологических, неврологических и офтальмологических исследований. При гигантизме лабораторно определяется высокое содержание СТГ в крови.
Для выявления опухолей гипофиза проводится рентгенография черепа, КТ и МРТ головного мозга. При наличии аденомы гипофиза определяется увеличенное турецкое седло (ложе гипофиза). Рентгенограммы кистей рук показывают несоответствие между костным и паспортным возрастом. При офтальмологическом обследовании пациентов с гигантизмом выявляется ограничение зрительных полей, застойные явления в глазном дне.
Лечение гигантизма
Принципы лечения гигантизма аналогичны лечению акромегалии. Для нормализации уровня гормона роста при гигантизме применяются аналоги соматостатина, для более быстрого закрытия зон роста костей - половые гормоны. Этиологическое лечение гигантизма при аденомах гипофиза предусматривает применение лучевой терапии или их оперативное удаление в сочетании с медикаментозной поддержкой агонистами дофамина.
При евнухоидном типе гигантизма лечение направлено на устранение полового инфантилизма, ускорение окостенения скелета и прекращение его дальнейшего роста. Лечение частичного гигантизма включает ортопедическую коррекцию при помощи пластических операций. Применяемое эндокринологами комбинированное лечение гигантизма сочетает гормональную и лучевую терапию и позволяет добиться положительных результатов у значительного числа пациентов.
Прогноз и профилактика гигантизма
При адекватной терапии гигантизма прогноз для жизни относительно благоприятный. Однако, многие пациенты не доживают до старости и погибают от осложнений заболевания. Большинство пациентов, страдающих гигантизмом, бесплодны, их трудоспособность резко снижена.
Обеспокоенность родителей должно вызывать резкое, значительное увеличение роста ребенка в период полового созревания по сравнению с его сверстниками. Своевременное медицинское вмешательство позволит предотвратить осложнения.
Лечение гигантомастии и почему она возникает

Бытует мнение, что практически все женщины мечтают о большой груди. Однако это не так: некоторым владелицам пышного бюста приходится прибегать к помощи пластической хирургии. Они страдают от гигантомастии — патологии, которая характеризуется разрастанием молочных желез до внушительных размеров с последующей утратой ими своей формы.

В этой статье мы расскажем, что такое гигантомастия, какие причины патологии, чем она опасна и как ее лечить.
Гигантомастия у женщин: что это
Гигантомастией называется аномалия развития молочных желез. Она характеризуется чрезмерным увеличением их объема и веса. Размер груди становится больше из-за избыточного развития жировой и соединительной тканей.
Большая грудь очень сильно давит на грудную клетку, вызывает боль в плечах и позвоночнике, доставляет физический и психологический дискомфорт.
Из-за такой проблемы многие пациентки сталкиваются с ограничениями в повседневной деятельности, интимных отношениях, физической активности, выборе одежды. Это может повлиять на формирование комплекса и недовольства собственными формами.
Чем опасна гигантомастия
Может показаться, что большая грудь должна приносить только позитив. Однако гигантомастия опровергает это утверждение. Женщины, страдающие от такой патологии, испытывают немало проблем в повседневной жизни.
К физическим неудобствам можно отнести следующее:
- проблемы со спиной из-за большого веса молочных желез;
- обладательницам пышного бюста тяжело дышать лежа на спине;
- стремительный рост груди может сопровождаться истончением и некрозом тканей;
- рост груди также сопровождается болью;
- гигантомастия может привести к проблемам с позвоночником;
- под крупной грудью могут возникать опрелости, способные стать ранами;
- гигантомастия значительно затрудняет диагностику онкологических заболеваний, ведь выявить небольшие уплотнения при пальпации крупных желез очень сложно.

Причины гигантомастии
До сих пор у специалистов нет единого мнения о точной причине появления гигантомастии. Однако они выделяют ряд факторов, приводящих к возникновению патологии:
- нарушение гормонального фона;
- ожирение;
- половое созревание;
- чрезмерная чувствительность рецепторов к гормонам — эстрогену, прогестерону и пролактину;
- повышение при беременности пролактина, прогестерона, эстрогена, тироксина, гормона роста, кортизола, инсулина и человеческого плацентарного лактогена;
- наследственная предрасположенность;
- побочный эффект лечения у пациентов с ревматоидным артритом, которое изменяет уровень циркулирующего пролактина в крови, что приводит к увеличению молочных желез;
- инфекционное поражение груди;
- аутоиммунные заболевания, такие как миастения, хронический артрит и тиреоидит Хашимото.
Признаки и симптомы
Гигантомастия выдает себя наличием ряда симптомов:
- грудь стремительно растет в период полового созревания, при беременности или спонтанно;
- увеличение груди сопровождается масталгией — болью и дискомфортом в молочных железах;
- ткани молочной железы разрастаются в одной или обеих грудях;
- наблюдается зуд, покраснение, местное повышение температуры;
- особенно выражены подкожные вены в области груди;
- появляются бесцветные или белесые выделения из молочных желез;
- пациентка испытывает боль в шее, спине и плечах;
- гигантомастия приводит к затруднению движения;
- защемление протоков становится причиной подавленной лактации, что приводит к маститу и нарушению грудного вскармливания.
Какой размер груди считается гигантомастией
Специалисты ставят диагноз «гигантомастия» обладательнице 6 размера груди и более. Также он может быть поставлен женщине, если у нее каждая грудь весит более 2,5 килограммов.
Лечение и профилактика
После того как причинный фактор перестанет действовать, грудь может уменьшиться самостоятельно. В этот период очень важно использовать удобные поддерживающие бюстгальтеры.
Если наблюдаются изъязвления или инфекции, то назначаются антибиотики и перевязки. Маммолог может назначить Даназол, Бромокриптин или Каберголин. Препараты останавливают рост молочных желез, но не уменьшают размер груди.

Основным методом лечения является хирургический. Важно, чтобы размер груди до операции был одинаковым в течение 6-12 месяцев. Это поможет добиться наилучших результатов. К вариантам операционного вмешательства можно отнести:
- Редукционную маммопластику. Она рекомендована в качестве первого хирургического средства лечения гигантомастии.
- Мастэктомию. Это хирургическая операция по удалению молочной железы, которая назначается при рецедиве после редукционной маммопластики. Мастэктомия предпочтительна, если осложнение гигантомастии жизни угрожает.
- Мастэктомия с реконструкцией имплантом является наиболее предпочтительным методом лечения, однако важно правильно подобрать имплантаты.
Врачи клиники L7 в Махачкале помогут эффективно бороться с гигантомастией. Для диагностики заболевания используется современное оборудование, для лечения — инновационные подходы и методы, которые не причиняют дискомфорта.
Читайте также:
