Гиперостоз, эностоз. Деструкция кости
Добавил пользователь Дмитрий К. Обновлено: 27.01.2026
Патологические процессы вызывают в кости ряд изменений: величины (длины, толщины), формы, контуров, структуры, целости (перелом), нарушение суставных соотношений (вывихи), соединения костей и др. Все эти изменения отчетливо отображаются рентгенологически.
Несколько упрощенно все патологические процессы в кости можно разделить на три группы:
1. процессы, проявляющиеся уменьшением костного вещества, такие как остеопороз, атрофия, деструкция, полость, дефект кости, остеолиз;
2. процессы, проявляющиеся увеличением костного вещества, например, остеосклероз, гиперостоз, эбурнеация, экзостоз, эностоз, периоститы;
3. процессы, проявляющиеся одновременно и уменьшением, и увеличением костного вещества, например, остеосклероз, гиперостоз, деструкция (при остеомиелите, сифилисе и др.).
Рост костной ткани происходит за счет деятельности остеобластов, а уменьшение за счет остеокластов. Эти два процесса в нормальных условиях протекают синхронно. При патологических процессах формирование костной ткани за счет остеобластов может задерживаться, а остеокластический процесс продолжаться в прежнем темпе. В таких случаях развивается остеопороз. Если остеобластический процесс превалирует над остеокластическим, развивается остеосклероз.
Остеопороз– это разрежение костной ткани в связи с уменьшением количества костных балочек на единицу площади пораженного участка кости без изменения объема самой кости. Рентгенологические признаки остеопороза характеризуются уменьшением интенсивности тени (количество костных балочек уменьшается, расстояние между ними увеличивается и структура костной ткани становится крупнопетлистой), истончением кортикального слоя и расширением костно-мозгового канала, если кость трубчатая. В зависимости от протяженности различают местный, регионарный, распространенный и системный остеопороз. По своей структуре остеопороз может быть пятнистым на ранней стадии его развития и диффузным в более позднем периоде. Развитие остеопороза чаще всего связывают с нейротрофическими расстройствами, возникающими при травматических повреждениях костей, воспалительных процессах, сопровождающихся болевым синдромом.
Атрофия характеризуется уменьшением костного вещества, но с одновременным уменьшением кости в объеме. Различают концентрическую и эксцентрическую истинную костную атрофию. При концентрической атрофии рассасываются главным образом наружные поднадкостничные пластинки коркового вещества, а со стороны эдоста, наоборот, наслаиваются новые костные пластинки. В результате наружный и внутренний поперечники кости равномерно уменьшаются. При эксцентрической атрофии корковый слой истончается одновременно снаружи и изнутри. Благодаря этому костно-мозговой канал расширяется, а поперечник кости уменьшается.
Деструкция – участок разрушения костной ткани, замещенный патологической тканью (гноем, грануляциями, соединительной тканью). На рентгенограмме определяется участок просветления с нечеткими и неровными контурами. Костные балочки и кортикальный слой отсутствуют. По этиологическому принципу различают воспалительные, опухолевые, дистрофические, остеонекротические деструкции и происходящие от давления из вне.
Полость – отсутствие костной ткани различной протяженности с четкими и ровными контурами и с ободком остеосклероза вокруг. На рентгенограмме в этом месте определяется просветление с четкими и ровными контурами и уплотненными краями.
Дефект – ограниченное отсутствие участка кости, возникшее вследствие внешнего воздействия (травмы и оперативного вмешательства). На рентгенограмме определяется просветление, окруженное нормальной костной тканью с ровными и неровными, но четкими контурами.
Остеолиз – полное и бесследное, обычно асептическое исчезновение всех костных элементов и носит неврогенный характер. Рассасывание кости происходит без замещения какой-либо патологической тканью. Характерной особенностью остеолиза является поражение периферических отделов скелета, т.е ногтевых фаланг кистей и стоп, пяточных бугров.
К процессам, проявляющимся увеличением костного вещества, относится остеосклероз. Остеосклероз – это уплотнение костного вещества за счет увеличения количества костных балочек на единицу площади пораженного участка кости без изменения объема самой кости. На рентгенограмме отмечается усиление интенсивности тени, утолщение кортикального слоя и сужение костно-мозгового канала. При остеосклерозе количество костных балочек увеличивается, расстояние между ними уменьшается и структура кости становится мелкопетлистой.
Если эти признаки сопровождаются увеличением кости в объеме, то в этом случае говорят о гиперостозе. При более резко выраженном остеосклерозе, когда кость становится однородной, гомогенной, развивается слоновость или эбурнеация. Может происходить локальное разрастание нормальной костной ткани кнаружи от кортикального слоя – это экзостоз, если кнутри – эностоз. По структуре экзостозы бывают компактными, губчатыми, смешанными и хрящевыми.
Патологические процессы в костях могут сопровождаться изменениями надкостницы в виде обызвествления – это периостит. Острый воспалительный процесс сопровождается линейным периоститом. Хронический воспалительный процесс может сопровождаться бахромчатым или слоистым периоститом. Злокачественные опухоли вызывают игольчатыйпериостит и периостальный козырек на границе здоровой надкостницы с опухолью.
Кроме того, в костной ткани могут быть выявлены следующие признаки заболевания:
Секвестрация, которая характеризуется наличием секвестра, расположенного в секвестральной полости. Секвестром называется некротизированный участок кости, полностью отделенный от окружающей костной ткани секвестральной полостью. Секвестральная полость содержит грануляционную ткань, которая является в свою очередь демаркационным валом, отделяющим секвестр. Грануляционная ткань представляет собой юную соединительную ткань (ретикулярную), которая содержит лейкоциты, макрофаги, лимфоциты. На рентгенограмме определяется интенсивная тень секвестра, если он исходит из кортикального слоя, расположенного на фоне просветления в секвестральной полости. Окружающая костная ткань склерозирована.
Остеонекроз – этот участки некротизированной костной ткани, которые не отделены от окружающей костной ткани, т.е. нет секвестральной полости. На рентгенограмме на фоне остеопороза определяют отдельные фрагменты костной ткани, дающие более интенсивную тень с нечеткими и неровными контурами.
Гиперостоз, эностоз. Деструкция кости
Гиперостоз, эностоз. Деструкция кости
Гиперостоз — это остеосклероз плюс увеличение объема, утолщение кости. Такое состояние прямо противоположно атрофии. Гиперостоз — это утолщение кости за счет периостального костеобразования, он наблюдается при хронических остеомиелитах, сифилисе, болезни Педжета.
Различают гиперостоз одной или нескольких костей, например, при сифилисе, болезни Педжета и гиперостоз генерализованный, когда наблюдается поражение всех длинных костей скелета при хронических заболеваниях легких: хроническом абсцессе, длительно текущих хронических пневмониях, раке легких.
Различают также гормональные гиперостозы, к примеру, увеличение объема костей при акромегалии.
Эностозом называют увеличение массы кости за счет склероза эндооста.
Деструкция кости — это разрушение кости с замещением ее какой-либо патологической тканью, проявляющееся на рентгенограмме просветлениями различной выраженности. В зависимости от характера замещающей кость патологической ткани деструкцию подразделяют на воспалительную, опухолевую, дегенеративнодистрофическую и деструкцию от замещения чужеродным веществом. Все эти патологические структуры являются «мягкотканным» субстратом, обусловливающим общий симптомокомплекс — просветление. Различная выраженность последнего на рентгенограммах зависит от размеров очага деструкции и толщины перекрывающего его массива остальной кости и всех окружающих мышц, а также других мягких тканей.
Тщательный анализ скиалогических данных, характеризующих симптомокомплекс просветления в кости, нередко позволяет установить его патоморфологическую сущность.
Воспалительная деструкция. Различают специфическую и неспецифическую воспалительную деструкцию. Основой неспецифической воспалительной деструкции является гной и грануляционная ткань, что характеризует сущность гнойного остеомиелита. В начале процесса контуры очага нечеткие, смазанные; в последующем костная ткань в окружности очага деструкции уплотняется, склеротизируется, а сам очаг деструкции превращается в полость с толстыми, плотными, хорошо сформированными стенками, нередко с секвестральным содержимым. В процесс вовлекается надкостница, возникают обширные периостальные разрастания.
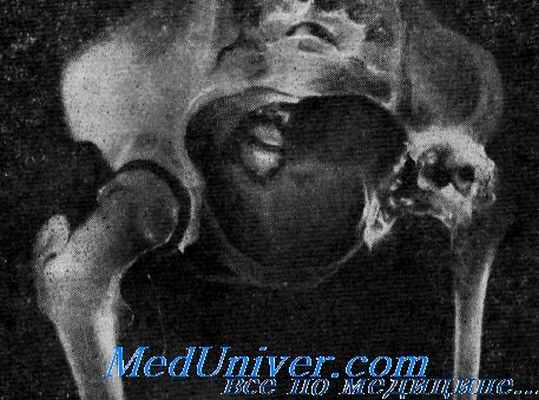
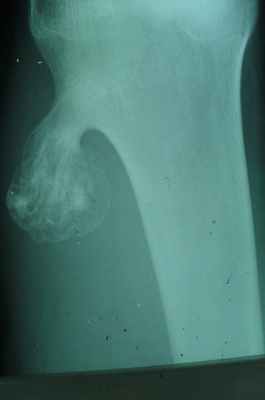
Прямая рентгенограмма таза и тазобедренных суставов.
Определяется резкая деформация тазового кольца. Правый тазобедренный сустав в норме. Выраженные изменения в левом тазобедренном суставе: суставная впадина углублена, суставная щель не прослеживается, головка деформирована с множественными очагами деструкции. Регионарный остеопороз, атрофия бедренной кости. Левосторонний туберкулезный коксит.
Специфическая воспалительная деструкция — это туберкулез, сифилис и др, при которых костная ткань замещается специфической гранулемой. Деструкция при этих заболеваниях отличается по локализации, форме, размерам и характеру очагов, а также особенностью реакции со стороны окружающей костной ткани и надкостницы. Очаг деструкции при туберкулезе, как правило, располагается в губчатом веществе эпифиза, он небольших размеров, округлой формы без или с очень незначительной склеротической реакцией вокруг. Реакция надкостницы чаще отсутствует.
Гуммозный сифилис, наоборот, характеризуется множественными мелкими очагами деструкции продолговатой формы, располагающимися в корковом слое диафизов и сопровождающимися значительным реактивным утолщением коркового слоя за счет эндостального и периостального костеобразования.
Опухолевая деструкция. Деструкция на почве злокачественной опухоли характеризуется наличием сплошных дефектов вследствие разрушения всей костной массы как губчатого, так и коркового слоя в связи с инфильтрирующим ее ростом.
При остеолитических формах деструкция обычно начинается с коркового слоя и распространяется к центру кости, имеет смазанные, неровные контуры, сопровождается обрывом и расщеплением краевой компактной кости. Процесс в основном локализуется в метафизе одной кости, не переходит в другую кость и не разрушает замыкающую пластинку суставной головки, хотя эпифиз или его часть может быть расплавлена совсем. Сохранившийся свободный конец диафиза имеет неровный, изъеденный край.
Деструкция при остеобластическом или смешанном типе остеогенных сарком характеризуется сочетанием участков разрушения кости, которые отличаются наличием хаотической костной структуры с избыточным атипичным костеобразованием; проявляющимся округлой или веретенообразной тенью вокруг мало разрушенной основы кости. Основным признаком, свидетельствующим о злокачественном характере указанных опухолей, остается отсутствие резкой границы между участками деструкции и неизмененной костью, а также разрушение коркового слоя.
Много общего имеют остеолитические метастазы и миелома по картине деструктивного просветления, которое проявляется в виде округлых, резко очерченных дефектов кости и характеризуется множественностью и полиморфностью (разной величины) поражения.
Доброкачественные опухоли, анатомо-морфологически построенные из мягкотканного субстрата (хондромы, гемангиомы, фиброзные дисплазии и др.), рентгенологически проявляются также деструктивным симптомокомплексом. Однако здесь нет прямого и непосредственного разрушения кости патологической тканью, а имеется в сущности атрофия от давления тканью самой кости (фиброзной, хрящевой, сосудистой). Поэтому при указанных заболеваниях правомерно использование термина — «участки просветления», этим самым подчеркивается доброкачественность имеющегося процесса.
Участки просветления при доброкачественных опухолях указанного типа имеют овально-округлую правильную форму, однообразную структуру рисунка, ровные и отчетливо выраженные контуры, четко отграниченные от кости. Кортикальный слой опухоли является продолжением компактной кости здоровых участков; отсутствуют реактивные костные изменения в виде остеопороза в окружности опухоли и периостальные наслоения. Кортикальный слой кости в области опухоли может быть резко истончен, но он всегда сохраняет свою целостность. Если будет выявлен разрыв, перерыв его, то это часто является свидетельством злокачественного перехода и тогда правомерно предполагать истинную опухолевую деструкцию.
Рентгеновская семиотика заболеваний костей [В помощь начинающим]
Рентгеновское изображение различных заболеваний скелета представлено весьма немногочисленными скиалогическими симптомами. В то же время совершенно различные морфологические процессы могут давать одинаковое теневое отображение и, наоборот, один и тот же процесс в различные периоды своего течения дает разную теневую картину.
Следовательно, при анализе рентгенограммы теневую, т.е. скиалогическую, картину рентгеновского изображения необходимо трансформировать в симптомокомплекс морфологических изменений - в рентгеновскую семиотику.
- изменениями формы и величины кости;
- изменениями контуров кости;
- изменениями костной структуры.
Изменения формы и величины кости
Искривление кости (дугообразное, угловое, S -образное) - деформация, для которой обязательно искривление оси кости (в отличие от одностороннего утолщения); возникает при потере прочности кости, при изменении условий статической нагрузки, при ускоренном росте одной из парных костей по сравнению с другой, после сращения переломов, при врожденных аномалиях.
Рис. 1. Искривление плечевой кости при фиброзной дисплазии.
- удлинение - увеличение длинника кости, которое обычно происходит вследствие раздражения росткового хряща в период роста;
- укорочение - уменьшение длинника кости может быть следствием задержки ее роста в длину по той или иной причине, после сращения переломов с захождением или вклинением отломков, при врожденных аномалиях.
Рис. 2. Удлинение костей кисти (арахнодактилия).
Изменение объема кости
Утолщение кости - увеличение объема за счет образования нового костного вещества. Как правило, утолщение возникает в результате избыточного периостального костеобразования; реже - за счет внутренней перестройки (при болезни Педжета).
Утолщение может быть функциональным - в результате повышенной нагрузки на кость. Это - так называемая гипертрофия кости: рабочая - при занятиях физическим трудом или спортом и компенсаторная - при отсутствии парной кости или сегмента конечности (после ампутации). Патологическое утолщение - гиперостоз, возникающий вследствие какого-либо патологического процесса, сопровождающегося утолщением кости за счет функции надкостницы - периоста, поэтому его также можно назвать периостозом.
Рис. 3. Гиперостоз бедренной кости.
Гиперостоз - как правило, вторичный процесс. Причиной его может быть воспаление, травма, нарушение гормонального статуса, хроническая интоксикация (мышьяком, фосфором) и др. Первичный гиперостоз наблюдается при врожденном гигантизме.
Рис. 4. Гиперостоз и склероз большеберцовой кости (склерозирующий остеомиелит Гарре).
Истончение кости - уменьшение ее объема может быть врожденным и приобретенным.
Врожденное уменьшение объема называется гипоплазией.
Рис. 5. Гипоплазия бедренной кости и таза. Врожденный вывих бедра.
Приобретенное уменьшение объема кости представляет собой истинную костную атрофию, которая может быть эксцентрической и концентрической.
При эксцентрической атрофии рассасывание кости происходит как со стороны периоста, так и со стороны костномозгового канала, вследствие чего кость истончается, а костномозговой канал расширяется. Эксцентрическая атрофия кости обычно сочетается с остеопорозом.
При концентрической атрофии рассасывание кости происходит только со стороны периоста, а ширина костномозгового канала уменьшается за счет эностоза, вследствие чего соотношение поперечника кости и костномозгового канала остается постоянным.
Причинами атрофии может быть бездеятельность, давление на кость извне, нейротрофические нарушения и гормональные дисфункции.
Вздутие кости - увеличение ее объема при уменьшении костного вещества, которое может замещаться патологической тканью. Вздутие кости встречается при опухолях (обычно доброкачественных), кистах, реже при воспалениях (spina vintosa).
Рис. 6. Вздутие проксимального эпиметафиза локтевой кости (аневризматическая киста).
Изменения контуров кости
Контуры костей на рентгенограммах, в основном, характеризуются формой очертания (ровные или неровные) и резкостью изображения (четкие или нечеткие).
Нормальные кости имеют четкие и на большем протяжении ровные контуры. Только в местах прикрепления связок и сухожилий крупных мышц контуры кости могут быть неровными (зазубренными, волнистыми, шероховатыми). Эти места имеют строго определенную локализацию (дельтовидная бугристость плечевой кости, бугристость большеберцовой кости и т.п.).
Изменения костной структуры
- остеопороз,
- остеосклероз,
- деструкция,
- остеолиз,
- остеонекроз и секвестрация.
Кроме этого к патологическому изменению костной структуры следует отнести нарушение ее целостности при переломе.
- локальным или местным;
- регионарным, т.е. занимающим какую-либо анатомическую область (чаще всего область сустава);
- распространенным - на протяжении всей конечности;
- генерализованным или системным, т.е. охватывающим весь скелет.
Остеопороз - процесс обратимый, однако при неблагоприятных условиях, он может трансформироваться в деструкцию (см. ниже).
Рис. 7. Стопа. Сенильный остеопороз.
Рис. 8. Пятнистый остеопороз костей кисти (синдром Зудека).
- физиологическим или функциональным (в зонах роста костей, в суставных впадинах);
- в виде вариантов и аномалий развития (insula compacta, остеопойкилия, мраморная болезнь, мелореостоз);
- патологическим (посттравматическим, воспалительным, реактивным при опухолях и дистрофиях, токсическим).
Для рентгенологической картины остеосклероза характерна мелкопетлистая, груботрабекулярная структура губчатого вещества вплоть до исчезновения сетчатого рисунка, утолщение коркового слоя изнутри (эностоз), сужение костномозгового канала, иногда вплоть до полного закрытия его (эбурнеация).
Рис. 9. Остеосклероз большеберцовой кости при хроническом остеомиелите.
- диффузным или равномерным;
- очаговым.
- ограниченным;
- распространенным - на протяжении нескольких костей или целых отделов скелета;
- генерализованным или системным, т.е. охватывающим весь скелет (напр., при лейкозах, при мраморной болезни).
Рис. 10. Множественные очаги остеосклероза при мраморной болезни.
Деструкция - разрушение костной ткани с заменой ее на патологическую субстанцию.
В зависимости от характера патологического процесса деструкция может быть воспалительной, опухолевой, дистрофической и от замещения чужеродным веществом.
При воспалительных процессах разрушенная кость замещается гноем, грануляциями или специфическими гранулемами.
Опухолевая деструкция характеризуется замещением разрушенной костной ткани первичными или метастатическими злокачественными или доброкачественными опухолями.
При дегенеративно-дистрофических процессах (термин вызывает дискуссию) костная ткань замещается фиброзной или неполноценной остеоидной тканью с участками кровоизлияния и некроза. Это характерно для кистозных изменений при различных вариантах остеодистрофий.
Примером деструкции от замещения костной ткани чужеродным веществом является вытеснение ее липоидами при ксантоматозе.
Почти любая патологическая ткань поглощает рентгеновские лучи в меньшей степени, чем окружающая ее костная, и поэтому на рентгенограмме в подавляющем большинстве случаев деструкция кости выглядит как различное по интенсивности просветление. И только, когда в патологической ткани содержатся соли Ca, деструкция может быть представлена затемнением (остеобластический тип остеогенной саркомы).
Рис. 11. Множественные литические очаги деструкции (миеломная болезнь).
Рис. 11-a. Деструкция с высоким содержанием кальция в очаге поражения (скиалогически выглядит как затемнение). Остеогенная остеобластическая саркома.
Морфологическую сущность очагов деструкции может прояснить их тщательный скиалогический анализ (положение, число, форма, размеры, интенсивность, структура очагов, характер контуров, состояние окружающих и предлежащих тканей).
Остеолиз - полное рассасывание кости без последующего замещения другой тканью, вернее, с образованием фиброзной рубцовой соединительной ткани.
Остеолиз обычно наблюдается в периферических отделах скелета (дистальные фаланги) и в суставных концах костей.
На рентгенограммах остеолиз выглядит в виде краевых дефектов, что является основным, но, к сожалению, не абсолютным отличием его от деструкции.
Рис. 12. Остеолиз фаланг пальцев стопы.
Причиной остеолиза является глубокое нарушение трофических процессов при заболеваниях центральной нервной системы (сирингомиелия, табес), при поражении периферических нервов, при заболеваниях периферических сосудов (эндартериит, болезнь Рейно), при отморожениях и ожогах, склеродермии, псориазе, проказе, иногда, после травм (болезнь Горхэма).
Рис. 13. Остеолиз при артропатии. Сирингомиелия.
При остеолизе исчезнувшая кость никогда не восстанавливается, что так же отличает его от деструкции, при которой иногда возможна репарация, даже с образованием избыточной костной ткани.
Остеонекроз - омертвение участка кости.
Гистологически некроз характеризуется лизисом остеоцитов при сохранении плотного межуточного вещества. В некротизированном участке кости увеличивается удельная масса плотных веществ еще и за счет прекращения кровоснабжения, в то время как в окружающей костной ткани из-за гиперемии усилена резорбция. По причинам, вызывающим некротизацию костной ткани остеонекрозы можно разделить на асептические и септические некрозы.
Асептические остеонекрозы могут возникать от прямой травмы (перелом шейки бедра, оскольчатые переломы), при нарушениях кровоснабжения в результате микротравмирования (остеохондропатии, деформирующие артрозы), при тромбозах и эмболиях (кессонная болезнь), при внутрикостных кровоизлияниях (некроз костного мозга без некроза кости).
К септическим остеонекрозам относятся некрозы, возникающие при воспалительных процессах в кости, вызванных инфекционными факторами (остеомиелиты различной этиологии).
На рентгенограмме некротизированный участок кости выглядит более плотным по сравнению с окружающей его живой костью. На границе некротизированного участка прерываются костные балки и за счет развития соединительной ткани, отделяющей его от живой кости, может появляться полоса просветления.
Остеонекроз имеет такое же теневое изображение, как и остеосклероз - затемнение. Тем не менее, сходная рентгенологическая картина обусловлена различной морфологической сущностью. Дифференцировать эти два процесса иногда, а именно при отсутствии всех трех рентгенологических признаков некроза, можно только с учетом клинических проявлений и при динамическом рентгенологическом наблюдении.
Рис. 14. Асептический некроз головки правой бедренной кости. Болезнь Легга - Кальве - Пертеса.
- рассасыванию с образованием полости деструкции или формированием кисты;
- рассасыванию с замещением новой костной тканью - вживлением;
- отторжению - секвестрации.
Если рассосавшаяся кость замещается гноем или грануляциями (при септическом некрозе) или соединительной или жировой тканью (при асептическом некрозе), то образуется очаг деструкции. При так называемом колликвационном некрозе происходит разжижение некротических масс с образованием кисты.
В ряде случаев, при высокой регенераторной способности кости некротизированный участок подвергается рассасыванию с постепенным замещением его новой костной тканью (иногда даже избыточной), происходит так называемое вживление.
При неблагоприятном течении инфекционного процесса в кости происходит отторжение, т.е. секвестрация, некротизированного участка, который превращается, таким образом, в секвестр, свободно лежащий в полости деструкции, содержащий чаще всего гной или грануляции.
На рентгенограмме внутрикостный секвестр имеет все признаки, характерные для остеонекроза, с обязательным наличием полосы просветления, обусловленной гноем или грануляциями, окружающей, более плотный участок отторгнутой некротизированной кости.
В ряде случаев при разрушении одной из стенок костной полости небольшие секвестры вместе с гноем через свищевой ход могут выходить в мягкие ткани либо полностью, либо частично, одним концом, все еще находясь в ней (т.н. пенетрирующий секвестр).
В зависимости от локализации и характера костной ткани секвестры бывают губчатыми и кортикальными.
Губчатые секвестры образуются в эпифизах и метафизах трубчатых костей (чаще при туберкулезе) и в губчатых костях. Интенсивность их на снимках очень мала, они имеют неровные и нечеткие контуры и могут полностью рассасываться.
Кортикальные секвестры формируются из компактного слоя кости, на рентгенограммах имеют более выраженную интенсивность и более четкие контуры. В зависимости от размеров и расположения кортикальные секвестры бывают тотальными - состоящими из всего диафиза, и частичными. Частичные секвестры, состоящие из поверхностных пластинок компактного слоя, называются корковыми; состоящие из глубоких слоев, образующих стенки костного мозгового канала называются центральными; если секвестр образуется из части окружности цилиндрической кости, он носит название проникающего секвестра.
Рис. 15. Схема различных видов секвестров компактного костного вещества при остеомиелите. Длинная трубчатая кость в разрезе.
А, Б и В - частичные секвестры: А - корковый секвестр, Б - центральный секвестр, В - проникающий секвестр; Г- тотальный секвестр.
(Из книги Рейнберга С.А. Рентгенодиагностика заболеваний костей и суставов. - М.: Медицина, 1964)
Рис. 16. Секвестр диафиза локтевой кости.
Copyright © Журавлев Ю.Ю.
Все рентгенограммы и иллюстрации - за исключением оговоренных специально - из личного архива автора.
Доброкачественные образования костей
Опухоли костей - относительно редко встречающаяся патология. Доброкачественные образования чаще встречаются у лиц молодого возраста, как правило локализуются в трубчатых костях, при этом поражение нижних конечностей обнаруживается в два раза чаще чем верхних.
Современная классификация доброкачественных опухолей костей:
1) Костеобразующие опухоли: остеома, остеоид-остеома, остеобластома
2) Хрящеобразующие опухоли: хондрома, хондробластома, остеохондрома
3) Гигантоклеточная опухоль
4) Сосудистые опухоли: гемангиома, лимфангиома
5) Другие соеденительнотканные опухоли: липома, фиброма
6) Прочие опухоли и опухолеподобные поражения: нейрофиброма, одонтома, солитарная костная киста, аневризмальная костная киста, неоссифицирующая фиброма, эозинофильная гранулема, фиброзная дисплазия.
Диагностика опухолевых образований костей затруднена из-за отсутствия явных ранних симптомов – болевой синдром не выражен или отсутствует; рост опухоли отсутствует или очень медленный, деформация кости без изменения окружающих мягких тканей.
Возможности различных лучевых методов диагностики заболеваний скелета в настоящее время значительно расширились. Однако на первом этапе всем пациентам необходимо проводить классическую рентгенографию в стандартных проекциях, в зависимости от области интереса, поскольку этот метод является базовым и самым доступным, и позволяет практически во всех случаях получить необходимую информацию, поставить правильный диагноз, не используя дорогостоящие и малодоступные методики визуализации, такие как КТ и МРТ.
Для доброкачественных опухолей костей характерны такие общие рентгенологические признаки: четкие контуры, ободок склероза, часто вздутие кости, отсутствие периостальной реакции, медленный рост, солитарный характер поражения.
Различают губчатую остеому, остеому, состоящую из коркового и губчатого вещества, и остеому из сплошного компактного вещества. Первые два вида наблюдаются на длинных трубчатых костях, компактные остеомы поражают плоские кости черепа.
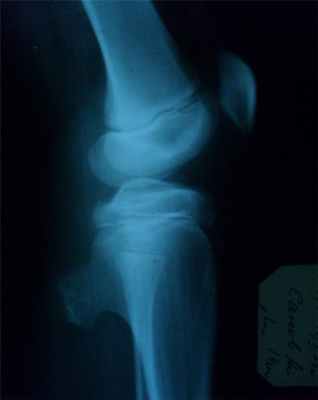
Рентгенодиагностика спонгиозной и медуллярной остеомы:
- остеома всегда солитарна,
- форма шаровидная, шиповидная,
- опухоль сидит на кости на широкой правильной ножке,
- корковый слой при остеоме не нарушен.
- контуры гладкие, ровные,
- губчатая сеть кости и опухоли непрерывно переходит друг в друга.
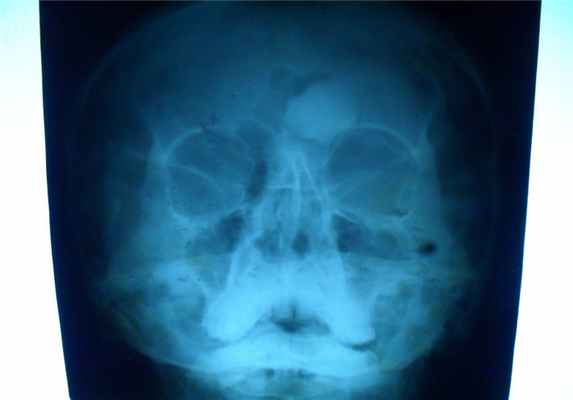
Рентгенодиагностика компактной остеомы:
- округлая, шаровидная или яйцевидная форма,
- опухоль дает гомогенную бесструктурную тень.
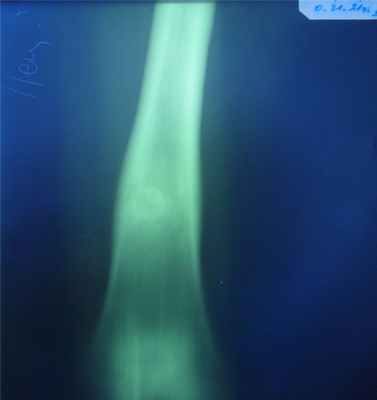
Остеоид-остеома
- мужской пол поражается в 4 раза чаще,
- наблюдается преимущественно в возрасте 10-20 лет,
- локализация: кортикальный слой диафизов длинных трубчатых костей (б/берцовая и м/берцовая), в позвоночнике – в области дуг или остистых отростков,
- морфологически – отграниченное образование, «гнездо» располагающееся в компактной, или губчатой костной ткани и окруженное широкой зоной склеротически уплотненной кости,
- обызвествление остеоидной ткани более выражено в центре очага поражения – картина «яйца в гнезде»: очаг деструкции - «гнездо» -округлая, овальная форма, небольшая величина (поперечник 0,5-1 см.); зона склеротического уплотнения костной ткани – четко отграничивает «гнездо» опухоли, по периферии переходит в неизмененную структуру кости.
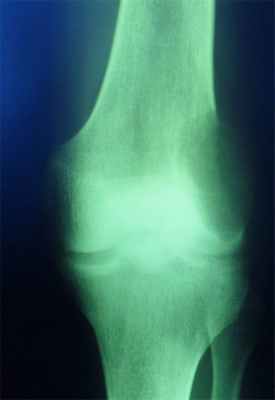
Остеохондрома
- кроме костной ткани содержит и хрящевую, покрывающую поверхность опухоли в виде шляпки,
- исходит из плечевой кости, из мета-эпифизов в области коленного сустава, в головке малоберцовой кости, грудной отдел позвоночника(исходит из дужек или отростков),
- опухоль сидит на широкой ножке и возвышается на кости в виде цветной капусты.
- поверхность ее бугристая, контуры резко очерчены,
- корковое вещество кости переходит на поверхность опухоли или выступает в середину нароста, рассыпаясь на отдельные костные прослойки, идущие в виде лучей к поверхности опухоли,
- рисунок ее не гомогенен, состоит из костных островков, веерообразных пучков и перегородок, лежащих среди светлого фона хряща,
- остеохондромы обладают высоким потенциалом озлокачествления.
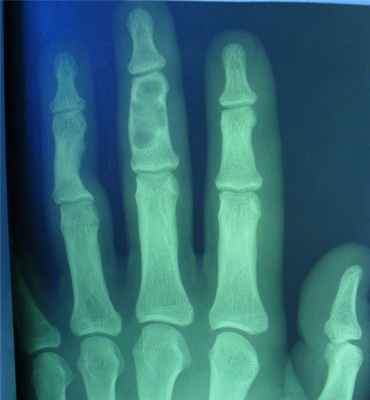
- поражаются фаланги, пястные, плюсневые, реже запястные кости, отростки позвонков, передние концы верхних ребер, тазовый скелет, грудина и весьма редко – длинные трубчатые периферические кости,
- в малых цилиндрических костях хондромы гнездятся в диафизах и эпифизах, в больших трубчатых – только в метафизарных костях,
- как правило хрящевые опухоли множественны и чаще всего наблюдаются в числе одного или нескольких на фалангах рук и пястных костях,
- чаще процесс двусторонний, но не симметричный.
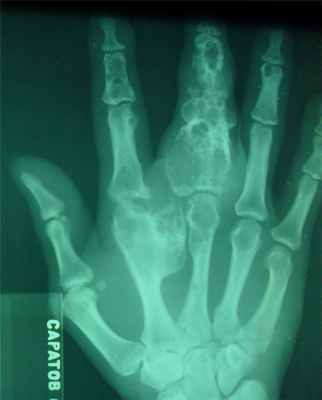
- опухоли шарообразны или овальны, расположены то центрально и вздувают кость изнутри, то эксцентрично и более поверхностно и связаны только с корковым веществом кости,
- опухоль состоит из прозрачного, хрящевого фона на котором видны островки, точечки из извести или костного вещества,
- наружные контуры гладкие и при доброкачественном течении не прерываются,
- на месте слияния опухолевых шаров костная перегородка иногда толстая, в других случаях истончена или отсутствует,
- при поражении эпифизарных хрящей приходится видеть торможение роста кости в длину или ее искривлении,
- нередко центрально расположенная хондрома осложняется патологическим переломом,
- корковый слой неравномерен и местами утолщен,
- при хондроме поверхность кости шероховата.
Гигантоклеточная опухоль
(остеобластокластома)
- состоит из клеток 2 типов- многоядерных гигантских и мелких одноядерных,
- поражаются люди в возрасте от 20 до 40 лет,
- локализация бедренная кость - дистальный конец, проксимальный конец б/берцовой кости, дистальный конец лучевой кости. Из плоских костей – тазовые кости и лопатка, очень редкая локализация в позвонках,
- одиночность и изолированность поражения,
- характерно расположение опухоли в эпиметафизраном отделе, который значительно вздут и деформирован, имеет вид крупнобугристого полушария, булавы,
- опухоль доходит до суставного хряща и обрывается,
- растет во всех направлениях, но главный рост происходит вдоль длинной оси кости в сторону с/3 диафиза кости,
- поперечник опухоли может увеличивать нормальный диаметр опухоли в 3-5 раз.
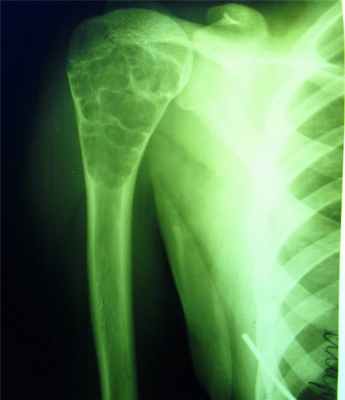
- ячеистый тип - опухоль состоит из отдельных камер, отделенных друг от друга полными и неполными перегородками (мыльные пузыри или неправильные соты),
- корковое вещество раздвигается, вздувается изнутри, истончается, надкостничных наслоений нет,
- при больших опухолях корковое вещество рассасывается и опухоль окружена со всех сторон тонкой скорлупой состоящая из стенок поверхностно расположенных ячеек.
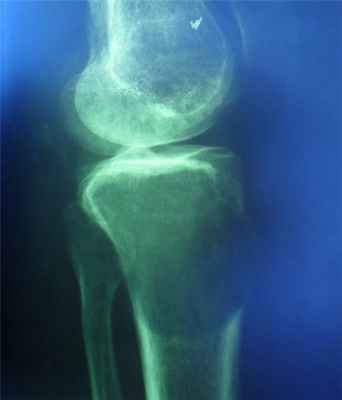
- остеолитический тип – полное отсутствие ячеистого или трабекулярного рисунка, дефект кости вполне гомогенен,
- краевой блюдцеобразный дефект,
- корковый слой на пораженном месте рассасывается, а на границе с дефектом корка заострена, не подрыта и не имеет никаких периостальных наслоений,
- контуры дефекта резкие,
- патологические переломы в 12% случаев.
Это сосудистая опухоль, исходит из костного мозга тех костей, которые содержат красный костный мозг, может наблюдаться в любом возрасте и не зависит от пола, излюбленная локализация тела позвонков и плоские кости черепа, протекают бессимптомно.
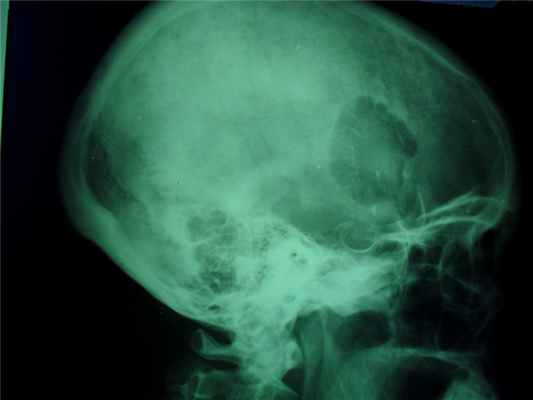
При локализации гемангиомы в плоских костях свода черепа происходит:
- вздутие кости и разрушение коркового слоя, надкостница приподнимается опухолью,
- характерен структурный рисунок – из центра опухоли к ее поверхности лучеобразно или веерообразно рассыпаются тонкие и более грубые костные балки.

Рентгенологическая картина гемангиом в позвонках:
- вместо нормальной структуры позвонка выступают вертикальноидущие, а подчас и единичные, горизонтальные, поперечные, грубые колонки и трабекулы,
- видны отдельные овальные или округлые просветления, окаймленные плотной костной границей,
- тело позвонка имеет вид вздувшегося бочонка, часто в процесс вовлекаются дужки.
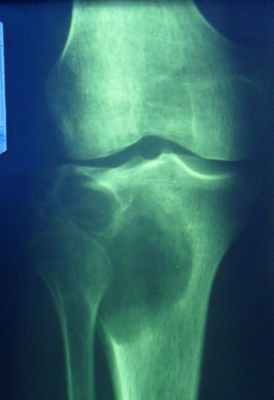
Фиброма
- вначале центральный очаг разрушения кости круглой формы, имеет бесструктурный гемогенный вид, окаймлен скорлупообразно истонченной костной коркой, без периостальной реакции,
- затем в центре опухоли появляется очаг обызвествления, связанный с периферией подчас радиарно расположенными линейными костными перемычками,
- возможны патологические переломы.
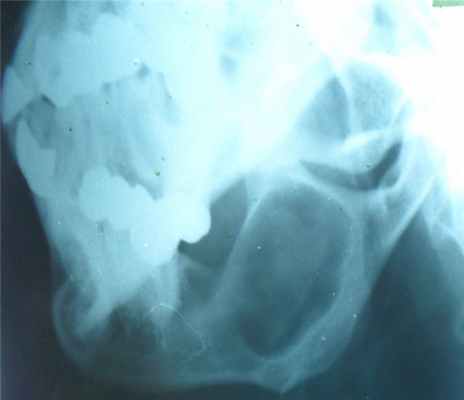
Адамантинома
- одонтогенное (зубное) эктодермальное происхождение, т.е. развивается из эмалевого органа и имеет типичное гистологическое строение,
- возникает в нижней челюсти, верхней челюсти, также в большеберцовой и локтевой костях,
- возникает в любом возрасте, но чаще у молодых людей (от 15 до 35 лет),
- очаг рассасывания костного вещества, растущий из глубины центральных участков нижней челюсти, корковый слой вздувается изнутри кнаружи и часто истончается,
- вначале дефект однородный, затем появляется крупная или мелкая ячеистость (за счет кистовидного перерождения опухолевой ткани).
Доброкачественные опухоли костей - патология, которой могут страдать и младенцы, и люди преклонного возраста. Большинство таких образований имеют благоприятный прогноз в плане качества жизни и малигнизации. Исключение здесь составляют случаи гигантоклеточной опухоли, которая способна к перерождению. Своевременное выявление и адекватное лечение позволяют избежать серьезного ухудшения здоровья пациента.
Остеома
Остеома — это вид доброкачественной опухоли, образующейся на костях. Она имеет благоприятное течение, растёт медленно, не становится злокачественной, не поражает соседние ткани. Появляется обычно в возрасте 5-20 лет.
Акции
Полное обследование на онкологические заболевания для мужчин и женщин.
Онкоконсилиум может потребоваться как при лечении в «СМ-Клиника», так и пациентам других медицинских учреждений с целью получения альтернативного мнения.
«СМ-Клиника» предоставляет своим пациентам предоперационное обследование со скидкой до 72%!
Консультация врача-хирурга по поводу операции бесплатно!
- Что такое остеома?
- Причины развития опухоли
- Симптомы заболевания
- Виды остеом
- Диагностика
- Лечение
- Возможные осложнения
- Профилактика
- Популярные вопросы
Причины возникновения
Существует две теории возникновения остеом: из остатков эмбрионального хряща или из периоста зрелой кости. В ряде случаев возникновение остеом связывают с перенесенными воспалительным процессом или травмой Источник:
Торопова И.А. Особенности клинического течения остеомы носа и околоносовых пазух / И.А. Торопова // Вестник РУДН. - Серия Медицина. - 2005. - № 1(29). - С. 95-97. .
Считается, что развитию остеом также способствуют:
- травмы;
- переохлаждение;
- воспаление и перенесенные инфекции;
- некоторые заболевания (ревматизм, подагра, сифилис);
- генетическая предрасположенность.
Симптомы
Симптоматика опухоли зависит от того, в каком месте она расположена. Но выделяется ряд клинических признаков:
- находится на плоских, трубчатых костях, позвонках, в стенках придаточных пазух носа, на поверхности черепа;
- неподвижность;
- плотность;
- с гладкой поверхностью;
- с чёткими границами;
- не болит при надавливании.
Остеома может долго не давать о себе знать и не мешать, но если она вырастает слишком большой, то начинает давить на соседние ткани и кости, от чего появляется соответствующая симптоматика:
- болевые ощущения;
- если опухоль находится в носовых придаточных пазухах, опущение века (птоз), ухудшение зрения и т.д.
- проблемы с памятью, эпилепсия (при расположении на внутренней поверхности черепа);
- хромота (при локализации на костях ног);
- кровотечения из носа, трудности с дыханием (если опухоль находится в районе гайморовой пазухи).
Таблица симптоматики, в зависимости от расположения опухоли
Расположение опухоли
Описание симптомов
Задняя стенка лобной пазухи
Непреходящие головные боли, повышенное внутричерепное давление
Нижняя стенка лобной пазухи
Заметное невооруженным глазом выпячивание глазного яблока
Затрудненное дыхание через нос, отсутствие обоняния, двоение в глазах, опущение века, выпячивание глазного яблока, ухудшение зрения
Ухудшение зрения, боль
Головные боли, ухудшение памяти, повышение внутричерепного давления, судороги
Частые головные боли, эпилептические припадки
Бедренная, таранная, большеберцовая кости
Непривычная походка, опухлость ног, боли в мышцах во время ходьбы
Височная и теменная кости
Только эстетический дефект, неприятных симптомов нет
Опухоль мешает нормально ходить
Боль за грудиной
Разновидности остеом
В зависимости от происхождения остеомы бывают:
- Гетеропластические – формируются из соединительной ткани. Сюда относятся остеофиты. Обнаруживаются не только на костях, но в мягких тканях и органах – в диафрагме, местах крепления сухожилий, оболочках сердца и др.
- Гиперпластические – формируются из костной ткани. В эту группу входят остеоидные остеомы и остеомы.
Рассмотрим подвиды, которые относятся к двум основным группам.
1) Внутренние и наружные остеофиты.
- Внутренние называются "эностозы", они вырастают в канал костного мозга. Обычно одиночные, кроме остеопойкилоза. Не дают симптомов и обычно случайно обнаруживаются, когда человеку делают рентгенографию.
- Наружные называются "экзостозы". Они вырастают на поверхности костей, могут появляться без причины или из-за определенных патологических процессов. Беспричинные экзостозы обычно появляются на костях черепа, лицевых и тазовых костях. Могут не давать симптоматики и быть только эстетическим дефектом либо давить на соседние органы. В некоторых случаях случается перелом ножки экзостоза и происходит деформация костей.
2) Остеома – не отличается по структуре от костной ткани, обнаруживается обычно на лицевых и черепных костях, включая придаточные пазухи носа. Костная остеома в два раза чаще диагностируется у мужчин, в зоне лицевых костей – в три раза чаще. Почти всегда это одиночные опухоли, однако при болезни Гарднера могут вырастать множественные образования на длинных трубчатых костях. Безболезненны, не дают симптомов, но при сдавливании соседних структур появляется различная симптоматика. Отдельно выделяют множественные врожденные остеомы черепных костей, которые сочетаются с другими пороками развития.
3) Остеоидная остеома – высокодифференцированная костная опухоль. Однако имеет другую структуру – состоит из богатых сосудами элементов остеогенной ткани, зон разрушения костной ткани, костных балочек. Обычно бывает не боли 1 см в диаметре. Это частое заболевание, составляющее примерно 12% от всех доброкачественных костных опухолей.
Диагностика опухоли
Чтобы установить, что опухоль действительно является остеомой, проводятся следующие процедуры:
- рентген;
- компьютерная томография;
- магнитно-резонансная томография;
- риноскопия носа;
- гистологическое исследование части ткани опухоли.
Врач во время диагностики должен определить:
- степень функциональности пораженной конечности или ткани;
- болезненность опухоли при надавливании;
- скорость роста новообразования путем соотношения его размеров и длительности присутствия патологии у пациента;
- месторасположение остеомы.
Основной способ диагностики – рентгенография. На снимке это будет выглядеть как однородная по структуре округлая опухоль с четкими границами. Остеоидная остеома на снимке представляет собой нечеткий дефект – очаг деструкции.
- Рентгенография позволяет узнать: месторасположение остеомы в кости, строение опухоли, степень деструкции кости, на которой находится новообразование, – а также определить, единичная опухоль или это множественное разрастание.
- Доброкачественность опухоли подтверждается медленным ростом, правильной структурой и геометрией, четким контуром, минимальным обызвествлением.
- Также назначается анализ крови, потому что формула крови имеет большое значение.
- При очень маленьких остеомах рентгенография не информативна, поэтому проводится компьютерная томография, позволяющая визуализировать малейшие детали структуры опухоли и замерить размеры деструкции.
- В обязательном порядке проводится диффдиагностика с хроническим абсцессом Броди, рассекающим остеохондрозом, остеопериоститом, склерозирующим остеомиелитом, остеогенной саркомой. Это касается остеоидных остеом.
Лечение остеом
Если опухоль не причиняет больному неудобств, то специалисты медицинского центра "СМ-Клиника" рекомендуют наблюдательную тактику. Если небольшая остеома останавливается в росте, то ее не нужно лечить и удалять.
Лечение остеомы проводится только хирургическим путём. Показания к удалению следующие:
- слишком большой размер;
- боли, вызванные остеомой;
- косметический дефект.
Удаление проводится, если остеома сдавливает соседние органы, причиняя боль и дискомфорт, является эстетическим дефектом, меняет форму костей, вызывает сколиоз, ограничивает подвижность человека, провоцирует болевой синдром. Чаще всего специалисты центра "СМ-Клиника" удалению подлежат опухоли на пазухах носа, челюстях, в слуховых проходах, на бедренных и коленных суставах.
Подготовка к операции стандартная. Это анализы крови и мочи, ЭКГ, флюорография, консультации с терапевтом и анестезиологом. Вмешательство проводится под общим наркозом, в стационаре нужно провести от 1 до 3 дней, в зависимости от объема проведенной операции.
В «СМ-Клиника» работают одни из лучших челюстно-лицевых хирургов и нейрохирургов, которые проводят минимально травматичные операции с применением современных техник и инструментов.
В ходе операции рассекаются мягкие ткани, доступ может быть наружным и внутренним – через слизистые оболочки рта и носа. Удаляется опухоль и часть мягких и костных окружающих ее тканей, чтобы избежать рецидива.
Основные способы удаления:
- кюретаж – наружный доступ, удаление опухоли, выскабливание очага новообразования;
- полное удаление – показано при остеомах в клиновидной пазухе;
- эндоскопическое удаление – проводится при малых размерах опухолей и сложностях доступа к ним, обязательно применяется КТ для контроля над ходом вмешательства, длительность операции – около двух часов.
Если удаление было проведено не полностью, то в 10% случаев возникает рецидив. Поэтому важно обращаться в надежную клинику и к опытному хирургу.
Еще один метод удаления остеом – выпаривание лазером. На опухоль направляется лазерный луч, который фактически выжигает ее. Обычно эта методика применяется при небольших новообразованиях.
Возможные риски, связанные с остеомами
Обычно опухоли не мешают больным, и они никогда не становятся злокачественными. Осложнения бывают, когда остеома давит на соседний орган или мягкие ткани. Тогда появляется ярко выраженная симптоматика, и появляется необходимость оперировать пациента. Самое серьезное осложнение остеомы – это абсцесс мозга.
Восстановление
После проведения операции по удалению опухоли, больному необходим период реабилитации в стационаре под наблюдением врачей для предотвращения возможных осложнений в виде инфекций. Также пациенту показана специальная диета с повышенным содержанием кальция для ускорения процесса регенерации тканей.
Профилактика
Специальных профилактических мер по предотвращению появления остеомы не существует. Врачи рекомендуют ежегодно делать рентген, чтобы своевременно выявить опухоль и при необходимости удалить.
Специалисты хирургического отделения медицинского центра "СМ-Клиника" успешно проводят операции по удалению различных видов остеом. Если вы заметили уплотнение на какой-либо кости, обратитесь к специалисту, который поставит диагноз и оперативно назначит лечение.
Специальной профилактики этой болезни нет. Основной причиной возникновения остеом считается генетическая предрасположенность.
- избегать травм;
- своевременно вылечивать болезни опорно-двигательного аппарата;
- проходить обследование при выявлении любых новообразований неясного происхождения.
Популярные вопросы
Нет. Остеома – доброкачественная опухоль. Она может вызывать неблагоприятные для здоровья последствия для здоровья, если прорастает в полость черепа. Но вероятность перерождения в рак близка к нулю.
Причины появления опухоли неизвестны. Установлена роль наследственной предрасположенности. Если у ваших родственников диагностирована остеома, у вас она появится с большей вероятностью, чем в среднем в популяции. Пусковым фактором роста остеомы может быть травма кости или острый воспалительный процесс. Существует также теория пороков внутриутробного развития. Поводом для её возникновения стал тот факт, что остеома чаще всего развивается на стыке лобной и решётчатой кости, где развиваются мембранные и хрящевые ткани во время эмбриогенеза.
Опухоль растёт очень медленно. В большинстве случаев она не опасна. Удаляют только клинически значимые остеомы, которые могут прорасти в орбиту или кости черепа. Операция также может проводиться по эстетическим показаниям.
- Кудайбергенова С.Ф. Остеома носовой полости / С.Ф. Кудайбергенова [и др.] // Вестник КАЗНМУ. - 2012. - № 2. - С. 92-93.
- Торопова И.А. Особенности клинического течения остеомы носа и околоносовых пазух / И.А. Торопова // Вестник РУДН. - Серия Медицина. - 2005. - № 1(29). - С. 95-97.
Михайлов Алексей Геннадьевич оперирующий онколог, врач высшей квалификационной категории, к.м.н. стаж: 21 год
Информация в статье предоставлена в справочных целях и не заменяет консультации квалифицированного специалиста. Не занимайтесь самолечением! При первых признаках заболевания необходимо обратиться к врачу.
Читайте также:
