Гипертензивное внутричерепное кровоизлияние на КТ, МРТ
Добавил пользователь Евгений Кузнецов Обновлено: 17.01.2026
Диагностика стадии внутричерепного кровоизлияния по КТ, МРТ
а) Терминология:
1. Сокращения:
• Внутримозговая гематома (ВМГ)
2. Синонимы:
• Внутрипаренхиматозное кровоизлияние
б) Визуализация:
1. Общие характеристики стадии внутричерепного кровоизлияния:
• Лучший диагностический критерий:
о Гиперденсное (50-70 HU) объемное образование на КТ; перифокальный отек развивается в течение первых нескольких дней
о Созревание гематомы в центре (в ядре) происходит более медленно, чем на периферии
о МРТ: стадирование внутричерепного кровоизлияния основано на характеристиках сигнала на Т1- и Т2-ВИ
о МРТ также чувствительна, как и КТ в острейшей стадии и более чувствительна в подострой и хронической
• Локализация:
о Супратенториальная > инфратенториальная локализация
• Размеры:
о От почти микроскопических до очень больших; одиночные >> множественные
• Морфология:
о Овоидная форма; большие гематомы имеют более неправильную форму и гетерогенную плотность
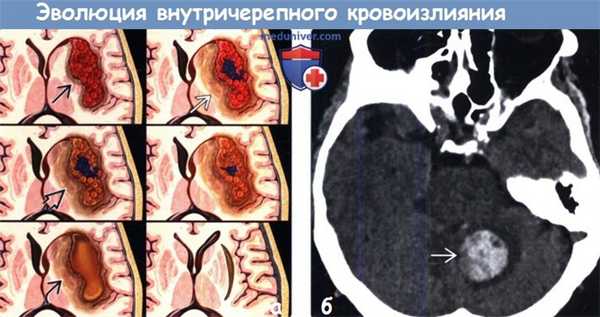
(а) На рисунке аксиального среза показана эволюция внуnрипаренхиматозного кровоизлияния - от острейшей (внутриклеточный окси-Hb) до острой стадии (внутриклеточный деокси-Hb, перифокальный отек). Ранняя и поздняя подострые стадии (интра- и экстрацеллюлярный мет-Hb соответственно) сменяются хронической с образованием кистозной полости с отложением гемосидерина.
(б) Бесконтрастная КТ, аксиальный срез: у пациента с артериальной гипертензией в мозжечке определяется гиперденсное объемное образование, представляющее собой кровоизлияние, с минимальным перифокальным отеком.
4. Рекомендации по визуализации:
• Лучший инструмент визуализации:
о Первичная диагностика: бесконтрастная КТ или МРТ
о Стадирование/исследование в динамике: МРТ, МР-ангиография/МР-венография или КТ-ангиографи/КТ-венография
о Ангиография при отсутствии выявленной причины
(а) МРТ, Т2-ВИ, аксиальный срез: крупное гипертензивное кровоизлияние в базальные ганглии левого полушария, находящееся в ранней подострой стадии, поскольку имеет преимущественно гипоинтенсивный сигнал и окружено перифокальным отеком. Передние отделы гематомы имеют гиперинтенсивный сигнал, что свидетельствует о их более острой стадии.
(б) MPT, SWI, аксиальный срез: гипоинтенсивное кровоизлияние ЕЯ и другие множественные очаги магнитной восприимчивости (вследствие отложения гемосидерина), свидетельствующие о давних кровоизлияниях вследствие артериальной гипертензии. (а) MPT, Т1-ВИ, аксиальный срез: у пациента с амилоидной ангиопатией определяются два кровоизлияния: кровоизлияние в острейшей (изоинтенсивный сигнал) и острой/ранней подострой (гиперинтенсивный сигнал) стадии локализующееся в левой височной доле, а также кровоизлияние в поздней подострой стадии (гиперинтенсивный сигнал), локализующееся в правой височной доле.
(б) МРТ, Т2-ВИ, аксиальный срез: гетерогенный гиперинтенсивный сигнал от участка гематомы в острейшей стадии, а также гипоинтенсивный сигнал от участка гематомы в острой/ранней подострой стадии Кровоизлияние в поздней подострой стадии имеет гиперинтенсивный на Т1 - и Т2-ВИ сигнал. (а) МРТ, выполненная через 21 час после первичного исследования, ДВИ, аксиальный срез: выявляется, что сигнал на ДВИ в большей степени определяется Т2 эффектами: эффект Т2 «просвечивания» в правом кровоизлиянии, находящемся в подострой стадии, и эффект Т2 «затемнения» в гематоме, находящейся в острой/ранней подострой стадии.
(б) МРТ, карта ИКД, аксиальный срез: сигнал на ДВИ в большей степени определяется Т2 эффектами. Только гематома в острой/ранней подострой стадии имеет гипоинтенсивный на карте ИКД сигнал, в то время как повышение диффузии отмечается в кровоизлиянии в поздней подострой стадии, локализующимся в правой височной доле.
в) Дифференциальная диагностика внутричерепного кровоизлияния:
1. Жиросодержащие образования:
• Липома, дермоидная киста
• Имитируют подострую ВМГ (↑ Т1-ВИ, ↑ Т2-ВИ)
• Артефакт химического сдвига, отсутствие отека, потеря интенсивности сигнала на последовательности с подавлением сигнала от жира помогают подтвердить диагноз
2. Кальцифицированные поражения:
• Бляшка в твердой мозговой оболочке, тромбированная аневризма, менингиома
• Гипоинтенсивный сигнал на Т2-ВИ и GRE, вариабельный на Т1-ВИ
3. Скопления белоксодержащей жидкости:
• Умеренно гиперинтенсивный сигнал на Т1-ВИ, гипоинтенсивный на Т2-ВИ
• Коллоидная киста, киста кармана Ратке, краниофарингиома
г) Патология:
1. Общие характеристики стадии внутричерепного кровоизлияния:
• Этиология
о Очень часто: артериальная гипертензия (АГ), церебральная амилоидная ангиопатия, травма, геморрагические сосудистые мальформации
о Часто: инфаркт с реперфузией, коагулопатия, гематологические нарушения, злоупотребление наркотическими средствами, опухоли (глиома, метастазы)
о Менее часто: тромбоз синусов твердой мозговой оболочки, эклампсия, эндокардит с септической эмболией, грибковая инфекция (аспергиллез, мукоромикоз), энцефалит
• Генетика:
о ВЧГ может возникать спорадически или входить в состав семейных синдромов (семейная ЦАА, семейные кавернозные мальформации)
• Ассоциированные аномалии:
о Вазогенный отек формируется быстро, пик его выраженность пятый день
о Возможно вскрытие гематомы в желудочки/субарахноидальное пространство
2. Стадирование и классификация стадии внутричерепного кровоизлияния:
• Согласованное определение стадий эволюции гематомы на МРТ отсутствует:
о Острейшая стадия: < 24 часов; острая стадия - 1 -3 дня; ранняя подострая стадия - 3-7 дней; поздняя подострая стадия - 1-2 недели; хроническая стадия - >1 месяца
3. Макроскопические и хирургические особенности:
• Острая - ранняя подострая стадии: заполненная кровью полость, окруженная вазогенным отеком, воспалением
• Ранняя подострая-ранняя хроническая стадии: организованный тромб, васкуляризованная капсула
• Поздняя хроническая стадия: гемосидериновый рубец с глиозом
4. Микроскопия:
• Непосредственно после начала кровоизлияния:
о Жидкая гематома с высоким содержанием воды; 95-98% окси-Hb
• Острейшая стадия:
о Эритроциты содержат диамагнитный окси-НЬ
о Высокое содержание воды (↑ сигнал на Т2-ВИ и ↓ на Т1-ВИ)
о Начальное появление вазогенного отека по периферии
• Острая стадия:
о Деокси-Hb в интактных эритроцитах:
- Парамагнитный деокси-Hb с четырьмя неспаренными электронами в интактных эритроцитах обусловливает градиент поля по обе стороны от клеточной мембраны → ↓ сигнала на Т2-ВИ и GRE
- Недоступность парамагнитного центра Hgb для молекул воды → отсутствие укорочения Т1
о Выраженный отек
• Ранняя подострая стадия:
о Окислениется деокси-Hb в интактных эритроцитах до парамагнитного мет-Hb, имеющего 5 неспаренных электронов:
- Индуцированный восприимчивостью градиент по обе стороны от клеточной мембраны → гипоинтенсивный на Т2-ВИ и GRE сигнал
о Начало формирования мет-Hb от периферии гематомы к центру → изначальная визуализация гиперинтенсивного сигнала на Т1-ВИ по краям гематомы
• Поздняя подострая - ранняя хроническая стадия:
о Лизис эритроцитов → высвобождение мет-Hb в межклеточное пространство → потеря градиента по обе стороны от мембраны эритроцита:
- Потеря магнитной неоднородности и повышение содержания воды → ↑ интенсивности сигнала на Т2-ВИ и FLAIR
о Стойкое диполь-дипольное взаимодействие → укорочение Т1
о Снижение отека и масс-эффекта
• Хроническая стадия:
о Поглощение макрофагами лизированных эритроцитов и тромба
о Преобразование мет-Hb в ферритин и гемосидерин
о Резидуальные кисты, щелевидные дефекты мозговой ткани с гемосидериновым рубцом сохраняются на неопределенный срок в областях с интактным гематоэнцефалическим барьером
о Разрешение отека, воспалительных изменений
д) Клиническая картина стадии внутричерепного кровоизлияния:
1. Проявления:
• Наиболее частые признаки/симптомы:
о АГ (90%), рвота (50%), i сознания (50%), головная боль (40%), судороги (10%)
• Клинический профиль:
о АГ, ↑ возраст являются наиболее важными факторами риска: о Увеличение доли ВМГ, ассоциированных с антикоагулянтной терапией
2. Демография:
• Заболеваемость:
о 30/100000 (США); 37/100000 (Европа)
• Возраст:
о Риск увеличивается с возрастом (средний возраст- 63 [США], 70 [Европа])
• Пол:
о Мужчины < 65 лет имеют в 3,4 раза более высокий риск; >65 лет: нет существенных гендерных различий
• Этническая принадлежность:
о Более высокий риск внутричерепных кровоизлияний отмечается у афро-американцев (риск в 3.8 раза выше) и латиноамериканцев (риск в 2,6 выше) по сравнению с кавказцами
3. Течение и прогноз:
• Одно или более повторных кровоизлияний в 1/4 случаев: о Повторное кровоизлияние: повышенная смертность:
- В 70% случаев смерть возникает при 2-м или 3-м внутричерепном кровоизлиянии
• Прогноз зависит от размеров, начального уровня сознания и локализации гематомы:
о Более высокая смертность отмечается при локализации кровоизлияния в структурах задней черепной ямки и долях больших полушарий, чем при глубоких кровоизлияниях с кровотечением
о Расширение желудочковой системы: более высокий уровень смертности при долевом кровоизлиянии, но более низкий - при таламическом кровоизлиянии
о Внутримозговая гематома (ВМГ) при терапии варфарином коррелирует с более высокой смертностью (в два раза больше после трех месяцев)
• 20% независимых - после шести месяцев
4. Лечение:
• Хирургическая эвакуация гематомы при необходимости
е) Диагностическая памятка. Советы по интерпретации изображений:
• МРТ является более чувствительным и более точным в стадировании ВЧГ методом
• Большая зона окружающего вазогенного отека чаще наблюдается при новообразовании
• Выраженная гетерогенность острой гематомы на КТ является предиктором роста гематомы в объеме и ↑ смертности
• Симптом «водоворота», экстравазация контрастного вещества и контрастирование гематомы указывают на ее рост в объеме и высокую вероятность летального исхода
• Граница раздела жидкость-жидкость: вопрос о наличии у пациента коагулопатии
Гипертензивное внутричерепное кровоизлияние на КТ, МРТ
а) Терминология:
• Гипертензивное внутричерепное кровоизлияние (гВЧК)
• Острое нетравматическое внутримозговое кровоизлияние (ВМК), обусловленное системной артериальной гипертензией
• Вторая наиболее частая причина инсульта
б) Визуализация гипертензивного внутричерепного кровоизлияния (гВЧК):
• Скрининговый метод = бесконтрастная КТ у пациентов с АГ
• КТ: округлой или овальной формы гиперденсная острая гематома:
о Стриатокапсулярная область: скорлупа/наружная капсула (60-65%)
о Таламусы (1 5-25%)
о Мост, мозжечок (10%)
• Мультифокальные «микрокровоизлияния» (1-5%)
• Гетерогенная плотность (коагулопатия, активное кровотечение)
• Другие находки: внутрижелудочковое распространение, масс-эффект, гидроцефалия, вклинение структур мозга
• Интенсивность МР сигнала (зависит от давности гематомы):
о Острейшая стадия (< 24 часов): изо-гипо на Т1 -ВИ/гипер- на Т2-ВИ
о Острая стадия (1-3 дней): изо-гипо на Т1 -ВИ/гипо- на Т2-ВИ
о Подострая стадия (дни): гипер- на Т1-ВИ/ гипо-гипер- наТ2-ВИ о Хроническая стадия (недели-месяцы): гипер- на Т1-ВИ/гипо- на Т2-ВИ
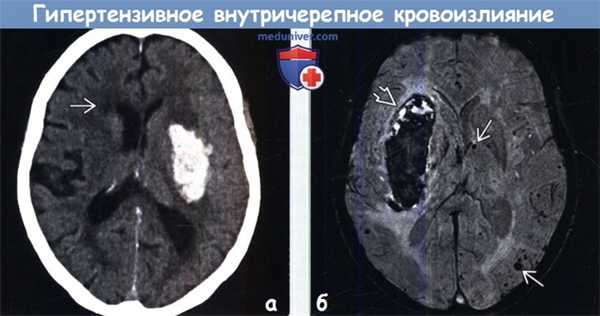
(а) КТ, аксиальный срез: у женщины 61 года, страдающей артериальной гипертензией, отмечается классическая картина кровоизлияния в базальные ганглии слева, включая скорлупу и наружную капсулу (стратокапсулярная зона). Обратите внимание на понижение плотности в перивентрикулярных зонах, что, вероятно, отражает хроническую ишемию в области кровоснабжения мелких артерий.
(б) MPT, SWI, аксиальный срез: в области базальных ганглиев справа определяется крупное гипертензивное кровоизлияния, а также множественные очаги артефакта восприимчивости В от участков отложения гемосидерина, отражающие множественные гипертензивные микрокровоизлияния. (а) Рисунок аксиального среза: классическое острое гипертензивное кровоизлияние в базальные ганглии/наружную капсулу с прорывом в боковой желудочек. Кроме того, кровоизлияние распространяется и в III желудочек через отверстие Монро.
(б) КТ-ангиография, корональный срез: у молодого пациента с кровоизлиянием в базальные ганглии справа определяется смещение лентикулостриарных артерий медиально по сравнению с нормальным их расположением слева Симптома точки не определяется, что говорит об отсутствии активного кровотечения. Также не отмечается какой-либо сосудистой аномалии.
в) Дифференциальная диагностика:
• Церебральная амилоидная ангиопатия
• Новообразование с геморрагическим компанентом
• Коагулопатия
• Тромбоз глубоких вен головного мозга
• Наркомания (особенно в молодом возрасте)
• Сосудистая мальформация (редко встречается у пожилых людей)
г) Клиническая картина гипертензивного внутричерепного кровоизлияния (гВЧК):
• АГ является наиболее важным фактором риска развития всех видов инсульта
• гипертензивное внутричерепное кровоизлияние (гВЧК) составляет 10-15% от всех инсультов
• 40-50% нетравматических ВМК являются гВЧК
• АГ является наиболее частой причиной спонтанного ВЧК у пациентов 45-70 лет
• 10-15% пациентов, страдающих артериальной гипертензией и перенесших спонтанное ВЧК, имеют аневризму или АВМ
Диагностика спонтанного внутричерепного кровоизлияния по КТ, МРТ
а) Терминология:
1. Синонимы:
• Первичное внутрипаренхиматозное кровоизлияние (пВПК), геморрагический инсульт
2. Определение:
• Острое нетравматическое внутричерепное кровоизлияние (ВЧК):
о Этиология часто изначально неизвестна
1. Общие характеристики спонтанного внутричерепного кровоизлияния:
• Лучший диагностический критерий:
о Острое нетравматическое внутримозговое кровоизлияние
• Локализация:
о Варьирует в зависимости от этиологии:
- Артериальная гипертензия (АГ): глубокое серое вещество (базальные ганглии, таламус), мост, полушария мозжечка
- Амилоидная ангиопатия: лобарное кровоизлияние
- Артериовенозная мальформация (АВМ): любая локализация
- Кавернозная мальформация: любая локализация, часто в стволе головного мозга
- Тромбоз венозного синуса твердой мозговой оболочки: подкорковое белое вещество (БВ), прилежащее к окклюзированному синусу
- Новообразование: любая локализация, часто в области задней черепной ямки
• Размеры:
о От субсантиметровых «микрокровоизлияний» до массивных внутричерепных кровоизлияний (ВЧК)
• Морфология:
о Типична округлая или овальная форма; часто неправильная форма при больших размерах
о Типичные признаки при развитии на фоне АГ и амилоидной ангиопатии:
- Острая внутримозговая гематома
- Множественные подострые/хронические «микрокровоизлияния» в глубоком сером веществе (АГ > амилоидная ангиопатия) и/или подкорковом белом веществе (амилоидная ангиопатия > АГ)
- Микрокровоизлияния часто выявляются только на GRE или SWI
(а) КТ, аксиальный срез: у мужчины 73 лет определяется острое кровоизлияние в лобную и теменную доли. При МРТ наблюдалось накопление контрастного агента подлежащей тканью, а при биопсии было выявлено метастатическое поражение мозговой ткани (первичная опухоль - меланома).
(б) Макропрепарат, аксиальный срез через средние отделы мозжечка: острое спонтанное внутрипаренхиматозное кровоизлияние. Обратите внимание на атеросклеротическое поражение основной артерии. У этого пациента с артериальной гипертензией не было выявлено какого-либо органического поражения, которое могло бы являться причиной кровоизлияния. (а) Бесконтрастная КТ, аксиальный срез: выявляемые изменения по-видимому являются примером классического гипертензивного стриатокапсулярного кровоизлияния с внутрижелудочковым распространением У этого пациента молодого возраста необходимо определение этиологии кровоизлияния, причина ми которого могут являться злоупотребление наркотическими средствами, а также сосудистые аномалии.
(б) ЦСА правой внутренней сонной артерии, передняя прямая проекция: в области базальных ганглиев справа определяется аваскулярное объемное образование (гематома) с аксиальным смещением передней мозговой артерии. Визуализируется скопление аномальных артерий (АВМ), получающих питание из крупной передней хороидальной артерии.
2. КТ при спонтанном внутричерепном кровоизлиянии:
• Бесконтрастная КТ:
о Острое гиперденсное округлое/эллиптическое объемное образование
о Может иметь смешанную плотность: изо-/гиперденсное образование
о Может иметь границу раздела жидкость-жидкость:
- Коагулопатия
- Активное кровотечение
- Кровотечение в кистозное образование
о Зона низкой плотности по периферии (отек)
о Кровоизлияние в глубокие структуры (базальные ганглии) может прорываться в желудочки
• КТ-ангиография:
о Часто неинформативна
о ± причинная сосудистая мальформация (АВМ, аневризма)
о Выполните поиск тромбоза венозных синусов
4. Ангиография:
• ЦСА, изменений часто не выявляется:
о Выполните поиск окклюзии синуса твердой мозговой оболочки, «сосудов с застоем крови» (тромбированные АВМ)
5. Рекомендации по визуализации спонтанного внутричерепного кровоизлияния:
• Лучший инструмент визуализации: о Скрининг: бесконтрастная КТ:
- При АГ в сочетании со стриато-капсулярной гематомой → остановиться
- Рассмотрите выполнение КТ-ангиографии для исключения сосудистых аномалий
о Стандартный МРТ протокол (включая Т2*, SWI, ДВИ)
- При отсутствии явной причины кровотечения или атипичных признаках на КТ
- При выявлении на Т2* мультифокальных «черных точек» → остановиться
- Постконтрастные Т1-ВИ для выявления опухолевого поражения
- Выявление сосудистого генеза при стандартном исследовании → КТ-/МР-ангиография
о Наблюдение: повторите МРТ при неясной этиологии ± ЦСА при отрицательных результатах МР-/КТ-ангиографии
• Советы по протоколу исследования
о Атипичная гематома или неясный анамнез: МРТ (включая Т2*, SWI, ДВИ, постконтрастные Т1-ВИ)
о При подозрении на венозный инфаркт используйте МР-венографию
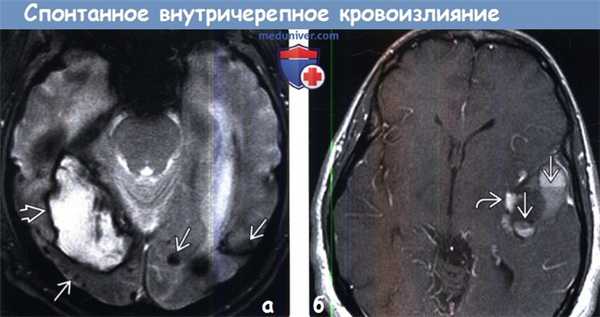
(а) MPT, GRE, аксиальный срез: крупное кровоизлияние в правую затылочную долю, а также множественные очаги артефакта восприимчивости или «выцветания» изображения, отражающие отложение гемосидерина у этого пожилого пациента с церебральным амилоидозом.
(б) МРТ, постконтрастное Т1-ВИ, аксиальный срез: в левой височной доле определяется долевая внутримозговая гематома. Обратите внимание на границы раздела жидкость-жидкость в гематоме, образующиеся вследствие активного кровотечения. Более интенсивно контрастированный участок в области борозды отражает псевдоаневризму.
в) Дифференциальная диагностика спонтанного внутричерепного кровоизлияния:
1. Гипертензивное внутричерепное кровоизлияние:
• Как правило, пациенты более старшего возраста
• Наиболее частая локализация - в области БГ
2. Сосудистая мальформация:
• Наиболее часто: АВМ, кавернозная мальформация
• Частота кровоизлияний из АВМ, расположенных в области БГ или таламусов (9,8% в год) значительно выше чем из АВМ других локализаций
3. Церебральная амилоидная ангиопатия:
• Пациенты более старшего возраста (70 лет, на фоне нормотензии)
• Кровоизлияние обычно долевое
• Микрокровоизлияния («черные точки») на Т2*, периферическая локализация
4. Кровоизлияние на фоне новообразования:
• Причины 2-15% от нетравматических ВЧК
• Первичный (глиобластома) или метастазирование
• Как правило, отмечается контрастирование
5. Венозный тромбоз:
• Может привести к геморрагическому венозному инфаркту
• Факторы риска: дегидратация, беременность, оральные контрацептивы
6. Антикоагуляционная терапия:
• Часто отмечаются «рост» гематомы, границы раздела жидкость-жидкость
• Выясните анамнез
7. Наркомания:
• Возможно гипертензивное стриатокапсулярное кровоизлияние
• Редко = разрыв псевдоаневризмы с кровоизлиянием в головной мозг
8. Васкулит:
• Часто обусловливает субарахноидальное кровоизлияние (САК), а не внутримозговое
• Пациенты, как правило, более молодого возраста
9. Дуральная АВФ (с корковым венозным дренажем):
• Дилатированные венозные участки потери сигнала за счет эффекта потока
10. Разрыв псевдоаневризмы:
• Микотическая (эндокардит)
• Травма
• Васкулопатия
1. Общие характеристики спонтанного внутричерепного кровоизлияния:
• Этиология:
о Дети ( < 18 лет): сосудистые мальформации (50%) >гематологические заболевания, васкулопатии, венозный инфаркт, новообразования
о Молодые взрослые (< 45 лет): сосудистые мальформации, наркомания, венозный тромбоз, синдром задней обратимой энцефалопатии (СЗОЭ), васкулит, новообразования
о Взрослые (> 45 лет): АГ, амилоидная ангиопатия > новообразование (первичное или метастатическое), венозный инфаркт, коагулопатии
• Генетика:
о ММР-9, ↑ экспрессии гена цитокина после острого спонтанного ВЧК
о Ген аполипопротеина Е (АРОЕ) и его ε2 и ε4 аллели тесно связаны с ВЧК
2. Стадирование и классификация спонтанного внутричерепного кровоизлияния:
• Клиническое «стадирование ВЧК» коррелирует с 30-дневной смертностью:
о Прием ГКС
о Возраст > 80 лет, объем ВЧК о Инфратентнориальная локализация
о Наличие внутрижелудочкового кровоизлияния
3. Макроскопические и хирургические особенности:
• Находки варьируют от петехиальных «микрокровоизлияний» до явных внутримозговых кровоизлияний
4. Микроскопия:
• Сочетание с микроангиопатией часто отмечается при амилоидозе, АГ
д) Клиническая картина спонтанного внутричерепного кровоизлияния:
1. Проявления:
• Наиболее частые признаки/симптомы:
о 90% пациентов с рецидивирующим пВПК страдают АГ
о У пациентов с крупным объемом кровоизлияния отмечаются сенсомоторный дефицит, нарушение сознания
2. Демография:
• Возраст:
о Любой возраст
• Эпидемиология:
о Паренхиматозное кровоизлияние вызывает 15% острых инсультов
3. Течение и прогноз:
• Прогноз зависит от локализации, размеров ВЧК
• В первые 24-48 часов часто происходит нарастание объема гематомы:
о факторы риска: этанол, низкий уровень фибриногена, коагулопатия, гематома неправильной формы
• 20-30% пациентов умирают в течение 48 часов несмотря на лечение
• Отек связан с неблагоприятным исходом
• Смертность: 30-55% в первый месяц
• Смертность в течение первого года - около 60%
• 30% повторных кровоизлияний в течение года
• Большинство выживших имеют выраженный неврологический дефицит
• Заболеваемость - 25 на 100000 в год по всему миру
• Симптом пятна, указывающий на активное кровотечение, является предиктором нарастания объема гематомы и неблагоприятного исхода
4. Лечение:
• Контроль ВЧД, гидроцефалии
• Хирургическая эвакуация при наличии клинических показаний
д) Диагностическая памятка:
1. Обратите внимание:
• Определите возможную этиологию кровоизлияния (АВМ, амилоидная ангиопатия, новообразование, антикоагулянтная терапия, употребление наркотических средств и т.д.)
2. Советы по интерпретации изображений:
• Необъяснимое ВЧК → поиск микрокровоизлияний на Т2* при МРТ
• Граница раздела жидкость-жидкость, изо-/слегка гиподенсная гематома может указывать на наличие коагулопатии
Диагностика внутричерепного кровоизлияния от высокого артериального давления по КТ, МРТ
а) Терминология:
1. Сокращения:
• Гипертензивное внутричерепное кровоизлияние (гВЧК)
2. Синонимы:
• Инсульт, гипертензивное кровоизлияние
3. Определение:
• Острое нетравматическое внутримозговое кровоизлияние (ВМК), обусловленное системной артериальной гипертензией (АГ)
1. Общие характеристики внутричерепного кровоизлияния от высокого артериального давления:
• Лучший диагностический критерий:
о Гиперденсное объемное образование округлой или овальной формы в базальных ганглиях (БГ) или таламусе у пациента с артериальной гипертензией
• Локализация:
о Стриатокапсулярная область: скорлупа/наружная капсула (60— 65%)
о Таламусы (1 5-25%)
о Мост, мозжечок (10%)
о Целая доля (5-10%)
• Размеры:
о От нескольких миллиметров («микрокровоизлияния») до нескольких сантиметров
• Морфология:
о Как правило, округлая или овальная форма
о Две типичные картины при гипертензивном внутричерепном кровоизлиянии (гВЧК):
- Острая гематома
- Множественные подострые/хронические «микрокровоизлияния» (1-5%)
2. КТ при внутричерепном кровоизлиянии от высокого артериального давления:
• Бесконтрастная КТ:
о Гиперденсное внутримозговое объемное образование округлой или овальной формы
о Гетерогенная плотность при наличии коагулопатии или при активном кровотечении
о Часто наблюдается внутрижелудочковое распространение кровоизлияния
о Часто отмечаются масс-эффект, гидроцефалия, вклинение
• Бесконтрастная КТ:
о Отсутствие контрастирования при гВЧК в острой стадии
• КТ-ангиография:
о Аваскулярный масс-эффект при гВЧК в острой стадии
о Отсутствие сосудистых аномалий
(а) КТ, аксиальный срез: у мужчины 55 лет, поступившего в приемное отделение с острым инсультом, определяется кровоизлияние в правую височную долю и наружную капсулу с перифокальным отеком, оказывающем масс-эффект на окружающие структуры.
(б) КТ-ангиография, корональный срез: у этого же пациента выявляется, что причиной кровоизлияния является разрыв крупной аневризмы СМА. КТ-ангиография часто является ключевым методом в оценке острого кровоизлияния у пациентов с атипичным развитием или необычной локализации кровоизлияния. (а) Бесконтрастная КТ: у мужчины 52 лет, страдающего артериальной гипертензией, у которого отмечалось внезапное развитие полинейропатии черепных нервов определяется кровоизлияние в мост мозга .
(б) Бесконтрастная КТ: у пожилого мужчины, страдающего артериальной гипертензией, определяется кровоизлияние в правое полушарие мозжечка. Задняя черепная ямка (мост, мозжечок) - относительно редкая локализация гипертензивных кровоизлияний, но является третьей по частоте локализацией всех кровоизлияний (после базальных ганглиев и таламусов). (а) Бесконтрастная КТ: у мужчины 80 лет, поступившего в приемное отделение с подозрением на инсульт, в левой затылочной доле определяется острая гематома гетерогенной плотности. Долевые кровоизлияния составляют около 5-10% гипертензивных кровоизлияний.
(б) Вследствие аномалии внешних признаков и локализации гематомы данному пациенту была выполнена экстренная КТ-ангиография. Экстравазация контрастного вещества в гематому (симптом «точки») отражает активность кровотечения. В ходе оперативного вмешательства было выявлено активное кровоизлияние в метастаз (аденокарцинома).
4. Ангиография при внутричерепном кровоизлиянии от высокого артериального давления:
• Традиционная ангиография:
о При ЦСА обычно изменений не выявляется при кровоизлиянии в глубокие ядра на фоне АГ:
- Возможна визуализация аваскулярного масс-эффекта
- Редко: «кровоточащий шар» - микроаневризма на лентикулостриарной артерии (ЛСА)
о Выявление сосудистых аномалий:
- Высокая распространенность неразорвавшихся внутричерепных аневризм
5. Рекомендации по визуализации внутричерепного кровоизлияния от высокого артериального давления:
• Лучший инструмент визуализации:
о Скрининговый метод = бесконтрастная КТ у пациентов с АГ
о При нетипичном возрасте или анамнестических данных необходимо рассмотреть выполнение МРТ сТ2* или КТ-ангиографии
о При подозрении на острейший ишемический инсульт необходимо выполнение МРТ с Т2* и ДВИ
о При выявлении поданным МРТ классической гематомы всочетании с мультифокальными «черными точками» наиболее вероятна амилоидная ангиопатия или АГ
о При выявлении поданным МРТ нетипичной гематомы показано проведение МР- или КТ-ангиографии
о При отрицательных результатах МР- или КТ-ангиографии, необходимо рассмотреть возможность проведения ЦСА
(а) КТ, аксиальный срез: у женщины 61 года, страдающей артериальной гипертензией, отмечается классическая картина кровоизлияния в базальные ганглии слева, включая скорлупу и наружную капсулу (стратокапсулярная зона). Обратите внимание на понижение плотности в перивентрикулярных зонах, что, вероятно, отражает хроническую ишемию в области кровоснабжения мелких артерий.
(б) MPT, SWI, аксиальный срез: в области базальных ганглиев справа определяется крупное гипертензивное кровоизлияния, а также множественные очаги артефакта восприимчивости В от участков отложения гемосидерина, отражающие множественные гипертензивные микрокровоизлияния.
в) Дифференциальная диагностика внутричерепного кровоизлияния от высокого артериального давления:
1. Церебральная амилоидная ангиопатия:
• Долевое кровоизлияние » кровоизлияние в базальные ганглии
• Часто пожилой возраст, на фоне нормотензии
• Для долевого характера кровоизлияния, хотя и отмечающегося только в 5-10% гипертензивных внутричерепных кровоизлияний (гВЧК), всегда должен проводиться дифференциальный диагноз, поскольку АГ является очень распространенным заболеванием
2. Новообразование с геморрагическим компонентом:
• Метастазы и первичные опухоли (например, мультиформная глиобластома)
• Как правило, лица зрелого или пожилого возраста
3. Венозный тромбоз:
• Возможно наличие в анамнезе дегидратации, гриппа, беременности, приема пероральных контрацептивов
• Может проявляться долевой гематомой
• Выполните поиск гиперденсного венозного синуса (отмечается не всегда)
4. Тромбоз глубоких вен головного мозга:
• Встречается реже, чем тромбоз венозного синуса или корковых вен
• Выполните поиск гиперденсных внутренних мозговых вен, внутрижелудочкового кровоизлияния
• Выполните поиск гиподенсных участков в области обоих таламусов
5. Коагулопатия:
• Пациенты пожилого возраста, подверженные антикоагулянтной терапии
6. Злоупотребление наркотиками:
• Кокаин и другие наркотические средства могут обусловливать внезапное ↑ артериального давления (АД)
• Будьте бдительны при необъяснимом кровоизлиянии в БГ у молодого пациента
7. Сосудистая мальформация:
• Пациенты обычно более молодого возраста с нормальным АД,
• Наиболее частой является кавернозная мальформация
о Выполните поиск «черных точек» (множественные очаги) на Т2* (GRE, SWI) сканах
• Реже = тромбированная геморрагическая АВМ или дАВФ или аневризма СМА
1. Общие характеристики:
• Этиология:
о АГ в сочетании атеросклерозом, липогиалинозом, фибриноидным некрозом артериальной стенки, внезапный ее разрыв ± формирование псевдоаневризмы
о «Кровоточащий шар» (пенетрирующая лентикулостриарная псевдоаневризма)
о Часто отмечаются диффузные «микрокровоизлияния»
2. Макроскопические и хирургические особенности:
• Крупная гематома в области базальных ганглиев ± внутрижелудочковое кровоизлияние (ВЖК)
• Подфальксное вклинение, гидроцефалия (часто)
• Сочетание небольших хронических кровоизлияний, ишемических очагов (часто)
3. Микроскопия:
• Тяжелый артериосклероз с липогиалинозом
• Возможно обнаружение мелких фиброзированных псевдоаневризм или фиброзных «шаров» (фиброзированная милиарная аневризма)
д) Клиническая картина внутричерепного кровоизлияния от высокого артериального давления:
1. Проявления:
• Наиболее частые признаки/симптомы:
о Гипертензивное внутричерепное кровоизлияние (ВЧК) составляет 10-1 5% от всех инсультов
о ВЧК большого объема проявляются клинически сенсомоторным неврологическим дефицитом, а также нарушением сознания
• Клинический профиль:
о АГ является наиболее важным фактором риска развития всех видов инсульта
о Основной фактор риска = АГ (увеличивает риск ВЧК в четыре раза)
2. Демография:
• Возраст:
о Взрослые, пожилые люди-наиболее частые возрастные группы
• Пол:
о Мужчины > женщины
• Этническая принадлежность:
о Более высокая встречаемость у афроамериканцев
• Эпидемиология:
о 40-50% первичных нетравматических ВМК являются гВЧК
о АГ является наиболее частой причиной спонтанного ВЧК у пациентов 45-70 лет
о Геморрагический инсульт составляет 10-15% от всех инсультов; ассоциирован с наивысшим уровнем смертности
о 10-15% пациентов, страдающих артериальной гипертензией и перенесших спонтанное ВЧК, имеют аневризму или АВМ
3. Течение и прогноз:
• Обнаружение микрокровоизлияний при МРТ является предиктором будущих гВЧК
• Кровотечение может продолжаться до шести часов после начала инсульта
• Ухудшение неврологического статуса часто возникает в течение первых 48 часов:
о Увеличение объема гематомы, отека о Гидроцефалия
о Дислокационные синдромы
• Рецидив гВЧК отмечается в 5-10% случаев и обычно имеет другую локализацию
• Прогноз зависит от локализации и объема гВЧК
• При массивных гВЧК с ВЖК смертность составляет 80%
• У 1/3 выживших имеет место тяжелая инвалидизация
4. Лечение:
• Контроль ВЧД и гидроцефалии
е) Диагностическая памятка:
1. Обратите внимание:
• Имеются ли у пациента указания на плохо контролируемую системную АГ
• Может ли у пациента быть коагулопатия, новообразование с геморрагическим компонентом или сосудистая мальформация
• Рассмотрите возможность наркотической зависимости у молодых пациентов с необъяснимым гВЧК
2. Советы по интерпретации изображений:
• Причину долевого ВЧК часто бывает трудно определить
• Субарахноидальное распространение гематомы на КТ обычно свидетельствует о негипертензивной этиологии; предполагайте долевое ВМК, обусловленное сосудистой патологией
Внутричерепная гипертензия ( интракраниальная гипертензия , повышенное внутричерепное давление )
Внутричерепная гипертензия — синдром повышенного интракраниального давления. Может быть идиопатическим или развиваться при различных поражениях головного мозга. Клиническая картина складывается из головной боли с давлением на глаза, тошнотой и рвотой, иногда — транзиторными расстройствами зрения; в тяжелых случаях отмечается нарушение сознания. Диагноз выставляется с учетом клинических данных, результатов Эхо-ЭГ, томографических исследований, анализа ликвора, внутрижелудочкового мониторинга ВЧД, УЗДГ церебральных сосудов. Лечение включает мочегонные препараты, этиотропную и симптоматическую терапию. По показаниям проводятся нейрохирургические операции.
МКБ-10
Общие сведения
Внутричерепная гипертензия — синдромологический диагноз, часто встречающийся как во взрослой, так и в детской неврологии. Речь идет о повышении внутричерепного (интракраниального) давления. Поскольку уровень последнего прямо отражается на давлении в ликворной системе, внутричерепная гипертензия также носит название ликворно-гипертензионный синдром или синдром ликворной гипертензии. В большинстве случаев внутричерепная гипертензия является вторичной и развивается вследствие травм головы или различных патологических процессов внутри черепа.
Широко распространена и первичная, идиопатическая, внутричерепная гипертензия, классифицируемая по МКБ-10 как доброкачественная. Она является диагнозом исключения, т. е. устанавливается только после того, как не нашли подтверждения все другие причины повышения интракраниального давления. Кроме того, выделяют острую и хроническую внутричерепную гипертензию. Первая, как правило сопровождает черепно-мозговые травмы и инфекционные процессы, вторая — сосудистые нарушения, медленно растущие внутримозговые опухоли, кисты головного мозга. Хроническая внутричерепная гипертензия зачастую выступает резидуальным следствием острых интракраниальных процессов (травм, инфекций, инсультов, токсических энцефалопатий), а также операций на головном мозге.
Причины и патогенез внутричерепной гипертензии
Повышение интракраниального давления бывает обусловлено целым рядом причин, которые можно разделить на 4 основные группы. Первая — наличие в полости черепа объемного образования (первичной или метастатической опухоли мозга, кисты, гематомы, аневризмы сосудов головного мозга, абсцесса головного мозга). Вторая — отек головного мозга диффузного или локального характера, который развивается на фоне энцефалита, ушиба головного мозга, гипоксии, печеночной энцефалопатии, ишемического инсульта, токсических поражений. Отек не собственно тканей мозга, а церебральных оболочек при менингите и арахноидите также приводит к ликворной гипертензии.
Следующая группа — это причины сосудистого характера, обуславливающие повышенное кровенаполнение мозга. Избыточный объем крови внутри черепа может быть связан с увеличением ее притока (при гипертермии, гиперкапнии) или затруднением ее оттока из полости черепа (при дисциркуляторной энцефалопатии с нарушением венозного оттока). Четвертую группу причин составляют ликвородинамические расстройства, которые в свою очередь бывают вызваны увеличением ликворопродукции, нарушением ликвороциркуляции или понижением абсорбции ликвора (цереброспинальной жидкости). В таких случаях речь идет о гидроцефалии — избыточном скоплении жидкости в черепной коробке.
Причины доброкачественной интракраниальной гипертензии не совсем ясны. Более часто она развивается у женщин и во многих случаях связана с набором массы тела. В связи с этим существует предположение о существенной роли в ее формировании эндокринной перестройки организма. Опыт показал, что к развитию идиопатической внутричерепной гипертензии может приводить избыточное поступление витамина А в организм, прием отдельных фармпрепаратов, отмена кортикостероидов после длительного периода их применения.
Поскольку полость черепа представляет собой ограниченное пространство, любое увеличение размеров находящихся в ней структур влечет за собой подъем интракраниального давления. Результатом является выраженное в различной степени сдавление головного мозга, приводящее к дисметаболическим изменениям в его нейронах. Значительное нарастание внутричерепного давления опасно смещением церебральных структур (дислокационным синдромом) с вклинением миндалин мозжечка в большое затылочное отверстие. При этом происходит компрессия мозгового ствола, влекущая за собой расстройство витальных функций, поскольку в стволе локализуются дыхательный и сердечно-сосудистый нервные центры.
У детей этиофакторами внутричерепной гипертензии могут выступать аномалии развития головного мозга (микроцефалия, врожденная гидроцефалия, артериовенозные мальформации головного мозга), внутричерепная родовая травма, перенесенная внутриутробная инфекция, гипоксия плода, асфиксия новорожденного. В младшем детском возрасте кости черепа более мягкие, а швы между ними эластичны и податливы. Такие особенности способствуют значительной компенсации интракраниальной гипертензии, что обеспечивает ее порой длительное субклиническое течение.
Симптомы внутричерепной гипертензии
Основным клиническим субстратом ликворно-гипертензионного синдрома выступает головная боль. Острая внутричерепная гипертензия сопровождается нарастающей интенсивной головной болью, хроническая — периодически усиливающейся или постоянной. Характерна локализация боли в лобно-теменных областях, ее симметричность и сопутствующее ощущение давления на глазные яблоки. В ряде случаев пациенты описывают головную боль как «распирающую», «изнутри давящую на глаза». Зачастую наряду с головной болью присутствует ощущение подташнивания, болезненность при движениях глазами. При значительном повышении внутричерепного давления возможна тошнота с рвотой.
Быстро нарастающая острая внутричерепная гипертензия, как правило, приводит к тяжелым расстройствам сознания вплоть до комы. Хроническая внутричерепная гипертензия обычно приводит к ухудшению общего состояния пациента — раздражительности, нарушениям сна, психической и физической утомляемости, повышенной метеочувствительности. Может протекать с ликворно-гипертензионными кризами — резкими подъемами интракраниального давления, клинически проявляющимися сильной головной болью, тошнотой и рвотой, иногда — краткосрочной потерей сознания.
Идиопатическая ликворная гипертензия в большинстве случаев сопровождается преходящими расстройствами зрения в виде затуманивания, ухудшения резкости изображения, двоения. Снижение остроты зрения наблюдается примерно у 30% пациентов. Вторичной интракраниальной гипертензии сопутствуют симптомы основного заболевания (общеинфекционные, интоксикационные, общемозговые, очаговые).
Ликворная гипертензия у детей до года манифестирует изменением поведения (беспокойством, плаксивостью, капризностью, отказом от груди), частыми срыгиваниями «фонтаном», глазодвигательными расстройствами, выбуханием родничка. Хроническая интракраниальная гипертензия у детей может стать причиной задержки психического развития с формированием олигофрении.
Диагностика внутричерепной гипертензии
Установка факта повышения интракраниального давления и оценка его степени является непростой задачей для невролога. Дело в том, что внутричерепное давление (ВЧД) существенно колеблется, и клиницисты до сих пор не имеют единого мнения его норме. Считается, что нормальное ВЧД взрослого человека в горизонтальном положении находится в пределах от 70 до 220 мм вод. ст. Кроме того, не существует пока простого и доступного способа точного измерения ВЧД. Эхо-энцефалография позволяет получить лишь ориентировочные данные, правильная интерпретация которых возможна только при сопоставлении с клинической картиной. О повышении ВЧД может свидетельствовать отек зрительных нервов, выявляемый офтальмологом при офтальмоскопии. При длительном существовании ликворно-гипертензионного синдрома на рентгенографии черепа обнаруживаются так называемые «пальцевые вдавления»; у детей могут отмечаться изменение формы и истончение черепных костей.
Достоверно определить внутричерепное давление позволяет только прямое введение иглы в ликворное пространство посредством люмбальной пункции или пункции желудочков мозга. В настоящее время разработаны электронные датчики, но их внутрижелудочковое введение по-прежнему является достаточно инвазивной процедурой и требует создания трепанационного отверстия в черепе. Поэтому подобную аппаратуру используют только нейрохирургические отделения. В тяжелых случаях внутричерепной гипертензии и в ходе нейрохирургических вмешательств она позволяет осуществлять мониторинг ВЧД. С целью диагностики причинной патологии применяют КТ, МСКТ и МРТ головного мозга, нейросонографию через родничок, УЗДГ сосудов головы, исследование цереброспинальной жидкости, стереотаксическую биопсию внутримозговых опухолей.
Лечение внутричерепной гипертензии
Консервативная терапия ликворной гипертензии осуществляется при ее резидуальном или хроническом характере без выраженного прогрессирования, в острых случаях — при медленном нарастании ВЧД, отсутствии данных за дислокационный синдром и серьезных расстройств сознания. Основу лечения составляют мочегонные фармпрепараты. Выбор препарата диктуется уровнем ВЧД. В острых и тяжелых случаях применяется маннитол и другие осмодиуретики, в остальных ситуациях препаратами выбора выступают фуросемид, спиронолактон, ацетазоламид, гидрохлоротиазид. Большинство диуретиков следует применять на фоне введения препаратов калия (калия аспарагината, хлорида калия).
Параллельно проводится лечение причинной патологии. При инфекционно-воспалительных поражениях мозга назначается этиотропная терапия (противовирусные препараты, антибиотики), при токсических — дезинтоксикация, при сосудистых — вазоактивная терапия (аминофиллин, винпоцетин, нифедипин), при венозном застое — венотоники (дигидроэргокристин, экстракт конского каштана, диосмин+гесперидин) и т. п. Для поддержания функционирования нервных клеток в условиях внутричерепной гипертензии в комплексной терапии используют нейрометаболические средства (гамма-аминомасляную кислоту, пирацетам, глицин, гидролизат головного мозга свиньи и др.). С целью улучшения венозного оттока может применяться краниальная мануальная терапия. В остром периоде пациент должен избегать эмоциональных перегрузок, исключить работу за компьютером и прослушивание аудиозаписей в наушниках, резко ограничить просмотр фильмов и чтение книг, а также другие виды деятельности с нагрузкой на зрение.
Хирургическое лечение внутричерепной гипертензии применяется ургентно и планово. В первом случае целью является неотложное снижение ВЧД во избежание развития дислокационного синдрома. В таких ситуациях нейрохирургами зачастую проводится декомпрессионная трепанация черепа, по показаниям — наружное вентрикулярное дренирование. Плановое вмешательство имеет целью устранение причины повышения ВЧД. Оно может заключаться в удалении интракраниального объемного образования, коррекции врожденной аномалии, ликвидации гидроцефалии при помощи церебрального шунтирования (кистоперитонеального, вентрикулоперитонеального).
Прогноз и профилактика внутричерепной гипертензии
Исход ликворно-гипертензионного синдрома зависит от основной патологии, скорости нарастания ВЧД, своевременности терапии, компенсаторных способностей мозга. При развитии дислокационного синдрома возможен летальный исход. Идиопатическая внутричерепная гипертензия имеет доброкачественное течение и обычно хорошо поддается лечению. Длительная ликворная гипертензия у детей может привести к задержке нервно-психического развития с формированием дебильности или имбецильности.
Предупредить развитие интракраниальной гипертензии позволяет профилактика интракраниальной патологии, своевременное лечение нейроинфекций, дисциркуляторных и ликвородинамических расстройств. К профилактическим мерам можно отнести соблюдение нормального режима дня, нормирование труда; избегание психических перегрузок; адекватное ведение беременности и родов.
Читайте также:
- Гистология. Значение гистологии.
- Рентгенограмма, КТ, МРТ при хроническом реактивном артрите
- Нейрохирургия менингиомы - симптомы, диагностика, лечение
- Омская геморрагическая лихорадка. Эпидемиология омской геморрагической лихорадки. Клиника омской геморрагической лихорадки.
- Грудное вскармливание. Отсутствие месеячных (ановуляция) при кормление грудью
