Головокружение при базиллярной мигрени. Головокружение при эпилептических припадках.
Добавил пользователь Alex Обновлено: 27.01.2026
Что лежит в основе мигренозной ауры? Что такое обезглавленная мигрень? Что подразумевают под определением «линейная мигрень»? Согласно эпидемиологическим исследованиям, мигренью страдают от 5 до 16% населения развитых стран. Наиболее часто
Что лежит в основе мигренозной ауры?
Что такое обезглавленная мигрень?
Что подразумевают под определением «линейная мигрень»?
Согласно эпидемиологическим исследованиям, мигренью страдают от 5 до 16% населения развитых стран. Наиболее часто заболевание встречается у женщин в возрасте 35-40 лет [2, 9, 10]. Характерно, что степень его распространенности среди взрослого населения стран Европы и Америки имеет тенденцию к росту [10]. За последнее десятилетие представления о мигрени претерпели существенные изменения, что обусловлено бурным ростом научных исследований в области генетики, патогенеза и лечения этого заболевания. Несмотря на всю сложность патогенеза болезни, большинство медиков признают, что основной жертвой во время приступа мигрени становятся сосуды мозга. Предложенная еще в конце 30-х годов Wolff [15] сосудистая теория рассматривает мигрень как внезапно развивающийся генерализованный «срыв» вазомоторной регуляции, который проявляется лабильностью тонуса мозговых и периферических сосудов. С этой позиции аура при мигрени обусловлена локальным спазмом церебральных сосудов и развитием ишемии мозга с появлением разнообразной очаговой неврологической симптоматики (скотомы, гемианопсии, гемигиперстезии, головокружения и др.). Приступ головной боли является следствием избыточной вазодилатации интракраниальных и экстракраниальных мозговых сосудов, а периодическое растяжение сосудистой стенки приводит к активации болевых рецепторов и придает головной боли пульсирующий характер.
Почти 70% больных мигренью жалуются на головокружение различного характера, возникающее как во время приступа мигрени, так и в межприступный период болезни, а у 50% обнаруживаются симптомы страдания лабиринта и нарушения вестибулярных проб [1, 7, 12]. Наиболее ярко кохлеовестибулярные симптомы выражены при базилярной форме мигрени, встречающейся преимущественно у подростков и молодых женщин. В большинстве случаев приступу головной боли предшествуют головокружение системного характера, атаксия, нистагм и шум в ухе, которые могут длиться от нескольких минут до часа. При тяжелых приступах может развиться двусторонняя слепота, альтернирующий гемипарез или тетрапарез, глазодвигательные расстройства, диплопия, рвота. Особенность базилярной мигрени в том, что неврологические симптомы ауры могут сохраняться и в фазе головной боли, которая внезапно возникает в затылочной области, носит сильнейший пульсирующий характер и может сопровождаться кратковременной потерей сознания. Считается, что в основе очаговых неврологических симптомов ауры при базилярной мигрени лежит ухудшение кровообращения в бассейне вертебрально-базилярных артерий [2, 3, 7, 13, 14]. Тяжелые варианты базилярной мигрени следует рассматривать как осложненную форму мигрени. Наблюдение за такими пациентами показывает, что с возрастом базилярная мигрень трансформируется в менее тяжелые формы болезни [2, 3].
Вестибулярные расстройства периферического и центрального характера наблюдаются не только при базилярной, но и при вестибулярной, офтальмической, гемиплегической, афазической и других формах мигрени с аурой. Кроме того, головокружение часто возникает и во время приступов мигрени без ауры [5, 11, 12]. Особый интерес представляют случаи так называемой обезглавленной мигрени, или согласно международной классификации мигренозной ауры без головной боли [6]. Приступ данной формы мигрени характеризуется наличием локальных, чаще всего зрительных и вестибулярных, нарушений без последующего возникновения головной боли. Головокружение может носить периферический и центральный характер и сопровождаться пирамидными и сенсорными симптомами. Диагноз такой формы мигрени носит вероятностный характер и требует исключения органических заболеваний мозга, которые могут проявляться вестибулярными и кохлеарными симптомами. Правильной диагностике мигренозной ауры без головной боли помогают наследственный анамнез, возраст, цикличный характер приступов, случаи возникновения мигренозной головной боли, полный регресс симптомов после приступа, дальнейшая трансформация обезглавленной мигрени в одну из типичных форм мигрени с аурой или без ауры, а также отсутствие изменений при лабораторно-инструментальном обследовании.
В детском возрасте клиническая картина мигрени достаточно специфична и наряду с типичными приступами может проявляться в форме так называемых эквивалентов мигрени, или согласно современной классификации головных болей периодических синдромов детского возраста, которые могут быть предвестниками мигрени или связаны с ней [6]. Наиболее частым эквивалентом мигрени у детей является рецидивирующее доброкачественное пароксизмальное головокружение. Этот синдром характеризуется возникновением на фоне полного здоровья кратковременных приступов нарушения равновесия, системного головокружения, тревоги, спонтанного нистагма и рвоты [1, 2]. Неврологический осмотр и дополнительные инструментальные исследования не выявляют у детей патологических изменений со стороны нервной системы или лабиринта. С возрастом приступы приобретают типичные черты мигрени с головной болью.
В межприступный период болезни у 50% больных мигренью с аурой и у 46% больных мигренью без ауры обнаруживаются неврологические и отологические симптомы, указывающие на неслучайный характер сочетания мигрени и вестибулярных расстройств. Установлено, что у больных мигренью достоверно чаще, чем в контрольной группе, встречаются доброкачественное пароксизмальное головокружение, болезнь Меньера и вестибулярные дисфункции, выявляемые при исследовании спонтанных и вызванных вестибулярных реакций [1, 5, 8, 12]. Ряд авторов высказывает мнение о наличии наследственной и патогенетической связи между синдромом Меньера, пароксизмальным доброкачественным головокружением у детей и взрослых и мигренью [5, 11, 12]. Бабияк В. И. с коллегами (1996) считают, что болезнь Меньера может быть с определенными допущениями отнесена к частному случаю мигрени, а именно к «мигрени лабиринта» с явлениями его «глаукомы» [1].
Головокружение и атаксия являются весьма частыми симптомами приступа так называемой шейной мигрени (синдром Барре-Льеу, задний шейный симпатический синдром). Впервые М. Дж. Барре (1925) описал симптомокомплекс головной боли, зрительных, слуховых и вестибулярных нарушений у больных с остеохондрозом и спондилезом шейного отдела позвоночника [3, 7]. Сходство клинической картины заднего шейного симпатического синдрома с мигренью позволило В. Бартчи-Рошену назвать его шейной мигренью [3]. Приступ шейной мигрени может быть спровоцирован резким поворотом головы или длительно существующим напряжением мышц шеи и затылка. Тупые распирающие, реже пульсирующие боли появляются в шейно-затылочной области, а затем распространяются на всю половину головы и глазничную область. При описании характера распространения головной боли пациенты образно проводят ладонью от затылка до лба — жест, который Бартчи-Рошен сравнил со «сниманием шлема». Сторона гемикранической иррадиации боли обычно соответствует стороне шейно-затылочной боли. Головная боль сопровождается головокружением, шумом и звоном в ушах, «затуманиванием» зрения, иногда обморочными состояниями. Продолжительность приступа может колебаться от 30 секунд до нескольких часов. По мнению большинства авторов, приступ шейной мигрени возникает вследствие раздражения симпатического сплетения позвоночной артерии остеофитами унковертебральных сочленений у лиц с дегенеративно-дистрофическими изменениями в шейном отделе позвоночника [2, 3, 7]. В некоторых случаях болевой синдром не носит выраженного характера, и на первый план выступают симптомы нарушения кровообращения в вертебрально-базилярном бассейне — кохлеовестибулярные, зрительные и другие очаговые симптомы. Диагностика шейной мигрени основана на тщательном изучении профиля головной боли, факторов, провоцирующих ее появление, данных неврологического осмотра и дополнительных рентгенодиагностических методов исследования шейного отдела позвоночника и краниовертебральной области. Дифференциальный диагноз с истинной мигренью в большинстве случаев не представляет сложности.
Лечение вестибулярных расстройств у больных мигренью является составной частью комплекса терапевтических мероприятий, проводимых при данном заболевании, и может осуществляться как во время приступа, так и профилактически в межприступный период болезни. Основными принципами лечения мигрени являются модификация образа жизни больных в целях исключения причин, провоцирующих приступы болезни, и лекарственная терапия. Предполагается, что ухудшение лабиринтного и мозгового кровообращения является основной причиной появления «периферического» и «центрального» головокружения при мигрени [1, 2, 3, 8, 12]. Считается, что если лекарство способно улучшать кровообращение в бассейне вертебрально-базилярных артерий и их ветвей, не влияя при этом на кровообращение в бассейнах других сосудов, значит, оно может быть использовано для лечения головокружения и связанных с ним нарушений [5, 13, 14]. Сегодня предлагаются антигистаминные и антихолинергические препараты, диуретики, транквилизаторы, барбитураты, блокаторы кальциевых каналов, трициклические антидепрессанты. Этот список может быть расширен за счет b-адреноблокаторов, антиконвульсантов, ингибиторов ангитензинпревращающего фермента, антагонистов дофаминовых рецепторов D2 типа, производных фенотиазина и др. [1, 4, 8, 13, 14]. Среди них трудно назвать препарат первого выбора для лечения головокружения, поскольку их эффективность при данной патологии была обнаружена «случайно», в процессе клинического применения, и механизмы их вертиголитического действия неизвестны. До сих пор отсутствовало полное понимание того, какими свойствами должно обладать лекарственное средство, пригодное для лечения головокружения. Определенную ясность в этот вопрос внесли исследования Такеды и его коллег (1993) [13]. Результаты их экспериментальных работ позволили по-новому взглянуть на процессы патогенеза головокружения и показали особую роль гистамина в функционировании вестибулярных проводящих путей и регуляции тонуса сосудов вертебрально-базилярного бассейна. Была выяснена важная роль гистаминовых рецепторов Н1 и Н3 типа в обеспечении нейрогенных и сосудистых механизмов вертиголитического действия ряда лекарств [4, 13, 14]. Было установлено, что в основе клинического воздействия одного из наиболее эффективных препаратов для лечения головокружения — бетагестина (бетасерка) — лежит избирательное улучшение регионального кровообращения в лабиринте и бассейне базилярной артерии без существенного влияния на системное артериальное давление. Нейрональный механизм действия бетагестина связывают с нормализацией процессов нейромедиации в гистаминергических нейронах вестибулярных ядер, определяющих центральные механизмы головокружения [4, 14].
Таким образом, современный подход к лечению вестибулярных расстройств при мигрени предполагает использование комплекса немедикаментозных и фармакологических воздействий, направленных как на купирование уже развившегося приступа мигрени и головокружения, так и на их профилактику. Не вызывает сомнений необходимость включения наиболее эффективных вертиголитических препаратов в схему лечения больных, страдающих мигренью и головокружением.
Головокружение при базиллярной мигрени. Головокружение при эпилептических припадках.
Головокружение при базиллярной мигрени. Головокружение при эпилептических припадках.
Течение мигрени базиллярной артерии и прогноз. Это состояние обычно встречается у молодых женщин. Эпизодически возникает диффузная пульсирующая головная боль, которой предшествует двоение, дизартрия, головокружение, атаксия или двустороннее снижение зрения. Может отмечаться положительный семейный анамнез тяжелых головных болей. Диагноз базилярной мигрени вероятен в тех случаях, когда за головокружением следует головная боль. Прогноз заболевания не всегда предсказуем. В некоторых случаях отмечается спонтанное выздоровление. Однако у некоторых больных развивается инфаркт ствола мозга, поэтому в любом случае требуется врачебное наблюдение.
Профилактика базиллярной мигрени. Профилактическая терапия направлена на предотвращение приступов мигрени, однако, при базилярной мигрени она, как правило, не столь эффективна, как при обыкновенной мигрени без ауры.
Лечебный подход базиллярной мигрени. Существует две тактики лечения мигрени. Первая направлена на купирование уже начавшегося приступа. Для этого используют такие препараты как эрготамины, суматриптан. При наличии выраженных неврологических симптомов назначают профилактические препараты: блокаторы кальциевых каналов, бета-блокаторы, амитриптилин, метисергид. Лечение мигрени подробно описано в нашей статье.

Ожидаемые результаты лечения и прогноз базиллярной мигрени. Систематический прием профилактических препаратов может полностью предотвращать приступы базилярной мигрени, сопровождающиеся неврологической симптоматикой, в том числе головокружением.
Консультации специалистов при базиллярной мигрени. Пациенты с неврологической симптоматикой, сопровождающей приступы базилярной мигрени, обязательно должны быть обследованы неврологом, который назначит соответствующее лечение.
Головокружение при эпилептических припадках.
Течение эпилептических припадков и прогноз. Изолированное головокружение, не сопровождающееся другими симптомами, редко бывает обусловлено припадками. Обычно наряду с головокружением наблюдается нарушение сознания или другие признаки комплексного парциального припадка (причмокивание, жевание или двигательная активность). Даже если и наблюдались единичные эпизоды изолированного головокружения, впоследствии к ним присоединяются нарушения сознания. Прогноз зависит от патологического процесса, вызывающего припадки. Прогноз менее благоприятный, если припадки обусловлены опухолью, и более оптимистичный, если припадки исходят из небольшого коркового рубцового очага, который поддается хирургическому лечению.
Профилактика эпилептических припадков. Специфической профилактики припадков не существует, но некоторые пациенты знают об определенных провоцирующих припадок факторах, например, это может быть прием алкоголя или недосыпание. Ликвидация таких провоцирующих воздействий способствует уменьшению частоты припадков.
Лечебный подход эпилептических припадков состоит в тщательном подборе противосудорожных препаратов. Лечение судорожных состояний подробно описано в наших статьях.
Ожидаемые результаты лечения и прогноз эпилептических припадков. Противосудорожная терапия полностью может полностью предотвратить повторение припадков. Однако встречаются рефрактерные к лечению комплексные парциальные припадки, которые требуют хирургического лечения. 5. Консультации специалистов. Пациент с эпилептическими припадками подлежит наблюдению невролога.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Мигрень-ассоциированное головокружение
Мигрень-ассоциированное головокружение (МАГ) или вестибулярная мигрень представляет вторую по частоте после цереброваскулярных заболеваний причину центрального головокружения.
Клинические проявления
По нашим данным, от 10 до 50% пациентов с мигренью отмечают периодические приступы головокружения. У большинства пациентов вначале дебютирует классическая мигрень, а затем через несколько лет к ней присоединяется головокружение, формируя картину МАГ: приступы внезапно появляющегося умеренного или выраженного системного головокружения и мигренозной головной боли. МАГ, так же как и приступ любой формы мигрени, может быть спровоцирован алкоголем, бессонницей, стрессом, употреблением в пищу определенных продуктов. У женщин подчас можно выявить четкую связь с менструальным циклом. Длительность приступов составляет от нескольких минут до нескольких часов, реже – более суток.
В этот период могут возникать рвота, свето- и звукобоязнь. Постепенно выраженность головокружения уменьшается, усиливаясь лишь при изменениях положения головы, приобретая позиционный характер. Клиническая картина и частота приступов МАГ существенно варьирует как у различных пациентов, так и у каждого конкретного больного.
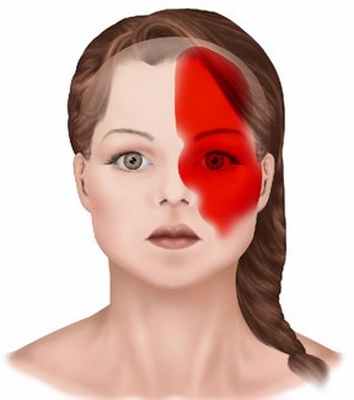
Один из вариантов локализации боли у больных с мигренью
Диагностика
При неврологическом обследовании в период приступа у большинства пациентов с МАГ наблюдается спонтанный нистагм, неустойчивость в позе Ромберга и при ходьбе. Вне приступа каких-либо значимых изменений в неврологическом статусе обычно не выявляется, однако у многих пациентов отмечается легкая неустойчивость при пробе Ромберга, что отражает имеющуюся дисфункцию вестибулярной системы. Многие больные вне приступа отмечают повышенную чувствительность к движениям и страдают укачиванием (по нашим данным до 50% пациентов с МАГ).
Диагноз МАГ устанавливается на основании типичной клинической картины заболевания. Он наиболее обоснован в тех случаях, когда у больного, имеющего в анамнезе типичные приступы мигрени с аурой или без ауры, возникают приступы головокружения, которые сопровождаются характерной мигренозной головной болью, фото- и фонофобией. Диагноз вестибулярной мигрени вероятен в случаях, когда у больного мигренью возникают приступы системного головокружения, которые нельзя объяснить развитием другого заболевания.
Лечение
Комплексное терапия МАГ складывается из трех основных компонентов: устранение провоцирующих мигрень факторов, купирование приступа и профилактическое лечение.
В качестве факторов, провоцирующих развитие приступа, выступают стресс, гипогликемия (часто на фоне соблюдении диеты), некоторые пищевые продукты, содержащие тирамин, глутамат и аспартам (мясо в фаст-фудах, хот-доги, выдержанные сыры, вяленая рыба и др.), недосыпание или слишком долгий сон, переутомление, длительное нахождение в помещениях с искусственным освещением, чрезмерная инсоляция, курение (в том числе кальянов), алкоголь (часто – красное вино, виски, портвейн), употребление кофе, шоколада, использование пероральных контрацептивов.
Для купирования приступа МАГ используют классические противомигренозные препараты и вестибулярные супрессанты. К первым относятся препараты эрготамина и триптаны. Эффективность противомигренозных препаратов для купирования МАГ коррелирует с их эффективностью при обычных приступах мигрени.
Профилактическая терапия показана в случае возникновении частых (двух и более в месяц) и сильных приступов МАГ. В качестве препаратов выбора используют β-адреноблокаторы (пропранолол), трициклические антидепрессанты и селективные ингибиторы обратного захвата серотонина (амитриптилин, венлафаксин и др.) и антагонисты кальция (верапамил). Кроме того, применяют вальпроаты (500 мг/сут), левитерацетам (500 мг/сут) и топиромат (25-100 мг/сут). Препаратами первой линии служат антидепрессанты.
Комплексное профилактическое лечение, включающее диету и использование небольших доз трициклических антидепрессантов и β-адреноблокаторов, эффективно более чем у половины пациентов. Если лечение эффективно, препараты продолжают принимать в течение года, а затем постепенно (в течение двух или трех месяцев) отменяют. В некоторых случаях резистентной МАГ прибегают к введению препаратов ботулотоксина типа А

В настоящее время ботулинотерапия широко используется в лечение пациентов с хронической мигренью.
Вестибулярная мигрень - симптомы и лечение
Что такое вестибулярная мигрень? Причины возникновения, диагностику и методы лечения разберем в статье доктора Калинкиной Марины Эроловны, невролога со стажем в 9 лет.
Над статьей доктора Калинкиной Марины Эроловны работали литературный редактор Юлия Липовская , научный редактор Сергей Федосов и шеф-редактор Лада Родчанина
Определение болезни. Причины заболевания
Мигрень — это наследственный, рецидивирующий, многофакторный тип головной боли, затрагивающий около 15% населения в возрасте от 22 до 55 лет [1] . Как правило, первые приступы начинаются в детстве, особенно в период полового созревания. Болезнь чаще затрагивает женщин, чем мужчин (соотношение женщин и мужчин — 3: 1) [2] .
Вестибулярная мигрень — один из видов мигрени, который сопровождается ощущением мнимого вращения, движения окружающих предметов или самого больного в пространстве до и во время приступа сильной боли. Неспецифических жалобы, к примеру, ощущение дурноты, слабости, «легкости в голове» или приближающейся потери сознания могут быть никак не связаны с вестибулярной мигренью.
Этот тип мигрени иначе называют ассоциированным с мигренью головокружением; мигренозной вестибулопатией; доброкачественным рецидивирующим системным головокружением или базилярной мигренью.
Обычно люди при слове «мигрень» представляют себе приступ головной боли с тошнотой, светобоязнью и звукобоязнью, но без головокружения. Но именно головокружение является отличительным признаком вестибулярной мигрени. 10 % от всех случаев мигрени приходится именно на этот тип. Вестибулярная мигрень занимает второе место среди причин всех первичных головокружений у пациентов, госпитализированных в отоневрологические клиники стран Европы и США [3] .
Основной причиной возникновения мигрени считается генетическая предрасположенность. Но у приступов могут быть пусковые факторы (триггеры), индивидуальные для каждого пациента. Например, приём или длительное отсутствие пищи, количество сна, конфликтные ситуации, смена часовых поясов, спортивные нагрузки, менструации, прием лекарств, секс [15] .
В 2019 году были опубликованы данные о влиянии бактерий полости рта на выделение оксида азота из некоторых продуктов пищи с последующим запуском мигренозного приступа [13] . Таким образом, общепризнанная диета при мигрени [14] , заключающаяся в исключении определенных продуктов питания, получила научную основу.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы вестибулярной мигрени
Мигренозное головокружение сопровождается особыми признаками, которые на осмотре способен оценить только врач-невролог. Впервые возникший приступ мигренозного головокружения зачастую имитирует инсульт в вертебро-базиллярном бассейне (мозжечке), поэтому вероятнее всего, после первого в жизни приступа пациента будет осматривать невролог инсультного отделения.
Инсульт в мозжечке проявляется головокружением, неустойчивостью при ходьбе, рвотой, тошнотой, головной болью без чётких границ. Эти симптомы характерны и для приступа вестибулярной мигрени, но при вестибулярной мигрени есть определенные яркие стадии приступа (подробнее в разделе 4 — Классификация болезни). Каждый невролог решает сам, на какие признаки будет опираться у больного в постановке своего диагноза, поэтому самостоятельно пытаться разобраться, был это инсульт или приступ мигрени, не рекомендуется.
Вестибулярная мигрень протекает в виде приступов, которые характеризуются внезапным возникновением умеренного или выраженного головокружения и часто сопровождаются неустойчивостью и мигренозной головной болью. Мигренозная головная боль отличается от других видов головной боли:
- чаще она односторонняя, чем двусторонняя;
- пульсирующая;
- усиливающаяся при движении глазных яблок.

Такой приступ продолжается от нескольких минут до нескольких часов, реже — более суток. В период приступа головокружения могут возникать: рвота и спонтанный нистагм — едва заметное подергивание глаз, диагностируемое при помощи неврологического молоточка, чувствительная реакция на запахи, звуки и свет.
— головокружение уменьшается постепенно, может усиливаться при изменениях положениях головы.
Признаки, характерные для мигренозного головокружения:
- нет выраженного постоянного снижения слуха или шума в ушах;
- головокружение длиться от 20 минут до нескольких часов;
- полный регресс симптоматики даже при частых приступах;
- хорошо помогают препараты от мигрени;
- сохраняется нормальная подвижность шеи [3][21] .
Патогенез вестибулярной мигрени
Патогенез мигрени точно неизвестен. Имеется четыре основные гипотезы о том, как возникает мигрень:
— сосудистая гипотеза: резкое сужение внутричерепных сосудов приводит к ауре или фокальным неврологическим симптомам, а за ней следует их расширение, что и вызывает головную боль). Тем не менее неврологи не считают мигрень болезнью «плохих» сосудов, нуждающихся в очищении капельницами. Механизм возникновения мигрени гораздо сложнее;
— нейрогенная: импульсы, поступающие в ствол головного мозга, приводят к медленно распространяющейся кортикальной депрессии, за которой следует расширение и воспаление черепной сосудистой сети);
— комбинированная тригеминально-васкулярная теория патогенеза мигрени: во время приступа мигрени нарушается нормальное взаимосвязь между тройничным нервом и кровотоком в головном мозге.
— гипотеза дисфункции ионных каналов и дисбаланс нейротрансмиссеров в головном мозге. Все эти физиологические особенности могут передается генетически [4] .
На данный момент учёные обнаружили множество вариантов генов, предположительно связанных с появлением мигрени. Многие из которых кодируют белки, которые участвуют в регуляции нейротрансмиссии глутамата и правильном формировании синаптической пластичности. Это подтверждает наиболее убедительную гипотезу об обобщенной гипервозбудимости нейронов и анатомических изменениях, наблюдаемых в мозге при мигрени [21] .
Классификация и стадии развития вестибулярной мигрени
В классификации мигрени существуют различные виды. Название каждой из них, как правило, характеризует то, как проходит фаза ауры. Например, если у человека в ауре выпадает зрение, то — офтальмоплегический тип, если парализует половину тела, то — гемиплегический тип, если проявляется болями в животе — то абдоминальный, если проявляется головокружением — вестибулярный.
В 2018 году вышла Международная классификация головной боли 3-го пересмотра (ICHD-3) [22] . По ней к головной боли с вестибулярным головокружением можно отнести мигрень с мозгостволовой аурой (migraine with brainstem aura) — в классификации упоминается, что ранее болезнь с таким симптомами (в том числе с головокружением) называли "базилярной мигренью". В МКБ-10 мигрень с аурой, в которую входит также базилярная мигрень, находится под кодом G43.1 [17] .
Приступы мигрени часто начинаются с предупреждающих признаков (продромы). Их условно можно отнести к первой стадии заболевания.
К продроме мигрени относят изменение настроения, раздражительность, депрессию или эйфорию, утомляемость, спазмы мышц (особенно шеи), запор или диарею, чувствительность к запахам или звукам. Средняя продолжительность этой стадии — от 2-х часов до 2-х суток.

Следом идет условная вторая стадия — аура. К ауре относят различные преходящие, полностью обратимые неврологические нарушения:
- частичное изменение поля зрения из-за мерцающего объекта;
- выпадение зрения, нарушающее способность читать или управлять автотранспортом;
- нарушение речи;
- снижение силы в конечностях.
Эти признаки встречаются не при всех видах мигрени и не у всех пациентов. У людей с вестибулярной мигренью головокружение чаще всего начинается именно на стадии ауры, в некоторых случаях только этим симптомом данная стадия ауры и выражается. Длится эта фаза от нескольких минут до 1 часа.
Затем идет болевая фаза. Головная боль пульсирует, усиливается с увеличением внутричерепного давления и проявляется вместе с тошнотой, рвотой и ненормальной чувствительностью к свету, шуму и запаху. Головокружение как проявление ауры может либо завершиться в начале болевой фазы, либо продолжаться до полного завершения приступа. Длится болевая фаза от 4-х до 72-х часов.
Осложнения вестибулярной мигрени
Любой тип мигрени может осложниться мигренозным статусом — это означает, что приступ мигрени продолжается непрерывно более 3 суток. В таком случае необходима безотлагательная консультация невролога для решения вопроса о госпитализации.
Неврологи часто используют термин мигренозный инсульт, но это означает лишь то, что инсульт произошел во время приступа мигрени [5] . Остаётся неясным вопрос, сама ли мигрень становится его причиной, или ее наличие указывает на предрасположенность к инсультам. На данный момент открыто множество генетических заболеваний, которые сочетают в себе высокий риск ишемического инсульта и мигрени, например, CADASIL (артериопатия церебральная аутосомно-доминантная с субкортикальными инфарктами и лейкоэнцефалопатией) [6] , или наследственные патологии свертываемости крови [7] . Потому у таких людей может произойти инсульт на фоне банального приступа мигрени. Причинно-следственная связь между этими двумя событиями продолжает изучаться.
Некоторые исследования неоднократно указывали, что у женщин страдающих мигренью может незначительно повышаться риск ишемического инсульта и инфаркта [11] . Однако проведенные в 2019 году исследования выявили лишь один случай, на который стоит обратить внимание — начало мигрени после 50 лет [10] . Со временем мы получим больше данных об осложнениях и рисках этого заболевания.
Если человек замечает увеличение частоты приступов мигрени, ауру дольше 60 минут, нетипичные проявления ауры или приступа (затруднение речи, слабость с одной стороны, двоение в глазах или потеря зрения на одни глаз), то это повод экстренно обратиться в приемный покой инсультного отделения.
К редким осложнениям мигрени относится персистирующая (переходящая в хроническую) аура без инфаркта, когда у пациента с мигренью и аурой симптомы ауры сохраняются в течение одной недели и более, при этом МРТ и КТ не выявляют инфаркта [9] . Также встречаются эпилептические приступы, вызванный мигренозной аурой, когда у пациента с мигренью и аурой во время или в течение 1 часа после приступа возникает эпилептичекий припадок. В литературе иногда обозначается как мигрень-эпилепсия (мигралепсия).
Диагностика вестибулярной мигрени
Диагноз "вестибулярная мигрень" ставит невролог, отоневролог или отоларинголог, специализирующийся на диагностике и лечении головокружений.
Несмотря на то, что болезнь встречается часто, диагностировать вестибулярную мигрень непросто. Подтвердить этот вид мигрени даже при помощи самого современного инструментария невозможно [3] , потому врач должен опираться исключительно на совокупность жалоб, анамнез жизни пациента, данные осмотра, сопутствующие заболевания, условия возникновения приступов и на эффект от препаратов.
Чтобы достоверно установить диагноз "вестибулярная мигрень", врачи используют следующие критерии [3] :
- Эпизодическое ощущение неустойчивости или вращательное головокружение при поворотах головы, другие иллюзии движения.
- Мигренозных симптомы: мигренозная головная боль, фотофобия, фонофобия или аура во время по крайней мере двух приступов головокружения.
- Другие причины головокружения исключены с помощью обследования.
- Положительный эффект препаратов для лечения мигрени.
- Специфичные для мигрени пусковые факторы: некоторые продукты, прием гормональных контрацептивов, изменение режима сна и отдыха, переутомление.
При диагностике врач обычно спрашивает, не было ли у пациента аналогичных симптомов ранее. Или если они были, насколько они были интенсивными? Достоверный диагноз можно поставить только после возникновения нескольких подобных приступов. При первом эпизоде предполагаемого мигренозного головокружения нередко проводят МРТ или КТ для исключения патологии задней черепной ямки (но это не обязательное обследование).
Наблюдение за больными с точно установленным диагнозом "вестибулярная мигрень" показывает, что спустя 8 лет диагноз остался неизменным в большинстве случаев. Гораздо реже в последствие у больного находят другое вестибулярное заболевание. Это говорит о высокой достоверности описанных диагностических критериев.
Лечение вестибулярной мигрени
Лечение любого типа мигрени бывает двух видов и не допускает самостоятельного назначения лекарств.
В начале приступа для его купирования используют симптоматическое лечение с возможной комбинацией с кофеином:
- при нетяжелых приступах — нестероидные противовопалительные средства, аспирин,
- при средне-тяжелых и тяжелых приступах при отсутствии противопоказаний (которых достаточно много) используют триптаны и производные спорыньи.
Специфическим лекарством во время мигренозного головокружения является бетагистин [3] , так как он тормозит нейроны вестибулярного аппарата, таким образом купируя головокружение.
Для профилактики повторных приступов мигрени используют рецептурные препараты, относящиеся к классу
- противоэпилептических средств (вальпроевая кислота, топиромат, габапентин);
- бета-блокаторов (атенолол, пропраналол,метопролол);
- блокаторов кальциевых каналов (верапамил);
- антидепрессантов (амитриптилина, СИОЗСиН, СИОЗС).
Обычно их назначает невролог, если приступы мигрени часты (2-3 раза в неделю) и снижают качество жизни пациента, средний срок — от 2 недель до нескольких месяцев. Как мы видим, при мигрени не используют ноотропы и антиоксиданты, распространенные на территории СНГ.
При мигрени не используют ноотропы и антиоксиданты, распространенные на территории СНГ.
Вылечить мигрень раз и навсегда нельзя, но сделать приступы редкими и короткими возможно, если скорректировать образ жизни и провести медикаментозную профилактику.
Умеренной эффективностью обладает когнитивно-поведенческая терапия (КПТ), направленная на преодоление стресса, коррекцию болевого поведения, обучение психологической и мышечной релаксации [16] .

Самое перспективное лекарство, которое разрабатывается в настоящее время — это гуманизированные моноклональные антитела к CGRP (пептида, связанного с геном кальцитонина). Разработка этих моноклональных антител направлена как на сам CGRP, который связывают с появлением мигрени, так и на его рецепторы. В недавних исследованиях нейтрализующие гуманизированные моноклональные антитела против CGRP вводили путем инъекции для профилактики рецидива мигрени, что показало многообещающие результаты. Примечательно, что одна инъекция может предотвратить или значительно уменьшить приступы мигрени в течение 3 месяце [21] .
Прогноз. Профилактика
В большинстве случаев мигрень имеет благоприятный прогноз для жизни человека, но оказывает отрицательное воздействие на качество жизни и трудоспособность [12] .
Пациентам с мигренью, особенно молодым женщинам с аурой, доктор Гретхен Титджен, профессор и заведующая кафедрой неврологии Толедского университета советует пройти обследование от таких факторов риска, как гипертония и гиперлипидемия [8] . Ещё одна рекомендация — поддержание здорового веса и отказ от курения для снижения риска инсульта и сердечных заболеваний, что также может снизить частоту мигрени.
Женщина, испытывающая мигрень с аурой, должна избегать использования оральных контрацептивов, содержащих этинилэстрадиолы, так как они увеличивают свертываемость крови и предрасполагают к образованию сгустков в артериях и венах.
Низкодозированные КОК (с содержанием этинилэстрадиола менее 35 мкг) могут использоваться у большинства женщин с мигренью без ауры. Противопоказаниями к назначению эстрогенов служат наличие мигрени с аурой, нарушений свертываемости крови, сахарный диабет, артериальная гипертензия, а также курение [20] . При мигрени с аурой риск инсульта в случае применения КОК повышается в 8 раз. У пациенток, страдающих мигренью с аурой, в случае сочетания курения и приема КОК риск инсульта повышается в 34 раза.
Также часто в инструкциях к гормональным контрацептивам есть описание мигрени в разделе побочные эффектов.После начала приема КОК необходимо тщательно следить за частотой приступов мигрени в течение первого месяца применения.
Для тех, кто часто страдает от мигрени, существует специальная диета [14] . К примеру, при мигрени категорически не рекомендует употреблять:
- сыры длительной выдержки (рокфор, чеддер);
- консервированные, солёные, маринованные, копчёные, острые продукты;
- алкогольные напитки: вермут, пиво, эль;
- орехи;
- консервированные и маринованные соевые и бобовые продукты, соевый соус.
Ведение дневника питания помогает выявлять пусковые факторы мигрени (триггеры).
Мигрень
Мигрень представляет собой разновидность первичных головных болей. В типичных случаях приступ длится от 4 до 72 часов, при этом симптоматика может носить выраженный характер. Часто боль односторонняя, пульсирующая, усиливается при физической нагрузке, а также может сопровождаться такими симптомами, как тошнота, чувствительность к свету, звуку, запахам. У 25% пациентов развиваются предвесники эпилептического припадка, чаще до, но иногда и после приступа головной боли. Диагноз ставится на основе клинических данных. В лечении применяют триптаны, дигидроэрготамин, противорвотные и анальгетические препараты. Профилактика заключается в коррекции образа жизни (например, режима сна или диеты) и использовании лекарственных препаратов (например, бета-адреноблокаторов, амитриптилина, топирамата, дивалпроекса, моноклональных антител).
Эпидемиология мигрени
Мигрень – наиболее частая причина рецидивирующей головной боли умеренной и выраженной интенсивности; в США распространенность данной патологии за 1 год составляет 18% у женщин, 6% у мужчин. Начинается мигрень обычно в молодом возрасте, в последующем с годами меняется степень ее интенсивности; после 50 лет заболевание часто регрессирует. В некоторых исследованиях показана наследственная предрасположенность к развитию мигрени.
На основании данных обследования ветеранов конфликтов в Ираке и Афганистане выдвигается предположение о возможности развития мигрени после травм головы Черепно-мозговая травма (ЧМТ) Травматические повреждения головного мозга представляют собой физическое повреждение ткани мозга, которое ведет к временному или постоянному нарушению функции мозга. Диагноз ставят на основании. Прочитайте дополнительные сведенияПатофизиология мигрени
Считается, что мигрень является нейроваскулярным синдромом головной боли, при котором происходит изменение функциональной активации ЦНС (активация ядер ствола головного мозга, гипервозбудимость, а затем распространяющееся угнетение коры головного мозга) и вовлечение в процесс нейроваскулярного комплекса тройничного нерва (высвобождение нейропептидов приводит к болезненному воспалению сосудов черепа и твердой мозговой оболочки).
Выявлено большое число факторов, которые могут спровоцировать приступ мигрени, например:
Употребление красного вина
Сильные раздражители (например, мерцающий свет, сильные запахи)
Гормональные факторы, особенно связанные с менструацией
Некоторые пищевые продукты
Продукты-триггеры у разных людей отличаются.
В некоторых случаях приступ мигрени или ухудшение ее течения может быть вызвано травмой головы Черепно-мозговая травма (ЧМТ) Травматические повреждения головного мозга представляют собой физическое повреждение ткани мозга, которое ведет к временному или постоянному нарушению функции мозга. Диагноз ставят на основании. Прочитайте дополнительные сведенияКолебания уровня эстрогена также являются возможным триггерным фактором. У многих пациенток дебют мигрени совпадает с менархе, тяжелые приступы развиваются во время менструаций (т.н. менструальная мигрень), а во время менопаузы наступает ухудшение. У большинства женщин во время беременности отмечается ремиссия мигреней (хотя в некоторых случаях происходит ухудшение, в течение 1-го или 2-го триместра беременности); они усугубляются после рождения ребенка, когда уровень эстрогена резко снижается.
Прием оральных контрацептивов и других гормональных препаратов иногда провоцирует или усиливает интенсивность приступов мигрени, а также является фактором риска развития инсульта у женщин, страдающих мигренью с аурой.
Семейная гемиплегическая мигрень – редкий подтип мигрени, который связан с дефектами генов, расположенных на 1-й, 2-й и 19-й хромосомах. Роль генетической составляющей при более распространенных формах мигрени в настоящее время изучается. В некоторых семьях проявления мигрени значительно варьируются, вызывая в первую очередь у одних членов семьи головную боль, у других – головокружение, гемиплегию или ауру. Эти данные свидетельствуют о том, что мигрень на самом деле может быть более генерализованным заболеванием, а не просто головной болью.
Симптомы и признаки мигрени
Часто предвещает приступы продромальный период (ощущение, что мигрень начинается). Продромальный период может включать смены настроения, боли в шее, тягу к конкретной пище, потерю аппетита, тошноту или сочетание этих симптомов.
Примерно у 25% пациентов отмечаются предвестники, предшествующие приступам. Ауры являют собой преходящие неврологические нарушения, которые могут влиять на чувствительность, равновесие, координацию движений, речь или зрение; они длятся от нескольких минут до часа. После начала эпизода головной боли аура может сохраняться. Чаще всего при аурах развиваются зрительные нарушения (вспышки света, дуги мерцающих огней, яркие зигзаги, скотомы). Менее распространены парестезии и онемение (обычно начинающиеся в кисти и затем переходящие на руку и лицо), нарушения речи и преходящая дисфункция ствола головного мозга (проявляющаяся атаксией, спутанностью сознания или даже оглушением). У некоторых пациентов аура развивается практически на фоне отсутствия или незначительной головной боли.
Интенсивность головной боли варьирует от умеренной до тяжелой, приступы длятся от 4 часов до нескольких дней, с регрессом в типичных случаях после сна. Чаще всего боль односторонняя, однако может распространяться и на обе половины, имеет пульсирующий характер, наиболее распространенная локализация – лобно-височная область.
Однако при мигрени развивается не только головная боль. Она сопровождается целым рядом симптомов, таких как тошнота (иногда и рвота), фотофобия, фонофобия и осмофобия. Во время приступа пациенты жалуются на трудности концентрации внимания. Обычная физическая активность обычно усиливает интенсивность головных болей; именно поэтому, а также вследствие развития фото- и фонофобии пациенты предпочитают во время приступа находиться в темной комнате, с минимальным числом посторонних звуков. В тяжелых случаях приступы практически инвалидизируют пациентов, мешая им работать и нарушая семейную жизнь.
Частота и интенсивность приступов варьируют в широких пределах. У многих пациентов отмечается несколько типов головной боли, включая менее выраженные приступы, не сопровождающиеся тошнотой или фотофобией; по клинической картине они могут напоминать головные боли напряжения Головная боль напряжения (ГБН) Головная боль напряжения вызывает умеренную генерализованную боль (обычно сдавливающего характера) без снижения трудоспособности, тошноты или светобоязни, которые ассоциируются с мигренью. . Прочитайте дополнительные сведения , однако являются, по сути, формой мигрени.
Хроническая мигрень
У пациентов с эпизодической мигренью может впоследствии развиться хроническая мигрень. У таких больных приступы головной боли возникают ≥ 15 раз в месяц. Ранее эту патологию называли смешанной, или комбинированной, головной болью, поскольку у нее присутствовали черты как мигрени, так и головной боли напряжения. Головные боли такого рода часто возникают у пациентов, которые злоупотребляют применением препаратов для купирования приступов головной боли.
Другие симптомы
При других, более редких формах мигрени может развиваться другая симптоматика:
При базилярной мигрени возникают сочетание головокружения, атаксии, ограничения полей зрения, чувствительных нарушений, очаговой слабости и изменения состояния сознания.
При гемиплегической форме мигрени (может быть спорадической или семейной) развиваются односторонние парезы.
Диагностика мигрени
Настораживющие особенности, на которые следует обратить внимание и которые свидетельствуют о наличии иной патологии (даже у пациентов с верифицированной мигренью), включают нижеследующее:
Головная боль, которая достигает пика интенсивности в течение нескольких секунд (по типу «удара грома»)
Дебют в возрасте старше 50 лет
Приступы головной боли с нарастающей интенсивностью и/или частотой в течение нескольких недель и более
Злокачественные новообразования в анамнезе (метастазы в головной мозг) или иммунодефицитное расстройство (например, ВИЧ-инфекция, СПИД)
Лихорадка, менингизм, изменение состояния сознания или их сочетание
Сохраняющаяся очаговая неврологическая симптоматика
Отчетливое изменение характера головных болей
У пациентов с характерной клинической картиной и отсутствием вышеупомянутых настораживающих признаков дополнительное обследование не требуется. При наличии "красных флагов" часто необходимо обследование Обследование Головной болью считается боль в любой части головы, включая области скальпа, лица (в том числе глазнично-височную область), «внутреннюю» часть головы. Это одна из наиболее частых причин обращения. Прочитайте дополнительные сведения , включая МРТ и в некоторых случаях люмбальную пункцию.
К наиболее частым диагностическим ошибкам можно отнести:
Неучитывание того факта, что мигрень может вызывать двустороннюю боль, которую не всегда описывают как пульсирующую
Ошибочная диагностика мигрени как синусной головной боли или чрезмерного напряжения глаз происходит потому, что автономные и визуальные симптомы мигрени отсутствуют.
Предположение о том, что любой эпизод головной боли у пациента с верифицированной мигренью представляет собой приступ мигрени (головная боль по типу «удара грома» или изменение характера привычной головной боли может указывать на новую, потенциально серьезную патологию)
Мигрень с аурой может быть ошибочно принята за транзиторную ишемическую атаку, особенно если аура возникает без головной боли, у пожилых людей;
Диагностирование внезапной головной боли как мигрени, поскольку она проходит после приема триптана (прием триптанов облегчает головную боль и при субарахноидальном кровоизлиянии)
Некоторые редкие расстройства могут имитировать мигрень с аурой:
Расслоение сонной или позвоночной артерии
CADASIL (церебральная аутосомно-доминантная артериопатия с субкортикальными инфарктами и лейкоэнцефалопатией)
Прогноз при мигрени
У некоторых пациентов приступы мигрени бывают нечасто и вполне переносимы. У других мигрень протекает как изнуряющий недуг, приводящий к частым эпизодам нетрудоспособности, утрате способности к продуктивной деятельности и значительному снижению качества жизни.
Лечение мигрени
Устранение очевидных триггеров
Методы релаксации, йога или поведенческие вмешательства
При невыраженных приступах – ацетаминофен или нестероидные противовоспалительные средства (НПВС)
В случае острых приступов рекомендуется прием триптанов, ласмидитана, гепантов (антагонисты кальцитонин-ген-связанного пептида [уброгепант и др.]) или дигидроэрготамина вместе с противорвотным средством - антагонистом дофамина
Нейромодулирующие устройства для лечения острого приступа и профилактики
Детальное разъяснение пациентам особенностей такого расстройства, как мигрень, помогает им понять, что, несмотря на неизлечимость данной патологии, существует возможность ее контролировать, что побуждает пациентов принимать более активное участие в лечении.
Пациенту советуют вести дневник головной боли, в котором следует отмечать число и время начала приступов, провоцирующие факторы и реакцию на лекарственные препараты. Выявленные провоцирующие факторы по возможности устраняют. Тем не менее, устранение триггеров может быть преувеличено.
Для пациентов, которые используют препараты для лечения острых приступов мигрени (анальгетики, триптаны, лазмидитаны, опиоиды) часто (например, > 2 дней/неделю), особенно с абузусной головной болью Головная боль, вызванная чрезмерным использованием лекарственных средств Головная боль, связанная с чрезмерным употреблением лекарственных средств, – это хроническая головная боль, которая возникает > 15 дней/месяц у пациентов, которые регулярно, более 3 месяцев. Прочитайте дополнительные сведения , профилактические препараты (см. таблицу Препараты для лечения мигрени Лекарственные препараты, используемые для лечения мигрени* ) следует сочетать с программой прекращения приема анальгетиков, которыми ранее злоупотребляли.
Клиницисты иногда рекомендуют использование поведенческой психотерапии (биологическая обратная связь, управление стрессовыми ситуациями, психотерапия) в ситуациях, когда главной причиной возникновения головной боли является стресс, а также при чрезмерном употреблении анальгетиков.
Йога может уменьшить частоту и интенсивность головной боли; она повышает вагусный тонус и уменьшает симпатический, улучшая тем самым вегетативный баланс сердца. Релаксационные техники могут уменьшить активность симпатической нервной системы, уменьшить мышечное напряжение и изменить активность мозговых волн.
Острые приступы
При мигренозных атаках легкой и умеренной интенсивности назначают НПВС или ацетаминофен.
Если эти препараты неэффективны, следует рассмотреть возможность применения триптанов или дигидроэрготамина. Эффективное купирование головной боли триптанами или дигидроэрготамином не следует рассматривать как диагностический критерий мигрени, поскольку эти же препараты могут облегчить боль при субарахноидальном кровоизлиянии или других органических поражениях головного мозга.
Если легкие приступы усиливаются или если приступы тяжелые с самого начала, можно использовать триптаны или дигидроэрготамин. При выраженной тошноте эффективна комбинация триптана с противорвотным средствам, принятая также в начале приступа.
Они представляют собой селективные агонисты серотониновых 1B-, 1D-рецепторов. Не являясь по своей сути анальгетиками, триптаны специфически блокируют выброс нейропептидов, которые и провоцируют приступ головной боли. Наибольшей эффективностью эти препараты обладают при приеме их в самом начале приступа. Они выпускаются в формах для приема внутрь, интраназально и подкожно (см. таблицу Препараты для лечения мигрени и кластерных головных болей Лекарственные препараты для лечения кластерной головной боли* ); формы для подкожного введения более эффективны, однако дают больше побочных эффектов. Чрезмерное применение триптанов также может привести к развитию абузусных головных болей Головная боль, вызванная чрезмерным использованием лекарственных средств Головная боль, связанная с чрезмерным употреблением лекарственных средств, – это хроническая головная боль, которая возникает > 15 дней/месяц у пациентов, которые регулярно, более 3 месяцев. Прочитайте дополнительные сведения . Прием триптанов и дигидроэрготамина может спровоцировать спазм коронарных артерий, и поэтому эти препараты противопоказаны у больных с ишемической болезнью сердца или злокачественной артериальной гипертонией; с осторожностью следует их применять у пожилых пациентов и при наличии факторов риска сосудистой патологии. Альтернативой являются уброгепант и римегепант, которые относятся к гепантам (низкомолекулярные антагонисты рецепторов пептида, кодируемого геном кальцитонина [CGRP]).
Когда триптаны или дигидроэрготамин противопоказаны вследствие сердечно-сосудистых заболеваний, могут назначаться ласмидитан (новый селективный агонист рецепторов серотонина [5-HT] 1F) или гепант, такой как уброгепант или римегепант. Ласмидитан, имееющий гораздо большее сродство к серотониновым 1F-рецепторам, чем к 1В-рецепторам, не имеет противопоказаний со стороны сердечно-сосудистой системы. (Триптаны вызывают вазоконстрикцию, активируя 5-HT1B рецепторы). На данный момент, при использовании гепантов нет никаких особых сердечно-сосудистых мер предосторожности или противопоказаний и нет серьезных сердечно-сосудистых и желудочно-кишечных эффектов.
Противорвотные препараты в качестве монотерапии (например, метоклопрамид, прохлорперазин) могут также купировать приступ головных болей легкой или умеренной интенсивности. При непереносимости триптанов и других сосудосуживающих препаратов возможно использование прохлорперазина в виде суппозиториев (25 мг) или таблеток (10 мг).
Убедительные доказательства свидетельствуют в пользу использования нейромодулирующих устройств для лечения и профилактики приступов при хронических мигренях.
Приступы, которые не купируются
Внутривенное вливание больших объемов жидкости (например, от 1 до 2 л 0,9% физиологического раствора) может способствовать облегчению головной боли и улучшению самочувствия, особенно у пациентов с обезвоживанием в результате рвоты.
При тяжелых продолжительных приступах эффективно внутривенное введение дигидроэрготамина в сочетании с антагонистом дофаминовых рецепторов (например, метоклопрамид 10 мг внутривенно, прохлорперазин 5–10 мг внутривенно). Дигидроэрготамин доступен также в формах для интраназального и подкожного введения. Ингаляционная форма в настоящее время находится в разработке.
Опиоиды следует использовать лишь в крайнем случае, при неэффективности других средств.
Хроническая мигрень
В лечении хронической мигрени используются те же препараты, что и при эпизодической мигрени, включая моноклональные антитела, блокирующие CGRP. Кроме того, существуют убедительные доказательства в пользу онаботулинотоксина A и топирамата.
Доказательства свидетельствуют в пользу использования нейростимуляции для лечения и профилактики приступов при хронических мигренях. Неинвазивные варианты включают в себя супраорбитальную стимуляцию, стимуляцию блуждающего нерва, моноимпульсную транскраниальную магнитную стимуляцию и дистанционную электростимуляцию.
Читайте также:
