Тератома и фиброма глаза - орбиты
Добавил пользователь Алексей Ф. Обновлено: 27.01.2026
Опухоли орбиты среди всех новообразований органа зрения составляют 23-25%. В ней встречаются практически все опухоли, наблюдающиеся у человека. Частота первичных опухолей составляет 94,5%, вторичные и метастатические встречаются у 5,5%.
Доброкачественные опухоли
Доброкачественные опухоли (первичные) по частоте составляют 80%. В этой группе доминируют сосудистые новообразования (25%). Нейрогенные опухоли (невринома, нейрофиброма, опухоли зрительного нерва) составляют около 16%. Доброкачественные опухоли эпителиального происхождения развиваются в слезной железе (плеоморфная аденома), частота их не превышает 5%. Редкие мягкотканные опухоли (тератома, фиброма, липома, мезенхимома и другие) в целом составляют до 7% в этой группе. Врожденные новообразования (дермоидные и эпидермоидные кисты) встречаются в 9,5% случаев. Доброкачественные опухоли орбиты имеют общую клиническую картину, складывающуюся из стационарного экзофтальма, затруднения репозиции и ограничения подвижности глаза, изменений на глазном дне, снижения зрения, болей в пораженной орбите и одноименной половине головы, отека век. Небольших размеров опухоль, расположенная у вершины орбиты, длительное время может протекать бессимптомно.
Сосудистые опухоли до 70% представлены кавернозной гемангиомой. Опухоль выявляется в возрасте 12-65 лет, у женщин в 2,5 раза чаще, имеет хорошо выраженную псевдокапсулу. Микроскопически кавернозная гемангиома состоит из крупных расширенных сосудистых каналов, выстланных уплощенными эндотелиальными клетками. Отсутствует непосредственный переход сосудов опухоли в сосуды окружающих орбитальных тканей. Клинически характеризуется медленно нарастающим стационарным экзофтальмом (рисунок 20.5).
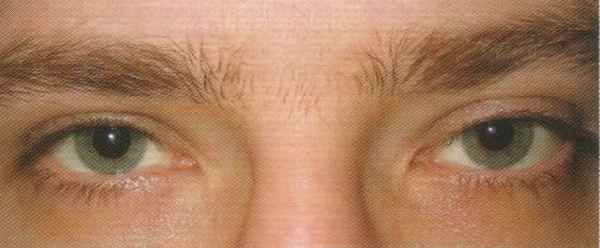
Рис. 20.5 – Гемангиома левой орбиты
Близкое расположение опухоли у склеры приводит к формированию на глазном дне складчатости стекловидной пластинки и сухих дистрофических очажков в парамакулярной области. Репозиция глаза, несмотря на достаточную эластичность гемангиомы, как правило, бывает затрудненной. Более глубокая локализация кавернозной гемангиомы (у вершины орбиты) может сопровождаться болью в пораженной орбите, соответствующей половине головы. Обычно при такой локализации рано возникает застойный диск или первичная атрофия зрительного нерва. В уточненной диагностике помогает компьютерная томография, которая при кавернозной гемангиоме демонстрирует ячеистую округлую тень с ровными контурами, отграниченную от окружающих тканей тенью капсулы. Интенсивность тени увеличивается при контрастировании опухоли. При ультразвуковом сканировании выявляется тень опухоли, ограниченная капсулой. Лечение хирургическое. С учетом появившихся возможностей четкой топометрии опухоли с помощью компьютерной томографии и использования микрохирургической техники операцию следует рекомендовать сразу же при постановке диагноза. Нет оснований ожидать прогрессирования клинических симптомов, так как их появление может привести к невосполнимой утрате зрительных функций.
Нейрогенные опухоли являются производными единого зародышевого пласта нейроэктодермы, но отличаются по своей морфологической картине. Опухоли зрительного нерва представлены менингиомой и глиомой.
Менингиома появляется в возрасте 20-60 лет, чаще у женщин. Опухоль развивается из арахноидальных ворсинок, расположенных между твердой и паутинной оболочками. Зрительный нерв, пораженный опухолью, увеличивается в диаметре в 4-6 раз, может достигать в поперечнике до 50 мм. Менингиома способна прорастать оболочки зрительного нерва и распространяться на мягкие ткани орбиты. Как правило, опухоль односторонняя, характеризуется экзофтальмом с ранним снижением зрения.
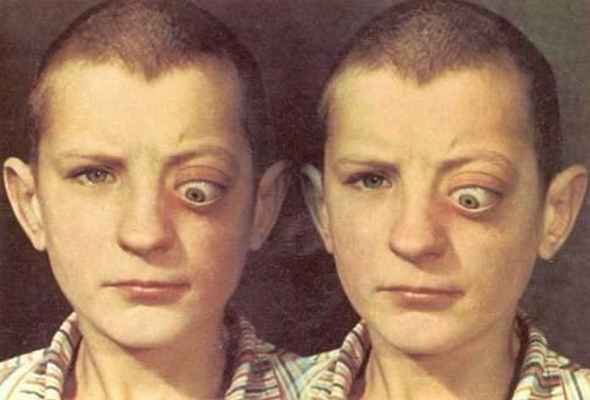
Менингиома левой орбиты (стереофото)
При прорастании тканей орбиты появляется ограничение движений глаза. На глазном дне – резко выраженный застойный диск зрительного нерва, реже – его атрофия. Появление резко расширенных, синюшного цвета вен на застойном диске указывает на распространение опухоли непосредственно до заднего полюса глаза. Диагностировать менингиому трудно, так как даже на компьютерных томограммах, особенно в начальной стадии заболевания, зрительный нерв не всегда настолько увеличен, чтобы предположить его опухолевое поражение. Лечение хирургическое или лучевое. Прогноз для зрения неблагоприятный. При росте опухоли вдоль ствола зрительного нерва имеется угроза распространения ее в полость черепа и поражения хиазмы. Прогноз для жизни благоприятный при ограничении опухоли полостью орбиты.
Глиомы зрительных нервов
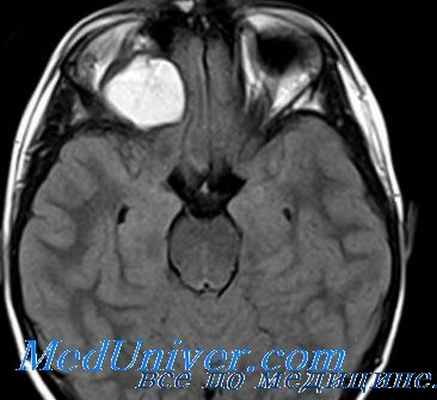
Репозиция глаза всегда резко затруднена. На глазном дне одинаково часто наблюдают застойный диск или атрофию зрительного нерва. При росте опухоли близи склерального кольца отек диска зрительного нерва выражен особенно сильно, вены резко расширены, извиты, с синюшным оттенком. Наблюдающиеся кровоизлияния вблизи диска возникают за счет непроходимости центральной вены сетчатки. В отличие от менингиомы, глиома никогда не прорастает твердую мозговую оболочку, но по стволу зрительного нерва может распространяться в полость черепа, достигая хиазмы и распространяться на контралатеральный зрительный нерв. Интракраниальное распространение сопровождается нарушением функций гипоталамуса, питуитарной железы, повышением внутричерепного давления. Диагноз глиомы ставят на основании данных компьютерной томографии, с помощью которой можно не только визуально наблюдать увеличенный зрительный нерв в орбите, но и судить о его распространении по каналу зрительного нерва в полость черепа. Ультразвуковое сканирование недостаточно информативно, так как представляет изображение только проксимальной и средней трети зрительного нерва. МРТ более информативно при интракраниальном распространении опухоли.
Контрастная МРТ при глиомк зрительного нерва
Лечение с учетом крайне медленного роста опухоли должно планироваться строго индивидуально. При сохранении зрения и возможности наблюдения за больным альтернативе длительного наблюдения может быть лучевая терапия, после которой отмечается стабилизация опухолевого роста, а у 75 % больных зрение даже улучшается. Хирургическое лечение показано при ограничении опухоли орбитальным отрезком зрительного нерва в случаях быстро прогрессирующего снижения зрения. Вопрос сохранения глаза решается до операции. Если опухоль прорастает до склерального кольца, что хорошо видно на компьютерных томограммах, пораженный зрительный нерв подлежит удалению вместе с глазом, и об этом следует обязательно предупредить родителей ребенка. В случае распространения опухоли в канал зрительного нерва или в полость черепа о возможности хирургического вмешательства решает нейрохирург. Прогноз для зрения всегда плохой, а для жизни зависит от распространения опухоли в полость черепа. При вовлечении в опухолевый процесс хиазмы смертность достигает 20-55%.
Невринома (леммома, шваннома, нейролеммома) составляет 1/3 всех доброкачественных опухолей орбиты. Возраст больных к моменту операции достигает 15-70 лет. Женщины страдают несколько чаще. В орбите источником этой опухоли большей частью являются цилиарные нервы, надблоковый или надорбитальный; может формироваться из леммоцитов симпатических нервов, иннервирующих сосуды менингиальной оболочки зрительного нерва, и ретинальной артерии. Одним из первых признаков опухоли могут быть локализованные боли в пораженной орбите, невоспалительный отек век (чаще верхнего), частичный птоз, диплопия. У 25% больных, прежде всего, обращает на себя внимание экзофтальм, осевой или со смещением.
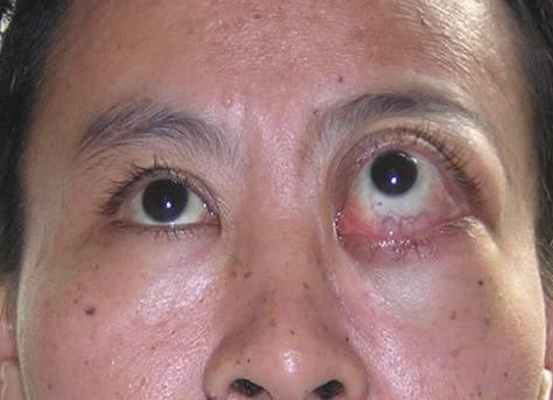
Невринома левой орбиты
Опухоль в орбите чаще располагается под верхней орбитальной стенкой в наружном хирургическом пространстве. Зона кожной анестезии позволяет предположить заинтересованность надблокового или надорбитального нервов. У 1/4 больных отмечена анестезия роговицы. Большая опухоль ограничивает подвижность глаза в сторону ее локализации. Изменения на глазном дне встречается в 65-70% случаев, чаще констатируют отек диска зрительного нерва. При ультразвуковом сканировании удается визуализировать тень опухоли, отграниченную капсулой. На КТ видна не только тень опухоли, но и взаимоотношения ее со зрительным нервом. Окончательный диагноз устанавливается после гистологического исследования. Лечение только хирургическое. Не полностью удаленная опухоль склонна к рецидивированию. Прогноз для зрения и жизни благоприятный.
Врожденные новообразования
Новообразования этой группы составляют дермоидные, эпидермоидные (холестеатома) кисты, которые составляют около 9% среди всех ее опухолей. Рост их ускоряется перенесенной травмой, описаны случаи озлокачествления.
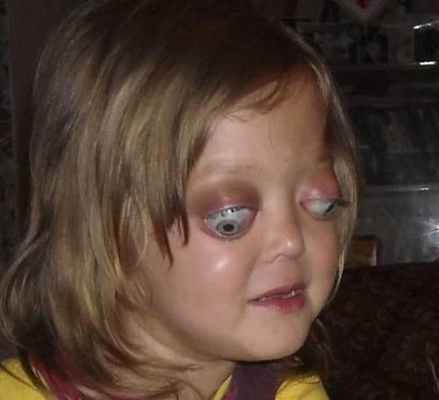
Дермоидная киста более чем у половины больных появляется в возрасте до 5 лет. Однако почти 40% больных обращаются за помощью только после 18 лет. Растет киста крайне медленно, но в пубертатном периоде и во время беременности наблюдаются случаи ее быстрого увеличения. Киста развивается из блуждающих эпителиальных клеток, концентрирующихся вблизи костных швов. Располагается под надкостницей.

Дермоидная киста глазницы
Эпителий внутренней стенки кисты секретирует слизистое содержимое с примесью кристаллов холестерина, что придает содержимому желтоватый цвет. Могут присутствовать короткие волосы. Излюбленное место локализации – области костных швов, чаще верхневнутренний квадрант орбиты. До 85% дермоидных кист располагаются близко у костного края орбиты и не формируют экзофтальм, но при расположении в верхненаружном отделе могут смещать глаз книзу и кнутри. Жалобы больных, как правило, сводятся к появлению безболезненного отека верхнего века соответственно расположения кисты. Кожа века в этой зоне слегка растянута, но окраска ее не изменена. Пальпируемое образование эластичное, безболезненное, неподвижное. До 4% кист локализуется глубоко в орбите. Это, так называемая котомко-видная дермоидная киста орбиты, описанная Kronlein в конце XIX века. Образование состоит из трех частей: головка кисты – ампулообразное расширение – находится за пределами тарзоорбитальной фасции в глубине орбиты; хвост кисты располагается в височной ямке, а перешеек – в области лобно-скулового шва. Для такой локализации характерно длительное, постепенное увеличение экзофтальма, иногда в течение 20-30 лет. Смещение глаза в сторону приводит к ограничению функций экстраокулярных мышц, появляется диплопия. Увеличение экзофтальма до 7-14 мм сопровождается постоянными распирающими болями в орбите. Нарушение зрения может быть обусловлено изменением рефракции как за счет деформации глаза, так и в результате развивающейся первичной атрофии зрительного нерва. Котомковидную кисту диагностируют обычно после 15 лет. Длительно существующая котомковидная киста может распространяться в полость черепа. Диагноз подтверждается с помощью рентгенографии орбиты (выявляется истончение и углубление костного края орбиты в зоне расположения кисты). Наиболее информативна компьютерная томография, при которой хорошо визуализируются не только измененные костные стенки, но и сама киста с капсулой.
Лечение хирургическое. Показана поднадкостничная орбитотомия. Прогноз для жизни и зрения благоприятный. Рецидива следует ожидать при резких изменениях в подлежащих костях или при появлении послеоперационного свища. Рецидивные дермоидные кисты могут озлокачествляться.
Холестеатома, или эпидермоидная киста, диагностируется у лиц старшего возраста (на 4-м десятилетии жизни). Мужчины страдают почти в три раза чаще. Этиопатогенез до настоящего времени остается неясным. Большинство авторов склонно рассматривать холестеатому как процесс дезонтогенетический. Для нее характерно локальное разволокнение костной ткани, которая становится мягкой. Прогрессируют участки остеолизиса, поднадкостнично скапливается значительное количество желтоватого мягкого содержимого, включающего дегенеративно измененные клетки эпидермоидной ткани, кровь, кристаллы холестерина. Отслоившаяся надкостница с подлежащими некротическими массами уменьшает объем орбиты, смещая кпереди и книзу содержимое орбиты. Образование развивается, как правило, под верхней или верхне-наружной стенкой орбиты. Заболевание начинается с одностороннего смещения глаза книзу или книзу- кнутри. Постепенно развивается безболезненный экзофтальм. Репозиция становится резко затрудненной. Изменения на глазном дне отсутствуют, функции экстраокулярных мышц сохраняются в полном объеме. Диагноз возможен с помощью рентгенографии и КТ исследования.
Лечение только хирургическое. Прогноз для жизни и зрения, как правило, благоприятный. Однако описаны случаи озлокачествления.
Тератома и фиброма глаза - орбиты
Тератома и фиброма глаза - орбиты
Тератома крайне редкая врожденная опухоль орбиты, описана в 1863 г. Т. Holmes. Предполагается, что тератома развивается из выживших и пролиферировавших полипотентных зародышевых клеток, задержавшихся в орбите в период эмбриогенеза. Большинство авторов полагают, что истинная тератома должна состоять из элементов всех трех зародышевых слоев. Морфологически опухоль представлена широким спектром не свойственных для орбиты тканей.
При гистологическом исследовании тератомы обнаруживают волосы, периферические нервы (производный эктодермы), ткани зубов, элементы гладкой мускулатуры (производные мезодермы), стенок кишечника, респираторный эпителий (производное эндодермы).
Обычно опухоль обнаруживают при рождении ребенка или в первые дни его жизни. Характерен очень быстрый рост. Имеются сведения и о медленном росте опухоли с формированием большого узла к 15 годам. У новорожденных опухоль иногда достигает гигантского размера и массы (до 550 г). Как правило, развивается односторонний экзофтальм со смещением глаза в сторону. Быстрый рост опухоли приводит к резкому истончению костных стенок орбиты и лица, деформации глаза, развивается дисплазия зрительного нерва.
Оперируя 3-недслыюго ребенка по поводу огромной тератомы правой орбиты, мы имели возможность видеть резкое расширение костной орбиты (буквально на половину лица), зрительный нерв имел диаметр менее 1 мм. Обычно тератома кистозного характера хорошо просвечивает. Диагноз не представляет трудности в связи с особенностями клинической картины и возраста больных. Использование ультразвуковой техники в акушерской практике сделало возможным диагностировать тератому орбиты и в пренатальный период. Опухоль может быть отнесена к доброкачественным новообразованиям, однако встречаются отдельные случаи злокачественной тератомы. J. Garden и J. McManis описали случай озлокачествления рецидива тератомы, возникшего через 3 года после локального удаления опухоли у младенца второго дня жизни.
Лечение тератомы. Несмотря на почти полуторавековую историю учения о тератоме, долгие годы методом выбора при ее лечении оставалась экзентерация орбиты. Однако в последние 60 лет успешно развивается органосохраняющая хирургия с использованием микрохирургической техники, направленная на сохранение глаза, причем операцию следует проводить на 2-3-й день после рождения.
Фиброма орбиты
Фиброма мягкотканая опухоль, встречается и у детей, и у взрослых. Характеризуется медленным ростом. Морфологически опухоль представлена фибробластами, заключенными в фиброзной строме. Опухоль хорошо отграничена, но не имеет капсулы.
Опухоль всегда располагается пристеночно, капсула интимно спаяна с надкостницей. Фиброма доступна пальпации; плотная безболезненная, поверхность обычно гладкая. Может смещать глаз, приводя к развитию экзофтальма. Клинически поставить диагноз трудно.
Лечение фибромы хирургическое. Удаленная опухоль может рецидивировать.

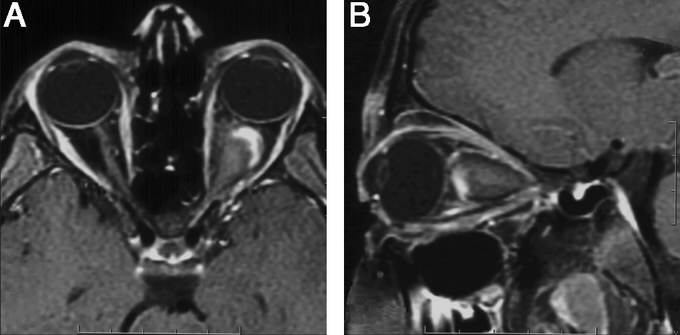
(А) МРТ глазниц трехлетнего мальчика с медленно прогрессирующим экзофтальмом.
Стрелкой отмечена область смешанной плотности в латеральной части левой глазницы.
(Б) Во время операции обнаружены три зуба, погруженные в костный матрикс.
(В) При гистологическом исследовании подтверждено наличие полностью сформировавшегося зуба.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Опухоли орбиты
На долю новообразований орбиты приходится около 1\4 всех опухолей органа зрения. Среди них встречаются как доброкачественные (80%), так и злокачественные (20%) процессы.
В орбите могут развиваться метастатические опухоли!
Симптомы опухоли орбиты: боли в области орбиты, снижение остроты зрения и двоение, смещение и ограничение подвижности глаза, отек слизистой оболочки глаза и век, пальпируемое под кожей образование, нарушение функции век (опущение, деформация)
Следует помнить, что опухоли орбиты могут иметь бессимптомное течение
Методы диагностики патологии орбиты:
1. Офтальмологический осмотр
2. Визо-, пери-, кампи-, офтальмометрия
3. Экзофтальмометрия – неинвазивное определение степени смещения глазного яблока относительно костных стенок орбиты
4. УЗИ (в т.ч. с допплерографическим исследованием)
5. Рентгеновская компьютерная томография и магнито-резонансная томография – ведущие неинвазивные методы диагностики
6. Позитронно-эмиссионная томография
7. Биопсия – ведущий метод инвазивной диагностики опухолей орбиты. Морфологические методы диагностики новообразований орбиты: эксцизионная биопсия, инцизионная биопсия, тонкоигольная аспирационная биопсия.
Наиболее рациональный вид вмешательства определяется врачом на этапе подготовки к операции.
Хирургические методы лечение опухолей орбиты, имеющиеся в арсенале врачей-офтальмоонкологов, проводятся только в случаях отсутствия разрушений костных стенок и распространения опухоли на смежные зоны. В ином случае пациент должен быть направлен в специализированный онкологический стационар.
Виды лечения опухолей орбиты:
1. Хирургическое лечение – наиболее часто применяемый вид лечения. Полное удаление образования проводится в случаях отграниченных единичных очагов в орбите
Удаление ad maximum с последующей лучевой или химиотерапией проводится в случаях диффузного роста опухоли, множественных очагов, подозрении на конкретный вид опухоли (например, лимфомы, метастазы), потребующий проведения дальнейшего химио-лучевого лечения.
Экзентерация орбиты (полное удаление мягкотканного содержимого орбиты до костных стенок) – калечащий вид операций, выполняется в случаях подтвержденного злокачественного процесса в орбите, занимающий большую часть орбиты, когда ни один другой способ лечения не показан. Возможно проведение наружного протезирования в сроки около 9-12 мес после операции.
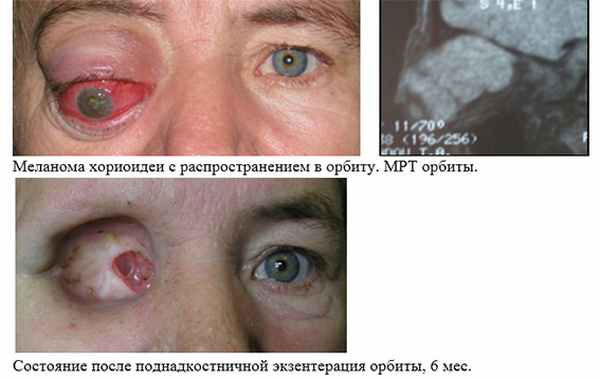
2. Лучевая терапия - некоторые виды опухолей и воспалительных заболеваний
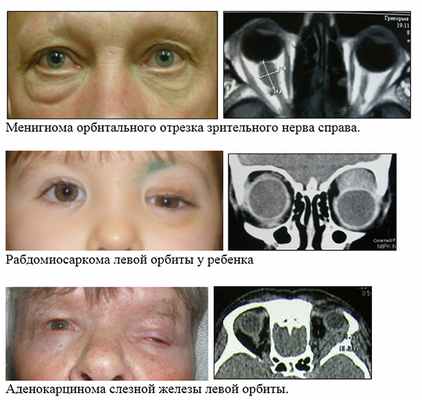
3. Химиотерапия – необходимость данного лечения определяется врачом-онкологом на консультации в специализированном учреждении. Необходимо, как правило, при лечении метастатических опухолей, лимфом и пр.
4. Комбинированное лечение.
5. Консервативное лечение – лечение с помощью медикаментозных средств, физиотерапии. Показано при псевдотуморозных (воспалительных) процессах, сосудистой патологии орбиты.
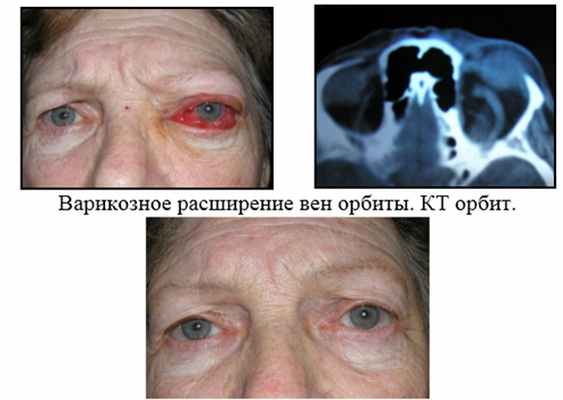
Состояние после курса консервативного лечения (противоотечные, сосудоукрепляющие, противовоспалительные, десенсибилизирующие ЛС).
Наблюдательная тактика возможна в случаях малого размера опухоли, предположительно доброкачественного характера, с очень медленным ростом (годами), которая не влияет на остроту зрения и косметический вид пациента.
Редкие доброкачественные опухоли орбиты
Опухоли орбиты среди всех новообразований органа зрения составляют 23-25 %, характеризуются значительным полиморфизмом, что можно объяснить присутствием в орбите большого количества различных тканевых структур.
В ней встречаются практически все опухоли, наблюдающиеся у человека.
Это относится к первичным новообразованиям, частота которых достигает 94,5 %, вторичным и метастатическим, которые составляют 5,5 % от всех новообразований орбиты.
Опираясь на большой многолетний опыт работы нашей клиники, мы еще раз можем подтвердить превалирование среди новообразований орбиты доброкачественных опухолей (80,3 %), которые и составляют основную группу среди первичных опухолей. Частота злокачественных опухолей едва достигает 20 %
Доброкачественные опухоли (первичные) — здесь доминируют сосудистые опухоли (25 %), преобладают среди них кавернозные гемангиомы (69 %). Нейрогенные опухоли составляют около 16 %, они представлены невриномой, нейрофибромой, первичной менингиомой орбиты и опухолями зрительного нерва.
Доброкачественные опухоли эпителиального происхождения развиваются в слезной железе (плеоморфная аденома), частота их не превышает 5 %. Редкие мягкотканные опухоли (тератома, фиброма, липома, мезенхимома, миксома, хондрома, лейомиома) в целом не превышают 7 % от всех доброкачественных опухолей орбиты.
Врожденные новообразования (дермоидные и эпидермоидные кисты) встречаются в 9,5 % случаев, по особенностям клинического течения, осложнениям и способностью к малигнизации они также должны быть отнесены в группу опухолей орбиты.
Тератома
Врожденная, крайне редкая опухоль, описанная в 1863 г. T.Holmes. Наиболее часто тератома локализуется в области орбит, полости черепа, гонад и средостения. Обычно обнаруживается при рождении ребенка или в первые дни его жизни. Характерен быстрый рост опухоли, что бывает причиной ошибочного диагноза саркомы.
Следует учитывать и возможность крайне медленного роста тератомы. В своей практике мы наблюдали женщину 24 лет, у которой морфологический диагноз тератомы орбиты оказался для нас совершенно неожиданным, а M.Lеvin В 1986 г, описал случай тератомы орбиты у 15-летнего подростка.
Клиника
Клиническая картина характеризуется односторонним большим экзофтальмом со смещением глаза в сторону. Быстрый рост опухоли приводит к растяжению верхнего века, истончаются кости орбиты и лица (рис. 8.9). Обычно тератома кистозного характера хорошо просвечивается.

Рис. 8.9. Тератома правой орбиты у трехлетнего ребенка
Морфогенез
Предполагают, что тератома развивается из выживших и пролиферировавших полипотентных зародышевых клеток, осевших в орбите во время эмбриогенеза. Большинство авторов придерживаются мнения, что истинная тератома должна состоять из элементов всех трех зародышевых слоев.
Морфологически опухоль представлена широким спектром не свойственных орбите тканей. При гистологическом исследовании обнаруживают волосы, периферические нервы (производные эктодермы), ткани зубов, элементы гладкой мускулатуры (производные мезодермы), элементы стенок кишечника, респираторный эпителий (производные эндодермы).
Диагноз
В связи с особенностями клинической картины диагноз не представляет трудности у маленьких детей. Ультразвуковое сканирование доказывает наличие капсулы и кистозного содержимого. Использование ультразвукового исследования (УЗИ) в акушерской практике сделало возможным диагностировать тератому и в пренатальном периоде.
Компьютерная томография (КТ) констатирует резкое расширение полости орбиты, участки кальцификации, типичные для тератомы. КТ необходима и для оценки состояния костей орбиты, дифференциации первичной и вторичной тератомы, которая может распространяться в орбиту из полости черепа или околоносовых пазух.
Дифференциальный диагноз проводят с саркомами орбиты.
Лечение
Долгие годы методом выбора при лечении тератомы оставалась экзентерация орбиты, что связано в первую очередь с поздней диагностикой. При больших опухолях резко деформируется глаз, развивается дисплазия зрительного нерва.
Оперируя 3-недельного ребенка, мы наблюдали истончение зрительного нерва до 1 мм в диаметре. В последние годы успешно используют орбитотомию, целью которой является сохранение глаза. Операцию следует проводить как можно раньше (на 2-3-й день жизни ребенка).
Прогноз для жизни благоприятный. Однако быстрый рост опухоли вызывает деструкцию костной орбиты и прилежащих тканей. Следует учитывать и возможность озлокачесталения опухоли в процессе роста и особенно при рецидивировании. Прогноз для зрения обычно неблагоприятный.
Миксома
Опухоль встречается в орбите чуть более 0,2 % на 3-й декаде жизни. Соотношение заболевших мужчин и женщин 1:3.
Клиника
В орбите опухоль растет в виде одиночного, как правило, окруженного капсулой узла. Клинические признаки определяются локализацией опухоли. Есть основание полагать, что миксома обычно располагается в наружном хирургическом пространстве. За счет инфильтрации окружающих тканей может появляться не воспалительный отек век. ограничение подвижности глаза в сторону расположения опухоли.
Морфогенез
Опухоль представлена примитивными мезенхимными клетками обильно ослизненными, инкапсулирована.
На разрезе цвет опухоли желтовато-белый слизистого характера. Миксоматозные клетки имеют признаки фибробластов, что позволяет ряду исследователей относить эти опухоли к фиброзным новообразованиям.
Диагноз
Ультразвуковое сканирование и компьютерная томография доказывают присутствие в орбите опухоли, капсулы, уточняют ее размеры и локализацию.
Дифференциальный диагноз проводят с псевдотумором орбиты, опухолью слезной железы, холестеатомой.
Лечение хирургическое. Важно тщательное удаление всей опухоли с целью профилактики рецидивов.
Прогноз для жизни и зрения благоприятный, несмотря на склонность опухоли к рецидивированию. Случаи ее метастазирования не описаны.
Гистиоцитома
Опухоль имеет синонимы: фиброзная гистиоцитома, ксантофиброма, ксантогранулема, дерматофиброма, склерозирующая ангиома. Встречается в любом отделе тела. В последние годы диагностируется в орбите достаточно часто. Наблюдения кашей клиники показывают, что ежегодно морфологически диагностируют 2-3 % от всех опухолей орбиты. Гистиоцитома чаще возникает у женщин на 4-5-й декаде жизни.
Клиника
Опухоль односторонняя, развивается, как правило, бессимптомно. Исключение составляет гистиоцитома, локализующаяся в верхневнутреннем отделе орбиты (рис. 8.10). Вероятно, близкое расположение надблокового или надглазничного нерва является причиной появления болезненности в зоне локализации новообразования. Опухоль мягкой консистенции, вначале может даже флюктуировать.

Рис. 8.10. Фиброзная гистиоцитома правой орбиты. а — общий вид больного; б — гистопрепарат. Окраска гематокселином и эозином. х 100
В поздней стадии роста становится плотной. По мере увеличения размеров гистиоцитомы возникает экзофтальм. Опухоль может расти в капсуле и инфильтративно. В последнем случае рано появляется диплопия. Изменения на глазном дне возможны при локализации опухоли во внутреннем хирургическом пространстве.
Морфогенез
Опухоль мезенхимального происхождения, морфологически обнаруживают гистиоциты, фибробласты и большое количество сосудов. Цвет опухоли на разрезе за счет присутствия сосудов розовато-серый. Четких морфологических признаков, характеризующих именно эту опухоль, практически не существует. В клетках возможны митозы, что определяет местный агрессивный рост.
Диагноз фиброзной гистиоцитомы возможен только при гистологическом исследовании. Используемые инструментальные методы исследования (ультразвуковое сканирование, КТ) свидетельствуют о присутствии в орбите опухолевого процесса с капсулой или без нее. Существует мнение о высокой информативности радиологических и цитологических методов исследования.
Дифференциальный диагноз проводят с гемангиоперицитомой, невриномой, нейрофибромой, плеоморфной аденомой. При инфильтративном росте необходимо исключить злокачественную опухоль типа фибросаркомы.
Лечение хирургическое. Показана орбитотомия. При больших опухолях, разрушающих глаз и окружающие ткани, показана экзентерация орбиты. Лучевая терапия неэффективна.
Прогноз
Опухоль рецидивирует у 1/3 больных. Характерны множественные рецидивы. С каждым новым рецидивом увеличиваются признаки атипичного роста. При инфильтративном росте возможно распространение опухоли в полость черепа. Тем не менее прогноз для жизни при доброкачественной гистиоцитоме благоприятный, прогноз для зрения зависит от размеров опухоли.
Мезенхимома
Синонимы опухоли: ангиофибролипома, ангиолипома, остеофиброма. Термин "мезенхимома" предложил в 1949 г. A.Stoui, позднее (1967) он описал мезенхимому орбиты. В орбите, по нашим данным, наблюдается в 0,37% случаев. Опухоль диагностируется у взрослых, но может встречаться и у детей до 10 лет.
Клиника
Клинические особенности зависят от расположения опухоли, а локализоваться в орбите она может в любом отделе. Растет инфильтративно, поэтому наряду с экзофтальмом рано появляются признаки нарушения функций экстраокулярных мышц. Сдавление верхней глазной вены — главного венозного коллектора орбиты — приводит к возникновению хемоза (рис. 8.11).

Рис. 8.11. Мезенхимома левой орбиты
Морфогенез
Опухоль многокомпонентная, состоит из нескольких видов тканевых структур. Характеризуется пестрой картиной с беспорядочным расположением элементов жировой, фиброзной, сосудистой коллагенизированной тканей.
Встречаются элементы поперечнополосатой и гладкой мускулатуры. что может быть причиной ошибочной трактовки этой опухоли как рабдомиосаркомы, лейомиосаркомы, гемангиоперицитомы. Описаны случаи озлокачествления одного или нескольких компонентов опухоли.
Диагноз
Клинически возможно только констатировать наличие в орбите опухолевого поражения.
Дифференциальный диагноз необходимо проводить с саркоматозными опухолями, гемангиоперицитомой.
Лечение хирургическое. Учитывая инфильтративный характер роста, важно тщательно удалить всю опухолевую ткань.
Прогноз для жизни благоприятный. Не полностью удаленная мезенхимома может рецидивировать. Быстрый рост рецидивной опухоли свидетельствует о возникновении в одном или нескольких компонентах зон опухоли озлокачествления. Случаев метастазирования не описано.
Лейомиома
Клиника
Продромой появления экзофтальма могут быть интермиттирующие боли в орбите, в одноименной половине головы, периодически возникает гиперемия бульбарной конъюнктивы. В зависимости от локализации опухоли ранним симптомом может быть или смещение глаза в сторону, противоположную локализации опухоли, либо осевой экзофтальм (рис. 8.12).
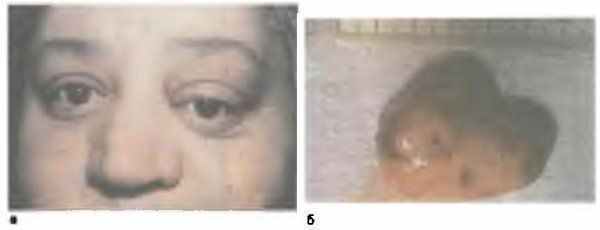
Рис. 8.12. Лейомиома орбиты. а — общий вид больного; б — макропрепарат опухоли. Окраска гематокселином и эозином. х 100
Опухоль инкапсулирована, поэтому клинические признаки при локализации лейомиомы во внутреннем хирургическом пространстве те же, что при любой инкапсулированной опухоли, в том числе и изменения на глазном дне.
Морфогенез
Опухоль развивается из элементов гладкой мускулатуры сосудов орбиты, серовато-белого цвета, имеет хорошо отграниченную капсулу. Около 1 % лейомиом склонно к озлокачествлению.
Диагноз. Устанавливают только на основании гистологического исследования.
Дифференциальный диагноз проводят с любой инкапсулированной опухолью орбиты.
Прогноз для жизни и зрения благоприятный.
Липома
Опухоль диагностируется у взрослых. Чаще растет в подкожной жировой клетчатке плеча и задней поверхности шеи. В орбите локализуется в переднем отделе, но описаны случаи расположения опухоли в мышечной воронке и даже интраканаликулярно. В 3 раза чаще страдают женщины.
Клиника
Характерен невоспалительный отек век, умеренный экзофтальм со смещением. Слегка затруднена репозиция глаза. Подвижность глаза, как правило, сохранена в полном объеме.
Морфогенез
Опухоль развивается из липобластов и липоцитов, присутствуют капилляры, пролиферирующие веретенообразные клетки, придающие опухоли серовато-белый цвет. Гистологически опухоль трудно дифференцировать от липосаркомы, ангиолипомы, гемангиоперицитомы.
Состоящую из липоцитов и липобластов опухоль трудно отличить от нормальной жировой клетчатки. Только присутствие нежной соединительнотканной капсулы в большинстве случаев помогает дифференцировать опухоль от окружающей орбитальной клетчатки.
Диагноз
Предположить наличие липомы возможно только поданным компьютерной томографии, когда на томограммах дифференцируется незначительной плотности опухоль.
Дифференциальный диагноз необходимо проводить со злокачественной опухолью орбиты.
Прогноз
Фиброма
Клиника
Опухоль безболезненная, всегда располагается пристеночно, плотная, неподвижная за счет интимного спаяния капсулы опухоли с надкостницей. Пальпируемая поверхность опухоли гладкая. Большие фибромы приводят к экзофтальму н смещению глаза в контралатеральную сторону. Репозиция резко затруднена.
Морфогенез
Фиброма гистологически характеризуется присутствием фибробластов, заключенных в фиброзной строме.
Описаны псаммозные оссифицирующие изменения в ней, что придает опухоли костную плотность.
Диагноз
Клинически установить диагноз крайне трудно. Из инструментальных методов исследования наиболее информативна КТ. Уточнение диагноза возможно только при морфологическом исследовании.
Дифференциальный диагноз
Лечение
Хирургическое лечение — безальтернативный метод. Показана транскутанная поднадкостничная орбитотомия.
Прогноз дня жизни благоприятный. Но опухоль в 25-30 % случаев склонна к рецидивированию. Описаны случаи рецидива фибромы через 26 лет. Прогноз для зрения хороший.
Хондрома
Опухоль встречается очень редко, преимущественно у взрослых. Излюбленная локализация — передние отделы орбиты. Растет очень медленно и может достигать гигантских размеров.
Клиника
Стационарный экзофтальм нарастает постепенно, со смещением. По краю орбиты удается пальпировать неподвижную, плотную, безболезненную опухоль с гладкой поверхностью. Подвижность глаза, как правило, сохранена в полном объеме. Изменения на глазном дне появляются при гигантских опухолях.
Морфогенез
Диагноз
УЗИ и компьютерная томография показаны при больших опухолях, приводящих к возникновению экзофтальма.
Дифференциальный диагноз следует проводить со склерозом орбиты, дакриоаденитом, дермоидной кистой.
Лечение хирургическое. За счет высокой плотности опухоли во время операции ее удается дифференцировать от окружающих здоровых тканей.
Прогноз для жизни хороший, прогноз для зрения определяется длительностью заболевания и размерами опухоли.
Зернисто-клеточная миобластома
Опухоль описана в 1925 г. А.И.Абрикосовым. В орбите встречается не чаше 0,2 % от всех ее новообразований
Клиника
Опухоль растет медленно, локализуется в мягких тканях любого отдела орбиты. Может иметь инфильтративный характер роста или быть инкапсулированной. Стационарный экзофтальм, как правило, замечают случайно. Наличие клинических симптомов обусловлено локализацией опухоли и характером ее роста.
Морфогенез
Развивается из элементов гладкой мускулатуры сосудов орбиты. Гистогенез опухоли до настоящего времени остается неясным. Морфологически — это зрелая опухоль с выраженным местно-деструирующим ростом.
Диагноз
Ультразвуковое исследование и КТ иллюстрируют наличие опухолевых масс в орбите. Окончательный диагноз устанавливают после гистологического исследования.
Дифференциальный диагноз при инфильтративном росте следует проводить со злокачественной опухолью орбиты.
Прогноз для жизни благоприятный. Прогноз для зрения зависит от рецидива опухоли и необходимости повторной орбитотомии.
Рабдомиосаркома глаза (орбиты): лечение в Израиле
Рабдомиосаркома – это злокачественная опухоль, берущая своё начало из клеток мышечной и/или соединительной ткани. Данный вид новообразования может развиваться глубоко в мягких тканях орбиты глаза, носоглотке, мочевом пузыре, влагалище, в области простаты или яичка, мышцах конечностей и т.д. Наиболее часто рабдомиосаркома орбиты возникает у детей в возрасте около 7 лет, но может встречаться и у более старших пациентов. Для данной опухоли характерно стремительное развитие, раннее прорастание в носоглотку, глубокие мягкие ткани и кости орбиты, а также метастазирование в отдалённые органы.
МЦ «Хадасса» является крупнейшей университетской клиникой Израиля, в состав которой множество отделений диагностики и лечения различных заболеваний у пациентов любого возраста. Лечение рабдомиосаркомы орбиты происходит в Детском офтальмологическом центре клиники «Хадасса», которым руководит профессор Ирен Антеби – председатель Ассоциации педиатрической офтальмологии Израиля. Одним из наиболее известных онкоофтальмологов страны, получивших мировое признание, является профессор Яаков Пээр – заведующий отделением офтальмологии МЦ Хадасса, который имеет также специализацию по детской офтальмологии. Вместе с ним работает доктор Шахар Френкель – ведущий специалист МЦ «Хадасса» по лечению опухолей зрительного аппарата. Благодаря высочайшему профессионализму врачей и прекрасному техническому оснащению клиники, более 90% детей, лечившихся в МЦ «Хадасса» от рабдомиосаркомы, полностью выздоравливают (при условии своевременной диагностики).
Симптомы и причины развития рабдомиосаркомы глаза
Современной медицине неизвестны точные причины возникновения опухоли, а провоцирующим фактором развития заболевания может стать наличие у больного определённой генетической патологии: синдрома Ли-Фраумени, нейрофиброматоза, синдрома Горлина-Гольтца и др.
Для рабдомиосаркомы характерно быстрое развитие симптомов, наиболее частыми из которых являются:
- не проходящая отечность и покраснение века;
- экзофтальм (выпячивание глазного яблока);
- смещение глазного яблока, нарушение его подвижности;
- птоз (опущение века);
- невозможность полного смыкания глазной щели и др.
Диагностика рабдомиосаркомы орбиты в Израиле
Для диагностики рабдомиосаркомы специалисты МЦ «Хадасса» используют самые прогрессивные методики и новейшие образцы медицинского оборудования. Для каждого пациента составляется индивидуальный план обследования, который может состоять из следующих процедур:
- тщательный офтальмологический осмотр, офтальмоскопия;
- рентгенография орбиты и черепа;
- КТ;
- МРТ;
- УЗИ глазницы;
- тонкоигольная аспирационная биопсия тканей опухоли и последующее изучение полученного материала;
- остеосцинтиграфия;
- биопсия костного мозга;
- люмбальная пункция;
- различные анализы крови и др.
Все диагностические манипуляции, способные причинить ребёнку боль или дискомфорт, в МЦ «Хадасса» выполняются с применением общего наркоза, под наблюдением опытного детского анестезиолога. При необходимости в обследовании принимают активное участие другие специалисты клиники: ЛОР-врачи, невропатологи, нейрохирурги, педиатры и др. Это позволяет онкоофтальмологам МЦ «Хадасса» с высокой точностью установить морфологический тип, размеры и локализацию опухоли и выбрать наиболее эффективную тактику лечения для каждого пациента.
Лечение рабдомиосаркомы орбиты в Израиле
Лечение рабдомиосаркомы, проводимое в клинике «Хадасса», всегда комплексное и состоит из хирургического удаления опухоли в максимально возможных пределах, лучевой терапии и высокодозной полихимиотерапии. Такой подход к данному заболеванию является международным стандартом и позволяет врачам Детского офтальмологического центра успешно лечить пациентов с рабдомиосаркомой орбиты.
Вопрос о возможности проведения и объёме хирургического удаления новообразования решается индивидуально для каждого пациента и зависит от типа опухоли, её размера, расположения и степени поражения окружающих тканей. При небольшой, изолированной рабдомиосаркоме возможно её полное удаление в ходе одной операции. В некоторых случаях требуется несколько вмешательств, а при обширном поражении окружающих тканей хирургам приходится прибегать к резекции костных тканей орбиты. В последующем таким больным специалистами МЦ «Хадасса» выполняются уникальные реконструктивные операции, позволяющие избежать тяжелой деформации лица ребёнка.
Радиотерапия проводится как до или после хирургической операции, так и вместо неё. Для сеансов облучения в клинике «Хадасса» используются новейшие образцы специализированной высокоточной аппаратуры, обеспечивающей наиболее эффективное воздействие на клетки опухоли при минимальном повреждении здоровых тканей. Для лечения рабдомиосаркомы высокопрофессиональные радиологи больницы применяют следующие виды лучевой терапии:
- интенсивная модулированная лучевая терапия;
- фракционированная стереотаксическая лучевая терапия;
- брахитерапия (введение источника излучения в тело опухоли или окружающие её ткани).
Вид радиотерапии, количество сеансов и интенсивность облучения определяются индивидуально для каждого пациента.
Химиотерапия для лечения рабдомиосаркомы и профилактики рецидива заболевания применяется в комплексе с радиотерапией и оперативным удалением опухоли. В большинстве случаев онкоофтальмологами МЦ «Хадасса» назначается курс высокодозной полихимиотерапии, предусматривающей одновременное введение нескольких препаратов. Такой вид лечения может сочетаться с процедурой трансплантации костного мозга, позволяющей избежать тяжелых последствий агрессивной химиотерапии.
Преимущества лечения рабдомиосаркомы орбиты в Израиле
Специалисты Детской офтальмологической клиники МЦ «Хадасса» обладают богатым опытом успешного лечения рабдомиосаркомы орбиты у детей различного возраста. Для диагностики и терапии данного заболевания применяются щадящие хирургические методики, новейшие образцы диагностической и лечебной аппаратуры, лицензированные химиопрепараты последнего поколения. Ежегодно многим детям, проходившим лечение данного заболевания в клинике, специалисты офтальмологического отделения спасают жизнь, а многим из них – сохраняют зрение.
Рабдомиосаркома орбиты относится к стремительно растущим опухолям, но при своевременном диагностировании и правильном лечении до 90% больных выздоравливают.
Если вам необходима подробная информация о лечении рабдомиосаркомы орбиты в Израиле, заполните контактную форму. В ближайшее время с вами свяжется координатор международной службы клиники «Хадасса» и ответит на все волнующие вас вопросы.
Автор: Редакция сайта
Читайте также:
