Гормональная терапия неспецифического язвенного колита. Питание при язвенном колите.
Добавил пользователь Алексей Ф. Обновлено: 21.01.2026
Определение
Определение ВЗК дано в соответствии с консенсусом ЕССО, рекомендациями Британского общества гастроэнтерологов [1, 2, 3].
Язвенный колит – хроническое заболевание, приводящее к протяженному воспалению слизистой оболочки толстой кишки без гранулем при биопсии, поражающее прямую кишку и, в различной степени толстую кишку, характеризующуюся ремитирующим течением с периодами обострений. Также характерным являются системные и внекишечные проявления.
Болезнь Крона - мультисистемное заболевание со специфической клинической картиной, характеризующееся фокальным, асимметричным, трансмуральным гранулематозным воспалением, которое поражает, прежде всего, желудочно-кишечный тракт (ЖКТ); но может проявляться также системными и внекишечными осложнениями.
Неклассифицированное ВЗК – термин, используемый для мониторирования случаев затрудненного дифференциального диагноза между язвенным колитом и болезнью Крона или других колитов, с учетом данных анамнеза, эндоскопического и гистопатологического исследования нескольких биоптатов, а также радиологического обследования.
Недифференцированный колит – термин, используемый морфологами для описания перехлеста признаков язвенного колита и болезни Крона в образцах после колэктомии. Наличие такового служит прогностическим фактором риска хирургического вмешательства.
Название протокола: *Язвенный колит (В настоящее время более верным термином считается «язвенный колит»). Болезнь Крона
ФНО – фактор некроза опухоли.6. Категория пациентов: взрослые больные с воспалительными заболеваниями кишечника (язвенный колит, болезнь Крона).
Пользователи протокола: врачи-терапевты и гастроэнтерологи стационарного и амбулаторного звена, врачи общей практики поликлиники

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 800 RUB / 4500 KZT / 27 BYN - 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место - 800 RUB / 4500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной

13-15 октября, Алматы, "Атакент"
600 брендов, более 150 компаний-участников из 20 стран.
Новинки рынка стоматологии. Цены от производителей
Классификация
Классификация в зависимости от возраста, в котором развилось заболевание, имеет прогностическое значение. У молодых пациентов с ЯК, как правило, более агрессивное течение и чаще применяются иммуномодуляторы. В то время как у пациентов, у которых ЯК диагностирован позже в жизни (A3), болезнь протекает мягче, с меньшей необходимостью в хирургии [1].
2. По локализации (Монреальская классификация ВЗК) [4]
Язвенный колит:
- E1 проктит
- E2 левосторонний колит
- E3 тотальный колит (панколит)
Болезнь Крона:
- L1 терминальный илеит
- L2 толстая кишка
- L3 илеоколит
3. По степени активности. Следует иметь в виду, что понятие «активность» в русскоязычной терминологии соответствует понятию «тяжесть заболевания» [5].
Язвенный колит. В соответствии с Консенсусом ЕССО и Монреальской классификацией, течение язвенного колита делится на ремиссию и активную фазу заболевания (таблица 1). Ремиссия определяется как полное отсутствие клинических симптомов (т.е. частоты стула ≤3/день без кровотечения) и нормальная слизистая оболочка при эндоскопии с отсутствием острого воспалительного инфильтрата по данным гистологии.
| Ремиссия | Активный ЯК | ||
| S0 | S1 | S2 | S3 |
| Частота стула/день | |||
Для определения тяжести (выраженности активности) язвенного колита используется модифицированная классификация Truelove и Witts. Критерии, приведенные в таблице 2 легко применять в амбулаторных условиях, они позволяют определять показания для госпитализации и интенсивного лечения, а также мониторировать результат. Эти критерии рекомендованы для идентификации тяжелого колита Американской Коллегией Гастроэнтерологов (The American College of Gastroenterology (ACG) [5], Ассоциацией Колопроктологии Великобритании и Ирландии (Association of Coloproctology of Great Britain and Ireland (ACPGBI) [6], а также ЕССO [1].
| Слабая активность | Умеренная активность | Выраженная активность | |
| Частота кровянистого стула /день | 4 и более | >6 | |
| Пульс | ≤90 уд/мин | >90 уд/мин | |
| Температура | ≤37,8 ºС | >37,8 ºС | |
| Гемоглобин | >11,5 г/дл | ≥10,5 г/дл | |
| СОЭ | ≤30 мм/час | >30 мм/час | |
| СРБ | Норма | ≤30 мг/л | >30 мг/л |
При проведении клинических исследований для определения активности ЯК чаще используется индекс Мейо (Mayo Clinic disease activity index) [7] – таблица 3.
| Индекс Мейо | 0 | 1 | 2 | 3 |
| Частота стула | Норма | 1-2/день>нормы | 3-4/день>нормы | ≥5/день |
| Ректальное кровотечение | Нет | Примесь | Присутствует | В значительном количестве |
| Слизистая | Норма | Эритема, обеднение сосудистого рисунка, ранимость | Выраженная эритема, отсутствие сосудистого рисунка, эрозии, ранимость | Спонтанные кровотечения, язвы |
| Общая врачебная оценка | Нет симптомов колита, пациент чувствует себя хорошо, по данным РСС – 0 баллов | Незначительные симптомы колита (0 или 1 балл), функциональная оценка 0 или 1, РСС - 0 или 1 балл) | Признаки умеренной активности (симптомы колита, кровотечения, функциональная оценка и эндоскопически – 1 или 2 балла) | Тяжелая степень с высокой вероятностью назначения глюкокортикоидов и, госпитализации. Частота стула, ректальное кровотечение, самочувствие пациента и по данным РСС – 2 или 3 балла |
Болезнь Крона. В большинстве стран и клинических исследований для оценки клинической активности (тяжести) БК используется индекс активности БК (Crohn’s Disease Activity Index (CDAI), индекс Беста).
При расчете учитываются только клинические (но не эндоскопические) критерии. Максимальное количество баллов - 600 (таблица 4). CDAI<150 баллов расценивается как ремиссия БК, индекс >150 баллов – как активная болезнь с разделением на низкую (150-200 баллов), умеренную (200-450) и высокую активность (более 450 баллов) [8].
В настоящее время для оценки активности язвенного колита и болезни Крона наметилась тенденция использовать уровень СРБ>10 мг/л в дополнение к клиническим критериям активности. К примеру, уровень СРБ 45 мг/л на 3 день после поступления в стационар при частоте стула 3-8 раз в день - это прогностический признак высокого риска колэктомии [1].
- Со стороны верхнего отдела желудочно-кишечного тракта: афтозный / язвенный стоматит, глоссит, гингивит, эзофагит;
- Со стороны кожи, подкожно-жировой клетчатки: узловатая эритема, гангренозная пиодермия, язвы нижних конечностей, анальный зуд, дерматит, абсцессы, флегмона;
- Со стороны органа зрения: ирит, эписклерит, кератит, конъюнктивит, блефарит, увеит;
- Со стороны печени и желчевыводящих путей: первичный склерозирующий холангит, холангиокарцинома, перихолангит, жировой гепатоз, хронический гепатит;
При наличии сопутствующего язвенному колиту первичного склерозирующего холангита (ПСХ) повышается риск развития колоректального рака [1].
Диагностика
3. показатели функции печени – аспартатаминотрансфераза, аланинаминотрансфераза, γ-глутамилтранспептидаза, щелочная фосфатаза;
6. илеоколоноскопия или ректосигмоскопия с множественной биопсией (не менее 2 кусочков из 5 участков, включая дистальный отдел подвздошной кишки и прямую кишку);
7. эзофагогастродуоденоскопия с биопсией;
Следует учитывать опасность эндоскопических и рентгенологических манипуляций у больных в острой фазе заболевания из-за вероятности перфорации кишечника.
3. обзорная рентгенография в условиях естественной контрастности (при подозрении на токсическую дилатацию толстого кишечника);
– микробиологическое исследование на наличие токсина Clostridium difficile (для выявления инфекции в 90% случаев требуется минимум 4 образца кала), шигеллы, сальмонеллы, иерсинии, дизентерийной амебы, гельминтов, паразитов;
13. исследование на цитомегаловирус, вирус герпеса и Эбштейн-Барр показано в случае тяжелого или резистентного течения заболевания; реактивация этого вируса часто наблюдается у пациентов, получающих иммуносупрессивную терапию;
Перечень обследований, которые необходимо провести до плановой госпитализации (минимальный перечень):
1) Жалобы: частый, водянистый стул, наличие крови и/или слизи в стуле, ночные дефекации, чувство неполного опорожнения кишечника, боли и урчание в животе, снижение массы тела, боли в суставах, изменения на коже (гангренозная пиодермия, узловатая эритема), свищи, лихорадка, тахикардия, повышенная утомляемость, отеки.
Анамнез: продолжительность диареи более 4 недель, рецидивирующий характер описанных жалоб, наличие ВЗК у близких родственников; активное табакокурение (протективный фактор для ЯК и фактор риска для БК), аппендэктомия в анемнезе (протективный фактор для ЯК). Неселективные нестероидные противовоспалительные препараты увеличивают риск обострения язвенного колита. При сборе анамнеза заболевания необходимо уточнить связь возникновения симптомов с недавними путешествиями, приемом антибактериальных или нестероидных противовоспалительных препаратов, перенесенной кишечной инфекцией, сменой полового партнера, аппендэктомией.
2) Физикальное обследование: диарея, боли в правой подвздошной области и напряжение передней брюшной стенки, опухолевидное образование в брюшной полости, перианальные осложнения, лихорадка, тахикардия, бледность кожных покровов, периферические отеки, внекишечные проявления, внутренние свищи, потеря массы тела.
3) Лабораторные исследования.
- Маркеры острой фазы: ускорение СОЭ, лейкоцитоз, повышение СРБ, гипопротеинемия, гипоальбуминемия, увеличение альфа 2-глобулинов.
- Серологические маркеры: perinuclear anti-neutrophil cytoplasmic antibodies (pANCA) позитивны у 65% больных ЯК, anti-Saccharomyces cerevisiae antibodies (ASCA) позитивные при БК.
1. Эндоскопические методы исследования. Эндоскопическое исследование верхних и нижних отделов ЖКТ проводится для подтверждения диагноза ВЗК, оценки локализации и распространенности патологического процесса и получения образцов ткани для морфологического анализа с целью дифференциальной диагностики между ЯК и БК, выявления дисплазии или злокачественного образования.
При ЯК выявляется непрерывное (сплошное) воспаление слизистой толстой кишки, почти всегда начинающееся в прямой кишке, примерно в 50% случаев распространяющееся проксимально. Терминальный отдел подвздошной кишки вовлекается редко (рефлюкс-илеит).
Наличие поперечных язв, афт, ограниченных участков гиперемии и отека в виде «географической карты», свищи с локализацией на любом участке желудочно-кишечного тракта характерно для БК.
Видеокапсульная эндоскопия (ВКЭ) с момента ее одобрения Управлением по продовольствию и медикаментам (США) в 2001 года стала инновационным инструментом для исследования патологий тонкой кишки, в том числе, при болезни Крона. До проведения ВКЭ рекомендуется выполнять эндоскопическое обследование верхних и нижних отделов ЖКТ.
Видеокапсульная эндоскопия является неинвазивной и считается безопасной процедурой, так как эндоскопические капсулы, как правило, выводится из организма с калом в течение 24-48 ч [9]. Однако, если задержка капсулы происходит, это может помочь определить основную причину желудочно-кишечной патологии и потребовать хирургического вмешательства
2. Рентгенологические методы. В процессе исследования оцениваются ширина просвета кишки, выраженность гаустрации, контуры кишечной стенки, а также изменения слизистой оболочки. Для ВЗК характерно наличие ригидности кишечной стенки и ее бахромчатые очертания, стриктуры, абсцессы, опухолеподобные конгломераты, свищевые ходы, неравномерное сужение просвета кишечника вплоть до симптома «шнурка».
3. Гистологическое: нарушение архитектоники крипт, крипт-абсцессы, трансмуральное воспаление слизистой, отек и инфильтрация лимфоидными и плазматическими клетками подслизистого слоя, гиперплазия лимфоидных фолликулов и пейеровых бляшек, гранулемы. При прогрессировании заболевания нагноение, изъязвление лимфоидных фолликулов, распространение инфильтрации на все слои кишечной стенки, гиалиновое перерождение гранулем.
4. Ультразвуковое исследование: классическим УЗ-признаком воспалительных изменений стенки кишечника, выявляемых при поперечном сечении, служит обнаружение конфигурации в виде кольца – так называемый симптом мишени. Этот феномен коррелирует с выраженностью изменений кишечной стенки. В продольном сечении наблюдается ее протяженное анэхогенное утолщение. Отмечается также сужение просвета пораженного участка кишки, ослабление или исчезновение его перистальтики. Метод УЗ-диагностики не несет лучевую нагрузку, не требует введения контрастного вещества, следовательно, безопасен у беременных, незаменим для исследования камней почек и желчного пузыря, наличие которых может быть осложнением БК, достаточно чувствителен для выявления абсцессов, особенно у худощавых пациентов.
5. Магнитно-резонансная томография. Данный метод может быть полезен для дифференцировки воспалительных и фиброзных стриктур. Характеризуется высокой чувствительностью для определения абсцессов, внутренних свищей и перианальных осложнений.
МР-холангиопанкреатография – первоочередной метод исследования для диагностики склерозирующего холангита. МРТ не сопряжена с воздействием ионизирующего излучения, что весьма важно, учитывая возраст пациентов и необходимость многократной визуализации.
6. Компьютерная томография традиционно считается «золотым стандартом» выявления внекишечных проявлений заболевания, таких как абсцессы, флегмоны, увеличение лимфатических узлов. КТ дает возможность не только оценить толщину стенки пораженных участков кишечника, но и распознать осложнения (перфорацию, свищи). Информативность результатов КТ в значительной мере зависит от степени контрастирования просвета кишечника, поэтому исследование требует специальных методик для его проведения.
5) Показания для консультации специалистов: окулист (для исключения поражения органа зрения), ревматолог (при вовлеченности в аутоиммунный процесс суставов), хирург (при подозрении на острую токсическую дилатацию толстой кишки, при отсутствии положительной динамики от консервативной терапии), онколог (при появлении признаков дисплазии, рака).
Гормональная терапия неспецифического язвенного колита. Питание при язвенном колите.
Гормональная терапия при неспецифическом язвенном колите является также дискутабельным вопросом. В начальной стадии заболевания это лечение может принести некоторый успех. Снижается температура, уменьшаются боли в животе и кишечные расстройства, стихают воспалительные явления в кишечнике, улучшается общее состояние больного. Но эта ремиссия бывает обычно временной, непродолжительной, а затем смгняется рецидивом, иногда тяжелым, с осложнениями, которые, может быть, вызываются применением гормонов.
В хронической стадии заболевания при необратимых изменениях в кишечнике применение гормональных препаратов не приносит пользы. Большинство авторов считает бесполезным и даже опасным применение гормонотерапии при неспецифическом язвенном колите. Мы присоединяемся к этому мнению. Но есть и другая, положительная, точка зрения на гормонотерапию при этом заболевании.
В. К. Герасимов (1965) сообщил о результатах консервативного лечения неспецифического язвенного колита в два этапа. В первый этап проводится курс общеукрепляющей, симптоматической терапии, с целью воздействовать на вторичную кишечную инфекцию, повысить защитные иммунобиологические свойства организма, провести десенсибилизацию, устранить недостаток питания и витаминов. Этот курс состоит из применения антибиотиков, сульфаниламидных препаратов, энтеросептола, гемотрансфузий, биостимуляторов, аитигистаминных препаратов — димедрол, пипольфен, супрастии, транквилизоторов — триоксазии, мепробамат, витаминов группы В, аскорбиновой, никотиновой, фолиевой кислот, местных, способствующих эпителизации средств — рыбий жир, масло из семян шиповника.
Этот курс проводится на протяжении 1—1 1/2 месяцев.

При отсутствии эффекта от симптоматического, общеукрепляющего лечения переходят ко второму этапу лечения — гормонотерапии.
Гормональные препараты подавляют аллергические реакции, снижают титр антител, нейтрализуют биологически активные вещества типа гистамина, образующиеся при взаимодействии антител с антигенами. Этот двухэтапный метод лечения дал, по свидетельству В. К. Герасимова, положительный результат у 91% больных, страдавших неспецифическим язвенным колитом.
В. К. Карнаухов считает, что гормонотерапии не подлежат больные с мягким, доброкачественным течением болезни, когда процесс ограничивается дистальным отделом толстой кишки и в клиническом течении преобладают симптомы невроза. Не следует также применять этот метод лечения при осложнениях и сопутствующих заболеваниях. Показанной он считает гормонотерапию у больных с прогрессирующим течением болезни, с обильным кровянисто-гнойным стулом и общими симптомами: лихорадка, эозинофилия, узловая эритема, ирит, артропатии. У лихорадящих больных целесообразно гормонотерапию применять в сочетании с антибиотиками.
Из гормональных препаратов применяют следующие: АКТГ, кортизон, гидрокортизон, адрозон, преднизон, преднизолон, метикортен, триамсинолон, дексаметазон.
В. В. Широбоков (1965) наряду с комплексным лечением больных применял прополис (пчелиный клей) от 0,5 до 1 г 3 раза в день и прополисные клизмы по 50 мл после акта дефекации. Прополис обладает бактерицидным действием, уничтожает гнилостную флору, повышает комплементарную активность крови, усиливает фагоцитоз, увеличивает содержание такого ценного белка, как пропердин. В общей сложности он способствует повышению естественной резистентности организма. Применяя этот метод у 98 больных, В. В. Широбоков наблюдал у 87 больных стойкие клинические ремиссии. У остальных наступило только улучшение, так как лечение было прервано. При наблюдении на протяжении 3—4 лет все больные чувствуют себя хорошо и работают.
По совету одного земского врача-хирурга (А. Н. Тимофеев), мы неоднократно рекомендовали больным, страдающим неспецифическим язвенным колитом, вносить в пищевой рацион на протяжении 3—4 месяцев ежедневно грецкие орехи до 50—100 г. Съедать их нужно между приемами пищи. У многих больных, особенно с начальными, недалеко зашедшими формами заболевания, наблюдались длительные ремиссии и даже полное выздоровление. А у больной К, более подробно описанной в 19-й лекции, полное выздоровление наступило даже при тяжелой, запущенной форме заболевания. В чем тут дело и имеет ли грецкий орех положительное лечебное значение, покажут дальнейшие исследования, но первые эмпирические клинические наблюдения оставляют самые благоприятные впечатления.
Ядро грецкого ореха содержит высококалорийные, легко усвояемые вещества: белки, жиры, дубильные вещества, вероятно, микроэлементы. Все эти составные части способствуют улучшению питания и обмена веществ у лиц, страдающих неспецифическим язвеиным колитом, что у многих больных сказывается в виде выраженного улучшения в течении заболевания.
Итак, консервативное лечение неспецифического язвенного колита многообразно. Оно всегда проводится комплексно, нередко дает улучшение и даже полное выздоровление. Но есть больные и формы заболевания, при которых консервативное лечение или дает кратковременное улучшение, или оказывается совершенно безрезультатным. Заболевание неуклонно, быстро или более медленно прогрессирует. В этих случаях перед больным и врачом стоит одна дилемма — оперативное лечение.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Виды язвенного колита. Течение язвенного колита.
Кратко рассмотрим клиническое течение неспецифического язвенного колита в зависимости от трех основных его форм: острой, подострой и хронической.
Острая, скоротечная, форма неспецифического язвенного колита встречается в 5—10% всех наблюдений. Начинается она довольно внезапно по типу острой дизентерии и быстро прогрессирует. Появляется примесь крови в каловых массах. Жидкий стул переходит в частый слизисто-гнойно-геморрагический, до 30—40 раз в сутки, сопровождается тенезмами и сильными схваткообразными болями в животе. Температура тела поднимается до 38—39° и выше. Нарастают явления интоксикации, обезвоживания, гипопротеинемии, анемии, лейкоцитоза до 20 000 со сдвигом формулы влево.
Нарушается водно-солевой баланс. Тахикардия, гипотония. Живот умеренно вздут, выраженно болезнен по ходу толстой кишки. Сфинктер зияет. При ректороманоскопии можно видеть значительное количество слизисто-гнойно-геморрагического отделямого, гиперемию, отечность, легкую ранимость слизистой оболочки на всем доступном осмотру протяжении кишки, свежие язвы.
У 6 больных, страдавших острым язвенным колитом, С. А. Гинзбург при обзорной рентгенографии брюшной полости обнаружил токсическое расширение толстой кишки. У всех больных наиболее резко — до 11 см в диаметре — расширялась поперечноободочная кишка.
Клинические наблюдения показали, что вздутие остро воспалительной и глубоко изъязвленной кишки связано с реальной угрозой перфорации. Своевременное обнаружение этого осложнения путем простой и необременительной для больных процедуры, каковой является обзорная рентгенография брюшной полости, и последующее срочное хирургическое вмешательство являются, по мнению С. А. Гинзбурга, необходимыми мероприятиями для предупреждения смертельно опасной перфорации.
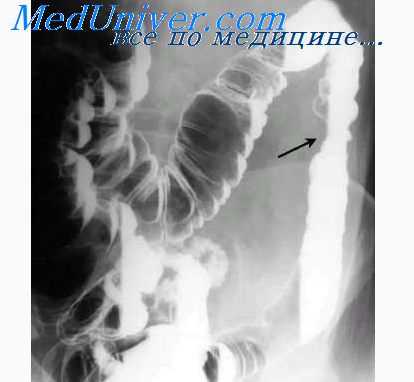
Консервативное лечение острого неспгцифического язвенного колита редко приносит пользу. Больные умирают на протяжении ближайших недель или 3—4 месяцев от одного из осложнений — кишечного кровотечения, перфорации кишки или от быстро нарастающих явлений общей интоксикации.
Подострая форма составляет 30—40% общего числа заболеваний неспецифическим язвенным колитом. Начало может быть острым, подострым или постепенным. Первый признак — кровь в оформленном стуле, может в ближайшие дни или через более длительный срок смениться частым, 20—25 раз в сутки жидким стулом с примесью слизи и крови. Температура повышайся умеренно. Боли в брюшной полости, явления интоксикации, изменения морфологического и биохимического состава крови, а также в слизистой оболочке при ректороманоскопии выражены не так резко, как при острой, скоротечной, форме.
Консервативное лечение при этой форме может дать кратковременное улучшение. Заболевание переходит в скрытую форму, с мало выраженными симптомами, но почти всегда в последующем дает новые обострения. Иногда наблюдается сезонность повторных атак (весна, осень) и зависимость от провоцирующих моментов — интеркуррентные заболевания, диетические нарушения, психические и эмоциональные расстройства, переутомление, охлаждение, беременность.
Хроническая форма неспецифического язвенного колита начинается постепенно или переходит из острой и подострой форм после стихания первых выраженных явлений заболевания. Частота этой формы среди общего числа заболеваний составляет 50—60%. Протекает длительно, в течение нескольких или многих лет. Обнаруживается кровь в каловых массах, отмечается неустойчивость стула — понос до 6—8 раз в сутки, сменяющийся запором; боли в животе, иногда субфебрильная температура — главные признаки заболевания. Изменения крови могут длительное время отсутствовать.
В дальнейшем, с развитием заболевания, нарастают морфологические и биохимические изменения состава крови.
А. А. Васильев выделяет в хронической форме два типа: непрерывный и рецидивирующий. Непрерывный тип — с медленным, обычно неуклонно прогрессирующим течением. Рецидивирующий тип — с волнообразным течением, с явлениями умеренного обострения, с более или менее длительными ремиссиями под влиянием лечения.
Болевые ощущения часто беспокоят больных, постоянные расстройства кишечника также волнуют и расстраивают их. Они становятся нервными, раздражительными. Б. А. Черногубов следующим образом характеризовал психическое состояние этих больных: «Это вечно усталые и утомленные, чрезвычайно чувствительные и часто депрессивно настроенные, полубольные, полуздоровые люди».
При длительном хроническом течении язвенного колита изменения в слизистой оболочке становятся необратимыми, принимают вид обширных, трофических язв. Здоровая слизистая оболочка почти отсутствует. Вся стенка кишки отечна,, ригидна, инфильтрирована. Выпуклости ее — гаустры, совершенно исчезают. При рентгенологическом исследовании можно видеть плотную, нерастяжимую кишку, напоминающую резиновую трубку или водопроводную трубу. Уплотненная, ригидная, обычно болезненная кишка хорошо пальпируется через истонченную брюшную стенку.
Для определения формы и стадии заболевания Т. Н. Забелина применяла аспирационную биопсию, которую она рекомендует как ценный метод исследования. Гистологические изменения слизистой оболочки толстой кишки, полученные при использовании этого метода, характеризуются параллелизмом с клиническим течением неспецифического язвенного колита. При хронической форме неспецифического язвенного колита возможны различные осложнения: псевдополипоз, кишечные кровотечения, перфорации кишки, злокачественные перерождения от 3 до 8—10% и более, по разным авторам, стриктуры, метаболический цирроз печени, склероз поджелудочной железы.
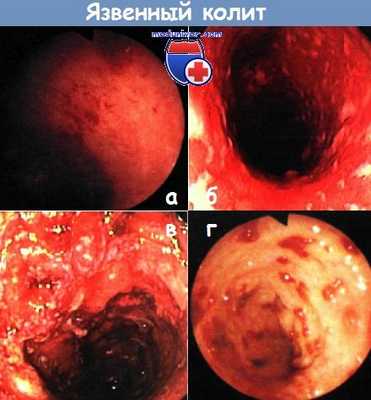
а, б - тяжелый язвенный колит. Контактное кровотечение (стадия II по Барону) (а). Диффузное изъязвление (б). Колоноскопия
в - обширные язвенные изменения, отек, застойные складки со спонтанным и контактным кровотечением (стадия III по Барону). Колоноскопия
г - тяжелый язвенный колит: слизистая оболочка практически полностью утрачена. Колоноскопия.
Лечение неспецифического язвенного колита. Консервативное лечение язвенного колита.
Лечение неспецифического язвенного колита может проводиться консервативным, терапевтическим путем, а при особых показаниях применяются хирургические вмешательства. Начинают всегда с консервативного лечения, которое состоит из двух основных частей: диетотерапии и применения различных медикаментозных средств.
В общем комплексе лечебных мероприятий правильное питание больных, страдающих неспецифическим язвенным колитом, имеет большое значение. Эти больные, особенно в далеко зашедших стадиях, истощены, обезвожены, у них отмечаются явления интоксикации, гиповитаминоза, снижение аппетита, нарушение функции желудка (понижение секреции) и главных пищеварительных желез — печени, поджелудочной железы.
Поэтому на выбор рационального питания должно быть обращено особое внимание. Необходимо назначать высококалорийные, не раздражающие, легко усвояемые, полноценные виды пищевых продуктов с повышенным содержанием белков, витаминов. Дневной рацион должен содержать не менее 2500—3000 калорий. Количество белков должно быть не менее 100—120 г, углеводов 400 г, жиров 70—75 г. Избыточно жирная пища может усиливать диарею. Молоко, молочный сахар также плохо переносятся некоторыми больными.
Совершенно должны быть исключены все виды острой пищи: алкоголь, соленые, маринованные, копченые или иным путем консервированные виды пищи, грубые пищевые продукты — черный хлеб, грубые крупы, большое количество клетчатки.
Из легко усвояемых продуктов можно назначать яйца, сливки, сливочное масло, свежую рыбу, тощее мясо, белый хлеб и сухари, овощные пюре, каши — манную, рисовую, котлеты паровые, но не жареные. Желательно, чтобы продукты как в первом, так во втором и третьем блюдах подавались в протертом виде.
Необходимо назначать дополнительно витамины: B1 (20 мг), B12 (50 мкг ежедневно), фолиевую кислоту по 0,02 г 3 раза в день, аскорбиновую кислоту по 0,05 г утром перед приемом пищи. При наличии кишечных кровотечений и снижении протромбинового индекса следует назначать витамин К по 30 мг 2 раза в день, викасол—5% раствор 1 мл под кожу.
Как укрепляющее общее состояние организма и улучшающее состав крови назначают переливания крови по 200—250 г при острой форме 2 раза в неделю, при подострой и хронической реже, введение эритроцитарной массы, белковых препаратов и 5% раствора глюкозы до 500— 1000 мл в сутки. При часто наблюдаемой гипохромной анемии как осложнении болезни полезно назначать препараты железа. При нарушениях солевого обмена вводят соли натрия, калия, кальция.
О назначении антибиотиков и сульфаниламидных препаратов мнения ученых расходятся. Большинство исследователей хчитает, что их нужно назначать. Но Ж. М. Юхвидова и соавторы (1965) считают, что антибиотики и сульфаниламидные препараты усиливают дисбактериоз, нарушают витаминный баланс и у некоторых больных ухудшают течение болезни. Также отрицательно эти авторы относятся и к гормональной терапии (кортикостероиды, АКТГ), так как эти препараты вызывают ряд побочных явлений и могут привести к тяжелым осложнениям — кровотечению, перфорации.
Из антибиотиков можно назначать последовательно, со сменой через 2—3 недели, чтобы не вызвать привыкание, следующие препараты: колимицин, неомицин, тетрациклин с нистатином. Одним из лучших препаратов при этом заболевании Ж. М. Юхвидова с соавторами считают колибактерин. Она применяла этот препарат в драже, в сухом виде и в геле. Наилучшие результаты получены от применения колибактерина в геле, особенно в комбинации этого метода с опылением слизистой оболочки прямой и сигмовидной кишок сухой белковой противовирусной сывороткой через ректоскоп.
Мы также с успехом применяли колибактерин в сухом виде внутрь в комбинации с колибактерином, приготовленным Куйбышевским институтом микробиологии и бактериологии на простокваше, вводимой в виде клизм.
Колит - симптомы и лечение
Что такое колит? Причины возникновения, диагностику и методы лечения разберем в статье доктора Куракина Александра Анатольевича, проктолога со стажем в 11 лет.
Над статьей доктора Куракина Александра Анатольевича работали литературный редактор Елена Бережная , научный редактор Сергей Федосов
Определение болезни. Причины заболевания
Колит (лат. colitis, от греч. kolon (толстый кишечник) и itis (воспаление) — собирательное понятие, включающее большую группу заболеваний с одним общим признаком: воспалением толстого кишечника.
Основные признаки колита: частый жидкий стул с кровью, боль в животе и высокая температура.
Колиты встречаются в практике гастроэнтерологов, инфекционистов, терапевтов, колопроктологов, хирургов и других специалистов.
Этиология колита
Основные формы колитов можно описать только по отдельности, в зависимости от этиологического фактора. Размеры статьи не позволяют коснуться всех видов колита. Рассмотрим только основные из них.
Инфекционный колит — это заболевание кишечника, возникающее из-за активизации условно-патогенных микроорганизмов в кишечнике или попадания новых болезнетворных микробов из внешней среды. [1]
Инфекционный колит имеет очень широкое распространение: нет человека, ни разу не переносившего данное заболевание. Количество заболевших увеличивается в жаркий период, когда создаются благоприятные условия для распространения инфекции. Поэтому чаще болеют люди в регионах с жарким климатом (Африка, Юго-Восточная и Средняя Азия). Заболевание чаще встречается в детском возрасте, особенно у детей, посещающих учебные заведения (детские сады, школы и т. д.). Гастроэнтерологи и проктологи могут встречать в практике больных с данной патологией, но она не является профильной. Лечат заболевание обычно инфекционисты.
Причины инфекционного колита:
- бактерии (шигеллы, эшерихии, сальмонеллы, клостридии, иерсинии, брюшнотифозная палочка, кампилобактерии, протей, стафилококки);
- вирусы (аденовирус, энтеровирус, ротавирус);
- простейшие (амебы, лямблии и др.);
- возбудители туберкулеза и сифилиса;
- грибки (кандида, актиномицеты). Возникновение грибкового колита свидетельствует о снижении иммунитета и часто проявляется у лиц, страдающих СПИДом, получающих химиотерапию, стероидные гормоны;
- дисбактериоз.
Формы инфекционного колита:
- катаральная;
- фиброзная;
- катарально-геморрагическая;
- флегмонозная;
- флегмонозно-гангренозная;
- некротическая.
Воспалительные явления могут иметь стадийный характер, а могут сразу иметь картину запущенного воспаления. Его выраженность напрямую зависит от характера инфекции. Некротическое и флегмонозно-гангренозное воспаление встречается при клостридиальной инфекции. Катарально-геморрагическое — при дизентерии. Катаральное воспаление встречается чаще при вирусных заболеваниях. [2]
Ишемический колит — воспаление стенки толстого кишечника, возникающее из-за нарушения процессов кровобращения. Существует хроническое и острое нарушение кровообращения. [3]
Причиной нарушения кровообращения является полное прекращение или критическое снижение притока крови к толстой кишке, вследствие чего возникает воспаление. При тяжёлом течении может приводить к некрозу стенки кишечника. Причиной закупорки сосудов могут быть тромбы, но чаще всего к сужению просвета сосуда приводят атеросклеротические бляшки. Поэтому болезнь чаще проявляется у лиц пожилого возраста. Около 79% больных ишемическим колитом старше 48 лет. [4] Частота встречаемости не имеет связи с половой принадлежностью и регионом. Впервые открыт в 1966 году. Ишемический колит является профильным заболеванием для колопроктологов, но им также занимаются общие хирурги и гастроэнтерологи. [5]
Причины ишемического колита:
- сосудов;
- закупорка брыжеечных сосудов вследствие эмболии или тромбоэмболии (в результате аллергических реакций, травм, осложнений операций, системного васкулита, ДВС-синдрома);
- снижение давления крови может приводить к нарушению питания стенки кишки.
Закупорка просвета сосуда приводит к ишемии стенки кишки, а как следствие — к некрозу и далее перфорации. [6]
Объём поражения зависит от размера питающей артерии, длительности закупорки. Если закупорка сосуда происходит постепенно (при образовании атеросклеротических бляшек в сосудах), то говорят о хроническом нарушении кровообращения, что в свою очередь приводит к стриктурам.
При критических состояниях и снижении давления крови (например, анафилактический шок, ДВС-синдром и т.д.), происходит централизация кровообращения, при этом резко снижается приток крови к кишечнику, что приводит к ишемии и некрозу.
При атеросклерозе чаще страдает сигмовидная и поперечная ободочная кишка. Воспаление начинается со слизистой оболочки, затем переходит на все слои. [7]
По характеру поражения выделяют:
- транзиторную форму (когда ишемические процессы обратимы);
- стенозирующую (когда формируются стриктуры);
- гангренозную (когда образуются язвы с дальнейшим развитием некроза, поражение носит необратимый характер). [8]
Лучевой колит — образуется в результате ионизирующего воздействия на стенку толстого кишечника.
При обнаружении схожих симптомов проконсультируйтесь у врача. Не занимайтесь самолечением - это опасно для вашего здоровья!
Симптомы колита
Симптомы острого и хронического колита: боль в животе, кровь в кале, диарея, высокая температура, слабость, слизь и кровь в стуле, спазмы.
Симптомы язвенного колита: к перечисленным выше признакам добавляются боли в анусе и анемия.
Боли при колите кишечника:
Инфекционный колит
Клиника инфекционного колита напрямую зависит от возбудителя.
Для любого инфекционного колита независимо от этиологии характерно:
- начало заболевания, как правило, имеет острый характер;
- жидкий частый стул с примесью слизи в кале;
- боли локализуются чаще в левом подреберье, но могут также распространяться по всем отделам живота;
- боль имеет периодический, спазматический характер;
- высокая температура;
- чувство слабости, недомогания;
- сухость кожных покровов и слизистых;
- белый налет на корне языка;
- рвота как первый симптом колита кишечника (если в воспалительный процесс вовлечен желудок).
Для первичной оценки этиологии инфекционного колита оценивают характер дефекации, объём и особенности каловых масс.
- при дезентерии стул очень частый, малыми порциями (до 20 раз за день) со слизью и прожилками алой крови (ректальный «плевок»);
- при амебиазе кал имеет вид малинового желе;
- при сальмонеллезе кал напоминает болотную тину, имеет неприятный запах;
- при псевдомембранозном колите (вызыванном клостридиями) частый жидкий стул с запахом гнили.
Ишемический колит
Симптоматика очень вариабельна, характерно быстрое прогрессирование.
- болезненные ощущения в животе;
- кровь и слизь в стуле;
- неустойчивый, частый стул;
- выраженные боли в околопупочной и левой подвздошной области;
- при ректальном осмотре можно заметить кал с кровью, слизью или гноем;
- при хронической форме боли имеют низкую интенсивность, обычно возникают после еды;
- при длительной хронической ишемии появляются стриктуры в толстой кишке, которые в дальнейшем могут быть следствием непроходимости или малигнизации (раковому перерождению).
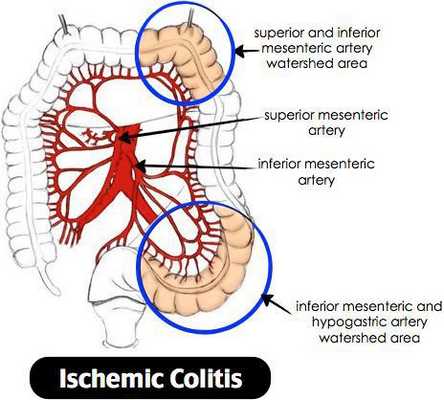
Лучевой колит
Обычно колит формируется у лиц, перенёсших курс лучевой терапии по поводу новообразований, локализующихся в области малого таза или брюшной полости. [12]
- большую чувствительность к излучению имеет тонкий кишечник, формируется лучевой энтерит, который клинически проявляется нарушением абсорбции в тонком кишечнике;
- повреждению кишечника свойствен избирательный характер, обычно воспаление локализуется в прямой и сигмовидной кишке, при этом клиника сопоставима с клиникой язвенного и ишемического колита. При воздействии больших доз радиации клиника развивается не сразу, проявляется обильным, жидким стулом, при этом нарушается всасывание в толстом кишечнике. [13]
Патогенез колита
Толстый кишечник очень восприимчив к ионизирующему излучению. [10] Лучевой колит возникает при воздействии малых доз облучения: происходит атрофия слизистой оболочки (сразу после облучения).
- Усиливаются процессы деления клеток, уменьшается длина ворсинок.
- Активизируются воспалительные процессы с нейтрофильной реакцией. Чаще всего эти процессы локализуются в прямой и сигмовидной кишке.
- При воздействии больших доз (более 40 Гр.) воспалительные процессы могут возникать спустя длительное время после облучения (до нескольких лет), в данной ситуации происходит воспаление мелких сосудов кишечника, что приводит к ишемизации кишечника. Развиваются язвы и стриктуры. Могут поражаться все отделы толстого и тонкого кишечника. [11]
Классификация и стадии развития колита
По течению:
По этиологии:
- язвенный колит кишечника и болезнь Крона (воспалительные заболевания кишечника с неизвестной этиологией);
- инфекционный (этиологический фактор бактериальный, вирусный, грибковый, паразитарный);
- ишемический (развивается вследствие снижения притока крови к толстой кишке);
- спастический (из-за неправильного питания нарушается моторика толстого кишечника и возникают спазмы);
- токсический (при применении нестероидных противовоспалительных препаратов);
- лучевой (при поражении радиацией).
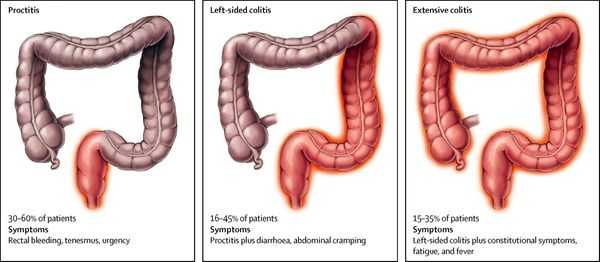
По локализации:
| Вид колита | Локализация |
|---|---|
| проктит | воспаление прямой кишки |
| панколит | тотальное поражение кишечника |
| тифлит | воспаление слепой кишки |
| трансверзит | воспаление поперечной ободочной кишки |
| сигмоидит | воспаление сигмовидной кишки |
| диффузный колит кишечника | охватывает два и более отдела кишечника |
Поражение кишечной стенки подразделяют на три вида:
- катаральный колит кишечника — слабое воспаление, слизистая краснеет, и возникает отёк;
- эрозивный колит кишечника — появляются эрозии;
- атрофический колит кишечника — слизистая атрофируется.
Осложнения колита
- сильное кровотечение;
- перфорация толстой кишки;
- сильное обезвоживание; ;
- воспаление кожи, суставов и глаз;
- повышенный риск рака толстой кишки;
- токсичный мегаколон;
- повышенный риск образования тромбов в венах и артериях [15] .
Диагностика колита
Инфекционный колит:
- Лабораторные методы:
- анализ кала на вирусы, бактерии, паразиты (позволяет точно поставить диагноз);
- серологическое исследование (определяют антитела к вирусам, паразитам);
- анализ крови на стерильность (при подозрении на сепсис);
- общеклинический анализ крови (высокое СОЭ, увеличение количества лимфоцитов при вирусной этиологии).
- Инструментальные методы:
- ректороманоскопия используется как дополнительный метод для дифференциальной диагностики;
- ультразвуковое исследование используется для исключения осложнений.
Ишемический колит:
- Ректороманоскопия дает возможность оценить состояние слизистой оболочки. При осмотре можно отметить наличие точечных кровоизлияний, сглаженность сосудистого рисунка, бледность слизистой. При обнаружении данных признаков показано взятие биопсии.
- Ирригоскопия — самое необходимое исследование. Обнаруживается симптом пальцевых вдавливаний. Признаки дефектов слизистой свидетельствуют о наличии язв, сужения просвета при стриктурах.
- Колоноскопия показана для уточнения распространенности воспаления, также показана биопсия в области измененного участка.
- Ангиография позволяет определить степень сужения сосуда и его локализацию. [9]
- Злокачественные новообразования. Опухоли развиваются достаточно длительное время, в течении многих лет.
- Инфекционный колит. Преобладают симптомы общей интоксикации (слабость, лихорадка и т.д.). Кроме того, имеет место эпидемический анамнез.
- Язвенный колит и болезнь Крона. Для них характерно достаточно медленное прогрессирование. Проявляются обычно в раннем возрасте.
Лучевой колит:
- При сборе анамнеза учитывают наличие факта облучения ионизирующей радиацией.
- Ректороманоскопия и колоноскопия с биопсией позволяют выявить воспаление слизистой оболочки толстого кишечника. При лучевом энтерите воспаление сочетается с атрофией слизистой. Крипты становятся менее глубокими, уменьшается длина ворсинок. При лучевом колите на слизистой обнаруживают язвы, стриктуры. [14]
- Энтерит лучевого генеза следует дифференцировать с болезнями тонкой кишки, при которых страдает функция всасывания (целиакия), при данных заболеваниях происходит атрофия по гиперрегенераторному типу, а при лучевом поражении преобладают гипорегенераторные процессы слизистой.
- Радиационные поражения толстого кишечника дифференцируют с язвенным колитом, болезнью Крона, новообразованиями толстого кишечника. [15]
Лечение колита
- антибактериальные, противогрибковые средства с учетом чувствительности микроорганизмов. Предпочтение отдают таблетированным формам препаратов;
- восполнение потерянной жидкости и минералов: растворами для приема внутрь (Регидрон и др.), внутривенное введение (раствор Рингера, Трисоль и др.);
- прием сорбентов;
- пробиотики и пребиотики;
- ферменты (креон, фестал);
- симптоматическая терапия (противовоспалительные средства, спазмолитики и др.)
- консервативное лечение колита (щадящая диета, препараты, смягчающие стул, лекарства для улучшения кровотока, дезагреганты, витаминные препараты, дезинтоксикационное лечение, восполнение баланса электролитов и жидкости, гемотрансфузии (при показаниях), антибактериальные препараты);
- оперативное лечение колита.
Показаниями для срочного хирургического лечения служат:
- перфорация, толстокишечная непроходимость. В таком случае удаляется участок кишки, с последующей санацией и дренированием брюшной полости.
- плановое оперативное лечение колита кишечника показано больным в случае сужения (стриктуры) толстого кишечника без явлений острой кишечной непроходимости.
Терапия лучевого колита схожа с терапией язвенного колита и болезни Крона:
- лекарства, содержащие 5-аминосалициловую кислоту (месалазин, салофальк);
- антибактериальная терапия.
Может быть полезно вести дневник питания, чтобы отслеживать, что вы едите, а также свои чувства. Если вы обнаружите, что некоторые продукты вызывают обострение ваших симптомов, вы можете попробовать их устранить.
Диетотерапия
Убедительных доказательств того, что неправильное питание приводит к воспалению кишечника, нет. Но оно может усугубить симптомы болезни, особенно при обострении. Поэтому полезно вести дневник питания и отслеживать свои реакции на определённые продукты.
- есть меньше молочных продуктов — у пациента может быть непереносимость лактозы, т. е. организм не переваривает молочный сахар;
- есть небольшими порциями по 5–6 раз в день;
- пить больше жидкости — предпочтительнее вода; алкоголь и напитки, содержащие кофеин, стимулируют кишечник и могут усилить симптомы болезни [15] .
Прогноз. Профилактика
На сегодняшний день хорошо известны причины возникновения инфекционного колита, разработаны современные методики лечения. Поэтому при неосложненном течении и вовремя начатой терапии удается достигнуть полного выздоровления. Менее благоприятный прогноз у лиц с явлениями иммунодефицита и ослабленной иммунной системой (например, у людей пожилого возраста). Прогноз благоприятный.
Основными методами профилактики являются:
- гигиенические мероприятия (тщательное мытье рук);
- использование только свежих продуктов, чистой воды;
- уделение особого внимания термической обработке пищи.
При транзиторной форме ишемического колита прогноз благоприятный. При гангренозной форме — зависит от вовремя поставленного диагноза и проведенного лечения.
Так как ишемический колит является осложнением других болезней, то для его профилактики необходимо:
- своевременное лечение сопутствующих заболеваний;
- сбалансированное питание.
Лучевой колит приводит к постоянным, необратимым изменениям кишечной стенки, поэтому прогноз неблагоприятный.
При радиационном колите могут появляться язвы и стриктуры на слизистой оболочке толстого кишечника, что может привести к кишечной непроходимости. В таком случае необходимо хирургическое лечение, от своевременности которого зависит прогноз. При правильном и вовремя проведенном лечении прогноз благоприятный. Специальных методов профилактики лучевого колита не существует.
Читайте также:
