Изменения QRS при инфаркте миокарда. Динамика ЭКГ-изменений при инфаркте миокарда
Добавил пользователь Алексей Ф. Обновлено: 30.01.2026
Изменения ЭКГ при инфаркте миокарда. ЭКГ при острой фазе инфаркта миокарда
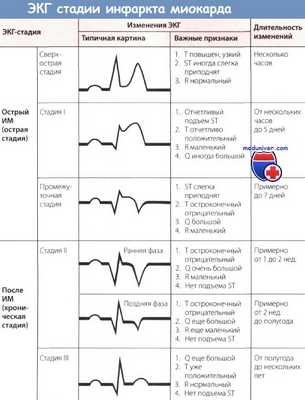
Больные инфарктом миокарда поступают под наблюдение врача в разные сроки, а следовательно, в различные периоды развития болезненного процесса. В соответствии с этим морфологические функциональные нарушения в поврежденном миокарде будут разнообразны, что отражается на ЭКГ. В зависимости от того, в каком периоде снимается ЭКГ, изменения будут претерпевать или комплекс QRS, или зубец Т, или сегмент S—Т.
Для инфаркта миокарда в ранних стадиях развития характерна довольно быстрая и очень резкая динамика ЭКГ. В более поздних стадиях его изменения на ЭКГ происходят медленнее. При сопоставлении изменений на ЭКГ, снятых в различные сроки болезни, с патоло-гоанатомическими данными выделено четыре основные стадии электрокардиографических изменений.
Первая стадия изменений на ЭКГ ишемическая. Часть острой стадии по Г. Я. Дехтярю (1966), стадия повреждения, по М. И. Кечкеру и Р. Л. Аврук (1966), связана с образованием очага повреждения в стенке желудочка. Эти изменения появляются уже в течение первого часа прекращения кровоснабжения данного участка миокарда, отмечаются иногда на протяжении 1—2 ч или 1—3 дня. Изменения на ЭКГ в течение этой стадии в отведениях над очагом поражения следующие: сначала увеличивается с заострением амплитуда зубца Т. Обычно сегмент S—Т в этот период совершает быструю эволюцию — вначале слегка опускается, а затем резко приподнимается над изолинией. Изменения формы и высоты зубца Т и смещение сегмента S—Т на фоне болевого приступа в течение 1—2 ч позволяют дифференцировать «гигантский» коронарный зубец Т, от стойко высокого зубца Т как варианта нормы или признака некоронарной патологии. Следующим этапом эволюции ЭКГ в стадии повреждения являются:
— значительный подъем сегмента S—Т над изолинией, на этом первом этапе возможно обратное развитие изменений в сердце и на ЭКГ;
— постепенное снижение зубца Т вследствие расширения зоны повреждения на субэпикардиальные слои миокарда желудочка. ЭКГ в этот период имеет форму монофазной кривой. В отведениях с положительным электродом, расположенным над областью сердца, противоположной очагу поражения, часто отмечается смещение сегмента S—Т вниз от изолинии, иногда отрицательный зубец Т (реципрокные изменения). На этом этапе обычно образуется большой очаг инфаркта или мелкоочаговый некроз.
Вторая (острая) стадия инфаркта связана с образованием зоны некроза в центре очага повреждения и значительной величины зоны ишемии на периферии очага. В некоторых случаях вторая стадия начинается рано, через 2—3 ч после начала приступа, а иногда через 1—3 дня. Продолжается она в течение 2—3 нед. На ЭКГ в отведениях над инфарктом образуется глубокий и широкий зубец Q, а зубец R уменьшается (QRS формы QS, Qr, QrS), или глубоко расщепляется зубец R на восходящем колене. Так как образование зубца Q связано с зоной некроза, то чем оно глубже и шире распространяется в стенке желудочка, тем шире и глубже будет зубец Q. Если вместо высокого зубца Р в отведении регистрируется зубец QRS, то принято считать, что имеет место трансмуральный инфаркт миокарда, то есть некроз развился на всю толщину стенки желудочка в данной области.
Принято считать установление сегмента S—Т на уровне изолинии признаком окончания острой стадии. На протяжении острой стадии наблюдается сложная динамика направления, амплитуды и формы зубца Т. В отведении с положительным электродом над областью инфаркта зубец Т в начале острой стадии отрицательный, симметричный, не очень глубокий. Этот отрицательный коронарный зубец Т связан с зоной ишемии по периферии очага инфаркта. Через 3—5 дней глубина зубца Т уменьшается, он часто сглаживается или становится положительным. По всей вероятности, данные изменения обусловлены уменьшением ишемии. На 10—15-й день от начала инфаркта зубец Т вновь становится отрицательным. В течение всего оставшегося периода острой стадии он довольно быстро углубляется, достигая наибольшей глубины к концу ее или к началу подострой.
Повторное углубление зубца Т во второй половине острой стадии связано, вероятно, с перифокальной воспалительной реакцией миокарда, окружающего очаг инфаркта, вследствие аутоаллергии при рассасывании некротизированной ткани (М. И. Кечкер, Т. А. Наддачина, 1970).
В отведениях с противоположной от инфаркта стороны сердца можно зарегистрировать высокий зубец R, высокий остроконечный зубец Т и смещенный вниз от изолчнии сегмент S—Т. II в этих отведениях наблюдается динамика зубца Т и сегмента S—Т в те же сроки, но в противоположном направлении. Описанная псевдоположительная динамика зубца Т на 3—5-й день и псевдотрицательная его динамика на 7—10-й день после инфаркта не связаны с новым изменением коронарного кровообращения, а обусловлены закономерной динамикой самого инфаркта в острой стадии.
Изменения QRS при инфаркте миокарда. Динамика ЭКГ-изменений при инфаркте миокарда
При развивающемся инфаркте миокарда изменения деполяризации (QRS) часто сопровождаются нарушениями реполяризации (ST-T). Некроз определенной площади миокарда может снизить амплитуды зубца R или зубцов Q в передних, боковых или нижних отведениях в результате потери электродвижущих сил клетками зоны инфаркта. Локальные задержки проведения, вызванные острой ишемией, могут в некоторых случаях участвовать в патогенезе зубца Q.
Аномальные зубцы Q раньше рассматривали как показатели трансмурального ИМ, тогда как субэндокарлиальный (нетрансмуральный) ИМ, считалось, не образует зубцов Q. Однако скрупулезные экспериментальные и клинические исследования ЭКГ и патологических корреляций показали, что трансмуральные ИМ могут быть без зубцов Q, а субэндокардиальные ИМ иногда ассоциируются с зубцами Q.
Согласно этому, инфаркты миокарда, диагностируемые с помощью ЭКГ, лучше классифицировать как Q-образующие или Q-необразующие, а не трансмуральные или нетрансмуральные. Показатели заднего или бокового ИМ могут несколько отличаться. Потеря сил деполяризации в этих областях может реципрокно увеличивать амплитуду зубца R в отведении V1, а иногда — V2, иногда — без образования диагностических зубцов Q в общепринятых отведениях.
Динамика ЭКГ-изменений при инфаркте миокарда
Возникшие остро ишемический подъем ST и гигантские зубцы Т расценивают как самый ранний признак ОИМ; за ними обычно в течение периода от нескольких часов до нескольких дней развивается инверсия зубца Т, а иногда в тех же самых отведениях появляются зубцы Q. Инверсия зубца Т вследствие развивающейся или хронической ишемии коррелирует с увеличенной длительностью желудочкового ПД, и эти ишемические изменения часто связаны с удлинением QT.
Инверсия зубца Т может иметь обратное развитие в течение нескольких дней или недель либо носить неопределенно персистирующий характер. Размер ИМ может быть важной детерминантой динамики зубца Т. В одних серияхзубцы Т, которые были постоянно отрицательными в течение > 1 года в отведениях с зубцами Q, были связаны с обширным инфарктным трансмуральпым некрозом, в других, наоборот, зубцы Т, которые были положительными в отвелениях с зубцами Q, коррелировали с нетрансместо, особенно если зона ИМ была небольшой, а ФВ ЛЖ и региональная сократимость стенки улучшились.
Это обычно связано со спонтанной реканализацией или хорошим коллатеральным кровоснабжением и служит хорошим прогностическим признаком. Наоборот, неизменяемые после ИМ и течение нескольких недель или более зубцы Q и польем ST прочно коррелируют с тяжелыми нарушениями движения пораженной стенки желудочка (зоны акинеза или дискинеза), хотя необязательное выраженной ее аневризмой. Наличие rSR' или похожего комплекса в средних грудных отведениях или отведении I является другим известным маркером желудочковой аневризмы.

Учебное видео ЭКГ при инфаркте миокарда

- Вернуться в оглавление раздела "Кардиология"
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
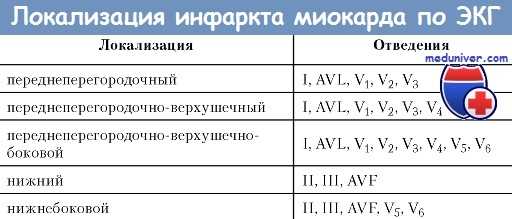
Признаки инфаркта миокарда с подъемом сегмента ST на ЭКГ
Синонимы: инфаркт миокарда с подъемом сегмента ST, острый инфаркт миокарда (ИМ), острый трансмуральный инфаркт, инфаркт миокарда (ИМ) с зубцом Q.
Среди сердечно-сосудистых заболеваний с возможным смертельным исходом важное место занимает острый инфаркт миокарда (ИМ), который в настоящее время называют ИМпST. Это наиболее тяжелая форма ОКС, если не считать внезапную сердечную смерть.
Патофизиология. Вследствие кровоизлияния в атеросклеротическую бляшку и постепенно нарастающего тромбоза коронарной артерии происходит стенозирование ее просвета с исходом в окклюзию. Это приводит к ишемии миокарда, кровоснабжаемого пораженной коронарной артерией, и его некрозу.
Тщательные многолетние эпидемиологические исследования больных инфарктом миокарда (ИМ) показали, что у них имеются факторы риска. Сочетание этих факторов способствует ускорению атеросклеротического процесса и многократному увеличению риска инфаркта миокарда (ИМ). К известным на сегодняшний день факторам риска относятся курение, повышенный уровень холестерина в крови, высокое АД и сахарный диабет.
Помимо перечисленных четырех главных факторов риска, известны и другие, в частности, избыточная масса тела, стресс, гиподинамия, наследственная предрасположенность.
Симптомы инфаркта миокарда с подъемом сегмента ST (ИМпST):
• Сильная ангинозная боль, длящаяся более 15 мин
• Подъем сегмента ST на ЭКГ
• Положительные результаты анализа крови на креатинкиназу, ее МВ-фракцию, тропонины (I или Т)
Диагностика инфаркта миокарда с подъемом сегмента ST (ИМпST)
ЭКГ, как правило, имеет решающее значение для установления диагноза. Уже через 1 ч после появления типичного болевого приступа в большинстве случаев на ЭКГ отмечаются четкие признаки ИМ. Поэтому диагностика ИМ является важнейшей задачей электрокардиографии.
При анализе ЭКГ у больных инфарктом миокарда (ИМ) следует обратить внимание на следующие особенности.
• Признаки ИМ должны быть однозначными. В большинстве случаев изменения на ЭКГ бывают настолько типичны, что диагноз можно поставить, не прибегая к дальнейшему обследованию.
• Другие важные заболевания, особенно в острой стадии, например приступ стабильной стенокардии у больного ИБС, перикардит или миокардит, не следует ошибочно интерпретировать как ИМ. Например, при перикардите на ЭКГ нет отчетливых признаков ИМ.
• В процессе диагностики ИМ необходимо установить также стадию ИМ, т.е. следует указать, по крайней мере, идет ли речь об острой фазе или это старый инфаркт. Это важно, так как лечение ИМ имеет свои особенности в зависимости от стадии заболевания.
• В диагнозе следует отразить также локализацию ИМ. В частности, следует дифференцировать инфаркт передней стенки ЛЖ от инфаркта его задней стенки. В зависимости от локализации ИМ можно ориентировочно определить, какая коронарная артерия поражена.
Интерпретация отдельных показателей ЭКГ при инфаркте миокарда (ИМ)
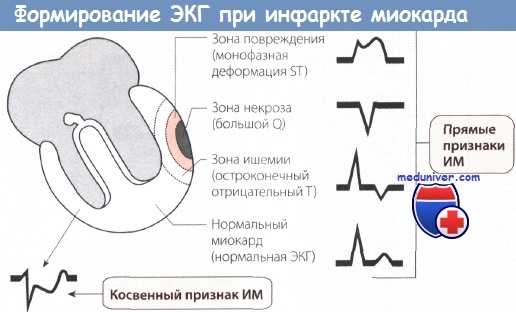
1. Большой зубец Q (зона некроза). Вследствие некроза миокарда в зоне инфаркта ЭДС не возникает. Результирующий вектор ЭДС направлен от зоны некроза. Поэтому на ЭКГ регистрируется глубокий и уширенный зубец Q (зубец Q Парди) в отведениях, которые располагаются непосредственно над зоной ИМ.
2. Подъем сегмента ST. Зона некроза миокарда окружена зоной повреждения. Поврежденная ткань по сравнению со здоровой в конце деполяризации желудочка несет меньший отрицательный заряд, поэтому менее возбудима. Поэтому в зоне повреждения возникает вектор, который соответствует сегменту ST и направлен от электрически отрицательного миокарда к электрически менее отрицательному, т.е. к части миокарда, которая заряжена относительно положительно. Поэтому на ЭКГ, соответствующей зоне повреждения, регистрируется подъем сегмента ST.
3. Остроконечный отрицательный зубец Т. ЭКГ зоны ишемии обнаруживает изменения в фазе реполяризации. Вектор реполяризации направлен от зоны ишемии к здоровому миокарду. При повреждении эпикардиальных слоев миокарда вектор ЭДС направлен снаружи внутрь. Поэтому в отведениях, в которых в норме регистрируются положительные зубцы Т, теперь появляются симметричные остроконечные отрицательные зубцы Т (коронарные зубцы Т Парди).
Результаты исследования сывороточных маркеров некроза миокарда становятся положительными через 2-6 ч после развития ишемии.
Появление тропонинов в сыворотке крови отражает образование тромба в коронарной артерии. Поэтому анализ крови на тропонины из-за высокой чувствительности (90% при выполнении через 6 ч) и специфичности (примерно 95%) является стандартным исследованием в экстренной диагностике острого инфаркта миокарда (ИМ).
Определение сывороточных маркеров некроза миокарда играет важную роль не только в диагностике острого инфаркта миокарда (ИМ), но и позволяет судить о его динамике. Особенно велико их значение в тех случаях, когда данные ЭКГ стертые или маскируются блокадой ножки ПГ либо синдромом WPW. Затруднительна диагностика инфаркта миокарда (ИМ) и в тех случаях, когда инфаркт локализуется в бассейне огибающей ветви левой коронарной артерии.
В настоящее время в диагностике инфаркта миокарда (ИМ) применяют оба указанных метода исследования: ЭКГ и анализ крови на сывороточные маркеры некроза миокарда. Причем они не конкурируют, а дополняют друг друга.
Несмотря на это, как показали ранее выполненные нами исследования, предсказательная ценность ЭКГ более высокая по сравнению с анализом крови на сывороточные маркеры некроза миокарда, так как в большинстве случаев острого ИМ изменения на ЭКГ при внимательном ее чтении появляются уже в течение 1-го часа после начала ишемии и являются надежными диагностическими признаками, в то время как повышение уровня сывороточных маркеров во многих случаях не связано с ишемическим повреждением миокарда.
Кроме того, существенное преимущество ЭКГ состоит также в том, что ее можно выполнять столько раз, сколько нужно, не причиняя больному какого-либо неудобства.
При появлении боли в груди следует во всех случаях зарегистрировать ЭКГ. При подозрении на ИМ рекомендуется выполнять контрольную ЭКГ по меньшей мере каждые 3 дня в сочетании с анализом крови на сывороточные маркеры некроза миокарда.
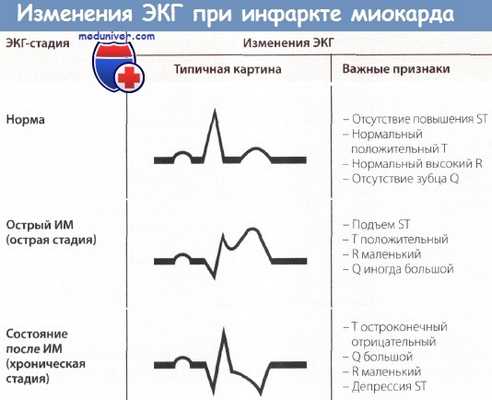
На ЭКГ при остром инфаркте миокарда (ИМ) появляются следующие изменения: независимо от локализации ИМ, т.е. как при инфаркте передней стенки, так и при инфаркте задней стенки в острой фазе происходит значительное изменение сегмента ST. В норме подъем сегмента ST отсутствует, хотя иногда возможны его незначительные подъем или депрессия даже у практически здоровых людей.
При остром инфаркте миокарда (ИМ) первым признаком на ЭКГ бывает отчетливый подъем сегмента ST. Этот подъем сливается со следующим за ним положительным зубцом Т, и, в отличие от нормы, граница между ними исчезает. В таких случаях говорят о монофазной деформации сегмента ST. Такая монофазная деформация патогномонична для острой фазы, т.е. для «свежего» ИМ.
Дифференциальная диагностика инфаркта миокарда с подъемом сегмента ST (ИМпST) с положительным зубцом Т показана на рисунке ниже.
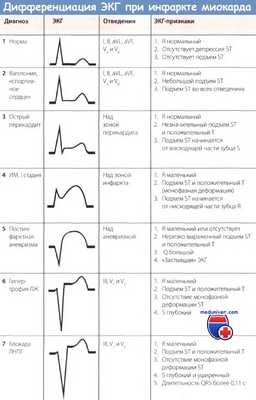
Незадолго до появления монофазной деформации сегмента ST при внимательном анализе ЭКГ можно отметить чрезвычайно высокие остроконечные зубцы Т (так называемые асфиксические Т, или сверхострые Т), обусловленные острой субэндокардиальной ишемией.
Острый и уширенный зубец Q может регистрироваться уже в острой стадии ИМ, однако этот признак не является обязательным. Отрицательный зубец Т в острой стадии может еще отсутствовать.
При «старом» инфаркте миокарда (ИМ) имевший место ранее подъем сегмента ST уже не определяется, но появляются другие изменения, затрагивающие зубцы Q и Т.
В норме зубец Q неширокий (0,04 с) и неглубокий, не превышая по высоте четвертой части зубца R в соответствующем отведении. При «старом» ИМ зубец Q уширен и глубокий.
Зубец Т в норме положительный и составляет не менее 1/7 высоты зубца R в соответствующем отведении, что отличает его от зубца Т при ИМ после острой стадии (т.е. в ранней фазе II стадии), когда он становится глубоким, остроконечным и отрицательным (коронарный зубец Т Парди), кроме того, отмечается депрессия сегмента ST. Однако иногда зубец Т расположен на изолинии и не снижен.
Обычно для определения ЭКГ-стадии инфаркта миокарда (ИМ) бывает достаточно классификации, представленной на рисунке ниже. Классификация, представленная на рисунке выше, позволяет точнее оценить динамику ИМ.
В целом считается, что чем больше отведений, в которых отмечаются патологические изменения, тем обширнее зона ишемии миокарда.
Изменения ЭКГ, а именно большой зубец Q (признак некроза, зубец Q Парди) и отрицательный зубец Т с депрессией сегмента ST или без нее являются типичными для сформировавшегося рубца при «старом» ИМ. Эти изменения проходят по мере улучшения состояния больного. Однако известно, что, несмотря на клиническое улучшение и заживление, признаки старого инфаркта, особенно большой зубец Q сохраняются.
Подъем сегмента ST с положительным зубцом Т, т.е. монофазная деформация сегмента ST с большим зубцом Q, сохраняющаяся более 1 нед., и переход сегмента ST в медленно поднимающуюся дугу должны вызвать подозрение на аневризму сердца.
Дальнейшая тактика после диагностики инфаркта миокарда с подъемом ST (ИМпST) такая же, как и при инфаркте миокарда без подъема сегмента ST (ИМбпST).
Особенности ЭКГ при инфаркте миокарда с подъемом сегмента ST (остром трансмуральном инфаркте):
• Некроз миокарда, обусловленный окклюзией коронарной артерии
• Длительный приступ интенсивной сжимающей загрудинной боли
• В острой стадии: подъем сегмента ST и положительный зубец Т
• В хронической стадии: глубокий остроконечный отрицательный зубец T и большой зубец Q
• Положительный результат анализа крови на креатинкиназу и тропонины

Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Последние трансляциивсе записи

Недиабетические гипогликемии в практике интерниста. О чем подумать?

Бариатрическая хирургия — современные возможности или новые проблемы? В чем нуждается пациент после операции
Новые подходы и фундаментальные основы антитромботической терапии в лечении пациентов с ИБС
Хронический коронарный синдром: сложности диагностики и лечения
Медицина и политическая теория: «Этический реализм и идеализм в политической теории»
лекторывсе лекторы
Уникальные интерактивные лекции ведущих специалистов мира по внутренним болезням: нашими лекторами уже стали более 1000 экспертов
Профессор, доктор медицинских наук, заведующий кафедрой внутренних болезней педиатрического факультета РНИМУ имени.
Заслуженный врач РФ, директор Московского Научно-исследовательского онкологического института им. П.А. Герцена, главный онколог МЗ.
Профессор, доктор медицинских наук, генеральный директор ФГБУ «НМИЦ кардиологии» Минздрава России
Профессор, доктор медицинских наук,
директор ФГБУ "НМИЦ ССХ им. А.Н. Бакулева" Минздрава России,
СТАТЬИвсе статьи
Вашему вниманию представлены самые актуальные материалы по наиболее острым вопросам современной медицины
Эпидемиология внебольничной остановки сердца, вызванной анафилаксией, и факторы, связанные с ее исходами
Анафилаксия возникает как в больничных, так и во внебольничных условиях, и имеется мало информации о факторах, связанных с эпидемиологией анафилаксии или ее исходами. Ещё меньше данных по внебольничной остановки сердца, вызванной анафилаксией (ВОС). Авторы работы описали особенности эпидемиологии ВОС, вызванной анафилаксией и определить факторы, связанные с исходами.
Влияние рассеянного склероза на слуховой и вестибулярный аппарат.
Рассеянный склероз (РС) - дегенеративное заболевание нервной системы с высокой степенью инвалидизации. Авторы работы изучили влияние РС на слуховой и вестибулярный аппарат.
Распространенность аритмий у пациентов с синдромом Марфана
Фибрилляция предсердий – самое распространенное нарушение ритма сердца у пациентов с синдромом Марфана
Профилактика ТЭО после артропластики: аспирин против эноксапарина
Аспирин хуже эноксапарина в профилактике тромбоэмболических осложнений после артропластики коленного/бедренного сустава
ЦИКЛЫ ПЕРЕДАЧвсе циклы
29 Российский национальный конгресс "Человек и лекарство"
4 - 7 апреля 2022 года
Медицинский детектив
Поставить правильный диагноз и назначить адекватное лечение может быть очень сложно. Приглашаем вас почувствовать себя настоящими детективами в серии авторских программ «Медицинский детектив» с профессором Драпкиной Оксаной Михайловной
Медицина и политическая теория
Целью проекта является ознакомление врачей с основными категориями гуманизма, проблемами и теоретическими подходами современной политологии, этики и деонтологии, заложить основу для дальнейшего изучения взаимосвязи политологических дисциплин и практической медицины. Программа предполагает как ряд широких, так и узкоспециальных отсылок, необходимых для профессионального выстраивания цивилизованных взаимоотношений между индустрией, государственными структурами и профессиональным медицинским сообществом.
X Международный интернет конгресс специалистов по внутренним болезням.
Российская академия наук
ФГБУ "НМИЦ ТПМ" Минздрава России
приурочен ко Дню российской науки
Всероссийская Образовательная Интернет-Сессия
Информация и материалы, представленные на настоящем сайте, носят научный, справочно-информационный и аналитический характер, предназначены исключительно для специалистов здравоохранения, не направлены на продвижение товаров на рынке и не могут быть использованы в качестве советов или рекомендаций пациенту к применению лекарственных средств и методов лечения без консультации с лечащим врачом.
Лекарственные препараты, информация о которых содержится на настоящем сайте, имеют противопоказания, перед их применением необходимо ознакомиться с инструкцией и проконсультироваться со специалистом.
Мнение Администрации может не совпадать с мнением авторов и лекторов. Администрация не дает каких-либо гарантий в отношении cайта и его cодержимого, в том числе, без ограничения, в отношении научной ценности, актуальности, точности, полноты, достоверности научных данных представляемых лекторами или соответствия содержимого международным стандартам надлежащей клинической практики и/или медицины основанной на доказательствах. Сайт не несет никакой ответственности за любые рекомендации или мнения, которые могут содержаться, ни за применимость материалов сайта к конкретным клиническим ситуациям. Вся научная информация предоставляется в исходном виде, без гарантий полноты или своевременности. Администрация прикладывает все усилия, чтобы обеспечить пользователей точной и достоверной информацией, но в то же время не исключает возможности возникновения ошибок.
Повторный инфаркт миокарда
Повторный инфаркт миокарда – это некроз сердечной мышцы, возникающий после полного завершения предыдущего инфаркта миокарда. Провоцирующими факторами выступают несоблюдение пациентом схемы поддерживающей терапии, физические и умственные перегрузки, тяжелые формы дислипидемии и другие сопутствующие болезни. Патология проявляется некупируемыми сжимающими болями в области сердца, одышкой, предобморочным состоянием, неконтролируемым чувством страха. Для диагностики назначают ЭКГ, ЭхоКГ, коронарографию и комплекс лабораторных исследований. Основу лечения составляет экстренная реперфузия с помощью фибринолитиков, стентирования, баллонной ангиопластики.
МКБ-10

Общие сведения
Повторные коронарные атаки наблюдаются как минимум у 26,5% пациентов, перенесших инфаркт миокарда (ИМ). Около трети случаев происходит в течение первого года после первичного эпизода нарушения кровотока в сердечной мышце. При постановке диагноза стоит учитывать различия в терминологии: в российской кардиологии повторными называют инфаркты, развивающиеся спустя 8 и более недель от первого сердечного приступа, тогда как в зарубежной практике к этой категории относят второй, третий и все последующие случаи ИМ без привязки к временным интервалам.
Причины
Пациенты, которые сталкивались с критическими кардиоваскулярными событиями, имеют повышенный риск повторного развития инфаркта. Это связано с наличием рубца на миокарде и другими структурно-функциональными патологиями сердечной мышцы, которые нарушают гемодинамику, ухудшают адаптацию сердечно-сосудистой системы к изменяющимся параметрам кровотока. Предрасполагающими факторами формирования повторного инфаркта миокарда (ПИМ) выступают:
- Низкая приверженность терапии. По прошествии 6 месяцев после острого инфаркта только 82% больных продолжают принимать назначенную врачом антитромботическую терапию, к концу первого года лечения комплаенс больных понижается до 38%. Это способствует прогрессирующим нарушениям гемодинамики и повышенному риску тромбозов.
- Стрессовые факторы. В периоде реабилитации после ИМ больные проявляют повышенную чувствительность к эмоциональным и физическим нагрузкам, поэтому несоблюдение щадящего режима чревато острым коронарным синдромом (ОКС). Осложнение возникает вследствие неполного восстановления функции кардиоваскулярной системы.
- Рефрактерная дислипидемия. Нарушения липидного обмена, которые не удается корректировать комбинацией гиполипидемических препаратов, в разы повышают вероятность повторных инфарктов. Для заболевания характерна нестабильность атеросклеротических бляшек, вследствие чего они могут спонтанно отрываться и закупоривать коронарные сосуды.
- Немодифицируемые факторы. К ним относят отягощенную наследственность, мужской пол и пожилой возраст. Эти причины аналогичны таковым при первичном инфаркте, у больных с ишемическими атаками в анамнезе они также имеют большую значимость.
Факторы риска
В группе риска возникновения повторных инфарктов миокарда находятся пациенты с сопутствующими заболеваниями. Вероятность патологии резко повышается при аутоиммунных болезнях: узелковом периартериите, ревматоидном артрите, системной красной волчанке. Предрасполагающим фактором инфаркта являются заболевания крови (тромбоцитопеническая пурпура, истинная полицитемия, тромбоцитозы), метаболические нарушения (амилоидоз, мукополисахаридоз, гомоцистинурия). Острые коронарные атаки чаще возникают у пациентов с установленным искусственным клапаном сердца.
Патогенез
Гибель участка сердечной мышцы при повторном инфаркте происходит по тем же законам, что и первичный случай ОКС. У большинства больных пусковым фактором выступает закупорка сосуда атеросклеротической бляшкой в результате разрыва ее фиброзной капсулы, эрозии стенки, протрузии кальцинированных участков в артериальный просвет. Изредка ПИМ наблюдается при быстром накоплении атеросклеротических отложений в сосудах или кровоизлияниях в эту зону.
Вторым этапом патогенеза является ограничение кровотока в одной из зон сердечной мышцы, которое усугубляется остаточными нарушениями перфузии после предыдущего сердечного приступа. Обратимая ишемия продолжается в течение 2-4 часов, после чего наблюдается гибель миокарда. Далее происходит ферментативное расплавление мышечной ткани, развиваются процессы воспаления и инфильтрации миокарда лейкоцитами, после чего начинается организация рубца.

Классификация
Систематизация повторного инфаркта миокарда не отличается от общепринятой в практической кардиологии. По клиническому течению выделяют развивающийся ИМ — в первые 6 часов, острый – от 6 часов до 7 дней, рубцующийся— 7-28 дней, заживший — с 29 дня болезни. При постановке окончательного диагноза используются разные виды классификаций ПИМ:
- По степени тяжести. Согласно Killip, выделяют 4 класса ИМ – от отсутствия сердечной недостаточности (I) до кардиогенного шока (IV).
- По особенностям патогенеза. Различают повторный инфаркт миокарда с подъемом сегмента ST, который возникает при трансмуральном повреждении и полной окклюзии магистральной венечной артерии, и без подъема ST, развивающийся при ограничении кровотока на небольшом участке.
- По локализации. В зависимости от локализации повреждения сердечной мышцы левого желудочка выделяют переднебоковой, передневерхушечный, нижнебоковой, заднебазальный и другие варианты ПИМ. В особую категорию относят правожелудочковый инфаркт.
- По глубине повреждения. Наиболее опасным является трансмуральный ИМ, который захватывает все слои миокарда. Также выделяют интрамуральный, субэпикардиальный и субэндокардиальный варианты заболевания.
Симптомы повторного инфаркта миокарда
По клиническому течению ПИМ практически не отличается от впервые возникшего коронарного синдрома. Однако у пациентов с предшествующими ишемическими событиями в анамнезе чаще развиваются атипичные, в том числе безболевые формы инфаркта миокарда. У трети больных наблюдается продромальный период в виде сжимающих болей в груди, перебоев в работе сердца. Далее инфаркт проходит типичные периоды: острейший, острый, подострый и постинфарктный.
При классической форме ИМ основной жалобой пациентов являются резкие боли в левой половине грудной клетки. Они возникают внезапно, могут быть связаны с сильным стрессом или физической активностью. Болевой синдром длится дольше 20 минут, не поддается купированию нитроглицерином, как обычный приступ стенокардии. Боли отдают в руку, лопатку, нижнюю челюсть. Пациент ощущает сильное беспокойство и страх смерти, его кожа покрывается холодным потом и резко бледнеет.
Для астматического варианта характерна сильная одышка и приступ удушья, возникающий без видимой причины. Для облегчения состояния человек занимает положение сидя с упором руками на колени (ортопноэ). Боли в грудной клетке имеют невысокую интенсивность, многие пациенты их не замечают, поскольку внимание сфокусировано на расстройствах дыхания. Тяжелые формы ПИМ сопровождаются хрипами, выделением розовой пены изо рта.
Повторный инфаркт миокарда может протекать в абдоминальной форме, особенно если очаг некроза расположен в нижних отделах сердца. В этом случае интенсивные боли возникают в эпигастральной области. Они напоминают приступ острого панкреатита, гастрита, обострения язвенной болезни. Иррадиация болевого синдрома происходит в межлопаточную область. Больные страдают от тошноты, отрыжки, длительной икоты.
Реже наблюдается аритмическая форма, которая проявляется сильным сердцебиением, приступом головокружения, слабостью. Нарушения центрального кровотока вызывают кратковременные обмороки. Похоже симптомы имеет цереброваскулярный вариант повторного инфаркта, который проявляется симптомами ишемии головного мозга. Изредка наблюдается малосимптомный (стертый) вариант течения ПИМ.
Осложнения
К острым последствиям относят левожелудочковую недостаточность – отек легких и кардиогенный шок. До 90% пациентов имеют нарушения ритма и проводимости, которые иногда переходят в фибрилляцию желудочков и чреваты летальным исходом. Около 15% больных рискуют столкнуться с аневризмой левого желудочка, развивающейся при обширных трансмуральных инфарктах. К поздним осложнениям относят синдром Дресслера, тромбоэндокардит, постинфарктную стенокардию.
Диагностика
Пациенты с признаками сердечного приступа требуют экстренной помощи кардиолога или врача реанимационного отделения. При обследовании определяют неспецифические симптомы острой сердечной недостаточности, по возможности узнают медицинскую историю пациента и наличие у него инфаркта миокарда в прошлом. Обследование проводится в первые 2 часа от поступления больного в стационар, включает следующие методы диагностики:
- ЭКГ. Острая ишемия миокарда определяется при подъеме сегмента ST. К специфическим признакам ИМ относят глубокий зубец Q в стандартных или грудных отведениях, слишком широкий зубец R в сочетании с конкордантным позитивным зубцом Т. При подозрении на поражение задней стенке сердца показана регистрация кардиограммы в дополнительных отведениях V7-V9.
- УЗИ сердца. Эхокардиография назначается при критических проявлениях сердечной недостаточности, в том числе при кардиогенном шоке. Исследование информативно для выявления функциональных нарушений сердечной деятельности, которые возникают в первые минуты от развития инфаркта еще до грубых изменений на электрокардиограмме.
- Коронарография. Рентгенконтрастное исследование венечных сосудов, питающих миокард, признано «золотым стандартом» для подтверждения ПИМ. По результатам диагностики определяют наличие, степень и локализацию тромбоза сосудов, выбирают оптимальный метод консервативного или хирургического устранения препятствий кровотоку.
- Лабораторный комплекс. В кратчайшие сроки после поступления выполняют анализы на тропонин, КФК и прочие миокардиальные маркеры. Полная диагностическая программа включает клинический анализ крови, липидограмму, исследования на глюкозу и гликированный гемоглобин. Ценное прогностическое значение имеет оценка электролитного спектра крови, уровня Д-димера и натрийуретического пептида.
Дифференциальная диагностика
При остром болевом синдроме в груди слева исключают расслоение аорты, тромбоэмболию легочной артерии, перикардит. Сопутствующие нарушения дыхания требуют дифференциальной диагностики со спонтанным пневмотораксом. Атипичные формы повторного инфаркта дифференцируют с острым панкреатитом, пневмонией, межреберной невралгией. При отсутствии четких электрокардиографических и лабораторных критерий ИМ важно исключить нестабильную стенокардию.

Лечение повторного инфаркта миокарда
Экстренная медикаментозная терапия
Первичные терапевтические мероприятия включают введение опиоидных анальгетиков для ликвидации болевого синдрома и оксигенотерапию при снижении сатурации менее 90%. При повторном инфаркте миокарда сразу назначают нагрузочные дозы ацетилсалициловой кислоты в комбинации со вторым антиагрегантом по выбору врача. Терапия дополняется внутривенным введением антикоагулянтов, применением транквилизаторов при выраженной тревожности и беспокойстве больного.
При наличии противопоказаний или технической невозможности проведения хирургического вмешательства стратегией выбора признана фибринолитическая терапия. Она проводится в первые 12 часов от поступления больного и направлена на растворение тромба в венечном сосуде. Вовремя выполненный фибринолиз восстанавливает кровообращение и создает условия для нормализации функций участка миокарда, который находился в состоянии обратимой ишемии.
Хирургическое лечение
Чрескожное коронарное вмешательство (ЧВК) является стандартом реперфузионной терапии у пациентов с повторными инфарктами миокарда. ЧВК рекомендовано всем больным при подъеме ST на кардиограмме, пациентам без элевации ST, которые имеют признаки гемодинамической нестабильности, длительные боли в груди, жизнеугрожающую аритмию. Предпочтительным вариантом является установка стентов с лекарственными покрытиями, альтернативное лечение — баллонная ангиопластика.
Поддерживающая терапия
После стабилизации состояния и выписки пациента назначается продолжительная или даже пожизненная фармакотерапия, направленная на предупреждение повторных случаев инфаркта миокарда. Стандартом лечения называют двойную антитромботическую терапию (ДАТТ), которая включает комбинацию 2-х антиагрегантов. По показаниям проводится тройная терапия, включающая ДАТТ и один антикоагулянт, двойная терапия — антиагрегант и пероральный антикоагулянт.
Прогноз и профилактика
Исход повторного инфаркта зависит от объема повреждения сердечной мышцы, своевременности диагностики заболевания и полноты назначенного лечения. Хотя такие пациенты имеют более высокие риски осложненного течения ИМ, при ранней и комплексной терапии удается восстановить показатели гемодинамики и работу сердечной мышцы. Основными методами профилактики ПИМ являются диспансерное наблюдение у кардиолога и соблюдение схемы ДАТТ после первичного инфаркта.
2. Повторный инфаркт миокарда: оценка, риски, профилактика/ И.В. Самородская, С.А. Бойцов// Российский кардиологический журнал. – 2017. – №6.
3. Основные факторы, определяющие риск развития повторного инфаркта миокарда/ О.Л. Барбараш, Д.Ю. Седых, Е.В. Горбунова// Сердце: журнал для практикующих врачей. – 2017. – №1.
4. Прогнозирование повторного инфаркта миокарда у больных с постинфарктным кардиосклерозом/ А.Н. Шопин// Практическая медицина. – 2011. – №1.
Читайте также:
