Гранулематоз с полиангиитом (Вегенера) носа, пазухи - лучевая диагностика
Добавил пользователь Дмитрий К. Обновлено: 09.01.2026
Гранулематоз Вегенера – системный некротический васкулит мелких вен и артерий с образованием гранулем в сосудистых стенках и окружающих тканях дыхательных путей, почек и др. органов. Гранулематоз Вегенера характеризуется язвенно-некротическим ринитом, изменениями гортани, придаточных пазух, инфильтрацией легочной ткани с распадом, быстропрогрессирующим гломерулонефритом, полиморфными высыпаниями на коже, полиартралгиями. Диагностика основана на оценке клинико-лабораторных, рентгенологических данных, результатов биопсии. При гранулематозе Вегенера показана гормональная и цитостатическая терапия; прогноз развития заболевания при генерализованной форме неблагоприятный.
МКБ-10
Общие сведения
Заболеваемость гранулематозом Вегенера одинаково распространена среди мужчин и среди женщин в возрастной группе около 40 лет.
Классификация
С учетом распространенности патологических изменений гранулематоз Вегенера может протекать в локализованной либо генерализованной форме.
В развитии гранулематоза Вегенера выделяются 4 прогрессирующие стадии. Первая стадия гранулематозно-некротического васкулита, или риногенный гранулематоз, протекает с клиникой гнойно-некротического или язвенно-некротического риносинусита, ларингита, назофарингита, деструктивными изменениями костно-хрящевого остова носовой перегородки и глазницы. На следующей стадии (легочной) в патологический процесс вовлекается паренхима легких. При третьей стадии развиваются генерализованные поражения с заинтересованностью нижних дыхательных путей, ЖКТ, сердечно-сосудистой системы, почек. Последняя, терминальная стадия гранулематоза Вегенера характеризуется легочно-сердечной либо почечной недостаточностью, приводящей к гибели пациента в ближайший год от начала ее развития.
Симптомы
Общая симптоматика гранулематоза Вегенера включает лихорадку, ознобы, повышенное потоотделение, слабость, потерю массы тела, миалгии, артралгии, артриты. Ведущим проявлением заболевания, встречающимся у 90% пациентов, служит поражение верхних отделов дыхательных путей. Для клиники гранулематоза Вегенера типично упорное течение ринита, гнойно-геморрагическое отделяемое из носа, изъязвление слизистых оболочек вплоть до перфорации носовой перегородки, седловидная деформация носа. Гранулематозно-некротические изменения развиваются также в полости рта, гортани, трахее, слуховых ходах, придаточных пазухах носа.
У 75% пациентов с гранулематозом Вегенера определяются инфильтративные изменения в легочной ткани, деструктивные полости в легких, кашель с кровохарканьем, свидетельствующий о развитии плеврита плевральный выпот. Вовлечение почек проявляется развитием гломерулонефрита с явлениями гематурии, протеинурии, нарушений выделительной функции. Стремительно прогрессирующее течение гломерулонефрита при гранулематозе Вегенера приводит к острой почечной недостаточности. Изменения со стороны кожи проявляются геморрагической сыпью с последующей некротизацией элементов.
Поражение органов зрения включает развитие эписклерита (воспаления поверхностных тканей склеры), образование орбитальных гранулем, экзофтальм, ишемию зрительного нерва с ухудшением функции зрения вплоть до ее полной утраты. При гранулематозе Вегенера поражаются нервная система, коронарные артерии, миокард.
Локализованная форма гранулематоза Вегенера протекает с преимущественным поражением верхних дыхательных путей – упорным насморком, затруднением носового дыхания, носовыми кровотечениями, образованием кровянистых корочек в носовых ходах, осиплостью голоса. Генерализованная форма характеризуется различными системными проявлениями – лихорадкой, суставно-мышечными болями, геморрагиями, полиморфной сыпью, приступообразным надсадным кашлем с кровянисто-гнойной мокротой, абсцедирующей пневмонией, нарастанием сердечно-легочной и почечной недостаточности.
Диагностика гранулематоза Вегенера
Комплекс диагностических процедур при гранулематоза Вегенера включает консультацию ревматолога, лабораторные анализы, диагностические операции, рентгенологические исследования. Клиническое исследование крови обнаруживает нормохромную анемию, ускорение СОЭ, тромбоцитоз, общий анализ мочи – протеинурию, микрогематурию. При биохимическом анализе крови определяется повышение γ-глобулина, креатинина (при почечном синдроме), мочевины, фибрина, серомукоида, гаптоглобина. Иммунологическими маркерами гранулематоза Вегенера служат антигены класса HLA: DQW7, DR2, B7, B8; наличие антинейтрофильных антител, снижение уровня комплемента.
При рентгенографии легких в их ткани определяются инфильтраты, полости распада, плевральный экссудат. Проводят бронхоскопию с биопсией слизистых верхних дыхательных путей. При исследовании биоптатов выявляются морфологические признаки гранулематозно-некротизирующего васкулита.
Лечение гранулематоза Вегенера
При ограниченной и генерализованной форме гранулематоза Вегенера назначается иммуносупрессивная терапия циклофосфамидом в комбинации с преднизономом. Быстро прогрессирующее течение альвеолита или гломерулонефрита служит показанием к проведению комбинированной пульс-терапии высокими дозами метилпреднизолона и циклофосфамида. При переходе течения гранулематоза Вегенера в стадию ремиссии дозы циклофосфамида и преднизолона постепенно снижают; на длительный (до 2-х лет) срок назначают метотрексат.
Генерализация процесса при гранулематозе Вегенера (кровохарканье, гломерулонефрит, наличие антител к нейтрофильным лейкоцитам) требует проведения экстракорпоральной гемокоррекции - криоафереза, плазмафереза, каскадной фильтрации плазмы, экстракорпоральной фармакотерапии. При лечении рецидивирующего гранулематоза Вегенера эффективно проведение внутривенной иммуноглобулиновой терапии. С целью продления ремиссии может проводиться терапия ритуксимабом. Стенозирующие изменения гортани при гранулематозе Вегенера требуют наложения трахеостомы и реанастомоза.
Осложнения и прогноз
Течение и прогрессирование гранулематоза Вегенера может приводить к деструкции лицевых костей, глухоте вследствие стойкого отита, развитию некротических гранулем в легочной ткани, кровохарканью, трофическим и гангренозным изменениям стопы, почечной недостаточности, вторичным инфекциям на фоне приема иммуносупрессоров. При отсутствии терапии прогноз течения гранулематоза Вегенера неблагоприятный: 93% пациентов погибает в период от 5 месяцев до 2-х лет.
Локальная форма гранулематоза Вегенера протекает более доброкачественно. Проведение иммуносупрессивной терапии способствует улучшению состояния у 90 и стойкой ремиссии у 75% пациентов. Период ремиссии в среднем продолжается около года, после чего у 50% пациентов наступает новое обострение. Прогрессирующее течение ограниченного гранулематоза Вегенера, несмотря на иммуносупрессивную терапию, отмечается у 13% заболевших. Мероприятий по профилактике гранулематоза Вегенера не разработано.
Гранулематоз с полиангиитом (Вегенера) носа, пазухи - лучевая диагностика
а) Терминология:
1. Синоним:
• Гранулематоз Вегенера
2. Определения:
• Идиопатический аутоиммунный некротизирующий гранулематозный васкулит
• С преимущественным поражением верхних и нижних дыхательных путей, почек, кожи, суставов
б) Визуализация:
1. Общая характеристика:
• Лучший диагностический критерий:
о Тяжелый хронический риносинусит (утолщение слизистой оболочки и гиперостоз), мягкотканное объемное образование/узлы деструкция септального/несептального хряща и костей
• Локализация:
о Полость носа (перегородка > раковины) > пазухи (верхнечелюстные > решетчатые > лобные > основные)
о Другие области:
- Инвазия орбиты: чаще всего за пределами носа/пазух
- Носоглотка, подсвязочный отдел гортани, полость рта, височная кость, слюнные железы
• Морфология:
о Язвенная ± узловая форма
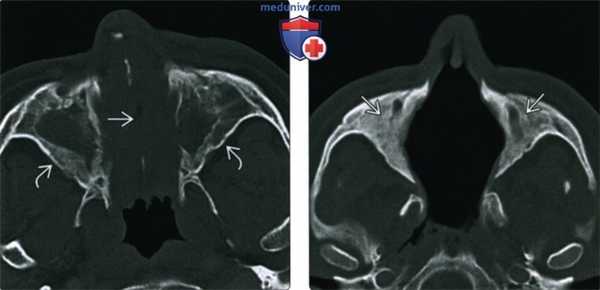
(Слева) При аксиальной «костной» КТ определяется узловой мягкотканный компонент, заполняющий полость носа; снижена пневматизация верхнечелюстных пазух. Носовая перегородка перфорирована, стенки пазух утолщены и склерозированы, что типично для ГПА.
(Справа) При аксиальной «костной» КТ в случае далеко зашедшего ГПА определяется тотальная центральная деструкция полостей носа, включая перегородку, раковины, наружные стенки. Верхнечелюстные пазухи блокированы утолщенной костью.
2. КТ носа, пазух при гранулематозе Вегенера с полиангиитом:
• КТ без КУ:
о Хронический риносинусит с локальными узлами в слизистой оболочке и объемными образованиями в полости носа
о Инфильтрация периантральных тканей
о Орбита часто становится первоочередной зоной инвазии
о Реже поражается основание черепа, крылонебная ямка, ретромаксиллярная область, носоглотка
• КТ с КУ:
о Узловое и опухолевидное утолщение слизистой оболочки с накоплением контраста
• «Костная» КТ:
о Хроническая обструкция и воспаление пазух могут вызывать неспецифический гиперостоз их стенок
о Эрозии костей/хрящей часто вначале локализуются в носовой перегородке, приводя к перфорации
о Деструкция носовых раковин и наружной стенки носа (крючковидного отростка и внутренней стенки пазухи)
о Возможно поражение твердого неба и формирование синоназально-оральной фистулы
3. МРТ носа, пазух при гранулематозе Вегенера с полиангиитом:
• Т1ВИ:
о Узловые образования с низким или промежуточным сигналом
• Т2ВИ:
о Узлы с ↓ сигналом (в сравнении с воспаленной слизистой оболочкой = ↑ Т2)
о Отек мягких тканей с ↑ сигналом при обострении с распространением в соседние мягкие ткани
• Т1 ВИ С+:
о Контрастирующиеся мягкотканные узлы и опухолевидные образования в слизистой оболочке
о Поражение орбиты: контрастирующееся инфильтративное образование в орбите, часто связанное с процессом в носу/ пазухах
о Утолщение оболочек мозга и их контрастное усиление
4. Рекомендации по визуализации:
• Лучший метод диагностики:
о «Костная» корональная КТ пазух для первоначальной оценки
- Аксиальная МСКТ с реформатированием также хорошо подходит для обнаружения эрозий костей
• Выбор протокола:
о При поражении орбиты, глубоких тканей лица, основания черепа, оболочек мозга, заподозренном на КТ или клинически
- МРТ С+ FS
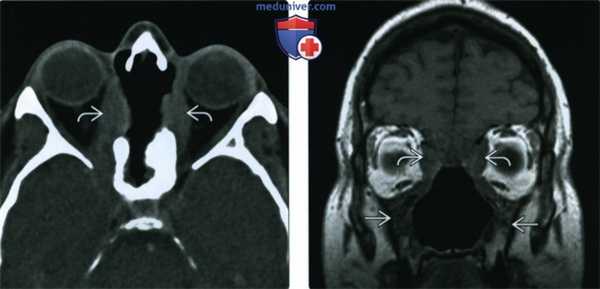
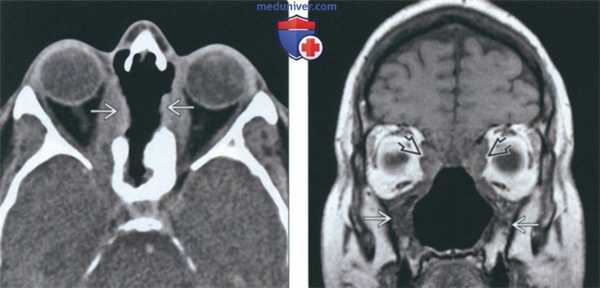
(Слева) При аксиальной КТ без КУ определяется деструкция верхней части носовой перегородки и глазничной пластинки с обеих сторон. В этом случае имеет место гранулематоз с распространением в обе орбиты.
(Справа) При корональной МРТ Т1ВИ у этого же пациента определяется нарушение нормальной анатомии носа и утолщение стенок верхнечелюстных пазух. Жировые пластинки между измененными мягкими тканями и внутренней прямой и верхней косой мышцами видны неотчетливо.
в) Дифференциальная диагностика гранулематоза Вегенера с полиангиитом носа и пазух:
1. Саркоидоз носа/пазух:
• Системный гранулематоз
о Поражение носа/пазух реже, чем при ГПА
о Больше распространен у афроамериканцев
• Может быть неотличим от ГПА на томограммах
2. Кокаиновый некроз носа:
• Перфорация перегородки и воспалительные изменения носа
• Узловой характер выражен меньше, чем при ГПА
3. Хронический риносинусит:
• Симптомы ГПА имитируют хронический синусит
• Утолщение и склероз костей (не деструкция)
• Несистемное заболевание
4. Инвазивный грибковый синусит:
• Быстро прогрессирующий деструктивный процесс носа/пазух у пациента с ослабленным иммунитетом
• Пазухи > полость носа; деструкция ближайших костей
5. Неходжкинская лимфома носа/пазух:
• Срединное мягкотканное образование с деструкцией костей (септальной и несептальной) или ремоделированием:
о NK/T-клеточная лимфома (летальная срединная гранулема)
• Может в точности имитировать ГПА на томограммах
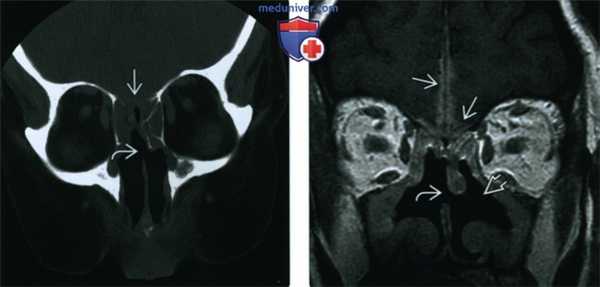
(Слева) При корональной КТ у пациента с ГПА, хроническим риносинуситом и жалобами на головную боль определяется перфорация носовой перегородки, а также сливное снижение пневматизации решетчатых пазух с обеих сторон в сочетании с деструкцией решетчатой пластинки.
(Справа) При корональной МРТ у этого же пациента определяется диффузное утолщение слизистой оболочки верхнечелюстных и решетчатых пазух, перфорация носовой перегородки, двухсторонняя деструкция носовых раковин и наружных стенок носовой полости. Обратите внимание на контактный лахименингит передней черепной ямки.
г) Патология:
1. Общая характеристика:
• Этиология:
о Аутоиммунная болезнь, при которой антинейтрофильные цитоплазматические антитела (АНЦА) поражают протеиназу 3, наиболее выраженную в нейтрофилах:
- С инициированием воспалительной реакции, приводящей к поражению эндотелия и некротическому гранулематозному васкулиту
• Сопутствующие патологические изменения:
о Вторичная бактериальная инфекция пазух (например, золотистый стафилококк)
о Поражение других систем органов:
- Легких (95%), почек (85%), суставов (65%)
- Интракрениальные: пахименингит, инфаркт мозга
2. Макроскопические и хирургические особенности:
• Начальные проявления: диффузное изъязвление слизистой оболочки и корки
• Длительно текущее заболевание: деструкция хрящевой и костной части носовой перегородки с седловидной деформацией носа
3. Микроскопия:
• Неказеозные, некротические, многоядерные, гигантоклеточные гранулемы
• Острая ± хроническая воспалительная клеточная инфильтрация
• Фибриноидный некроз сосудов мелкого и среднего диаметра
д) Клинические особенности:
1. Проявления:
• Типичные признаки/симптомы:
о Обструкция носа и носовое кровотечение
• Другие признаки/симптомы:
о Боль, аносмия, гнойная ринорея
о Язвы перегородки и ее перфорация с седловидной деформацией носа
о Охриплость (гортань), стридор (трахея), тугоухость и боль в ушах (височные кости)
о Конституциональные симптомы: хроническая усталость, ночная потливость, потеря веса
• Клинический профиль:
о Классическая клиническая триада:
- Некротические гранулемы верхних и нижних дыхательных путей
- Некротический васкулит с поражением артерий и вен
- Гломерулонефрит
о Диагноз устанавливается путем биопсии пораженной зоны (носа, пазух, легкого, почки):
- Множественные биопсии могут быть недоказательны:
Биопсия носа положительна в 40% о Лабораторные данные:
- ↑ c-ANCA (специфичность для ГПА 85-90%):
Титр c-ANCA соотносится с ответом на терапию
- ↑ СОЭ
- ↑ креатинина в сыворотке сигнализирует о ренальном ГПА
2. Демография:
• Возраст:
о Обычно 40-60 лет
• Пол:
о М>Ж [кроме ларингеальной формы (М<Ж)]:
- Легкое преобладание у женщин молодого возраста
• Эпидемиология:
о Редкое заболевание
о Поражение шеи и головы в 72-100%
о «Носовая» симптоматика в >80%
4. Лечение:
• Медикаментозная терапия: иммуносупрессоры, циклофосфамид, другие цитотоксические препараты:
о Молниеносная форма: большие дозы преднизона и циклофосфамид
• Операция резервируется для некоторых случаев, таких как седловидная деформация носа и стеноз подсвязочного отдела гортани:
о Хирургическое вмешательство может усилить неоостеогенез в полости носа/пазух
е) Диагностическая памятка:
1. Следует учесть:
• ГПА при деструктивном процессе в полости носа, особенно при перфорации носовой перегородки
• Узнайте у лечащего врача о других системных заболеваниях (ГПА или саркоидозе), кокаиновой зависимости
2. Советы по интерпретации изображений:
• ГПА может быть невозможно отличить от негранулематозного риносинусита, злокачественной опухоли носа/пазух, саркоидоза
1. Аббревиатура:
• Гранулематоз с полиангиитом (ГПА)
2. Определения:
• Идиопатический некротизирующий гранулематозный васкулит с преимущественным поражением верхних и нижних дыхательных путей, почек, кожи, суставов
• Один из ANCA-ассоциированных васкулитов (с антинейрофильными цитоплазматическими антителами)
1. Общая характеристика:
• Лучший диагностический критерий:
о Мягкотканные узлы в полости носа, деструкция носовой перегородки и других костей
• Локализация:
о Полость носа (перегородка > носовые раковины) > пазухи (верхнечелюстные > решетчатые > лобные > сфеноидальные)
о Другие отделы головы и шеи:
- Наиболее часто наблюдается инвазия глазницы
- Носоглотка, подсвязочный отдел гортани, полость рта, височная кость, слюнные железы
• Морфология:
о Язвенная ± узловая форма
о Патогномоничные лучевые признаки отсутствуют
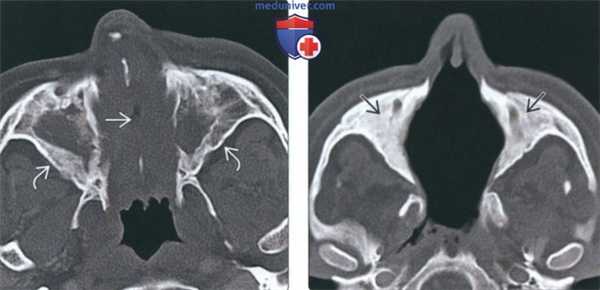
(Слева) На аксиальной КТ в костном окне полость носа полностью заполнена мягкими тканями, пневматизация обеих верхнечелюстных пазух тотально снижена. Определяется перфорация носовой перегородки утолщение и склероз стенок пазух - все изменения сопоставимы с ГПА.
(Справа) На аксиальной КТ в костном окне у пациента с поздней аадией ГПА определяется деструкция костных структур полости носа, в т.ч. носовой перегородки. Верхнечелюстные пазухи облитерированы вследствие утолщения костной ткани.
2. КТ при синоназальном гранулематозе с полиангиитом (гранулематозе Вегенера):
• КТ без КУ:
о Мягкотканные узлы в полости носа в сочетании с хроническими воспалительными изменениями околоносовых пазух
о Инфильтрация мягких тканей возле пазух
о Распространение в глазницу часто происходит в первую очередь:
- Реже наблюдается поражение подвисочной ямки, носоглотки, основания черепа
• КТ с КУ:
о Накопление контраста в воспаленных узлах и слизистой оболочке
• КТ в костном окне:
о Часто наблюдается перфорация носовой перегородки
о Точечные очаги деминерализации кости:
- По ходу перфорирующих артерий; признак васкулита
о Деструкция носовых раковин и наружной стенки полости носа (крючковидного отростка и внутренней стенки верхнечелюстной пазухи):
- Вначале разрушаются перегородка и раковины, затем обе верхнечелюстные пазухи, после чего-остальные пазухи
о Твердое небо обычно не поражается, но возможно распространение процесса сквозь твердое небо с формированием свища между полостью носа/пазух и полостью рта
о Хроническая обструкция и воспаление соседних пазух может привести к утолщению слизистой оболочки и остеогенезу:
- Участки менее плотной костной ткани с сохранением кортикальной пластинки перед зоной поражения
3. МРТ при синоназальном гранулематозе с полиангиитом (гранулематозе Вегенера):
• Т1 ВИ:
о Узлы с сигналом низкой-промежуточной интенсивности
• Т2 ВИ:
о Узлы с ↓ сигналом (по сравнению с воспаленной слизистой оболочкой = ↑ Т2 сигнал)
о Отек мягких тканей с t сигналом в острой фазе с распространением в соседние мягкие ткани
• Т1 ВИ С+:
о Равномерное контрастирование
о Утолщение и контрастное усиление оболочек мозга
4. Рекомендации по визуализации:
• Лучший метод визуализации:
о Корональная КТ пазух в костном окне или КЛКТ: лучшие стартовые методы:
- Аксиальная МСКТ с реформатированием также очень полезна в идентификации эрозий костей
• Выбор протокола:
о Если на КТ или клинически заподозрено поражение глазницы, глубоких тканей лица, основания черепа или оболочек мозга:
- МРТ с контрастным усилением и жироподавлением
(Слева) На аксиальной КТ без КУ определяется деструкция верхних отделов носовой перегородки, перегородок между ячейками решетчатой кости, обеих глазничных пластинок (двухстстроннее поражение глазницы при гранулематозе).
(Справа) На корональной МРТ (Т1 ВИ) у этого же пациента определяется нарушение анатомии структур полости носа и утолщение стенок верхнечелюстных пазух. Жировые пластинки между патологически измененными мягкими тканями и медиальной прямой и верхней косой мышцами плохо различимы.
в) Дифференциальная диагностика синоназального гранулематоза с полиангиитом (гранулематоза Вегенера):
1. Синоназальный саркоидоз:
• Системный гранулематоз:
о Поражение носа и околоносовых пазух менее типично, чем при ГПА
о Чаще страдают люди с черной кожей
• Объемное образование в дыхательных путях обычно отсутствует
• Лимфаденопатия
• Может быть неотличим от ГПА методами визуализации
2. Кокаиновый некроз носа:
• Перфорация носовой перегородки и воспалительные изменения носа
• Узловой характер может быть выражен меньше, чем при ГПА
3. Хронический риносинусит:
• Симптомы ГПА имитируют хронический синусит
• Утолщение кости и склероз без деструкции
• Отсутствие системного заболевания
4. Инвазивный грибковый синусит
• Быстро прогрессирующий деструктивный процесс носа и околоносовых пазух у пациента с иммунодефицитом
• Начинается в пазухе > полости носа, может разрушать любую соседнюю кость
5. Синоназальная неходжкинская лимфома:
• Срединное мягкотканное объемное образование, приводящее к деструкции или ремоделированию носовой перегородки и других костей:
о МК-/Т-клеточная лимфома (или летальная срединная гранулема)
• Может в точности напоминать ГПА на изображениях:
о Количество лимфоцитов в биоптате больше, чем при ГПА
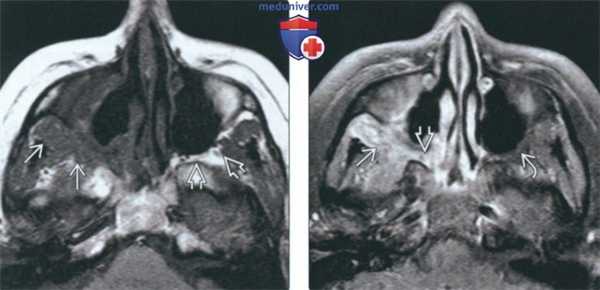
(Слева) На корональной МРТ (Т1 ВИ) у пациента с ГПА определяется одноаороннее поражение правой верхнечелюстной пазухи. Патологическое содержимое распространяется из просвета пазухи в жевательное пространаво. Обратите внимание на замещение нормального «жирового» сигнала за пазухой справа и сравните с неизмененной левой стороной.
(Справа) На аксиальной МРТ (Т1ВИ FS) у этого же пациента определяется контрастирование патологических мягких тканей позади пазухи и в крылонебной ямке. Обратите внимание на подавление сигнала в жировой клетчатке слева (норма).
1. Общая характеристика:
• Этиология:
о Аутоиммунное заболевание, характеризующееся связыванием антинейтрофильных антител (ANCA) с протеиназой-3, наиболее выраженное в В-лимфоцитах:
- Связывание ANCA с протеиназой-3 в нейтрофилах — каскадная реакция с t адгезии нейтрофилов к эндотелию — высвобождение литических энзимов — некротизирующий васкулит и гранулемы
• Сопутствующие нарушения:
о Вторичная бактериальная инфекция пазухи
о Системное поражение других органов:
- Легких (95%), почек (85%), суставов (65%)
- Интракраниальные нарушения (поражение мозговых оболочек, инфаркты мозга)
• Две формы: ограниченная и тяжелая:
о Ограниченная: нет непосредственной угрозы жизни или поражения витальных органов:
- Возможна локальная деструкция, распространение в другие органы
о Тяжелая: непосредственная угроза жизни
2. Макроскопические и хирургические особенности:
• Изначально: диффузное изъязвление слизистой оболочки с образованием корочек
• Впоследствии: перфорация носовой перегородки - седловидная деформация носа
3. Микроскопия:
• Неказеозные некротические гранулемы с гигантскими многоядерными клетками
• Инфильтрация клетками острого + хронического воспаления
• Фибриноидный некроз сосудов малого и среднего размера
• Синоназальный ГПА может имитировать IgG4-ассоциированную болезнь (IgG4-АБ) при обнаружении ↑ IgG4(+) клеток:
о 19% случаев синоназального и орбитального/периорбитального ГПА
о Фоновые воспалительные изменения: большое количество плазматических клеток, фиброз, облитерированные кровеносные сосуды
1. Проявления:
• Типичные признаки/симптомы:
о Обструкция носа/носовое кровотечение:
- Симптомы напоминают хронический риносинусит
• Другие признаки/симптомы:
о Боль, аносмия, гнойные выделения из носа
о Изъязвление носовой перегородки и ее перфорация могут привести к седловидной деформации носа
о Осиплость (гортань), стридор (трахея), тугоухость и боль в ухе (височная кость)
о Конституциональные симптомы: утомляемость, ночная потливость, потеря веса
• Клинический профиль:
о Классическая клиническая триада:
- Некротические гранулемы верхних и нижних дыхательных путей
- Некротизирующий васкулит артерий и вен
- Гломерулонефрит
о Орбитальный ГПА:
- Возможно распространение в пазухи
- Псевдоопухоль и проптоз
- Может имитировать IgG4-ассоциированную болезнь
о Диагноз устанавливается путем биопсии пораженной зоны (нос, пазуха, легкое, почка):
- Данные множественных биопсий могут быть неубедительными:
Назальная биопсия позитивна - в 40%
о Лабораторные данные
- ↑с-ANCA (специфичность для ГПА 85-98%):
Титр c-ANCA отражает ответ на терапию
- ↑ скорость оседания эритроцитов
- ↑ креатинин в сыворотке сигнализирует о почечном ГПА
2. Демография:
• Возраст:
о Обычно 40-60 лет
• Пол:
о М > Ж [за исключением ларингеальной формы (М < Ж)]:
- У детей возможно Ж > М
- В некоторых исследованиях не выявлена половая предрасположенность
• Эпидемиология:
о Редкое заболевание: распространенность в США - 3:100000; 2300 случаев в год:
- Чаще в 4-м и 5-м десятилетии
о Поражение головы и шеи в 73-99%
о Ринологическая симптоматика в > 80%
о Поражение ЦНС: 10-45%
3. Течение и прогноз:
• Задержка в установлении диагноза часто достигает трех лет, т.к. изначально симптомы ошибочно принимаются за хронический риносинусит:
о Прогноз лучше, если диагноз установлен в молодом возрасте
• Заболевание в целом вялотекущее:
о Локальное поражение области носа или глазницы:
- Адекватное лечение — благоприятный прогноз
о Возможен переход в молниеносную форму с тотальной деструкцией носа (ауторинэктомией) и/или летальным исходом:
- Агрессивное заболевание в отсутствие лечение может привести к гибели от почечной недостаточности или сепсиса
• Возможно достижение длительной ремиссии:
о Длительность ремиссии сложно предсказать
о Сообщается о спонтанных ремиссиях
4. Лечение:
• Медикаментозное: иммуносупрессоры, циклофосфамид, ритуксимаб:
о Молниеносная форма: высокие дозы преднизона и циклофосфамид
о Ограниченная форма: обычно дает хороший ответ на менее токсичные режимы (метотрексат и глюкокортикоиды)
о Тяжелая форма: обычно требует агрессивного лечения (глюкокортикоиды и циклофосфамид)
• Операция резервируется для отдельных случаев поражения головы и шеи, таких как седловидная деформация носа и стеноз подсвязочного отдела гортани:
о Хирургическое вмешательство может ускорить неоостеогенез в полости носа и околоносовых пазухах
1. Следует учесть:
• При деструктивном процессе в полости носа, особенно в случае перфорации носовой перегородки, предполагайте ГПА
• Уточните у лечащего врача о поражениях других систем органов (ГПА или саркоидоз) или о наличии кокаиновой зависимости
2. Советы по интерпретации изображений:
• ГПА может быть невозможно отличить от синоназального саркоидоза или лимфомы методами визуализации
ж) Список использованной литературы:
1. Pakalniskis MG et al: The many faces of granulomatosis with polyangiitis: a review of the head and neck imaging manifestations. AJR Am J Roentgenol. 205(6):W619-29, 2015
Синехиальная обструкция полости носа как проявление гранулематоза с полиангиитом: клиническое наблюдение
Гранулематоз Вегенера — это идиопатический системный некротический гранулематозный полиангиит, клинически проявляющийся поражением триады органов: верхних дыхательных путей (уши, нос и горло), легких и почек. Ранняя диагностика данного заболевания напрямую положительно влияет на степень поражения органов-мишеней и инвалидизацию пациентов. На сегодняшний день иммуносупрессивная терапия позволяет контролировать симптомы, поэтому можно говорить о хроническом рецидивирующем течении данного заболевания. Врачи-оториноларингологи непосредственно участвуют в первичной диагностике гранулематоза Вегенера, т. к. манифестация заболевания в области головы и шеи встречается в 95% случаев. Наиболее часто патогномоничные изменения затрагивают синоназальную область, что проявляется рецидивирующими синуситами, обильным коркообразованием в полости носа, развитием седловидной деформации носа. Кроме этого, в области головы и шеи возникают нарушения со стороны среднего и внутреннего уха, подскладочный стеноз гортани. Важна роль оториноларинголога и в дальнейшем наблюдении пациентов с диагностированным гранулематозом для контроля симптомов заболевания и улучшения качества жизни пациентов. В данной статье на клиническом примере описаны проявления гранулематоза Вегенера со стороны верхних дыхательных путей.
Ключевые слова: гранулематоз Вегенера, гранулематозный полиангиит, верхние дыхательные пути, иммуносупрессивная терапия.
Для цитирования: Верещагина О.Е., Карпищенко С.А., Теплова Е.О. Синехиальная обструкция полости носа как проявление гранулематоза с полиангиитом: клиническое наблюдение. РМЖ. 2020;4:34-36.
Synechiae of the nasal cavity as a manifestation of granulomatosis with polyangiitis: clinical case
O.E. Vereshchagina 1 , S.A. Karpishchenko 1,2 , E.O. Teplova 1
1 Pavlov First Saint-Petersburg State Medical University, Saint-Petersburg
2 Saint-Petersburg Research Institute of Ear, Throat, Nose and Speech, Saint-Petersburg
Granulomatosis with polyangiitis (formerly called Wegener’s) is an idiopathic systemic necrotic granulomatous polyangiitis, which is clinically manifested by lesions of the organs’ triad: the upper respiratory tract (ears, nose and throat), lungs and kidneys. Early diagnosis of this disease directly affects the damage severity to target organs and disability of patients. To date, immunosuppressive therapy allows to control the symptoms, so we can discuss a chronic relapsing course of this disease. ENT specialists are directly involved in the primary diagnosis of granulomatosis with polyangiitis since the disease manifestation in the head and neck areas occurs in 95% of cases. Commonly, pathognomonic changes affect the sinonasal region, which is manifested by recurrent sinusitis, abundant cortical formation in the nasal cavity, and the development of a saddle nose deform ity. Also, given the area of the head and neck, common events arise from the middle and inner ear, subglottic laryngostenosis. The role of the otorhinolaryngologist in the further follow-up of patients with diagnosed granulomatosis is important for controlling the disease signs and improving the life quality of patients. This article describes the manifestations of Wegener’s granulomatosis in the upper respiratory tract using a clinical case.
Keywords: Wegener’s granulomatosis, granulomatous with polyangiitis, upper respiratory tract, immunosuppressive therapy.
For citation: Vereshchagina O.E., Karpishchenko S.A., Teplova E.O. Synechiae of the nasal cavity as a manifestation of granulomatosis with polyangiitis: clinical case. RMJ. 2020;4:34–36.

Введение
Манифестация клинических проявлений гранулематоза Вегенера поражением верхних дыхательных путей встречается в 93% случаев у пациентов с данной патологией [1]. Впервые клинический случай назальной деструкции и уремии у пациента с диффузными гранулемами, клубочковыми повреждениями и артериитом обнаружил (при аутопсии) и описал в 1931 г. Klinger [2]. Фридрих Вегенер в 1939 г. опубликовал первое клиническое и гистопатологическое описание данного синдрома. Заболеваемость гранулематозом с полиангиитом встречается с частотой 1–3 случая на миллион [3], болеют преимущественно люди европеоидной расы, в равной степени мужчины и женщины. Средний возраст на момент постановки диагноза — от 20 до 40 лет [4–6]. Этиология данного заболевания до сих пор точно не определена, хотя многие исследователи относят причину воспаления к аутоиммунным механизмам [7, 8]. Также есть исследования о генетической ассоциации гранулематоза Вегенера с антигенами главного комплекса гистосовместимости HLA-B8 и HLA-DR2, но дальнейшие исследования не подтверждают данную теорию [9].
Манифестация гранулематоза Вегенера
Вовлеченность оториноларингологической зоны в воспалительный процесс как манифестация заболевания — иногда единственное раннее проявление со стороны органов и систем. Также дебют заболевания может сопровождаться такими неспецифическими симптомами, как субфебрилитет, ночное потоотделение, потеря веса, слабость, недомогание. Клинические проявления гранулематоза Вегенера включают в себя головную боль, ринорею, эпифору, сухость, повышенное коркообразование в полости носа, изъязвления в полости носа и на слизистой оболочке рта, снижение обоняния, рецидивирующие синуситы, частые боли в горле, снижение слуха, дисфонию, кашель и одышку, хрипоту и стридор, увеличение слюнных желез, артралгии и миалгии, периферическую невропатию, боль в животе, кишечные и маточные кровотечения [10–12]. Частота встречаемости рецидивирующих синуситов у пациентов с гранулематозом Вегенера составляет до 73%, а иногда поражение верхних дыхательных путей может быть единственным симптомом заболевания [13]. Такие пациенты требуют постоянного наблюдения для раннего выявления рецидивов заболевания.
Клиническое наблюдение
Пациент Т., 23 года, поступил в клинику оториноларингологии НИИ хирургии и неотложной медицины ПСПбГМУ им. И.П. Павлова с жалобами на заложенность носа и ушей, значительное затруднение носового дыхания, стекание слизи по задней стенке глотки для планового хирургического лечения.
С 2016 г. после перенесенной острой внебольничной пневмонии клинически, серологически и гистологически был диагностирован системный гранулематоз с полиангиитом (позитивный к протеиназе-3) и поражением почек (гломерулонефрит, хроническая болезнь почек I стадии), кожи (пурпура), суставов (артрит и артралгии), легких (инфильтраты) и периферической нервной системы (сенсорная нейропатия); в состоянии ремиссии (Бирмингемский индекс активности ВVAS = 0 баллов). Из сопутствующих заболеваний: искривление перегородки носа, хронический тонзиллит в состоянии ремиссии, полип желчного пузыря, киста правой почки, хронический гастрит с недостаточностью кардии и дуодено-гастральным рефлюксом желчи. После курса пульс-терапии метилпреднизолоном сформировались медикаментозный синдром Иценко — Кушинга, кандидозный эзофагит и глоссит, сухой некроз дистальной фаланги пальца левой стопы и хронический дакриостеноз.
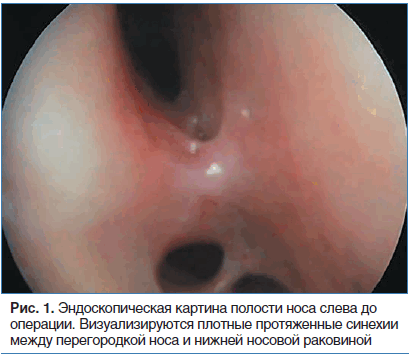
Поводом обращения к оториноларингологу стали нарастающее затруднение носового дыхания, заложенность носа, стекание слизи по задней стенке глотки, снижение обоняния и периодическая заложенность ушей. При первичном обращении была выполнена ригидная эндоскопия носа, при которой в полости носа визуализировались плотные протяженные сращения перегородки носа и нижней носовой раковины на всем протяжении с двух сторон, обильное коркообразование, гиперпродукция слизи в задних отделах носа и носоглотки.
Из анамнеза известно, что пациенту ранее неоднократно (6 раз) выполнялось удаление синехий полости носа микрохирургическими ножницами с использованием коагуляции для достижения гемостатического эффекта в условиях местной анестезии (рис. 1).
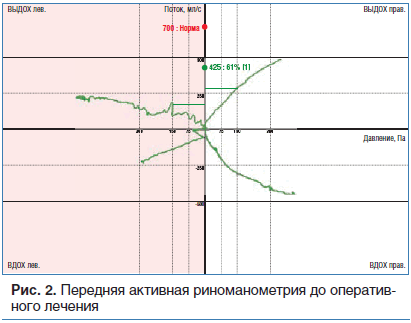
Для объективной оценки носового дыхания также была выполнена передняя активная риноманометрия — функциональный тест, который определяет сопротивление и проходимость носовых путей и служит для объективного выявления затрудненного носового дыхания. Результаты показали, что суммарная скорость потока в обеих половинах носа на вдохе и выдохе в реперной точке 150 Па составляла 425 мл/с (при норме больше 870 мл/c, по данным Европейского ринологического общества); также отмечалось снижение прироста потока в левой половине носа (прирост потока между 75 и 150 Па составлял 28%, при норме более 35%), справа — 68% (рис. 2).
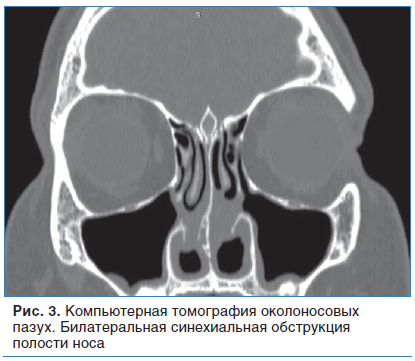
Для оценки воспалительных изменений в зоне околоносовых пазух выполнена компьютерная томография, по результатам которой выявлены аплазия правой лобной пазухи; пневматизация левой лобной и основной пазух, ячеек решетчатой кости и сосцевидных отростков височных костей не изменена (рис. 3). Верхушки корней 16, 26 и 27-го зубов пролабируют в полость верхнечелюстных пазух до 2,8 мм, не покрыты костной замыкательной пластинкой, с утолщением слизистой оболочки альвеолярных бухт до 5 мм.
Принимая во внимание предшествующие ринологические вмешательства [14], для предотвращения рецидива адгезивного процесса в полости носа целью хирургического лечения стало улучшение носового дыхания, обеспечение адекватной аэрации и дренажа полости носа и среднего уха. При планировании объема вмешательства, принимая во внимание наличие обширной послеоперационной репаративной поверхности, рассечение синехий между нижней носовой раковиной и латеральной стенкой полости носа решено было не выполнять. Рассечение синехий между перегородкой носа и нижней носовой раковиной на всем протяжении произведено в два этапа (поочередно в каждой половине носа с интервалом 3 мес.) в условиях местной аппликационной (10% раствор лидокаина) и инфильтрационной (раствор ультракаина 1:100000) анестезии с помощью полупроводникового лазера с длиной волны 970 нм в контактном режиме на мощности 7 Вт и с последующей установкой силиконового стента на 14 дней для профилактики рецидивирования рубцового процесса. В послеоперационном периоде ежедневно выполнялся туалет носа под эндоскопическим контролем: назальная ирригационная терапия, обработка послеоперационной раневой поверхности антибактериальными и эпителизирующими мазями. С учетом основного заболевания для профилактики бактериальных послеоперационных осложнений был назначен курс системной антибактериальной терапии. Наблюдение после удаления стента выполнялось также эндоскопически 1 р./нед. в течение месяца, затем 1 р./мес.
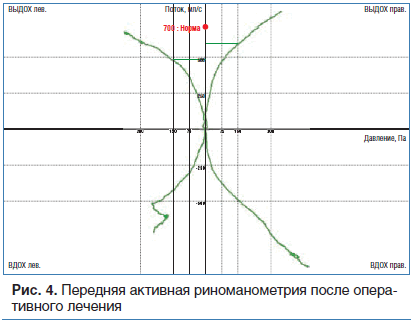
После двух последовательно выполненных этапов хирургического лечения пациент отметил значительное улучшение носового дыхания, уменьшение коркообразования в полости носа и заложенности носа. По результатам послеоперационной передней активной риноманометрии суммарная проходимость носовых ходов после операции увеличилась в 2,5 раза (рис. 4).
Заключение
Манифестация гранулематоза Вегенера назальными проявлениями в виде синехиальной обструкции носовых ходов встречается в 27% случаев [13]. Клинически это выражается в затруднении носового дыхания, обильном коркообразовании в полости носа (за счет колонизации слизистой оболочки Staphylococcus aureus), явлениях постназального затека, ольфакторной дисфункции различной степени выраженности. Пациенты с первичными проявлениями множественной синехиальной обструкции в полости носа без предшествующих риносинусохирургических вмешательств и травматических повреждений слизистой оболочки полости носа должны быть оценены клинически, серологически и гистологически на предмет дебюта системного гранулематоза с полиангиитом.
Контент доступен под лицензией Creative Commons «Attribution» («Атрибуция») 4.0 Всемирная.
Трудности дифференциальной диагностики в практике врача-пульмонолога: гранулематоз с полиангиитом
Авторы: Демко И.В. 1, 2 , Гордеева Н.В. 1, 2 , Мамаева М.Г. 3 , Матвеева И.В. 3 , Крапошина А.Ю. 1, 2 , Соловьева И.А. 1, 2 , Собко Е.А. 1, 2 , Зеленый С.В. 3 , Локтионова М.М.
1 ФГБОУ ВО КрасГМУ им. проф. В.Ф. Войно-Ясенецкого Минздрава России, Красноярск, Россия
2 КГБУЗ ККБ, Красноярск, Россия
3 КГБУЗ «Краевая клиническая больница», Красноярск
Гранулематоз с полиангиитом (Вегенера) (ГПА) относится к системным васкулитам, ассоциированным с антинейтрофильными цитоплазматическими антителами (АНЦА), – тяжелым полиорганным заболеваниям, при которых прогноз во многом определяется скоростью диагностики и правильным назначением индукционной терапии. Отличительным признаком ГПА служит сочетание патогенетически связанного с АНЦА некротизирующего васкулита преимущественно сосудов мелкого и среднего калибра различной локализации и сопутствующего ему гранулематозного воспаления, прежде всего в органах респираторного тракта. ГПА – одно из самых тяжелых и прогностически неблагоприятных вариантов системных васкулитов. В последние годы отмечается тенденция к увеличению числа больных с данной патологией. ГПА может протекать под различными масками не только в дебюте, но и в период развернутой клинической картины, что затрудняет диагностику.
В статье приводится клинический случай из практики, вызвавший определенные трудности в диагностике и верификации диагноза ГПА. Благодаря сопоставлению клинической картины, тщательному анализу симптомов заболевания, диагностическому поиску с исследованием специфических иммунологических маркеров ГПА, совместному обсуждению больного специалистами разного профиля не только своевременно установлен правильный диагноз, но и назначена адекватная терапия, способствовавшая улучшению прогноза этого тяжелого заболевания.
Ключевые слова: гранулематоз, полиангиит, системный васкулит, дыхательные пути, альвеолярная инфильтрация.
Для цитирования: Демко И.В., Гордеева Н.В., Мамаева М.Г. и др. Трудности дифференциальной диагностики в практике врача-пульмонолога: гранулематоз с полиангиитом. РМЖ. 2017;3:211-213.
Difficulties of differential diagnosis in practice of pulmonary medicine: granulomatosis with polyangiitis
Demko I.V. 1 , 2 , Gordeeva N.V. 1 , 2 , Mamaeva M.G. 2 , Matveeva I.V. 2 , Kraposhina A.Yu. 1 , Soloveva I.A. 1 , 2 , Sobko E.A. 1 , 2 , Zeleniy S.V.2, Loktionova M.M. 1
1 Krasnoyarsk State Medical University named after professor V.F. Voyno-Yasenetsky
2 Regional Clinical Hospital, Krasnoyarsk
Granulomatosis with polyangiitis (Wegener's) (GPA) is systemic vasculitis associated with anti-neutrophil cytoplasmic antibody (ANCA), severe multiple organ damage. The prognosis is largely determined by speed of diagnosis and correct induction therapy. The hallmark of GPA is a combination of vasculitis necrotizing vasculitis (pathogenetically associated with ANCA) of mainly small and medium vessels of various localization and concomitant granulomatous inflammation, especially in respiratory organs. GPA is one of the most severe and prognostically unfavorable variants of systemic vasculitis. Recently the tendency to increase the number of patients with this pathology has been observed. GPA can have various masks at manifestation and during developed clinical picture, that complicates the diagnosis.
The paper presents a clinical case study, caused some difficulties in the diagnosis and verification of GPA diagnosis. Through careful analysis of clinical picture, symptoms, diagnostic finding with evaluation of specific GPA immunological markers, joint discussion with experts from different fields, the correct diagnosis was established timely, and adequate therapy was prescribed, that improved the prognosis of this severe disease.
Key words: granulomatosis, polyangiitis, systemic vasculitis, airway, alveolar infiltration.
For citation: Demko I.V., Gordeeva N.V., Mamaeva M.G. et al. Difficulties of differential diagnosis in practice of pulmonary medicine: granulomatosis with polyangiitis // RMJ. 2017. № 3. P. 211–213.
Статья посвящена трудностям диагностики гранулематоза с полиангиитом
Гранулематоз с полиангиитом (Вегенера) (ГПА) относится к системным васкулитам, ассоциированным с антинейтрофильными цитоплазматическими антителами (АНЦА), – тяжелым полиорганным заболеваниям, при которых прогноз во многом определяет скорость диагностики и правильное назначение индукционной терапии. Отличительным признаком ГПА является сочетание патогенетически связанного с АНЦА некротизирующего васкулита, преимущественно сосудов мелкого и среднего калибра различной локализации, и сопутствующего ему гранулематозного воспаления, прежде всего в органах респираторного тракта [1].
Поражение легких в целом встречается у 85–100% больных, причем у 45% – в дебюте заболевания. Патоморфологическая картина поражения легких при болезни Вегенера характеризуется широким вовлечением в процесс сосудов микроциркуляторного русла органа с образованием изолированных гранулем и полей диффузного гранулирования ткани, подвергающихся некрозу. Патологический процесс, как правило, бывает двусторонним и развивается преимущественно в средних и нижних отделах легких. Только у половины больных с рентгенологическими изменениями в легких имеются клинические признаки (кашель, кровохарканье), в остальных случаях поражение легких может протекать бессимптомно [2].
При выявлении инфильтративных изменений в легких прежде всего проводится дифференциальная диагностика с неспецифическим воспалительным процессом (пневмония), туберкулезом, онкопатологией. А о таком редком заболевании, как гранулематоз Вегенера, забывают, особенно если поражение верхних дыхательных путей и почек выражено незначительно [3].
В настоящее время, несмотря на то что накоплено достаточное количество случаев, хорошо описанных и проанализированных, заболевание выявляется достаточно редко, а своевременная диагностика его вызывает большие трудности [4].
Далее приводим клиническое наблюдение данного заболевания, иллюстрирующее сложности дифференциальной диагностики.
Пациент С. был госпитализирован в отделение пульмонологии Краевой клинической больницы Красноярска с жалобами на кашель с отделением белой пенистой мокроты до 20 мл/сут, затруднение носового дыхания, повышение температуры тела до 38,9°С, снижение массы тела на 5 кг в течение 1 мес. при сохраненном аппетите, болезненность в коленных, голеностопных суставах в состоянии покоя, усиливающуюся при физической нагрузке, слабость, снижение работоспособности.
Из анамнеза: считает себя больным в течение 1 мес. (с 20.11.2015), когда впервые поднялась температура до 38°С (связывает с переохлаждением на рабочем месте), появился кашель, заложенность носа. Лечился самостоятельно: нестероидные противовоспалительные препараты (НПВП), сосудосуживающие капли в нос, антибактериальные препараты (левофлоксацин). Продолжал ходить на работу. Несмотря на проводимое лечение, сохранялась лихорадка до 38°С, нарастала слабость, появился кашель с отхождением мокроты. В связи с ухудшением состояния, 01.12.2015 обратился к терапевту по месту жительства. Выполнена рентгенография органов грудной клетки в 2-х проекциях. Рентгенологически выявлена инфильтрация в проекции верхней доли справа. С подозрением на специфический процесс больной был направлен на консультацию в Краевой противотуберкулезный диспансер Красноярска. В результате проведенного обследования специфический процесс был исключен. С диагнозом «правосторонняя верхнедолевая пневмония» пациент был направлен в стационар по месту жительства с рекомендацией провести курс антибактериальной терапии. С 04.12.2015 по 21.12.2015 лечился по месту жительства в отделении терапии ЦРБ. Повторно консультирован фтизиатром в противотуберкулезном диспансере. Дано заключение об отсутствии туберкулеза легких, высказано предположение о саркоидозе легочно-медиастинальной формы. Для уточнения диагноза пациент направлен на консультацию к пульмонологу в краевую клиническую больницу и 21.12.2015 госпитализирован в отделение пульмонологии для дальнейшего уточнения диагноза и лечения.
При поступлении: состояние средней степени тяжести, телосложение нормостеническое (ИМТ – 26,06 кг/м2), кожные покровы влажные, горячие (t=38,5°С), слизистые бледно-розовые, сухие. На коже в проекции голеностопных суставов единичные элементы язвенно-некротической сыпи (рис. 1). Костно-мышечная система без особенностей. Носовое дыхание затруднено. Болезненность при пальпации в проекции лобных, гайморовых пазух справа. ЧДД – 21 в минуту, SpO2 – 98%. Грудная клетка правильной формы, голосовое дрожание несколько ослаблено в правых верхних отделах. По средней аксиллярной линии при аускультации выслушиваются рассеянные инспираторные хрипы. Над остальными легочными полями дыхание везикулярное, хрипов нет. Тоны сердца: ясные, ритмичные; шумов нет; ЧСС – 81 уд/мин; АД – 120/85 мм рт.ст. Живот мягкий, безболезненный; стул регулярный, оформленный. Мочеиспускание: свободное, безболезненное.
В анализах крови отмечается лейкоцитоз, увеличение СОЭ (67 мм/ч), гипохромная анемия (108 г/л), а также повышение СРБ (128,3 г/л) и фибриногена (7,9 г/л). При цитологическом исследовании мокроты изменений не выявлено. На рентгенограмме легких – участки инфильтрации легочной ткани в проекции верхней, нижней долей справа и нижней доли слева с наличием мелких полостей деструкции справа. Учитывая симптомы со стороны верхних дыхательных путей, пациенту проведена рентгенография придаточных пазух носа. Установлено тотальное затемнение правой гайморовой пазухи, затемнение клеток решетчатого лабиринта и носовых ходов справа – гемипансинусит. Консультирован отоларингологом, проведена пункция правой гайморовой пазухи, получено большое количество слизисто-гнойного отделяемого.
Таким образом, согласно вышепредставленным результатам, в клинической картине преобладали синдромы инфильтрации легочной ткани и интоксикационного лихорадочного активного воспалительного процесса. Установлен рабочий диагноз: двухсторонняя полисегментарная пневмония тяжелого течения с сопутствующим острым гнойным правосторонним верхнечелюстным синуситом.
В отделении пациенту проводилась антибактериальная (цефтриаксон+азитромицин), дезинтоксикационная (электролитные растворы), симптоматическая (парацетамол), муколитическая (бромгексин) терапия. Однако на фоне проводимой терапии наблюдалась отрицательная динамика: нарастали симптомы интоксикации, сохранялась фебрильная температура до 39°С с кратковременным эффектом от введения НПВП, появились кровохарканье, признаки дыхательной недостаточности (ЧДД 26 в минуту, снижение SpO2 до 91%), увеличилось количество язвенно-некротических элементов в проекции голеностопных суставов. 26.12.15. у пациента отмечен эпизод легочного кровотечения (появилась мокрота ржавого цвета, при цитологическом исследовании выявлено множество эритроцитов, фибробронхоскопия (ФБС) показала гемопноэ справа).
При проведении мультиспиральной компьютерной томографии (МСКТ) легких 28.12.15 выявлена диффузная альвеолярная инфильтрация легочной ткани, занимающая практически весь объем правого легкого с видимыми просветами бронхов в толще (рис. 2). Аналогичные изменения, но менее выраженные, определялись в левом легком, преимущественно в прикорневой зоне и в нижней доле. Немногочисленные лимфатические узлы средостения – до 1,6 см.
Учитывая отрицательную динамику, было принято решение о смене антибактериальной терапии (назначены карбапенемы+аминогликозиды), проведены диагностическая ФБС (установлен двусторонний диффузный умеренно выраженный бронхит со слабо выраженной слизисто-гнойной гиперсекрецией), рентгенография органов дыхания в динамике (положительной динамики не отмечено).
Проводилась дифференциальная диагностика между сепсисом, инфекционным эндокардитом, ВИЧ-инфекцией, паранеопластическим синдромом, системными заболеваниями. В этих целях были проведены: Эхо-КГ (расширена полость левого предсердия до 4,1 см, недостаточность трикуспидального клапана I–II степени, среднее давление в легочной артерии 52 мм рт.ст., заднее эхопространство – 0,4 см, дополнительные эхосигналы на клапанных структурах четко не выявлены), бактериологическое исследование крови на стерильность (рост микроорганизмов не выявлен), определение суммарных антител к ВИЧ-инфекции (отрицательно).
Отсутствие эффекта у пациента от проводимой неспецифической антибактериальной терапии, сочетание в клинической картине инфильтративного поражения легких с гемипансинуситом, легочное кровотечение, кожный синдром по типу элементов пурпуры с изъязвлениями в области голеностопных суставов, высокая активность воспалительного процесса (СОЭ – до 70 мм/ч, фибриноген – 7,8 г/л, СРБ – 128 мг/мл), лихорадочный синдром, суставной синдром, мочевой синдром (измененные эритроциты 0-2-4 в п/зр, протеинурия 0,065 г/л), анемия (эритроциты 3,55×1012/л, гемоглобин 88 г/л), тромбоцитоз (до 557×109/л) со снижением агрегации тромбоцитов – все это позволило предположить наличие системного заболевания. Для подтверждения диагноза назначено иммунологическое исследование: антитела к протеиназе 3, миелопероксидазе, ANCA. Получен положительный результат: АТ к PR-3 – 252,6 МЕ/мл, ANCA – положительно, позволивший подтвердить диагноз «гранулематоз с полиангиитом». Проведен консилиум для определения дальнейшей тактики ведения пациента.
Таким образом, с учетом клинико-анамнестических данных, дополнительных исследований, МСКТ-картины, иммунологических показателей выставлен диагноз: Системный васкулит, гранулематозный ангиит.
После проведенного курса пульс-терапии медилпреднизолоном 1000 мг № 3 и циклофосфамидом 1000 мг № 1, с последующим переходом на пероральный прием преднизолона в дозе 60 мг/сут отмечалась положительная клиническая, лабораторная и рентгенологическая динамика. Уменьшилась одышка, нормализовались показатели оксигенации крови, повысилась толерантность к физической нагрузке, исчезло кровохарканье. Снизились уровень лейкоцитов и СОЭ, повысились показатели гемоглобина.
При выписке пациенту рекомендовано: наблюдение участкового терапевта, госпитализация в отделение нефрологии через 2 нед. для проведения повторного курса пульс-терапии циклофосфамидом, прием преднизолона внутрь в суточной дозе 60 мг, омепразола 20 мг по 1 капсуле утром и на ночь, аспаркама по 2 таб. 2 раза в день ежедневно, бисептола 480 мг по 1 таб. 2 раза в день в течение 3-х недель, сорбифера 100 мг по 1 таб. 2 раза в день до повышения уровня гемоглобина выше 130 г/л. Повторить МСКТ легких в динамике через 3 мес. (см. рис. 2).
Таким образом, данный случай демонстрирует определенные диагностические сложности у больного с системным васкулитом, связанные с преобладанием поражения верхних и нижних дыхательных путей (в связи с чем пациент неоднократно был обследован фтизиатром) и отсутствием поражения почек на начальном этапе развития заболевания. Однако сопоставление клинической картины, тщательный анализ симптомов заболевания, диагностический поиск с исследованием специфических иммунологических маркеров гранулематозного полиангиита, совместное обсуждение больного специалистами разного профиля позволили не только своевременно установить правильный диагноз, назначить адекватную терапию, но и способствовать улучшению прогноза этого тяжелого заболевания.
1. Бекетова Т.В. Асимптомное течение поражения легких при гранулематозе с полиангиитом (Вегенера) // Науч.-практ. ревматология. 2014. Т. 52. № 1. С. 102–104 [Beketova T.V. Asimptomnoe techenie porazheniya legkikh pri granulematoze s poliangiitom (Vegenera) // Nauch.-prakt. revmatologiya. 2014. T. 52. №1. S. 102–104 (in Russian)].
2. Голоева Р.Г., Антипова А.В., Амансахетов Р.Б. Дифференциальная диагностика гранулематоза Вегенера и болезни Бехчета // Науч.-практ. ревматология. 2008. № 4. С. 79–82 [Goloeva R.G., Antipova A.V., Amansakhetov R.B. Differentsial'naya diagnostika granulematoza Vegenera i bolezni Bekhcheta // Nauchno-prakticheskaya revmatologiya. 2008. № 4. S. 79–82 (in Russian)].
3. Болдарева Н.С., Злобина Т.И., Антипова О.В. и др. Поражение легких при гранулематозе Вегенера // Современные проблемы ревматологии. 2005. № 2. С. 119–122 [Boldareva N.S., Zlobina T.I., Antipova O.V., Tupitsyna G.V., Yanysheva A.V., Skvortsova E.N. Porazhenie legkikh pri granulematoze Vegenera // Sovremennye problemy revmatologii. 2005. № 2. S. 119–122 (in Russian)].
4. Мельянкин А.В. Легочная форма гранулематоза Вегенера: КТ и рентгенологические признаки (клиническое наблюдение и обзор литературы) // Медицинская визуализация. 2002. № 4. С. 56–59 [Mel'yankin A.V. Legochnaya forma granulematoza vegenera: KT i rentgenologicheskie priznaki (klinicheskoe nablyudenie i obzor literatury) // Meditsinskaya vizualizatsiya. 2002. № 4. S. 56–59 (in Russian)].
Читайте также:
- Заращение девственной плевы и атрезия влагалища. Причины и диагностика
- Советы при стенозе и недостаточности аортального клапана
- КТ, МРТ взрывного перелома шейного позвонка
- Подкожный разрыв ахиллова сухожилия: атлас фотографий
- Особенности плацентации Placentalia (Eutheria). Этапы плацентации Deciduata
