Подкожный разрыв ахиллова сухожилия: атлас фотографий
Добавил пользователь Morpheus Обновлено: 28.01.2026
Длительно текущий тендинит ахиллова сухожилия - то есть его воспаление, часто приводит к его дегенеративному разрыву или отрыву от пяточной кости. Когда боль находится в месте прикрепления ахиллова сухожилия к пяточной кости, чаще всего это является следствием инсерционного тендинита, болезни Хаглунда и ретроахиллярного бурсита, которые могут сочетаться между собой. Хирургическое лечение подобного рода заболеваний проводится при отсутсвии эффекта от консервативного лечения или же после того как произошёл отрыв или разрыв сухожилия. При выраженном инсерционном тендините или болезни Хаглунда производится удаление воспалённого участка сухожилия, его оболочек, частичная резекция пяточной кости с последующей фиксацией сухожилия к образовавшейся площадке при помощи анкерных фиксаторов. Ниже мы приведём пример хирургического лечения застарелого ортыва ахиллова сухожилия от пяточной кости на фоне длительно текущего тендинита.
Отрыв ахиллова сухожилия от пяточной кости, давность 3 месяца.
Пациент Р. 32 лет, сопутсвующее заболевание - псориатический артрит, постоянно принимает метотрексат.
Отрывы ахиллова сухожилия от места прикрепления происходят чаще всего на фоне длительно существующего воспаления по мере накопления дегенеративных изменений. Это происходит при ретроахиллярном бурсите, инсерционном тендините, болезни Хаглунда. Часто пациенты длительное время не обращаются за специализированной помощью и лечатся в районных поликлиниках от «частичных разрывов» или «ахиллобурситов» даже после самого эпизода разрыва на протяжении нескольких недель и даже месяцев.
Симптомы отрыва ахиллова сухожилия.
В диагностике подобных повреждений важное значение играет клиническая картина. Наиболее важными моментами, на которые надо обращать внимание при клиническом осмотре, это:
- Атрофия икроножной мышцы на стороне повреждения
- Слабость подошвенного толчка
- Невозможность встать на мысок одной ноги
- Пассивная плантарфлексия меньше чем на здоровой ноге (обычно на 15-20 градусов)
- Специфические тесты – например тест Томпсона, когда при сжатии брюшка икроножной мышцы происходит небольшое подошвенное сгибание стопы.
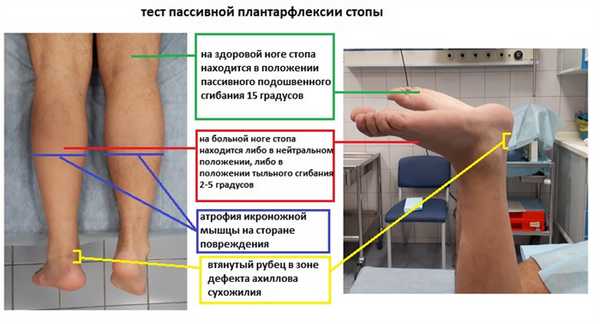
Диагностика отрыва ахиллова сухожилия.
Помимо клинической картины важно и инструментальное обследование. Для планирования оперативного вмешательство наиболее актуально использование МРТ. Благодаря МРТ можно не только получить инструментальное подтверждение диагноза, но также оценить размеры дефекта, степень дегенеративных изменений свободного конца сухожилия, запланировать уровень резекции пяточной кости и предположительную удалённость зоны удлиняющей сухожилие пластики.
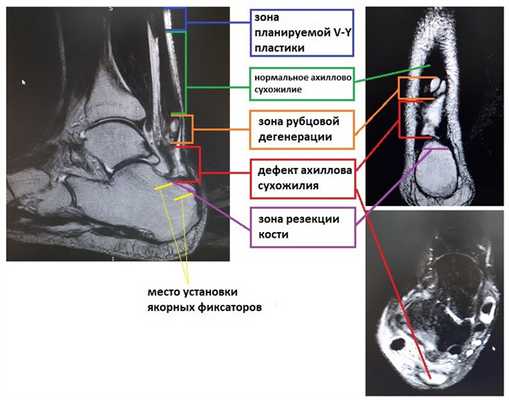
В такой ситуации дефект ахиллова сухожилия может быть даже больше чем при обычном застарелом разрыве, так как дистальный конец сухожилия дегенерирует и кроме того производится резекция небольшого участка пяточной кости, для того чтобы подготовить «посадочную площадку» для сухожилия.
Операция при отрыве ахиллова сухожилия от пяточной кости.
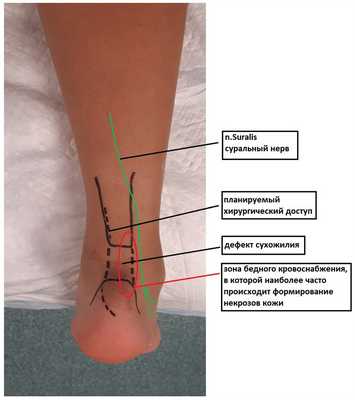
При планировании хирургического доступа к ахиллову сухожилию необходимо помнить о месте прохождения сурального нерва (n.Suralis), так как при его повреждении может потеряться чувствительность в области пятки, наружной лодыжки, наружного края стопы и пятого пальца. Также важно помнить о кровоснабжении кожи в области ахиллова сухожилия, так наименее богата мелкими сосудами зона, расположенная по наружному краю нижней половины ахиллова сухожилия. Именно в этой зоне наиболее часто происходят краевые некрозы. По этой причине в своей практике я предпочитаю использовать доступ, проходящий по внутреннему краю ахиллова сухожилия. Выполняя разрез желательно сразу пройти до паратенона, не отслаивая кожу от подкожной клетчатки, сильно отсепаровывать паратенон так же нежелательно из-за ухудшения кровоснабжения расположенной над ним кожи.
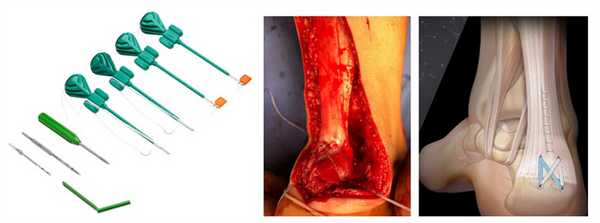
В своей практике для фиксации отрывов ахиллова сухожилия от пяточной кости мы используем самую современную и надёжную систему фиксации Arthrex Speed Bridge.
Отрывы ахиллова сухожилия от места прикрепления чаще всего происходит на фоне длительно существующего воспаления в месте его прикрепления, деформации Хаглунда, а так же после инъекции глюкокортикостероидных препаратов в область ретроахиллярной бурсы.
В случае лечения застарелого отрыва ахиллова сухожилия всегда возникает проблема избыточного его натяжения, так как икроножная мышца длительное время находится в укороченном состоянии, а само сухожилие укорачивается за счёт дегенерации и рубцовой перестройки.
Избыточное натяжение ахиллова сухожилия после рефиксации повышает риск повторных разрывов, препятствует адекватному сопоставлению и заживлению надлежащей кожи, значительно затрудняет реабилитацию. Для того чтобы избежать этого избыточного натяжения предложено несколько вариантов сухожильной пластики. Мы отдаём предпочтение пластике V-Y, так как она позволяет получить от 2 до 4 см удлинения без повреждения самого ахиллова сухожилия. При выполнении данного типа пластики выполняется V-образный разрез на уровне мышечно-сухожильного перехода, на 10-15 см выше дистального конца сухожилия.
Чем большее удлинение вы хотите получить, тем более острым должен быть угол тенотомии и тем более проксимально она должна распространяться. Не забываем про икроножный нерв, так как он может быть повреждён в проксимальной части тенотомии. После рассечения фасции икроножной мышцы обнажается подлежащая камбаловидная мышца, тенотомия должна включать сухожилие подколенной мышцы, которая может мешать адекватному удлинению сухожилия на данном уровне.
Путём тракции за предварительно прошитый проксимальный конец сухожилия добиваемся его удлинения и адекватной адаптации к вновь сформированному месту прикрепления на тыльной поверхности пяточного бугра.
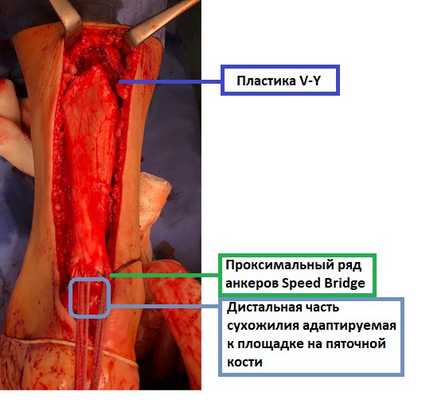
Далее выполняем двурядный шов ахиллова сухожилия при помощи якорных фиксаторов Swive-lock. При этом дистальный конец сухожилия площадью 2\2 см плотно прижимается к губчатому веществу пяточной кости.
Данный тип фиксации настолько надёжен, что после рефиксации свежих разрывов, или открытого лечения инсерционного тендинита и деформации Хаглунда, дозированную нагрузку на конечность можно давать уже через 2 недели после операции! В случае застарелого разрыва, из-за того, что была выполнена удлиняющая тенопластика, нагрузка даётся по стандартной схеме через 6 недель.
Зона V-Y пластики ушивается П-образными швами, это способствует более полному и быстрому восстановлению икроножной порции трицепса голени.
В результате операции мы получаем адекватно натянутое ахиллово сухожилие, надёжно фиксированное к пяточной кости при помощи 4 анкерных фиксаторов по методике Arthrex Speed Bridge.
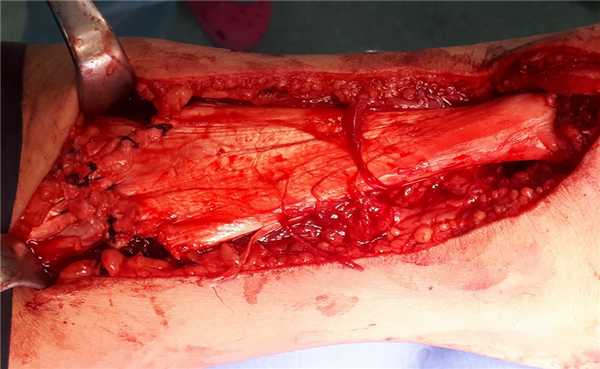
Для адаптации кожи в дистальной части раны целесообразно использовать узловые швы. В случае избыточного натяжения кожи можно использовать технику послабляющих разрезов. Небольшие разрезы кожи 2-3 мм выполняются в продольном направлении.
Это позволяет избежать избыточного натяжения, которое может привести к некрозу кожи. В раннем послеоперационном периоде назначаются сосудистые и метаболические препараты, антибиотикопрофилактика, антикоаугулянтная профилактика. Все эти меры позволяют максимально снизить риски ишемического повреждения тканей в зоне вмешательства.
Максимальный покой, минимальная нагрузка. Ходьба без опоры на ногу с дополнительной опорой на костыли. Через 2 недели снимаются послеоперационные швы.
Ходьба без опоры на ногу с дополнительной опорой на костыли. Нога фиксирована в гипсовой лонгетной повязке или функциональном ортезе в положении 30 градусов подошвенного сгибания.
Через 4 недели пациент переходит с лонгетной повязки на функциональный ортез Medi Walking Boot, в котором стопа постепенно выводится из 30 градусов эквинуса в нейтральное положение на протяжении 2 недель. При этом пациенту разрешается наступать на ногу, начиная с 15 кг веса (проверяется при помощи напольных весов). Нагрузка постепенно возрастает по мере выведения ноги в нейтральное положение. С этого момента пациент начинает постепенно тренировать икроножную мышцу, постепенно восстанавливая её силу и выносливость. Одним из эффективных упражнений в этой ситуации становится вставание на мыски с дополнительной опорой на руки.
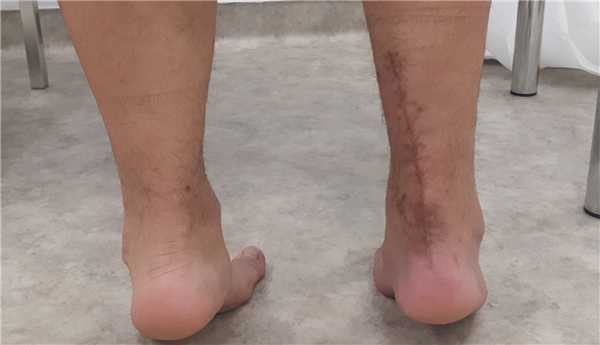
С 6 недели разрешается полная нагрузка. На первое время целесообразно продолжить пользоваться 1 костылём и жёстким ортезом, при отсутсвии болевого синдрома происходит переход на обычную обувь. Начинается активная фаза ЛФК – упражнения с гимнастической лентой, тренировка мышечной выносливости и силы, мышечного баланса голени.
Повреждение ахиллова сухожилия ( Повреждение ахилла , Разрыв ахилла , Разрыв ахиллова сухожилия )
Повреждение ахиллова сухожилия – это полное или частичное нарушение целостности сухожилия икроножной и камбаловидной мышц, расположенного по задней поверхности голеностопного сустава и нижней трети голени. К симптомам разрыва ахиллова сухожилия относятся резкая боль, отечность, ограничение движений в стопе, пальпаторное выявление "провала" в области ахилла. Диагностика осуществляется в основном по результатам осмотра травматолога. Дополнительно может проводиться МРТ или УЗИ. Лечение - оперативное или чрескожное сшивание сухожилия с иммобилизацией стопы на 1 мес.
МКБ-10
Общие сведения
Повреждение ахиллова сухожилия – одна из наиболее распространенных закрытых травм мягких тканей голени. Чаще наблюдается у лиц в возрасте от 30 до 50 лет, нередко ведущих активный образ жизни или в прошлом занимавшихся спортом. В отличие от травм большинства других сухожилий, повреждение ахиллова сухожилия практически всегда бывает полным.
Причины
Хотя причиной разрыва ахиллова сухожилия может быть прямая травма (например, удар ногой или палкой в область сухожилия), чаще сухожилие разрывается из-за резкого сокращения икроножной и камбаловидной мышц (при прыжке, в начале бега или вследствие чрезмерного тыльного сгибания стопы при падении с высоты). Вероятность повреждения ахиллова сухожилия увеличивается при «холодном» старте – резком начале физической нагрузки без предшествующего разогрева мышц. Обычно разрыв ахиллова сухожилия происходит на фоне повторных микротравм, обусловленных чрезмерной нагрузкой.
Патанатомия
Ахиллово сухожилие – крупное сухожилие, образованное сухожильными волокнами камбаловидной и икроножной мышц. Оно поднимает пятку, когда человек делает шаг и опускает на землю переднюю часть стопу, после того, как пятка касается опоры. Без этого сухожилия человек не может бегать, вставать на носочки и подниматься по ступеням. В своей нижней части сухожилие крепится к бугру пяточной кости. Между сухожилием и пяточной костью расположена слизистая сумка, которая позволяет уменьшить трение волокон сухожилия о кость во время движений.
Симптомы повреждения ахилла
Характерным симптомом разрыва ахиллова сухожилия является острая боль в области повреждения, которую пациенты сравнивают с болевыми ощущениями от удара или пореза. Область сухожилия отечна. При прощупывании задней поверхности голени выявляется «провал», расположенный на 4-5 сантиметров выше места прикрепления ахилла к пяточной кости. Больной с разрывом ахиллова сухожилия не может согнуть стопу в сторону подошвы или встать на носочки. В случае застарелого повреждения ахиллова сухожилия в дополнение к перечисленным симптомам определяется атрофия мышц голени (больная голень уменьшается в объеме по сравнению со здоровой).
Диагностика
Диагноз выставляется врачом-травматологом на основании клинических симптомов. Иногда в ходе обследования проводится УЗИ или магнитно-резонансное исследование для уточнения распространенности повреждения и выраженности патологических изменений ахилла.
Лечение повреждения ахиллова сухожилия
При разрыве сухожилия образуется диастаз (расстояние) между его поврежденными концами, поэтому самостоятельного восстановления ахилла не происходит. Показано оперативное лечение в отделении травматологии и ортопедии. При свежих разрывах ахиллова сухожилия (давность травмы – не более 2 недель) возможно применение закрытого чрескожного шва. Сухожилие сшивают без разреза через кожу и накладывают гипсовую повязку сроком на 1 месяц. По истечении этого срока швы снимают, а затем накладывают гипс сроком еще на 1 месяц.
1. Диагностика, лечение и реабилитация больных с разрывом ахиллова сухожилия/ Ситник А.А., Худницкий С.И., Белоенко Е.Д. - 2004
3. Диагностика разрывов ахиллова сухожилия/ Ефименко Н.А., Грицюк А.А., Середа А.П.// Клиническая медицина - 2011 - Т.89, №3
Разрыв ахиллова сухожилия
Разрывы ахиллова сухожилия наиболее часто случаются у спортсменов и людей, ведущих активный образ жизни, в возрасте от 30 до 55 лет. Данная возрастная группа подвергается риску, потому что такие пациенты все еще довольно активны, но с течением времени их сухожилия, как правило, становятся более жесткими и постепенно ослабевают.
Как правило, это происходит при выполнении действий, которые требуют резкого ускорения или изменения направления движения (например, баскетбол, теннис и др.). Пациенты обычно описывают резкую боль в пяточной области, как будто бы им «нанесли удар палкой в область ахиллова сухожилия». Диагностируют острый разрыв ахиллова сухожилия при осмотре пациента, рентгенография в данном случае мало эффективна.
Ахиллово сухожилие является самым крупным и прочным сухожилием в организме (рис. 1). Оно выдерживает нагрузку, в 2-3 раза превышающую массу тела, при обычной ходьбе, поэтому восстановление нормальной работы ахиллова сухожилия является крайне важным.
Разрыв ахиллова сухожилия можно успешно лечить как без оперативного вмешательства, так и хирургическим путем. В обоих случаях это должно быть лечение с соблюдением всех правил и норм. Недавние исследования показывают, что безоперационное и хирургическое лечение разрывов ахиллова сухожилия приводят к одинаковым результатам.
В результате хирургического лечения возможно немного более быстрое восстановление и более низкий процент возникновения повторного разрыва. Однако хирургическое вмешательство может быть связано с весьма серьезными осложнениями, такими как, например, инфекция или проблемы заживления послеоперационых ран.
Поэтому консервативное лечение может быть предпочтительным для людей, страдающих сахарным диабетом и сосудистыми заболеваниями, а так же злостных курильщиков.
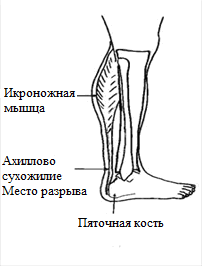
Рисунок 1: Ахиллово сухожилие
Механизм травмы и клиническая картина
Разрывы обычно возникают, когда спортсмен нагружает ахиллово сухожилие при подготовке к отталкиванию. Это может произойти, когда резко меняется направление движения, при начале бега или подготовке к прыжку (Рис. 2).
Разрывы происходят из-за того, что мышцы голени создают огромное усилие через ахиллово сухожилие в процессе движения тела. В момент травмы пациенты чувствуют острую боль в задней части голени или стопы, многие описывают это ощущение, как будто бы их ударил сзади палкой, часто слышен щелчок.
После травмы появляется участок западения или деформации по ходу ахиллова сухожилия, отек, гематома. Пациенты ходят, хромая на травмированную конечность, не могут встать на пальцы стопы. Частичный разрыв ахиллова сухожилия не частое явление.
Болезненный тендинит (воспаление) ахиллова сухожилия или частичный разрыв мышц голени (икроножных), поскольку они присоединяются к ахиллову сухожилию, также могут вызывать боль в этой области. Боль при разрыве ахиллова сухожилия может быстро пройти, и такая травма при первичном осмотре в отделении неотложной помощи может быть расценена как растяжение.
Рис. 2. Механизм травмы — резкое изменение направления движения к максимальной нагрузке ахиллова сухожилия
Рисунок 3: Максимальная нагрузка при ходьбе — подъем пятки
Клинический осмотр
Разрыв ахиллова сухожилия довольно легко может быть диагностирован во время осмотра специалистом. Наиболее частая локализация разрывов — на 2,0-5,0 см выше места прикрепления сухожилия к пяточной кости. Основной способ определить наличие или отсутсвие разрыва ахиллова сухожилия — это проведение теста Томпсона.
Пациент укладывается на живот, чтобы стопы свободно свисали с края кушетки, после чего врач сдавливает икроножные мышцы. Если целостность сухожилия не нарушена, стопа будет подниматься [подошвенное сгибание]. Если есть разрыв сухожилия, движений не будет.
Часто пациенты ошибочно полагают, что их сухожилие нормально работает, если они могут двигать стопой вверх и вниз. Однако это возможно только в сидячем положении, потому что прилегающие мышцы и сухожилия не повреждены.
При попытке поднять ногу вверх в положении стоя и переноса веса тела на поврежденную конечность, появится боль и слабость. Если произошел разрыв ахиллова сухожилия, пациенту будет невероятно сложно стоять на пальцах стопы в течение любого отрезка времени — это называется STAMP тест. Чувствительность и кровообращение стопы и голеностопного сустава как правило не страдают.
Методы исследования
При остром разрыве сухожилия для постановки диагноза чаще всего достаточно клинического осмотра. Рентгенография может быть полезна лишь при подозрении на отрывной перелом пяточной кости (ситуация, при которой происходит отрыв ахиллова сухожилия от пяточной кости с её фрагментом).
Разрыв можно увидеть на УЗИ или МРТ. Однако данные исследования не нужны при острых разрывах, за исключением тех случаев, когда существует некоторая неопределенность по поводу диагноза. Эти методы обследования очень полезны при застарелых разрывах или хронических заболеваниях ахиллова сухожилия.
Лечение
Разрыв ахиллова сухожилия можно лечить как без операции, так и оперативно. Оба метода лечения имеют свои достоинства и недостатки. Недавние исследования показали, что безоперационное и хирургическое лечение разрывов ахиллова сухожилия дают равноценные результаты.
Выбор метода лечения зависит от конкретного случая и пациента. Важно понимать, что разрывы ахиллова сухожилия необходимо лечить. Запущенный (игнорируемый) разрыв ахиллова сухожилия ведет к негативным последствиям, таким как хронический болевой синдром, хромота, нарушение функции поврежденной конечности. Кроме того, застарелые разрывы гораздо сложнее лечить, и результаты лечения хуже, к тому же увеличиваются сроки реабилитации.
Врач только помогает природе восстановить целостность ахиллова сухожилия, его задача — создать комфортные условия для процесса регенерации, а именно сблизить разорванные концы сухожилия и, на необходимое для восстановления время, обездвижить их. При консервативном методе лечения врач добивается сближения концов сухожилия положением стопы, при оперативном — сшивает концы сухожилия нитками.
Безоперационное лечение
При этом методе лечения стопа выводится и фиксируется в положении эквинуса (стопа в положении максимального подошвенного сгибания). В таком положении стопы происходит максимальное сближение свободных концов ахиллова сухожилия. Для этого может быть использована гипсовая (полимерная) повязка или жесткий шарнирный отрез для голеностопного сустава с возможностью регулировки угла и подпяточником.
При консервативном лечении реабилитация может быть более агрессивная — пациентам разрешают частичную нагрузку на травмированную конечность с первого дня, однако полноценная нагрузка разрешается только через 6 недель с момента травмы. Современные протоколы реабилитации направлены на максимально раннюю активизацию пациентов при одновременной защите поврежденного сухожилия от значительных нагрузок, которые могут привести заживающее сухожилие к разрыву или растяжению.
Крайне важно, что при таком подходе удается сохранить функцию мышц голени. Небоходимо отслеживать состояние сухожилия на протяжении всего периода безоперационного лечения. Это можно осуществить с помощью клинического осмотра и/или ультразвукового исследования. Если существуют признаки расхождения концов сухожилия или отсутствия сращения, необходимо рассмотреть вариант оперативного лечения.
Основным преимуществом безоперационного лечения является отсутствие разрезов и проколов в данной зоне, следовательно, никаких проблем с заживлением ран или инфекцией быть не может. Раневая инфекция после операции на ахилловом сухожилии может привести к серьезным осложнениям, поэтому для многих пациентов, особенно для пациентов с сахарным диабетом, сосудистыми заболеваниями, и пациентов, которые курят длительный период времени, должен быть рассмотрен вариант безоперационного лечения.
Оперативное лечение
Оперативное лечение разрыва ахиллова сухожилия начинается со вскрытия кожи и выявления разорванного сухожилия. Затем его разорванные концы сшивают вместе для создания устойчивой конструкции. Это может осуществляться с помощью стандартного метода восстановления ахиллова сухожилия или с помощью миниинвазивного метода (с помощью мини-разрезов и кожных проколов).
Открытое восстановление ахиллова сухожилия
Восстановление ахиллова сухожилия чаще всего проводится через разрез кожи, выполненный в проекции разрыва сухожилия по задней поверхности голени. Достигается место разрыва ахиллова сухожилия, затем разволокненные концы экономно обрезаются, очищаются и готовятся к сшиванию.
Стопа выводится в положение максимального подошвенного сгибания, для того чтобы натяжение сухожилия было минимальным, а разорванные концы сухожилия были максимально сближены, после чего происходит сшивание.
После сшивания концов сухожилия рана тщательно промывается, контролируется кровотечение, на кожу накладываются швы, асептическая повязка, эластическая компрессия и иммобилизация при помощи гипсовой лонгеты или жесткого отреза. Холод местно. (см. рис. 1).
Возможным недостатком открытого восстановления разрыва ахиллова сухожилия является проблема ранозаживления, что может привести к глубокой инфекции, которую трудно устранить, или болезненный послеоперационный рубец.
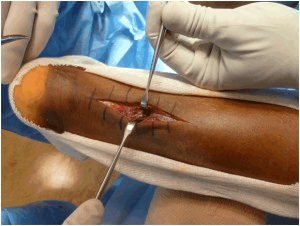
Рисунок 1: Открытое восстановление разрыва ахиллова сухожилия
Миниинвазивный метод востановления ахиллова сухожилия
Другой метод восстановления ахиллова сухожилия осуществляется через «мини » разрез кожи. В данном случае в проекции разрыва сухожилия делается небольшой горизонтальный разрез длинной 1,5 -2,0 см. Свободные концы сухожилия мобилизуют и выводят в рану, разволокненные концы экономно обрезаются, очищаются и готовятся к сшиванию.
Через проколы кожи концы сухожилия прошиваются на расстоянии 2,0 — 4,0 см от места разрыва, стопа выводится в положение максимального подошвенного сгибания, чтобы натяжение сухожилие было минимальным, а разорванные концы сухожилия были максимально сближены, затем происходит сшивание.
После сшивания концов сухожилия рана тщательно промывается, контролируется кровотечение, на кожу накладываются швы, асептическая повязка, эластическая компрессия и иммобилизация при помощи гипсовой лонгеты или жесткого отреза. Холод местно.
Преимущества данной техники включают в себя меньшее повреждение мягких тканей, меньшие образования рубцовой ткани и лучший косметический эффект.
Недостатки включают в себя более высокий риск повреждения сурального нерва, так как, в отличие от открытой операции, швы накладываются без раскрытия всей длины сухожилия, из-за чего сложно увидеть, находятся ли нерв в зоне оперативного вмешательства.
Нерв, который потенциально может быть поврежден, будет вызывать онемение по наружной поверхности тыла стопы, около мизинца. Не исключено, что сам шов сухожилия может быть не таким крепким, как при открытой технике, что может привести к более быстрому повторному разрыву. (см. рис. 2)
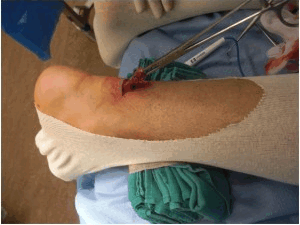
Рисунок 2: миниинвазивный метод востановления ахиллова сухожилия
Преимущества оперативного лечения ахиллова сухожилия включают в себя следующее:
Возможные осложнения операционного и консервативного лечения
- асимметричная походка (приводящая к болям в других областях)
- тромбоз глубоких вен нижних конечностей
- тромбоэмболия легких
- несращение ахиллова сухожилия
- повторные разрывы
Осложнения после оперативного лечения
Незаживление ран
Хотя обычно это общее осложнение для большинства операций, осложнения в заживлении ран особенно опасны при восстановлении ахиллова сухожилия. Потому что в области ахиллова сухожилия мало окружающих мягких тканей, и данный участок кожи имеет заведомо плохое кровоснабжение.
Следовательно, любой вид проблемы заживления ран может легко затронуть само сухожилие. Для большинства пациентов существует примерно 2-5% риска возникновения проблемы заживления ран. Однако такой риск значительно возрастает у курильщиков и пациентов, больных сахарным диабетом.
Инфекция
Глубокая инфекция после восстановления ахиллова сухожилия может быть огромной проблемой. Часто инфекция возникает, если существует проблема заживления ран, что позволяет бактерии из внешнего мира инфицировать восстановленное ахиллово сухожилие.
Лечение может потребовать не только антибиотиков, но и возможного удаления всех шовных материалов и, в некоторых случаях, удаления сухожилия. Курильщики и диабетики подвергаются повышенному риску возникновения серьезной раневой инфекции после операции по восстановлению ахиллова сухожилия.
Повреждение нерва/неврит
Онемение кожи в области послеоперационного рубца является давольно частым осложнением. Более серьезной проблемой является повреждение нерва, который отвечает за работу мышц или сенсорный контроль. Это может произойти, когда нерв вовлечен в шов или поврежден инструментом при выполнении операции.
Повреждение одного из нервов стопы часто приводит к невриту (болезненное воспаление нерва). Первоначальное повреждение нерва может быть относительно незначительным, например: нерв, который растягивается при втягивании мягких тканей во время операции; или нерв, который становится запутанным в рубцовой ткани, который образуется в ответ на послеоперационное кровотечение.
Этот тип раздражения нерва создает симптомы, такие как онемение и / или ощущение жжения по ходу нерва. Локализованное повреждение нерва часто связано с хирургическим разрезом, и нажатие на область повреждения нерва может вызвать острую боль или чувство дискомфорта по ходу нерва.
Реабилитация после разрыва ахиллова сухожилия
Стандартное восстановление
В течение первых 6-8 недель нога иммобилизована в гипсе или ортезе для того, чтобы сухожилия и окружающие ткани правильно заживали. Кроме того, сухожилие необходимо защитить, потому что заживающее ахиллово сухожилие все еще может быть слишком слабым, чтобы противостоять нагрузке при обычной ходьбе.
После 6-8 недель, ногу пациента помещают в сменный ботинок, часто с небольшим подъемом пятки — для того, чтобы немного разгрузить ахиллово сухожилие.
С этого момента пациент может начать ходить, но в медленном темпе. Физиотерапия и лечебная физкультура, направленная на разработку движений и укрепления тонуса мышц голени, как правило, начинается через 6-8 недель после операции.
Постепенно в течение нескольких недель убирается подъем пятки, в результате чего стопа возвращается в нейтральное положение. В случае стандартного восстановления пациент может снова носить обычную обувь через 9-14 недель после операции.
Более агрессивная спортивная реабилитация после разрыва ахиллова сухожилия показана молодым пациентам и профессиональным спортсменам, но при условии, что они дисциплинированы.
Ниже представлен примерный пошаговый план реабилитации, который поможет Вам быстрее и эффективнее восстановится после разрыва ахиллова сухожилия.
В идеале реабилитацию наиболее эффективно проходить в специализированных центрах под руководством профессиональных реабилитологов.
Неделя 0-2
Голень зафиксирована под углом 20 градусов подошвенного сгибания (или подпяточник 2 см подъёма подкладывается под пятку в ортез). Осевая нагрузка на ногу запрещена. Ходьба в пределах квартиры при помощи костылей. В случае операции, в данный период проводят перевязки. Профилактика тромбоза.
Неделя 2-4
Голень по-прежнему находится в подошвенном сгибании. Начинается выполнение упражнений, несколько раз в день без шины. Упражнения заключаются в спокойных качательных движениях (вверх и вниз) голеностопного сустава, стараясь держать ахиллово сухожилие в нейтральном положении (90 градусов).
Кроме того, делают инверсию и эверсию стопы, а также голени при небольшом подошвенном сгибании. Осевая нагрузка на ногу запрещена. Ходьба при помощи костылей. Профилактика тромбоза.
Неделя 4-6
Допускается увеличение нагрузки на ногу. Ходьба с дозированной нагрузкой на оперированную конечность. Продолжают выполнять упражнения, указанные выше, а также необходимо носить шину днем и ночью. Профилактика тромбоза.
Неделя 6-8
Убирают подъём под пяткой и продолжают носить шину. Упражнения прогрессируют: с медленным растяжением сухожилия на 90 градусов. Добавляются упражнения на сопротивление — для укрепления мышц голени. Профилактика тромбоза.
Понемногу отвыкают от шины, по мере необходимости используют костыли. Постепенно оптимизируются объем движения, устойчивость и проприорецепция. Добавляются упражнения на балансировочной подушке.
Важно понимать, что для возвращения к прежней активности необходимо ждать полноценного заживления ахиллова сухожилия.
Профилактика повреждения ахиллова сухожилия
Выполнение следующих простых действий, поможет Вам значительно снизить риск повреждения ахиллова сухожилия
- выполняйте разминку перед началом тренировки
- используйте спортивные разогревающие мази перед тренировкой
- занимайтесь в специализированной обуви
- используйте индивидуально изготовленные ортопедически стельки
- соизмеряйте уровень физической нагрузки со своим возрастом и уровнем физической подготовки
- после тренировки, обязательно выполняйте растяжку
- используйте холод после проведения растяжки
- при возникновении дискомфорта во время и после физических нагрузок обратитесь к врачу
Первая помощь при разрыве ахиллова сухожилия
Если у Вас произошел разрыв ахиллова сухожилия или Вам кажется, что что то не так, необходимо выполнить следующие действия
Ахиллобурсит
Ахиллобурсит – это воспаление сумки, расположенной рядом с ахилловым сухожилием. Может быть острым или хроническим, одно- или двухсторонним. Проявляется отеком по ходу ахилла, гиперемией, локальной гипертермией и болями по задней поверхности голеностопа. При остром течении отмечаются общая гипертермия, слабость, разбитость. При хронической форме повышается вероятность разрыва сухожилия. Диагноз выставляется на основании жалоб и клинической симптоматики, для уточнения причин ахиллобурсита назначаются визуализирующие и лабораторные методики. Лечение – иммобилизация, медикаментозная терапия, частичное или полное иссечение бурсы.
Ахиллобурсит – достаточно распространенная патология. По частоте встречаемости она занимает четвертое место среди воспалений околосуставных сумок после бурситов локтевого, коленного и плечевого суставов. Как правило, носит асептический характер, реже сопровождается накоплением гноя. Обычно поражает физически активных людей молодого и среднего возраста. Мужчины страдают чаще женщин. Острые бурситы поддаются лечению лучше хронических, редко осложняются разрывом сухожилия.
Причины ахиллобурсита
Основной причиной развития патологии является чрезмерная нагрузка на сухожилие. Реже воспаление возникает при заболеваниях суставов, экзогенном или эндогенном инфицировании. Выделяют следующие факторы, провоцирующие ахиллобурсит:
- Спортивные и танцевальные нагрузки. Болезнь часто диагностируется у легкоатлетов, футболистов, артистов балета, народных танцовщиков, представителей некоторых других профессий.
- Другие нагрузки. Определенную роль в возникновении ахиллобурсита играет длительное пребывание в положении стоя, например, у продавцов. У людей с излишним весом ноги постоянно страдают от перегрузок даже при умеренной физической активности.
- Ношение неудобной обуви. Из-за нефизиологического перераспределения нагрузки патология может возникать при использовании обуви на высоком каблуке. Обувь с твердым задником оказывает непосредственное травмирующее воздействие на околосухожильные сумки.
- Ревматические заболевания. Обычно в качестве первопричины выступает ревматоидный артрит. Реже бурсит выявляется при псориазе, подагре, болезни Бехтерева, реактивных артритах.
- Травматические повреждения. Развитие ахиллобурсита может быть обусловлено закрытыми повреждениями задней поверхности голеностопного сустава с кровоизлиянием в ткани или ссадинами и царапинами, через которые болезнетворные бактерии проникают в подлежащие ткани.
- Гнойные процессы. Гнойный ахиллобурсит иногда формируется при контактном или лимфогенном распространении инфекции из близлежащего очага при абсцессе, флегмоне, фурункуле, остеомиелите, иных гнойно-воспалительных процессах.
В литературе есть указания на возможность возникновения бурсита ахиллова сухожилия на фоне специфических инфекций (сифилиса, гонореи, туберкулеза и пр.), однако во врачебной практике такие случаи встречаются чрезвычайно редко. Предрасполагающими факторами, повышающими вероятность возникновения ахиллобурсита, считаются сахарный диабет, истощение, нарушения иммунитета, почечная недостаточность, алкоголизм, прием стероидных препаратов.
Патогенез
В зоне прикрепления ахилла к пяточной кости располагаются две слизистые сумки, облегчающие движения сухожилия – передняя и задняя. Передняя находится между сухожилием и костью, задняя (непостоянная) – под кожей. В норме в бурсах есть небольшое количество жидкости, обеспечивающее скольжение сухожилия при движениях. При развитии асептического воспаления количество жидкости увеличивается из-за скопления серозного отделяемого. Стенки сумки пропитываются серозной жидкостью.
При закрытой травме излишняя жидкость появляется вследствие разрыва сосудов и носит геморрагический характер. При открытых повреждениях и инфекционных очагах из-за инфицирования серозное воспаление быстро сменяется гнойным. В последующем в стенках сумки откладывается фибрин, образуются рубцовые сращения, что создает благоприятную почву для развития рецидивов.
Классификация
Заболевание классифицируется с учетом нескольких параметров:
- Расположение бурсы. Передний ахиллобурсит (болезнь Альберта) выявляется у танцовщиков и спортсменов, задний диагностируется при травмах, инфекциях, деформации Хаглунда.
- По особенностям течения. Болезнь имеет острое, подострое или хроническое (рецидивирующее) течение.
- По виду возбудителя. Неспецифическая форма развивается при инфицировании стафилококками, стрептококками и иными микроорганизмами, специфическая – при туберкулезе, сифилисе, гонорее, других специфических инфекциях. При отсутствии возбудителя говорят об асептическом бурсите.
- По составу экссудата. Ахиллобурсит может быть серозным, гнойным и геморрагическим. При хроническом процессе в стенках слизистой сумки иногда образуются участки обызвествления с развитием кальцинирующей формы заболевания.
Симптомы ахиллобурсита
Бурсит вследствие травмы или распространения инфекции развивается остро, поражается одна сторона. При ревматических заболеваниях начало постепенное, возможно двухстороннее поражение. При перегрузках вначале наблюдается острый эпизод, затем болезнь приобретает хроническое течение, иногда патология носит первично хронический характер. Пациенты предъявляют жалобы на боль в надпяточной области, усиливающуюся при движениях и давлении обуви.
При осмотре выявляется припухлость и локальная гиперемия. Вначале отек незначительный, ограниченный. В последующем его площадь увеличивается, в нижней трети голени определяется утолщение. При переднем ахиллобурсите обнаруживается припухлость веретенообразной формы с выпячиваниями по обеим сторонам ахилла. При поражении задней сумки определяется мягкое округлое или продолговатое образование над сухожилием.
При пальпации заднего ахиллобурсита резкая болезненность отмечается под сухожилием, переднего – в поверхностных тканях. Измененная область мягко-упругой консистенции, симптом флюктуации положительный. При асептическом воспалении температура кожи над пораженной зоной незначительно повышена. При инфицировании обнаруживается значительная локальная гипертермия на фоне повышения общей температуры тела, краснота распространяется на близлежащие ткани, боли усиливаются, становятся дергающими, лишающими ночного сна.
Осложнения
При хроническом течении существенно увеличивается вероятность разрыва ахиллова сухожилия. При инфекционных ахиллобурситах существует опасность распространения гнойного процесса на окружающие ткани с развитием абсцесса или флегмоны. Грозными осложнениями являются остеомиелит пяточной кости и гнойный артрит голеностопного сустава. В отдельных случаях возможна генерализация с развитием сепсиса.
Диагноз обычно устанавливается врачом-ортопедом. При наличии ранее выявленного ревматического заболевания диагностика осуществляется ревматологом, при признаках гнойного воспаления – хирургом. Для определения причин, вида и особенностей течения ахиллобурсита применяются следующие методики:
- Опрос. Врач выясняет динамику развития заболевания, обстоятельства, предшествующие появлению симптомов (травма, перегрузка), особенности профессиональной деятельности, наличие болезней суставов и околосуставных тканей.
- Осмотр. При объективном обследовании определяются боли, локальное утолщение в зоне бурсы, гиперемия, гипертермия. В пользу ахиллобурсита свидетельствуют максимальная болезненность при пальпации мягких тканей, а не костных структур, ограниченная припухлость типичной формы.
- УЗИ сухожилия. При исследовании сухожилия и окружающих тканей выявляются признаки воспаления. При хронических ахиллобурситах обнаруживаются участки фиброзного перерождения стенки бурсы, иногда – известковые включения, сухожилие дегенеративно изменено.
- МРТ голеностопного сустава. Послойные снимки пораженной зоны дают возможность точно определить локализацию воспалительного процесса, характер и выраженность изменений сухожилия и околосухожильных сумок.
- Рентгенография голеностопного сустава. При поражении мягких тканей методика малоинформативна, назначается для исключения травматического или воспалительного поражения голеностопа, уточнения причин развития ахиллобурсита.
- Лабораторные анализы. При гнойном процессе обнаруживаются маркеры воспаления – повышение СОЭ, лейкоцитоз со сдвигом влево. Исследование уровня мочевины, С-реактивного белка, ревматоидного фактора, антицитруллиновых антител и других показателей позволяет подтвердить или опровергнуть ревматическую этиологию ахиллобурсита.
Диагностика обычно не представляет затруднений из-за типичной картины заболевания и поверхностного расположения сумок. Важной частью обследования является исключение поражения твердых структур и дифференцировка разных форм ахиллобурсита для составления оптимального плана лечения.
Лечение ахиллобурсита
Тактика лечения определяется формой заболевания, может консервативной или хирургической. Пациенты с асептическим бурситом на фоне небольшой травмы или перегрузки наблюдаются амбулаторно. При гнойных формах и ревматических поражениях может потребоваться госпитализация в хирургическое или ревматологическое отделение.
Консервативная терапия
Конечности обеспечивают покой. При острой форме иногда осуществляют кратковременную иммобилизацию гипсовой лонгетой. Ноге рекомендуют придавать возвышенное положение. При асептических ахиллобурситах проводят следующие лечебные мероприятия:
- Тепловые процедуры. Включают грязевые, озокеритовые или парафиновые аппликации, использование полуспиртовых компрессов.
- Другие физиотерапевтические методы. Достаточно эффективен фонофорез гормональных препаратов. Может применяться лазеротерапия, магнитотерапия, ударно-волновая терапия.
- Медикаментозная терапия. Используют местные средства с противовоспалительным и отвлекающим действием. При ахиллобурситах ревматического генеза осуществляют этиопатогенетическое лечение.
- Блокады. Наиболее эффективным методом считаются инъекции гидрокортикостероидов в полость бурсы. Курс состоит из 3 инъекций с интервалом в 3 дня.
При неспецифических инфекционных поражениях используют антибактериальные препараты широкого спектра действия с последующей коррекцией антибиотикотерапии после определения чувствительности микроорганизмов. При специфических инфекциях проводят терапию согласно методическим рекомендациям.
Хирургическое лечение
Оперативные вмешательства показаны при гнойных ахиллобурситах, часто рецидивирующих хронических передних (глубоких) бурситах и поражениях задней (поверхностной) сумки, обусловленных деформацией Хаглунда. Выполняются:
- Вскрытие, дренирование. Производится при гнойных процессах. Включает широкие разрезы, удаление гноя, промывание полости асептическими растворами, установку дренажей.
- Иссечение передней бурсы. Для обеспечения доступа к сумке ахилл частично рассекают в продольном направлении, бурсу иссекают и удаляют, сухожилие ушивают, накладывают гипс на 3 недели.
- Коррекция деформации Хаглунда. Для устранения причины воспаления (излишнего давления на сумку) проводят краевую резекцию или клиновидную остеотомию пяточной кости.
В послеоперационном периоде назначаются антибиотики, выполняются перевязки, осуществляются реабилитационные мероприятия. Срок восстановления определяется видом ахиллобурсита и объемом вмешательства.
Прогноз
Прогноз в большинстве случаев благоприятный. Острые ахиллобурситы, как правило, полностью исчезают после блокад с гормональными препаратами, рецидивы наблюдаются редко. После оперативного лечения хронической патологии спортсмены и танцовщики возвращаются к своей профессиональной деятельности. Исход бурситов ревматической этиологии зависит от особенностей течения основного заболевания. После гнойных поражений возможно грубое рубцевание, ограничение функции.
Профилактика
Профилактические мероприятия включают ношение удобной обуви с мягким задником, своевременное лечение ревматических заболеваний, составление планов танцевальных нагрузок и персональных тренировок с учетом уровня подготовки танцовщиков или спортсменов. При травматических повреждениях, возникновении гнойных очагов необходимо как можно раньше обращаться за медицинской помощью.
1. Дифференциальный диагноз при болях в области стопы: заболевания периартикулярных тканей/ Беленький А.Г.// Справочник поликлинического врача – 2007 - №11.
Тендинит ахиллова сухожилия
Тендинит ахиллова сухожилия – это воспалительный процесс в области сухожилия икроножной и камбаловидной мышц. Протекает остро или хронически. Провоцируется хроническими перегрузками или однократной чрезмерной нагрузкой на сухожилия. Проявляется болями, отеком и незначительным ограничением тыльного сгибания стопы. Диагноз выставляют на основании симптомов, данных МРТ и рентгенографии. Лечение обычно консервативное: ЛФК, физиотерапевтические процедуры. Иммобилизация требуется редко. В отдельных случаях при упорном течении показана операция.
Тендинит ахиллова сухожилия чаще выявляется у спортсменов, является следствием перегрузки, неправильной техники или нарушения режима тренировок. Может диагностироваться у людей 40-60 лет после однократной интенсивной нагрузки ахиллова сухожилия (например, при попытке заняться бегом), высокая вероятность развития тендинита в таких случаях обусловлена усиливающейся с возрастом ригидностью ахиллова сухожилия и некоторым уменьшением объема движений в голеностопном суставе.
В клинической травматологии и ортопедии различают три формы тендинита. Перитендинитом называют воспаление тканей, окружающих ахиллово сухожилие. Тендинит – воспаление собственно сухожилия, приводящее к его дегенерации. Энтезопатия – воспалительный процесс, локализующийся в области прикрепления ахиллова сухожилия к пяточной кости, может сопровождаться образованием пяточной шпоры и очагов обызвествления в ткани сухожилия. Все три формы заболевания могут протекать изолированно, наблюдаться одновременно или переходить одна в другую.
Симптомы тендинита
Заболевание развивается постепенно, вначале пациент чувствует боль в голеностопе (в области ахиллова сухожилия) только в первые минуты нагрузки или тренировки. После разминки боль уменьшается, а в покое окончательно исчезает. При пальпации области поражения появляется некоторый дискомфорт, но боли, как правило, отсутствуют. При отсутствии лечения болезнь со временем переходит в хроническую форму. В течение нескольких недель или месяцев нарастает болевой синдром. В отличие от начальной стадии, после разминки боль не уменьшается, а усиливается. Облегчения не приносит даже продолжительный отдых, некоторых пациентов боли беспокоят после ночного сна.
Многие больные отмечают боли при спуске или подъеме по лестнице либо наклонной поверхности. При осмотре выявляется напряжение икроножной мышцы, утолщение ахиллова сухожилия, местная гиперемия и локальное повышение температуры кожи в области поражения. Объем движений в голеностопном суставе несколько ограничен. При перитендините боли обычно локализуются на протяжении всего сухожилия, при тендините – на 2-6 см выше пятки, при энтезопатии – в области прикрепления сухожилия или чуть выше нее.
Диагноз выставляется в ходе консультации ортопеда на основании жалоб и данных внешнего осмотра. Из дополнительных методов исследования применяют рентгенографию голени и голеностопного сустава, магнитно-резонансную томографию и УЗИ голеностопного сустава. На рентгенограммах в ряде случаев определяются очаги обызвествления. При тендините они «разбросаны» по всему сухожилию, при энтезопатии локализуются преимущественно в его нижней части. Отсутствие кальцификатов не является основанием для подтверждения или опровержения диагноза тендинит.
УЗИ и МРТ – более точные методики, позволяющие детально исследовать мягкие ткани, определить очаги воспаления и участки дегенеративных изменений. Кроме того, МРТ голеностопного сустава дает возможность выявить острую стадию воспаления – на этом этапе в ткани сухожилия скапливается большое количество жидкости, однако внешний отек мало выражен или отсутствует, что затрудняет клиническую диагностику.
Лечение тендинита ахиллова сухожилия
Лечение преимущественно консервативное, проводится амбулаторно в условиях травмпункта. В острой фазе показан покой, возвышенное положение конечности и тугое бинтование на время ходьбы. В первые дни болезни следует прикладывать холод к области поражения. Для устранения болей, ликвидации воспалительного процесса и восстановления функции сухожилия пациенту назначают НПВС на срок не более 7-10 суток.
После устранения или значительного уменьшения болевого синдрома начинают занятия лечебной гимнастикой. Программа ЛФК при тендините включает в себя легкие укрепляющие и растягивающие упражнения, способствующие восстановлению сухожилия и укреплению икроножной мышцы. В последующем постепенно вводят упражнения с сопротивлением. Наряду с ЛФК для восстановления сухожилия используют физиотерапевтические процедуры: электростимуляцию, электрофорез и ультразвуковую терапию.
Применяют массаж, способствующий улучшению кровообращения, укреплению и растяжению сухожилия. При вальгусной или варусной деформации стопы больному рекомендуют носить специальные фиксаторы для голеностопного сустава. Фиксацию с использованием гипсовой повязки применяют очень редко – только при сильных постоянных болях в области сухожилия. При особенно упорном болевом синдроме иногда выполняют лечебные блокады с глюкокортикоидными препаратами. Глюкокортикоиды вводят только в окружающие ткани, инъекции в само сухожилие или место его прикрепления категорически запрещены, поскольку данные препараты могут стимулировать дегенеративные процессы и провоцировать разрыв сухожилия.
Хирургическое вмешательство показано при неэффективности консервативной терапии в течение полугода и более. Операцию проводят в плановом порядке в условиях травматологического или ортопедического отделения. Выполняют срединный разрез кожный разрез по задней поверхности голени, ахиллово сухожилие выделяют, исследуют и иссекают дегенеративно измененные ткани. Если в процессе вмешательства пришлось иссечь 50% и более от ткани ахиллова сухожилия, удаленные участки замещают сухожилием подошвенной мышцы. В послеоперационном периоде проводят иммобилизацию в течение 4-6 недель, используя ортез или гипсовую повязку. Наступать на ногу разрешают через 2-4 недели, в течение 6 недель проводят реабилитационные мероприятия.
1. Повреждения и заболевания мышц, сухожилий и связок / Гиршин С.Г., Лазишвили Г.Д., Дубров В.Э. - 2013
Читайте также:
