Хиазмальный синдром. Признаки хиазмального синдрома
Добавил пользователь Евгений Кузнецов Обновлено: 27.01.2026
Хиазмальный синдром возникает при поражении хиазмы (зрительного перекрёста). Организация зрительных волокон хиазмы ответственна за характер дефектов поля зрения, развивающихся при её поражении. Поражение центрального отдела хиазмы, где располагаются перекрещивающиеся зрительные волокна, проявляется гетеронимной (разноименной) битемпоральной гемианопсией. Битемпоральная гемианопсия - дефект в височных половинах поля зрения обоих глаз.
КЛИНИЧЕСКАЯ ХАРАКТЕРИСТИКА хиазмального синдрома
Битемпоральная гемианопсия одна из основных составляющих хиазмального синдрома, где величина гемианопического дефекта различная, oт начального сужения границ поля зрения в верхневисочном, реже в нижневисочном квадранте, до полного выпадения половин поля зрения. При хиазмальном синдроме острота зрения может оставаться практически нормальной, несмотря на полную битемпоральную гемианопсию. Это более характерно для пациентов с аденомой гипофиза. Хиазмальный синдром сопровождается развитием первичной нисходящей атрофии зрительного нерва, что происходит в результате страдания зрительных волокон на уровне хиазмы. В клинической практике, однако, чаще встречается хиазмальный синдром в сочетании со снижением остроты зрения. Снижение остроты зрения свидетельствует о воздействии процесса, помимо хиазмы, на дистальные отделы зрительных нервов.
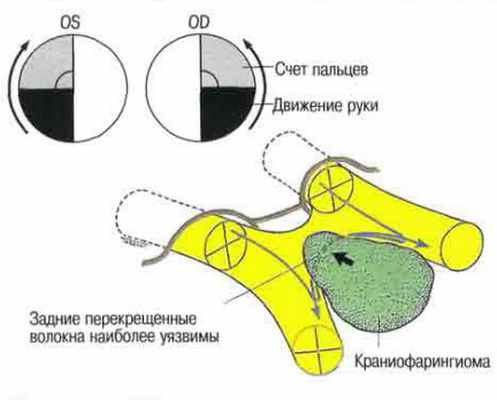
При асимметричном поражении хиазмы вследствие асимметричного воздействия объёмного процесса (асимметричного роста опухоли) возможно развитие асимметричного хиазмального синдрома, который проявляется асимметричным снижением остроты зрения, различной степенью выраженности дефектов поля зрения и атрофического процесса в зрительных нервах: на одном глазу изменения более выражены, нежели на другом. Это можно наблюдать у пациентов с аденомой гипофиза, чаще у больных с краниофарингиомами, но наиболее ярко выражен пример асимметричного хиазмального синдрома у пациентов с глиомой хиазмы (см. ниже раздел «Этиология»).
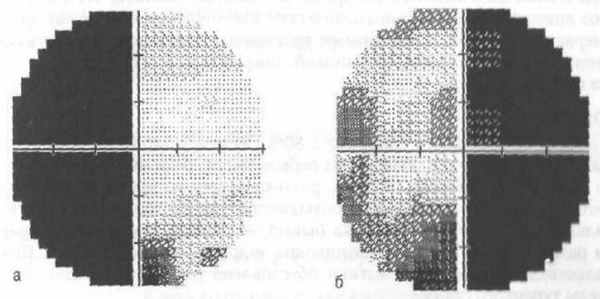
Битемпоральная гемианопсия ( по данным автоматической статической периметрии)
При экзофитном росте глиомы хиазмы, помимо асимметричного поражения хиазмы, возникает поражение преимущественно одного зрительного нерва. Это приводит к развитию выраженного асимметричного хиазмального синдрома с развитием слепоты или практической слепоты на одном глазу и сохранением достаточно высокой или даже нормальной остроты зрения на другом в сочетании с височным дефектом поля зрения.
Атрофированные зрительные волокна не отекают, однако при некоторых опухолях хиазмально-селлярной области, таких, как краниофарингиома, глиома хиазмы с распространением на дно III желудочка, когда процесс сопровождается повышением внутричерепного давления, возможно развитие нетипичного хиазмального синдрома.
Нетипичный хиазмальный синдром — сочетание зрительных нарушений, характерных для поражения хиазмы и зрительных нервов, развития атрофии в зрительных волокнах в результате непосредственного воздействия на структуры переднего зрительного пути и одновременно застойного ДЗН — признака внутричерепной гипертензии.

Асимметричный хиазмальный синдром
Повреждения заднего отдела хиазмы проявляются битемпоральными парацентральными гемианопическими скотомами, сочетающимися с высокой остротой зрения. Скотомы возникают в результате воздействия на пересекающиеся волокна папилломакулярного пучка.
При оценке хиазмального синдрома необходимо помнить, что в его развитии имеют значение топографо-анатомические взаимоотношения между зрительными нервами, хиазмой. зрительными трактами и окружающими структурами, в частности турецким седлом, его спинкой, диафрагмой, а также сосудами большого круга головного мозга.
ЭТИОЛОГИЯ хиазмального синдрома
Причина хиазмального синдрома в 80% случаев — опухоли, локализующиеся в хиазмально-селлярной области. На первом месте среди них стоит аденома гипофиза — доброкачественная опухоль, развивающаяся из передней доли гипофиза. Поскольку аденома гипофиза в большинстве своём гормонально-активна, то офтальмологическая симптоматика бывает не первым клиническим проявлением, а развивается на фоне уже возникших эндокринных расстройств. Появление офтальмологической симптоматики обусловлено распространением опухоли за пределы турецкого седла.
Однако в случае гормонально-неактивной аденомы гипофиза или развития опухоли в климактерическом периоде офтальмологическая симптоматика может быть на первом месте и иметь определяющее значение.
Краниофарингиома — другая нейрохирургическая патология, которая приводит к развитию хиазмального синдрома. Краниофарингиома — доброкачественная опухоль, локализующаяся в хиазмально-селлярной области. Чаще её наблюдают у пациентов детского возраста. Однако возможно развитие опухоли у взрослых. Офтальмологическая симптоматика развивается либо на фоне эндокринных расстройств, либо параллельно с ними.
Глиома хиазмы - доброкачественная опухоль, растущая непосредственно из структур переднего зрительного пути: зрительных нервов, хиазмы и зрительных трактов. В процесс может вовлекаться дно III желудочка. Эти опухоли также чаще встречаются в детском возрасте. Поскольку при глиоме переднего зрительного пути поражаются по меньшей мере хиазма и зрительные нервы, то клинически это проявляется битемпоральной гемианопсией, снижением остроты зрения и развитием первичной нисходящей атрофии зрительных нервов. Экзофитный тип роста глиомы хиазмы, приводящий к поражению преимущественно одной половины хиазмы и одного зрительного нерва, причина развития асимметричного хиазмального синдрома.
Поражение всех структур переднего зрительного пути, т.е. зрительных нервов, хиазмы, зрительных трактов характерно для нейрофиброматоза типа I (болезнь Реклингхаузена),
Развитие нетипичного хиазмального синдрома свидетельствует о распространении опухоли на структуры III желудочка.
Опухоли других гистологических структур встречаются значительно реже.
Симптоматику повреждения заднего отдела хиазмы можно встретить у пациентов с выраженной гидроцефалией или опухолью дна III желудочка в результате сдавления дном расширенного желудочка или инфильтрации опухолью преимущественно верхнезадних отделов хиазмы.
Хиазмальный синдром может быть вызван также воздействием на зрительные волокна хиазмы неопухолевым объёмным образованием, например крупной или гигантской мешотчатой аневризмой, саркоидозной гранулёмой, туберкуломой, мукоцеле основной пазухи.
Тяжёлая черепно-мозговая травма, сопровождающаяся переломом основании черепа, может привести к развитию хиазмального синдрома. Как правило, помимо развития битемпоральной гемианопсии, это сочетается с повреждением зрительных нервов и снижением остроты зрения.
К хиазмальному синдрому может привести развитие первичного «пустого» турецкого седла или вторичного «пустого» турецкого седла, которое является следствием хирургического или лучевого лечения опухоли, локализующейся в турецком седле, чаще аденомы гипофиза.
ДИФФЕРЕНЦИАЛЬНО-ДИАГНОСТИЧЕСКИЕ МЕРОПРИЯТИЯ при хиазмальном синдроме
Необходимые исследования:
- визометрия;
- офтальмоскопия;
- исследование поля зрения с помощью мануальной периметрии белым, красным, зелёным объектами диаметром 3-5 мм и автоматической статической периметрии;
- КТ и/или МРТ головного мозга.
Консультации специалистов
Консультация невролога, нейрохирурга, эндокринолога.
strongstrongimg alt=
Хиазмальный синдром
Хиазмальный синдром – поражение хиазмы, проявляющееся первичной атрофией зрительных нервов и битемпоральной гемианопсией.
Этиология многообразна: опухоли гипофиза и головного мозга, менингит, хиазмальный арахноидит, рассеянный склероз, цистицерк головного мозга, травма черепа, интоксикации и др.
Патогенез. Причиной развития заболевания является сдавление хиазмы. Патологические изменения в хиазме возникают не только в месте ее сдавления, но и в отдаленных от него участках, что связано со смещением хиазмы. В зависимости от поражения проходящих в хиазме нервных волокон развиваются различные симптомы заболевания. При менингите воспалительный процесс с мозговых оболочек может распространиться на хиазму. Токсические воздействия иногда приводят к дегенеративным процессам в хиазме. Сдавление хиазмы, воспалительные и дегенеративные процессы в ней обычно приводят к атрофии нервных волокон.
Клиническая картина. Различают типичную и атипичную форму заболевания. При типичном хиазмальном синдроме в ранней стадии отмечается небольшое понижение остроты зрения на оба глаза, глазное дно может быть нормальным или намечается лишь легкое побледнение дисков зрительных нервов. При тщательной и систематической периметрии обнаруживаются ограничение поля зрения в верхненаружных квадрантах, абсолютные или относительные гемианопсические скотомы. В этой стадии жалоб на ухудшение зрения может не быть. В развитой стадии заболевания наблюдаются первичная атрофия зрительных нервов и битемпоральная гемианопсия. Острота зрения обычно понижена. В поздней стадии острота зрения резко понижена, поле зрения сохранено с внутренней стороны в виде узких участков, отмечается выраженная атрофия зрительных нервов. Нередко наблюдается полный амавроз на одном или на обоих глазах.
Атипичная форма хиазмального синдрома встречается довольно часто. В ранней стадии острота зрения понижается на одном глазу, обычно при картине ретробульбарного неврита. Нет характерных дефектов в поле зрения. Атрофия зрительного нерва развивается позже. Через несколько месяцев (или лет) начинает понижаться острота зрения второго глаза, что указывает на переход заболевания в развитую стадию. При этом в поле зрения лучшего глаза часто выявляются характерные выпадения (ограничение в верхненаружном квадранте, височная гемиахроматопсия и др.). Конечная стадия процесса такая же, как при типичном хиазмальном синдроме.
Атипичный хиазмальный синдром иногда развивается одновременно на обоих глазах. Острота зрения понижается без появления характерных дефектов в поле зрения. Могут наблюдаться центральные скотомы или выпадения поля зрения разнообразной формы. Застойный диск зрительного нерва при поражении хиазмы наблюдается редко. Он протекает по типу осложненного застойного диска и свидетельствует о вторичном поражении хиазмы.
Диагноз ставят на основании анамнеза, клинической картины, рентгенологического и неврологического обследования. Диагноз типичного хиазмального синдрома подтверждается характерными изменениями поля зрения. Более трудна диагностика атипичного хиазмального синдрома. Необходимо наблюдение за состоянием зрительных функций в динамике.
Для диагноза хиазмального синдрома имеют значение и сопутствующие симптомы — головные боли, иррадиирующие в глазные яблоки, эндокринные нарушения (адипозогенитальная дистрофия, акромегалия, нанизм), нарушения углеводного и водного обмена и др. Основное значение для диагностики имеют артериография мозга и исследование ликвора.
Лечение. Прежде всего, лечение основного заболевания. При опухолях мозга — удаление опухоли или рентгенотерапия. В случае хиазмального арахноидита (см.) — антибиотики широкого спектра действия, внутривенные вливания глюкозы, гексаметилентетрамина, витамины, хирургическое рассечение спаек в хиазмальной области. Аневризма передних отделов артериального круга большого мозга подвергается нейрохирургическому или консервативному лечению.
Прогноз серьезный. Имеют значение характер поражения хиазмы, своевременное распознавание и правильное лечение.
Хиазмальный синдром. Признаки хиазмального синдрома
Хиазмальный синдром. Признаки хиазмального синдрома
Хиазмальный синдром описан при оптикохиазмальных арахноидитах, опухолях хиазмальной области, интракраниальной гипертензии. В последнем случае сдавление хиазмы происходит растянутым дном III желудочка. Данный механизм может иметь место и при опухолях задней черепной ямки. При поражении хиазмы обычно прослеживается резкая разница в остроте зрения левого и правого глаза. Она объясняется неравномерным страданием перекреста зрительных нервов. Снижение зрения чаще развивается постепенно, медленно, что в значительной степени зависит от расположения очага по отношению к хиазме и его природы. Для хиазмального синдрома характерно выпадение гетеронимных полей зрения. Это объясняется сдавлением перекрещенных волокон, идущих от носовых половин сетчатки, или неперекрещенных - от височных половин.
В последнем случае процесс сдавливает хиазму снаружи и с двух сторон. Выпадение полей зрения отличается асимметричностью. Можно наблюдать полную слепоту со стороны одного глаза и выпадение поля зрения - на другом. Важным подспорьем для топической диагностики в этом случае служит преобладание височного дефекта поля зрения. При расположении очага кпереди от хиазмы, например, при опухоли бугорка турецкого седла, в первую очередь страдают перекрещенные волокна папилломакулярного пучка, что проявляется в появлении скотом в битемпоральных полях зрения. По мере прогрессирования процесса они переходят в битемпоральную гетеронимную гемианопсию. Уже рана проявляется снижение зрения на один глаз, вплоть до полной слепоты. Это связано со сдавлением одного из зрительных нервов растущей опухолью. При компрессии хиазмы сзади динамика выпадения полей зрения та же, но снижение зрения развивается поздно, грубые выпадения остроты зрения редки.
В хиазме перекрещенные волокна от верхних половин сетчатки располааются в ее верхних отделах, от нижних - в нижних. В связи с этим при процессах, сдавливающих хиазму снизу, в первую очередь страдают перекрещенные волокна от нижних отделов сетчатки. В силу этого на начальных этапах процесса у больного обнаруживается верхняя квадрантная гетеронимная височная гемианопсия, которая в дальнейшем переходит в полную битемпоральную гемианопсию, а при сдавлении и латерально расположенных неперекрещенных волокон - в слепоту. При сдавлении хиазмы сверху наблюдается обратная динамика выпадения полей зрения - от нижней квадрантной гемианопсии до полной битемпоральной. При некоторых вариантах повреждения хиазмы в первую очередь страдает цветоощущение, и связи с чем при подозрении на опухоль гипофиза, краниофарингиому необходимо проверять поля зрения на цвета.
У большинства больных с хиазмальным синдромом имеет место битемпоральнoe сужение полей зрения (до 40°- 60°). В основе этого лежит частичное поражение перекрещенных волокон хиазмы, связанных с носовыми половинами сетчатки. При вовлечении в процесс и неперекрещенных волокон поле зрения оказывается суженым по всем меридианам, что создает впечатление концентрического сужения полей зрения и делает диагностику хиазмального синдрома весьма затруднительной. Дифференциальную диагностику в этом случае приходится проводить с концентрическим сужением полей зрения при неврите или ретробульбарном неврите. Однако, для поражения хиазмы характерным является преобладание сужения полей зрения с височных сторон. Именно это, а также относительная сохранность остроты зрения, отсутствие изменений на глазном дне или простая атрофия соска зрительного нерва будут свидетельствовать в пользу хиазмального синдрома.
Биназальная гемианопсия наблюдается при сдавлении хиазмы снаружи и является весьма редким дефектом полей зрения. Она описана при аневризме супраклиноидной части внутренней сонной артерии, при опухоли, располагающейся сбоку от зрительного перекреста и постепенно сдавливающей его по направлению кнутри. При этом вначале наблюдается назальная, а затем биназаальная гемианопсия.
Для хиазмального синдрома характерно несоответствие остроты зрения картине глазного дна - часто при значительной амблиопии изменения на глазном дне отсутствуют. По мере развития нисходящей дегенерации зрительного нерва у больных на глазном дне начинает регистрироваться первичная атрофия сосков зрительного нерва. Изменения на глазном дне отличаются асимметричностью. При этом может наблюдаться полное или частичное (височных половин) побледнение сосков зрительных нервов. Застойные соски зрительных нервов при хиазмальном синдроме встречаются в виде исключения. Это объясняется тем, что атрофия сосков зрительных нервов при хиазмальном синдроме опережает развитие интракраниальной гипертензии.
Изменение зрительного нерва при хиазмальном синдроме у больных с аденомой гипофиза по результатам оптической когерентной томографии
Актуальность. Аденома гипофиза, увеличиваясь в размере, растет вверх по направлению к зрительному пути на основании мозга: к хиазме и интракраниальному отрезку зрительных нервов – интра-супраселлярный рост. Супраселлярный рост опухоли приводит к развитию хиазмального синдрома.
Хиазмальный синдром включает в себя битемпоральные дефекты поля зрения и побледнение дисков зрительных нервов по типу первичной нисходящей атрофии.
Метод оптической когерентной томографии (ОСТ) неинвазивный, бесконтактный, с высокой разрешающей способностью, позволяющий в реальном времени визуализировать морфологическое строение зрительного нерва и сетчатки и количественно исследовать толщину слоя нервных волокон и нейроэпителия.
Цель. Изучить изменение зрительного нерва и сетчатки при хиазмальном синдроме у больных с аденомой гипофиза по результатам оптической когерентной томографии.
Материал и методы. В федеральном центре нейрохирургии г. Тюмени за период с декабря 2011 г. по январь 2013 г. с диагнозом аденомы гипофиза на приеме у врача-нейроофтальмолога обследовано 456 пациентов, из которых 311 женщин, 145 мужчин, в возрасте от 8 до 77 лет. Пациентам был выполнен классический офтальмологический осмотр, компьютерная периметрия (Humphrey Field Analyzer – модель 745), оптическая когерентная томография (ОСТ) (Cirrus™ HD-OCT модель 4000).
Исследования поля зрения более чувствительны на цвета и поначалу их можно было выявить только с помощью цветных объектов, красного и зеленого (гипопсия на цвета – выявлена у 98 пациентов (21,5%)). Появление дефектов в верхних височных квадрантах поля зрения указывает на проявление начального хиазмального синдрома (156 больных –34,2%). По мере роста опухоли усугублялись битемпоральные дефекты поля зрения, и начальный хиазмальный синдром переходил в развернутый хиазмальный синдром с полным или почти полным выпадением височных половин поля зрения (101 пациент –22%); проявление центральных или парацентральных скотом – у 28 исследований (6%), гомонимная трактусовая гемианопсия выявлена у 15 чел. (асимметричный хиазмальный синдром) – 3,3%. У 58 (12,7%) исследуемых нарушений в полях зрения не было выявлено – начальный этап развития заболевания без воздействия на хиазму. Сканирование при помощи ОСТ осуществлялось с применением протоколов диска зрительного нерва и толщины слоя нервных волокон с диаметром 3,4 мм перипапиллярного отдела. Анализ результатов проводили с помощью протокола анализа диска зрительного нерва и карты толщины слоя нервных волокон сетчатки.
Результаты. По данным ОСТ у пациентов с хиазмальным синдромом (n=156) в разной степени выраженности выявлено истончение слоя нервных волокон в перипапиллярном отделе сетчатки преимущественно в 95,5% в височном квадранте (до 39-40 мкр), затем в нижнем и верхнем квадрантах (до 50-51 мкр) и истончение нейроэпителия в макулярной зоне сетчатки (до 220 мкр). Толщина слоя нервных волокон сетчатки достоверно коррелирует с изменениями поля зрения. Степень изменений по результатам ОКТ варьировала в зависимости от выраженности проявления хиазмального синдрома. В ряде случаев истончение слоя нервных волокон по данным ОСТ было выявлено до формирования дефектов поля зрения (n=26; 11,7%).
Вывод. Оптическая когерентная томография позволяет выявить самые незначительные изменения в зрительном нерве, не диагностируемые клинически, что определяет возможность применения метода для первичной диагностики и динамического наблюдения хиазмального синдрома у больных с аденомой гипофиза.
Хиазмальный синдром

Те или иные патогенетические механизмы приводят к развитию атрофии нервных волокон хиазмы, что проявляется развитием хиазмалъного синдрома с типичными поражениями поля зрения.
Схематически различают шесть форм хиазмального синдрома — в зависимости от характера и локализации патологического процесса, воздействующего на хиазму.
Первая классическая форма хиазмального синдрома обусловлена поражением медиальной части перекреста зрительных нервов и характеризуется битемпоральной гемианопсией с четкой линией раздела. В начальных стадиях процесса может отмечаться первоочередное выпадение верхне-наружных квадрантов (в случаях давления опухоли снизу — например, при опухолях гипофиза) или нижне-наружных (при опухолях III желудочка, расширении оптического кармана III желудочка, давящих на дорсальные участки хиазмы).
Вторая классическая форма обусловлена сдавлением латеральных участков хиазмы склерозированными внутренними сонными артериями, реже — парасагитальными менингиомами, воспалительными швартами и проявляется биназальной гемианопсией.
Третья форма — латеральный прехиазмальный синдром — обусловлена поражением зрительного нерва в области перехода его в хиазму и переднего колена хиазмы опухолевым, воспалительным или сосудистым процессом; в случае сдавления наружной части зрительного нерва проявляется первоначальным выпадением поля зрения с носовой стороны, а также с височной стороны, если сдавливается внутренняя часть нерва. При этом рано возникает депрессия центральной зоны поля зрения, свидетельствующая о поражении папилломакулярного пучка. В поле зрения другого глаза обнаруживают выпадение в верхне-наружном квадранте, а при развитии процесса — всей наружной половины. На стороне локализации процесса в развитой стадии может наступить слепота.
Четвертая форма — медиальный прехиазмальный синдром — обусловлена поражением передне-нижних отделов хиазмы и характеризуется выпадением поля зрения в верхне-наружных квадрантах; наблюдается при опухолях гипофиза, аневризме внутренней сонной артерии.
Пятая форма — ретрохиазмальный латеральный синдром — обусловлена поражением зрительного тракта в области выхода его из хиазмы. Вначале заболевания появляется гомонимная гемианопсия. В развитой стадии с вовлечением в процесс перекрещенных волокон от верхне-носового квадранта сетчатки второго глаза, идущих в заднем колене хиазмы, отмечается выпадение нижне-височного квадранта в поле зрения этого глаза.
Шестая форма — ретрохиазмальный медиальный синдром — обусловлена поражением задне-медиальных отделов хиазмы и встречается преимущественно при опухолях головного мозга, а именно при опухолях гипофизарной области основания мозга и височной доли, при воспалительных процессах мозговых оболочек на основании мозга (базилярные сифилитические менингиты), при оптохиазмальном арахноидите и редко — при сахарном диабете и множественном склерозе. В ранней стадии заболевание проявляется центральными скотомами, имеющими битемпоральный характер, и периферическим ограничением поля зрения в нижне-наружных квадрантах. По мере развития процесса периферические выпадения увеличиваются и часто сливаются с центральными скотомами. Характерно, что при сдавлении волокон хиазмы опухолью или аневризмой дефекты развиваются медленно, а после устранения причин в ранних стадиях болезни могут уменьшиться и исчезнуть. Воспалительные процессы обусловливают большую изменчивость дефектов поля зрения, сопровождаются динамическими, часто меняющимися («флюктуирующими» и «прыгающими») скотомами.
Хиазмальный синдром характеризуется триадой симптомов: битемпоральная гемианопсия, снижение остроты зрения (одно- или двустороннее) и атрофия зрительных нервов.
Чаще всего типичный хиазмальный синдром наблюдается при аденомах гипофиза. Хотя при гормонально-активных аденомах гипофиза нередко первыми симптомами, приводящими больного к врачу, являются эндокринные нарушения, однако в 70 % случаев больные впервые обращаются к офтальмологу из-за ухудшения зрения. Нарушения зрения не являются ранним симптомом заболевания, так как зрительные расстройства проявляются уже в стадии распространения аденомы из супраселлярной области на хиазму. Поэтому вся ответственность за правильный диагноз и, следовательно, за своевременность хирургического лечения лежит в таких случаях на офтальмологе.
Типичный или атипичный хиазмальный синдром может развиваться также при краниофарингиомах, менингиоме бугорка турецкого седла и ольфакторной доли.
Хиазмальный синдром слагается из ряда характерных симптомов, возникающих в результате воздействия различных патологических процессов на область частичного медиального перекреста нервных волокон обоих зрительных нервов. Типичная форма хиазмального синдрома заключается в первичной простой нисходящей атрофии зрительных нервов и выпадениях в полях зрения по типу битемпоральной гемианопсии с четкой линией раздела.
Односторонняя атрофия зрительного нерва, которая сочетается с дефектом в височной половине поля зрения другого глаза, является одним из вариантов хиазмального синдрома.
Необходимо иметь в виду, что типичная форма хиазмального синдрома развивается не в ранние сроки возникновения болезни, а в более поздние, через месяцы и даже годы после возникновения заболевания, что характерно для опухолей хиазмально-селлярной области. Поэтому основная задача офтальмологов и нейроофтальмологов — выявление ранних признаков поражения хиазмы еще до развития нисходящей простой атрофии зрительных нервов. Тщательное исследование полей зрения в ранние периоды развития заболевания имеет большое значение для правильной диагностики. Вместе с тем глазное дно в течение длительного времени может оставаться нормальным, несмотря на понижение зрения и изменения полей зрения. Одни глазные симптомы не являются основными для дифференцировки отдельных форм заболеваний хиазмы. Изменения полей зрения при заболеваниях хиазмы могут быть разнообразными. Однако нет таких изменений полей зрения, которые были бы характерны только для отдельных определенных заболеваний хиазмы. По срокам развития хиазмального синдрома и длительности течения заболевания определяют раннюю, развитую и позднюю стадии.
В клинической картине заболевания различают типичные и атипичные формы хиазмального синдрома. Каждая из этих форм может быть диагностирована в ранней, развитой и поздней стадиях.
Типичный хиазмальный синдром в ранней стадии характеризуется небольшим снижением остроты зрения обоих глаз. Глазное дно чаще всего остается нормальным, иногда отмечается незначительное побледнение одного или обоих дисков зрительных нервов. При исследовании полей зрения обнаруживаются его дефекты в виде относительных и абсолютных гемианопических скотом, ограничение в верхненаружных квадрантах. Развитая стадия типичного хиазмального синдрома характеризуется первичной нисходящей атрофией зрительных нервов с выраженным снижением остроты зрения и битемпоральной гемианопсией. В поздней стадии развития типичного хиазмального синдрома острота зрения на оба глаза снижается до нескольких сотых, поле зрения сохраняется только в виде узких участков в носовых половинах. На глазном дне определяется выраженная атрофия зрительных нервов обоих глаз.
Атипичные формы хиазмального синдрома трудно диагностируются, но встречаются довольно часто. При этих формах в ранней стадии острота зрения снижается в одном глазу по типу ретробульбарного неврита с возникновением центральных и парацентральных относительных и абсолютных скотом. В более поздние сроки развивается Нисходящая простая атрофия зрительного нерва. Острота зрения продолжает снижаться без каких-либо характерных дефектов в поле зрения. И только через несколько месяцев или даже лет, что характерно для опухолей хиазмально-селлярной области, начинает ухудшаться зрение другого глаза. Это характеризует период, когда заболевание переходит в следующую фазу — развитую стадию. В этой стадии в поле зрения лучшего глаза нередко выявляются характерные выпадения в виде темпоральных гемианопсии, выпадений в верхненаружном квадранте и другие формы выпадения в поле зрения. Однако иногда этих характерных дефектов не бывает совсем. Затем процесс переходит в позднюю стадию зрительных расстройств с симптоматикой, очень близкой к аналогичной стадии при типичном хиазмальном синдроме.
Следует всегда иметь в виду, что, помимо офтальмологических данных, клиническая картина болезни при хиазмальном синдроме характеризуется многими сопутствующими симптомами общесоматического, неврологического, эндокринологического, обменного и другого характера.
Читайте также:
