Хроническая внематочная беременность. Сочетанная маточная и внематочная беременность
Добавил пользователь Alex Обновлено: 29.01.2026
Внематочная беременность - это имплантация оплодотворенной яйцеклетки вне полости матки. Основной локализацией являются маточные трубы (98% случаев эктопической беременности), другие локализации (яичники, шейка матки, брюшная полость) встречаются в 1% случаев. Частота встречаемости внематочной беременности составляет примерно 20 на 1000 беременностей. Поздно диагностированное внутрибрюшное кровотечение, возникающее при внематочной беременности, может стать причиной смерти женщины.
Факторы риска развития внематочной беременности
- Ранее перенесенная внематочная беременность,
- бесплодие в анамнезе,
- применение индукторов овуляции,
- использование внутриматочных контрацептивов,
- перенесенные воспалительные заболевания половых органов, особенно, сальпингит в анамнезе.
Клинические симптомы внематочной беременности:
- задержка менструации или более скудный характер последней менструации,
- ациклические кровянистые выделения из п\путей,
- односторонняя или генерализованная боль в животе,
- обмороки и болезненность при пальпации передней брюшной стенки,
- возможны бледность кожных покровов, шок, потливость, снижение артериального давления.
Диагностика внематочной беременности
- Уровень b-ХГЧ более 150МЕ/л и отсутствие плодного яйца в полости матки при трансвагинальном УЗИ малого таза.
- Нарастание b-ХГЧ менее 66% за каждые 48 часов указывает на возможность внематочной беременности
- Наличие признаков внутрибрюшного кровотечения в сочетании с признаками беременности.
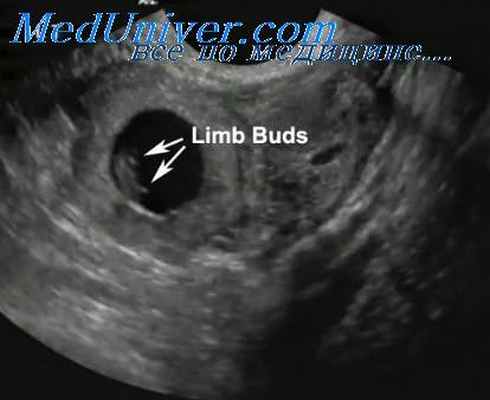
- Определение по данным УЗИ малого таза плодного яйца с сердцебиением вне полости матки.
Лечебная тактика при внематочной беременности
Хирургическое лечение является основным методом лечения внематочной беременности. Общепринятым является проведение экстренного лапароскопического или лапаротомического вмешательства при подозрении на внематочную беременность (в зависимости от клинической ситуации).
- сальпингоэктомия - удаление маточной трубы,
- сальпинготомия - линейное рассечение маточной трубы и удаление плодного яйца – (с сохранением маточной трубы).
Сальпингоэктомия является радикальным решение проблемы внематочной беременности и её осложнений. Сальпинготомия предполагает тщательный клинический и лабораторный контроль за уровнем ХГЧ в послеоперационном периоде. Так как нельзя исключить вероятность персистенции хориона, которая приводит к повторному хирургическому вмешательству с удалением поврежденной трубы.
Медикаментозная терапия внематочной беременности не нашла широкого распространения. С лечебной целью к эктопированному плодному яйцу под УЗ-контролем подводят метотрексат, простогландины или гипертонический раствор, что приводит к гибели и обратному развитию плодного яйца. Производится динамический контроль ХГЧ. При отсутствии снижения этого показателя или при его нарастании показано оперативное лечение.
Внематочная беременность и ее УЗ-диагностика. Авторы статьи: Байрашева Асия Абдрахмановна, Ганиева Наталья Юрьевна.

Несмотря на значительный научный и технический прогресс, в настоящее время проблема внематочной беременности продолжает оставаться актуальной. Это связано с тем, что материнская смертность при несвоевременном установлении диагноза велика: внутреннее кровотечение и шок развиваются быстро. Поэтому корреспонденты журнала обратились за комментарием к врачу высшей категории медицинского центра «Здоровье семьи» Байрашевой Асие Абдрахмановне:
– Асия Абдрахмановна! Вы, врач с большим клиническим опытом, расскажите нам пожалуйста о том, что такое внематочная беременность и чем она опасна. – Начну с того, как происходит в организме женщины оплодотворение. В большинстве случаев, и это норма, зрелая яйцеклетка после овуляции может быть оплодотворена, еще находясь в маточной трубе, и образовавшееся в результате этого плодное яйцо беспрепятственно проходит канал трубы, достигает полости матки, где и прикрепляется к эндометрию. У женщины возникает маточная беременность. Нередко, однако, оплодотворенное яйцо может прикрепиться где-либо на своем пути, не достигая матки, и тогда возникает внематочная беременность – аномалия, встречающаяся не только у людей, но и у некоторых животных. Например, сперматозоид может проникнуть через разрыв фолликулярной стенки и оплодотворить яйцеклетку еще находящуюся в яичнике, образовавшееся плодное яйцо остается в яичнике и такая беременность называется внематочной (яичниковой). Также образовавшееся плод ное яйцо может прикрепиться где-либо в брюшной полости, и такая беременность называется внематочной (брюшной). Наконец, оплодотворенная яйцеклетка может застрять в любом отрезке трубного канала, что вызовет внематочную (трубную) беременность, либо справа, либо слева. Таким образом, любая беременность, развивающаяся вне матки, называется внематочной. Различают три основные формы внематочной беременности: – яичниковая, – абдоминальная, – трубная. Следует отметить, что чаще всего встречается трубная внематочная беременность. В трубе имеется три анатомических отдела: межуточная часть, перешеек, воронка. В большинстве случаев трубная внематочная беременность развивается в области перешейка и воронки, там, где имеются естественные сужения труб. Главная роль происхождения внематочной беременности принадлежит воспалительным процессам в трубах (сальпингитам), чаще всего вызванными заболеваниями, передающимися половым путем, туберкулезом гениталий и другими возбудителями. Воспалительный процесс вызывает отек слизистой оболочки трубы, вследствие чего трубный канал сужается, но при этом остается проходим для сперматозоидов, но непроходимым для оплодотворенной яйцеклетки, особенно в ближайшей к матке части трубы, где он и в норме настолько узок, что с трудом пропускает конский волосок. В очень редких случаях внематочная беременность возникает не по причине воспаления, а в результате инфантилизма (недоразвитая или короткая труба), а также в результате врожденной аномалии в виде добавочной трубы. Стенка трубы, в отличие от стенки матки представляет собой неблагоприятную почву для развития плодного яйца. Как правило, неизбежным исходом трубной беременности является разрыв плодовместилища (от 4 до 12 недель). С разрывом плодовместилища плод гибнет. При разрыве стенки трубы общее состояние женщины резко ухудшается, могут возникнуть боли в животе, головокружение, рвота, обморок. При самом неблагоприятном исходе больная может погибнуть раньше, чем ей будет оказана соответствующая оперативная помощь. Поэтому на первый план выступает ранняя диагностика внематочной беременности (при ранней задержке менструации до 10 дней – определение ХГЧ теста, а после 10 дней задержки – проведение УЗИ). Лечение внематочной беременности подразделяется на оперативное и консервативное и заключается в остановке внутрибрюшного кровотечения оперативным путем, восстановление нарушенных гемодинами ческих показателей и при необходимости реабилитации репродуктивой функции. При установлении, как прерванной, так и прогрессирующей внематочной беременности проводят экстренную операцию. Часто при трубной беременности удаляют трубу, однако, в некоторых случаях при соответствующих условиях для сохранения репродуктивной функции, выполняют органосохраняющие операции: выдавливание плодного яйца, разрез маточной трубы в месте расположения плодного яйца с последующим его удалением (при небольших размерах плодного яйца), резекцию сегмента маточной трубы. Показанием к удалению трубы служат повторная беременность в маточной трубе, подвергавшаяся ранее консервативному лечению, рубцовые изменения в маточной трубе, нежелание иметь беременность в дальнейшем, разрыв маточной трубы, диаметр плодного яйца более 3 см. Пациентки, перенесшие оперативные вмешательства в связи с внематочной беременностью, нуждаются в дальнейшем восстановлении менструальной и генеративной функции. После операции почти у половины женщин наблюдаются нейроэндокринные и вегетососудистые расстройства, а в последующем возникает бесплодие, возрастает риск повторной внематочной беременности. Реабилитационные мероприятия заключаются в назначении антибактериальной терапии для профилактики воспалительного процесса, физиотерапевтических процедур, уменьшающих возможность образования спаек в малом тазу, а также в приеме препаратов железа и витаминов. Немаловажное значение после операции придается контрацепции, предпочтительно комбинированными оральными контрацептивами. Длительность предохранения от беременности не должна быть менее 6 месяцев. В качестве консервативной терапии применяют препараты, рекомендованные только врачом, однако этот метод часто сопровождается осложнениями и может завершиться операцией. В заключение хочу напомнить нашим дорогим женщинам, как важно любить и знать себя, помнить, что Вы не просто человек, но и прекрасный сосуд, в котором зарождается и зреет новая жизнь. Берегите себя, а мы будем помогать Вам нашим профессионализмом.
А вот диагностика внематочной беременности не всегда бывает легким делом даже для опытного врача. Обо всем подробнее узнаем на консультации у врача высшей категории ультразвуковой диагностики медицинского центра «Здоровье семьи» Ганиевой Натальи Юрьевны.
Внематочная беременность – одно из самых коварных гинекологических заболеваний требующее немедленного оказания медицинской помощи. Внематочная беременность часто характеризуется стертостью клинических проявлений, поэтому актуальным является ее своевременная диагностика. Трансвагинальное УЗИ занимает важное место при диагностике этого заболевания.
Возможны три варианта лечения внематочной беременности:
- прогрессирующее
- прервавшееся (по типу трубного аборта или разрыва трубы)
- неразвивающееся
- Выявление внематочной беременности. Диагностика.
Обследование начинается с ультразвукового исследования и анализа крови на ХГ (хорионический гонадотропин – гормон, об разующийся оболочками плода с самых ранних сроков беременности). На повышении ХГ, отсутствии по данным УЗИ, плодного яйца в полости матки, а тем более, обнаружении его в расширенной маточной трубе, основывается диагностика внематочной беременности.
При абдоминальном УЗИ плодное яйцо в матке удается обнаружить на сроке 5–6 недель беременности, а при влагалищном УЗИ – на сроке с 3-х недель беременности. В 10% случаев внематочной беременности ошибочные результаты связаны с тем, что за плодное яйцо в полости матки принимают скопление жидкости или сгустки крови. При проведении УЗ исследования у пациентов с подозрением на внематочную беременность необходимо последовательно осматривать полость матки, придатки и позадиматочное пространство. При прогрессирующей внематочной беременности возможна визуализация плодного яйца с живым эмбрионом (или без него) в области придатков матки. При прервавшейся внематочной беременности можно определить умеренное увеличение размеров матки, гравиарное утолщение эндометрия, наличие ложного плодного яйца в полости матки, свободную жидкость в позадиматочном пространстве и образования в области придатков. В последние годы для диагностики внематочной беременности стало использоваться цветное доплеровское исследование, которое может оказать существенную помощь в диагностике этого серьезного состояния.
- Ультразвуковое доплеровское исследование. Этот метод определения состояния здоровья ребенка может оказаться полезным в некоторых особых случаях. Доплеровское ультразвуковое исследование может применяться для измерения количества крови, протекающей через пупочную артерию (основной кровеносный сосуд в пуповине, через который доставляются питательные вещества и кислород из плаценты к ребенку). Если сделать это исследование просто в штатном порядке, это не улучшит общее состояние здоровья ребенка. Однако, когда делается обследование женщин, у которых высокое кровяное давление, или детей с внутриматочным ограничением роста, то ультразвуковое доплеровское исследование может очень точно определить, у каких детей возможен высокий риск появления проблем во время родовой деятельности и родов. (Эти дети в любом случае относятся к группе высокого риска из-за высокого кровяного давления или ограничений в развитии, но, чтобы ультразвуковое доплеровское исследование свело этот риск к нулю, до этого еще далеко.) Рождение детей, относящихся к группе риска, сразу же после доплеровского исследования, как было установлено, уменьшает количество смертей среди новорожденных и уменьшает количество разных других осложнений.
Вы можете записаться на услугу или получить более подробную информацию, по телефону:
Хроническая внематочная беременность. Сочетанная маточная и внематочная беременность
Хроническая внематочная беременность. Сочетанная маточная и внематочная беременность
Так называемая «хроническая» или «старая» внематочная беременность формируется при разрыве стенки трубы с последующим образованием вокруг нее гематомы. В результате этого может возникать воспалительная реакция брюшины малого таза, что приводит к развитию спаечного процесса. При ультразвуковом исследовании «старая» внематочная беременность имеет вид округлого образования солидного строения, рядом с которым будет определяться гидро- или пиосальпинкс. При данном виде внематочной беременности нередко происходят некротические изменения тканей трофобласта, в связи с чем ХГ в крови будет не определяться или иметь низкий уровень.
Несмотря на то что обнаружение маточной беременности при эхографическом исследовании, как правило, исключает внематочную, нельзя не принимать во внимание возможность ее наличия, особенно если пациентке проводилась процедура стимуляции овуляции. Частота развития сочетанной маточной и внематочной беременности весьма не высока и составляет по данным различных источников от 1 : 2000 до 1 : 30 000 родов. Известно, что в целом у женщин, которых лечили от бесплодия путем стимуляции овуляции, отмечается более высокая частота возникновения эктопической беременности.
Внематочная беременность может сочетаться с другими образованиями придатков. Так, мы выявляли у пациенток сочетание ее с тератомами и цистаденомами яичников, а также миомами матки с субсерозной локализацией одного из узлов.
Могло ли оказывать влияние на возникновение внематочной беременности наличие данных образований, является спорным вопросом, однако нельзя отрицать тот факт, что теоретически они могут служить причиной изменения хода трубы и ее расположения относительно угла матки.
Трансвагинальная эхография особенно эффективна для дифференцирования желтого тела, которое имеется в яичнике при внематочной беременности. При обычном ультразвуковом обследовании оно имеет вид гипоэхогенного образования, расположенного в одном из полюсов яичника, хотя в некоторых случаях могут встречаться другие варианты его эхографической картины. При допплерометрии будет регистрироваться низкорезистентный кровоток с высокими скоростями потока в диастолу. От гидросальпинкса трубная беременность дифференцируется благодаря различиям при оценке формы и расположения выявленного образования.
Затруднения при определении точной области локализации эктопически расположенного плодного яйца могут возникать в тех случаях, когда в области придатков на этой стороне у пациентки имеется тубоовариальное образование.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Внематочная беременность

Внематочная беременность – серьезная гинекологическая патология с высокой вероятностью развития тяжелых осложнений, которая характеризуется прикреплением плодного яйца за пределами полости матки. Встречается у женщин любого репродуктивного возраста.
Внематочная беременность – серьезная гинекологическая патология с высокой вероятностью развития тяжелых осложнений, которая характеризуется прикреплением плодного яйца за пределами полости матки. Встречается у женщин любого репродуктивного возраста.
Различается внематочная беременность по месту крепления яйцеклетки.
Чаще у женщин наблюдается трубная беременность – в 98% случаев от всех внематочных беременностей.
На втором месте яичниковая беременность -1% и абдоминальная (брюшная беременность), которой также отводится 1%.
Опасна внематочная беременность разрывом фаллопиевой трубы и внутрибрюшным кровотечением, поэтому данное состояние требует неотложной медицинской помощи.
Без своевременного лечения внематочная беременность заканчивается летальным исходом.
Что такое внематочная беременность
Эктопическая (внематочная) беременность – это всегда патологический процесс, во время которого яйцеклетка внедряется в ткани маточной трубы. Реже в брюшную полость или яичник.
Как отмечают специалисты частного родильного дома «Лелека», данная патология – это частое явление и относится к главным причинам женской смертности в первом триместре беременности.
Изначально внематочная беременность развивается, как физиологический процесс и «подвох» самостоятельно распознать трудно.
В ампулярном отделе фаллопиевой трубы происходит слияние яйцеклетки со сперматозоидом. После чего (в нормальном состоянии) оплодотворенная яйцеклетка (зигота) продвигается в полость матки при помощи реснитчатого эпителия и мышечных сокращений самой трубы. Этот путь занимает около 1 недели.
После попадания эмбриона в матку, происходит его прикрепление к эндометрию, с дальнейшим развитием на протяжении 9 месяцев.
При трубной беременности этот процесс нарушается; зигота застревает в маточной трубе и не попадает в полость матки.
Более того, фаллопиева труба может «вытолкнуть» яйцеклетку в обратную сторону (брюшную полость или яичник).
Где и происходит патологическое развитие беременности.
Причины возникновения внематочной беременности
Основная этиология внематочной беременности – непроходимость фаллопиевых труб, которая возникает вследствие:
- Аномального строения маточных труб.
- Воспалительных процессов.
- Дисбаланса женских половых гормонов.
- Оперативных вмешательств в анамнезе.
- Нарушения иннервации тканей фаллопиевых труб (недостаток нервных волокон негативно сказывается на транспортной функции трубы).
Причиной внематочной беременности также могут быть хронические воспалительные заболевания малого таза, матки или яичников, включая:
- Длительное использование внутриматочной спирали;
- Наличие спаек, синехий;
- Частое спринцевание влагалища;
- Проведение ЭКО;
- Наличие внематочной беременности в анамнезе.
Реже возникают другие провоцирующие факторы, как например рак придатков, матки, поликистоз яичников и т.д.
Мнение эксперта частного роддома «Лелека»:
«Все в организме взаимосвязано, поэтому любую даже самую «отдаленную» патологию необходимо контролировать у врача и проводить своевременное лечение.
Например, острый аднексит. На первый взгляд, кажется, что это заболевание «касается» только придатков, однако данная патология начинается с попадания инфекции именно в маточные трубы. Поэтому, второе название аднексита – сальпингоофорит (воспаление маточных труб и яичников).
Если халатно отнестись к своему здоровью и вовремя не вылечить воспаление, оно очень быстро перейдет в хроническую форму.
В результате нарушится секреторная деятельность фаллопиевых труб, образуются спайки, непроходимость маточных труб, и, как следствие общего патологического процесса, может развиться внематочная беременность».
Симптомы и признаки. Как определить
В интернете часто встречается суждение о том, что внематочная беременность имеет «яркую клиническую картину», да, для врача, но, не для пациентки.
Так как в данном случае, женщина может заподозрить что-то «неладное» только в критической ситуации (сильная боль, кровотечение и т.д.), а первые симптомы, как показывает практика ведущих гинекологов родильного центра «Лелека», обычно упускаются.
Потому что трубная беременность на раннем этапе зачатия, имеет идентичные симптомы нормальной, физиологической беременности.
Среди которых:
- Ноющая боль внизу живота.
- Задержка месячных.
- Увеличение молочных желез.
- Тошнота, рвота.
- Наличие металлического привкуса во рту.
- Нестабильное эмоциональное состояние.
Что никак не позволяет самостоятельно отличить внематочную беременность от обычной.
Первые признаки внематочной беременности, на которые следует обратить внимание:
1. Выраженный болевой синдром.
Разной интенсивности и характера. Это могут быть тянущие боли внизу живота, схваткообразные, режущие или ноющие. В критическом случае (излитии крови в брюшину) боль иррадиирует в подложечную область, в прямую кишку и даже плечо. Также, могут быть болезненными мочеиспускание и акт дефекации.
При внематочной беременности может напоминать месячные, однако при патологии выделения будут скудными и продолжительными. Изредка – обильными.
Положительный/отрицательный симптом раздражения брюшины (Щеткина-Блюмберга) при трубной беременности, может определить только специалист.
Данные симптомы внематочной беременности - тревожный сигнал, который требует неотложной медицинской помощью.
И что мы видим в итоге?
То, что трубная беременность имеет не настолько «яркую» симптоматику, как обычно пишут, а даже наоборот.Так как первое время патология идеально «маскируется» под физиологическую беременность.
Поэтому если вы наблюдаете у себя хотя бы незначительное нарушение самочувствия, утреннюю тошноту, частое головокружение или непонятные боли внизу живота – нужно сразу обратиться к гинекологу.
В зависимости от локализации прикрепления зиготы (оплодотворенной яйцеклетки), выделяют следующие типы внематочной беременности:
Ампулярную
Самый распространенный вид внематочной беременности (возникает в 80% случаев от всех остальных патологических беременностей).
Истмическую
Истмическая беременность составляет около 12% случаев всех внематочных беременностей. Обычно заканчивается разрывом трубы в первые недели после зачатия, так как истмический сегмент – самая узкая часть фаллопиевых труб.
Фимбриальную
Фимбриальная внематочная беременность составляет около 5% случаев патологической беременности. Быстро заканчивается абортом.
Интерстициальную
Интерстициальная беременность составляет всего 2% случаев. Благодаря большой растяжимости миометрия, интерстициальная внематочная беременность может развиваться вплоть до 4 месяцев. Однако ее прерывание сопровождается обильным кровотечением, которое без своевременной помощи, приводит к гибели женщины.
Овариальную
Яичниковая беременность определяется после имплантации в полость фолликула, уже оплодотворенной яйцеклетки. Лечение заключается в удалении плодного яйца или клиновидной резекции яичника. Полное удаление придатка обычно не требуется.
Шеечную
Шеечная внематочная беременность развивается в 0,1% случаев, непосредственно в цервикальном канале матки. Основной симптом данного вида беременности – кровотечение, форма матки в виде песочных часов (на УЗИ). Утяжеляется шеечная беременность поздней диагностикой.
Брюшную
Брюшная беременность составляет 0,003% от всех случаев внематочной беременности. Разделяется на первичную и вторичную. Первый вариант - это имплантация зиготы в брюшной полости. Вторичная брюшная беременность формируется, когда зигота оказывается в брюшной полости после трубного аборта.
Каждый тип патологической беременности требует комплексного обследования и оперативного лечения.
Только ранняя и компетентная диагностика внематочной беременности (до разрыва маточной трубы) позволяет сохранить и жизнь пациентки, и ее фертильность.
Что особенно важно в молодом репродуктивном возрасте.
![Внематочная беременность: Причины, Симптомы, Диагностика, Лечение - блог родильного дома Leleka | Блог | Медиацентр]()
Диагностика внематочной беременности
Самостоятельно диагностировать внематочную беременность невозможно. Поэтому при первых подозрительных симптомах нужно обратиться к гинекологу чтобы исключить внематочную беременность.
Своевременная диагностика в родильном центре «Лелека» позволит предотвратить опасные осложнения патологической беременности и поможет женщине сохранить репродуктивное здоровье.
При подозрении на внематочную беременность назначается:
- УЗИ органов малого таза, брюшной полости (трансвагинальное УЗИ на 25% информативней абдоминального).
- Лабораторная диагностика на ХГЧ и содержание прогестерона.
При нормальной физиологической беременности бета-субъединицы ХГЧ удваиваются каждые 1,5 суток, а ближе к 6-й неделе - каждые вторые сутки. При внематочной беременности уровень ХГЧ увеличивается с меньшей скоростью, что и свидетельствует о патологии.
Касаемо прогестерона ситуация аналогична, при нормальном течении беременности в ранние сроки уровень прогестерона в крови определяется свыше 25 нг/мл, при внематочной беременности - меньше 5 нг/мл.
Данные исследования информативны только в комплексе, по одному анализу крови нельзя отличить внематочную беременность от гибели плода, например, так как и в первом и во втором случае уровень ХГЧ и прогестерона будет практически одинаковым.
Критерии, на основании которых гинеколог должен заподозрить внематочную беременность:
- Уровень ХГЧ в крови от 1000 до 2000 МЕ/л;
- Выраженный абдоминальный синдром (боли внизу живота, ригидность мышц);
- На УЗИ зигота в полости матки не визуализируется.
При сочетании с положительным результатом теста на беременность.
![Внематочная беременность: Причины, Симптомы, Диагностика, Лечение - блог родильного дома Leleka | Блог | Медиацентр]()
Лечение внематочной беременности
Лечение внематочной беременности только хирургическое. К нему прибегают, как при неосложненной внематочной беременности без кровотечения (в случае своевременной диагностики), так и при наличии кровотечения.
Если операция проведена до развития геморрагического шока, летальный исход маловероятен. При позднем хирургическом вмешательстве летальность составляет 16-30%.
К оперативным методам лечения внематочной беременности относится:
Это «золотой стандарт» современной гинекологии, который отличается малой травматичностью, минимумом болевых ощущений и коротким реабилитационным периодом. Операция проходит быстро в условиях дневного
стационара.
Применяется только на ранних этапах развития внематочной беременности. Представляет собой сегментарное удаление фаллопиевой трубы вместе с зиготой (оплодотворенной яйцеклеткой), с последующим восстановлением ее проходимости.
Сальпингэктомию выполняют при обширном повреждении маточной трубы.
Это классическое хирургическое вмешательство, которое применяется в случае нахождения зиготы в добавочном роге матки, при наличии выраженного спаечного процесса и обильном внутреннем кровотечении.
Выбор хирургического метода лечения внематочной беременности зависит от степени внутреннего кровотечения, срока беременности и места локализации эмбриона.
Экстирпацию матки проводят только в случае кровотечения при локализации плодного яйца в рудиментарном роге матке.
В частном родильном центре «Лелека» лечение внематочной беременности в 99% случаев выполняется при помощи лапароскопии.
Для оказания экстренной неотложной помощи у нас есть все необходимое:
- Личная лаборатория;
- Сверхточная инновационная диагностика;
- Лапароскопическое оборудование;
- Операционные;
- Реанимационное отделение;
- Комфортный стационар;
- Одноместные палаты и палаты класса «люкс».
И, конечно же, всегда к вашим услугам, ведущие гинекологи и хирурги родильного центра «Лелека», которые готовы прийти на помощь в любое время суток.
Осложнения
Развитие осложнений – это всегда следствие некорректной или несвоевременной медицинской помощи.
К осложнениям внематочной беременности относится:
- Сильное кровотечение (при позднем обращении за помощью часто заканчивается геморрагическим шоком, вплоть до летального исхода);
- Разрыв фаллопиевой трубы (провоцирует синдром «острого живота» и требует экстренного хирургического вмешательства);
- Удаление маточной трубы (может привести к бесплодию);
- Удаление матки (при обширном патологическом процессе, заканчивается 100%-й бесплодностью);
- Повторная внематочная беременность (возникает в 20% случаев).
Вот почему так важно вовремя обращаться к гинекологу. Только своевременная диагностика и правильное лечение помогут избежать разного рода осложнений и сохранить репродуктивные органы, что особенно важно для тех женщин, которые в будущем планируют беременеть.
Роддом «Лелека» - это современное лечебное учреждение, которое оказывает специализированную высококвалифицированную акушерско-гинекологическую и неонатологическую медицинскую помощь на уровне мировых стандартов.
К тому же, роддом "Лелека" - единственное медицинское учреждение в Украине, которое имеет Золотую медаль качества от аккредитационной комиссии Joint Commision International.
Беременность после операции
Если внематочная беременность была диагностирована на раннем этапе развития, с применением малоинвазивных методов лечения, шансы зачать и выносить здорового ребенка достаточно высокие. Несмотря на то, что у женщины, перенесшей внематочную беременность, также остается вероятность ее повторного развития.
Если женщина планирует беременность с наличием внематочной беременности в анамнезе – обязательно нужно проконсультироваться с гинекологом и пройти комплексную диагностику, во избежание неблагоприятных последствий.
Профилактика заболевания
Профилактика внематочной беременности должна включать:
- Своевременное лечение воспалительных, инфекционных патологий мочеполовой системы;
- Плановые осмотры у гинеколога;
- Применение гормональных препаратов и средств контрацепции строго под контролем врача.
К профилактике повторной внематочной беременности относятся все общие рекомендации, включая планирование следующей беременности не раньше, чем через 1 год после лечения.
Ведущие специалисты частного родильного центра «Лелека» настоятельно рекомендуют внимательно относиться к своему здоровью, не пренебрегать плановыми осмотрами у гинеколога и при малейших подозрениях – безотлагательно обращаться за медицинской помощью.
Внематочная беременность – это очень серьезная патология, которая достаточно часто протекает с осложнениями, и все потому, что женщины не обращают должного внимания на свое самочувствие.
Ранняя диагностика внематочной беременности – единственная возможность сохранить репродуктивные органы и в будущем (при желании) родить здорового ребенка.
Кроме этого, регулярные плановые осмотры у гинеколога позволяют вовремя определять разного рода воспалительные, инфекционные процессы и развитие других серьезных патологий.
Симптомы выкидыша на раннем сроке форум

Выкидыш всегда связан с тяжелыми последствиями для всего организма женщины и для ее репродуктивных органов в особенности, так же он отражается на семейной ситуации, нарушает рабочий график женщины. Неблагоприятный исход беременности требует больших душевных и физических затрат со стороны родителей. Поэтому обращение к врачам за выяснением причин проблемы составляет самый первый и правильный шаг на пути к рождению ребенка.
Любой грамотный гинеколог скажет, что проблему выкидыша можно решить. При грамотной подготовке к беременности и ее ведении в следующий раз у Вас будет благополучное завершение беременности. Большинство девушек после выкидыша впадают в крайность: принимают попытки скорее забеременеть снова. А если это удается, то выкидыш очень часто повторяется. А нужно дать организму отдохнуть 2-3 месяца, затем выявить и устранить причину. И только потом пробовать.
Причины выкидыша
Многие убеждены, что выкидыш происходят из-за падения, ушиба или другого какого-то физического потрясения. Любая женщина, у которой был выкидыш, может вспомнить, что незадолго до этого она или падала, или подняла что-то тяжелое. И уверена, что потеряла будущего ребенка именно из-за этого. Однако падают и поднимают тяжелое и те женщины, беременность которых прошла нормально. Большинство внезапных выкидышей происходит не поэтому. Причина в нарушениях самой беременности. Примерно половина выкидышей происходит по причине неправильного генетического развития плода, которое может быть наследственным или случайным. Милосердная природа, следующая во всем принципам естественного отбора, уничтожает неполноценный и нежизнеспособный плод. Но пугаться этого не стоит. То, что в одном зародыше оказался дефект, вовсе не означает, что и все остальные будут такими.
В другой половине выкидышей почти всегда виноват организм женщины. Они вызываются различными известными и неизвестными факторами, такими как: острые инфекционные заболевания, перенесенные в первом триместре беременности, плохая экология или тяжелые условия труда, чрезмерное психологическое или физическое напряжение, неправильное развитие матки, радиация, алкоголь, курение и некоторые виды лекарств.
Причины выкидыша на ранних и более поздних сроках могут различаться, хотя могут и совпадать. Самое главное — выяснить и устранить или компенсировать Вашу собственную причину невынашивания. Обнаружив причину, гинеколог подскажет, как избежать очередной потери.
В статистику выкидышей входит и «замершая беременность». Иногда так происходит, что зародыш погибает и задерживается в полости матки. Чаще всего этот факт выявляется на УЗИ. Погибший плод может начать разлагаться, а это, тем самым, приведет к отравлению материнского организма.
Врачи прибегают к хирургическому выскабливанию, которое связано с риском воспалений и осложнений. При таком выкидыше следующую беременность планируют после полного восстановления организма – не раньше года. За этот год придется выяснить причину замершей беременности и провести лечение.
Выкидыш на сроке до 6 недель
Основными причинами выкидыша на этом строке являются пороки развития самого эмбриона. Статистика гласит, что от 70-90 % эмбрионов имели хромосомные нарушения: они случайны и не возникнут при других беременностях. Возможно, вы приболели, принимали лекарства или были под воздействием иных вредных факторов. Судьба вас уберегла от ребенка с пороками развития.
Следует также учесть, что факт выкидыша еще не означает, что вы что-то потеряли. Так на сроке 7-8 недель обнаруживается отсутствие эмбриона в плодном яйце – «анэмбриония». Есть мнение, что в 80-90 % случаев выкидыши – это недиагностированные неразвивающиеся беременности.
Выкидыш на сроке от 6 до 12 недель
Выкидыш в этом периоде тоже считается ранним. Наиболее частыми его причинами являются:
Эндокринные нарушения
Эндокринные нарушения, когда яичники синтезируют недостаточно гормонов для удержания плода в утробе матери, либо увеличено количество мужских половых гормонов, – одна из наиболее распространенных причин невынашивания беременности и выкидыша.
Нарушение баланса гормонов в организме женщины с большой вероятностью может привести к прерыванию беременности на раннем сроке. При недостатке главного гормона прогестерона, вырабатываемого яичниками, это случается чаще всего. Еще одна гормональная проблема – повышение тонуса матки, провоцирующее изгнание плода.
Прогестерон обеспечивает подготовку слизистой матки к имплантации, и является гормоном сохранения беременности в первые месяцы. Если же зачатие происходит, зародыш не может должным образом закрепиться в матке. В итоге плодное яйцо отторгается. Но беременность можно спасти с помощью препаратов прогестерона при благовременном обнаружении этой проблемы.
Также причиной раннего выкидыша может быть избыток мужских половых гормонов, подавляющих выработку эстрогенов и прогестерона. Нередко, причиной повторяющихся выкидышей являются андрогены, влияющие на формирование и развитие беременности; так же гормоны щитовидной и железы надпочечников. Следовательно, изменение функции этих желёз может привести к выкидышу.
Недолеченные половые инфекции
Эту проблему необходимо решить еще до зачатия. Зачастую причиной выкидыша становятся инфекции, передающиеся половым путём: сифилис, трихомониаз, токсоплазмоз, хламидиоз, цитомегаловирусная и герпетическая инфекции. Их влияние на плод и течение беременности различно у каждой женщины и зависит от сроков инфицирования, активности микроорганизма, степени иммунной защиты и наличия других неблагоприятных факторов. В зависимости от ситуации они могут привести к формированию пороков развития плода, его внутриутробному инфицированию, фето-плацентарной недостаточности, выкидышу на ранних сроках или преждевременным родам. Инфицирование плода и поражение оболочки плода приводит к выкидышу. Во избежание этого, лечение инфекций стоит проводить до беременности. Применение терапии возможно и во время беременности по предписанию врача.
Вирусные инфекции и другие заболевания
К выкидышу могут привести любые заболевания, сопровождающиеся интоксикацией и повышением температуры выше 38 о С. Краснуха, грипп и вирусный гепатит – занимают лидирующую позицию в этом списке. На сроке 4-10 недель для беременности стать трагичной может и обычная ангина, более серьезный риск несет за собой пневмония. Пиелонефрит и аппендицит может вызвать ранние роды. Планируя беременность, обязательно нужно пройти медицинское обследование, чтобы выявить и пролечить очаги инфекций.
Крайне опасна во время беременности краснуха – она приводит к тяжелейшим порокам развития плода, поэтому заражение ею во время беременности является показанием для медицинского аборта.
Любое заболевание на фоне беременности может привести к нежизнеспособности зародыша. И организм путем выкидыша страхует вас от нежелательного потомства. При таком выкидыше следующая беременность имеет все шансы пройти благополучно.
Иммунные причины выкидыша
Иногда в крови беременной образуются антитела, враждебные плоду. Эту причину можно спрогнозировать и устранить заранее. Чаще всего конфликт возникает, когда эмбрион наследует положительный резус-фактор отца, а отрицательный резус-фактор организм матери отторгает чужеродные для него ткани эмбриона. Постоянный контроль титра антител и введение антирезусных иммуноглобулинов позволяет поддержать и сохранить беременность. При иммунном конфликте также используют препараты прогестерона для профилактики невынашивания плода, оказывающего в этом случае иммуномодулирующее действие.
Пониженный иммунитет
Пониженный иммунитет беременной также относится к иммунным причинам. Организм просто не в состоянии вырастить в себе новую жизнь. Вам нужно позаботиться о себе и восстановиться до следующего зачатия.
Анатомические причины выкидыша
Анатомические причины невынашивания – самые трудноразрешимые. Пороки развития матки – серьезное основание выкидыша. Иногда с этим приходится просто смириться.
Выкидыш на сроке от 12 до 22 недель
Такой выкидыш считается поздним. Причины его совпадают с причинами выкидышей на ранних сроках (анатомические, иммунные, инфекционные, эндокринные).
На таком сроке выкидыш случается еще и из-за истмико-цервикальной недостаточности – слабая шейка матки не может удержать плод и раскрывается. По этой причине выкидыш может произойти во 2-3 триместре. Истмико-цервикальная недостаточности наблюдается у 15,0-42,7% женщин, страдающих невынашиванием. Тщательное наблюдение за беременной позволяет вовремя выявить проблему и произвести хирургическую коррекцию шейки до наступления родов.
При истмико-цервикальной недостаточности существует только один метод лечения — это механическое сужение канала шейки матки. Для этого шейку либо зашивают, либо одевают на нее специальное кольцо. Однако последний метод менее эффективный, т.к. кольцо может легко соскальзывать с шейки, тогда оно уже не будет сдерживать процесс ее раскрытия.
После наложения швов, при необходимости, возможно применение антибиотиков и препаратов, нормализующих микрофлору влагалища. Обработку влагалища и контроль за состоянием швов проводят ежедневно в течение 5 дней. Швы снимают в 37-38 недель и при преждевременном начале родовой деятельности.
Истмико-цервикальная недостаточность может быть первичной (без видимых причин), может являться следствием абортов или гормональных нарушений (повышенного уровня андрогенов – мужских половых гормонов или их предшественников).
Выкидыш на сроке после 22-й недели
Рекомендуем Вам тщательно обследоваться на предмет невынашивания беременности, проверьте вышеперечисленные факторы. Кроме них причиной выкидыша может быть антифосфолипидный синдром, при этом организм женщины воспринимает ребенка, как нечто чужеродное и отторгает его. Это заболевание, как и другие перечисленные поддается коррекции, т.е. у Вас есть вполне реальные шансы выносить ребенка.
Выкидыши из-за нарушений гемостаза
Все вышеперечисленные причины составляют лишь 30-40%. До 70% выкидышей обусловлено нарушениями в системе свертываемости крови (гемостаза).
Нарушения свертывающей системы крови, приводящие к потере беременности, можно разделить на тромбофилические (повышенная свертываемость) и геморрагические (склонность к кровотечениям). Обе эти крайности опасны для плода. Различные нарушения, приводящие к формированию мелких тромбов приводят к тому что плод теряет достаточное кровоснабжение, нарушается развитие и плод отторгается.
Основные геморрагические изменения могут проявиться еще в детском возрасте в виде повышенной кровоточивости при порезах, удалении зубов, начале менструации. Но порой они заявляют о себе только при беременности и являются причиной выкидыша. Кровотечения на ранних сроках и отслойку хориона трудно остановить.
Вы можете и не догадываться, но непонятные головные боли, слабость, утомляемость, временное снижение обоняния или слуха могут оказаться симптомами нарушений в свертывающей системе крови.
При планировании беременности нужно пройти генетическое обследование и при необходимости начать лечение.
Желательно обследоваться на скрытые дефекты гемостаза даже тем, кто считает себя здоровым. Это позволит прогнозировать возникновение осложнений и предупредить потерю. Заранее начатая терапия позволяет предупредить выкидыш в 98% случаев. Если дефекты гемостаза обнаружились уже при беременности, сохранить ее бывает сложно.
Что делать после выкидыша?
Пока вы не поняли причину, она не испариться. В большинстве случаев, ответы лежат на поверхности. Позаботьтесь о своем здоровье и о своем будущем малыше.

Тян Оксана Александровна

Максимова Тамара Анатольевна

Заболотнова Ольга Валентиновна

Моисеева Алла Витальевна

Волкова Полина Дмитриевна

Постникова Надежда Анатольевна

Щелокова Елена Николаевна
Медикаментозный аборт – что происходит после приёма таблеток

Для прерывания беременности используются два вида препаратов. Первыми таблетками для медикаментозного аборта служат препараты на основе Мифепристона, принимаемые в дозировке 200 или 600 мг (1 или 3 таблетки). Затем через 1-2 сут. пациентке дается Мизопростол (400– 800 мкг).
Когда начинает действовать Мифепристон и что ощущает женщина в это время
Время, когда действует первая таблетка для медикаментозного аборта, может различаться. Иногда его действие уже начинает проявляться через 3-4 часа, а иногда – через 12 часов. Временной разброс воздействия обусловлен особенностями обмена веществ, которые у каждой женщины индивидуальны.
- Как правило, никаких негативных изменений самочувствия в первый день проведения медикаментозного аборта после не ощущается. Иногда могут беспокоить тянущая боль внизу живота и легкая тошнота.
- Пациентки, у которых наблюдался токсикоз, начинают ощущать его ослабление. Пропадают тошнота, рвота, боль в молочных железах, улучшается общее состояние. Это связано с прекращением развития беременности, которая отрицательно влияла на организм.
Зачастую при проведении медикаментозного аборта уже после приема первой таблетки наблюдаются кровянистые выделения, которые, как правило, не сопровождаются никакими субъективными жалобами. Это вполне объяснимо, поскольку лекарство вызывает только прекращение беременности и гибель эмбриона, который остается в маточной полости. Матка при этом не сокращается.
Поэтому очень часто после применения первых таблеток ничего нет. Переживать в этом случае не стоит — вслед за приемом Мизопростола выделения появятся, и плодное яйцо выйдет наружу.
Мизопростол – зачем его принимать и какие ощущения он вызывает
Через 2 дня после приема Мифепристона пациентке дается другой гормональный препарат – Мизопростол, вызывающий маточные сокращения. Его задача – отделить плодное яйцо от стенки матки и вывести его. Если этого не сделать, произойдет неполный аборт. Погибший эмбрион останется внутри матки, приведя к кровотечению и гнойному процессу.
Мизопростол принимается в дозировке 400 мкг. Его действие начинается достаточно быстро – у женщины появляются кровянистые выделения, которые усиливаются до интенсивности менструальных кровотечений. Иногда объем крови может быть больше, чем при месячных – все зависит от индивидуальных особенностей каждой женщины и срока беременности.
Если через 4 часа после приема первых двух таблеток кровотечение так и не началось, женщине даётся ещё 400 мкг препарата для медикаментозного аборта. В этом случае суммарная доза составляет 400 мкг
На фоне кровотечения происходит выход плодного яйца, выглядящего, как круглое красное образование. После этого все неприятные ощущения стихают. Это состояние напоминает выкидыш, поэтому медикаментозный аборт, даже первый, не вызывает столь серьезных последствий, как хирургическое прерывание.
Выход плодного яйца может сопровождаться схваткообразными болями внизу живота, отдающими в крестец, копчик, паховую область, поясницу. Выраженная болезненность обычно наблюдается во время медикаментозного аборта при первой беременности у нерожавшей женщины.
Причины боли во время медикаментозного аборта:
- Поздний срок прерывания, приближающиеся к предельной границе в 7 недель.
- Индивидуальные особенности репродуктивной системы женщины –- врожденные аномалии (двурогая, седловидная матка, наличие внутриматочных перегородок), смещение матки.
- Воспалительные процессы половой сферы.
- Недавно перенесенные маточные манипуляции (операции, выскабливания).
- Низкий болевой порог
В этом случае можно принять обезболивающие препараты, назначенные гинекологом.
Может ли аборт не состояться
Такая ситуация возникает крайне редко – только в 1,6% случаев. Причем чем раньше было проведено прерывание, тем выше вероятность, что оно пройдет успешно.
Определить по внешним признакам, произошел ли медикаментозный аборт, практически невозможно, поэтому после окончания прерывания обязательно проводится УЗИ диагностика, позволяющая убедиться, что в плодное яйцо вышло полностью.
К сожалению, беременность, не прервавшуюся после приема таблеток, составить нельзя. Мифепристон и Мизопростол негативно действует на плод и могут привести к развитию тяжелых врожденных аномалий. Поэтому беременность в любом случае придется прервать.
Может ли вызвать прием таблеток для прерывания беременности какие-либо осложнения
Поскольку препараты, применяемые при проведении фармаборта, имеют гормональную основу, они могут вызвать сбой выработки гормонов. В таком случае месячные после медикаментозного аборта могут прийти с большим опозданием. Первая менструация может быть скудной или слишком короткой. Как правило, через несколько месяцев менструальный цикл приходит в норму.
[contact-form-7 title=»Без названия»]
Клиника абортов и контрацепции в Санкт-Петербурге — отделение медицинского гинекологического объединения «Диана»
Запишитесь на прием, анализы или УЗИ через контактную форму или по т. +8 (812) 62-962-77. Мы работаем без выходных с 09:00 до 21:00.
Мы находимся в Красногвардейском районе, рядом со станциями метро «Новочеркасская», «Площадь Александра Невского» и «Ладожская».
Стоимость медикаментозного аборта в нашей клинике 3300 руб. В стоимость входят все таблетки, осмотр гинеколога и УЗИ для определения сроков беременности.
Читайте также:
- Патогенность холерных вибрионов. Эпидемиология холеры
- Угнетение синтеза гемоглобина. Нарушение синтеза гема при интоксикации
- Препарирование депульпированных зубов. Препарирование при протезировании штифтовыми зубами
- Хронический обструктивный и необструктивный бронхит.
- Хламидийная, микоплазменная и уреаплазменная инфекции слизистых оболочек