Хронический остеомиелит - лучевая диагностика
Добавил пользователь Валентин П. Обновлено: 29.01.2026
Хронический остеомиелит является одним из частых осложнений переломов и оперативных вмешательств на костях. Посттравматический и послеоперационный остеомиелит составляет 6,5% среди заболеваний опорно-двигательной системы. В структуре послеоперационных осложнений хронический остеомиелит составляет 34%. 3. Несмотря на постоянное совершенствование методов лечения переломов нижних и верхних конечностей, частота неблагоприятных исходов и осложнений остается достаточно высокой. Развитие хронического посттравматического остеомиелита, нередко препятствует сращению кости и приводит к образованию инфицированного ложного сустава или дефекта кости. Диагностика и лечение этого тяжелого заболевания, ставшего серьезной медико-социальной проблемой, и сейчас представляют определенные сложности в силу многообразия его клинико-рентгенологических проявлений, длительного рецидивирующего течения, вызывающего значительные изменения как в непосредственной близости от остеомиелитического очага, так и в организме в целом [1, 3-7].
Применение фистулографии, остеосцинтиграфии, компьютерной томографии (КТ) позволяет выявить не только анатомические и функциональные изменения в костной ткани, но также характер и локализацию патологического процесса в мягких тканях, костном мозге 17.
Цель исследования: совершенствование клинико-лучевой диагностики хронического посттравматического остеомиелита костей конечностей.
Материал и методы. Основой для настоящего исследования явились клинические наблюдения, данные комплексного обследования 40 пациентов, проходивших стационарное лечение в клинике пропедевтической хирургии Клиник СамГМУ с января по август 2011 г. В табл. 1 представлено распределение больных по полу и возрасту.
Таблица 1. Распределение больных хроническим посттравматическим и хроническим послеоперационным остеомиелитом бедра и костей голени по полу и возрасту
Из 40 больных 29 были мужского пола (72,5%), 11 женского пола (27,5%): преобладали лица активного трудоспособного возраста (21-50 лет) – 32 чел (80%), 27 пациентов (67,5%) на момент госпитализации имели вторую или третью группы, инвалидности.
Распределение пациентов по срокам, прошедшим после первичной травмы было следующим: от 1 до 2 лет после травмы - 37,5% (15 больных), от 2 до 5 лет после травмы - 42,5% (17 человек), свыше 5 лет после травмы - 20% (8 больных).
У пациентов, вошедших в наше исследование, имелись различные проявления и осложнения остеомиелита (табл. 2). У 36 пациентов (90%) имелись различные сочетания местных проявлений и осложнений остеомиелита. Хронический посттравматический остеомиелит развился после открытых переломов бедренной кости и костей голени у 22 пациентов (55%), в том числе после огнестрельных переломов - 2 человека (5%), после закрытых переломов без применения остеосинтеза – 8 больных (20%), после применения металлоостеосинтеза по поводу закрытых переломов костей голени и бедра - 8 пациентов (20%) и после плановых ортопедических операций - 2 (5%).
Таблица 2. Местные проявления и осложнения остеомиелита
Рентгенография проводилась всем пациентам по общепринятой методике в двух взаимноперпендикулярных проекциях (прямой и боковой). У 23 пациентов при наличии свищей сначала выполнялась фистулография стандартным методом с использованием водорастворимого контрастного средства урографин, а затем — напряженная фистулография. Для тугого контрастирования свищей создавалось давление 300 мм.рт.ст. и полностью герметизировался свищевой ход раздутой манжетой на конце катетера введенного в свищ [21]. Всем 40 пациентам была проведена трехфазная остеосцинтиграфия. Для исследования костной ткани использовался остеотропный радиофармацевтический препарат (РФП) «технифор», меченный короткоживущим изотопом Тс 99m . РФП в дозе 5 мБк на 1 кг массы тела. При сочетании остеомиелита и несращений костей (17 пациентов) выполнялось несколько радионуклидных исследований скелета в динамике с 2-3 недельным интервалом. Оценка результатов сцинтиграфии проводилась по методике Г.П. Котельникова с соавт. [22]. Также всем наблюдаемым больным проводилось исследование на мультиспиральном компьютерном томографе «Aqullion 32». В 10 случаях во время проведения КТ свищевые ходы туго заполнялись рентгенконтрастным веществом по нашей методике [21].
Результаты и обсуждение. У большинства пациентов 21 (91%) отмечено, что напряженная фистулография обладает гораздо большей информативностью по сравнению со стандартной, что позволяло получать достоверную информацию о связи свищевого хода с костными структурами, о форме, протяженности контрастируемой полости (рис. 1, 2).
В 17 (73,9%) случаях при напряженной фистулографии получена новая диагностическая информация по сравнению с обычной фистулографией. В 14 (60,8%) случаях, полученная за счет проведения напряженной фистулографии информация повлияла на дальнейшую хирургическую тактику.
Большое значение имеет прогнозирование возможности консолидации перелома. Рентгенологически выявить тенденции репаративной регенерации костной ткани в зоне несращения в относительно короткие сроки от начала лечения практически не представляется возможным. Определенные диагностические возможности раскрываются при применении остеосцинтиграфии. Динамические сцинтиграфические исследования позволили выявить тенденции и направленность репаративного остеогенеза, оценить эффективность проводимого консервативного лечения в течение 2 - 3 недель у 8 (20%) пациентов с сочетанием посттравматического остеомиелита и несращения костей, т.е. гораздо быстрее, чем рентгенологически (рис. 3.). Полученная информация повлияла на дальнейшую хирургическую тактику в 6% случаев.
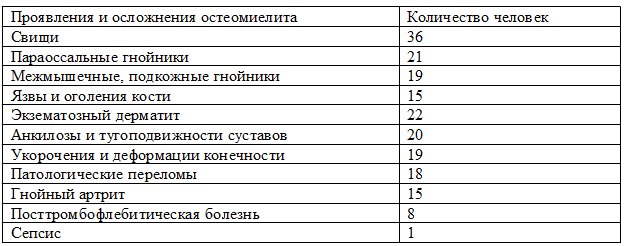
Рис. 1. Стандартная фистулография правого бедра пациентки Ю., 23 лет. Контрастирован короткий свищевой ход
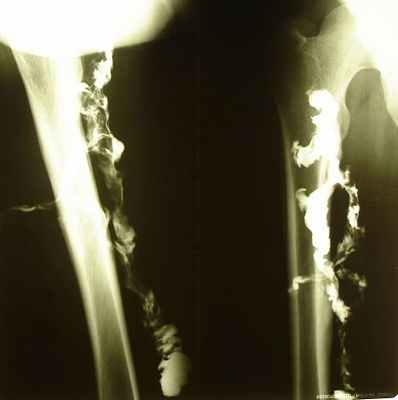
Рис. 2. Напряженная фистулография правого бедра пациентки Ю., 23 лет. Контрастирована большая сложной формы полость в мягких тканях, видна связь контрастированной полости с костными структурами
Компьютерная томография имеет более высокую инфрмативность и в определении стадии остеомиелита, так как дает возможность получения изображения на интересуемом уровне в аксиальной проекции и проведения не только качественной, но и количественной оценки. С помощью компьютерной томографии у половины пациентов (20 человек - 50%) удалось выявить особенности костной деструкции, визуализировать секвестры, воспалительные кисты в мягких тканях, параоссальные флегмоны, абсцессы и другие изменения, которые не определялись рентгенологически. Кроме того, проведенные томографические исследования позволяли четко определиться с анатомическим расположением патологического очага, его взаимосвязью с окружающими структурами (рис. 4, 5). Компьютерная томография повлияла на принятие тактического решения у 11 пациентов (27,5%). С помощью КТ-фистулографии у 19 (47,5%) пациентов дополнительно определялось распространение контрастного препарата по свищевым ходам как в мягких тканях, так и в кости. Во всех случаях выявленные поражения на КТ-фистулографии подтвердились операционными данными.
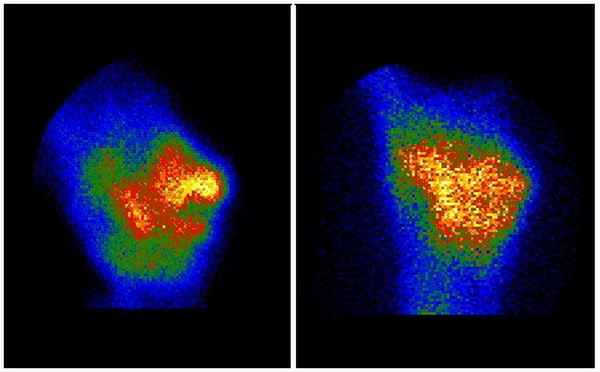
Рис. 3. Сцинтиграммы пациентки К., 49 лет, при поступлении (слева) и через 18 дней (справа). Перераспределение накопления радиофармпрепарата непосредственно в области щели ложного сустава
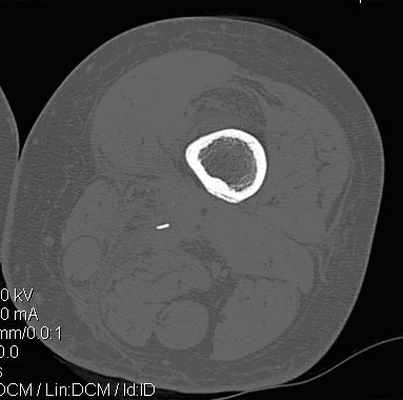
Рис. 4. Компьютерная томограмма левого бедра пациентки П., 45 лет с хроническим посттравматическим остеомиелитом. Выявлен мелкий секвестр в мягких тканях не визуализирующийся на рентгенограммах
Заключение. Использование комплекса лучевых методов диагностики, грамотная последовательность и целесообразность применения у конкретного больного позволила получить достаточно полную информацию о локализации и характере остеомиелитического процесса, выявить свободнолежащие костные фрагменты, гиперостоз и остеосклероз костей, с высокой степенью точности дифференцировать очаги инфильтрации мышц и межмышечные скопления гноя, четко проследить протяженность свищевых ходов и их связь с костью, на ранних сроках выявить тенденции репаративного остеогенеза. Все вышеозначенные методы исследования повышают роль лучевой диагностики в разработке комплекса лечебных мероприятий, в том числе объема и тактики оперативного вмешательства, анестезиологического пособия и, соответственно улучшают результаты лечения хронического остеомиелита.
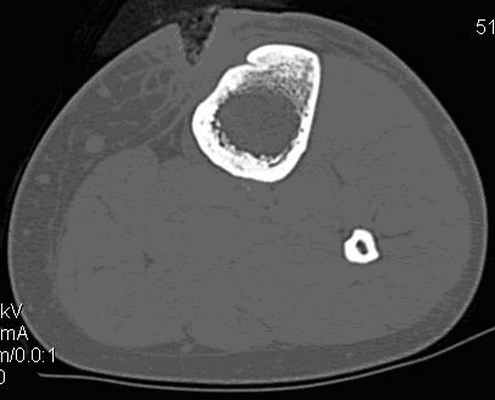
Рис. 5. Компьютерная томограмма левой голени пациентки Н., 18 лет с хроническим посттравматическим остеомиелитом. Определяется деструкция передней части компактной пластины большеберцовой кости
Список использованных источников:
1. Социально-экономическая оценка травматичекого остеомиелита / Р.Е. Житницкий, Л.Г. Гаркуша// Ортопед, травматол. - 1988.-№7.-С. 53-56.
2. Послеоперационный остеомиелит, его профилактика, диагностика и лечение/ С.А.Линник и др.// VII съезд травматологов-ортопедов России: тез. докл. - Новосибирск, 2002. - Т. 1. - С. 338.
3. Хронический остеомиелит и его лечение/ А.В. Рак, Г.Д. Никитин, С.А. Линник// VII сьезд травматологов-ортопедов России: тез. докл. - Новосибирск, 2002. - Т. 1. - С. 355-356.
4. Chronic osteomyelitis of long bones: reasons for delay in presentation/ I.I.Onche, S.K. Obiano// Niger. J. Med. - 2004. - Vol. 13, No 4.-P. 355-358.
5. Гнойная травматология костей и суставов/ А.В. Каплан, Н.Е. Махсон, В.М. Мельникова. - М.: Медицина, 1985. - 384 с.
6. Причины возникновения хронического остеомиелита длинных трубчатых костей/ А.В. Барский, Н.П. Семенов, В.Н. Рогачев// Хирургия. - 1989. - №8 - С. 7-9.
7. Хронический травматический остеомиелит длинных, костей: вопросы патогенеза, клиника, диагностика, лечение/ Р.Е. Житницкий, В.Г. Виноградов, Д.Г. Шапурма. – Иркутск: Изд-во Иркут. ун-та, 1989. - 108 с.
8. Клиника, диагностика и лечение хронического остеомиелита/ Н.М. Бондаренко и др.// Хирургия. - 1985. - № 1 - С. 90-92.
9. Остеомиелит/ Г.Н. Акжигитов и др. - М.: Медицина, 1986. - С. 227.
10. Углеводно-энергетический метаболизм у больных хроническим остеомиелитом/ Л.С. Кузнецова и др.// Гений ортопедии. - 2002. - № 2.-С. 57-59.
11. Линник С.А. Послеоперационный остеомиелит, его профилактика, диагностика и лечение: Автореф. дис. . д-ра мед. наук. - Л., 1988. - 45 с.
12. Вопросы диагностики, хирургического и ортопедического лечения больных остеомиелитом костей/ Э.В. Луцевич, И.В. Цветненко, В.Н. Федоров// Хирургия. - 1987. - №7. - С. 110-115.
13. Метод чрескостного остеосинтеза в лечении больных хроническим остеомиелитом/ В.И. Шевцов, А.И. Лапынин, Н.М. Клюшин. - Курган, 2001.-221 с.
14. Эффективность современных способов диагностики и лечения хронического остеомиелита у детей/ А.Л. Ситко, В.К. Федотов// Раны и раневая инфекция: Матер. междунар. конф. - М., 1993.-С. 12-13.
15. Шарифуллин Ф.А. Неотложная рентгеновская КТ при механической травме: Автореф. дис. . канд. мед. наук. - М., 1999.
16. Радионуклидная диагностика при последствиях гематогенного остеомиелита/ М.Г. Дудин и др.// Современные аспекты травматологии ортопедии: Тез. докл. - Казань, 1994. - С. 111-112.
17. Радионуклидная диагностика хронического остеомиелита при лечении больных методом Илизарова/ Л.А. Смотрова, А.М. Аранович, А.А. Свешников, Т.А. Палкина// Метод Илизарова - достижение и перспективы: Тез. докл. Междунар. конф., посвящ. памяти акад. Г.А. Илизарова. - Курган, 1993. - С. 255-256.
18. Комплексная лучевая диагностика остеомиелита/ В.Г.Бородулин и др.// Клиническая хирургия. - 1990. - №12. - С. 22-24.
19. Роль комплексной лучевой диагностики в решении проблемы рецидивов хронического посттравматического остеомиелита длинных трубчатых костей/ Г.В. Дьячкова, Ю.Л. Митина// Травма. - 2003.-Т. 4, №3. - С. 281-285.
20. Возможности КТ в диагностике хронического остеомиелита бедренной кости/ Г.В. Дьячкова, Ю.Л Митина, Н.М. Клюшин, М.А. Корабельников// Гений ортопедии. - 2003. - № 2. - С. 72-76.
21. Пат. 107694 РФ. Устройство для рентгеноконтрастного исследования свищевых ходов/ А.Г. Сонис и др. – № 2011105614, заявл. 15.02.2011, опубл. 27.08.2011, Бюл.№24. - 12 с.
22. Пат. 2334463 РФ. Способ диагностики заболеваний костей и суставов/ Г.П. Котельников и др. - № 2006139459, заявл. 07.11.2006, опубл. 27.09.2008, Бюл. №27. - 6 с.
Подписано в печать: 12.01.2012
Лучевая диагностика остелмиелита
• По характеру течение выделяют :
Острый, подострый,хронический
• Зависимости от механизма заражения:
Посттравматический и гематогенный
• По типу возбудителя:
Неспецифический, специфический (вызываемый Mycobacterium
tuberculosis)
• Также выделяют атипичные формы:
• Абсцесс Броди –отграниченный некроз губчатого вещества кости,
премущественно локализующийся в проксимальном отделе
большеберцевой кости, при котором происходит последующее её
расплавление и образование полости.
• Склерозирующий остеомиелит Гарре – форма, отличающаяся
резко выраженным веретнообразным утолщением диафиза кости
(обычно бедренной или большеберцевой), сопроваждающиемся
образованием выпячиванием на одной из его поверхностей.
• Хронический рецидирующий мультифокальный остеомиелит –
который характеризуется множественными асептическими
очагами в костной системе и длительным течением с периодами
обострения и ремиссии.
5. Эпидемиология
• Среди взрослого населения постравматический остеомиелит
встречается в 3-25% случаев, обычно среди молодых мужчин.
• В 15% случаев остеомиелит развивается у пацентов с
трофическими язвами стоп, на фоне сахарного диабета.
Повторное развитие инфекции наблюдается у 36% пациентов с
сахарным диабетом.
• На остеомиелит позвонков приходится 2-4 % случаев.
• Частота остеомиелита среди детей составляет примерно 1 : 5000.
чаще всего встречается гематогенный остеомиелит. Случаи
посттравматического остеомиелита составляют примерно 30%.
6. Этиология
• Основной возбудитель остеомиелита – гноеродное бактерии :
стафилакокк или ассоцирующий стафилококка с
энтеробактериями и др.
• Специфический остеомиелит вызывают Brucella, Mycobacterium
tuberculosis, treponema pallidum.
• входными воротами инфекции могут быть гнойновоспалительные заболевания кожи, слизистых
оболочек, миндалин, уха, пупочная ранка,
мацерированная кожа и «латентно» протекающая
инфекция;
• инфекция оседает в метафизах длинных трубчатых
костей в основном за счёт скопления макрофагов,
которыми богат красный костный мозг, и
физиологического замедления кровотока в сосудах;
• сенсибилизация организма ребенка;
• нарушения рефлекторных влияний, спазм сосудов;
• провоцирующие факторы ( травма, переохлаждение,
инфекция и т.д.).
Патоморфология остеомиелита
1-я фаза отёк костного мозга длительностью 1-2 суток;
2-я фаза костно-мозговая гипертензия до 4-5 суток;
3-я фаза поднадкостничной флегмоны;
4-я фаза флегмона мягких тканей 6-7 сутки.
Длительные трофические нарушения приводят к формированию
секвестров, вокруг которых формируеться грануляционный вал,
уплотняется окружающая костная ткань и формируется
«секвестральная коробка», что является проявлением
хронического остеомиелита.
11. Клиническая картина
Для локальной формы характерны:
Распирающая боль и ломота.
Температура до 38,5 (если остеомиелит хронический, то высокой температуры может и
не быть).
Возвышенности и припухлости на участке, который повреждён.
Движения болезненны и ограничены.
Кожа на повреждённом участке краснеет и нагревается.
выделяется сквозь кожу.
Возникают абсцессы.
• При генерализированной форме встречаются другие симптомы:
Боли становятся постоянными и усиливаются.
Температура тела – 39–40 градусов.
Мочеиспускание становится болезненным и частым.
Возможны поражения нервной системы (обмороки, судороги, реже бред).
Общее самочувствие ухудшается из-за интоксикации организма.
Кожные покровы бледнеют.
Нарушения терморегуляции – озноб, потливость.
12. Основные методы диагностики остеомиелита:
1. Рентгенологическое исследование.
2. Компьютерная томография (КТ).
3.Магнитно-резонансная томография (МРТ).
4. Ультразвуковое исследование (УЗИ).
5. Радионуклидное исследование.
13. Рентгенографическое исследование
• Рентгенография является основным мето-дом в диагностике
остеомиелита и позволяет выявить характерные структурные
изменения в кости.
• В ранние сроки (на 3-5 день от начала заболевания) на
рентгенограмме можно определить отѐк мягких тканей,
изменения фасциальных элементов и подкожной жировой
клетчатки.
• Наличие данных признаков позволяет сделать предположение об
остеомиелите
Рентгенологические
признаки
появляются обычно не раннее 14-16
–го дня после начала заболевания. С
2-3 дня отмечается утолщение и
смазанность
мягких
тканей,
окружающих
кость. Наиболее
достоверный признак – линейный
периостит - линейная тень рядом с
пораженой костью. У грудных детей
периостит может проявлятся к
концу первой недели.
• При подостром и хроническом остеомиелите можно
определить наличие в эпифизах длинных трубчатых
костей абсцессов Броди и других очаговых изменений.
Выявление изменений в костной ткани и периостальной
зоне говорит о том, что инфекционный процесс начался
не меньше 1-2 недель назад. За этот срок плотность
костной ткани уменьшается на 30-50%, что позволяет
визуализировать изменения на рентгенограммах.
Выявление изменений на рентгенограммах при
остеомиелите плоских костей возможно только через 6
недель от начала заболевания .
18. ДИФФЕРЕНЦИАЛНАЯ ДИАГНОСТИКА
• При наличии изменений на рентгенограмме, которые могли бы
свидетельствовать в пользу остеомиелита, дифференциальный
диагноз необходимо проводить с септическим артритом,
саркомой Юинга, остеосаркомой, ювенильным артритом,
серповидно-клеточным кризом, болезнью Гоше и стрессовыми
переломами.
• Дифференциальная диагностика остеомиелита и стопы Шарко у
пациентов с признаками деструкции костной ткани в
значительной степени затруднена из-за недостаточной специфичности рентгенографического метода исследования.
• При подостром остеомиелите
значимые изменения при
рентгенографии обычно отсутствуют.
Абсцесс Броди на
рентгенограммах выглядит как
очаг деструкции костной ткани с
зоной склероза по краям
Особую трудность представляет
дифференциальная диагностика
очагов подострого гематогенного
остеомиелита (в том числе
абсцесса Броди) и опухолей костной ткани
•В
диагностике
хронического
остеомиелита
рентгенографическое
исследование является первоочередным.
О наличии остеомиелита с большой
долей вероятности говорят нарушение
целостности кортикального слоя и
периостальная реакция.
• При
ХРМО
на
рентгенограммах
определяются множественные очаги
остеолиза с зоной склероза вокруг.
Хроническое воспаление в зоне метафиза
может приводить к изменению формы
длинных костей за счѐт еѐ утолщения и
процессов склерозирования в метафизе,
что
является
характерным
диагностическим признаком при ХРМО.
Не смотря на то, что воспаление может
затрагивать
кортикальный
слой,
нарушение его целостности следует
рассматривать как неблагоприятный
признак, указывающий на возможную
малигнизацию процесса
• Склерозирующий остеомиелит
Гарре на рентгенограммах
выглядит как зона расширения
кости за счѐт обширного склероза.
Очагов деструкции и секвестров
обычно не бывает. Обычная
рентгенография позвоночного
столба нечувствительна к
остеомиелиту позвонков.
• По данным Hopkinson N. и др.,
только на 32% рентгенограмм
были зафиксированы признаки
инфекции межпозвонковых дисков
23. Компьютерная томография (КТ)
• КТ позволяет получить чѐткое изображение кортикального слоя,
оценить состояние окружающих мягких тканей, определить
наличие секвестров и периостальных наслоений, детально
визуализировать остеолиз кортикального слоя и костных балок.
Настоящая методика намного чувствительнее к данным
изменениям и позволяет визуализировать менее выраженные
изменения, чем обычная рентгенография
• КТ даѐт наиболее полную информацию о степени распространения
инфекционного процесса. Особенно большое диагностическое значение КТ имеет при подостром и хроническом остеомиелите.
Чувствительность КТ в диагностике
остеомиелита составляет 67 %, специфичность - 50 %.
• С помощью КТ можно намного лучше, чем при рентгенографии,
визуализировать патологический процесс в грудине, позвонках,
костях таза, пяточной кости. КТ используется для определения
признаков остеомиелита в костях со сложной анатомической
структурой.
Очаги остеомиелита на компьютерной томограмме выглядят как
участки пониженной плотности. В полости абсцесса может быть
виден газ. Костный мозг представляет собой образование
повышенной плотности, что связано с наличием воспалительных
изменений.
КТ является методом выбора в диагностике хронического
остеомиелита таза, позволяет чѐтко визуализировать структурные
изменения в костной ткани.
• Подострый остеомиелит может выглядеть по-разному на КТ. Он может быть представлен единичным очагом, окружѐнным линейной зоной остеосклероза,
отграничивающей
его от кортикального слоя. Наиболее типичная
форма подострого остеомиелита, абсцесс Броди, обычно располагающийся в метафизизе кости, может распространяться в эпифиз вдоль
эпифизарного хряща. Его размер 1-5 см, форма
овоидная, вытянутая вдоль длинника кости. В
типичных случаях периостальная реакция и
секвестрация отсутствуют
Дифференциальный диагноз проводится с
остеоид-остеомой и стрессовыми переломами.
Ещѐ одним вариантом являются многослойные
периостальные наслоения. В этом случае основное заболевание, с которым следует проводить
дифференциальный диагноз, – это саркома
Юинга.
27. Магнитно-резонансная томография (МРТ).
• При МРТ можно увидеть ранние (развившиеся в течение 1-5 дней
после начала болезни)воспалительные изменения в костном мозге
и мягкотканных структурах. Этот вид исследования имеет
большое значение в диагностике внутрикостных и
субпериостальных абсцессов, свищевых ходов . МРТ позволяет
оценить область распространения патологического процесса,
благодаря тому, что визуализируется чѐткая граница между краем
кости и зоной отѐка мягких тканей. При МРТ можно оценить
поражение суставов инфекцией.
При МРТ дифференциальный диагноз острого гематогенного
остеомиелита следует проводить с травмами, неинфекционными
воспалительными и метаболическими заболеваниями, гистиоцитозом,
злокачественными и доброкачественными опухолями
Для диагностики состояния мягких тканей, окружающих кость, и
костного мозга МРТ является более точным методом, чем КТ. Периостальная реакция часто не визуализируется на МРТ, однако если она
всѐ-таки определяется, то ещѐ до стадии оссификации, поэтому видна
на МРТ раньше, чем при КТ.
На T1-взвешенных изображениях зоны
поражѐнной кости имеют низкую плотность
сигнала.
На T2-взвешенных изображениях и в
режиме последовательности STIR костный мозг
визуализируется как зона высокой плотности.
oИспользование контрастов с гадолинием позволяет лучше
различить изменения в костном мозге, а также нарушения
кровоснабжения кости. Гадолиний накапливается в гиповаскулярных участках кости, что позволяет дифференцировать
остеомиелит от флегмоны мягких тканей или абсцесса.
oИсследования с контрастными препаратами не повышают
чувствительность и специфичность МРТ в диагностике
остеомиелита, но позволяют с большей уверенностью
предполагать наличие данного заболевания, если на МРтомограмме имеются признаки периостального отѐка или отѐка
мягких
МРТ является методом выбора в диагностике остеомиелита
позвонков. Было показано, что МРТ с контрастированием
гадолинием имеет более высокую чувствительность и специфичность, чем сцинтиграфия в диагностике данного процесса.
Недостатками МРТ являются высокая стоимость, артефакты в
случае наличия металлических конструкций и плохая
визуализация кортикального слоя при хроническом остеомиелите. Однако в Rosen's Emergency Medicine, наоборот, отмечается,
что при МРТ превосходно определяются малейшие изменения в
кортикальном слое.
32. Ультразвуковое исследование (УЗИ).
• УЗИ используется в диагностике острого гематогенного
остеомиелита. При инфекционном процессе, локализованном в
костном мозге, определяется отѐк надкостницы при сохранении
целостности кортикального слоя. В случае распространения
процесса на окружающие ткани визуализируется
субпериостальный отѐк при нарушении целостности
кортикального слоя. Наибольшую ценность УЗИ имеет в
диагностике субпериостального абсцесса.
• УЗИ позволяет на ранней стадии заболевания выявить отѐк и
инфильтративные изменения в мышцах, а также скопления
жидкости.
• УЗИ успешно используется для
проведения
дифференциального
диагноза острого гематогенного
остеомиелита с абсцессами мягких
тканей,
инфекционными
артритами и злокачественными
новообразованиями
костей
у
пациентов
детского
возраста.
Однако данный метод довольно
субъективен, визуализация тех или
иных процессов в костях и
окружающих их тканях зависит от
квалификации и опыта оператора.
Диагностическая точность метода
около
60%.
34. Радионуклидные исследования.
• Радионуклидные исследования имеют бόльшее значение в
диагностике острого остеомиелита, а не хронического, в отличие
от большей части других методов. Так, например, при
остром процессе на рентгенограммах обычно невыявляется
никаких признаков заболевания. На ранних сроках заболевания
сцинтиграфия позволяет определить точную локализацию воспалительного процесса в костной ткани.
• Сцинтиграфия с технецием-99m обладает чувствительностью 80-100 % в
диагностике остеомиелита . В мета-анализе были подсчитаны показатели
чувствительности и специфичности сцинтиграфии с технецием-99m для
диагностики остеомиелита у пациентов с диабетической стопой:
чувствительность получилась равной 81%, что выше чем у рентгенографии,
и значит, сцинтиграфия больше подходит для ранней диагностики
остеомиелита; но специфичность оказалась всего 28% .
• Низкая специфичность главным образом связана с невозможностью при
сцинтиграфии отличить остеомиелит от любого другого воспалительного
процесса в стопе (например, острая стадия стопы Шарко или остеомиелит в
стадии разрешения) . Кроме того имеются трудности в определении
конкретной
анатомической
локализации
процесса
и
степени
распространѐнности
инфекции.
• При проведении сцинтиграфии с
галлием радиофармпрепарат
накапливается в местахскопления
лейкоцитов и бактерий. Галлий
может накапливаться у
пациентов с острым
остеомиелитом в тех очагах, в
которых отмечалось нормальное
или пониженное накопление
технеция («холодные очаги»).
37. Заключение
В диагностике острого остеомиелита на ранней стадии процесса (в первые 1014 дней) методом выбора является МРТ, так как при
данном исследовании возможно выявить отѐк надкостницы и мягких тканей,
изменения в костном мозге – основные признаки заболевания в начальной
стадии. Более простым и доступным
методом остается рентгенография, однако изменения в мягких тканях не будут
достоверно определяться.
На поздних стадиях острого остеомиелита (через 2 недели после начала
заболевания), когда появляются изменения в костной ткани, рентгенография
приобретает бόльшее диагностическое значение: визуализируются остеолиз,
периостальная реакция, утолщение надкостницы, периостальные наслоения,
региональный остеопороз, нарушение структуры костных балок, секвестры.
Данные изменения более чѐтко определяются при КТ, но, как и при рентгенографии, для визуализации изменений должно пройти больше недели.
Также для диагностики острой стадии остеомиелита можно
использовать УЗИ: оно позволяет на ранней стадии заболевания выявить отѐк и инфильтративные изменения в мышцах и мягких
тканях, а также скопления жидкости.
Радионуклидные исследования успешно используются для
диагностики острого остеомиелита. Также сцинтиграфия позволяет
оценить состояние пациента в послеоперационном
периоде и эффективность проводимой терапии.
При подостром остеомиелите на рентгенограммах обычно не
определяются очаговые изменения. Методом выбора при данной
форме заболевания является КТ.
При хроническом остеомиелите рентгенография является одним из
основных методов диагностики, она позволяет определить наличие
очаговых деструктивных изменений в кости. КТ позволяет точнее
визуализировать данные изменения. МРТ также является
достаточно точным методом диагностики хронического остеомиелита. В диагностике остеомиелита позвонков методом выбора
является МРТ (особенно с использованием гадолиния в качестве
контрастного вещества). Для диагностики остеомиелита плоских
костей наиболее точной методикой является КТ. Осложнения
остеомиелита (субпериостальные абсцессы, свищи) лучше всего
визуализируются с помощью МРТ и УЗИ.
40. Список литературы:
• 1. Хирургические болезни детского возраста: Учеб. в 2
т./Под ред. Ю.Ф.Исакова. – М.:ГЭОТАР-МЕД, 2004. – Т.1. –
632 с.
2. Osteomyelitis in adults, First Consult, 2011.
3. Nelson Textbook of Pediatrics, Nineteenth Edition, Sheldon
F.Caplan (Chapter 676), 2394 – 2398, - 2011.
4. Лучевая диагностика: Учебник Т.1./Под ред. Труфанова
Г.Е. – М.:ГЭОТАР-Медиа, 2007. – 416 с.
5. Netter's Pediatrics, Todd A. Florin, and Stephen Ludwig,
Chapter 88, 547-552, 2011.
Хронический остеомиелит - лучевая диагностика
Хронический остеомиелит - лучевая диагностика
а) Терминология:
• Абсцесс Броди: подострый остеомиелит с одиночным очагом формирования внутрикостного абсцесса
• Хронический остеомиелит: устойчивая инфекция кости, не разрешающаяся при наличии лечения, прогрессирует спустя месяцы или годы
б) Визуализация:
• Длинные кости: наиболее часто локализуется в бедренной и большеберцовой кости
• Абсцесс Броди:
о Рентгенография: литическое образование с географическими нескперозированными краями, метафизарная локализация
о МРТ: четко отграниченный внутрикостный абсцесс с периферическим контрастированием, обычно в области метафиза
• Хронический активный остеомиелит:
о Рентгенография: утолщенная неровная склеротическая кость
о Периостальное формирование кости, мягкотканный отек ± секвестр
о МРТ: отек костного мозга и мягких тканей, абсцесс, свищевые ходы
(Слева) Рентгенография таза в ПЗ проекции: определяется многоочаговый хронический остеомиелит. Отмечаются неровное просветление и склероз по всей правой подвздошной костив и вдоль латеральной поверхности правой бедренной кости. Эпифиз бедренной кости подвергнут лизису и склерозу В, что указывает на начавшуюся инфекцию.
(Справа) МРТ, постконтрастные Т1ВИ, режим подавления сигнала от жира, аксиальный срез: определяются типичные изменения при хроническом остеомиелите. Отмечается контрастирование костного мозга, периостальное формирование новой костив, утолщение кортикального слоя и обширное воспаление мягких тканей. (Слева) МРТ, постконтрастные Т1 ВИ, коронарный срез: определяется характерный пример подострого остеомиелита и абсцесса Броди. Абсцесс расположен в метафизе и пересекает ростовую зону Наличие периферического контрастирования подтверждает диагноз.
(Справа) КТ без контрастирования, аксиальный срез: определяется классический хронический остеомиелит. Отмечается обширное периостальное формирование зрелой новой кости вокруг диафиза большеберцовой костив и, в меньшей степени, вдоль малоберцовой кости. Кортикальный эндост также заметно утолщен. Такая выраженная реакция характерна для хронической инфекции.
в) Дифференциальная диагностика:
• Абсцесс Броди: гисгиоцитоз из клеток Лангерганса, гигантоклеточная опухоль
• Хронический активный остеомиелит: новообразование
г) Патология:
• Возникает при отсутствии или плохом лечении острой инфекции, что приводит к омертвению кости, которая затем служит субстратом для бактерий
д) Клинические особенности:
• Глубокая костная боль, дренируемые свищевые ходы
• Факторы риска: сахарный диабет, диализ, внутривенная наркомания, плохое питание, курение, травма
• Отсутствие лечения: абсцессы, свищи, может потребоваться ампутация
• Лечение: хирургическая обработка и парентеральное введение антибиотиков:
о Возможно использование цемента, пропитанного антибиотика для закрытия хирургического дефекта
• В редких случаях развивается плоскоклеточный рак, вследствие метаплазии вдоль свищевого хода; возникает спустя 20-30 лет
Дифференциальная диагностика очага хронического остеомиелита рукоятки грудины у пациентки со злокачественной опухолью молочной железы (клиническое наблюдение)
Хронический остеомиелит представляет собой воспалительный процесс в кости, вызванный патогенными микроорганизмами, который приводит к разрушению кости и образованию секвестра.
Случай интересен сложностью дифференциальной диагностики метастатического поражения при раке молочной железы и хронического остеомиелита по данным рентгеновской компьютерной томографии.
Ключевые слова
Об авторах
Список литературы
1. Parsons B., Strauss E. Surgical management of chronic osteomyelitis // Amer. J. Surg. 2004. Vol. 188. Suppl. 1A. P. 57-66.
2. Brady R.A., Leid J.G., Costerton J.W., Shirtliff M.E. Osteomyelitis: clinical overview and mechanisms of infection persistence // Clin. Microbiol. Newsl. 2006. Vol. 28. P. 65-72.
4. Hatzenbuehler J., Pulling T.J. Diagnosis and management of osteomyelitis // Amer. Fam. Physician. 2011. Vol. 84. P 1027-1033.
5. Cierny G., Mader J.T., Penninck J.J. A clinical staging system for adult osteomyelitis // Clin. Orthop. Relat. Res. 2003. Vol. 414. P 7-24.
6. Абаев Ю.К., Швед И.А., Клецкий С.К. Подострый и первично-хронический остеомиелит в детском возрасте // Вестник хирургии. 2005. № 4. C. 54-57.
7. Lorusso G., Ruegg C. New insights into the mechanisms of organ-specific breast cancer metastasis // Semin. Cancer Biol. 2012. Vol. 22. № 3. P. 226-233.
8. Glendenning J., Cook G. Imaging breast cancer bone metastases: current status and future directions // Semin. Nucl. Med. 2013. Vol. 43. № 4. P 317-323.
9. Lakhani S.R., Ellis I.O., Schnitt S.J. et al., eds. WHO classification of tumours of the breast. IARC / World Health Organization classification of tumours. - Lyon, France: WHO Press. 2012.
10. Stelmach A., Patla A., Skotnicki P, Sas-Korczynska B. Typical medullary breast carcinoma: Clinical outcomes and treatment results // Breast J. 2017. Vol. 23. № 6. P 770-771.
11. Веснин А.Г., Семенов И.И. Атлас лучевой диагностики опухолей опорно-двигательного аппарата: Часть 1: Опухоли скелета. - СПб.: «Невский диалект», 2002. 182 с.
12. O’Sullivan G.J., Carty F. L., Cronin C.G. Imaging of bone metastasis: An update // World J. Radiol. 2015. Vol. 7. № 8. P. 202-211.
13. Termaat M.F., Raijmakers P.G., Scholten H.J. et al. The accuracy of diagnostic imaging for the assessment of chronic osteomyelitis: a systematic review and meta-analysis // J. Bone Joint Surg. 2005. Vol. 87. P. 2464-2471.
14. Santini-Araujo E., Kalil R.K., Bertoni F., Park Y.-K., eds. Tumors and Tumor-Like Lesions of Bone For Surgical Pathologists, Orthopedic Surgeons and Radiologists. -London: Springer-Verlag. 2015.
15. Lew D.P., Waldvogel F.A. Osteomyelitis // Lancet. 2004. Vol. 364. P. 369-379.
16. Macedo F., Ladeira K., Pinho F. et al. Bone metastases: an Overview // Oncol. Rev. 2017. Vol. 11. № 1. P. 43-49.
17. Lee Y. J., Sadigh S., Mankad K. et al. The imaging of osteomyelitis // Quant. Imaging Med. Surg. 2016. Vol. 6. № 2. P. 184-198.
Остеомиелит
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Остеомиелит: причины появления, симптомы, диагностика и способы лечения.
Определение
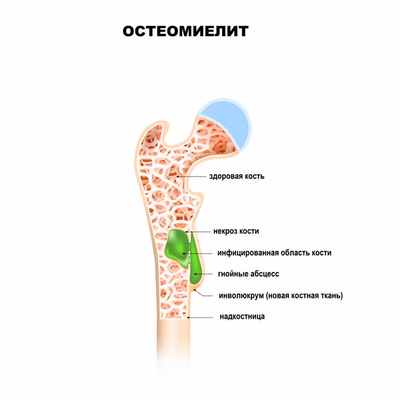
Остеомиелит – это тяжелый инфекционно-воспалительный процесс, поражающий все элементы кости. Под термином «остеомиелит» в настоящее время понимают неспецифическое гнойное или гнойно-некротическое поражение костной ткани (остит), костного мозга (миелит), надкостницы (периостит) и окружающих мягких тканей.
Причины появления остеомиелита
Ведущая роль в развитии заболевания принадлежит патогенным стафилококкам (золотистый стафилококк обнаруживается почти у 90% больных остеомиелитом), гемолитическим стрептококкам, грамотрицательной кишечной и анаэробной микрофлоре, грибковым инфекциям.
Специалисты считают, что в развитии остеомиелита имеют значение снижение реактивности организма больного (в результате травмы, переохлаждения, сенсибилизации) и нарушение кровоснабжения поражаемого отдела кости.
Основными путями проникновения инфекции в костную ткань являются:
- Гематогенный – патогенные микроорганизмы из какого-либо источника инфекции (например, фурункулов, кариозных зубов, воспалительных очагов в деснах, миндалинах или придаточных пазухах, легких, мочеполового тракта и др.) с током крови проникают в костную ткань, приводя к развитию остеомиелита. Воспалительный процесс начинается с внутренних слоев кости – в первую очередь поражается костный мозг, губчатое вещество кости. В последующем процесс переходит на компактное вещество (наружный плотный слой кости) и надкостницу. Данный вид остеомиелита часто встречается в детском возрасте. Особенностью костной ткани у детей является ее обильное кровоснабжение. В большинстве случаев остеомиелит развивается в зонах роста костей (метафизах). При этом чаще поражаются длинные (большеберцовая, бедренная или плечевая) кости конечностей ребенка. У взрослых гематогенный остеомиелит, как правило, поражает тело позвонков.
- Прямое инфицирование костной ткани может наблюдаться при открытых переломах, обширных, глубоких ранах. Посттравматический остеомиелит развивается вторично после открытых переломов. Особую группу составляет остеомиелитическое повреждение костей после ДТП, спортивных травм, огнестрельных и минно-взрывных ранений, поскольку в характере перелома играет роль обширное поражение окружающих тканей. При этом возникает не только дефицит костной, но и мягких тканей с образованием больших дефектов. В некоторых случаях данным путем может происходить проникновение патогенных бактерий при различных хирургических ортопедических вмешательствах.
- Инфицирование из близлежащих гнойных очагов (контактный путь) – патогенные бактерии проникают в костную ткань из длительно существующих гнойно-воспалительных очагов в окружающих мягких тканях. Данная форма в основном встречается у взрослых. В процесс обычно вовлечена одна кость, но иногда наблюдается поражение нескольких участков. Экзогенное распространение инфекции от сопредельных зараженных тканей или открытых ран вызывает около 80% случаев остеомиелита и часто имеет полимикробный характер. Факторами риска у взрослых являются мужской пол, пожилой возраст, истощение, ослабленный иммунитет, длительный прием глюкокортикоидов, гемодиализ, серповидноклеточная анемия (наследственное заболевание, которое характеризуется образованием патологического белка гемоглобина в эритроцитах) и употребление инъекционных наркотиков. Травмы, ишемия, инородные тела, пролежни, повреждение тканей лучевой терапией также предрасполагают к остеомиелиту.
Остеомиелит, обусловленный инфицированием окружающих тканей, часто локализуется в области стоп (у больных с сахарным диабетом или заболеваниями периферических сосудов).
Любой остеомиелит может перейти в хроническую форму, имея, в конечном счете, общую патофизиологию с нарушением целостности оболочки мягких тканей, наличием окружающей омертвевшей, инфицированной и реактивной новой костной ткани.
Классификация заболевания
Остеомиелит различают:
- по пути инфицирования: экзогенный и эндогенный;
- по этиологии:
- острый гематогенный остеомиелит, вызванный золотистым стафилококком, стрептококками, коагулаза-отрицательными стафилококками, Haemophilus influenzae, грамотрицательными микроорганизмами;
- остеомиелит позвоночника, вызванный золотистым стафилококком, грамотрицательными кишечными палочками, микобактериями туберкулеза, грибами;
- остеомиелит при наличии местного очага или сосудистой недостаточности, вызванный комбинацией аэробных и анаэробных микроорганизмов;
- остеомиелит, развившийся на фоне инфекции протезных аппаратов, вызванной коагулаза-отрицательными стафилококками, золотистым стафилококком, коринеформными бактериями, грамотрицательными микроорганизмами.
- острый гематогенный остеомиелит:
- генерализованный (септикотоксемия, септикопиемия),
- очаговая форма;
- после перелома,
- огнестрельный,
- послеоперационный;
- абсцесс Броди,
- альбуминозный (Оллье),
- склерозирующий (Гарре).
- острая (2-4 недели);
- подострая (от 2 недель и более):
- выздоровление,
- продолжение процесса;
- обострение,
- ремиссия,
- выздоровление.
- остеомиелит трубчатых костей (эпифизарный, метафизарный, диафизарный, тотальный);
- остеомиелит плоских костей.
К симптомам заболевания относят боль в области пораженной кости, сопровождающуюся общей реакцией организма (при остром остеомиелите) или без нее (при хроническом остеомиелите).
Первые признаки остеомиелита в острой форме:
- сильная распирающая боль в пораженной кости;
- выраженный локальный отек, который приводит к натяжению кожного покрова;
- температура тела поднимается до 38оС;
- при постукивании можно определить очаг воспаления – в этом месте пациент чувствует наибольшую болезненность.
![Кость.jpg]()
Признаки остеомиелита кости часто дополняются симптомами общей интоксикации, если инфекция распространяется на соседние ткани или проникает в кровь. У пациента в таком случае наблюдаются:
- высокая температура (около 39оС);
- сильная головная боль;
- лихорадка, озноб;
- бледные кожные покровы;
- учащенное сердцебиение;
- тошнота и рвота.
Если у пациента наблюдается хронический остеомиелит, симптомы кардинально меняются. Клиническая картина становится стертой. Основные признаки остеомиелита хронической формы:
- боль уменьшается, приобретает ноющий характер;
- появляются свищи (каналы, соединяющие гнойный очаг с внешней средой) с гнойным отделяемым, которые часто имеют выход далеко от локализации воспаления.
Развитие остеомиелита у детей сопровождается теми же симптомами что и у взрослых, хотя патология чаще протекает в легкой форме без общей интоксикации и осложнений.
Остеомиелит позвоночника обычно вызывает локальную боль в спине с паравертебральным (по сторонам позвоночного столба) мышечным спазмом, которые не поддаются консервативному лечению. На поздних стадиях заболевание может привести к компрессии спинного мозга или нервных корешков с радикулопатией и слабостью или онемением конечностей. Повышения температуры тела, как правило, не наблюдается.
Диагностика остеомиелита
При подозрении на остеомиелит необходимо выполнить следующие лабораторные исследования:
- общий анализ крови и определение скорости оседания эритроцитов;
Синонимы: Общий анализ крови, ОАК. Full blood count, FBC, Complete blood count (CBC) with differential white blood cell count (CBC with diff), Hemogram. Краткое описание исследования Клинический анализ крови: общий.
С-реактивный белок – белок острой фазы, чувствительный индикатор повреждения тканей при воспалении, некрозе, травме. Синонимы: Анализ крови на СРБ; С-реактивн�.
Рентгенологическое исследование считается одним из наиболее эффективных методов диагностики остеомиелита. Признаки патологии у детей видны на снимке уже на 5-й день, а у взрослых — только через 2 недели от начала воспалительного процесса.
Самым точным и эффективным видом диагностики является радионуклидная сцинтиграфия костей. С помощью специальных препаратов, накапливающихся в зоне очага болезни, можно точно выявить начало поражения кости. Однако этот метод не позволяет провести дифференциальную диагностику между инфекцией, переломами и опухолями.
Скопление гноя в мягких тканях выявляют с помощью ультразвукового исследования.
Исследование мягких тканей для выявления патологических изменений и диагностики новообразований.
Для лечения большое значение имеет биопсия очага воспаления костной ткани (аспирационная или открытая) и посев гнойного отделяемого на флору с определением чувствительности к антибиотикам и бактериофагам.
Синонимы: Wound/tissue Culture. Aerobic Bacteria Identification and Antibiotic Susceptibility extended testing. Краткое описание исследования «Посев раневого отделяемого и тканей на микрофлору и определе.
Синонимы: Wound/tissue Culture. Aerobic Bacteria Identification. Antibiotic Susceptibility and Bacteriophage Efficiency testing. Краткое описание исследования «Посев раневого отделяемого и тканей на микрофлору, �.
К каким врачам обращаться
Лечение остеомиелита
Консервативные методы лечения в большинстве случаев стандартизированы и включают антибиотикотерапию с определением микробного возбудителя и чувствительности микроорганизмов к антибактериальным препаратам, противовоспалительную терапию. Большое значение имеет проведение иммуномодулирующей терапии, в том числе с использованием методов квантовой гемотерапии (реинфузия обработанной ауто- и донорской крови и др.), а в отдельных случаях гормонотерапии.
В большинстве случаев хирургическое лечение остеомиелита направлено, прежде всего, на ликвидацию очага гнойно-некротического поражения, замещение остаточных полостей или образовавшихся дефектов.
При остром гематогенном остеомиелите начальная антибиотикотерапия должна включать полусинтетические пенициллины или ванкомицин и цефалоспорины 3-го или 4-го поколения. При хроническом остеомиелите, возникающем в результате распространения инфекции с окружающих мягких тканей, особенно у больных диабетом, лечение проводят с использованием препаратов, эффективных как против грамположительных и грамотрицательных аэробов, так и против анаэробной флоры.
Осложняет лечение хронической формы заболевания нарушение кровоснабжения кости, которое затрудняет проникновение антибактериальных препаратов, снижает эффективность местного иммунного ответа в костной ткани.
Некоторые симптомы остеомиелита свидетельствуют о том, что болезнь перешла в крайне тяжелую форму. Нередко единственным выходом в этой ситуации становится хирургическое вмешательство. Главная его цель — удаление гнойного очага воспаления. Это в разы ускоряет процесс выздоровления и улучшает общее самочувствие больного.
Показания к операции:
- гнойная форма заболевания;
- флегмона надкостницы;
- наличие свищей и секвестров;
- обширное гнойное течение заболевания.
В последние годы широко разрабатываются методы закрытия костной полости, такие как мышечная или кожно-мышечная пластика.
Существуют современные методы, которые позволяют сохранить имплантаты при остеосинтезе (хирургической репозиции костных отломков при помощи различных фиксирующих металлических конструкций) в случае ранних нагноений. Это вакуумная терапия, применение гидрохирургической системы, ультразвуковой кавитации и других методов обработки ран, которые дают возможность предотвратить развитие так называемой бактериальной биопленки на поверхности имплантата, что, в свою очередь, позволяет сохранить имплантат и конечность.
Остеомиелит – тяжелое заболевание, поэтому даже при своевременном и компетентном лечении есть риск возникновения нежелательных последствий. Остеомиелит кости может вызвать как самостоятельные осложнения, так и такие, которые возникают как следствие хирургического вмешательства. Некоторые из них требуют отельного лечения. Прогрессирование гнойно-воспалительного процесса приводит к разрушению костной ткани, нарушается ее кровоснабжение, что еще больше усиливает некротические процессы в кости. Заболевание может вызвать такие нарушения:
- развитие абсцессов и свищей, нарывов в мягких тканях и на коже;
- возникновение флегмоны — пропитывания мышечных волокон гноем;
- развитие артрита с образованием гнойных масс в полостях;
- самопроизвольные переломы;
- анкилозные сращивания суставных частей;
- контрактурная неподвижность мышечных соединений.
Гнойно-воспалительные поражения костей приводят к инвалидизации около 55% пациентов. Остеомиелит может закончиться потерей конечности, если речь идет о поражении руки или ноги.
В связи с особенностью локализации остеомиелитического процесса у детей в последующем может наблюдаться замедление развития костей за счет повреждения воспалительным процессом зон роста.
Разрушение позвонков, сдавливание спинного мозга может приводить к двигательным и чувствительным нарушениям.
Профилактика остеомиелита
Для снижения риска развития остеомиелита рекомендуется:
- своевременно реагировать на возникновение инфекционных процессов в организме;
- проводить лечение гайморита, кариеса, воспаления носоглотки и верхних дыхательных путей;
- осуществлять тщательную обработку ран, обморожений и ожогов, чтобы исключить возможность их инфицирования;
- вести здоровый образ жизни, избегать чрезмерных физических нагрузок, недоедания, следить за сбалансированностью питания;
- не допускать переохлаждения организма.
Информацию из данного раздела нельзя использовать для самодиагностики и самолечения. В случае боли или иного обострения заболевания диагностические исследования должен назначать только лечащий врач. Для постановки диагноза и правильного назначения лечения следует обращаться к Вашему лечащему врачу.
Читайте также: