Изучение пороков сердца. Ревматический эндомиокардит
Добавил пользователь Валентин П. Обновлено: 10.01.2026
Ревматизм при пороках сердца. Аномалия развития сердца
Ревматизм (в частности, хорея) является этиологическим моментом в 80% пороков сердца.
Здесь следует отметить, что поражение миндалин, зубов, придаточных полостей носа, а также осенне-весенние катарры верхних дыхательных путей играют определенную роль в возникновении и обострениях ревматического процесса. В какой мере перечисленные органы являются «входными воротами» для ревматической инфекции, статистические исследования точно не выяснили, однако роль ангины можно считать в настоящее время вполне установленной.
Наш материал, в котором мы учли два момента — перенесенные заболевания и период, с которым сами больные связывают появление порока сердца, показал, что перенесли суставной ревматизм 42,6% больных, связывают начало заболевания с суставным ревматизмом 22,6%.
Обращает на себя внимание то, что 47% больных могли указать момент начала заболевания, 8,8% больных связывали его с ангиной, в то время как большинство авторов эту причину обходит молчанием или указывает низкие цифры. Мы полагаем, что роль ангины недооценивается, так как среди наших больных острый тонзиллит в анамнезе отмечается в 26%.
Сифилис в анамнезе чаще всего отмечается у больных с аортальными пороками, в то время как больные с поражениями двустворчатого клапана имели в своем анамнезе сифилис лишь в небольшом числе.
Сепсис (затяжной септический эндокардит) после излечения может оставить порок. Статистических данных пока нет.
Склеротические изменения клапанного аппарата на почве атероматоза встречаются чаще у мужчин в пожилом возрасте и не превышают 5—10% общего количества случаев пороков сердца.
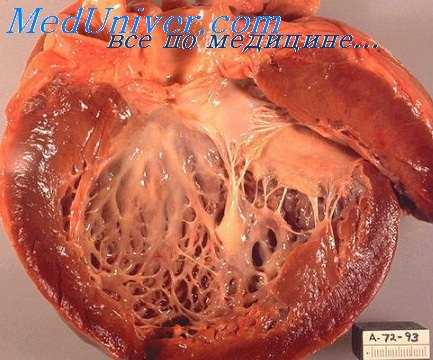
Различные острые инфекции также иногда обусловливают развитие пороков клапанов. В. И. Молчанов придает особое значение скарлатине.
Травматические повреждения клапанов встречаются не чаще чем в 2%.
Аномалия развития сердца обнаруживается еще реже — в 0,2—0,5%.
По статистике Черногубова (1950), основанной на изучении 1 121 секционного случая с пороками сердца, они распределяются следующим образом по этиологии, возрасту и локализации поражения клапанов. Комбинированные пороки ревматической этиологии встречаются более чем в 2 раза чаще, чем простые (простыми пороками Черногубов называет изолированные пороки— сужение отверстия или недостаточность клапана, а также сочетание стеноза отверстия и недостаточности клапана того же отверстия; комбинированными — поражение нескольких отверстий); во-вторых, что при простых пороках септический эндокардит поражает преимущественно аортальные клапаны (по обоим полам в 7 раз чаще, чем ревматизм, а у женщин более чем в 15 раз чаще); в-третьих, что септический эндокардит почти никогда не встречается на трехстворчатом клапане; в-четвертых, что при комбинированном пороке у женщин почти во всех случаях (99,4%) имеет место митральный порок и, наконец, в-пятых, что наличие порока трехстворки почти всегда указывает и на наличие митрального порока.
При этом следует отметить, что при ревматизме и септическом эндокардите чаще встречаются комбинированные пороки (70,6% и 61,2%), а при сифилисе и атеросклерозе — чаще простые пороки.
Следует еще добавить, что при малом количестве пороков сифилитической (56 человек) и атеросклеротической (64 человека) этиологии процентные отношения по категории порока мало убедительны.
Опухоли сердца являются лишь редкой, казуистической находкой.
Информация на сайте подлежит консультации лечащим врачом и не заменяет очной консультации с ним.
См. подробнее в пользовательском соглашении.
Изучение пороков сердца. Ревматический эндомиокардит
Когда говорят о пороках сердца, то имеют в виду поражения клапанного аппарата сердца и отверстий, где клапаны находятся, а также связанные с этим нарушения деятельности сердечно-сосудистой системы.
Процесс, поражающий клапанный аппарат, затрагивает в той или иной степени и сердечную мышцу, коронарные сосуды, а также различные интра- и экстракардиальные нервные и гуморальные приборы, регулирующие сердечно-сосудистую деятельность, и это находит свое отражение в клинической картине.
Все эти патологические состояния и их клинические проявления находятся под контролем коры больших полушарий мозга.
Для понимания процесса возникновения и развития пороков сердца необходимо применить тот метод изучения различных болезненных форм, который был в совершенстве разработан и введен в клинику внутренних болезней основателем московской терапевтической школы, знаменитым Г. А. Захарьиным. Мы говорим о его анамнестическом методе—методе изучения истоков болезненного процесса, т. е. этиологии и последующего развития болезни, проходящей порой через длинную цепь превращений. Это особенно наглядно может быть прослежено именно при пороках сердца.
Для изучения и оценки организма как единого целого требуется выяснение роли важнейших органов и систем в процессе их приспособления к патологическим условиям кровообращения — возникновению так называемой компенсации порока, а также к тем факторам, которые влекут за собой расстройство этих приспособительных механизмов (декомпенсацию). При этом играют существенную роль как приобретенные к моменту заболевания особенности самого организма, так и условия окружающей среды. Этому вопросу в свое время уделял большое внимание основатель петербургской школы терапевтов С. П. Боткин и крупнейший представитель московской терапевтической школы А. А. Остроумов.
В изложении учения о пороках сердца должны быть учтены четыре основных момента.
Во-первых, необходимо проанализировать тот основной процесс, в результате которого развивается порок, а именно ревматизм, ревматический эндокардит (вальвулит) и эндокардиты другой этиологии. При этом обычно основной процесс (ревматизм) еще не заканчивается и поражение клапанов формируется на фоне этого основного страдания.
Таким образом, в клинической картине ревматический эндомиокардит является лишь фрагментом ревматической инфекции.

Вторым моментом можно считать тот этап развития болезни, когда ревматический процесс закончился и в клинической картине преобладают симптомы, связанные лишь с поражением клапанного аппарата сердца во всей его совокупности, т. е. изменение клапанов, сухожильных нитей и предсердно-желудочкового или сосудистого отверстия. Характер клинических явлений при этом вполне соответствует развитию всех приспособительных механизмов. В этом периоде оказывается пораженным как само сердце, так и широкая область, именуемая периферией (по отношению к сердцу). Изменениям подвергаются: ритм сердца, скорость кровотока, венозное давление, количество циркулирующей крови, использование кислорода тканями, минутный объем крови, выбрасываемой сердцем, и др.
Помимо этих приспособительных механизмов кровообращения, в процессе компенсации порока сердца участвует и нервная система, и мышечная система, и различные формы обмена веществ, органы кроветворения и пищеварения. Состояние и этих систем должно быть учтено под углом зрения кортико-висцеральных отношений при оценке тех новых условий, которые создались при развитии порока сердца.
Как уже упоминалось, условия труда и быта и индивидуальные особенности самого организма накладывают отпечаток на глубину и темпы приспособления организма к изменившимся условиям кровообращения.
Третий момент, который приходится учитывать при изложении клиники пороков сердца, — это повторные вспышки эндомиокардитов ревматической природы, а также присоединение к ревматическому пороку сердца грозного осложнения — септического эндокардита.
Для понимания клинической картины пороков сердца немалое значение имеет терапевтический или профилактическо-терапевтический анамнез, учитывающий результат уже проведенных лечебных мероприятий.
Четвертый момент — это трудовой прогноз. Для разрешения вопроса о трудоспособности больного при пороках сердца совершенно недостаточно знаний анатомического повреждения сердца и других его отделов; гораздо более важно изучение функционального состояния сердечно-сосудистого аппарата и всех связанных с ним механизмов кровообращения, а также всего комплекса явлений, перечисленных выше (третий момент).
Диспансерное наблюдение за больным с пороком сердца, тщательное изучение динамики развития порока, выносливости больного по отношению к трудовым и бытовым нагрузкам дают наиболее убедительные показатели.
Таким образом, прогноз в отношении выздоровления, жизнеспособности и особенно трудоспособности строится на изучении степени приспособления всего организма к изменившимся условиям кровообращения и на учете условий труда и быта.
Течение ревматического эндомиокардита. Причины болей в сердце при ревматизме
Больная с ревматическим порокам сердца (недостаточность двустворчатого клапана и стеноз левого венозного отверстия при преобладании стеноза), обнаруженным впервые в нашей клинике, имела длительно протекавший местный нагноигельный процесс в полости рта (упорные ангины и грануломы у корней зубов), обострившийся под влиянием острого катарра верхних дыхательных путей. Кроме того, у больной имелся легко протекавший инфекционный гепатит. Указанный выше очаговый нагноительный процесс послужил началом развития довольно сложной клинической картины.
С одной стороны, имел место пиелоцистит и развившийся остро инфильтрат в аппендиксе (патогенез последнего не совсем ясен), с другой—последовала вспышка ревматизма (ревматического эндомиокардита, возможно, в сочетании с другими явлениями).
Ревматический эндомиокардит протекал весьма своеобразно и тяжело, что вначале давало повод предполагать септический эндокардит (множественные эмболии в органы — почки, легкие, селезенку, возможно, и аппендикс). Данное предположение, однако, должно быть отвергнуто вследствие вполне благополучного исхода болезни при применении лишь малых доз пенициллина; трижды сделанная формоловая реакция была отрицательной. Следует отметить, что в течение длительного пребывания больной в клинике (около года) нарушения кровообращения имели место лишь в первый период пребывания больной и были выражены нерезко.
В дальнейшем они возникали лишь в виде пароксизмов, в связи с болевыми приступами в области сердца. Последние явились в данном случае наиболее отличительной особенностью в клинической картине ревматизма. Редки при ревматическом эндокардите и повторные эмболии в различные органы, тем более что нет достаточных оснований для предположения о наличии в ушке левого предсердия тромба при почти полном отсутствии нарушения циркуляции.
Что касается патогенеза стенокардических приступов у больной, то здесь может быть высказан ряд предположений.
Ранее мы указывали на то, что в патогенезе болей при пороках сердца могут играть роль четыре болезненных процесса: 1) перикардит, 2) компрессионные боли при очень большом увеличении сердца или отдельных его полостей, 3) ишемические боли при сужении левого венозного отверстия и 4) стенокардические боли сложного происхождения («ревматический коронариит», аллергически измененная реакция венечных сосудов, кортико-висцеральный момент).
Первый и второй процесс не находят своего обоснования в данной истории болезни (ни разу не наблюдался перикардит, сердце все время относительно невелико, длительного нарушения кровообращения не было). Что касается третьего и четвертого процесса, то они (особенно четвертый) представлены у больной очень ярко. Боли носили приступообразный характер, имели все черты стенокардии и нередко достигали большой интенсивности. Острая сердечная слабость возникала всегда в связи с приступами болей, которые нередко прекращались после приема нитроглицерина, иногда же успокаивались лишь после инъекции пантопона.
И приступы стенокардии, и сопровождающая их острая недостаточность сердца возникали при обострении ревматизма и затихали или совершенно прекращались при затухании его (после лечения салицилатами и пирамидоном). После удаления, по-видимому, всех инфекционных очагов явления ревматизма (эндомиокарди-та и полиартрита) сошли на нет, прекратились и приступы стенокардии: больная почувствовала себя здоровой, вышла замуж и благополучно родила ребенка.
Таким образом, связь приступов стенокардии с ревматизмом совершенно очевидна, но отнести приступы стенокардии всецело за счет патологических изменений в коронарных сосудах нельзя, так как больная обладала очень лабильными психикой и вегетативной системой. Легче всего в данном случае допустить комбинацию нарушенной реактивной способности коронарных сосудов на почве ревматизма и психоневротической неустойчивости. В какой мере последняя могла быть обусловлена ревматизмом, поражающим иногда и головной мозг, мы в данном случае установить не могли.
Следует отметить, что связать стенокардичеекие боли с возможностью заноса эмбола в коронарные сосуды едва ли допустимо по следующим основаниям: во-первых, склонность к повторным эмболиям в органы имела место до наступления периода выраженных приступов стенокардии, возникавших притом чрезвычайно часто; во-вторых, при заносе эмбола в коронарные сосуды наблюдались бы явления инфаркта миокарда, что в полной мере отвергалось электрокардиографическими данными (документировавшими лишь ревматический миокардит: увеличение интервала PQ) и всей клинической картиной.
Ввиду молодого возраста больной возможность участия в описываемом болевом синдроме атеросклероза коронарных сосудов исключается.
Острый ревматический эндокардит (I01.1)

Этиологическим фактором выступает В-гемолитический стрептококк группы А. Для развития заболевания также необходима наследственная предрасположенность (DR21, DR4, антитела HLA; аллоантиген В-лимфоцитов D8/17).
В патогенезе условно выделяются два периода:
1. Непосредственное повреждающее и токсическое действие на организм, оказываемое персистирующими стрептококками и их антигенами.
2. Развитие иммунного воспаления в соединительной ткани организма с преимущественным вовлечением в процесс сердца и сосудов в результате запуска механизма синтеза аутоантител.
Эпидемиология
После первой ревматической атаки ревматический эндокардит развивается в 90% случаев у детей и в 40% случаев у лиц старше 30 лет.
Клиническая картина
Cимптомы, течение
Распознавание непосредственно эндокардита в первые 4-6 недель крайне затруднительно, поскольку он имеет очень скудную клиническую симптоматику. Больные могут чувствовать себя удовлетворительно и не предъявлять никаких жалоб. А такие симптомы, как повышение температуры, тахикардия, изменения со стороны крови не являются специфическими и могут наблюдаться и при ревматизме без поражения эндокарда.
Ревматический эндокардит может выявляться случайно при проведении профилактического осмотра.
Основным клиническим признаком ревматического эндокардита является шум в сердце вследствие нарушения функции клапана (клапанов).
При первичном эндокардите шум в сердце появляется в течение первой недели от начала заболевания (до 75 % случаев).
Основные шумы, свидетельствующие о наличии кардита:
2. Мезодиастолический шум над верхушкой (шум Carey Coombs) – подтверждает диагноз митрального вальвулита. Характеристики: прослушивается в положении лежа на левом боку при задержке дыхания на выдохе, имеет преходящий характер.
3. Базальный протодиастолический шум – типичен для поражения аортального клапана. Характеристики: высокочастотный, дующий, затихающий, непостоянный шум. После ликвидации активного воспалительного процесса он может или стойко сохраняться, свидетельствуя о раннем формировании аортального порока, или исчезать. В последнем случае возможно образование аортального порока в более поздние сроки.
Сам по себе эндокардит, как правило, не ведет к развитию сердечной недостаточности. А наличие ее признаков (при тяжелом течении заболевания и развитии панкардита), в основном обусловлено сопутствующим миокардитом.
Диагностика
Основным методом инструментальной диагностики является ЭХОКГ. Этот метод позволяет подтвердить диагноз и уточнить характер и выраженность клапанного порока.
УЗ-признаки поражения митрального клапана:
- краевое утолщение, «лохматость», рыхлость створок клапана;
УЗ-признаки поражения аортального клапана:
- утолщение, рыхлость эхо-сигнала аортальных створок (хорошо видно в диастоле из парастернальной позиции и в поперечном сечении);
- чаще выражено утолщение правой коронарной створки;
- аортальная регургитация (направление струи к передней митральной створке);
- высокочастотное трепетание (флатер) передней митральной створки в результате аортальной регургитации Аортальная регургитация - несостоятельность закрытия аортального клапана, приводящая к появлению потока из аорты в левый желудочек во время диастолы
.
Лабораторная диагностика
Показатели активности процесса:
- повышение титра антистрептолизина-О, антигиалуронидазы, антистрептокиназы в крови в 1,5-3 раза и более;
- положительная реакция на С-реактивный белок;
- увеличение альфа и гамма-глобулинов, фибриногена.
Дифференциальный диагноз
Первичный ревматический эндокардит дифференцируют со следующими заболеваниями:
- ревматический и неревматический миокардит;
- вторичный ревмокардит;
- инфекционный эндокардит;
- эндокардит при диффузных заболеваниях соединительной ткани (ревматоидном артрите, системной красной волчанке)
У детей первичный ревматический эндокардит дифференцируют также с пролапсом митрального клапана и нетяжелыми врожденными пороками сердца (дефектом межпредсердной и межжелудочковой перегородок, стенозом устья аорты или легочной артерии). Для правильной постановки диагноза используются данные ЭХОКГ и тщательный анализ клинических особенностей внесердечных проявлений заболевания.
Помимо этого необходимо проводить дифференциальный диагноз эндокардита от тонзилогенной интоксикации, что до формирования порока сердца представляет определенные трудности. Клинические признаки, ряд биохимических и иммунологических показателей при этих заболеваниях имеют значительные сходства. Проявления, характерные как эндомиокардита, так и хронического тонзиллита, включают: субфебрильные подъемы температуры, полиартралгии, сердцебиение и боли в области сердца, мягкий систолический шум у верхушки и основания сердца.
Дифференциально-диагностические критерии:
- появление в крови высоких титров антикардиальных аутоантител, которые выявляются не более чем у 25% больных при хроническом тонзиллите;
- концентрация гамма-глобулинов в крови при хроническом тонзиллите имеет отчетливую тенденцию к снижению, а при ревмокардите наблюдается их нарастание.
Осложнения
2. Формирование органической недостаточности трехстворчатого и легочного клапана - крайне редко встречается при первичном ревмокардите.
Лечение
С момента установления диагноза назначают лечение антибиотиками с целью эрадикации стрептококков группы А из носоглотки. Препаратом выбора являются антибиотики пенициллинового ряда. Рекомендованные суточные дозы детям - 400-600 тыс ЕД, взрослым - 1,5-4 млн ЕД. При непереносимости пенициллинов назначают макролиды или линкозамиды.
Также проводится противовоспалительная терапия с применением нестероидных противовоспалительных препаратов (НПВП) и глюкокортикостероидов ( ГКС).
Используемые НПВП:
- диклофенак или индометацин в начальной максимальной дозе 2-3 мг\кг\сут.;
- реже - ацетилсалициловая кислота в дозе 0,2 г\год жизни (но не более 1,5-2 г\сут.).
Длительность курса лечения НПВП составляет в среднем 2,5-3 месяца. Первые 3-4 недели НПВП назначаются в максимальной дозе, затем доза снижается на одну треть и принимается в течение 2 недель, после доза уменьшается до половины от максимальной и препарат принимается еще 1,5 месяца.
Из ГКС чаще всего используется преднизолон в дозе 0,7-0,8 мг\кг\сут. (не более 1 мг\кг\сут.). Суточная доза составляет 15-25 мг в зависимости от возраста и распределяется с учетом суточного биоритма.
Длительность курса лечения составляет 1,5-2 месяца. Препарат в полной дозе назначается на 10-14 дней (до получения клинического эффекта), затем дозу снижают по 2,5 мг (1\2 табл) каждые 5-7 дней.
На время гормональной терапии назначают препараты калия (панангин, аспаркам). После гормонов продолжают лечение НПВП (либо в сочетании с ними в 1\2 дозы - 0,1г\год).
При первичном ревмокардите, как правило, не требуется хирургическое лечение. Необходимость в оперативном вмешательстве может появиться в случаях возвратного эндокардита с выраженным нарушением функции клапанов и тяжелой сердечной недостаточностью.
Прогноз
В случаях, когда эндокардит является главным или единственным проявлением ревматизма, больные долго чувствуют себя удовлетворительно и сохраняют трудоспособность. Однако с течением времени происходит формирование ревматического порока сердца, что вызывает нарушения гемодинамики.
Примерно у 25% больных первичный ревматический эндокардит не оставляет какого-либо дефекта клапанного аппарата (особенно у взрослых людей).
У больных, перенесших первичный ревматический эндокардит, повышается риск инфекционного эндокардита.
Госпитализация
Всем пациентам с острой ревматической лихорадкой вне зависимости от ее клинических проявлений показана госпитализация.
Профилактика
Первичная профилактика - раннее активное лечение стрептококкового тонзиллита и фарингита. Применяются антибиотики пенициллинового ряда (препараты выбора).
Вторичная профилактика - предотвращение рецидивов ревматической лихорадки путем предупреждения повторной стрептококковой инфекции. Наибольший эффект имеет непрерывное круглогодичное ежемесячное введение внутримышечно 1 500 000 ЕД бициллина-5.
При отсутствии ревматического поражения сердца вторичную профилактику следует проводить в течение не менее 5 лет.
Другие острые ревматические болезни сердца (I01.8)
Любое состояние, относящееся к рубрике I00, в сочетании с другими или множественными формами состояний с вовлечением сердца. Острый ревматический панкардит.
Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 800 RUB / 4500 KZT / 27 BYN - 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место - 800 RUB / 4500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной

13-15 октября, Алматы, "Атакент"
600 брендов, более 150 компаний-участников из 20 стран.
Новинки рынка стоматологии. Цены от производителей
Классификация
В настоящее время используется классификация Ассоциации ревматологов России, принятая в 2003 году.
| Клинические варианты | Клинические проявления | Исход | Стадия НК | ||
| основные | дополнительные | КСВ* | NYHA** | ||
| Острая ревматическая лихорадка | Кардит (вальвулит) | Лихорадка | Выздоровление | 0 | 0 |
| Артрит | Артралгии | Хроническая | I | I | |
| Повторная ревматическая лихорадка | Кольцевидная эритема | Абдоминальный синдром | ревматическая болезнь | IIА | II |
| Подкожные ревматические | Серозиты | сердца: | IIБ | III | |
| Узелки | - без порока сердца*** - порок сердца**** | III | IV | ||
** Функциональный класс по NYHA.
*** Наличие поствоспалительного краевого фиброза клапанных створок без регургитации, которое уточняется с помощью ЭхоКГ.
**** При наличии впервые выявленного порока сердца необходимо, по возможности, исключить другие причины его формирования (инфекционный эндокардит, первичный антифосфолипидный синдром, кальциноз клапанов дегенеративного генеза и др.).
Этиология и патогенез
Этиологический фактор - В-гемолитический стрептококк группы А. Заболевание развивается в связи с острой или хронической носоглоточной инфекцией. Особенное значение имеет М-протеин, входящий в состав клеточной стенки стрептококка. Известно более 80 разновидностей М-протеина, из них ревматогенными считают М-5, 6, 14, 18, 19, 24. Необходимым условием также является наследственная предрасположенность (DR21, DR4, антитела HLA; аллоантиген В-лимфоцитов D8/17).
Распространенность ревматической лихорадки среди детей в различных регионах мира составяет 0,3-18,6 на 1000 школьников (по данным ВОЗ - 1999). Основное количество больных ревматической болезнью сердца составляют пациенты с приобретенными ревматическими пороками сердца.
За последние 10 лет первичная инвалидность вследствие ревматической лихорадки составляет 0,5-0,9 на 10 тыс. населения (0,7 - в работоспособном возрасте). Данный показатель не имеет тенденции к снижению.
Факторы и группы риска
- возраст 7-20 лет;
- женский пол (женщины болеют в 2,6 раза чаще, чем мужчины);
- наследственность;
- недоношенность;
- врожденные аномалии соединительной ткани, несостоятельность коллагеновых волокон;
- перенесенная острая стрептококковая инфекция и частые носоглоточные инфекции;
- неблагоприятные условия труда или проживание в помещении с повышенной влажностью, низкой температурой воздуха.
Первичный эндомиокардит
Проявления: боли в области сердца, выраженная слабость, одышка при небольшой физической нагрузке, повышение температуры до фебрильных цифр.
При обследовании: выраженная интоксикация, бледность кожи, синие круги под глазами, незначительная адинамия и гипотония Гипотония - сниженный тонус мышцы или мышечного слоя стенки полого органа.
.
6. На фонокардиографии (ФКГ) шум вначале средней амплитуды, занимает всю или большую часть систолы, регистрируется на средних и высоких частотах, имеет лентовидную или стихающую форму.
7. На ЭКГ выявляют симптомы перегрузки левого предсердия.
8. При рентгенологическом исследовании типичны митральная конфигурация сердца, признаки переполнения левого предсердия.
У 5% обследованных больных выслушивается нежный мезодиастолический шум по левому краю грудины, у 2 % - протодиастолический, что указывает на поражение аортальных клапанов (четко отражается на ФКГ).
При вовлечении в процесс перикарда у больных наблюдается тяжелое или очень тяжелое состояние (особенно при экссудативном перикардите). Резко выражены признаки интоксикации (бледность кожи и пр.), значительно смещены границы сердца.
На фоне описанных ранее данных аускультации выслушивается шум трения перикарда, чаще по правому краю грудины и у основания сердца, реже - по левому краю грудины. Шум слабо скребущий (хруст снега), систоло-диастолический, однако точно не совпадает ни с систолой, ни с диастолой, выслушивается непродолжительно.
Инструментальные методы
2. Фонокардиография применяется с целью уточнения характера шума, выявленного при аускультации. При миокардите отмечается снижение амплитуды I тона, его деформация, патологический III и IV тоны, систолический шум, занимающий 1\2 систолы.
При наличии эндокардита регистрируется высокочастотный систолический шум, протодиастолический или пресистолический шум на верхушке при формировании митрального стеноза, протодиастолический шум на аорте при формировании недостаточности клапана аорты, ромбовидный систолический шум на аорте при формировании аортального стеноза.
3. Рентгенография органов грудной клетки дает возможность выявить наличие застойных явлений в малом круге кровообращения (признаки сердечной недостаточности) и кардиомегалию Кардиомегалия - значительное увеличение размеров сердца за счет его гипертрофии и дилатации
.
ЭхоКГ-признаки поражения митрального клапана:
- краевое утолщение, рыхлость, "лохматость" створок клапана;
- ограничение подвижности утолщенной задней створки;
- наличие митральной регургитации, степень которой зависит от тяжести поражения;
- небольшой концевой пролапс Пролапс - смещение вниз какого-либо органа или ткани от его нормального положения; причиной такого смещения обычно бывает ослабление окружающих и поддерживающих его тканей.
(2-4 мм) передней или задней створки.
Эхо-КГ признаки поражения аортального клапана:
- утолщение, рыхлость эхо-сигнала аортальных створок, что хорошо видно в диастоле из парастернальной позиции и в поперечном сечении;
- чаще выражено утолщение правой коронарной створки;
- аортальная регургитация (направление струи к передней митральной створке);
- высокочастотное трепетание (флатер) передней митральной створки вследствие аортальной регургитации.
Специфических лабораторных тестов, подтверждающих наличие ревматизма, нет. Однако на основании лабораторных анализов можно оценить активность ревматического процесса.
Определение титра стрептококковых антител - одно из важных лабораторных исследований, позволяющее подтвердить наличие стрептококковой инфекции. Уже на ранних стадиях острого ревматизма уровни таких антител возрастают. Однако повышенный титр антител сам по себе не отражает активность ревматического процесса.
Наиболее широко используемый тест для определения стрептококковых антител - определение антистрептолизина О. При однократном исследовании повышенными считаются титры не менее 250 единиц Тодда у взрослых и 333 единицы у детей старше 5 лет.
Для диагностики также применяется выделение стрептококков группы А из носоглотки путем взятия посевов. По сравнению с определением уровня антител, данный метод является менее чувствительным.
Наиболее часто определяемые гематологические показатели острой фазы ревматизма - СОЭ и С-реактивный белок. У больных острой ревматической лихорадкой эти показатели всегда будут повышены, за исключением больных с хореей.
Следует иметь в виду, что все известные биохимические показатели активности ревматического процесса являются неспецифичными и непригодными для нозологической диагностики. Судить о степени активности болезни (но ни о ее наличии) при помощи комплекса этих показателей можно в том случае, когда диагноз ревматизма обоснован клинико-инструментальными данными.
Значимые для диагностики биохимические показатели:
- уровень фибриногена плазмы выше 4 г/л;
- альфа-глобулины - выше 10%;
- гамма-глобулины - выше 20%;
- гексозы - выше 1,25 гм;
- серомукоид - выше 0,16 гм;
- церулоплазмин - выше 9,25 гм;
- появление в крови С-реактивного белка.
Основные заболевания с которыми необходимо дифференцировать острую ревматическую лихорадку
1. Неревматический миокардит (бактериальный, вирусный).
Типичные признаки:
- наличие хронологической связи с острой носоглоточной (в основном вирусной) инфекцией;
- укорочение (менее 5-7 дней) или отсутствие латентного периода;
- в дебюте болезни проявляются симптомы астенизации , нарушения терморегуляции;
- постепенное развитие заболевания;
- артрит и выраженные артралгии отсутствуют;
- кардиальные жалобы имеют активный и эмоционально окрашенный характер;
- медленная динамика под влиянием противовоспалительной терапии.
2. Постстрептококковый артрит.
Может встречаться у лиц среднего возраста. Имеет относительно короткий латентный период (2-4 дня) от момента перенесенной БГСА-инфекции глотки (бета-гемолитический стрептококк группы А) и персистирует в течение более длительного времени (около 2 мес.). Заболевание не сопровождается кардитом, недостаточно оптимально реагирует на терапию противовоспалительными препаратами и полностью регрессирует без остаточных изменений.
3. Эндокардит при системной красной волчанке, ревматоидном артрите и некоторых других ревматических заболеваниях.
Данные заболевания отличаются характерными особенностями внесердечных проявлений. При системной красной волчанке выявляются специфичные иммунологические феномены - антитела к ДНК и другим ядерным субстанциям.
4. Идиопатический пролапс митрального клапана.
При данном заболевании большинство больных имеют астенический тип конституции и фенотипические признаки, указывающие на врожденную дисплазию соединительной ткани (воронкообразная деформация грудной клетки, сколиоз грудного отдела позвоночника, синдром гипермобильности суставов и др). Поставить правильный диагноз помогают тщательный анализ клинических особенностей внесердечных проявлений заболевания и данные допплерэхокардиографии. Для эндокардита характерна изменчивость аускультативной картины.
Всем больным назначают постельный режим в течение острого периода заболевания, диету, богатую витаминами и белком, с ограничением поваренной соли и углеводов.
Медикаментозное лечение
Этиотропная терапия
Направлена на эрадикацию b-гемолитического стрептококка группы А.
Применяется бензилпенициллин в суточной дозе 1500000-4000000 ЕД у подростков и взрослых и 400000-600000 ЕД у детей в течение 10-14 дней с последующим переходом на применение дюрантной формы препарата (бензатин бензилпенициллин).
При непереносимости препаратов пенициллина применяют макролиды:
- азитромицин по схеме взрослым 0,5 г однократно в первые сутки, затем по 0,25 г один раз в день в течение четырех дней;
- или кларитромицин по 250 мг 2 р. в день 10 дней;
- или рокситромицин по 150 мг 2 р. в день 10 дней).
При непереносимотсти пенициллинов и макролидов используется антибиотикик из группы линкозамидов:
- линкомицин по 500 мг 3 р. в день 10 дней;
- или клиндамицин по 150 мг 4 р в день 10 дней.
Патогенетическое лечение ОРЛ заключается в применении глюкокортикоидов и нестероидных противовоспалительных препаратов (НПВП).
В детской кардиоревматологии в настоящее время используется преимущественно преднизолон (особенно при ярко и умеренно выраженном ревмокардите и полисерозитах). Суточная доза препарата составляет 20-30 мг до достижения терапевтического эффекта (как правило, в течение 2 нед.). Далее доза снижается (2,5 мг каждые 5-7 дней) вплоть до полной отмены.
При лечении ОРЛ у взрослых препаратами выбора считаются индометацин и диклофенак (150 мг в сутки в течение 2 мес.).
Показания для назначения НПВП:
- низкая степень активности;
- изолированный суставной синдром;
- затяжное, латентное течение.
Показания для назначения глюкокортикоидов:
- ярко и умеренно выраженный кардит;
- максимальная или умеренная степень активности;
- острое, реже - подострое и рецидивирующее течение;
- малая хорея;
- наличие вальвулита.
При наличии симптомов недостаточности кровообращения в план лечения включают сердечные гликозиды и диуретики. Схема их назначения аналогична таковой при лечении сердечной недостаточности другой этиологии.
Назначение сердечных гликозидов и диуретиков в сочетании с противовоспалительными средствами оправдано при активном течении ревматического процесса только на фоне неревматического порока сердца.
Применение кардиотонических препаратов нецелесообразно при развитии сердечной декомпенсации как следствия первичного ревмокардита (в основном встречается только в детском возрасте). В данных случаях явный терапевтический эффект может быть достигнут при использовании высоких доз преднизолона (40-60 мг в сутки).
Поскольку глюкокортикоиды оказывают специфическое воздействие на минеральный обмен, а также в связи с достаточно высоким уровенем дистрофических процессов в миокарде (особенно у больных с повторной ОРЛ на фоне порока сердца), следует применять в терапии препараты калия (панангин, аспаркам), анаболические гормоны, рибоксин и поливитамины.
В случаях тяжелого течения заболевания, когда развиваются признаки выраженной сердечной недостаточности на фоне вальвулита, может быть рекомендовано хирургическое лечение – вальвулопластика либо протезирование клапана.
Поражение клапанного аппарата приводит к развитию порока сердца у 20-25% больных, перенесших первичный ревмокардит. Повторные атаки повышают риск формирования порока сердца до 60-70%. Также такие больные входят в группу риска по развитию инфекционного эндокардита.
Все больные с подозрением на острую ревматическую лихорадку должны быть госпитализированы для уточнения диагноза и лечения.
Первичная профилактика ОРЛ
В основе - своевременная диагностика и адекватная терапия активной А-стрептококковой инфекции верхних дыхательных путей (фарингит, тонзиллит).
Необходимое лечение в случае возникновения острого А-стрептококкового тонзиллофарингита у лиц молодого возраста, имеющих факторы риска развития ОРЛ (отягощенная наследственность, неблагоприятные социально-бытовые условия и др.): 5-дневное лечение бензилпенициллином в суточной дозе 1500000-4000000 ЕД у подростков и взрослых и 400000-600000 ЕД у детей в течение 10-14 дней с последующей однократной инъекцией бензатин бензилпенициллина.
В других ситуациях возможно применение оральных пенициллинов в течение 10 дней (амоксициллин). Рекомендуемая схема применения амоксициллина - 1-1,5 г (для взрослых и детей старше 12 лет) и 500-750 мг (для детей от 5 до 12 лет) в сутки.
Вторичная профилактика ОРЛ
Направлена на предотвращение рецидивов заболевания.
Применяют препараты пролонгированного действия: бициллин-1 (бензатинпенициллин, экстенциллин) и бициллин-5. Бициллин-1 менее аллергичен и дольше сохраняется в необходимой концентрации (21 день против 7-14 дней у бициллина-5).
Бициллин-1 вводят в/м:
- взрослым и подросткам - 2,4 млн ЕД;
- детям при массе тела менее 25 кг - 600 000 Ед;
- детям с массой тела более 25 кг -1,2 млн ЕД.
Бициллинопрофилактика начинается в стационаре сразу после окончания ежедневной антибактериальной терапии и проводится круглогодично. Ее длительность устанавливается индивидуально для каждого пациента. Для больных, перенесших ОРЛ без кардита (артрит, хорея) длительность - не менее 5 лет после атаки или до 18 лет ( по принципу "что дольше"). Для больных с излеченным кардитом без порока сердца длительность - не менее 10 лет или до 25-летнего возраста ( по принципу "что дольше").
Читайте также:
