Проксимальные переломы малоберцовой кости. Диагностика и лечение
Добавил пользователь Morpheus Обновлено: 21.01.2026
Перелом голени — патологическое состояние, возникающее в ходе нарушения анатомической целостности костей голени [6].
I. ВВОДНАЯ ЧАСТЬ
Название протокола: "Переломы костей голени"
Код протокола:
Коды по МКБ-10:
S82.1 Перелом проксимального отдела большеберцовой кости
S82.2 Перелом тела [диафиза] большеберцовой кости
S82.3 Перелом дистального отдела большеберцовой кости
S82.4 Перелом только малоберцовой кости
S82.5 Перелом внутренней [медиальной] лодыжки
S82.6 Перелом наружной [латеральной] лодыжки
S82.7 Множественные переломы голени
S82.8 Переломы других отделов голени
S82.9 Перелом неуточненного отдела голени
Сокращения, используемые в протоколе:
ВИЧ – вирус иммунодефицита человека
УЗИ – ультразвуковое исследование
ЭКГ - электрокардиограмма
Дата разработки протокола: 2013 год
Категория пациентов: больные с переломами костей голени
Пользователи протокола: травматологи, ортопеды, хирурги стационаров и поликлиник

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 800 RUB / 4500 KZT / 27 BYN - 1 рабочее место в месяц

Автоматизация клиники: быстро и недорого!
- Подключено 300 клиник из 4 стран
- 1 место - 800 RUB / 4500 KZT / 27 BYN в месяц
Мне интересно! Свяжитесь со мной
13-15 октября, Алматы, "Атакент"
600 брендов, более 150 компаний-участников из 20 стран.
Новинки рынка стоматологии. Цены от производителей
Классификация
МЕЖДУНАРОДНАЯ КЛАССИФИКАЦИЯ АО (Ассоциации остеосинтеза) [1]
По локализации переломы голени разделяются на три сегмента с одним исключением:
1. Проксимальный сегмент
2. Средний (диафизарный) сегмент
3. Дистальный сегмент
Исключение для дистальной голени:
4. Лодыжечный сегмент
1. Переломы проксимального сегмента делятся на 3 типа:
1А. Околосуставные, при этом типе перелома суставная поверхность костей не повреждается, хотя линия перелома проходит внутри капсулы.
1В. Неполные внутрисуставные, повреждается только часть суставной поверхности, в то время как остальная часть остается связанной с диафизом.
1С. Полные внутрисуставные, суставная поверхность расколота и полностью отделена от диафиза.
2. Диафизарные переломы делятся на 3 типа на основании наличия контакта между отломками после репозиции:
2А. Линия перелома только одна, она может быть винтообразным, косым или поперечным.
2В. С одним или более осколком, которые сохраняют некоторый контакт после репозиции.
2С. Сложный перелом, с одним или более осколком, фрагментом, при котором после репозиции отсутствует контакт между отломками.
3. Переломы дистального сегмента делятся на 3 типа на основании степени распространения перелома на суставную поверхность:
3А. Околосуставные, линия излома может быть винтообразной, косой, поперечной с осколками.
3В. Неполные внутрисуставные, повреждается только часть суставной поверхности, другая часть остается соединенной с диафизом.
3С. Полные внутрисуставные, суставная поверхность расколота и полностью отделена от диафиза.
4. Переломы лодыжек подразделяются на 3 типа на основании уровня повреждения наружной лодыжки по отношению к уровню синдесмоза:
4А. Подсиндесмозные переломы (может быть изолированным, сочетаться с переломом медиальной лодыжки и с переломом заднего края большеберцовой кости).
4В. Чрезсиндесмозные (изолированные, могут сочетаться с медиальным повреждением и переломом заднего края большеберцовой кости).
4С. Надсиндесмозные (простой перелом нижней трети диафиза малоберцовой кости, осколчатый перелом нижней трети диафиза малоберцовой кости в сочетании с повреждением медиальных структур и перелом малоберцовой кости в верхней трети в сочетании с повреждением медиальных структур).
Диагностика
II. МЕТОДЫ, ПОДХОДЫ И ПРОЦЕДУРЫ ДИАГНОСТИКИ И ЛЕЧЕНИЯ
Перечень основных и дополнительных диагностических мероприятий
Основные диагностические мероприятия до/после оперативных вмешательств:
1. Общий анализ крови
2. Общий анализ мочи
3. Рентгенография
4. Исследование кала на яйца гельминтов
5. Микрореакция
6. Определение глюкозы
7. Определение времени свертываемости и длительности кровотечения
8. ЭКГ
9. Биохимический анализ крови
10. Определение группы крови и резус-фактора
Дополнительные диагностические мероприятия до/после оперативных вмешательств:
1. Компьютерная томография
2. Тропонины
3. BNP (по показаниям)
4. Д-димер
5. Гомоцистеин (по показаниям)
Диагностические критерии.
Жалобы: на боли в голени, нарушение опороспособности конечности, наличие ран при открытых переломах.
Анамнез: наличие травмы. Механизм травмы может быть как прямым (сильный удар по голени, падение тяжелых предметов на ногу), так и непрямым (резкое вращение голени при фиксированной стопе). В первом случае возникают поперечные переломы, во втором — косые и винтообразные. Нередки оскольчатые переломы.
Физикальное обследование: при осмотре отмечается вынужденное положение конечности больного, отек в месте перелома, деформация, кровоизлияние в окружающие ткани, укорочение конечности; при пальпации болезненность, усиливающая при осевой нагрузке, грубая патологическая подвижность, боль, крепитация отломков. Пострадавший не может самостоятельно поднять ногу.
Лабораторные исследования - неинформативны.
Инструментальные исследования: для установления диагноза надо произвести рентгенографию в двух проекциях. При переломах проксимального сегмента голени типа 1А, 1В, 1С (S82.1) для уточнения степени компрессионного перелома требуется компьютерная томография.
Показанием для консультации специалистов является сочетание переломов голени с другими органами и системами, а также сопутствующие заболевания. В связи с чем, при необходимости могут быть назначены консультации нейрохирурга, хирурга, сосудистого хирурга, уролога, терапевта.
Лечение
Цель лечения: устранение смещения костных отломков, восстановление опороспособности конечности.
Тактика лечения
Немедикаментозное лечение: Режим в зависимости от тяжести состояния – 1, 2, 3. Диета – 15; другие виды диет назначаются в зависимости от сопутствующей патологии.
Медикаментозное лечение
Основные лекарственные препараты:
- обезболивание ненаркотические анальгетики – (например: кеторолак 1 мл/30 мг в/м);
- при сильных болях наркотические анальгетики – (например: трамадол 50 - 100 мг в/в, или морфин 1% - 1,0 мл в/в, или тримеперидин 2% - 1,0 мл в/в, можно добавить диазепам 5-10мг в/в).
Дополнительные лекарственные препараты:
- при явлениях травматического шока: инфузионная терапия – кристаллоидные (например: р-р натрия хлорида 0,9% – 500,0-1000,0, декстроза 5% – 500,0) и коллоидные р-ры (например: декстран – 200-400 мл., преднизолон 30-90 мг).
Консервативное лечение: наложение гипсовой лонгеты или циркулярной повязки, наложение скелетного вытяжения.
Хирургическое вмешательство:
79.16 - Закрытая репозиция костных отломков большеберцовой и малоберцовой костей с внутренней фиксацией;
79.36 - Открытая репозиция костных отломков большеберцовой и малоберцовой костей с внутренней фиксацией;
79.06 - Закрытая репозиция костных отломков большеберцовой и малоберцовой костей без внутренней фиксации;
78.17 - Применение внешнего фиксирующего устройства на большеберцовую и малоберцовую кости;
78.47 - Другие восстановительные и пластические манипуляции на большеберцовой и малоберцовой кости.
Основным методом лечения являются различные способы остеосинтеза [2,3]:
- внеочаговый;
- экстрамедуллярный;
- интрамедуллярный;
- комбинированный.
Профилактические мероприятия:
Препараты для профилактики и лечения жировой эмболии и тромбоэмболических осложнений (антикоагулянты, дезагреганты), вазокомпрессия нижних конечностей с применением эластичных бинтов или чулков [4, 5].
Для профилактики пневмонии необходимо ранняя активизация больного, ЛФК, дыхательная гимнастика и массаж.
Дальнейшее ведение
В послеоперационном периоде для профилактики нагноения послеоперационной раны назначается антибиотикотерапия (ципрофлоксацин 500 мг в/в 2 раза в день, цефуроксим 750мг*2 раза в день в/м, цефазолин 1,0 мг*4 раза в день в/м, цефтриаксон – 1,0 мг*2 раза в день в/м, линкомицин 2,0 2 р/д в/м), метронидазол 100*2 р/д и инфузионная терапия по показаниям.
Больной в ранние сроки активизируется, обучается передвижению на костылях без нагрузки или с нагрузкой (в зависимости от вида перелома и операции) на оперированную конечность, выписывается на амбулаторное лечение после освоения техники передвижения на костылях.
Контрольные рентгенограмы проводятся на 6, 12 и 36 неделе после операции.
После оперативного лечения переломов внешняя иммобилизация применяется по показаниям.
Реабилитация
Время начала движений в оперированном суставе определяется локализацией перелома, его характером, положением отломков, выраженностью реактивных явлений и особенностями течения репаративных процессов. Необходимо стремиться к возможно более раннему началу физических упражнений, так как при длительной иммобилизации сустава развиваются изменения, ограничивающие его подвижность.
ЛФК
С первых дней после операции показано активное ведение больных:
- повороты в постели;
- дыхательные упражнения (статического и динамического характера);
- активные движения в крупных и мелких суставах плечевого пояса и верхних конечностей;
- изометрические напряжения мышц плечевого пояса и верхних конечностей;
- приподнимание туловища с поддержкой за балканскую раму или трапецию, подвешенную над постелью.
Механотерапия
Назначается при ограничении амплитуды движений в коленном или голеностопном суставах. Ее цель – увеличение подвижности в изолированном суставе, что достигается дозированным растяжением параартикулярных тканей при условии мышечного расслабления. Эффективность воздействия обусловлена тем, что пассивное движение в суставе производится по индивидуально подобранной программе (амплитуда, скорость), например, на аппаратах «Артромот».
Число занятий постепенно увеличивают от 3-5 до 7-10 в день.
Больные обучаются передвижению с помощью костылей — вначале в пределах палаты, затем отделения (без нагрузки на оперированную ногу!). При обучении передвижению при помощи костылей следует помнить, что оба костыля нужно выносить вперед одновременно, стоя на здоровой ноге. Затем ставят вперед оперированную ногу и, опираясь на костыли и частично на оперированную ногу, делают шаг вперед не оперированной ногой; стоя на здоровой ноге, опять выносят костыли вперед. Необходимо помнить, что масса тела при опоре на костыли должна приходиться на кисти рук, а не на подмышечную впадину. В противном случае может произойти сдавление сосудисто-нервных образований, что приводит к развитию так называемого костыльного пареза.
Для восстановления правильной осанки и навыков ходьбы в занятия включают общеукрепляющие упражнения, охватывающие все группы мышц, выполняемые в исходном положении лежа, сидя и стоя (с опорой на спинку кровати).
Массаж
Назначают массаж мышц симметричной здоровой конечности. Курс лечения составляет 7-10 процедур.
Физические методы лечения направлены на уменьшение боли и отека, купирование воспаления, улучшение трофики и метаболизма мягких тканей в зоне операции. Применяют:
- локальную криотерапию;
- ультрафиолетовое облучение;
- магнитотерапию;
- лазеротерапию.
Курс лечения составляет 5-10 процедур.
Индикаторы эффективности лечения и безопасности методов диагностики и лечения, описанных в протоколе:
- удовлетворительное стояние костных отломков на контрольных рентгенограммах;
- восстановление функции поврежденной конечности.
Проксимальные переломы малоберцовой кости. Диагностика и лечение
Переломы диафиза большеберцовой и малоберцовой костей. Диагностика и лечение
Большеберцовая и малоберцовая кости располагаются параллельно друг другу и прочно соединены между собой связками. Как правило, смещенный перелом одной кости связан с обязательным переломом или повреждением связок другой. Переломы большеберцовой кости являются не только наиболее частыми среди переломов всех длинных костей, но и самыми распространенными открытыми переломами.
Переломы диафиза малоберцовой кости изолированно встречаются редко, обычно они сочетаются с переломами большеберцовой кости. Малоберцовая кость является неопорной и поэтому в проксимальном отделе ее можно резецировать без ущерба для функции. В дистальном отделе малоберцовая кость важна для сохранения стабильности голеностопного сустава.
Изолированные переломы диафиза малоберцовой кости лечат только симптоматически; обычно они заживают без осложнений.
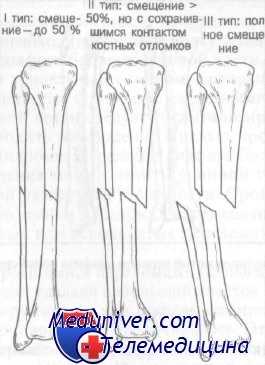
Переломы большеберцовой кости классифицируют на основании положений, выдвинутых Nicoll и используемых Rockwood и Green. Nicoll установил, что исход переломов большеберцовой кости определяют три фактора: 1) исходное смещение; 2) степень раздробления; 3) наличие повреждения мягких тканей (открытый перелом).
При переломах I типа смещение лишь незначительное (от 0 до 50%) и раздробления нет. При переломах II типа смещение превышает 50% и может быть частичное раздробление при сохранности костного контакта. При переломах III типа имеется полное смещение с раздроблением. Переломы II и III типа могут быть как открытыми, так и закрытыми. При переломах I типа сращение наступает в 90% случаев, в то время как при переломах III типа шанс сращения равен лишь 70%.
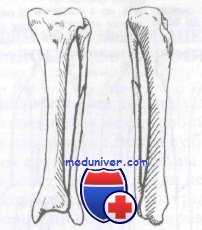
Голень имеет три фасциальных футляра, содержащих мышцы, нервы и сосуды.
1. Передний футляр содержит переднюю большеберцовую мышцу, длинный разгибатель большого пальца, третью малоберцовую, длинный разгибатель пальцев, переднюю большеберцовую артерию и глубокий малоберцовый нерв.
2. Наружный футляр содержит длинную и короткую малоберцовые мышцы и поверхностный малоберцовый нерв.
3. Задний футляр содержит камбаловидную, икроножную, заднюю большеберцовую мышцы, длинный сгибатель большого пальца и длинный сгибатель пальцев.
К переломам диафизов большеберцовой и малоберцовой мышц приводят два механизма. Прямая травма, например при автокатастрофе или некоторых типах повреждений при катании на лыжах, ответственна за большую часть переломов диафизов большеберцовой и малоберцовой костей. Прямая травма, как правило, приводит к поперечному или оскольчатому перелому. Непрямая травма, обусловленная силами, возникающими при ротации или компрессии, например при катании на лыжах или падении, обычно приводят к спиральному или косому перелому.
Перелом нижней суставной площадки большеберцовой кости, как правило, возникает при падении с высоты, когда таранная кость внедряется в большеберцовую.
При переломах малоберцовой кости отмечается боль, усиливающаяся при ходьбе. При переломах большеберцовой кости обычны боль, припухлость и деформация. Несмотря на то, что повреждение сосудисто-нервных образований встречается нечасто, необходимо исследование и документирование пульса и функции малоберцового нерва (тыльное и подошвенное сгибание пальцев).
Для определения положения фрагментов обычно достаточно снимков в прямой и боковой проекциях. При описании этих переломов важно выяснить:
1) локализацию перелома — верхняя, средняя или нижняя треть;
2) тип — поперечный, косой, спиральный или оскольчатый;
3) смещение — площадь соприкасающихся поверхностей в процентах;
4) угловое смещение — вальгусное или варусное положение дис-тального фрагмента.
Как было упомянуто, при травме сопутствующие повреждения сосудов и нервов встречаются редко. Вслед за переломами большеберцовой кости может развиться туннельный синдром, который обычно начинается через 24—48 ч с момента травмы. При подозрении на его развитие следует пропальпировать мышцы переднего футляра с целью выявления их болезненности или ригидности.
Необходимо определить пульс на тыльной артерии и сравнить его с пульсом на неповрежденной конечности, кроме того, следует проверить чувствительность между I и II пальцами, являющуюся индикатором функции малоберцового нерва.
Лечение переломов диафиза большеберцовой и малоберцовой костей
Неотложная помощь при переломах диафиза большеберцовой кости включает первичное обследование, иммобилизацию длинной лонгетой для голени и неотложное направление к ортопеду. Открытые переломы необходимо аккуратно обработать и на рану немедленно наложить стерильную повязку. Неотложная репозиция закрытого перелома показана до проведения рентгенографии, если имеется угрожающее жизнеспособности конечности повреждение сосуда.
Из-за большой частоты осложнений после проведения рентгенографического исследования необходима срочная консультация ортопеда. Больные с переломами диафиза большеберцовой кости, как правило, имеют сопутствующий туннельный синдром, который развивается позже. Поэтому большинство больных с серьезными переломами диафиза большеберцовой кости следует госпитализировать, конечность приподнять и проводить наблюдение с целью профилактики развития туннельного синдрома.
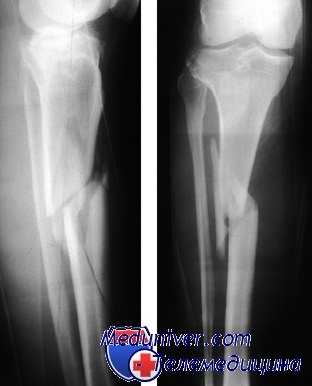
Переломы диафиза большеберцовой кости I типа без смещения можно лечить длинной гипсовой повязкой для голени с полной разгрузкой конечности. Срок выздоровления в среднем при неосложненных переломах без смещения 10—13 нед. При смещенных, открытых или оскольчатых переломах он удлиняется до 16—26 нед.
У больных с несросшимися переломами большеберцовой кости некоторые исследователи удаляли небольшой участок малоберцовой кости и при этом обнаруживали, что степень компрессии между двумя концами большеберцовой кости увеличивалась. Это приводило к повышению частоты сращения у больных с осложненными переломами большеберцовой кости. Несращение при переломах диафиза большеберцовой кости представляет сложную проблему.
Для улучшения консолидации были применены пульсирующие электромагнитные поля. Успешные результаты были получены приблизительно в 87% случаев, при этом не потребовалось дальнейшего хирургического лечения. Изолированные переломы диафиза малоберцовой кости лечат симптоматически. Для уменьшения болей можно наложить гипс. В первое время более удобна длинная гипсовая повязка для голени, затем через 2 нед накладывают короткую повязку, которую можно удалить через 4 нед.
У некоторых больных были незначительные боли, и они легко переносили хождение на костылях без гипсовой повязки.
Осложнения переломов диафизов большеберцовой и малоберцовой костей
При переломах диафизов большеберцовой и малоберцовой костей возможно развитие нескольких серьезных осложнений.
1. Типичным является несращение или замедленное сращение, особенно при наличии:
а) значительного смещения;
б) раздробления;
в) открытого перелома или выраженного повреждения мягких тканей;
г) инфекции.
2. После лечения развитие отека может обусловить нейроваскулярную недостаточность.
3. Хроническая суставная боль или ригидность сустава встречаются редко, за исключением переломов с вовлечением дистального эпифиза большеберцовой кости.
Аксиома: у любого больного с переломом большеберцовой кости и усилением болей в течение 24—48 ч после наложения гипсовой повязки следует заподозрить развитие туннельного синдрома. Гипс следует рассечь, конечность тщательно обследовать.
Редактор: Искандер Милевски. Дата обновления публикации: 18.3.2021
Рентгенограмма, КТ, МРТ при переломе проксимального большеберцово-малоберцового сустава и проксимального отдела малоберцовой кости
а) Аббревиатура:
• Проксимальный большеберцово-малоберцовый сустав (ПБМС)
б) Визуализация:
1. Общая характеристика:
• Основные диагностические критерии:
о Смещение проксимального отдела малоберцовой кости относительно большеберцовой
о Светлая линия перелома в проксимальной малоберцовой кости
(Слева) МРТ Т2ВИ, режим подавления сигнала от жира, коронарный срез: определяется разрыв ПБМС с отеком вокруг синдесмовидных связок. Также отмечаются ушибы костного мозга в области медиальной поверхности головки малоберцовой кости и кзади от медиальной поверхности большеберцовой кости.
(Справа) MPT PDBИ, режим подавления сигнала от жира, аксиальный срез: у этого же пациента определяется разрыв передней и задней синдесмовидных связок ПБМС. Малоберцовая кость смещается латеральнее своего нормального положения. (Слева) Рентгенография в передне-задней проекции: определяется поперечный перелом головки малоберцовой кости с отсутствием смещения. Другие патологические изменения не определяются. Эти признаки свидетельствуют о варусной деформации и должны повысить подозрение по поводу несостоятельности малоберцовой коллатеральной связки.
(Справа) МРТ Т2ВИ, режим подавления сигнала от жира, коронарный срез: у другого пациента определяется небольшой стрессовый перелом в проксимальном отделе медиальной поверхности малоберцовой кости, распространяющийся в ПБМС. Отмечается окружающий отек костного мозга. Это редкая локализация для изолированного стрессового перелома. (Слева) МРТ Т1ВИ, коронарный срез: определяется перелом проксимальной малоберцовой кости, распространяющийся в ПБМС. Продольная ориентация перелома свидетельствует о механизме компрессии вследствие вальгусной силы.
(Справа) МРТ Т2 ВИ, режим подавления сигнала от жира, коронарный срез: у этого же пациента определяется вколоченный ушиб в субхондральном слое латеральной верхней суставной поверхности большеберцовой кости и отрыв медиальной коллатеральной связки от бедренной кости. Вальгусная сила на момент травмы объясняет такое распределение признаков.
2. Рентгенография при переломе проксимального большеберцово-малоберцового сустава и проксимального отдела малоберцовой кости:
• Перелом:
о Светлая линия перелома в головке, шейке или проксимальном диафизе малоберцовой кости:
- Простой или оскольчатый
- ± сопутствующий перелом латеральной верхней суставной поверхности большеберцовой кости
- ± травма Мезоннева лодыжки
• Вывих:
о Нормальная анатомия:
- Передне-задняя проекция: головка малоберцовой кости находится выше латерального кортикального слоя большеберцовой кости
- Латеральная проекция: только часть головки малоберцовой кости выступает через задний кортикальный слой большеберцовой кости
о Переднебоковой вывих:
- Передне-задняя проекция: головка малоберцовой кости визуализируется с минимальным перекрытием большеберцовой кости или его отсутствием
- Боковая проекция: головка малоберцовой кости смещается кпереди, находясь полностью выше большеберцовой кости
о Заднемедиальный вывих:
- Передне-задняя проекция: головка малоберцовой кости находится за большеберцовой костью
- Боковая проекция: головка малоберцовой кости выступает кзади от большеберцовой кости
о Верхний вывих:
- Верхний вывих головки малоберцовой кости при котором шиловидный отросток находится на уровне коленного сустава
3. КТ при переломе проксимального большеберцово-малоберцового сустава и проксимального отдела малоберцовой кости:
• Более чувствительна по отношению к слабовыраженному подвывиху или перелому ПБМС
4. МРТ при переломе проксимального большеберцово-малоберцового сустава и проксимального отдела малоберцовой кости:
• Смещение головки малоберцовой кости относительно проксимальной большеберцовой кости
• Растяжение или разрыв синдесмовидных связок
• Перелом большеберцовой или малоберцовой костей, распространяющийся в сустав
• Сопутствующая травма заднебоковых угловых структур: объединенное сухожилие и дугообразный комплекс
5. Рекомендации по визуализации:
• Лучший метод визуализации:
о Рентгенография
• Советы по протоколу исследования:
о Визуализация в косой проекции может быть полезной
о Перелом шейки/проксимального диафиза малоберцовой кости → рентгенография для исключения перелома Мезоннева
(Слева) Рентгенография в передне-задней проекции: определяется спиральный перелом проксимального диафиза большеберцовой кости.
(Справа) На боковой проекции у этого же пациента определяется косой спиральный перелом малоберцовой кости. Перелом проксимального диафиза малоберцовой кости, в частности, при спиральной ориентации должно подтвердить необходимость поиска сопутствующей травмы лодыжки, к примеру, комплекса Мезоннева. Полное перекрытие большеберцовой кости головкой малоберцовой кости не указывает на вывих ПБМС, но на плохое укладывание пациента вследствие боли. Обратите внимание на отступ мыщелков бедренной кости. (Слева) На рентгенографии лодыжек в косой проекции у этого же пациента определяется расширение медиального голеностопного сустава с небольшим отрывным осколком В рядом с медиальным лодыжечным краем, что подтверждает наличие травмы Мезоннева.
(Справа) МРТ Т2ВИ, режим подавления сигнала от жира, аксиальный срез: определяется перелом проксимальной малоберцовой кости, распространяющийся в ПБМС. Отмечается отек синдесмовидных связок. (Слева) MPT PDВИ, сагиттальный срез: определяется отрыв кончика шиловидного отростка малоберцовой кости , что указывает на отрыв малоберцовой коллатеральной связки и сухожилия двуглавой мышцы или более медиальных структур заднебокового угла, к примеру, подколенно-малоберцовой связки.
(Справа) MPT PDВИ, сагиттальный срез: на более медиальном срезе этого же пациента определяется разрыв задней крестовидной связки (ЗКС). Травма заднебокового угла колена ухудшает прогноз травмы ЗКС и должна учитываться при оценке разрыва ЗКС.
в) Патология. Стадирование, степени и классификация перелома проксимального большеберцово-малоберцового сустава и проксимального отдела малоберцовой кости:
• Вывих ПБМС классифицируется направлением смещения:
о I: подвывих ПБМС:
- Подростки со слабыми суставами
о II: переднебоковой:
- Наиболее распространенный (85% всех вывихов)
- Падение на ногу во время сидения о III: заднемедиальный:
- Гораздо менее часто (в 10% случаев)
- Прямой удар
- Травма малоберцового нерва
о IV: верхний:
- Устойчиво ассоциирован с переломовывихом лодыжки или с переломом дистальной большеберцовой кости
• Перелом головки малоберцовой кости вследствие трех механизмов:
о Прямой удар:
- Простой или оскольчатый перелом
о Вальгусная сила, приложенная к колену:
- Сопутствующий перелом верхней суставной поверхности большеберцовой кости
- Травма медиальной коллатеральной связки
о Варусная сила, приложенная к колену:
- Отрыв шиловидного отростка (дугообразный признаки):
→ Травма дугообразного комплекса
- Отрыв латеральной поверхности головки малоберцовой кости:
→ Разрыв малоберцовой коллатеральной связки ± сухожилия двуглавой мышцы бедра
- Сопутствующая травма малоберцового нерва
• Перелом шейки/проксимального диафиза малоберцовой кости:
о Обычно происходит в результате травмы при наружной ротации лодыжки (травма Мезоннева)
г) Клинические особенности:
1. Проявления:
• Клинический профиль:
о Переднебоковой вывих проксимального большеберцово-малоберцового сустава (ПБМС): парашютисты, другие прыгуны
о Заднемедиальный вывих проксимального большеберцово-малоберцового сустава (ПБМС): прямой удар вследствие ДТП, езды верхом
2. Течение и прогноз:
• Рецидивирующий подвывих ПБМС:
о Идиопатический:
- Дети старшей возрастной группы или подростки, обычно девочки
- Эффективна консервативная терапия
3. Лечение:
• Вывихи ПБМС: закрытая репозиция с использованием ОРИФ
• Могут сочетаться с травмами колена/лодыжек
• Для сохранения ПБМС сопутствующие переломы большеберцовой кости должны быть зафиксированы по анатомической длине
д) Диагностическая памятка:
1. Следует учесть
• Травма Мезоннева в области перелома шейки/проксимального диафиза малоберцовой кости
• Перелом латеральной верхней суставной поверхности в переломе головки малоберцовой кости
• Травма малоберцовой коллатеральной связки ± сухожилия двуглавой мышцы при отрыве шиловидного отростка
2. Советы по интерпретации изображений:
• Сравнение с противоположной стороной для выявления слабовыраженного смещения
е) Список использованной литературы:
1. Milankov М et al: Dislocation of the proximal tibiofibular joint. Med Pregl. 66(9-10):387-91,2013
Перелом малоберцовой кости
Малоберцовая кость — это длинная тонкая трубчатая кость голени. Состоит из тела и двух концов соответственно верхнего и нижнего. Дистальный (нижний) конец кости является одной из составляющих голеностопного сустава. Этот конец называется наружная или латеральная лодыжка. Наружная лодыжка это наружный костный стабилизатор голеностопного сустава. Малоберцовая кость соединяется с большеберцовой костью межкостной мембраной на протяжении (синдесмоз).
Виды переломов малоберцовой кости
Бывает на разных уровнях этой кости. Как правило, чаще всего малоберцовая кость ломается в области наружной лодыжки. Перелом наружной лодыжки голени бывает на разных ее уровнях. Часто перелом малоберцовой кости сопровождается ее укорочением и подвывихом или вывихом стопы (деформацией стопы), разрывом дистального межкостного синдесмоза.
Переломы малоберцовой кости бывают косые, поперечные, оскольчатые, фрагментальные, спиральные. Симптомы перелома:
- отек,
- боль при пальпации области наружной лодыжки,
- боль при движении в голеностопном суставе,
- болевой синдром при осевой нагрузке на кость.
Диагностика перелома малоберцовой кости
Диагностика перелома малоберцовой кости — это клиническое обследование больного врачом-травматологом, основной метод диагностики — рентгенография голеностопного сустава. В некоторых случаях для проведения более детального обследования применяется компьютерная томография поврежденной конечности как при переломе шейки бедра.
Лечение переломов малоберцовой кости
Основная задача консервативного лечения при переломе малоберцовой кости — это правильное сопоставление и удержание костных отломков. С помощью репозиции, проводимой врачом травматологом, устраняется смещение костных отломков и подвывих стопы. Если во время вправления перелома репозиция достигнута, стояние отломков удовлетворительное, голень и стопу фиксируют гипсовой повязкой или специальным ортезом. При сохраняющемся смещении костных отломков и подвывихе стопы применяется оперативномое лечение перелома малоберцовой кости.
Оперативное лечение малоберцовой кости включает несколько этапов:
- открытая репозиция костных отломков;
- устранение подвывиха стопы;
- фиксация костных фрагментов малоберцовой кости имплантами (пластина, винты, штифт).
Лечение пациентов с переломами малоберцовой кости в нашем центре основывается на отечественных и подход основанный на собственном и мировом опыте, который заключатся в том, что оперативные методы лечения должны на 100 процентов отвечать запросам современного, работающего человека.
Индивидуальный подход к каждому пациенту при оперативном лечении с применением современных фиксаторов позволяет сократить сроки лечения переломов малоберцовой кости и свести к минимуму время реабилитации больного в условиях стационара.
Перелом голени
Большеберцовая кость (лат. os tibia) — это длинная, крупная, кость голени. Состоит из тела и двух суставных концов. Проксимальный (верхний конец) большеберцовой кости участвует в образовании коленного сустава. Дистальный (нижний конец) большеберцовой кости совместно с малоберцовой и таранной костями образуют голеностопный сустав.
Перелом большеберцовой кости
Перелом большеберцовой кости происходит вследствие воздействия большой силы на тело кости, возникает на разных ее уровнях. Чаще это происходит при дорожно-транспортных происшествиях. Из всех переломов костей опорно-двигательного аппарата, перелом большеберцовой кости занимает 23% от общего количества травм опорно-двигательного аппарата.
Классификация переломов большеберцовой кости
Переломы диафиза кости классифицируются на поперечные, косые, оскольчатые, фрагментарные и внутрисуставные. К внутрисуставным переломам большеберцовой кости относятся переломы мыщелков большеберцовой кости и переломы медиальной (внутренней лодыжки). Внутренняя (медиальная) лодыжка является медиальным костным стабилизатором голеностопного сустава, ее перелом возникает во время скручивания (ротации) голени с фиксированной стопой. Также часто перелом внутренней (медиальной) лодыжки возникает при резком, нефизиологическом повороте стопы.
Диагностика переломов большеберцовой кости
Для диагностики перелома большеберцовой кости в основном используется рентгенография. В нашем центре травматологии и ортопедии помимо рентгенографии широко используется компьютерная томография с функцией трехмерной реконструкции изображения. Современные методы диагностики переломов костей позволяют правильно определить тактику лечения.
Рентгенография перелома голени
3D реконструкция перелома
Осложнения перелома большеберцовой кости
Симптомы перелома большеберцовой кости:
- деформация голени (изменение оси конечности), в следствии смещения костных отломков,
- отек,
- боль при пальпации и движениях в этой конечности,
- невозможность осуществить осевую нагрузку на эту ногу.
Лечение переломов большеберцовой кости
В настоящее время, лечение перелома большеберцовой кости, как правило, производится с помощью оперативного вмешательства. В связи с анатомической особенностью строения голени, большеберцовая кость на основном протяжении расположена поверхностно (не укрыта мышцами по медиальной поверхности), что не редко приводит при переломе к вторичной перфорации кожи отломками кости. Для иммобилизации отломков при переломах костей голени в стационарах применяют скелетное вытяжение за пяточную кость. Этот метод используют для предоперационной подготовки и улучшения состояния кожного покрова на поврежденной голени.
В нашем центре врачи-травматологи и ортопеды применяют самые современные методы консервативного и оперативного лечения переломов большеберцовой кости. Использование новейших методик накостного и интрамедуллярного остеосинтеза позволяет ускорить сроки восстановления и реабилитации пациентов с переломами костей голени. Как правило, больной может осуществлять нагрузку на поврежденную ногу на следующие сутки после операции. В большинстве случаев, применение остеосинтеза при внутрисуставных переломах в ранних сроках позволяет максимально точно восстановить суставные поверхности, что исключает риск раннего развития артроза поврежденного сустава.
Читайте также:
